Клиническая диагностика первично-множественных опухолей. Первично-множественный рак и метастазы
Добавил пользователь Евгений Кузнецов Обновлено: 09.01.2026
Количество узлов первично множественного рака. Одновременное и последовательное выявление множественных опухолей
Первично множественные раки в большинстве случаев составлены двумя независимо друг от друга возникшими самостоятельными узлами, однако у одного и того же человека может возникать три, четыре и более самостоятельных, также независимо друг от друга развивающихся опухолей. Эти, так называемые тройные, четырехкратные и содержащие большее число узлов первично множественные злокачественные опухоли, судя по имеющимся в литературе статистическим данным, встречаются гораздо реже.
Так, Karger (1957) на 1400 вскрытий нашел 13 случаев двойной, и лишь один случай тройной первично множественной опухоли. Bauer (no Schultz с соавторами, 1963) из 2000 случаев рака обнаружил три узла первично множественного рака лишь в одном. Engelhart (1958; по И. К. Варпиня, 1963) собрал в мировой литературе всего 254 наблюдения первично множественных злокачественных опухолей с числом узлов более двух.
Соок (1966) наблюдал 393 больных первично множественным раком различных органов, из них у 94 (24%) было более двух самостоятельных опухолей. Н. А. Иванова (1966) сообщает об одном случае множественной ретикулосаркомы желудка с 4 опухолевыми узлами (1 — в антральном отделе, 2 — в теле желудка, 1 — по малой кривизне в кардиальном отделе).
Об одном случае метахронно развившегося рака и четырех различных органах сообщают Аоки Микио с соавторами (1967). Slomska (1967) описал случай последовательного появления на протяжении 17 лет у одной больной 6 самостоятельных опухолевых образований: рака яичника, мягкого нёба, правой молочной железы, левой молочной железы (через 6 лет), кожи и наружных половых органов.

Резко преобладали так называемые двойные первично множественные злокачественные опухоли; число случаев с наличием трех или более узлов резко уменьшается в соответствии с количеством последних. Однако нельзя не отметить, что таких случаев (тройных, четырехкратных раков) не столь уже мало, чтобы в практической работе можно было игнорировать подобную возможность.
Вместе с тем, обращает на себя внимание большая пестрота данных у отдельных авторов; относительно клинических статистик это можно объяснить различием изучаемых контингентов больных, так как можно допустить, что в различных органах и системах частота тройных и более злокачественных опухолей не одинакова. В литературе делаются попытки обосновать мнение, что тройные опухоли в общей группе множественных злокачественных новообразований встречаются чаще, чем множественные опухоли среди солитарных; однако их нельзя признать статистически убедительными.
Практическое значение имеющихся и твердо установленных данных о существовании первично множественных злокачественных опухолей с наличием более 2 узлов заключается в том, что диагностика двух узлов множественной опухоли не дает основания для уменьшения настороженности врача по отношению к возможности наличия у больного других опухолей, которые существуют одновременно с уже установленными либо появляются последовательно после успешной ликвидации первой опухоли.
Узлы первично множественной злокачественной опухоли могут выявляться одновременно или последовательно через некоторые промежутки времени один за другим. При одновременном выявлении узлов множественные опухоли называют синхронными (по Н. Н. Петрову, 1947), в зарубежной литературе — симультанными; в случае последовательного выявления узлов — метахронными, развивающимися с интервалом (interval tumors).
Имеются наблюдения, в которых эти два типа первично множественных злокачественных опухолей комбинируются — например, два узла опухоли относятся к синхронным, а третий, появляющийся позднее, характеризует данную множественную опухоль и как метахронную, или наоборот (синхронно-метахронные и мстахронно-синхронные).
- Вернуться в оглавление раздела "гистология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиническая диагностика первично-множественных опухолей. Первично-множественный рак и метастазы
Не меньшие трудности при изучении первично множественных злокачественных опухолей возникают и при анализе клинического материала. Хотя за последние десятилетия опубликованы солидные статистические данные, как исходящие из отдельных лечебных учреждений, так и сводные, однако и на этом материале истинная частота подобных опухолей остается точно не установленной, так как и клинические статистики дают значительные колебания показателей.
Разноречивость выводов, основанных на клинических статистиках, обусловлена, прежде всего, условиями отбора больных, поступающих в то или другое лечебное учреждение. В стационарах лучевой терапии и кожных клиниках концентрируются больные с более благоприятным прогнозом и большей продолжительностью жизни, чем в хирургических отделениях.
Поэтому число и частота наблюдаемых первично множественных злокачественных опухолей в их статистике будет больше.
Malmio (1959) изучил опубликованные в период 1905— 1958 гг. в мировой литературе клинико-статистические данные о первично множественных раках. По суммарным данным 59 авторов, из общего числа 166 519 клинически диагностированных раков первично множественные формы были установлены в 6529 случаях (3,9%).
Однако представление о частоте первично множественных раков существенно меняется, если этот обобщенный материал разобрать дифференцированно в зависимости от состава больных. Приведенная таблица наглядно показывает, сколь велика зависимость частоты первично множественного рака от состава изучаемой группы больных. Поэтому возможность точного отображения истинной частоты первично множественных раков определяется не только числом собранных случаев, но и составом больных, среди которых они выявляются.
Число регистрируемых первично множественных злокачественных опухолей уменьшается вследствие трудности клинического разграничения их от метастазов. Легко просматриваются клинически латентные злокачественные опухоли минимальных размеров. Близко расположенные друг от друга множественные опухоли в одном органе могут сливаться, и при поступлении больного в стационар в большинстве случаев не рассматриваются как множественные.
В клинической практике, а стало быть и в статистике, преимущественно учитываются одновременно существующие или последовательно возникающие первично множественные злокачественные опухоли, устанавливаемые по анамнезу; в меньшей степени регистрируются новые опухоли, развивающиеся позднее, после выписки больных из стационара.
А между тем, определяемая по клиническим статистикам частота первично множественных раков в значительной степени зависит от длительности и полноценности наблюдения за больными, излеченными от первого рака. Desaive (1947) установил, что при наблюдении больных в течение 10 лет частота множественного рака определялась в 1,5% случаев, после 15 лет — в 1,43%, а после 20 лет — в 2,17%. Таким образом, и в клинических статистиках, в силу ряда объективных и субъективных причин, число первично множественных злокачественных опухолей оказывается либо завышенным, либо заниженным.
Первично-множественные опухоли
Первично множественные опухоли – неоплазии, возникающие одновременно или через определенный промежуток времени и не являющиеся метастазами друг друга. Могут быть доброкачественными или злокачественными, мультицентрически располагаться в одном органе, возникать в парных органах, локализоваться в пределах одной системы или нескольких систем. Возникают в результате соматических мутаций или наследственных генетических аномалий. Диагностируются на основании клинических симптомов, лабораторных и инструментальных исследований. Тактика лечения определяется типом, распространенностью, локализацией и степенью злокачественности новообразований.
Общие сведения
Первично множественные опухоли – две или более неоплазии различного генеза, одновременно либо последовательно развившиеся в одном или нескольких органах. В большинстве случаев диагностируются два новообразования. Три узла обнаруживаются у 5-8% пациентов. Случаи четырех и более неоплазий являются крайне редкими и рассматриваются как казуистические. В последние десятилетия отмечается резкое увеличение количества первично множественных опухолей, однако истинная частота их развития пока является предметом исследований.
Согласно статистическим данным, первично множественные опухоли выявляются у 13% пациентов с онкологическими заболеваниями, однако некоторые специалисты указывают, что эта цифра может быть заниженной из-за возможных диагностических ошибок (при определении независимого процесса, как метастаза первичного новообразования) и гибели некоторых больных до появления симптомов второй неоплазии. Лечение первично множественных опухолей осуществляют онкологи, гастроэнтерологи, эндокринологи, маммологи, гинекологи и специалисты в других сферах медицины (в зависимости от локализации новообразований).
Первое упоминание о множественных неоплазиях встречается в трудах Авиценны, который более тысячи лет назад описал двухсторонний рак молочных желез. В XIX веке описания первично множественных опухолей стали все чаще встречаться в специализированной литературе. Наиболее существенный вклад в определение понятия и изучение данной патологии внес немецкий хирург Бильрот. В частности, он первым дал определение подобным патологическим состояниям, отнеся к первично множественным опухолям новообразования различной структуры, локализующиеся в разных органах и дающие собственные метастазы.
В первой половине XX века формулировка Бильтота была пересмотрена. В настоящее время первично множественными опухолями считаются неоплазии, которые могут располагаться в одном или в разных органах. Основным условием отнесения заболеваний к этой категории является одновременное или последовательное появление в организме нескольких независимых друг от друга очагов трансформации клеток. Второе и последующие новообразования не должны возникать в результате контактного распространения, лимфогенного или гематогенного метастазирования.
Причины
Непосредственной причиной развития солитарных и первично множественных опухолей являются генетические мутации, обусловленные несколькими факторами. С учетом особенностей этиопатогенеза различают три основных типа неоплазий: возникшие в результате спонтанных соматических мутаций, образовавшиеся вследствие индуцированных соматических мутаций, являющиеся результатом передающихся по наследству генетических мутаций. Следует учитывать, что подобное разделение является достаточно условным. На практике, скорее, можно выделить преобладающую причину развития, которая сочетается с другими, менее значимыми факторами.
При первично множественных опухолях перечисленные мутации могут сочетаться. Возможны любые комбинации, например, первое новообразование развивается спонтанно, второе – в результате индукции; первое является наследственным, второе – индуцированным; оба рака имеют одну и ту же природу (наследственность, воздействие экзогенных факторов) и т. д. При этом у больных первично множественными опухолями отмечается преобладание индуцированных и наследственных мутаций.
В числе наиболее значимых факторов, индуцирующих развитие первично множественных опухолей, рассматривают курение, проживание в неблагоприятных экологических зонах, профессиональные вредности (контакт с химическими мутагенами на некоторых производствах, превышение установленных нагрузок у радиологов), многократные рентгенологические обследования, лучевую терапию и химиотерапию предшествующих онкологических заболеваний. Вероятность возникновения первично множественных опухолей также повышается при нарушениях питания, иммунодефицитных состояниях, гормональных расстройствах и некоторых эндемических заболеваниях.
В список наследственных синдромов, сопровождающихся облигатным развитием или повышенной вероятностью возникновения онкологических поражений, включают более 100 заболеваний. Первично множественные опухоли развиваются или могут развиться при трети таких заболеваний. Наиболее известными синдромами являются МЭН-1, МЭН-2 и МЭН-3, при которых выявляются множественные эндокринные неоплазии. Кроме того, первично множественные опухоли могут диагностироваться при синдроме Линча, синдроме Гарднера, болезни Гиппеля-Линдау, синдроме Пейтца-Егерса и других.
Классификация
Существует несколько классификаций, созданных на разных этапах изучения данной патологии. Современные специалисты обычно используют классификацию Бебякина, разработанную в 1974 году. Согласно этой классификации выделяют следующие типы первично множественных опухолей:
- С учетом сочетаний: все неоплазии имеют доброкачественный характер; выявляются доброкачественные и злокачественные новообразования; все опухоли протекают злокачественно.
- С учетом последовательности обнаружения: синхронные первично множественные опухоли (обнаруженные одновременно или практически одновременно), метахронные (диагностированные с интервалом 6 и более месяцев), метахронно-синхронные и синхронно-метахронные.
- С учетом функциональных взаимосвязей: гормональнозависимые, функциональнозависимые, несистематизированные.
- С учетом происхождения из определенной ткани: первично множественные опухоли одинакового происхождения и разного происхождения.
- С учетом гистологических особенностей: одинаковой гистологической структуры, разной гистологической структуры.
- С учетом локализации: расположенные в одном органе или парных органах; поражающие несколько органов одной системы; локализующихся в органах различных систем.
Диагностика
Основой успешной диагностики первично множественных неоплазий является комплексный подход, разработанный с учетом особенностей возникновения и течения этой группы заболеваний. Одной из наиболее распространенных проблем при обнаружении первично множественных опухолей является отсутствие четкой клинической картины, характерной для каждого новообразования. Проявления неоплазий могут накладываться друг на друга, симптомы одного из поражений могут быть слабо выраженными, маскироваться под неопухолевое заболевание или имитировать признаки отдаленных метастазов.
Хотя бы частично решить эту проблему позволяют продуманные планы первичного и последующих обследований, составленные с учетом возможности развития первично множественных опухолей. Так, при локализации солитарного новообразования в зоне молочной железы специалисты уделяют пристальное внимание состоянию второй молочной железы и внутренних женских половых органов, при расположении неоплазии в области желудка – состоянию толстого кишечника, кожи, яичников, матки и молочных желез и т. д. План обследования в каждом конкретном случае составляется индивидуально. Решающую роль при постановке диагноза обычно играют радиологические методики (рентгенография, КТ), УЗИ, МРТ и гистологические исследования.
Вероятность развития первично множественных опухолей у онкологических больных в 6 раз выше, чем в среднем по популяции. С учетом этого обстоятельства, все пациенты с такими заболеваниями после лечения должны находиться под диспансерным наблюдением и проходить регулярные обследования. Такая мера позволяет выявлять рецидивы первичной неоплазии и диагностировать метахронные первично множественные опухоли. Риск развития второго онкологического поражения увеличивается в возрасте 55-70 лет, что должно учитываться при планировании обследования пациентов.
Лечение первично множественных опухолей
Лечение синхронных неоплазий осуществляется одновременно. В зависимости от локализации новообразований и состояния больного хирургическое вмешательство может проводиться единовременно либо быть поэтапным. При планировании очередности операций при первично множественных опухолях учитывают степень распространенности каждого онкологического процесса. В ряде случаев по поводу одного новообразования может быть проведено радикальное лечение, по поводу другого – симптоматическое или паллиативное.
При выборе консервативных методик ориентируются на чувствительность каждой опухоли к радиотерапии и различным химиопрепаратам. Тактика лечения метахронных первично множественных опухолей соответствует тактике лечения солитарных новообразований аналогичных стадий и локализаций. Прогноз определяется видом, расположением, стадией и степенью злокачественности первично множественных опухолей. Отдаленные результаты лечения метахронных неоплазий примерно совпадают с результатами терапии одиночных образований. При синхронных процессах прогноз ухудшается.
Множественные опухоли у онкологических больных. Диагностика первично-множественных опухолей
Основное преимущество клинических статистик перед патологоанатомическими заключается в том, что они охватывают большие контингенты больных с опухолями, включая и клинически здоровых после успешного лечения первой опухоли.
Именно на этой группе длительно живущих в наибольшей степени реализуется вероятность появления новых опухолей, поэтому целеустремленное наблюдение за ними дает весьма ценные данные о частоте и закономерностях развития первично множественных злокачественных опухолей.
Разработанные авторами данные крупных лечебных учреждений включают результаты изучения большого числа наблюдений злокачественных опухолей, среди которых выявлены первично множественные их формы, исчисляемые десятками, сотнями и тысячами случаев. И несмотря на это, частота первично множественных злокачественных опухолей, определяемая авторами, существенно различается и колеблется от 0,32 (Е. А. Цель, 1947) до 4,6—7,4% (Mocrtel с соавторами, 1961; Wey, 1966; Н. В. Скибенко, 1967), а по литературным данным, приводимым Н. В. Голяс (1967),— от 0,04 до 11%. Эта пестрота цифр, очевидно, обусловлена теми же причинами, которые нами уже подробно анализировались.
Так например, Е. А. Цель (1947), Ю. А. Гольдин (1956), Gibel, Berndt и Schwarz (1962), Schreiner и Wehr (1934) включили в число первично множественных злокачественных опухолей и рак кожи, Moertcl с соавторами (1961) исключил эти опухоли из своей большой статистики. Некоторые авторы указывают на неоднородность разобранного ими материала, приводившую к тому, что немалое число случаев оказалось сомнительным (43 — у А. И. Кожевникова и Е. В. Шадрукова, 1962; 2 случая — у Ю. А. Гольдина, 1956); однако А. И. Кожевников и Е. В. Шадруков (1962), Moertcl с соавторами (1961) исключали эти случаи из группы первично множественных злокачественных опухолей, Ю. А. Гольдин принимал их во внимание при расчете частоты.
На использование секционного метода, нередко уточняющего или изменяющего клинические выводы, указано в работах Е. А. Цель (1947), Moertel с соавторами (1961). Между тем, немалое число первично множественных злокачественных опухолей диагностируется только на вскрытии. Очевидно, результаты патологоанатомических вскрытий, примененных как завершающий этап наблюдения, могут существенно изменить цифры клинических статистик о первично множественных раках. Moertel с соавторами (1961), изучив 36574 случая злокачественных новообразований на основании клинических данных (в том числе и результатов хирургического вмешательства), определили частоту первично множественных злокачественных опухолей, равную 4,6%.
Однако, учитывая и данные аутопсии, они принуждены были увеличить этот процент до 5,1, что в большей степени приближается к цифре истинной частоты разбираемой группы опухолей.
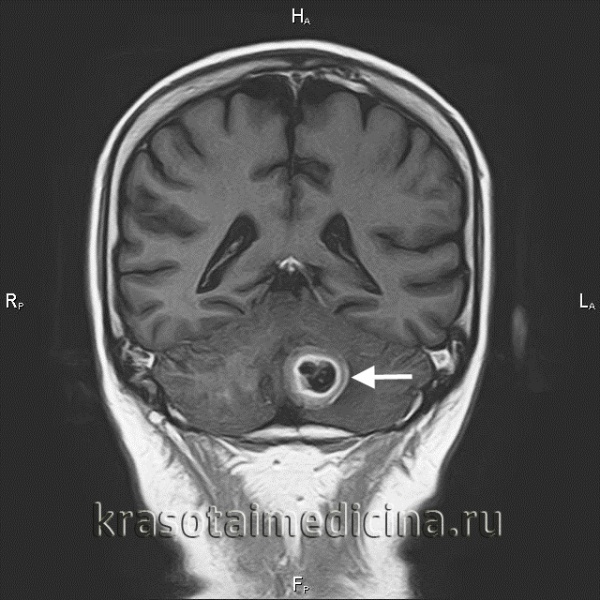
Метастатические опухоли мозга
Метастатические опухоли мозга – вторичные очаги, возникающие вследствие местного агрессивного роста, гематогенного и лимфогенного метастазирования злокачественных новообразований других локализаций. У 30% больных протекают бессимптомно. В остальных случаях опухоли головного мозга проявляются головными болями, головокружениями, тошнотой, рвотой, очаговой симптоматикой, психическими и эмоциональными нарушениями. При поражении спинного мозга возникают боли, чувствительные и двигательные расстройства. Диагноз выставляется с учетом анамнеза, симптомов, КТ, МРТ и других исследований. Лечение – радиотерапия, реже оперативное удаление или химиотерапия.
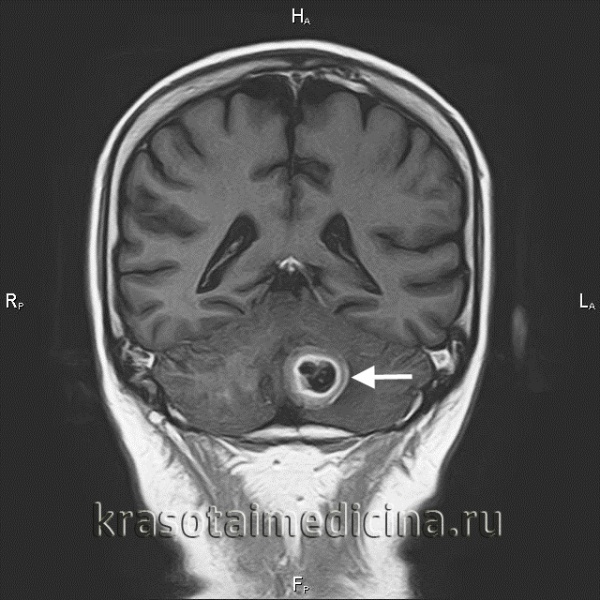
Метастатические опухоли мозга – группа злокачественных новообразований различного происхождения, возникших в спинном либо головном мозге в результате распространения клеток первичной опухоли. Метастазы в головной мозг выявляются у каждого пятого онкологического больного. Метастатическое поражение спинного мозга по различным данным наблюдается у 30-70% пациентов. По данным исследователей, вторичные поражения ЦНС встречаются примерно в 10 раз чаще первичных.
Пик заболеваемости приходится на 50-70 лет, мужчины и женщины страдают одинаково часто. Иногда симптомы метастатической опухоли мозга становятся первым сигналом о появлении другого новообразования. К примеру, 10% пациентов с раком легких впервые обращаются за помощью из-за возникновения неврологических расстройств. Прогноз обычно неблагоприятный, вторичное поражение мозга является одной из ведущих причин смертности при злокачественных опухолях. Лечение осуществляют специалисты в сфере онкологии и неврологии.
Метастазы в ЦНС могут возникать при злокачественных новообразованиях любой локализации. От 30 до 60% от общего количества метастатических опухолей мозга появляются при раке легких, от 20 до 30% - при новообразованиях молочной железы. Третье место по распространенности занимают метастазы при меланомах (10%), четвертое – при раке толстого кишечника (5%). Реже метастатические опухоли мозга встречаются при лимфомах, саркоме и новообразованиях щитовидной железы.
Иногда причиной вторичных процессов в головном мозге становится инфильтративный рост новообразований назофарингеальной области. Вторичное поражение спинного мозга в результате агрессивного роста первичного очага может выявляться при новообразованиях позвонков, абдоминальной форме лимфомы Беркитта и других объемных процессах, локализующихся рядом со спинномозговым каналом. В числе редких онкологических заболеваний, иногда осложняющихся метастатическими опухолями мозга – тератома яичка и хориокарцинома. По неизвестным причинам в мозг редко метастазируют злокачественные опухоли яичников, шейки матки и мочевого пузыря.
80% метастатических опухолей головного мозга располагаются в зоне больших полушарий, 15% – в мозжечке, 5% - в стволе мозга. Большинство вторичных очагов в спинном мозге локализуются на уровне нижних грудных либо верхних поясничных позвонков. Поражения твердой мозговой оболочки составляют около 10% от общего количества метастатических опухолей мозга. Более 70% метастазов множественные, что ухудшает прогноз. Гистологическое строение вторичной опухоли – как у первичного новообразования. Симптомы обусловлены как непосредственным давлением узла на нервные структуры, так и перифокальным отеком окружающих тканей.
Симптомы метастатических опухолей головного мозга
Метастатическая опухоль мозга проявляется головными болями, головокружениями, тошнотой, рвотой, припадками, нарушениями сознания, сенсорными расстройствами и очаговой неврологической симптоматикой. Возможны психические и эмоциональные нарушения: эмоциональная неустойчивость, сонливость, заторможенность, когнитивные расстройства, личностные изменения и т. д. Выраженность симптомов метастатической опухоли мозга сильно варьирует – от незначительных нарушений памяти или настроения до тяжелых эпиприпадков.
Распирающие головные боли, тошнота и расстройства сознания свидетельствуют о повышении внутричерепного давления. Особенно упорная тошнота наблюдается у детей. У 30% больных метастатическими опухолями мозга выявляются эпилептиформные судороги, от них страдают преимущественно люди старше 45 лет. Очаговая симптоматика различается. Возможны снижение либо потеря чувствительности, нарушения зрения, нарушения слуха, параличи и парезы конечностей. Расстройства возникают на стороне, противоположной расположению метастатической опухоли мозга.
Динамика неврологических расстройств также различается. У одних пациентов наблюдается постепенное усугубление нарушений, у других расстройства развиваются внезапно, по типу инсульта. Причиной внезапного появления симптомов может стать кровоизлияние в метастатическую опухоль мозга либо эмболия сосуда фрагментом новообразования. Иногда наблюдается ремитирующее течение заболевания, при котором очаговые и внемозговые нарушения волнообразно усиливаются и ослабевают.
Симптомы метастатических опухолей спинного мозга
Первым проявлением метастатической опухоли мозга обычно становятся боли. Вначале болевой синдром неинтенсивный и непостоянный, возникает только при кашле и резких движениях. В последующем боли усиливаются, появляются спонтанно, беспокоят постоянно, не исчезают даже после сна или продолжительного отдыха. Выявляются прогрессирующие нарушения чувствительности и двигательные расстройства. Развивается гиперестезия, сменяющаяся гипестезией, а затем анестезией.
Пациенты с метастатическими опухолями мозга отмечают мышечную слабость и быструю утомляемость при физических нагрузках. Со временем мышечная слабость переходит в парезы, а парезы – в параличи. Зона чувствительных и двигательных нарушений определяется уровнем и локализацией метастатической опухоли мозга. При поражении боковых отделов может выявляться синдром Броун-Секара. При опухолях в задних либо передних отделах обычно наблюдаются симметричные расстройства.
При поражениях шейного отдела возникает спастическая тетраплегия, при новообразованиях грудного отдела – спастическая нижняя параплегия, при процессах в поясничном отделе – вялая нижняя параплегия, при метастазах в зоне крестца – паралич мышц-сгибателей нижних конечностей. Для всех метастатических опухолей мозга характерны нарастающие тазовые расстройства. Возможно быстрое образование пролежней, особенно – при поражении нижних отделов спинного мозга.
Диагностика метастатических опухолей мозга
Диагноз устанавливается онкологом и нейрохирургом с учетом клинических проявлений и данных дополнительных исследований. Важную роль играют анамнестические данные: подозрение на злокачественную опухоль либо наличие уже диагностированного новообразования внемозговой локализации, а также состояние после оперативного или консервативного лечения по поводу данной патологии. Необходимо учитывать, что иногда симптомы метастатической опухоли мозга становятся первым проявлением патологического процесса в другом органе.
Настораживающими признаками в отношении новообразований головного мозга являются головные боли, тошнота, эпилептиформные припадки (обнаруживаются у 35% пациентов) и прогрессирующая очаговая симптоматика. Подозрение на вторичный процесс в спинном мозге возникает при продолжительных нарастающих болях, двигательных и чувствительных нарушениях и расстройствах деятельности тазовых органов. Основные инструментальные методы диагностики метастатических опухолей мозга – КТ и МРТ. Обычно исследования начинают с более доступной КТ головного мозга и КТ позвоночника, а полную информацию о количестве, размере и расположении очагов получают при проведении МРТ с контрастным усилением. При поражении спинного мозга также информативна люмбальная пункция с ликвородинамическими пробами.

Лечение метастатических опухолей
Пациентам назначают противосудорожные препараты, стероиды, обезболивающие и психотропные средства. Основным методом лечения метастатических новообразований головного мозга обычно становится радиотерапия, которая используется отдельно, в сочетании с химиотерапией либо хирургическим вмешательством. Показанием к оперативному лечению является наличие операбельного солитарного метастаза (вторичного очага при невыявляемом первичном процессе) либо одиночного метастаза при контролируемом первичном новообразовании.
Обычно операции выполняют при метастатических опухолях мозга, расположенных в мозжечке, височных и лобных долях, то есть, в зонах с относительно невысоким операционным риском. После операции назначают радиотерапию либо химиотерапию. Иногда целью хирургического лечения является не удаление метастатической опухоли мозга, а экстренное снижение опасного для жизни внутричерепного давления. При необходимости подобные вмешательства могут проводиться многократно.
Химиотерапия обычно неэффективна. Исключением являются ситуации, когда первичное новообразование хорошо реагирует на цитостатики, например, при раке молочной железы, мелкоклеточном раке легкого либо лимфоме. Пациентам с метастатической опухолью мозга, чувствительной к химиотерапии, назначают лекарственные средства, способные проникать через гематоэнцефалический барьер. Химиотерапию обязательно дополняют другими способами лечения (обычно – радиотерапией).
Перспективным современным методом лечения метастатических опухолей мозга является 3D-конформная лучевая терапия – облучение тонкими пучками радиации, направленными на опухоль. Эта методика позволяет обеспечить максимальное воздействие на опухоль при минимальной лучевой нагрузке на здоровые ткани. Процедура проводится под контролем МРТ либо КТ. Метод имеет ряд преимуществ перед традиционными операциями (безболезненность, неинвазивность, отсутствие наркоза и послеоперационного периода). Показан при множественных метастатических опухолях мозга и при высоком операционном риске, обусловленном особенностями расположения метастаза.
При вторичных очагах в спинном мозге применяют те же методы, что при поражении головного мозга. Назначение кортикостероидных препаратов позволяет уменьшить боли у 85% больных, радиотерапия – у 70% больных. У половины пациентов на фоне радиотерапии отмечается улучшение двигательных функций. Оперативные вмешательства осуществляют при нечувствительности метастатических опухолей мозга к радиотерапии, при прогрессировании неврологических расстройств либо сдавлении нервной ткани отломком кости. Выполняют переднюю декомпрессию либо ламинэктомию. После операции назначают локальную радиотерапию (за исключением новообразований, нечувствительных к лучевой терапии).
Прогноз
Прогноз при метастатических опухолях мозга обычно неблагоприятный. Средняя продолжительность жизни с момента выявления вторичного очага составляет 6-8 недель. При солитарных метастазах и одиночных метастазах в сочетании с первичными новообразованиями, хорошо реагирующими на терапию, своевременно начатое лечение позволяет продлить среднюю продолжительность жизни больных с метастатическими опухолями мозга до 10 месяцев с момента постановки диагноза.
Читайте также:
- Методы обследования перекрута и инфаркта яичка
- Нарушения голоса при миастении. Спастическая и паратическая (истерическая) афония
- Остеохондроз позвоночника у спортсменов. Хронические болезни позвоночника
- Показания для модифицированной операции Lapidus (корригирующей остеотомии, артродеза плюснеклиновидного сустава, коррекции деформации плюснефалангового сустава)
- Лучевая диагностика кисты предстательной железы
