Клиника, диагностика, лечение ювенильной ангиофибромы носоглотки
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Причины, частота, диагностика и лечение юношеской ангиофибромы носоглотки
а) Причины. Юношеская ангиофиброма носоглотки представляет собой редко встречающуюся доброкачественную опухоль задних отделов полости носа и носоглотки. Она встречается только у лиц мужского пола, чаще всего в период полового созревания. Первоначально развивается из места соединения средней носовой раковины с клиновидно-небным отверстием.
Точная этиология опухоли неизвестна, но доказано, что на ее развитие влияют андрогены и эстрогены. Ангиофиброма носоглотки составляет лишь 0,05% всех опухолей головы и шеи. Чаще страдают молодые люди из Индии или Ближнего Востока.
Патофизиология и патогенез. Юношеская ангиофиброма носоглотки произрастает из задних отделов полости носа, из области клиновидно-небного отверстия. Затем она медленно увеличивается в размерах, постепенно занимая всю полость носа и носоглотку. Крупные опухоли прорастают в крылонебную ямку, приобретая вид «гантели».
Увеличиваясь в размерах, крупные опухоли разрушают окружающие костные структуры верхнечелюстной и клиновидной пазух, основания черепа. В некоторых случаях способны прорастать в орбиту. Кровоснабжаются обычно из внутренней верхнечелюстной артерии и ее ветвей.
Юношеская ангиофиброма носоглотки представляет собой доброкачественную опухоль, состоящую из тонкостенных сосудов, преимущественно лишенных гладкой мускулатуры. Этим объясняется сложность контроля кровотечения во время операции.
б) Симптомы и клиника юношеской ангиофибромы носоглотки. Чаще всего болеют мальчики препубертатного и пубертатного возраста. Типичными симптомами являются затрудненное носовое дыхание (одно- или двустороннее, в зависимости от размера опухоли) и носовые кровотечения, которые иногда приводят к массивной кровопотере. При росте опухоли может отмечаться изменение резонанса голоса и выбухание мягкого неба.
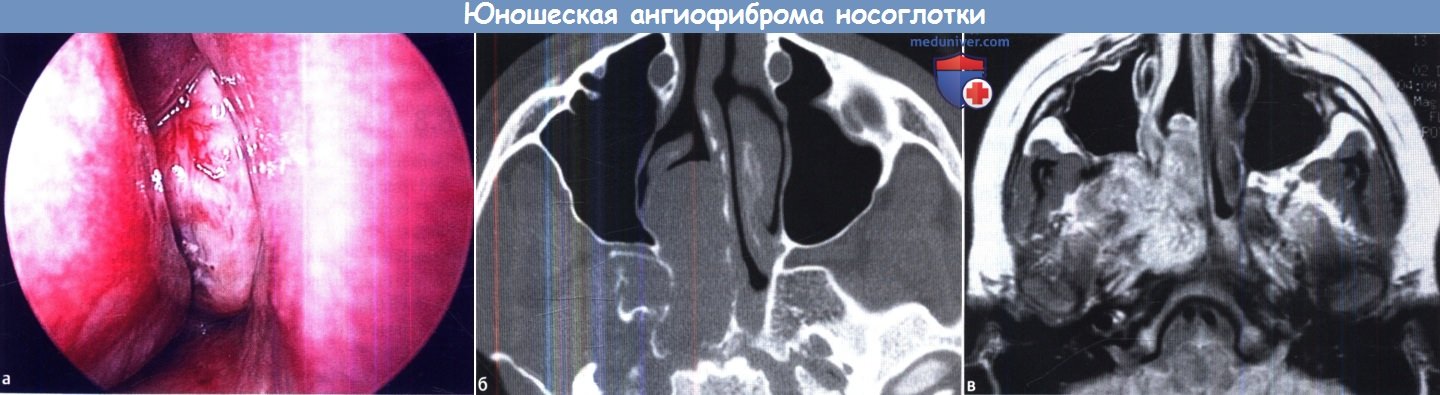
(а) Юношеская ангиофиброма носоглотки, эндоскопическая картина полости носа.
(б) КТ пациента с юношеской ангиофибромой. (в) МРТ пациента с юношеской ангиофибромой.
в) Диагностика юношеской ангиофибромы носоглотки. При осмотре полости носа определяется красноватое, выстланное слизистой оболочкой мягкотканное образование с гладкими краями. Она может вызывать смещение перегородки носа в противоположную сторону, обтурировать носоглотку, приводя к невозможности носового дыхания с этой стороны. Из-за риска значительного кровотечения не следует выполнять биопсию.
В первую очередь требуется выполнение КТ с контрастом, что дает возможность определить степень костной деструкции. МРТ является дополнительным методом, позволяющим оценить мягкотканные характеристики опухоли. Диагноз ставится на основании анамнеза, клинических данных и методов визуализации.
г) Лечение. Определение стадии заболевания зависит от распространенности опухоли, в первую очередь от поражения орбиты и основания черепа. Также данная информация помогает планировать хирургическое лечение.
Предоперационная эмболизация позволяет полностью удалить ангиофиброму с минимальной интраоперационной кровопотерей. Выбор хирургического доступа зависит от размеров опухоли и ее прорастания в окружающие ткани. Во многих случаях ангиофиброма может быть полностью удалена эндоскопическим эндоназальным доступом. Также возможно использование чрезнебной латеральной ринотомии или комбинированных оториноларингологических-нейрохирургических доступов.
Лучевая терапия используется при тяжелых формах заболевания, когда опухоль неоднократно рецидивирует или не может быть удалена полностью.
д) Осложнения. Юношеская ангиофиброма носоглотки является доброкачественной опухолью, которая может вызывать разрушение окружающих структур, например, глазницы, за счет их сдавления. Сосудистое происхождение опухоли часто является причиной неоднократных носовых кровотечений, нередко приходится прибегать к гемотрансфузиям. Хирургические осложнения зависят от прорастания опухоли в конкретную анатомическую область.
е) Прогноз юношеской ангиофибромы носоглотки. При полном удалении опухоли вероятность излечения составляет 100%. Цифра уменьшается в случае крупных опухолей, имеющих несколько долей, а также опухолей, имеющих интракраниальное распространение. В литературе имеются описания случаев малигнизации юношеской ангиофибромы носоглотки, но в большинстве из них малигнизации предшествовала лучевая терапия.
ж) Ключевые моменты:
• Юношеская ангиофиброма носоглотки представляет собой тяжелое, угрожающее жизни заболевание, встречающееся преимущественно у молодых людей в период полового созревания.
Не следует выполнять биопсию опухоли в амбулаторных условиях, т. к. результатом может стать выраженное носовое кровотечение. Для постановки диагноза необходимо сопоставлять данные анамнеза с результатами лучевых методов диагностики. Удалять опухоль рекомендуется полностью.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ангиома
Ангиома – это собирательное название сосудистых опухолей, исходящих из кровеносных или лимфатических сосудов. Ангиомы могут иметь поверхностную локализацию (на коже и слизистых оболочках), располагаться в мышцах, внутренних органах (сердце, легких, матке, печени, селезенке и др.), сопровождаясь кровотечениями различной интенсивности. Диагностика ангиом основывается на данных осмотра, рентгенологического исследования (ангиографии, лимфангиографии), УЗИ. Поверхностные ангиомы могут быть удалены путем криотерапии, электрокоагуляции, склеротерапии, рентгенотерапии; в других случаях требуется хирургическое вмешательство.
МКБ-10

Общие сведения
Термином «ангиома» в сосудистой хирургии объединяют различного рода аномалии кровеносных (гемангиомы) или лимфатических (лимфангиомы) сосудов. По мнению ряда исследователей, ангиома является промежуточным звеном между опухолью и пороком развития. Ангиомы могут локализоваться в различных тканях и органах, бывают одиночными и множественными (ангиоматоз).
Морфологическую основу ангиомы составляют расширенные кровеносные либо лимфатические сосуды. Размеры и форма ангиом варьируют в широких пределах; гемангиомы имеют красно-синий цвет, лимфангиомы бесцветные. Чаще ангиомы встречаются в детском возрасте, составляя до 70—80% всех врожденных новообразований у детей. Ангиомы склонны к прогрессированию, иногда чрезвычайно быстрому. От ангиомы следует отличать телеангиоэктазии – расширения кровеносных сосудов с наличием артерио-венозных аневризм. Ангиомы располагаются преимущественно на верхней половине туловища, включая голову и шею (до 80% случаев). Реже встречаются ангиомы глотки, легких, век и глазниц, печени, костей, наружных половых органов и пр.
Причины ангиом
В большинстве случаев ангиомы имеют врожденный характер. Считается, что источниками развития ангиом являются персистирующие фетальные анастомозы между артериями и венами. Увеличение ангиомы происходит за счет разрастания сосудов самой опухоли, которые прорастают и разрушают окружающие ткани, подобно росту злокачественных опухолей. Истинные причины возникновения врожденных ангиом не известны.
Иногда ангиомы возникают после травматических повреждений или сопровождают течение других заболеваний (например, цирроза печени или злокачественных новообразований внутренних органов).
Классификация
Прежде всего, различают ангиомы кровеносных сосудов (гемангиомы) и ангиомы лимфатических сосудов (лимфангиомы). С гистологической точки зрения различают мономорфные и полиморфные ангиомы. Мономорфные ангиомы – истинные сосудистые образования, исходящие из того или иного элемента кровеносного сосуда (гемангиоэндотелиомы, гемангиоперицитомы, лейомиомы). Признаком полиморфной ангиомы служит сочетание различных элементов сосудистой стенки, возможен переход одного вида опухоли в другой.
Виды гемангиом
По типу строения различают простые, кавернозные, ветвистые, комбинированные и смешанные ангиомы.
- Простая (капиллярная, гипертрофическая) гемангиома представляет собой разрастание новообразованных капилляров, мелких артериальных и венозных сосудов. Капиллярные гемангиомы локализуются на коже или слизистых в виде пятна ярко-красного (артериальные ангиомы) или синюшно-багрового (венозные ангиомы) цвета. Размеры капиллярных гемангиом различны – от ограниченных до гигантских. При надавливании на сосудистую опухоль, ее цвет бледнеет. Капиллярная гемангиома крайне редко трансформируется в злокачественную гемангиоэндотелиому.
- Кавернозные (пещеристые) гемангиомы образованы широкими губчатыми полостями, заполненными кровью. Внешне такая ангиома представляет узел багрово-синюшной окраски, с бугристой поверхностью и мягко-эластической консистенцией. Пальпаторно или рентгенологически в толще ангиомы могут определяться ангиолиты или флеболиты – плотные, шаровидной формы обезыствленные тромбы. Кавернозные гемангиомы обычно имеют подкожное расположение. Для них типичен симптом температурной асимметрии - на ощупь сосудистая опухоль горячее окружающих тканей. При надавливании на опухоль, вследствие оттока крови, гемангиома спадается и бледнеет, а при натуживании - напрягается и увеличивается (так называемый, эректильный симптом, обусловленный притоком крови).
- Ветвистая (рацелюзная) гемангиома представлена сплетением расширенных, извилистых сосудистых стволов. Характерной особенностью данного вида ангиомы является определяемые над ней пульсация, дрожание и шумы, как над аневризмой. Встречается редко, в основном локализуется на конечностях, иногда на лице. Малейшая травматизация ангиомы может повлечь за собой угрожающее кровотечение.
- Комбинированные гемангиомы сочетают в себе поверхностное и подкожное расположение (простую и кавернозную ангиому). Клинические проявления зависят от преобладания того или иного компонента ангиомы. Гемангиомы смешанного строения исходят из сосудов и других тканей (гемлимфангиомы, ангиофибромы, ангионевромы и др.).
По форме выделяют следующие разновидности ангиом: звездчатая, плоская, узловая, серпигинозная. Обособленно в ряду сосудистых опухолей стоят старческие ангиомы, представляющие множественные мелкие округлые образования розово-красного цвета. Старческие ангиомы появляются после 40 лет.
Виды лимфангиом
Среди лимфангиом выделяют простые, кавернозные и кистозные сосудистые образования.
- К простым лимфангиомам относятся расширенные тканевые щели, выстланные эндотелием и заполненные лимфой. Данный тип ангиом развивается преимущественно в мышцах языка и губ и внешне представляет мягкую бесцветную опухоль.
- Кавернозные лимфангиомы – многокамерные полости, образованные лимфатическими сосудами, с толстыми стенками из мышечной и фиброзной ткани.
- Кистозные лимфангиомы растут по типу хилезных кист и могут достигать значительных размеров. Они встречаются в области шеи, в паху, в брыжейках кишок, забрюшинной клетчатке. Присоединение вторичной инфекции может вызывать образование свищей и длительную, истощающую больного, лимфорею.
Симптомы ангиом
Клинические проявления ангиомы зависят от типа сосудистой опухоли, ее локализации, размеров и особенностей течения. Гемангиомы обычно обнаруживаются вскоре после рождения ребенка или в первые месяцы его жизни. У новорожденных девочек ангиомы встречаются в 3-5 раз чаще, чем у мальчиков. У грудных детей может наблюдаться быстрый рост ангиом: так, за 3-4 месяца точечная гемангиома может увеличиться до нескольких сантиметров в диаметре, захватив значительную поверхность.
Сосудистые опухоли могут располагаться на любых участках тела; с учетом локализации различают ангиомы покровных тканей (кожи, подкожной клетчатки, слизистых оболочек полости рта и гениталий), опорно-двигательного аппарата (мышц и костей), внутренних органов (печени, легких и др.). Если наличие гемангиом покровных тканей сопровождается косметическим дефектом, то гемангиомы внутренних органов могут приводить к различного рода нарушениям таких важных функций, как дыхание, питание, зрение, мочеиспускание, дефекация.
Костные гемангиомы могут располагаться в позвоночнике, костях таза, черепа, длинных трубчатых костях конечностей. В костной ткани чаще встречаются множественные кавернозные ангиомы, рост которых может сопровождаться болями, деформацией скелета, патологическими переломами, корешковым синдром и т. д. Особую опасность представляют ангиомы мозга, которые могут приводить к эпилепсии или субарахноидальному кровоизлиянию.
В процессе роста может отмечаться изъязвление и воспаление ангиом с последующим развитием тромбозов и флебитов. Наиболее грозным осложнением служит кровотечение; при травматизации обширных и глубоких ангиом может потребоваться экстренное оперативное вмешательство для остановки кровотечения. В ряде случаев встречается самоизлечение ангиом, связанное со спонтанным тромбированием и запустеванием сосудов, питающих опухоль. При этом ангиома постепенно бледнеет либо полностью исчезает.
Ангиомы из лимфатических сосудов чаще обнаруживаются у детей первого года жизни. Местом их преимущественной локализации служит кожа и подкожная клетчатка. Лимфангиомы локализуются в местах скопления регионарных лимфатических узлов: на шее, языке, губах, щеках, в подмышечной и паховой области, средостении, забрюшинном пространстве, в области корня брыжейки. Они определяются в виде болезненной припухлости, иногда достигающей значительных размеров. В большинстве случаев рост лимфангиом медленный, из осложнений обычно встречается нагноение.
Диагностика
Диагностика поверхностных ангиом в типичных случаях не представляет затруднений и основывается на данных осмотра и пальпации сосудистого образования. Характерная окраска и способность к сокращению при надавливании являются характерными признаками ангиомы. При ангиомах сложных локализаций используется комплекс визуализирующих исследований:
- Рентгенография. Костные гемангиомы выявляются посредством рентгенографии трубчатых костей, позвоночника, ребер, костей таза, черепа. Для диагностики ангиом внутренних органов используют ангиографию сосудов головного мозга, почек, легких, лимфангиографию и т. д.
- УЗИ. Ультразвуковое исследование позволяет определить глубину распространения ангиомы, структуру и анатомо-топографические особенности расположения опухоли, измерить скорость кровотока в периферических сосудах и паренхиме гемангиомы.
- Прочие исследования. Ангиомы глотки выявляются в ходе осмотра отоларинголога. При подозрении на лимфангиому проводится диагностическая пункция, позволяющая получить из опухоли прозрачную желтоватую жидкость.
Дифференциальный диагноз лимфангиомы проводят с кистой шеи, спинномозговой грыжей, липомой, тератомой, лимфаденитом шеи.
Лечение ангиом
Абсолютными показаниями к неотложному лечению ангиом являются: быстрый рост опухоли, обширность поражения, локализация сосудистого образования в области головы и шеи, изъязвление или кровотечение, нарушении функционирования пораженного органа. Выжидательная тактика оправдана при признаках спонтанной регрессии сосудистой опухоли.
- Хирургическое лечение. Показано при глубоком расположении ангиомы. Хирургические методы лечения ангиом могут включать перевязку приводящих сосудов, прошивание сосудистой опухоли или ее полное иссечение в пределах здоровых тканей.
- Лучевая терапия. Применяется для лечения ангиом сложных анатомических локализаций (например, ангиом орбиты или ретробульбарного пространства) или простых гемангиом большой площади. При обширных ангиомах наружных покровов иногда эффективным оказывается гормональное лечение преднизолоном.
- Методы физической деструкции. В отношении точечных ангиом может использоваться электрокоагуляция, удаление лазером, криодеструкция.
- Склеротерапия. При небольших, но глубоко расположенных ангиомах применяется склерозирующая терапия - локальные инъекции 70% этилового спирта, вызывающие асептическое воспаление и рубцевание сосудистой опухоли.
- Эмболизация. Ангиомы внутренних органов после предварительной ангиографии могут быть подвергнуты эмболизации.
1. Сосудистые новообразования мягких тканей у детей / Н. А. Окунев, А. И. Окунева, О. А. Щекин [и др.]. - 2019.
2. Что нужно знать педиатру о младенческих гемангиомах/ Захарова И.Н. и др.// Медицинский совет. - 2016. - №16.
3. Синдромальная венозная мальформация – диссеминированный венозный ангиоматоз Бина/ Л.А. Хачатрян, И.С. Клецкая, Е.В. Орехова// Вопросы гематологии/онкологии и иммунопатологии в педиатрии.- 2019. - 18 (3).
Юношеская ангиофиброма носоглотки ( Ювенильная ангиофиброма носоглотки , Юношеская ангиофиброма основания черепа )
Юношеская ангиофиброма носоглотки – это доброкачественная сосудистая опухоль с соединительнотканным компонентом, расположенная в задних отделах носовой полости и носоглотке. Течение заболевания характеризуется затруднением носового дыхания, повторяющимися носовыми кровотечениями, насморком, аносмией, гнусавостью голоса. Диагностика включают эндоскопию носоглотки, рентген и КТ придаточных пазух, МРТ черепа, каротидную ангиографию. В качестве методов лечения используется удаление новообразования эндоназальным или наружным доступом, лучевая терапия, реже – гормонотерапия, химиотерапия.

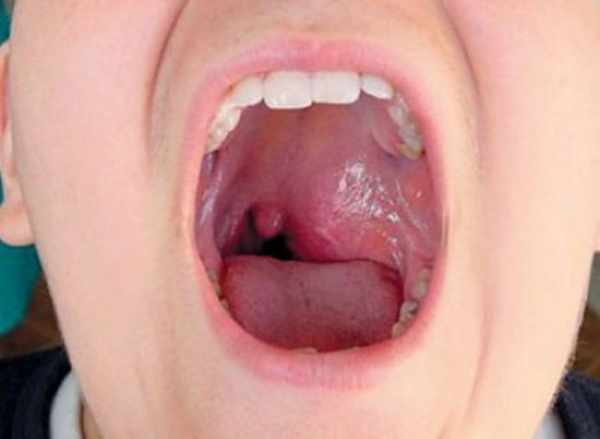
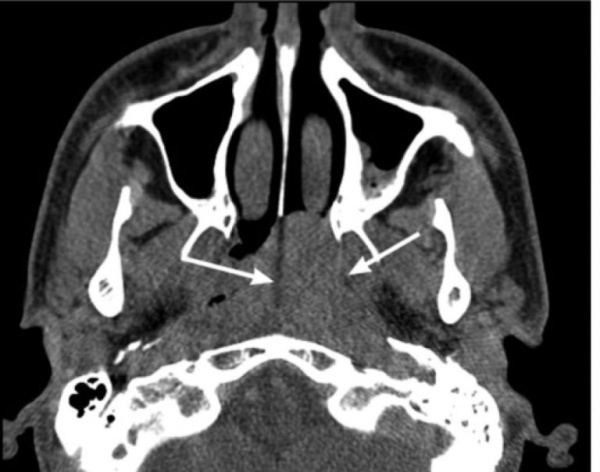
Юношеская (ювенильная) ангиофиброма носоглотки (ЮАН) – гиперваскуляризированное новообразование назофарингеальной локализации. В отечественной отоларингологии используется термин «юношеская ангиофиброма основания черепа» (ЮАОЧ). В структуре новообразований головы и шеи доля ЮАН составляет 0,05%, а среди всех опухолей носоглотки – 54-59%. Встречается преимущественно у юношей в возрасте 14-25 лет, у женщин диагностируется крайне редко. Популяционная частота – 1:150000. Ангиофиброма носоглотки чаще диагностируется у жителей Индии и ближневосточного региона.
Причины
Несмотря на достаточное количество описанных клинических случаев, до настоящего времени причины возникновения юношеской ангиофибромы неизвестны. На сегодняшний день выдвинуто несколько этиологических гипотез:
- Гормональная стимуляция. Фиброваскулярный очаг, из которого берет начало ЮАН, до наступления пубертата находится в состоянии покоя. Однако повышение уровня тестостерона в юношеском возрасте способствует пролиферации клеток и началу роста ангиофибромы носоглотки. Эстрогены же оказывают противоположный эффект, уменьшая размеры образования. Гормональная теория объясняет преобладание заболеваемости ЮАН среди подростков и юношей.
- Генетическое происхождение. В стромальном и эндотелиальном компонентах ангиофибромы обнаружена аномальная экспрессия генов, регулирующих ангиогенез, в частности, рецептора эндотелиального фактора роста, белков тенасцина-C, синдекана-2 и др. В клетках ЮАН выявлены аберрации в хромосомах 4, 6, 8, делеции Y-хромосомы, удвоение Х-хромосомы. Также замечено, что ЮАН чаще встречается у пациентов с семейным полипозом толстой кишки, синдромом Гарднера.
- Воздействие вирусов. Ряд исследователей не исключает влияние вирусов на индукцию пролиферации клеток при первичном эпизоде юношеской ангиофибромы, а также при рецидиве. В качестве этиофакторов называют герпес-вирус 8 типа, папилломавирус, вирус Эпштейна-Барр.
- Врожденный дефект. Возможно, юношеская ангиофиброма представляет собой сосудистую аномалию, возникающую в результате неполной редукции ветвей первой пары аортальной дуги. Фрагменты артерии сохраняются в зоне клиновидно-небного отверстия. Именно отсюда ЮАОЧ начинает свой рост.
Патоморфология
Юношеская ангиофиброма – высоковаскуляризированная опухоль из волокнистой соединительной (фиброзной) ткани. Она берет свое начало на заднебоковой стенке носовой части глотки в районе крыловидно-небного отверстия. Отличается местнодеструктивным ростом: через щели и отверстия черепа ЮАН может распространяться на полость носа, придаточные пазухи, глазницу, вызывать хрящевую и костную деструкцию, сдавление здоровых тканей. В 10-20% случаев имеет место внутричерепной рост.
Ангиофиброма носоглотки имеет мягкую или плотную консистенцию, гладкую или дольчатую узловатую структуру, ярко-красный или бледный серовато-розовый цвет. При микроскопическом изучении опухоли определяется псевдокапсула, фиброзная строма, содержащая миофибробласты, множественные сосуды. В сосудах опухоли имеется только слой эндотелия и практически отсутствуют гладкомышечные волокна, поэтому они не спадаются при минимальной травматизации и сильно кровоточат.

Предложено несколько систем для классификации юношеской ангиофибромы, основанных на критериях локализации, размера, распространенности, рисках рецидива новообразования. Для выбора хирургического доступа используется клинико-топографическая классификация по Фиш-Эндрюс 1989 г.:
- Стадия I. Ангиофиброма расположена в области клиновидно-небного отверстия, ее распространение ограничено сводом носоглотки и полостью носа.
- Стадия II. Опухоль занимает крылонебную ямку, распространяется на околоносовые пазухи, разрушая костные преграды.
- Стадия III. IIIА – образование прорастает в подвисочную ямку или орбиту; IIIВ – распространяется на параселлярную область, имеет экстрадуральное расположение (не прорастает твердую мозговую оболочку).
- Стадия IV. IVА – ЮАН имеет интрадуральный рост; IVВ – прорастает кавернозный синус, турецкое седло, черепные нервы, область хиазмы.
В зависимости от источника роста различают три варианта юношеской ангиофибромы:
- базальный/базосфеноидальный – из свода носоглотки (наиболее частый вариант);
- сфеноэтмоидальный – из клиновидной и решетчатой кости;
- птеригомаксиллярный – из крыловидного отростка основной кости и позадичелюстной ямки;
- тубарный – из глоточного отверстия слуховой трубы (встречается крайне редко).
Симптомы юношеской ангиофибромы
К ранним проявлениям ЮАН относятся постепенно нарастающая заложенность носа, на которую жалуются 80-90% пациентов. Проникая в полость носа, сосудистая опухоль деформирует носовую перегородку, вызывает сначала одностороннее, а затем и двустороннее затруднение назального дыхания, вплоть до его полной невозможности. Вместе с носовой обструкцией могут появиться слизистые/слизисто-гнойные выделения, связанные с присоединением риносинусита, аносмия, закрытая ринофония.
Другой характерный признак юношеской ангиофибромы – повторяющиеся носовые кровотечения вследствие разрыва и зияния тонкостенных сосудов – встречается более чем в 95% случаев. Обычно они провоцируются прегреванием, высмаркиванием, отоларингологическим осмотром, другими минимальными травмами, но также могут возникать спонтанно. Кровотечение бывает различной интенсивности – от умеренного до профузного, трудно купируемого. Реже, при низком расположении опухоли, возникают ротовые кровотечения.
При распространении юношеской ангиофибромы за пределы носоглотки формируется выбухание щеки и мягкого неба, асимметричность лица. Вторичные симптомы, присоединяющиеся при значительном распространении опухоли, могут включать зубную боль, тризм, дисфагию, головную боль, кондуктивную тугоухость. При далеко зашедшем процессе возникает глазная симптоматика (снижение зрения нистагм, диплопия, экзофтальм, дакриоцистит), неврологические проявления (невралгия тройничного нерва, нарушения чувствительности).
Осложнения
Постоянные носовые кровотечения становятся причиной анемического синдрома, требующего проведения гемотрансфузий. Любые манипуляции (биопсия, хирургическое удаление новообразования) сопряжены с риском массивных жизнеугрожающих кровотечений. Интраоперационная потеря достигает 1,5 и более литров. Длительное сдавление ангиофибромой нервных стволов может явиться причиной их необратимой атрофии, вплоть до развития стойкого пареза, слепоты и т. д. Прорастание в селлярно-хиазмальную область делает опухоль неоперабельной. Неполное иссечение юношеской ангиофибромы вызывает частые рецидивы.
На момент обращения пациентов к врачу-отоларингологу симптомы ЮАН присутствуют в среднем от 6 мес. до 1 года. Более чем у 15% больных на момент постановки диагноза отмечается интракраниальное распространение новообразования. Пациенты с юношеской ангиофибромой нуждаются в консультации невролога, офтальмолога, челюстно-лицевого хирурга, онколога. Объем необходимой диагностики включает:
- Рентген. Широко доступными методами первичного выявления ЮАН являются рентгенография ППН и носоглотки. Уже на этом этапе можно заметить тень новообразования, деструкцию костей. Патогномоничный рентгенологический признак – симптом Холмана-Миллера – смещение задней стенки верхнечелюстного синуса кпереди.
- Томография. С целью определения размеров, границ распространения и стадии ЮАН выполняется МСКТ лицевого черепа. На томограммах четко визуализируется мягкотканное образование, расположенное в крыловидно-небной ямке, вызывающее смещение и разрушение костных стенок. При интракраниальном росте осуществляется МРТ головного мозга с контрастом.
- Каротидная артериография.Ангиография сонных артерий позволяет оценить источники и особенности кровоснабжения юношеской ангиофибромы, провести предоперационную селективную эмболизацию афферентных сосудов и тем самым снизить риск хирургического кровотечения.
- ЛОР-обследование. Включает риноскопию, эндоскопию полости носа, фарингоскопию, отоскопию. При риноэндоскопии определяется опухолевидное образование, исходящее их свода носоглотки, имеющее ровную или дольчатую поверхность, ярко- или темно-красную окраску, выраженный сосудистый рисунок, изъязвления.
- Биопсия. Забор биопсийного материала может спровоцировать массивное кровотечение, поэтому исследование осуществляется только в условиях стационара.
Дифференциальная диагностика
На ранних этапах исключаются заболевания ЛОР-органов: вазомоторный и гипертрофический ринит, аденоиды, гайморит, хоанальные полипы, рак носоглотки. В продвинутых стадиях дифференциальная диагностика проводится с другими новообразованиями основания черепа:
- хордомой;
- краниофарингиомой;
- менингиомой;
- гемангиомой;
- гемангиоперицитомой;
- церебральной каверномой;
- хондросаркомой;
- рабдомиосаркомой;
- эстезионейробластомой.

Лечение юношеской ангиофибромы носоглотки
Для лечения ЮАН используется ряд методов, среди которых хирургическое удаление, гормональная терапия, радиотерапия, химиотерапия. Выбор оптимальной тактики является чрезвычайно сложным вопросом, учитывая быстрый и агрессивный рост опухоли, склонность к кровотечениям, частые рецидивы.
Хирургическое лечение
Удаление ювенильной ангиофибромы является наиболее радикальным, но самым рискованным вариантом лечения. Для удаления опухолей IIIB-IVB стадии формируется междисциплинарная операционная бригада, включающая оториноларинголога, челюстно-лицевого хирурга, нейрохирурга. В зависимости от распространенности ЮАН используются различные хирургические доступы:
- Эндоскопический. В числе преимуществ эндоназальной хирургии – малотравматичность, низкие показатели осложнений и рецидивов, сокращение сроков госпитализации. Больше подходит для удаления юношеских ангиофибром, не распространяющихся на верхнечелюстную пазуху. Позволяет с хорошими результатами выполнить одномоментную пластику костей основания черепа при базальной ликворе.
- Открытые доступы. Для получения доступа к верхнечелюстной пазухе используется трансоральный доступ по Денкеру, для подхода к верхним отделам полости носа и решетчатым пазухам – наружная ринотомия по Муру, при распространении на крыловидно-небную ямку – доступ по Лауэрсу-Болону.
В качестве гемостатической меры при значительном распространении ангифоибромы показана предварительная эндоваскулярная эмболизация приводящих артерий. Реже прибегают к перевязке обеих наружных сонных артерий. В остальных случаях интраоперационный гемостаз осуществляют путем эндоскопического клипирования сосудов, электрокоагуляции, тампонады носа.
Хирургическое лечение сопряжено с целым рядом возможных осложнений, в числе которых интра- и послеоперационное кровотечение, гипосекреция слезных желез, офтальмоплегия, повреждение зрительного нерва, назальная ликворея.
Консервативные методы
Учитывая техническую сложность и трудоемкость хирургической тактики, постоянно ведется поиск альтернативных методов консервативной терапии. Одни из них (лазеркоагуляция, склеротерапия, криохирургия) показали малую эффективность, другие – применяются рутинно, особенно при запущенных стадиях юношеской ангиофибромы с интракраниальным ростом. Наиболее распространенные варианты консервативного лечения:
- Лучевая терапия. Позволяет добиться регрессии опухоли и уменьшения выраженности симптомов у 80% пациентов. Может проводиться как при первичных неоперабельных, так и при остаточных, рецидивирующих ангиофибромах. Перспективным методом является гамма-нож. Применение лучевой терапии ограничено риском малигнизации остаточной опухоли, развития атрофии зрительного нерва, остеорадионекроза, патологии гипофиза.
- Химиотерапия. Является методом выбора у больных с рецидивной ангиофибромой, при резистентности к лучевой терапии, внутричерепном распространении. Используются комбинации антрациклинов и алкилирующих средств, винкаалкалоидов, актиномицинов, оксазафосфоринов.
- Гормонотерапия. Ряд авторов сообщают о положительных результатах терапии ЮАОЧ блокаторами рецепторов тестостерона, эстрогенами. Однако широкого применения практика гормонального лечения не получила.
Прогноз и профилактика
ЮАН склонна к деструктивному росту, выраженной кровоточивости, рецидивному течению. Иногда опухоль спонтанно регрессирует после достижения половой зрелости. Частота рецидивов после хирургического лечения составляет около 30%. Прогноз зависит от стадии ЮАН, правильного выбора лечебной тактики.
Местнораспространенные опухоли хорошо поддаются малоинвазивному удалению, запущенные новообразования могут быть резецированы частично или оказаться неоперабельными. Учитывая неясные причины, профилактические меры не разработаны.
Клиника, диагностика, лечение ювенильной ангиофибромы носоглотки
Симптомы ангиофибромы носоглотки и ее лечение
Код по МКБ-10: D10.6
Доброкачественные опухоли носоглотки встречаются редко. Наиболее распространенной из них является ангиофиброма носоглотки.
Ангиофиброма носоглотки наблюдается исключительно у лиц мужского пола начиная с возраста 10 лет. Бытует мнение, что опухоль к 20-25 годам подвергается обратному развитию, однако такой исход наблюдается не всегда.
а) Симптомы и клиника ангиофибромы носоглотки. Клиническая картина включает нарастающие симптомы обструкции носа, гнойного риносинусита из-за обструкции носоглотки, сильные кровотечения из носа и глотки, гнусавость голоса, головную боль, обструкцию устья слуховой трубы, приводящую к кондуктивной тугоухости, катаральный или гнойный средний отит.
При задней риноскопии выявляют окклюзию носоглотки гладкой серовато-красной опухолью, которая может иметь дольчатое строение и отроги, прорастающие в хоаны или глоточный карман (розенмюллерова ямка). На стенке опухоли видна выраженная сосудистая сеть. В далеко зашедшей стадии опухоль может деформировать лицо и кости носа, выпячиваться через щеку и вызывать экзофтальм. Наконец, опухоль затрудняет прием пищи. При пальпации консистенция ангиофибромы носоглотки плотная.
б) Механизмы развития. Ангиофиброма носоглотки в типичных случаях по гистологическому строению является доброкачественной, но вызывает тяжелую клиническую картину, так как обладает экспансивным и инфильтрирующим ростом. Опухоль имеет неровную поверхность и богата фиброзной тканью, исходит из крыши носоглотки или крыловидной ямки. Ангиофиброма обычно выходит из крыловидно-верхнечелюстной щели и бывает спаяна с мягкими тканями носоглотки.
Растет ангиофиброма относительно быстро. Заполнив носоглотку, опухоль распространяется на околоносовые пазухи, верхнюю челюсть, клиновидную пазуху, крыловидно-нёбную ямку, щеку, решетчатый лабиринт и глазницу. Наконец, возможно прорастание ангиофибромы в полость черепа в результате эрозии костей основания черепа.
в) Диагностика. Диагноз ставят на основании результатов трансназальной эндоскопии, исследования с помощью зеркала или носоглоточной лупы, а также КТ и МРТ. При обширном опухолевом процессе показана каротидная ангиография, при необходимости выполняют суперселективную ангиографию с эмболизацией ветвей сонной артерии.

Носоглоточная ангиофиброма заднего отдела полости носа у мальчика
г) Дифференциальный диагноз. В дифференциальный диагноз включают гипертрофированные аденоиды, хоанальный полип (обычно мягкий и не кровоточит), лимфому, хордому и тератому.
P.S. При выполнении биопсии необходима особая осторожность, учитывая риск массивного кровотечения. Кроме того, по результатам биопсии невозможно судить о кровоснабжении опухоли. Такую информацию можно получить лишь с помощью MPT, МРА или ангиографии.
При подозрении на ювенильную ангиофиброму у пациента в возрасте 10-25 лет с опухолью носоглотки биопсию следует выполнять только в стационаре, причем хирург должен быть готов к операции на случай, если возникнет массивное кровотечение. Однако характерные диагностические признаки ангиофибромы можно получить и при ангиографии.
Хордома развивается из спинной струны (хорда) и встречается в основном у мужчин в возрасте 20-50 лет. Она растет очень медленно, эрозирует кости основания черепа, поражая ЧН, и может распространиться также на клиновидную пазуху. Лечение. Если возможно, опухоль следует удалить хирургическим путем, однако риск рецидива высок. Лучевая терапия является паллиативным методом лечения. Хордома метастазирует в шейные лимфатические узлы.
Другие опухоли. Тератома, дермоид, фиброма, липома. Лечение. Если опухоль проявляется клинически, ее следует удалить хирургическим путем.
д) Лечение ангиофибромы носоглотки. Наиболее эффективным методом лечения является хирургический. Для иссечения опухоли существует несколько доступов: медиофациальное «скальпирование» (midface degloving), трансмаксиллярный и чрезнёбный доступы. При больших опухолях могут понадобиться краниотомия и остеотомия нижней челюсти. Опухоли поменьше в настоящее время удаляют эндоскопическим путем.
Целесообразна предоперационная эмболизация питающих артерий, которую лучше выполнить не ранее чем за 48 ч до операции. Эффективным методом лечения является также лучевая терапия, которая позволяет добиться успеха в 80% случаев.

Удаление крупной носоглоточной ангиофибромы открытым доступом путем боковой ринотомии:
а До удаления.
б После удаления опухоли.
- Вернуться в оглавление раздела "отоларингология"
Ювенильная ангиофиброма носоглотки представляет собой доброкачественную сосудистую опухоль, которая поражает исключительно мальчиков подросткового возраста, и характеризуется агрессивным местнодеструктивным ростом. На нее приходится около 0,5% всех опухолей головы и шеи. Этиология и патогенез до конца не выяснены.
По всей видимости, опухоль происходит не из носоглотки, а из задних отделов полости носа. Более точно, она прорастает из задне-верхних отделов латеральной стенки носа, в месте соединения клиновидного отростка небной кости, горизонтального крыла сошника и основания крыловидного отростка клиновидной кости, возле верхнего края клиновидно-небного отверстия. Опухоль не имеет капсулы и состоит из пролиферирующих, неправильной формы сосудов с однослойной выстилкой эндотелия.
Между стромой и эндотелием отсутствует мышечный слой. Этим объясняется высокий уровень кровоточивости данных новообразований.
В большинстве случаев на момент постановки диагноза опухоль уже вышла за пределы полости носа и носоглотки, обычно она прорастает в верхнечелюстную пазуху через ее заднюю стенку, а также распространяется в латеральном направлении, в крылонебную ямку. Распространение в крылонебную ямку может сопровождаться деструкцией крыловидных отростков клиновидной кости.
При дальнейшем латеральном распространении через крыловидно-верхнечелюстную щель на щеке появляется типичная припухлость. Далее опухоль может прорастать под скуловой дугой, вызывая припухлость кожи над ней. Из крыловидно-верхнечелюстной щели ангиофиброма может прорастать за большое крыло клиновидной кости, проникать в среднюю черепную ямку, верхнюю и нижнюю глазничные щели. При распространении кзади опухоль проникает в клиновидную пазуху и далее в область турецкого седла.
При прорастании ангиофибромы в турецкое седло или глазницу могут возникать нарушения зрения. Рост опухоли обычно не инвазивный, поэтому ангиофиброма может иметь внутричерепное распространение без нарушения целостности твердой мозговой оболочки. Кавернозный синус обычно сдавлен, но внутрь его опухоль не прорастает. Нарушение функции черепных нервов встречается редко, даже при крупных опухолях. Но в редких случаях встречаются крайне агрессивные опухоли, прорастающие в кавернозные синусы, поражающие черепные нервы, внутреннюю сонную артерию, гипофиз, зрительный перекрест.
Несмотря на свой местнодеструктивный рост, в размерах опухоль увеличивается медленно. Поскольку опухоль редко встречается у молодых взрослых, предполагается, что со временем она может спонтанно регрессировать. В связи с тем, что спрогнозировать вероятность регресса невозможно, ангиофиброма подлежит удалению. При ранней постановке диагноза прогноз благоприятный, к сожалению, из-за неспецифичных симптомов часто диагноз ставится уже на поздних стадиях. После удаления часто рецидивирует, от 30 до 50%. Поскольку заболевание всегда представлено одиночной опухолью, рецидив свидетельствует о неполном хирургическом удалении.
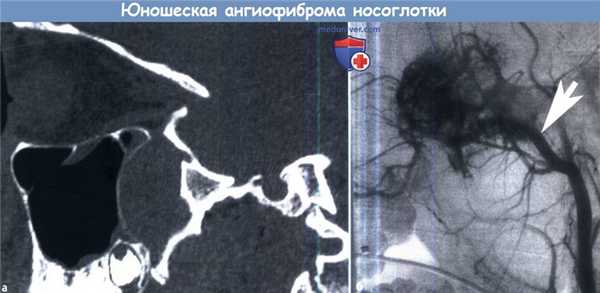
(а, б) Компьютерная томография, саггитальный срез.
Определяется смещение кпереди задней стенки гайморовой пазухи, характерное для юношеской ангиофибромы носоглотки (симптом Holman-Miller).
(б) Латеральная ангиограмма внутренней верхнечелюстной артерии (рисунок), на которой определяется повышенное кровенаполнение ангиофибромы.
а) Диагностика ювенильной ангиофибромы носоглотки. Чаще всего юношеская ангиофиброма встречается у лиц мужского пола в возрасте 7-29 лет, средний возраст установления диагноза — 15 лет. Обычно ангиофиброма проявляется триадой: одностороннее затруднение носового дыхания, рецидивирующие носовые кровотечения, наличие объемного образования в носоглотке. Другими, менее специфичными симптомами, являются наличие гнойных выделений, поскольку из-за обструкции полости носа происходит ее инфицирование, гнусавость, аносмия. Затруднение носового дыхания и носовые кровотечения встречаются у 80% больных.
До постановки диагноза симптомы могут беспокоить пациента в течение нескольких месяцев и даже лет. Задержка в обращении к врачу и при постановке диагноза связана с тем, что симптомы списывают на более частые заболевания (ринит, синусит, полипоз).
При осмотре в задних отделах полости носа и/или носоглотке обнаруживают серо-красное узловатое новообразование с гладкими краями. Изъязвлений на слизистой оболочке опухоли обычно нет, за исключением случаев предшествовавшего забора биопсии или попытки удаления. К другим признакам относят деформацию лицевого скелета, проптоз, выбухание неба, экссудативный средний отит, нарушения зрения или слуха. При значительном внутричерепном распространении может отмечаться нарушение функции черепных нервов.
Достаточно характерны радиологические признаки опухоли. На КТ определяется смещение задней стенки верхнечелюстной пазухи кпереди, которое называют признаком Holman-Miller. Также характерно расширение верхней глазничной щели, которое является достаточно специфичным для юношеской ангиофибромы. КТ идеально подходит для определения точной локализации и степени распространения опухоли. При прорастании опухоли в полость черепа необходимо выполнить МРТ.
Для постановки диагноза ангиография не обязательна, но она может использоваться в случае неясного диагноза, особенно при неудачном предыдущем лечении. Также ангиография необходима для проведения эмболизации, которая выполняется перед операцией.
б) Операция при ангиофиброме носоглотки. Основным методом лечения юношеской ангиофибромы носоглотки является хирургический. Существуют множество различных хирургических доступов: трансплатальный, энодназальный (в том числе эндоскопический), трансантральный, трансмандибулярный, трансзигоматикальный, краниотомия с ринотомией. Рецидив опухоли не всегда является показанием к ее удалению, за исключением случаев, когда пациента продолжают беспокоить носовые кровотечения, затруднение носового дыхания, симптомы со стороны зрения, при подтверждении продолжающегося роста опухоли.
Основным источником кровоснабжения для ангиофибромы является внутренняя сонная артерия, но также участие могут принимать щитошейный ствол, а также менингеальные, клиновидные и глазничные ветви внутренней сонной артерии. Из-за такого обильного кровоснабжения перевязка наружной сонной артерии не уменьшает интенсивность интраоперационного кровотечения, но, напротив, может усилить его, за счет усиления кровотока по коллатеральным (и менее доступным или вообще недоступным) ветвям.
Для снижения кровоточивости может использоваться предоперационная эмболизация, перевязка внутренней верхнечелюстной артерии, электрокоагуляция, лучевая терапия.
в) Лучевая терапия ангиофибромы носоглотки. Хотя основным методом лечения ювенильной ангиофибромы носоглотки является хирургический, операция связана со значительным риском, особенно при внутричерепном распространении опухоли. В этом случае лучевая терапия может оказаться разумной альтернативой. Также лучевая терапия может использоваться при рецидиве опухоли. Lee и соавт. сообщили о 27 пациентах с распространенными опухолями, у которых лучевая терапия была основным методом лечения.
Осложнения были минимальными, а риск развития аналогичен или даже меньше по сравнению с риском оперативного лечения. К отдаленным осложнениям лучевой терапии относят замедление роста, пангипопитуитаризм, некроз лобной доли, катаракту, радиационную кератопатию.
Читайте также:
