Клиника гипопроконвертинемии - лабораторная диагностика
Добавил пользователь Валентин П. Обновлено: 20.01.2026
Система свертывания крови человека представляет собой многокомпонентный и чрезвычайно сложный механизм, играющий важнейшую роль в защите всего организма.
Указанный механизм представлен тремя звеньями: сосудистым, тромбоцитарным и плазменно-коагуляционным. Заболевания, связанные с неспособностью факторов свертывания крови обеспечивать нормальный процесс образования сгустка, составляют обширную группу коагулопатий. Эта группа болезней представлена наследственными коагулопатиями и множеством приобретенных форм коагулопатий, которые являются следствием других заболеваний: цирроз и рак печени, аутоиммунные (системная красная волчанка, иммунная тромбоцитопеническая пурпура, геморрагический васкулит и т.п.), инфекционные заболевания, токсическое воздействие лекарственных средств и ядов, наследственные заболевания обмена веществ.
Наследственные заболевания гемостаза
Гемофилия и болезнь Виллебранда являются наиболее частыми наследственными заболеваниями системы плазменного звена гемостаза. Фактор Виллебранда и фактор VIII в плазме крови представлены в виде молекулярного комплекса, при этом фактор Виллебранда выполняет защитную роль для фактора VIII, оберегая его от разрушения протеином С.
Именно поэтому при отсутствии фактора Виллебранда уровень фактора VIII может быть значительно снижен. Таким образом, несмотря на различие данных заболеваний, они проявляют определенный молекулярно-биологический синергизм. В этой связи для практикующих врачей целесообразно рассмотреть два заболевания, занимающих более 90% наследственных коагулопатий, обусловленных дефицитом или функциональной несостоятельностью пламенных факторов свертывания крови — VIII, IX (гемофилия А или В соответственно), или фактора Виллебранда (болезнь Виллебранда).
Крайне редко встречается и дефицит фактора VII. Гипопроконвертинемия проявляется геморрагическим синдромом в зависимости от выраженности дефицита фактора VII. В тяжелых случаях отмечаются гемартрозы, гематомы, у женщин меноррагии.
И встречаются, и диагностируются нечасто
В целом наследственные коагулопатии встречаются нечасто, а диагностируются еще реже. На это есть две основные причины: низкая распространенность, часто сопряженная с субклиническим течением заболевания (при болезни Виллебранда) и недостаточно развитая система лабораторной диагностики нарушений гемостаза в большинстве регионов нашей страны. Количество больных гемофилией в России составляет чуть более 7,5 тыс. человек, а с болезнью Виллебранда должно быть около 16 тыс. Точная цифра не установлена. Редкие наследственные формы коагулопатий — гипопроконвертинемия (дефицит фактора VII), гипо- и афибриногенемия, дефицит факторов XII, XIII, XI, V встречается крайне редко.
Наследственные коагулопатии неизлечимы, но возможности современной препаратной терапии позволяют обеспечить больным продолжительность и качество жизни, сравнимые с таковой в общей популяции.
Гемофилия, болезнь Виллебранда и гипопроконвертинемия относятся к группе социальных заболеваний, и без поддержки государства люди, страдающие наследственными формами коагулопатий, обречены. Это связано в первую очередь с обеспечением дорогостоящими препаратами факторов свертывания крови, которые больные получают пожизненно в «домашних условиях». Лечение этих пациентов во всем мире проводится в специализированных центрах гемофилии, ведущих медицинский регистр больных с наследственными коагулопатиями, и базируется на национальных стандартах и протоколах лечения. Медицинский регистр позволяет отслеживать динамику здоровья пациента в течение многих лет и корригировать лечение.
«Визитная карточка» гемофилии
Клиническое течение гемофилии и болезни Виллебранда отличается, но может иметь некоторую схожесть. Наличие гемартрозов является «визитной карточкой» гемофилии, однако следует помнить, что гемартрозы могут отмечаться и при болезни Виллебранда (т.н. тип III), а иногда и при выраженной гипопроконвертинемии (дефицит фактора VII). Гемофилия — заболевание, обусловленное различными типами мутаций гена фактора 8 или 9, в результате которых возникает наследственный дефицит фактора свертывания крови VIII (гемофилия А) или IX (гемофилия В).
Эти гены локализованы на длинном плече X-хромосомы и наследуются по рецессивному признаку, передаваясь через женщин только детям мужского пола. В популяции уровень факторов VIII и IX варьирует от 100 ± 50%, но у женщин — кондукторов гемофилии— он может быть ниже нормы, вслед-ствие функциональной неполноценности одного из двух генов. Тяжесть гемофилии зависит от уровня активности фактора VIII или IX. При тяжелой форме гемофилии фактор VIII (или IX) отсутствует или проявляет остаточную активность (менее 2%). В этом случае заболевание обычно проявляется с раннего детства.
Характерны кровотечения при нарушении целостности слизистых и кожных покровов, гематомы (кровотечение из пуповины, кефалогематомы, экхимозы). Когда ребенок начинает ходить, появляются первые кровоизлияния в суставы. При средней форме (от 2 до 5%) также отмечается поражение опорно-двигательной системы, а при легкой (более 5%) заболевание обычно проявляется при травмах и хирургических операциях, которые могут сопровождаться сильными кровотечениями из-за быстрого истощения эндогенного фактора VIII или IX. Поздняя диагностика заболевания может привести к трагическим последствиям.
Сегодня такого сценария можно избежать
Возникновение первичного гемартроза даже после его видимого устранения вызывает невидимые изменения в хрящевой ткани сустава, которые можно зарегистрировать на ЯМР-томограмме. Распавшиеся эритроциты формируют среду для возникновения вторичного асептического воспалительного процесса, а образовавшийся гемосидерин откладывается в хрящевой ткани суставных поверхностей.
Последующие кровоизлияния расширяют зону поражения, приводят к развитию хронического синовита, способствуя возникновению «спонтанных» кровоизлияний, сопровождающих больного в течение всей его жизни, приводя в конечном счете к анкилозу и атрофии мышц. До совершеннолетия такие больные ранее становились инвалидами с множественным поражением опорно-двигательной системы. В течение жизни этих больных, как правило, отмечаются массивные гематомы, желудочно-кишечные кровотечения и другие всевозможные кровоизлияния, представляющие угрозу для жизни пациента или приводящие к его смерти. Современная препаратная терапия позволяет избежать такого сценария развития болезни.
Следует отметить, что в течение всей жизни больного гемофилией уровень фактора не меняется, поэтому заместительная терапия остается единственным на сегодняшний день безальтернативным решением. Постоянное присутствие фактора VIII не ниже 5% создает условия нормализации скорости роста сгуст-ка, а клинически обуславливает отсутствие «спонтанных» кровоизлияний.
Известно, что полупериод инактивации фактора VIII и IX (T?) невелик. В среднем он составляет соответственно 12 и 24 часа, однако у каждого пациента он может значительно варьировать. При гемофилии А такой разброс для фактора VIII составляет от 7 до 20 часов. Этот показатель важно учитывать при коррекции системы гемостаза у больных гемофилией, особенно, если лечение проводится в течение длительного времени.
Проводимые в нашем центре исследования с использованием метода пространной динамики свертывания крови позволяют оценить уровень «достаточности» заместительной терапии у больных с коагулопатиями. Компенсация уровня недостающего фактора свертывания крови должна находиться в «коридоре» между гипо- и гиперкоагуляцией и поддерживаться в заданном диапазоне в течение всей жизни пациента. Подобная заместительная терапия, профилактирующая геморрагические эпизоды, должна определяться индивидуально. Этот подбор с одновременным использованием классических методов определения факторов свертывания крови позволяет задавать оптимальные, рассчитанные для конкретного пациента, параметры терапии и определять необходимое для лечение количество препарата.
Самое уязвимое звено в лечении этих пациентов — определение потребности при назначении факторов свертывания крови. Все существующие факторы свертывания крови вводятся внутривенно, т.е. их биодоступность составляет 100%, однако катаболизм этих сложных белковых структур зависит от многих индивидуальных параметров всей системы гемостаза.
На сегодняшний день профилактическая заместительная терапия пациентам с наслед-ственными коагулопатиями подбирается эмпирически, чаще руководствуясь только первоначально поставленным диагнозом и видимым клиническим результатом, который оценивается весьма субъективно. То же самое касается и однократных лечебных доз, направленных на купирование геморрагического эпизода. Для широкой клинической практики подобные тесты представляются затруднительными, во всяком случае, на сегодняшний день.
Лечение по требованию и по ситуации
Для того, чтобы формализировать стандарты терапии больных гемофилией, в 2005 году был разработан и утвержден Протокол ведения больных гемофилией. Это событие принципиально изменило качество жизни пациентов.
Заместительная терапия факторами свертывания крови может назначаться как с целью профилактики кровоизлияний — т.н. «профилактическое лечение»: для больных гемофилией А — 25 МЕ/кг веса тела 3 раза в неделю; для больных гемофилией В — 25 МЕ/кг — 2 раза в неделю, так и с целью остановки кровотечения (симптоматическая гемостатическая терапия — «лечение по требованию» — от 20 до 50 МЕ/кг и далее в зависимости от клинической ситуации). Эти две модели лечения могут чередоваться между собой в течение всей жизни пациента и являются «краеугольным камнем» протокола.
Лечение заболевания может осуществляться не только с целью профилактики кровоизлияний. Протокол ведения больных c гемофилией предусматривает модель лечения состоявшихся кровотечений или кровоизлияний. В этом случае пиковый уровень фактора VIII или IX через 30 минут после инъекции должен составлять 40—100% в зависимости от клинической ситуации.
Инъекции препарата повторяются каждые 12 часов при гемофилии А и каждые 24 часа при гемофилии В в дозе ? от первоначальной до исчезновения симптомов кровоизлияния. Как показывает наш опыт, такая схема лечения приемлема для пациентов с единичными геморрагическими осложнениями. Как и при многих других заболеваниях, при гемофилии легче профилактировать кровоизлияния, а не лечить их осложнения.
Документ общерекомендательного характера
Тем не менее лечащим врачам-гематологам надлежит помнить, что данный документ носит общерекомендательный характер, а подход к лечению каждого пациента должен быть индивидуальным, учитывая порой психоэмоциональный профиль пациента и даже членов его семьи.
Внутривенное введение препарата осуществляется самим пациентом или его род-ственниками после прохождения специализированной программы обучения, а наблюдение за пациентом осуществляет центр гемофилии или врач-гематолог.
Такое лечение получило название «домашнее лечение» и используется во всем мире. В нашей стране все больные гемофилией находятся в настоящий момент на «домашнем лечении».
Установлено также, что фенотип заболевания может отличаться от его генотипа. Не все больные с одинаковым уровнем фактора VIII или IX требуют одинакового лечения. 10—15% больных с тяжелой формой гемофилии А вообще не нуждаются в профилактическом лечении, т.е. в постоянном введении препаратов, однако все без исключения больные гемофилией нуждаются в пожизненном обеспечении факторами свертывания крови VIII или IX. Это касается и других наслед-ственных форм коагулопатий — болезни Виллебранда и гипопроконвертинемии (дефицит фактора VII).
Современные антигемофильные препараты факторов свертывания крови VIII и IX, с точки зрения этиотропной терапии, направленной на достижение клинического результата, не обладают между собой значительными различиями. Все они компенсируют уровень недостающего фактора свертывания крови в равной степени. Их активность выражается в стандартных международных единицах (МЕ). Условно они могут классифицироваться на факторы свертывания крови VIII содержащие фактор Виллебранда и не содержащие. Количество и качество фактора Виллебранда может значительно отличаться в них. Существуют препараты, в которых содержание фактора Виллебранда повышено. Есть изолированный фактор Виллебранда, не содержащий фактор VIII.
Рекомбинантные факторы свертывания крови
К препаратам плазмы фактора VIII, не содержащим фактора Виллебранда, количество которого у больных гемофилией не изменено, относятся препараты, прошедшие аффинную хроматографию, а также генно-инженерные (рекомбинантные) факторы свертывания крови VIII (МНН: октоког альфа). Группа препаратов октоког альфа представлена препаратами трех поколений (классификация условна): первое, содержащее добавленный альбумин, необходимый для стабилизации молекулы фактора VIII, второе — содержащее следы человеческого альбумина, и третье — свободное от присутствия альбумина.
Основой эффективной терапии наследственных коагулопатий является: ранняя диагностика, выбор правильной модели лечения и полноценное, беспрерывное обеспечение больных факторами свертывания крови VIII или IX. Если количество препарата недостаточно для лечения, заболевание начинает неуклонно прогрессировать и может свести на нет все ранее предпринятые усилия.
Существует рекомбинантный фактор VIII с модифицированной молекулой, т.е. удаленным гликопротеидным фрагментом (мороктоког альфа). Опыт его использования не так объемен, как у предыдущих препаратов. Для больных с гемофилией В могут быть использованы препараты фактора свертывания крови IX — рекомбинантные (наноког альфа) и полученные из донорской плазмы, а также препараты протромбинового комплекса (PPSB).
У больных с болезнью Виллебранда более целесообразно применять препараты, содержащие физиологическое или больше физиологического соотношения фактора Виллебранда к фактору VIII. Эти препараты были разработаны специально для лечения больных с болезнью Виллебранда, и содержание последнего указывается на этикетке флакона.
Почти абсолютная вирусная безопасность
Осложнения при гемофилии, как след-ствие лечения, также неизбежны. Наиболее опасное, но редко встречающееся в России (около 3—5% больных гемофилией А) — появление резистентности к терапии, обусловленное образованием иммуноглобулинов, чаще G класса, т.н. аутоантител, которые избирательно блокируют прокоагулянтную активность молекулы фактора VIII. При гемофилии В образование антител отмечается крайне редко (менее 1—2%).
Описаны случаи образования антител и к фактору Виллебранда. К фактору VII антитела практически не образуются. Для практикующих гематологов важно знать, что антигенная стимуляция (введение препарата) может стимулировать иммунный ответ и вызвать полную толерантность к заместительной терапии. Заподозрить ингибитор стоит в случае неэффективности эффективной ранее терапии. Этиология и патогенез этого явления остаются неясными.
Диагностика в регионах недоступна
Терапия и ее мониторинг у больных с гемофилией, осложненной ингибитором, представляет значительные трудности даже для опытных специалистов и лабораторных работников. Принципиально существуют два вида терапии: активация системы гемостаза через шунтирующие (обходные) пути. Для этого используется рекомбинантный активированный фактор VII или протромбиновый комплекс (активированный) — факторы свертывания крови II, VII, IX, X в комбинации. Второй вариант лечения — индукция иммунной толерантности, как правило, «Боннский протокол». В госпитальной практике может использоваться плазмаферез или иммуноадсорбция протеином А, однако эта терапия ведет к временному снижению титра ингибитора и в настоящее время применяется редко. Лечение ингибиторных больных гемофилией представляет серьезную медико-социальную проблему.
При болезни Виллебранда, характеризующейся снижением активности фактора Виллебранда, ристоцетин-индуцированной агрегации тромбоцитов, часто со снижением уровня фактора VIII и антигена фактора VIII, важно определить следующее: имеет ли место недостаток выработки фактора Виллебранда (количественный дефицит — тип I) или синтезируемая структура молекулы фактора неполноценна (качественный дефицит — тип II).
Диагностика заболевания достаточно сложна и часто недоступна в регионах, т.к. требует проведения сложных коагулологических исследований. Важными симптомами заболевания являются длительные носовые кровотечения, у женщин затяжные mensis, которые могут приводить к железодефицитной анемии, длительные кровотечения после удаления зуба или незначительных хирургических вмешательств и проявление таких же симптомов у близких родственников (отец, мать, брат, сестра). Пациенты с подобными симптомами должны быть обследованы в специализированных центрах.
Крайне редкое заболевание
Крайне редко встречающееся заболевание — наследственный дефицит фактора VII. При выраженном дефиците этого фактора отмечается тяжелый геморрагический синдром, сопровождающийся гематомами, гемартрозами, а у женщин — опасными для жизни меноррагиями.
Для лечения больных с гипопроконвертинемией может применяться фактор свертывания крови VII (плазменный) в дозе 30—40 МЕ/кг каждые 8—10 часов. При его отсутствии — эптаког альфа активированный в дозе 20—40 мкг/кг каждые 2—4 часа до полной остановки кровотечения.
Основой эффективной терапии наслед-ственных коагулопатий является: ранняя диагностика, выбор правильной модели лечения и полноценное, беспрерывное обеспечение больных факторами свертывания крови VIII или IX. Если количество препарата недостаточно для лечения, заболевание начинает неуклонно прогрессировать и может свести на нет все ранее предпринятые усилия.
Наблюдение за больными с наследственными коагулопатиями осуществляется в течение всей их жизни в специализированных центрах, часто совместно с врачами других специальностей, если возникают сопутствующие заболевания. Организация подобных центров в России — это организация «технологии лечения» больных, страдающих нарушениями свертывающей системы крови.
Клиника гипопроконвертинемии - лабораторная диагностика
Гипопроконвертинемия имеет очень раннее начало. Оно происходит при самом рождении, проявляясь (чаще) либо пупочными геморрагиями, либо (реже) менингеальными геморрагиями. Обе формы являются особенно суровыми, часто с летальным исходом.
В течение жизни больного, геморрагические явления могут возникать (реже) спонтанно и (чаще) вследствие провокации. Наружные формы (эпистаксис, ротовые геморрагии, покровные геморрагии через раны, диггестивные геморрагии, мено-метроррагии) встречаются наиболее часто; они возникают в тех же этиологических условиях как и при недостатке Ф. V. Следует подчеркнуть, что метроррагии бывают иногда такими тяжелыми, что нуждаются в произведении терапевтической гистеректомии in extremis. Что касается внутренних геморрагии, они бывают реже и принимают вид экхимозов, гематом и гемартрозов. Последние, даже если и случаются намного реже, чем при гемофилии, являются не менее опасными и ведут к инвалидизирующим последствиям. Из всех недостатков плазматических факторов, недостаток Ф. VII вызывает чаще всего геморрагии на уровне ЦНС. (у детей).
Возникновение кровотечений при гипопроконвертинемии редко бывает спонтанным. Обычно они посттравматические и их суровость зависит непосредственно от тяжести травмы. Хирургические вмешательства вызывают у этих больных особенно тяжелые геморрагии, которые ставят их жизнь под угрозу.
Эволюция и осложнения гипопроконвертинемии. Эволюция парагемофилии Александера менее благоприятная, чем при болезни Оврена. Бывают экзитусы по поводу тяжелых геморрагии при рождении (отсечение пуповины или менингеальные кровотечения во время схваток), частота которых достигает около 20%. У взрослого смертность по поводу церебральных геморрагии — редчайшее явление; зато гемартрозы оставляют больным такую степень инвалидности, которая если и не настолько суровая как при гемофилии, все же является опасным осложнением.
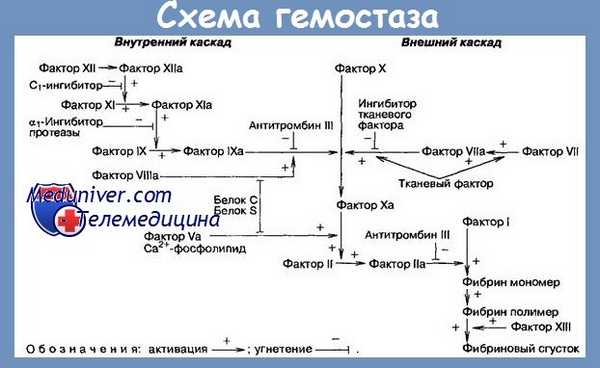
Лабораторное исследование при гипопроконвертинемии показывает:
а) Тесты с аномалийными результатами:
1) TQ значительно продлен. Мы замечаем, что сокращение Ф. VII в плазме влияет на результат TQ в гораздо большей мере, чем сокращение Ф. V; поэтому цифры TQ в случаях гипопроконвертинемии больше, чем цифры при гипопроакцелеринемии. Коррекция TQ может производиться с нормальной сывороткой (24-часовой), но не с нормальной плазмой адсорбированной на SО4Ba.
2) Тест ТФ VII + ТФ X дает очень удлиненный результат. Это специфический тест для этого заболевания (но только в сопоставлении с Т. Stypven-цефалина, который дает нормальный результат). Тест указывает и плазматический уровень Ф. VII, который при этом заболевании падает ниже 5% у больных (гомозиготов) и находится между 30 и 50% у здоровых носителей порока (гетерозиготов).
б) Тесты с нормальными результатами: число тромбоцитов, В.К., капиллярная резистентность, ретракция сгустка, ТС, ТН, РТТ, РТТК, толерантность к гепарину, Т.Ф. II, Т.Ф. V, Т. Stypevn-цефалина, ТСР, TGT (во всех трех вариантах), Т. тромбина и TEG — все дают нормальные результаты.
Нормализация in vitro тестов с патологическими результатами получается путем коррекции с PPSB или с сывороткой нормального лица.
Клинический положительный диагноз гипопроконвертинемии является предположительным и основывается на данных анамнеза и симптоматологии. Лабораторный диагноз достоверный, причем ключевым тестом является Т.Ф. VII + X.
Дифференциальная диагностика производится по отношению тех же заболеваний, как и при недостатке Ф. II.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ГИПОПРОКОНВЕРТИНЕМИЯ
ГИПОПРОКОНВЕРТИНЕМИЯ (греч, hypo- +проконвертин +греч. haima кровь) — семейно-наследственная форма геморрагического диатеза, обусловленная дефицитом проконвертина (фактора VII).
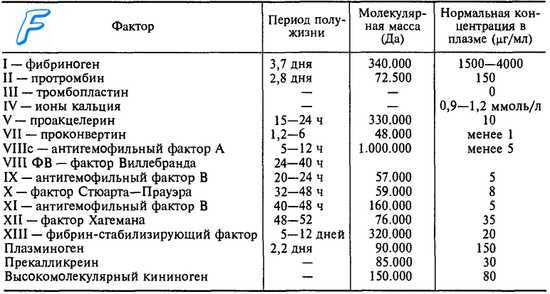
Фактор VII — белок, мигрирующий при электрофорезе между альфа- и бета-глобулинами. Стабилен при хранении, не утилизируется в процессе свертывания крови, а поэтому обнаруживается и в плазме, и в сыворотке. Синтезируется в печени. Период полураспада in vivo составляет 4—6 час. (см. Проконвертин).
Заболевание впервые описал Александер (В. Alexander, 1951). Оврен (P. A. Owren, 1952) доказал его семейно-наследственный характер.
Статистика болезни не разработана. Однако, судя по данным литературы, заболевание встречается относительно редко. Болеют лица обоего пола.
Содержание
Этиология
Заболевание связывают с патол, геном, расположенным на аутосоме и ответственным за недостаточный синтез проконвертина. Наследование дефицита проконвертина является рецессивным и не связано с полом.
Описаны геморрагические диатезы, обусловленные наличием патологического фактора VII, со структурными изменениями его молекулы.
Г. может быть и вторичной. Она возникает при заболеваниях, протекающих с поражением печени, сопровождающихся снижением ее функций, в частности при нарушении синтеза факторов свертывания (тяжелые формы острых гепатитов, циррозы, лейкозы). При этих состояниях, как правило, определяется недостаточность и других факторов свертывания (фибриногена, протромбина, Ас-глобулина и т. д.). Низкий уровень проконвертина наблюдается при лечении антикоагулянтами непрямого действия — дикумарином и его производными.
Патогенез
При Г. любой этиологии нарушается вторая фаза свертывания крови — образование тромбина, поскольку фактор VII принимает участие во внешнем механизме свертывания крови, способствуя (вместе с тканевым тромбопластином, фактором V и ионами кальция) активации фактора X, превращающего протромбин в тромбин (см. Свертывающая система крови).
Патологическая анатомия
Морфол. изменения обусловлены явлениями постгеморрагической анемии: малокровие внутренних органов и тканей.
Клиническая картина
Клиническая картина проявляется только у гомозиготных носителей патол, гена, у гетерозиготных носителей Г. выявляется лишь при лабораторном исследовании крови (нек-рым удлинением протромбинового времени и уменьшением содержания VII фактора).
Заболевание начинается обычно с первых дней или недель жизни, реже — в подростковом периоде. П. Шеваллье и Ж. Бернар различают соответственно две формы Г.— раннюю и позднюю. Ранняя Г. характеризуется более тяжелым течением, начинаясь пупочным кровотечением, поздняя Г. протекает более спокойно, нередко проявляясь при наступлении первых менструаций, переходящих в профузные маточные кровотечения. При достижении больными Г. зрелого возраста кровоточивость исчезает (но дефицит фактора VII сохраняется) .
Клинически Г. выражается симптомами повышенной кровоточивости: кровоизлияния в кожу, слизистые оболочки, суставы, мышцы, носовые и жел.-киш. кровотечения, меноррагии. При очень низком содержании в крови фактора VII описаны смертельные кровоизлияния в мозг. Однако проявления кровоточивости не всегда адекватны содержанию проконвертина в крови. У некоторых больных при выраженной Г. даже большие хирургические вмешательства не осложняются кровотечением в послеоперационном периоде.
Клин, проявления геморрагического диатеза, обусловленного наличием патол, фактора, не отличаются от симптомов Г.
Клиника вторичной Г. характеризуется появлением кровоточивости на фоне проявлений основного заболевания; Г. при лечении антикоагулянтами непрямого действия проявляется возникновением геморрагий, первым признаком которых может быть гематурия.
Осложнения связаны с кровоизлияниями в суставы. Возникающие гемартрозы (см.) способствуют деформации суставов и развитию тугоподвижности в них. В отдельных случаях образуются обширные гематомы со сдавлением нервных стволов и крупных сосудов. Иногда гематомы нагнаиваются с развитием симптомов интоксикации и сепсиса. При обширных кровоизлияниях в брюшную полость может развиться картина острого живота (см.).
Диагноз
Диагноз основывается на данных анамнеза: признаки повышенной кровоточивости у других членов семьи (как мужского, так и женского пола); клин, признаках болезни и данных лабораторных исследований.
Для выявления дефицитного фактора проводят: определение протромбинового времени по Квику; определение протромбинового времени при добавлении 0,1 объема «старой» плазмы или сыворотки; определение потребления протромбина; исследование парциального тромбопластинового времени.
При Г. удлинено протромбиновое время, к-рое нормализуется после добавления «старой» плазмы и сыворотки. Потребление протромбина и парциальное тромбопластиновое время нормальны.
При подозрении на Г., обусловленную наличием патол, фактора VII, необходимо дополнительно исследовать содержание фактора VII иммунол. методом.
При вторичных Г. одновременно выявляется недостаточность и других факторов свертывания.
Дифференциальный диагноз должен проводиться с геморрагическими диатезами, обусловленными дефицитом других факторов протромбинового комплекса (факторы II, V и X). С этой целью проводят тесты коррекции протромбинового времени: к плазме больного добавляется 0,1 объема специально приготовленных сред (нормальная плазма; плазма, адсорбированная BaSO4; плазма длительных сроков хранения; сыворотка). Определяют также потребление протромбина, тест генерации тромбопластина и парциальное тромбопластиновое время.
При дефиците фактора II (протромбина) протромбиновое время нормализуется после добавления нормальной и «старой» плазмы и не нормализуется после добавления сыворотки, т. к. фактор II стабилен при хранении и потребляется во время свертывания. Потребление протромбина и тест генерации тромбопластина не нарушены. Парциальное тромбопластиновое время удлинено, оно нормализуется добавлением нормальной плазмы.
При недостаточности фактора V (Ас-глобулина) нормализация протромбинового времени достигается добавлением нормальной плазмы и плазмы, адсорбированной BaSO4. Старая плазма и сыворотка не восполняют дефицита, к. фактор V быстро разрушается при хранении и потребляется в процессе свертывания. Парциальное тромбопластиновое время удлинено, оно нормализуется добавлением нормальной плазмы и плазмы, адсорбированной BaSO4.
При снижении уровня фактора X одновременно с удлинением протромбинового времени, к-рое нормализуется при исследовании со свежей и «старой» плазмой и сывороткой, выявляются нарушения в I фазе свертывания крови (потребление протромбина и тест генерации тромбопластина). Последние корригируются нормальной сывороткой. Парциальное тромбопластиновое время удлинено, нормализуется добавлением нормальной плазмы и сыворотки.
Лечение
Лечение сводится к остановке возникших кровотечений путем переливания сред, содержащих фактор VII (кровь, плазма, сыворотка, PPSB и др.), до повышения уровня фактора VII до 5—15% нормы. Переливания, учитывая короткий период полураспада дефицитного фактора, должны производиться каждые 4— 8 час. до прекращения кровотечений. При умеренных кровотечениях и при небольших хирургических вмешательствах производят трансфузии крови или плазмы. При необходимости массивных трансфузий (при обильных жел.-киш. кровотечениях, больших хирургических вмешательствах) применяют концентраты, содержащие факторы II, VII, IX и X (напр., PPSB).
Клинический эффект от переливания держится обычно в течение трех недель, хотя лабораторно дефицит фактора вновь обнаруживается через несколько часов.
Применение витамина В12 при наследственной Г. не повышает уровня проконвертина, использование этого препарата в комплексе леч. мероприятий не усиливает их эффективности.
Кортикостероидные гормоны также не способствуют купированию проявлений кровоточивости при этом заболевании.
Ингибиторы фибринолиза (ε-АКК, РАМВА и др.) могут повышать действие переливаемых сред, особенно при применении их после хирургических вмешательств.
Местные средства — тампоны с фибринной губкой, тромбином, змеиным ядом Расселла — эффективны только в сочетании с трансфузиями плазмы и крови.
Лечение вторичной Г. сводится к применению средств, положительно влияющих на основной процесс, а в случае развития геморрагий — к проведению активной трансфузионной терапии.
При возникновении Г. на фоне лечения антикоагулянтами непрямого действия следует немедленно прекратить введение этих препаратов, назначить витамин К и рутин (до 0,1 г в сутки).
Прогноз
Поскольку Г. имеет наследственный характер, полного выздоровления не наступает. Трудоспособность больных в значительной мере зависит от частоты, длительности и локализации геморрагий. Прогноз ухудшается при кровоизлияниях в головной мозг с выраженными неврол, симптомами. Прогноз вторичной Г. зависит прежде всего от течения основного заболевания.
Профилактика
Профилактика сводится к созданию охранительного режима с максимальным исключением внешних воздействий (резких физ. напряжений, ушибов и других травм).
Целесообразны профилактические трансфузии, которые показаны при тяжелом течении Г. с частыми и интенсивными случаями кровоточивости или при обострении.
Большое значение имеют медикогенетические консультации, ориентирующие супругов из семей с наследственной недостаточностью фактора VII в отношении возможности рождения больного Г. ребенка.
Библиография: Кассирский И. А. и: Алексеев Г. А. Клиническая гематология, М., 1970; ЛориеЮ.И.иОрло-в а Л. Д. Геморрагический диатез, вызванный дефицитом VII фактора (проконвертина), Пробл, гематол. и перелив, крови, т. 6, № 3, с. 22, 1961, библиогр.; Alexander а. о. Congenital SPGA deficiency, J. clin. Invest., v. 30, p. 59§, 1951; Falter M. J. a. K a u f m a n M. F. Congenital factor VII deficiency, J. Pediat., y. 79, p. 298, 1971; Goodnight S. H. a. o. Factor VII antibody — neutralizing material in hereditary and acquired factor VII deficiency, Blood, v. 38, p. 1, 1971; Hall C. A. a. o. A clinical and family study of hereditary proconvertin (factor VII) deficiency, Amer. J. Med., v. 37, p. 172, 1964, bibliogr.; Quick A. J. Hemorrhagic; diseases and thrombosis, Philadelphia, 1966; Seeler R. A. Congenital hypo-prothrombinemias, deficiency of factors II „ VII and X, Med. Clin. N. Amer., v. 56, p. 127, 1972, bibliogr.; Strauss H. S. Surgery in patients with congenital factor VII deficiency (congenital hypoproconver-tinemia), Blood, v. 25, p. 325, 1965, bibliogr.
Гипопроконвертинемия - история изучения, причины
Гипопроконвертинемия — геморрагический синдром, возникающий по поводу недостатка синтеза Ф. VII, характеризующийся в клиническом отношении тяжелыми провоцированными геморрагиями. Существуют врожденная форма и приобретенная форма.
Обособленная с нозологической точки зрения в рамках группы геморрагических диатезов с удлиненным TQ, врожденная форма считалась весьма частым заболеванием; в дальнейшем было установлено, что под названием гипопроконвертинемии существовало в дейтсвительности два порока, которые разделились на: недостаток Ф. VII и недостаток Ф. X.
После переоценки случаев в свете вышеуказанного, констатировалось, что это заболевание возникает намного реже, причем частота его равняется 0,1/100 000. Среди животных это заболевание встречается у собак породы Бигль ("Beagle").
Первый случай описал и изучил Alexander в 1951 г., откуда данному заболеванию было присвоено имя «парагемофилия Александера»; до 1979 г. в литературе опубликовано 85 случаев.
Чистая приобретенная форма до сих пор не упоминалась в литературе по специальности. Сообщается лишь о случаях приобретенного недостатка Ф. VII в ассоциации с недостатком Ф. II, IX и X, в обстоятельствах упомянутых при недостатке Ф. II (авитаминоз К) и недостатков Ф. II, V, IX, X при заболеваниях печеночной паренхимы.
Патофизиология гипопроконвертинемии
Основное расстройство гипопроконвертинемии — недостаток синтеза Ф. VII, который у нормального лица выполняется гепатоцитами и регулируется парой генов, находящихся на соматических хромозомах. У больных, ингибиция этих генов имеет своим результатом недостаточный синтез Ф. VII, ниже необходимого уровня для гемостаза (25%), что порождает геморрагический диатез.
Генетическая передача автосомально-рецессивного характера и ее фенотипические выражения подобны тем, которые существуют при недостатке Ф. V. Этот недостаток обычно семейный; он затрагивает в одинаковой мере и мальчиков и девочек.
Гомозиготы, благодаря затронутости обоих генов (Ф. VII = 0—5%) представляют клинические признаки болезни; гетерозиготы, благодаря затронутости только одного гена (Ф. VII = 30—50%) являются здоровыми носителями порока и выявляются лишь по случаю лабораторного исследования.
Приобретенная форма, в сочетании с недостатками других плазматических факторов коагуляции, встречается в этиопатогенетических обстоятельствах, подобных тем, которые мы наблюдаем при недостатке Ф. П.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гипопроакцелеринемия - история изучения, причины
Гипопроакцелеринемия — геморрагический синдром, возникающий благодаря недостатку Ф.V., который характеризуется в клиническом отношении суровыми провоцированными геморрагическими явлениями. Этот синдром, выделенный из группы геморрагических диатезов с удлиненным TQ, обособил в 1947 г. Owren, который дал ему название парагемофилии, благодаря сходству клинической картины с той, которая наблюдается при гемофилии.
Различаются две формы гипопроакцелеринемии: врожденная и приобретенная. Форма, которую описал Owren (носящая его имя) — врожденная форма. Это редкое заболевание, число опубликованных до сих пор случаев достигает 80. Частота заболеваемости — 0,05/100 000. Приобретенная дефицитность менее серьезная, но зато встречается более часто. Она может быть единичной или ассоциированной с недостатком других плазматических факторов коагуляции: Ф.II, VII, VIII, IX, X.
Патофизиология гипопроакцелеринемии. Основное расстройство врожденной формы — недостаток синтеза Ф.V. У нормального лица этот синтез имеет место в печени и индуцируется парой генов, находящихся на паре соматических хромозомов. У больных дефект состоит в ингибиции этих генов, что имеет своим результатом чрезвычайно слабый синтез Ф.V. (5%), ниже минимального уровня обеспечивающего гемостаз (20%); в результате происходит весьма суровый геморрагический диатез.
Генетическая автосомально-рецессивная передача, как и ее фенотипичные проявления, повидимому идентичны тем, которые встречаются при врожденной гипопротромбинемии (ограниченная казуистика не позволяет более категоричное утверждение). Существуют и случаи гомозиготизма (выражающиеся клинически в виде болезни) и случаи гетерозиготизма (здоровые носители порока более многочисленные чем первые, с Ф. VII между 20 и 50%). Порок бывает обычно семейным; как девочки, так и мальчики затронуты в одинаковой мере.
Приобретенная форма встречается в следующих ситуациях:
а) У оперированных больных, в течение первой постоперационной недели, с максимальной интенсивностью на 3—5 дни. Она происходит благодаря, с одной стороны, потере Ф. V в течение внутриоперационного кровотечения, а с другой стороны, расходу Ф. V в течение осуществления гемостаза.
б) У облученных больных (особенно тех, которым назначается Р32), имея в виду, что синтез Ф. V заторможен ионизирующей радиацией, которая к тому же увеличивает и расход Ф. V в циркуляции. Из всех плазматических факторов коагуляции, Ф. V самый чувствительный к этой агрессии.
в) У больных с геморрагической формой скарлатины.
г) В ассоциации с недостатком Ф. II, Ф. VII, Ф. IX, Ф. X, мы встречаем приобретенную форму при заболеваниях печеночной паренхимы, острых лейкемиях, в конечной стадии карцином, суровых питательных анемиях, спруэ.
д) В ассоциации с недостатком Ф. VIII, мы встречаем эту форму при острых стадиях ДВС. и при остром фибринолотическом синдроме.
Читайте также:
- Вращательная проба у пациента. Аномалии носа
- Лечение овариальной недостаточности при гипоплазии яичников. Циклическая гормональная терапия
- Лимфокин-активированные киллеры для иммунизации. Влияние лимфокин-активированных киллеров на врожденный иммунитет
- Лучевая диагностика травмы мошонки
- Гепарин в профилактике тромбоэмболических осложнений у онкологических больных
