Клиника и диагностика марсельской лихорадки. Лечение марсельской лихорадки
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Диагностика и лечение лихорадки Скалистых гор. Марсельская лихорадка
К наиболее частым осложнениям относятся пневмония, флебиты, ириты, гломерулонефрит, невриты, миокардит, облитерирующий эндартериит, гангрена дистальных отделов конечностей.
Выздоровление медленное, при тяжелых формах затягивается на несколько месяцев. Прогноз серьезный, летальность может достигать 5-10%.
Клинический диагноз основывается на анализе комплекса клинико-эпидемиологических данных. Дифференциальный диагноз проводят с тифом сыпным эпидемическим, арбовирусными менингоэнцефалитами, геморрагическими лихорадками, сепсисом, токсическими поражениями.
Верификация диагноза в начальный период болезни основана на изоляции R. rickettsii при заражении кровью больных лабораторных животных (развитие скротального феномена Neill-Mooser у самцов морских свинок), куриных эмбрионов или культуры клеток. Разработаны PCR и методы иммунофлюоресцентного и иммуногистохимического анализа кожных биоптатов. Для серологической диагностики применяют ИФА, НРИФ, латекс-агглютинацию. Диагностические титры в НРИФ для IgM > 1:64, для IgG > 1:128. Специфической является реакция нейтрализации. РСК имеет ретроспективное значение, так как комплементсвязывающие антитела к R. rickettsii сохраняются у реконвалесцентов в течение 6-7 лет.
В комплексной терапии важное значение имеют антибиотики: доксициклин (Vibramycine) по 0,1 г дважды в день, тетрациклин (Hexacyline) внутрь по 25-50 мг/кг/сут в 4 приема (не назначают детям моложе 8 лет), левомицетин (Chloramphenicol, Chlorocide,Tifomycine) внутрь по 50-75 мг/кг/сут в 4 приема в сутки. Лечение продолжается до нормализации температуры и в последующие 2-3 дня апирексии (курс антибиотикотерапии не менее 7 дней).
В очагах заболевания необходимо соблюдать меры личной профилактики, состоящие в защите от нападения и присасывания клещей. Реюмендуются ношение защитной одежды, пропитанной репеллентами, периодические осмотры тела для удаления и уничтожения обнаруженных клещей, борьба с клещами, паразитирующими у животных.
Марсельская лихорадка
Марсельская лихорадка — острый природно-очаговый трансмиссивный риккетсиоз, характеризующийся доброкачественным течением с развитием первичного язвенного аффекта на месте присасывания клеща — переносчика возбудителя, лихорадочной реакцией и распространенной макулопапулезной сыпью.
Марсельскую лихорадку как новое самостоятельное заболевание впервые описали A. Conor, A. Brush (1910) в Тунисе. Ch. Nicolle предложил для него название «прыщевидная лихорадка» («La fievre boutonneuse»). В 1920 г. заболевание описано в Италии Carducci, а в 1925-1928 гг. D R. Olmer и J. Olmer описали это заболевание в Марселе, после чего оно стало называться «марсельской лихорадкой». Роль собачьего клеща в передаче возбудителя обосновали P. Durand, Е. Conceil в 1930 г. Возбудителя заболевания открыл J. Caminopetros в 1932 г. и в том же году детально описал Е. Brumpt. В России первые исследования марсельской лихорадки в Крыму провели М.Ф. Андреев и А Я. Алымов (1936-1939).
Возбудитель — Rickettsia conorii Brumpt, 1932 относится к семейству Rickettsiaceae, роду Rickettsia, встречается в виде палочковидных, удлиненных, а иногда и нитевидных форм. Размножается в цитоплазме и ядре пораженных клеток мезотелия, что сближает его с R. rickettsii. PCK с растворимыми антигенами выявляет групповое родство обоих видов риккетсий. У больных марсельской лихорадкой R. conorii циркулирует в крови на протяжении всего лихорадочного периода, обнаруживается в первичном язвенном аффекте, возникающем на месте присасывания клеща, и в розеолах на коже. При внутрибрюшинном заражении самцов морских свинок у них развиваются лихорадочная реакция и скротальный феномен Neill-Mooser. Устойчивость R. conorii во внешней среде, чувствительность к дезинфектантам и антибиотикам аналогичны таковым у других представителей рода Rickettsia.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Цуцугамуши ( Краснотелковый риккетсиоз , Сыпной тиф джунглей , Японская речная лихорадка )
Цуцугамуши – это острый риккетсиоз, протекающий с лихорадкой, очаговыми васкулитами и периваскулитами различных органов - ЦНС, сердца, легких, почек. Клинические проявления цуцугамуши характеризуются наличием высокой температуры тела, первичного аффекта, пятнисто-узелковой сыпи на коже, генерализованной лимфаденопатии. Частыми осложнениями цуцугамуши служат менингоэнцефалит, миокардит, перикардит, плеврит, гломерулонефрит, перитонит. Диагноз устанавливается с помощью иммунологических методов (РСК, РИГА, РНИФ, ИФА). Лечение лихорадки цуцугамуши проводится антибиотиками (тетрациклинами, макролидами, хлорамфениколом и др.).
МКБ-10
Общие сведения
Цуцугамуши (японская речная лихорадка, сыпной тиф джунглей, краснотелковый риккетсиоз) - клещевая лихорадка с природно-очаговой распространенностью, вызываемая риккетсиями. Подобно другим риккетсиозам, цуцугамуши протекает с интоксикацией, типичным первичным аффектом, лимфаденопатией, макуло-папулезной сыпью.
Основные природные очаги лихорадки цуцугамуши расположены в странах Центральной, Восточной и Юго-Восточной Азии, Индонезии, Австралии, Океании. Также случаи риккетсиоза регистрируются в Таджикистане и на территории России (в Приморье, на Камчатке, Сахалине). Восприимчивость к заболеванию довольно высокая: в отдельных регионах ежемесячно лихорадка развивается у 3% населения. Наибольшей заболеваемости цуцугамуши подвержены жители сельской местности и приезжие (в основном, туристы).
Причины цуцугамуши
Хранителями и переносчиками инфекции в природных очагах служат личинки краснотелковых клещей, передающие возбудителя цуцугамуши трансфазово и трансовариально. Также в процесс циркуляции риккетсий в природных очагах вовлекаются мелкие грызуны, насекомоядные, сумчатые. Полученный при кровососании возбудитель болезни, передается личинкой нимфам, а затем взрослым клещам, которые осуществляют трансовариальную передачу риккетсий следующему поколению личинок. Таким образом, только новое поколение личинок краснотелковых клещей в следующем сезоне может являться переносчиком цуцугамуши.
Личинки нападают на животных и людей в травянистых кустарниковых зарослях. Заражение происходит трансмиссивным путем во время кровососания. Сезонность лихорадки цуцугамуши неодинакова в различных эпидемических очагах; обычно пик заболеваемости приходится на май и сентябрь. Иммунитет после перенесенной инфекции носит строго специфический и непродолжительный характер; повторные случаи заболевания цуцугамуши возможны уже спустя 3 года.
Патогенез
В месте укуса клеща и внедрения возбудителя возникает очаговое изменение кожи – первичный аффект. Дальнейшее распространение риккетсий по лимфатическим путям сопровождается воспалительной реакцией в виде регионарных лимфаденитов и лимфангитов. При попадании в кровяное русло риккетсии начинают размножаться в эндотелии сосудов, вызывая десквамацию эндотелиальных клеток, гранулематозное воспаление, развитие очаговых васкулитов и периваскулитов во внутренних органах: почках, сердце, легких, ЦНС. Развитие массивной риккетсиемии сопровождается интоксикацией.
Симптомы цуцугамуши
Инкубационный период может длиться от 5 до 21 суток (в среднем 7-11 дней). Тяжесть лихорадки цуцугамуши варьирует от стертых и легких до крайне тяжелых форм, заканчивающихся летально.
Типичное начало цуцугамуши внезапное – с резкого повышения температуры до 38—39°С, которая без лечения держится от 1 до 3-х недель. Лихорадка сопровождается ознобами, нарастающими симптомами интоксикации, регионарным лимфаденитом. При тщательном осмотре кожных покровов больного цуцугамуши обнаруживается первичный аффект в месте ворот инфекции в виде воспалительного инфильтрата, имеющего тенденцию к увеличению размеров.
Вначале на месте укуса личинки клеща возникает уплотнение и гиперемия кожи диаметром 0,2 см, на верхушке которого образуется везикула. На месте вскрывшейся везикулы формируется язвочка, покрытая струпом, с венчиком гиперемии по периферии. В результате трансформаций участок измененной кожи увеличивается до 2-3 см. Первичный аффект сохраняется в течение 2-3-х недель.
С первых дней лихорадки цуцугамуши у больных развивается гиперемия и отечность лица, симптомы конъюнктивита и склерита. К концу первой недели на коже живота, груди и конечностей появляются обильные макуло-папулезные высыпания. При тяжелом течении лихорадки цуцугамуши сыпь носит геморрагический характер; характерны «подсыпания» - периодическое появление новых элементов. Обычно через 3-6 дней сыпь исчезает, оставляя после себя шелушение, иногда – пигментацию кожи. Типичным проявлением лихорадки цуцугамуши, отличающим ее от других риккетсиозов, служит развитие генерализованной лимфаденопатии (вторичного риккетсиозного полиаденита). У половины больных отмечается умеренное увеличение печени и селезенки.
Осложнения
Поражение сердечно-сосудистой системы при лихорадке цуцугамуши сопровождается брадикардией, которая при развитии миокардита сменяется тахикардией, умеренным снижением АД, изменениями ЭКГ. Со стороны дыхательной системы обнаруживаются признаки фарингита, трахеита и трахеобронхита. При тяжелых формах цуцугамуши возникает интерстициальная пневмония, обусловленная образованием гранулем в мелких сосудах.
При наслоении вторичной бактериальной инфекции возможны очаговые и даже долевые пневмонии. На поражение ЦНС при лихорадке цуцугамуши указывают сильные головные боли, нарушения сознания, бред, зрительные галлюцинации, менингеальные симптомы, тремор, судороги и др. В период реконвалесценции возможно развитие осложнений в виде перикардита, плеврита, абсцесса легких, менингоэнцефалита, гломерулонефрита, перитонита, тромбофлебита.
Диагностика
Отправными пунктами для постановки предварительного диагноза служат данные эпидемиологического анамнеза (пребывание в природных очагах цуцугамуши), наличие лихорадки, первичного аффекта, кожной сыпи, генерализованной лимфаденопатии, признаков поражения нервной, сердечно-сосудистой, дыхательной, выделительной систем. Лабораторное подтверждение цуцугамуши проводится с помощью серологических реакций (РСК, РИГА, РНИФ, ИФА). Применяется выделение культуры R.tsutsugamushi в опытах на белых мышах.
Лихорадку цуцугамуши необходимо дифференцировать от заболеваний, имеющих сходные клинические проявления:
- эпидемического сыпного тифа;
- лихорадки денге;
- геморрагических лихорадок;
- кори;
- вторичного сифилиса.
Лечение цуцугамуши
Препаратами выбора для проведения этиотропной терапии лихорадки цуцугамуши служат антибиотики тетрациклинового ряда (тетрациклин, доксициклин), хлорамфеникол, макролиды, фторхинолоны, рифампицин. Антибактериальная терапия позволяет значительно сократить продолжительность лихорадочного периода и предупредить летальный исход. Патогенетическое лечение лихорадки цуцугамуши включает инфузионную дезинтоксикационную терапию, по показаниям – использование сердечных гликозидов, глюкокортикостероидов.
Прогноз и профилактика
До применения противомикробных препаратов летальность от лихорадки цуцугамуши достигала 20% и более. В настоящее время благодаря современной антибиотикотерапии смертельные исходы практически не регистрируются. Предупреждение эпидемических вспышек цуцугамуши в эндемичных районах достигается с помощью противоклещевых мероприятий: вырубки зарослей кустарника, обработка мест выплода краснотелковых клещей. Индивидуальная защита обеспечивается использованием специальной одежды и репеллентов. Для активной профилактики цуцугамуши разработана живая ослабленная вакцина и антибиовакцина.
Клиника и диагностика марсельской лихорадки. Лечение марсельской лихорадки
Длительность инкубационного периода составляет 5-7 дней, реже 14-18 дней. Заболевание протекает доброкачественно, часто в абортивной форме, частота тяжелых форм не превышает 5% (обычно у пациентов с нарушенным преморбидным статусом — алкоголизм, сахарный диабет и проч.).
Заболевание начинается остро: появляются озноб, резкая головная боль, мышечные и суставные боли. Лихорадочное состояние с подъемом температуры до 39-40 °С длится 10-14 дней.
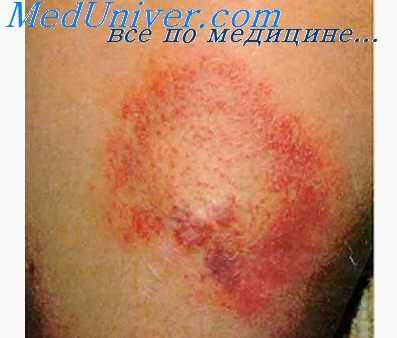
Еще до развития лихорадки на коже появляется и затем в течение всего заболевания сохраняется первичный аффект — язвочка диаметром до 5 мм, покрытая черной некротической корочкой и окруженная зоной темно-красного инфильтрата (черное пятно - франц. tache noire). Язвочка безболезненная и почти всегда сопровождается регионарным лимфаденитом, размер лимфатических узлов может достигать величины грецкого ореха. Первичный аффект оставляет после себя пигментированное пятно которое сохраняется длительно, до 2-3 лет. В случае заражения через конъюнктиву глазная форма первичного аффекта бывает представлена конъюнктивитом или кератоконъюнктивитом в сопровождении хемоза.
На 3-4-й день болезни появляется розеолезная или папулезная сыпь различной интенсивности. Сыпь распространяется по всему телу, включая лицо, ладонные и подошвенные поверхности. Вначале сыпь носит розеолезный или макулезный характер, затем — макулопапулезный. Из-за трансформации сыпи в красные прыщевидные образования заболевание получило название «прыщевидной лихорадки» («la fievre boutonneuse»). В центре папулезных элементов могут встречаться вторичные петехии. Сыпь исчезает медленно, на ее месте в течение 1-2 мес после выздоровления отмечается пигментация.
Поражение нервной системы проявляется тремором губ, языка, кистей рук, иногда преходящими бредом и явлениями менингизма. Цереброспинальная жидкость в таких случаях не изменена.
Отмечаются симптомы поражений органов пищеварения: обложенный язык, запоры, редко понос. Иногда увеличивается селезенка, реже печень.
В гемограмме часто выявляется лейкопения с относительным лимфоцитозом и небольшое повышение СОЭ.
Осложнения наблюдаются редко, в основном в виде ассоциированной инфекции, рецидивы отсутствуют.
Прогноз благоприятный.
В распознавании марсельской лихорадки имеют значение клинические, эпидемиологические и лабораторные данные. Опорными клиническими признаками заболевания являются характерный первичный аффект, регионарный лимфаденит и обильная распространенная макулопапулезная сыпь, разевающиеся на фоне умеренно выраженного общетоксического синдрома. Из эпидемиологических сведений диагностическое значение имеют указания на пребывание больного в эндемическом очаге, его контакт с собаками, присасывание клещей.
После возникновения сыпи марсельскую лихорадку дифференцируют от высыпаний узелкового характера, обусловленных приемом лекарственных средств, тифа сыпного эпидемического, эндемических риккетсиозов, брюшного тифа и паратифов, сифилиса.
Подтверждение диагноза достигается выделением R. conorii из крови больных или клещей путем внутрибрюшинного введения материала самцам морских свинок с последующим развитием у них периорхита (скротальная реакция Neill-Mooser). В мезотепии влагалищных оболочек яичка обнаруживается внутриядерное расположение риккетсий.
Эффективны серологические методы диагностики — РСК и РИГА с цельным антигеном. Диагностический титр в НРИФ для IgM > 1:64, для IgG > 1:128. Разработаны методы PCR в биоптатах кожи и иммунофлюоресцентные методы с использованием моноклинальных антител, позволяющие дифференцировать R. conorii ot R. africae, R. slovaca, R. japonicam.
Этиотропную терапию марсельской лихорадки проводят антибиотиками (тетрациклин, доксициклин, левомицетин) как при других риккетсиозах. Лечение продолжается до снижения температуры и в течение последующих 2 сут. У беременных и детей отмечен положительный эффект однократного приема 0,2 г доксициклина (Vibramycine), 1 г жозамицина (Josamycine, Josacine) или 1 г азитромицина (Azithromycine, Sumamed, Zithromax).
Основные противоэпидемические мероприятия в очагах марсельской лихорадки включают в себя борьбу с клещами путем обработки акарицидными препаратами собак и вероятных мест размножения клещей, сокращение численности бродячих собак. Принимаются меры личной профилактики для защиты от нападения клещей.
Риккетсиоз
Риккетсиозы – многочисленные инфекционные заболевания, связанные общностью этиологии (возбудители – риккетсии) и эпидемиологии (имеют преимущественно трансмиссивный механизм передачи). Риккетсиозы протекают с возникновением первичного аффекта (при клещевых риккетсиозах), лихорадочным и интоксикационным синдромами, генерализованными васкулитами и кожными высыпаниями. Подтвердить диагноз риккетсиоза и верифицировать его клиническую форму позволяет серологическая диагностика (РИГА, РСК, РНИФ, ИФА). Этиотропная терапия риккетсиозов проводится антибактериальными препаратами из группы тетрациклинов и хлорамфениколом.
Риккетсиозы – термин, используемый в отношении трансмиссивных лихорадочных заболеваний, вызываемых внутриклеточными возбудителями — риккетсиями. Группа риккетсиозов человека включает в себя сыпной тиф (эндемический и эпидемический), клещевые лихорадки (пятнистую лихорадку Скалистых гор, волынскую лихорадку, марсельскую лихорадку, везикулезный риккетсиоз, североазиатский клещевой риккетсиоз), пароксизмальные риккетсиозы (окопную лихорадку, клещевой пароксизмальный риккетсиоз), лихорадку цуцугамуши и лихорадку Ку. Несмотря на этиологические различия, всем этим заболеваниям свойственны некоторые общие эпидемиологические, патогенетические, патоморфологические, иммунологические и клинические признаки, позволяющие объединить их общим названием – риккетсиозы. Распространенность риккетсиозов повсеместная; наибольшая заболеваемость отмечается в развивающихся странах, где в структуре лихорадок неясной этиологии они составляют 15-25%.
Причины
По своим культуральным качествам риккетсии являются промежуточным звеном между бактериями и вирусами. С микробными возбудителями их сближают морфологические признаки (грамотрицательные палочковидные или кокковидные формы), а с вирусными агентами – способность к внутриклеточному паразитированию. Патогенными для человека являются следующие виды риккетсий (Rickettsia):
- R. Prowazekii – вызывает эпидемический (вшивый) сыпной тиф и его отдаленный рецидив - болезнь Брилла
- R. Typhi – вызывает эндемический (крысиный, блошиный) сыпной тиф
- R. Sibirica – вызывает североазиатский клещевой риккетсиоз
- R. Conorii – вызывает марсельскую лихорадку
- R. Rickettsii – вызывает пятнистую лихорадку Скалистых гор
- R. Australis – вызывает австралийский клещевой риккетсиоз
- R. Quintana (Rochalimea quintana) – вызывает волынскую лихорадку
- R. Akari – вызывает везикулезный риккетсиоз
- R. Japonica — вызывает японскую пятнистую лихорадку
- R. Orientalis – вызывает цуцугамуши
- R. Burneti (Coxiella burnetii) – вызывает Ку-лихорадку
Риккетсиозы делятся на антропонозные, при которых источниками инфекции выступает человек, а переносчиками – вши, и зоонозные, характеризующиеся передачей от животных через укусы клещей. К антропонозам относятся сыпной тиф и окопная лихорадка; к природно-очаговым зоонозам – все остальные риккетсиозы.
Симптомы риккетсиозов
Риккетсиозы группы сыпного тифа
Эпидемический (вшивый) сыпной тиф протекает с лихорадкой, интоксикацией, розеолезно-петехиальной сыпью на коже, поражением сосудистой и нервной системы. Инкубационный период занимает от 5 до 21 дня. Риккетсиоз манифестирует с повышения температуры тела и общеинтоксикационных симптомов, которые достигают максимальной выраженности к 3-6-й день заболевания. В этот период отмечается выраженная гиперемия и одутловатость лица, инъекция склер, энантема на мягком небе. Примерно на 5 сутки на коже боковой поверхности груди, живота, сгибательных поверхностях рук появляется яркая характерная розеолезно-петехиальная сыпь. Через неделю сыпь бледнеет, а на 2-3-й неделе от начала заболевания исчезает. Одновременно снижается температура и исчезает интоксикация, однако еще несколько недель сохраняется постинфекционная астения. При тяжелом течении риккетсиоза возникает поражении ЦНС в виде менингита или энцефалита. Осложнения эпидемического сыпного тифа могут включать отит, паротит, пневмонию, миокардит. Болезнь Бриля, или рецидивирующий сыпной тиф, проявляется теми же симптомами, однако менее выраженными.
Эндемический (крысиный или блошиный) сыпной тиф начинается остро и в начальном периоде характеризуется общеинфекционными симптомами (лихорадкой, познабливанием, артралгиями, головной болью). В разгар лихорадочного периода на груди, животе и на конечностях появляется сыпь, имеющая преимущественно розеолезно-папулезный характер. Характерна артериальная гипотония, брадикардия, общая слабость, головокружение. В целом заболевание протекает легче, чем эпидемический сыпной тиф.
Риккетсиозы группы пятнистых клещевых лихорадок
Североазиатский клещевой риккетсиоз, или клещевой сыпной тиф Северной Азии передается через укусы иксодовых клещей. Типичным признаком клещевого риккетсиоза служит первичный аффект – первичная воспалительная реакция кожи в месте проникновения возбудителя. Он представляет собой болезненное уплотнение, окруженное зоной гиперемии и в центре покрытое коричневым струпом. Одновременно с появлением первичного аффекта повышается температура тела, развивается регионарный лимфаденит и интоксикационный синдром. Кожные высыпания появляются на 2-3-й день и представлены полиморфными розеолезно-папулезными элементами, расположенными на туловище и вокруг суставов. Отмечается гиперемия лица и слизистой зева, брадикардия, гипотония, умеренная гепатоспленомегалия. Течение североазиатского клещевого риккетсиоза доброкачественное; обычно к 14 дню заболевания наступает выздоровление.
Марсельская лихорадка также характеризуется наличием первичного аффекта в месте внедрения клеща, лихорадкой, лимфаденитом, пятнисто-папулезной сыпью. Начальные признаки риккетсиоза аналогичны клещевому сыпному тифу Северной Азии. Первичный аффект выглядит как плотный инфильтрат с центральным некрозом, который в дальнейшем изъязвляется и эпителизируется только в периоде реконвалесценции (через 3-4 недели). На фоне лихорадочно-интоксикационных проявлений выражены гиперемия слизистой ротоглотки, боли в горле, конъюнктивит. Отличительным признаком марсельской лихорадки служит сыпь, которая затрагивает не только тело, но также лицо, ладони и подошвы. Обычно сыпь имеет пятнисто-папулезной характер, но может трансформироваться в прыщи («прыщевидная лихорадка») с геморрагическим содержимым. Угасание сыпи постепенное, на ее месте длительно сохраняется пигментация.
Пятнистая лихорадка Скалистых гор относится к риккетсиозам с тяжелым течением. В остром периоде заболевание сопровождается ознобом, сменяющимся жаром; сильной головной и мышечной болью, носовыми кровотечениями. Неврологические изменения включают бессонницу, нарушение сознания (оглушенность, прострацию), судороги, пара- и гемиплегии, нарушения зрения и слуха. Первичный аффект отсутствует. Сыпь при данном виде риккетсиоза обильная, петехиальная, имеет тенденцию к слиянию с образованием больших пятен. Летальность от этого риккетсиоза достигает 7%.
Пароксизмальные риккетсиозы
Пароксизмальные риккетсиозы протекают с рецидивирующими лихорадочными приступами, повторяющимися каждые 5 дней (при волынской лихорадке) или 2-3 дня (при пароксизмальном клещевом риккетсиозе). Во время приступа температура повышается до 39,0–40,5°С, появляются ознобы, оссалгии, миалгии, артралгии, головные боли. Первичный аффект, кожные высыпания и регионарный лимфаденит не являются постоянными спутниками пароксизмальных риккетсиозов и зачастую отсутствуют. Течение лихорадок обычно затяжное, однако доброкачественное.
Выявление и дифференциальная диагностика риккетсиозов проводится по нескольким направлениям: сбор эпидемиологического анамнеза, анализ клинических данных и лабораторная верификация возбудителя. В эпидемиологическом статусе акцент делается на природно-очаговый характер инфекции, связь заболевания с укусами клещей, педикулезом и т. д. При анализе клинической симптоматики риккетсиозов основное внимание обращается на наличие первичного аффекта, характер и локализацию сыпи.
Лабораторная диагностика риккетсиозов проводится с помощью серологических методов (РСК, РА, РИГА, РИФ, ИФА), позволяющих идентифицировать возбудителя путем определения его антигенов и специфических антител. В ряде случаев возможно выделение риккетсий из крови, мочи, спинномозговой жидкости, биоптатов, биомассы клещей, проведение кожно-аллергических проб. Дифференциальная диагностика риккетсиозов проводится с гриппом, корью, геморрагическими лихорадками, менингококковой инфекцией, брюшным тифом, энтеровирусной инфекцией, аллергией и др.
Лечение риккетсиозов
В качестве средств этиотропной терапии риккетсиоза используются антибиотики тетрациклинового ряда (тетрациклин, доксициклин), хлорамфеникол, фторхинолоны. Обычно курс лечения продолжается весь лихорадочный период и 2-3 дня после нормализации температуры тела. Одновременно проводится дезинтоксикационная, десенсибилизирующая, противовоспалительная терапия. При тяжелом течении риккетсиозов применяются кортикостероидные гормоны.
По течению, исходам и процентам летальности к наиболее тяжелым риккетсиозам относятся эпидемический сыпной тиф, пятнистая лихорадка Скалистых гор и цуцугамуши. Остальные риккетсиозы протекают более доброкачественно и редко сопровождаются осложнениями. Профилактика заражения риккетсиозами предусматривает борьбу с педикулезом, клещами и грызунами, соблюдение мер личной защиты от нападения кровососущих насекомых. При укусах клещей рекомендуется проведение экстренной химиопрофилактики доксициклином или азитромицином. С целью профилактики сыпного тифа и лихорадки Ку проводится вакцинация. Больные сыпным тифом подлежат строгой изоляции; за контактировавшими с пациентом лицами устанавливается наблюдение; в очаге инфекции проводится санитарная обработка.
Марсельская лихорадка ( Болезнь Кардуччи–Ольмера , Инфекционная экзантема Средиземного моря , Марсельский риккетсиоз , Папулёзная (прыщевидная) лихорадка , Тунисская сыпнотифозная лихорадка )
Марсельская лихорадка – острое инфекционное заболевание, вызываемое внутриклеточными бактериями риккетсиями. Диагностическая триада включает наличие первичного аффекта, регионарного лимфаденита, кожной сыпи. Также наблюдается лихорадка, слабость, миалгия, умеренная головная боль, артралгия, гиперемия лица, реже – гепатоспленомегалия. Диагностика базируется на обнаружении антител к возбудителю и самой риккетсии в кожном биоптате, крови. Лечение включает этиотропную (антибактериальную) терапию и симптоматические средства: дезинтоксикационные, жаропонижающие, ангиопротекторы.
Марсельская лихорадка (прыщевидная лихорадка, собачья болезнь, инфекционная экзантема Средиземного моря) представляет собой болезнь с трансмиссивным путем передачи. Впервые инфекция была описана французскими врачами Конором и Брюшем в 1910 году в Тунисе. В 20-е годы ХХ века исследовалась в Марселе французскими учеными Ольмерами, что отразилось на названии нозологии. Распространена в странах побережья Средиземного, Каспийского, Черного морей. Половозрастные особенности отсутствуют. Обычно диагностируется с мая по октябрь, на юге может выявляться круглогодично. Группами риска являются собаководы, дети, ветеринары, жители сельских районов.
Возбудителем инфекции является бактерия риккетсия (Rickettsiaconori). Источником инфекции становятся собаки, ежи, шакалы, грызуны и некоторые другие млекопитающие. Переносчики инфекции – клещи, чаще всего собачьи, среди которых реализуется длительное сохранение заразности (более года) и трансовариальная передача риккетсий. Сезонное увеличение количества случаев болезни связано с выплодом и активностью переносчиков, при этом важную роль играют как молодые особи, так и перезимовавшие взрослые клещи. Самки откладывают миллионы яиц, очень часто – рядом с местами обитания животных, особенно домашних (конуры для псов).
Собачьи или европейские лесные клещи обитают на территории бывшего СССР, Азии, Европы и Северной Африки. Путь передачи человеку – через присасывание, при растирании клеща голыми руками, раздавливании переносчика вблизи слизистых оболочек рта, носа, глаз. Факторами риска развития тяжелых форм болезни, составляющих до 6% от общего числа случаев, являются сахарный диабет, хронический алкоголизм, дефицит глюкозо-6-фосфатдегидрогеназы, сердечно-сосудистая патология, терминальная почечная недостаточность.
Присасывание переносчика обеспечивает попадание возбудителя в толщу дермы пациента. На месте внедрения развивается первичный аффект: воспаление, отек, язвенное поражение кожи. Затем инфекционные агенты проникают в лимфатические сосуды, регионарные узлы с развитием воспалительных изменений. Из лимфатической системы риккетсии попадают в системный кровоток. Бактерии обитают внутриклеточно, обладают тропностью к эндотелию, в клетках которого размножаются, что провоцирует тромбоэндоваскулит мелких сосудов и образование специфических гранулем.
Диссеминированное поражение сосудов приводит к образованию лимфогистиоцитарных инфильтратов в ЦНС, легких, почках, щитовидной железе, коре надпочечников и снижению функций этих органов, что усугубляет коагулопатию и стимулирует тромбообразование. Токсины, выделяемые бактериями, способствуют возникновению интоксикационных, аллергических реакций, общей сенсибилизации организма, транзиторному снижению уровня CD4 + -лимфоцитов. Возбудители марсельской лихорадки вызывают значительное увеличение числа молекул моноцитарного хемоаттрактантного белка, фактора Виллебранда, продуктов деградации фибрина, интерлейкина-8, индуцируют активацию toll-подобных рецепторов адгезии эндотелия.
Симптомы марсельской лихорадки
Инкубационный период составляет 3-18 дней (чаще – неделю). На месте присасывания клеща возникает первичный аффект – безболезненный плотный инфильтрат с гиперемией кожи до 10 мм в диаметре, в центре которого находится очажок некроза размером до 3 мм, покрытый черной корочкой (таш-нуар, Эташ). Иногда пациенты отмечают легкий зуд в области аффекта. Находящаяся под коркой язва самостоятельно заживает к периоду выздоровления, нередко оставляя после исчезновения участок гиперпигментации. Треть больных отмечает увеличение, уплотнение, чувствительность регионарных лимфоузлов. В некоторых случаях первичный аффект удается обнаружить только по локальному лимфадениту, крайне редко «черное пятно» отсутствует.
Болезнь начинается внезапно на фоне полного здоровья с повышения температуры тела до 38,5° C и выше, озноба, умеренной головной боли, бессонницы, выраженной слабости, болей в мышцах и суставах, реже рвоты. Могут наблюдаться запоры и снижение диуреза. Лицо становится одутловатым, покрасневшим, слизистые оболочки зева и глаз гиперемированы. На 2-4 сутки заболевания на груди и животе появляется пятнисто-папулезная, везикулезная сыпь, которая распространяется на конечности, ладони, подошвы, шею, лицо. Высыпания оставляют после себя пигментацию, сохраняющуюся до 3-х месяцев. Настораживающими симптомами считаются обильные геморрагии на коже и слизистых оболочках, кровотечения, кровохарканье, резкое снижение диуреза.
Несвоевременное обращение к врачу, пожилой возраст и отягощенный преморбидный фон – ишемическая болезнь сердца, лимфогранулематоз, другие хронические соматические патологии, ожирение, злоупотребление табаком и алкоголем – способствуют развитию осложнений. Самыми частыми негативными последствиями являются тромбофлебиты, ларинготрахеиты, бронхиты, пневмонии, плевропневмонии, тромбоэмболии. Реже встречаются менингоэнцефалиты, делирий, тифозный статус, инсульты, синкопальные состояния, анасарка, синдром Гийена-Барре, потеря слуха из-за поражения слухового нерва, рабдомиолиз, острая почечная недостаточность, эндокардиты, перикардиты, аритмия, фибрилляция предсердий.
Обязательными считаются консультации инфекциониста, дерматовенеролога. Необходимо уточнение факта присасывания клеща, наличия домашних питомцев (собак), пребывания в лесостепных зонах, средиземноморских странах, парках, на туристических маршрутах. Объективными, лабораторными и инструментальными критериями марсельской лихорадки являю тся:
- Внешний осмотр. При физикальном исследовании обнаруживается инфильтрат с черной корочкой либо язвой в центре, увеличение, болезненность регионарных лимфатических узлов, гиперемия лица, зева, инъекция сосудов конъюнктивы, макулопапулезная, везикулезная, редко геморрагическая сыпь на теле, более яркая на нижних конечностях, склонность к брадикардии и артериальной гипотензии, гепатоспленомегалия.
- Лабораторные исследования. В общем анализе крови наблюдается лейкопения, лимфоцитоз, тромбоцитопения, ускорение СОЭ, реже – анемия. При биохимическом исследовании крови выявляется увеличение активности АЛТ, КФК, ЛДГ, АСТ, гипонатриемия. Перспективным методом для прогнозирования тяжести и исхода болезни считается определение уровня растворимых фракций селектинов как маркеров поражения эндотелия. В общеклиническом анализе мочи обнаруживается незначительная альбуминурия, микрогематурия.
- Выявление инфекционных агентов. ПЦР-исследование может применяться с первых дней заболевания, проводится с кровью, биоптатами, взятыми из первичного аффекта либо участка кожи с сыпью. Серологические методы используются для ретроспективной диагностики, наиболее информативным является ИФА – значительный рост титра антител возникает с 5-10 дня болезни и становится диагностически значимым к 45 суткам.
- Лучевые методы. Рентгенография органов грудной клетки необходима для проведения дифференцировки с другими заболеваниями, верификации вторичной пневмонии. УЗИ лимфоузлов подтверждает увеличение размеров, гипоэхогенность, однородность структуры. УЗИ брюшной полости в 50% случаев определяет гепатомегалию, в 30% – увеличение селезенки. ЭКГ может быть в пределах нормы, но чаще выявляется брадикардия.
Дифференциальную диагностику осуществляют с менингококковой инфекцией, ветряной оспой, сибирской язвой, туляремией, корью, болезнью кошачьей царапины, брюшным, крысиным, сыпным тифом, пятнистой лихорадкой Скалистых гор, краснухой, ГЛПС, геморрагическими лихорадками, трихинеллезом, североазиатским клещевым риккетсиозом, паратифами А, В, сепсисом, иксодовым клещевым боррелиозом, сифилисом, тромбоцитопенической пурпурой, синдромом Вискотта-Олдрича, аллергическими реакциями.
Лечение марсельской лихорадки
Пациенты с подозрением на данную инфекцию неконтагиозны, но должны госпитализироваться по эпидемиологическим и клиническим показаниям. Вводится постельный режим до устойчивого снижения температуры тела в течение 5-6 дней. Диета включает легкоусвояемые питательные блюда комнатной температуры, исключает алкоголь, приправы, жареную пищу. При отсутствии пищевой аллергии рекомендуется вводить в рацион продукты, богатые витамином С (киви, цитрусовые).
Этиотропными препаратами, применяемыми в терапии марсельской лихорадки, считаются антибиотики (тетрациклин, доксициклин, азитромицин, кларитромицин). Также используются дезинтоксикационные средства (ацесоль, сукцинатсодержащие, глюкозо-солевые растворы), ангиопротекторы (рутозид), жаропонижающие (целекоксиб). Необходимо исключить аспирин-содержащие медикаменты. Для уменьшения выраженности геморрагического синдрома назначаются препараты кальция, аминокапроновая, транексамовая кислота.
Своевременное обращение в медицинское учреждение и течение патологии в легкой либо среднетяжелой форме позволяют прогнозировать благоприятный исход. Смерть больных регистрируется в 2-6% случаев, обычно – среди пациентов пожилого возраста с вторичными бактериальными пневмониями и декомпенсацией хронических заболеваний. Специфическая профилактика (вакцина) пока не разработана. К неспецифическим мерам относят рекомендации по недопущению контактов с бездомными животными, отлову бродячих собак, использованию спреев, защитной одежды, репеллентов против клещей, проведению обработки мест массового пребывания людей инсектицидами в начале сезона.
Читайте также:
- Синдромы трения подвздошно-берцового тракта и Фабеллы. Диагностика и лечение
- Инфекционные осложнения послеоперационного периода. Оксигенотерапия в послеоперационном периоде
- Рентгенограмма, КТ при заболеваниях периодонта
- Миазы и офтальмомиазы. Причины и классификация
- Моторная единица. Суммация мышечного сокращения
