Клиника и диагностика рака простаты
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
а) Терминология:
1. Синонимы:
• Карцинома предстательной железы
2. Определение:
• Злокачественное перерождение предстательной железы
• Более чем 95% опухолей являются аденокарциномой
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Трансректальное УЗИ: гипоэхогенный очаг в периферической зоне (ПЗ)
о Мультипараметрическая МРТ (мпМРТ): очаг с низкой интенсивностью сигнала (ИС) в ПЗ
• Локализация:
о В 70% случаев - в ПЗ, 20-25% - в транзиторной (переходной) зоне (ТЗ), 5-10% - в центральной зоне (ЦЗ).
2. УЗИ при раке предстательной железы:
• Трансректальное УЗИ (ТРУЗИ):
о Гипоэхогенный очаг в ПЗ
о Основное назначение метода:
- Оценка размера предстательной железы
- Визуальный контроль при проведении биопсии
- Визуальный контроль при брахитерапии
о Ограничения метода:
- Точность метода - 62%
- Ложноотрицательные результаты: злокачественная опухоль более чем в 40% случаев визуализируется изоэхогененно и в 1-5% случаев-гиперэхогененно
- Ложноположительные результаты: гипоэхогенно может визуализироваться простатит
о Цветное допплеровское картирование и энергетическая допплерография повышают точность метода
3. КТ при раке предстательной железы:
• Роль в обнаружении и стадировании РПЖ ограничена:
о Плохое разрешение при визуализации мягких тканей не позволяет выделить анатомические зоны предстательной железы
• Основное назначение метода:
о Оценка распространения заболевания
о Оценка наличия лимфаденопатии
о Обнаружение метастазов в костях (остеобластических)
4. МРТ при раке предстательной железы:
• Т1-ВИ:
о Визуальная картина нормальной предстательной железы:
- Низкая интенсивность сигнала с плохой дифференциацией переходной зоны (ПЗ) и транзиторной зоны (ТЗ)
о Визуализация ПЗ: изоинтенсивна по отношению к окружающей ткани предстательной железы
о Преимущество метода: высокая интенсивность сигнала при наличии кровоизлияния после биопсии (за счет метгемоглобина)
• Т2-ВИ:
о Визуальная картина нормальной предстательной железы:
- Переходная зона (ПЗ):
70% объема железы
Гомогенный сигнал высокой интенсивности
- Транзиторная зона (ТЗ):
5% объема железы; окружает проксимальный отдел простатической уретры
Увеличена при ДГПЖ; гетерогенный сигнал: «организованный хаос»
- Центральная зона (ЦЗ):
25% объема железы
Конусовидное образование с низкой интенсивностью сигнала, окружающее семявыносящие протоки
о Визуальная картина РПЖ:
- Переходная зона (ПЗ):
Очаг с низкой интенсивностью сигнала, ограниченный предстательной железой
Низкоинтенсивное объемное образование с экстра капсулярным распространением (ЭКР)
- Транзиторная зона (ТЗ):
Очаг линзовидной формы с нечетким контуром («размазанный» контур) и гомогенным низкоинтенсивным сигналом
Наличие инвазии передней фибромускулярной стромы
о Преимущества метода:
- Высокая чувствительность к опухолевой ткани
- Оценка ЭКР:
Выпячивание капсулы предстательной железы
Нарушение капсулы предстательной железы
Облитерация прямокишечно-простатического угла
Асимметрия/обрастание сосудисто-нервного пучка
Несимметричные участки низкоинтенсивного сигнала в семенных пузырьках
о Ограничения метода:
- Ложноположительные результаты: при наличии кровоизлияния после проведенной биопсии, при наличии простатита, фиброза, после радиотерапии
- Опухолевые образования в транзиторной зоне (ТЗ) трудно дифференцировать от окружающих тканей железы
• ДВИ:
о Визуальная картина нормальной предстательной железы:
- ПЗ: гомогенный сигнал высокой интенсивности на ИКД карте
о Визуальная картина РПЖ:
- Фокус с высокой интенсивностью сигнала на ДВИ (b> 800/1000 с/мм 2 ) и низкой интенсивностью сигнала на ИКД карте
о Преимущества метода:
- Оценка агрессивности опухоли (значение ИКД коррелирует с показателем Глисона)
- Специфичность Т2-ВИ выше при совместном получении ДВИ
о Ограничения метода:
- Низкое пространственное разрешение; восприимчивость к движению и неоднородности магнитного поля
- Значения ИКД зависят от напряженности поля и параметра b
• Постконтрастное Т1-ВИ:
о Визуальная картина РПЖ:
- Качественный (визуальный) анализ: раннее гиперконтрастирование; быстрое вымывание контрастного вещества
- Полуколичественный анализ: кривая III типа (увеличение с последующим снижением) наиболее характерна для злокачественного новообразования
- Количественный анализ: увеличение Ktrans (константа передачи); увеличение Кер (константа скорости рефлюкса)
о Преимущества метода:
- Повышенная диагностическая точность в сочетании с Т2-ВИ и ДВИ
- Более точная оценка ЭКР в сочетании с Т2-ВИ
- Обнаружение рецидива опухоли
о Ограничения метода:
- Ложноположительные результаты: при простатите в ПЗ и ДГПЖ в ТЗ
- Метод недостаточно стандартизован для сбора и анализа данных
• МР-спектроскопия:
о Преобладающие в предстательной железе химические соединения:
- Цитрат (2,60 м.д.)
- Креатин (3,04 м.д.)
- Холин (3,20 м.д.)
о Визуальная картина РПЖ:
- Снижение уровня цитрата; повышение уровня холина
- Увеличение соотношения холин + креатин/цитрат
о Преимущества метода:
- Высокая специфичность
- Оценка агрессивности опухоли
о Ограничения метода:
- Увеличение общего времени исследования
- Требуется высокая квалификация специалиста
5. Радионуклидная диагностика:
• Остеосцинтиграфия:
о Повышенное поглощение метастазами в костях
о Локализация: кости таза, грудной и поясничный отделы позвоночника, ребра
о Показания:
- Показатель Глисона≥8; простатспецифический антиген (ПСА)≥20 нг/мл; Т>3
- Распространенный РПЖ и боли в костях
- Последующее наблюдение после окончания терапии
• ПЭТ:
о ПЭТ с 18F-фтордезоксиглюкозой (ФДГ):
- Метод недостаточен для обнаружения и стадирования опухоли (скудное поглощение препарата опухолью, помехи от экскреции препарата в мочевой пузырь)
о ПЭТ с 11C-холином; 18F-фторхолином:
- Метод играет роль в проведении повторных исследований у пациентов с биохимическим рецидивом (ПСА-рецидив) после проведенного лечения
о ПЭТ со 111-индия капромаб пендетид (ProstaScint):
- Стадирование: потенциальная роль метода в обнаружении метастазов в лимфатических узлах
- Выявление рецидива заболевания
6. Рекомендации по визуализации:
• Лучший инструмент для визуализации:
о мпМРТ:
- Выявление (рак ПЗ): чувствительность-81%, специфичность-91%
- Стадирование: отрицательное прогностическое значение для ЭКР-95%
- Активное наблюдение
- Визуальный контроль при проведении биопсии
- Последующее наблюдение после окончания терапии
• Советы по протоколу исследования:
о Многопланарная мпМРТ:
- Использовать Т1-ВИ с высоким разрешением совместно с:
ДВИ
Динамической МРТ с контрастированием
Мр-спектроскопией
- Использовать тазовую фазированную катушку и эндоректальную катушку
- Использовать магнит мощностью 1,5-3,0Т
- Исследование проводить по прошествии не менее 6 недель после биопсии
(Слева) Т2-ВИ, аксиальный срез через верхушку предстательной железы: гипоинтенсивный очаг в периферической зоне левой доли. Визуализируется зона широкого контакта очага с капсулой и ее выпячивание.
(Справа) МРТ, постконтрастное Т1-ВИ (после инъекции гадолиния), аксиальный срез: раннее очаговое накопление контраста, которое соответствует очагу на Т2-ВИ. Вследствие опухолевого ангиогенеза РПЖ обычно проявляется большей скоростью вымывания контраста, чем окружающая его железистая ткань. (Слева) МРТ с получением ДВИ (b=1500 с/мм 2 ), аксиальный срез: визуализируется объемное образование в периферической зоне левой доли в виде выраженного очага гиперинтенсивности.
(Справа) ИКД карта ДВИ, аксиальный срез: объемное образование в периферической зоне левой доли в виде выраженного очага гипоинтенсивности. Исследование биоптата подтвердило, что образование является аденокарциномой, показатель Глисона равен 7 (3 + 4). При радикальной простатэктомии было выявлено экстракапсулярное распространение. (Слева) Т2-ВИ, аксиальный срез через середину предстательной железы: линзовидное гипоинтенсивное объемное образование с нечеткими границами («размазанные», нечеткие контуры) в передней правой части тран-зиторной зоны, которое соответствует подтвержденной результатами биопсии аденокарциноме предстательной железы. Транзиторная зона в 20-25% является источником РПЖ, дифференцировать который от узелков доброкачественной гиперплазии предстательной железы может оказаться затруднительно.
(Справа) ИКД карта ДВИ, аксиальный срез: визуализируется опухоль в тран-зиторной зоне в виде гипоинтенсивного объемного образования.
в) Дифференциальная диагностика рака предстательной железы:
1. Доброкачественная гиперплазия предстательной железы (ДГПЖ):
• Стромальная ДГПЖ: округлые узелки с прерывистыми краями; низкая интенсивность сигнала на Т2-ВИ
2. Рак мочевого пузыря:
• Опухолевое образование дна мочевого пузыря может имитировать РПЖ
3. Простатит:
• Низкоинтенсивный сигнал на Т2-ВИ: вытянутая/клинообразная структура с нечетким контуром
• Расположение: долевое; диффузное
(Слева) На рисунке сагиттального среза предстательной железы показана опухолевая инвазия в окружающие ткани, включая прямую кишку и семенные пузырьки.
(Справа) МРТ, Т2-ВИ, коронарный срез: нормальный серповидный правый семенной пузырек с высокой интенсивностью сигнала. Несмотря на наличие инвазии опухоли с низкой интенсивностью сигнала в левый семенной пузырек, небольшой сегмент левого семенного пузырька остается невовлеченным. (Слева) МРТ, Т2-ВИ, аксиальный срез: большая опухоль предстательной железы (РПЖ) в периферической зоне правой доли в виде объемного образования с низкой интенсивностью сигнала. Обратите внимание на экс-тракапсулярное распространение в оболочку правого сосудисто-нервного пучка. Оценка экстракапсулярного распространения важна для планирования лечения.
(Справа) КТ с контрастированием, аксиальный срез запущенной опухоли: накапливающее контраст объемное образование в предстательной железе с облитерацией жировой клетчатки между данным образованием и мочевым пузырем. Также имеется паховая лимфоаденопатия. (Слева) КТ с контрастированием, аксиальный срез: визуализируется забрюшинная лимфаденопатия и склерозированные метастазы в позвоночнике.
(Справа) Остеосцинтиграфия: множественные метастазы преимущественно в поясничном отделе позвоночника и костях таза. В результате оттока крови из простатического венозного сплетения в позвоночное венозное сплетение, нижележащие отделы позвоночника являются типичной локализацией поражения. Метастазы в кости, как правило, остеобластические.
г) Патология:
1. Общая характеристика:
• Этиология:
о Возрастные, гормональные, экологические и генетические факторы
3. Макроскопические и хирургические признаки:
• Более 95% опухолей являются аденокарциномой
• Распространение опухоли:
о Гематогенное:
- Вены простатического сплетения впадают во внутренние подвздошные вены и сообщаются с позвоночным венозным сплетением
- Крестцовый и поясничный отделы позвоночника являются наиболее частым местом расположения костных метастазов (остеобластических)
о Лимфогенное:
- Первичный отток осуществляется во внутренние подвздошные лимфатические узлы, затем в забрюшинные лимфатические узлы
о Контактное:
- Распространение в семенные пузырьки, мочевой пузырь, прямую кишку
д) Клинические особенности:
1. Клиническая картина рака простаты:
• Наиболее частые признаки/симптомы:
о Симптоматика:
- Бессимптомное течение
- Симптомы со стороны мочевыделительной системы: затрудненное мочеиспускание, императивные позывы к мочеиспусканию, учащенное мочеиспускание
- Боли в костях, обусловленные метастазами
о Отклонения от нормы при пальцевом ректальном исследовании
• Лабораторные показатели:
о Повышенный уровень ПСА:
- Нормальный уровень: менее 4,0 нг/мл (отрицательное прогностическое значение- 85%)
- Повышение уровня ПСА неспецифично для РПЖ
- Скорость нарастания ПСА: скорость повышения уровня ПСА во времени
- Плотность ПСА: отношение уровня сывороточного ПСА к объему предстательной железы
• Скрининг:
о ПСА-скрининг имеет наибольшее значение для мужчин в возрасте 55-69 лет:
- Рекомендуется совместное принятие решения врачом и пациентом
о Предпочтительно проводить скрининг каждые два года
2. Демография:
• Возраст:
о Риск увеличивается с возрастом; заболевание редко встречается в возрасте до 50 лет
о Средний возрастной показатель на момент постановки диагноза; 68 лет
• Этнические особенности:
о Наиболее высокий риск у афроамериканцев, чуть меньше - у европейцев
• Эпидемиология:
о Пожизненный риск: один из шести мужчин (для развитых стран)
о Является наиболее распространенным видом среди злокачественных опухолей внекожных локализаций
о Занимает второе место в структуре онкологической заболеваемости мужчин после рака легкого
3. Течение и прогноз:
• Осложнения:
о Обструкция выходного отверстия мочевого пузыря и в редких случаях обструкция прямой кишки о Обструктивная уропатия, уремия, патологические переломы
• Прогноз:
о Определяется согласно одной из трех групп риска (низкий, средний, высокий) в зависимости от уровня ПСА, показателя Глисона и клинической стадии
4. Лечение рака предстательной железы:
• Варианты, риски, осложнения:
о Хирургическое:
- При локализованном РПЖ с низким и средним риском
- Радикальная простатэктомия, тазовая лимфаденэктомия
- Риски: эректильная дисфункция, дисфункция мочевого пузыря
о Лучевая терапия:
- При распространенном РПЖ с высоким риском
- Дистанционная лучевая терапия, брахитерапия
- Риски: эректильная дисфункция, дисфункция мочевого пузыря
о Криотерапия, высокоинтенсивный сфокусированный ультразвук (ВСУ)
о Гормональная терапия, химиотерапия (при распространенном заболевании)
• Важнейшим фактором, влияющим на выбор тактики лечения, является наличие или отсутствие экстракапсулярного распространения опухоли
е) Диагностическая памятка:
1. Следует учесть:
• мпМРТ для определения стадии РПЖ
2. Советы по интерпретации изображений:
• Т2-ВИ: очаг с низкой интенсивностью сигнала в периферической зоне (ПЗ)
3. Советы по отчетности:
• Система отчетности и анализа данных визуализации предстательной железы PI-RADS (Prostate Imaging Reporting and Data System):
о Развитие стандартизованной системы для сбора, интерпретации данных и составления отчетов по данным мпМРТ
Лечение рака простаты
Существуют разные виды лечения рака предстательной железы (РПЖ) у мужчин, врач выбирает тактику с учетом ряда факторов. В первую очередь ориентируются на стадию опухоли. Если она не выходит за пределы предстательной железы, возможно хирургическое лечение. Если имеются метастазы в лимфатических узлах, костях и других органах, хирургическое лечение не приведет к выздоровлению.
Также необходимо учитывать сопутствующие проблемы со здоровьем, а они, как правило, имеются, потому что злокачественные опухоли предстательной железы чаще диагностируются у мужчин пожилого возраста. Такие пациенты часто страдают артериальной гипертензией, имеют в анамнезе перенесенный инсульт или инфаркт. В таких случаях операция часто бывает противопоказана. [3]
Диагностика рака простаты
Чаще всего на начальных стадиях РПЖ симптоматика отсутствует, т.к. поражаются периферические отделы. По мере прогрессирования заболевания может возникать ослабление или прерывистость струи мочи, учащение мочеиспускания, ощущение неполного опорожнения мочевого пузыря, может возникать примесь крови в моче или сперме, эректильная дисфункция, боль в промежности, костях или пояснице, анемия, отек нижних конечностей и др.
Диагностика рака простаты включает следующие методы: [1]
- Пальцевое ректальное исследование. Это обязательный метод диагностики опухолей предстательной железы, при этом он самый простой, безопасный и дешевый. Его результаты определяются размером опухоли, ее локализацией, а также квалификацией доктора. [9]
- Лабораторная диагностика – определение простатспецифического антигена в крови. При его концентрации 2,5-10 нг/мл чаще выявляется доброкачественная гиперплазия предстательной железы, а при значении выше 10 нг/мл более вероятен РПЖ. Хотя стоит отметить, что это все достаточно условно, его норма зависит от возраста пациента, а также при постановке диагноза учитывается соотношение свободного к общему ПСА (для злокачественного новообразование это значение ниже 0,1), а также исследуется маркер PCA3.
- Инструментальные методы, которые включают трансректальное ультразвуковое исследование, магнитно-резонансную томографию, компьютерную томографию, рентгенографию, остеосцинтиграфию. Подтверждается диагноз только после гистологического исследования биопсийного материала.
Каждый диагностический метод имеет свои показания к проведению. В одних случаях достаточно определения ПСА и пальцевого ректального исследования. В других может дополнительно потребоваться проведение КТ и биопсии. Точный план лечения определяется с учетом состояния пациента и наличия у него тех или иных симптомов. [3]
Современные методы лечения рака простаты
Лечение при онкологии простаты может включать хирургическое вмешательство, лучевую терапию, химиотерапию, гормональную терапию. Кроме того, сегодня набирает популярность абляция предстательной железы с помощью высокоинтенсивного сфокусированного ультразвука – так называемый HIFU (High Intensity Focused Ultrasound). В некоторых случаях врач придерживается тактики активного наблюдения. [1]
Активное наблюдение
У некоторых мужчин в силу возраста или сопутствующих проблем со здоровьем лечение может привести к осложнениям и побочным эффектам, которые бывают более серьезны, чем проблемы, создаваемые самим раком. В таких случаях врач может придерживаться активного наблюдения. Такая тактика возможна в следующих случаях:
- Пациент не испытывает симптомов.
- По прогнозам опухоль будет расти медленно.
- Опухоль имеет небольшие размеры.
- Рак не распространяется за пределы предстательной железы.
Тактика активного наблюдения предполагает осмотры врача и анализы крови на простатспецифический антиген каждые полгода. Раз в год врач может назначить биопсию простаты. [1]
Хирургическое лечение рака предстательной железы
При раке простаты выполняют радикальную простатэктомию — операцию, во время которой удаляют предстательную железу и окружающие ткани, включая семенные пузырьки.
Радикальная простатэктомия может быть выполнена разными способами:
- Позадилобковую простатэктомию выполняют через продольный разрез от пупка до лобка. Обычно пациента выписывают из клиники через несколько дней после операции, восстановительный период продолжается несколько недель.
- При промежностной простатэктомии делают дугообразный разрез между мошонкой и анусом. Эта операция более быстрая по сравнению с позадилобковой простатэктомией, но во время нее затруднен доступ к лимфатическим узлам, и она чаще приводит к проблемам с эрекцией.
- Лапароскопическая простатэктомия выполняется с помощью специальных инструментов через проколы в брюшной стенке. Она сопровождается меньшим кровотечением и меньшей травматизацией тканей по сравнению с открытыми вмешательствами, укорачивается восстановительный период. Но риск осложнений примерно тот же.
- Роботизированная простатэктомия проводится с применением робота да Винчи. По сути это то же лапароскопическое вмешательство, но хирург держит инструменты не сам, а управляет движениями робота через специальный пульт. Благодаря этому движения инструментов более точные. Но нет доказательств того, что это помогает снизить риск осложнений.

Возможные осложнения после радикального удаления простаты: недержание мочи, эректильная дисфункция, небольшое укорочение полового члена, паховая грыжа, бесплодие, лимфедема (отек из-за удаления лимфатических узлов). [1,2]
Виды лучевой терапии при раке простаты
Лучевая терапия РПЖ может быть назначена в качестве альтернативы хирургическому лечению. По эффективности она зачастую не уступает операции. Другие показания:
- В сочетании с гормональной терапией при раке, который распространился за пределы предстательной железы.
- При рецидиве рака.
- В качестве паллиативного лечения на поздних стадиях. Это помогает сдержать рост опухоли и увеличить продолжительность жизни пациента.

При раке простаты применяют два вида лучевой терапии: дистанционную (внешнюю) и внутритканевую лучевую терапию (брахитерапию). [1,5]
Дистанционная лучевая терапия
Внешнее облучение бывает разных видов:
- Трехмерная конформная лучевая терапия использует компьютерные технологии, чтобы определить точное местоположение предстательной железы и опухоли. Это помогает уменьшить повреждение окружающих здоровых тканей.
- Интенсивно-модулированная лучевая терапия — более совершенная разновидность 3D-конформной лучевой терапии. Аппарат не только облучает опухоль под разными углами, но и регулирует интенсивность излучения. Это позволяет подавать на простату еще большую дозу, избегая облучения здоровых тканей.
- Стереотаксическая терапия использует современные технологии, чтобы доставить всю дозу излучения туда, где находится злокачественная опухоль. Она позволяет сократить курс лучевой терапии, в итоге он продолжается дни вместо недель.
К преимуществам дистанционной лучевой терапии рака простаты относится то, что возможно полное излечение заболевания, не требуется госпитализация – лечение может быть проведено амбулаторно, а также оно позволяет избежать хирургического вмешательства. [1]
Брахитерапия
При брахитерапии небольшую гранулу, которая является источником излучения, помещают непосредственно в предстательную железу. Этот метод лечения применяется у мужчин на ранних стадиях, при которых наблюдается медленный рост.
В настоящее время используются 2 разновидности брахитерапии при РПЖ:
- Постоянная (низкодозная). Применяется изотоп йода – 125I или палладия – 103Pd.
- Временная (высокодозная). Применяется изотоп ирридия – 192Ir. Используется при местнораспространенных опухолях в сочетании с дистанционной лучевой терапией.
Как правило, брахитерапия используется на стадиях Т1с-Т2b, при уровне ПСА менее 10 нг/мл, сумме Глисона менее 7 и объеме предстательной железе до 50 см3. Среди ее преимуществ можно отметить то, что это однократная амбулаторная процедура, дает результаты аналогичные хирургическому лечению, сопровождается более низким риском развития недержания мочи, а также дает высокие шансы сохранить потенцию.
На более поздних стадиях брахитерапию иногда применяют в сочетании с дистанционной лучевой терапией. [1]
HIFU для лечения РПЖ
Метод HIFU является достаточно новым в лечении РПЖ, и основан он на применении высокоинтенсивного сфокусированного ультразвука, воздействие которого позволяет разрушать заданный объем предстательной железы, не повреждая при этом окружающие ткани. Метод не увеличивает вероятность метастазирования из первичного очага, а также может использоваться после хирургического вмешательства и после лучевой терапии. [1,7]
На сегодняшний день уже опубликованы исследования, в которых демонстрируется эффективность HIFU-терапии при 3-летнем наблюдении на уровне 91%. При этом в группе с низким риском прогрессии эта цифра превышает 95%, а в группе с высоким риском (при местнораспространенном РПЖ) она составляет 80%. Проведение HIFU-терапии сопровождалось низкой частотой побочных эффектов, а большинство пациентов отмечали улучшение качества жизни. [6,8]
Химиотерапия при раке простаты
Химиотерапия не является основным методом лечения рака предстательной железы, но иногда она может быть полезна. Химиопрепараты назначают в сочетании с гормональными препаратами или в случаях, когда гормональная терапия не работает.
При раке простаты применяют препараты: доцетаксел, кабазитаксел, митоксантрон, эстрамустин. [2,4]
Гормональная терапия при раке простаты
Известно, что мужские половые гормоны — андрогены — стимулируют рост рака предстательной железы. Цель гормональной терапии состоит в том, чтобы снизить уровень андрогенов в организме или не допустить их взаимодействия с раковыми клетками.
Гормональная терапия останавливает рост опухоли на некоторое время. В качестве монотерапии она не способна вылечить. Показания к ее назначению: [4]
- Наличие противопоказаний к хирургическому лечению и лучевой терапии.
- Распространенный рак простаты, когда операция и лучевая терапия неэффективны.
- При агрессивных опухолях, когда высок риск рецидива, гормональную терапию назначают вместе с лучевой терапией.
- Ее могут назначить и до лучевой терапии, чтобы затормозить рост опухоли и улучшить результаты лечения.
Лечение рака простаты постоянно совершенствуется. Совсем недавно в результате крупного исследования было доказано негативное воздействие гормональной терапии пациентам с рецидивирующим процессом и низким уровнем ПСА. Врачи «Евроонко» внимательно следят за подобными изменениями и предлагают своим пациентам только то лечение, которое отвечает современным стандартам.
Лечение рака простаты 4 стадии
При IV стадии рак простаты распространяется на мочевой пузырь, прямую кишку, лимфоузлы, появляются удаленные метастазы в костях и различных органах. Но даже на этой стадии, в зависимости от распространенности процесса, иногда можно добиться ремиссии. В случаях, когда рак неизлечим, паллиативное лечение поможет на некоторое время сдержать его рост и продлить жизнь больного.
Обычно лечение рака предстательной железы 4 стадии включает следующие мероприятия: [1,2]
- Гормональная терапия, в некоторых случаях — в сочетании с химиотерапией.
- Хирургическое лечение. Если рак не распространился на лимфоузлы, и нет удаленных метастазов, можно провести радикальную простатэктомию. В других случаях для борьбы с симптомами прибегают к паллиативному вмешательству — трансуретральной резекции простаты (ТУРП).
- Если пациенту противопоказаны все виды лечения, и у него нет выраженных симптомов, возможно активное наблюдение.

Лечение метастазов рака простаты в кости
Если обнаружены метастазы в костях, назначают гормональную терапию, лучевую терапию, химиотерапию. Кроме того, в лечении метастаз в кости при раке простаты применяют бисфосфонаты (препараты, которые замедляют разрушение кости), деносумаб (тот же эффект, что у бисфосфонатов, но другой механизм действия), препараты гормонов коры надпочечников (уменьшают боли), обезболивающие средства. [4]
Хирургическое лечение рака простаты
Операции при раке простаты выполняются как с целью радикального удаления опухоли, так и для паллиативного лечения, когда требуется устранить жизнеугрожающие осложнения. Радикальная операция называется простатэктомией и выполняется пациентам с локализованными и некоторыми местнораспространенными формами рака простаты с целью полного излечения.
Показания и противопоказания
Показанием к хирургическому лечению являются локализованные и некоторые виды местнораспространенного рака предстательной железы.
Операция по радикальному удалению рака простаты не показана в следующих случаях:
- ожидаемая продолжительность жизни больного менее 10 лет;
- опухоль стадии Т1а при ожидаемой продолжительности жизни менее 15 лет;
- Опухоли менее 7 баллов по шкале Глисона.
В таких ситуациях проводится органосохраняющее лечение другими противоопухолевыми методами, например, с помощью брахитерапии, дистанционной лучевой терапии и гормональной терапии.
Простатэктомия не показана и в случаях, когда есть сомнения в возможной радикальности операции, например, если рак простаты выходит за пределы капсулы органа, когда есть отдаленные метастазы, или имеются другие неблагоприятные факторы (ПСА выше 20 нг/мл, более 8 баллов по шкале Глисона).
Преимущества хирургического вмешательства при раке простаты
- Полное удаление злокачественной ткани при условии, что опухоль не выходит за пределы капсулы простаты.
- Возможность точного стадирования новообразования. Это позволяет при необходимости назначить дополнительное противоопухолевое лечение.
- Жесткий контроль уровня ПСА. В идеале после радикальной простатэктомии ПСА должен стремиться к 0. Если его уровень начинает расти, следует исключить рецидив заболевания.
- Устраняются симптомы, сопутствующие гиперплазии простаты, например, нарушение мочеиспускания.
Виды оперативного лечения рака простаты
Выделяют несколько видов радикальной простатэктомии:
Открытые операции, которые выполняются через продольные разрезы:
- позадилонная простатэктомия,
- перинеальная простатэктомия.
Позадилонная простатэктомия
Такая операция более предпочтительна по сравнению с перинеальной простатэктомией, поскольку обеспечивает свободный доступ к тазовым лимфоузлам и позволяет применить нервосберегающую технику. Но, с другой стороны, здесь необходим обширный разрез и вскрытие брюшной полости, что неблагоприятно сказывается на сроках восстановления пациента.
Операция проводится следующим способом:
- Пациент располагается на операционном столе с опущенной головной частью, т.е. в положении Тренделенбурга.
- Проводится антисептическая обработка операционного поля и введение мочевого катетера в уретру.
- Выполняется разрез от лона до пупка размером приблизительно 10-12 см.
- Мягкие ткани послойно рассекаются до обеспечения доступа в залобковое пространство.
- Выполняется ревизия и удаление тазовых лимфатических узлов.
- Далее выделяется, прошивается и пересекается дорзальный венозный комплекс.
- Затем переходят к манипуляциям на уретре. Ее пересекают и катетер выводят в рану.
- Выделяют и удаляют простату вместе с семенными пузырьками, отсекая ее от шейки мочевого пузыря.
- Накладывают анастомоз между мочевым пузырем и уретрой. В рану устанавливают дренаж и производят ее послойное ушивание.
Перинеальная простатэктомия
Перинеальная простатэктомия выполняется через разрез в области промежности — пространства между анусом и половым членом. Такая техника операции применяется редко ввиду своих недостатков — она не обеспечивает доступа к тазовым лимфоузлам (их приходится оперировать отдельно с помощью эндоскопической техники), есть более высокие риски повреждения прямой кишки и образования свищей. Кроме того, могут быть проблемы при попытке выполнить нервосберегающую операцию.
Однако перинеальная простатэктомия имеет и некоторые преимущества:
- меньшая травматичность, а соответственно, меньший период восстановления пациента;
- меньше кровопотеря, реже требуется гемотрансфузия;
- более комфортный доступ для наложения пузырно-уретрального анастомоза.
Перинеальная простатэктомия может быть рекомендована пациентам с морбидным ожирением, а также больным со спаечным процессом в брюшной полости.
Нервосберегающая простатэктомия
Нервосберегающая простатэктомия позволяет сохранить эректильную функцию после операции. Такой вид вмешательства подходит не всем пациентам. Целесообразно ее выполнять в следующих случаях:
- сохранная половая функция на дооперационном этапе;
- стадия рака менее Т2b;
- уровень ПСА не превышает 10 нг/мл;
- индекс по шкале Глисона менее 4;
- отсутствие фиброзных и спаечных процессов в области малого таза.
Радикальная нервосберегающая операция может выполняться 2 методами диссекции:
- Интрафасциально. В этом случае оставляется весь сосудисто-нервный пучок.
- Интерфасциально — часть нервнососудистого пучка может быть удалена.
Следует отметить, что даже при нервосберегающей операции, возможны временные проблемы с эрекцией. В среднем на восстановление уходит около 2 лет. Стоит отметить, что после удаления простаты во время оргазма не будет выброса семенной жидкости. Такое явление называется «сухим оргазмом». Кроме того, если пациент желает в будущем иметь детей, ему необходимо позаботиться о криоконсервации спермы заранее, до госпитализации в стационар.
Подготовка к операции
В рамках подготовки к удалению простаты пациент проходит полное диагностическое обследование, направленное на определение стадии основного заболевания, а также стандартное обследование, необходимое перед любым хирургическим вмешательством (анализы, ЭКГ, консультации узких специалистов и др.).
Уже на этом этапе рекомендуется позаботиться о послеоперационном периоде:
- Начать выполнять упражнения Кегеля для укрепления мышц тазового дна. Это поможет быстрее устранить проблемы с мочеиспусканием после извлечения катетера.
- Подготовить свободную одежду, которая не будет стеснять движений в области паха.
- Подготовить мягкую подстилку, например, подушку из поролона, которая облегчит давление на промежность во время сидения.
- Запастись средствами личной гигиены, необходимыми при недержании мочи — урологические прокладки, подгузники для взрослых и другие аксессуары (о них мы расскажем ниже).
- Обсудить с лечащим врачом все нюансы операции и послеоперационного периода, чтобы они не стали неприятным сюрпризом.
Вечером перед операцией необходимо очистить кишечник с помощью слабительного или клизмы. Начиная с 10 часов вечера, нельзя принимать пищу и пить. Кроме того, необходимо удалить волосы на лобке, промежности и животе.

Возможные осложнения после удаления рака простаты
Осложнения при удалении простаты делятся на интраоперационные (происходят непосредственно во время операции), ранние послеоперационные и поздние послеоперационные.
К интраоперационным осложнениям относят:
- Кровотечения. При большой кровопотере может потребоваться переливание компонентов крови.
- Травмы прямой кишки. Требуется ушивание повреждения.
- Повреждение мочеточников.
Ранние послеоперационные осложнения:
- несостоятельность пузырно-уретрального анастомоза;
- лимфорея;
- лимфоцеле — отек мошонки.
К поздним послеоперационным осложнениям относят стриктуры (сужения) анастомоза, уретры и недержание мочи.
Реабилитация после удаления рака простаты
Восстановление в стационаре
Непосредственно после операции пациент находится в реанимации или палате интенсивной терапии. Если все в порядке, на следующий день его переводят в профильное отделение.
В раннем послеоперационном периоде приоритетными задачами является уменьшение болевого синдрома, уход за раной и мочевым катетером.
Чтобы уменьшить боль назначаются анальгетики, в том числе наркотического ряда. Многие пациенты опасаются этого и даже отказываются принимать обезболивающее. Здесь следует отметить, что хорошее обезболивание обеспечивает раннюю мобилизацию, что, в свою очередь, уменьшает вероятность развития таких осложнений как тромбозы, госпитальные пневмонии, спаечная болезнь.
Повязка на швах будет меняться медсестрой по мере необходимости. При физических нагрузках может возникать сильная боль в месте разреза, поэтому его можно придерживать подушкой. Это поможет при чихании, кашле, подъеме с кровати, опорожнении кишечника. Когда пациент начинает ходить, рекомендуется использовать послеоперационный бандаж.
Вставать с постели рекомендуется уже к концу первых суток после операции. Сначала можно посидеть, чтобы почувствовать себя увереннее, а затем уже встать и по возможности сделать несколько шагов. Если пациенту предписан строгий постельный режим, необходимо переворачиваться в постели каждые 2 часа и делать дыхательную гимнастику.
Выписка
Выписка осуществляется после того, как пациент сможет активно двигаться, и у него наладится работа кишечника. Перед тем, как отпустить больного домой, ему удаляют дренаж и обучают уходу за раной, мочевым катетером и мочеприемником. Подавляющее большинство людей справляется с этими процедурами самостоятельно, но можно попросить о помощи близких.
Реабилитация дома
Первое время дома нужно больше отдыхать. Улучшение общего самочувствия в среднем наступает через 4-6 недель. К этому времени большинство мужчин чувствуют силы вернуться на работу.
Пока происходит восстановление, рекомендуется придерживаться щадящего режима — избегать поднятия тяжестей более 4 кг и энергичных упражнений. Начиная со 2-ой недели, нужно расширять свою активность — увеличивать длительность прогулок, постепенно возвращаться к повседневным делам, вождению автомобиля.
Кроме того, если появилось покраснение, уплотнение, необычная боль, раневое отделяемое — нужно немедленно обратиться к хирургу. Если швы уже сняли, можно принимать водные гигиенические процедуры, избегая трения в области раны.
Важно следить за питанием. Нужно употреблять достаточное количество белков, жиров и углеводов, соблюдать энергетический баланс, употреблять в достаточном количестве овощи и фрукты. Очень важно не допускать запоров, поскольку натуживание брюшной стенки может негативно сказаться на состоянии прооперированных тканей и спровоцировать несостоятельность уретро-везикального анастомоза.
Некоторые пациенты отправляются домой вместе с мочевым катетером. О том, как за ним ухаживать, доктор расскажет при выписке. Удаление катетера осуществляется на 6-14 сутки после операции, при этом первое время будет наблюдаться полное недержание мочи. Чтобы пережить эти неудобства, лучше захватить с собой урологические прокладки или памперсы для взрослых.
Подтекание и недержание мочи наблюдаются в течение нескольких дней или недель, при этом пациенты могут испытывать следующие симптомы:
- мочеиспускание более 8 раз в сутки;
- учащенное мочеиспускание;
- императивные позывы — резкие, болезненные позывы к мочеиспусканию;
- императивное недержание мочи — непроизвольное мочеиспускание при императивных позывах;
- затруднение мочеиспускания. Это явление возникает редко и, как правило, обусловлено стенозом анастомоза;
- недержание мочи при физической нагрузке.
Нормализация мочеиспускания наблюдается в течение 3-х месяцев. Если за этот период остаются проблемы, необходимо рассматривать варианты медикаментозного, физиотерапевтического или хирургического лечения.
Прогноз и стоимость лечения
Прогноз после радикальной простатэктомии благоприятный. Подавляющее большинство мужчин возвращаются к привычному образу жизни в течение нескольких месяцев, необходимо только проходить регулярное обследование у участкового онколога для своевременного обнаружения возможного рецидива.
Стоимость операции определяется видом хирургического вмешательства. В нашей клинике цены начинаются от 211 400 руб.
Несмотря на благоприятный прогноз при раке предстательной железы, лечением данного заболевания должны заниматься врачи-онкологи, имеющие большой опыт в данной области. Только в этом случае можно рассчитывать на достижение максимального результата.
Клиника и диагностика рака простаты
Часто рак предстательной железы протекает бессимптомно, и все больше случаев заболевания диагносцируется при ректальном обследовании. В типичном случае рака предстательная железа уплотнена, твердая наощупь, имеет четко ограниченную форму и обычно увеличена. Срединная бороздка может быть закрыта опухолью, которая иногда распространяется на боковые тазовые стенки.
Многие больные жалуются на боли в костях, особенно в тазовой и спинной области, что связано с метастатическим поражением. При локализованной опухоли часто наблюдаются инфекции мочевыводящих путей, и больные испытывают затруднения при мочеиспускании.
Во всех случаях необходим гистологический анализ, поэтому широко практикуется трансректальная биопсия. Если в образце ткани гипертрофированной простаты обнаружены малигнизированные клетки, то дальнейшие анализы проводить необязательно. Биопсию также можно проводить со стороны промежности. При раке предстательной железы уровень PSA обычно увеличен.
Важно оценить степень локального распространения опухоли, а также выяснить, насколько глубоко зашел процесс метастазирования. Это позволит назначить оптимальный курс лечения и отобрать больных, для которых может оказаться эффективным локальным воздействием. Во всех случаях необходимо провести изотопное сканирование костей, поскольку образование костных метастазов часто происходит бессимптомно.
Особенно это характерно для костей черепа, ребер и верхнего отдела позвоночника. Присутствие костных метастазов следует учитывать при планировании проведения радикальной хирургической операции. Рентгенографическое обследование костей способствует детализации картины распространения метастазов. При исследовании функциональной активности почек часто можно получить дополнительную информацию, так при проведении внутривенной урографии можно обнаружить изменения предстательной железы и обратное давление на почки.
У больных, отобранных для операции или для прохождения курса лучевой терапии по поводу первичной опухоли, необходимо выяснить степень ее локального распространения. Несмотря на первоначальный энтузиазм по поводу применения, обычная лимфография сейчас не включается в число стандартных процедур обследования, поскольку часто дает артефактные результаты.
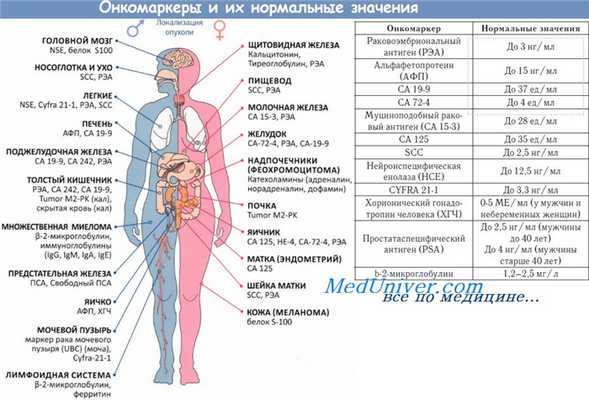
Для обнаружения скрытых метастазов в лимфоузлах больше подходит КТ. Этот метод может оказаться информативным и при оценке степени локального распространения опухоли, особенно вокруг простаты. Однако в данном случае КТ менее информативна, чем при раке мочевого пузыря.
Все большее распространение приобретает анализ онкомаркера PSA. Обнаружена корреляция между уровнем PSA в сыворотке крови и стадией развития опухоли. Если больным с локализованной опухолью была проведена операция про-статэкгомии, то содержание PSA у них должно понизиться до нулевого уровня. Поэтому последующий периодический анализ на PSA у таких больных дает ценную прогностическую информацию.
Недавно Кан с сотрудниками сообщили о новом маркере, который может привлечь внимание клиницистов. Это инсулиноподобный ростовой фактор (IGF-1). Наблюдения, проведенные в группе мужчин в возрасте 40-82 лет, показали, что у части обследованных с уровнем IGF-1, находящемся в верхней квартиле, риск возникновения рака простаты оказался в 4 раза выше, чем в группе с уровнем попадающим в нижнюю квартиль.
Квартильная корреляция сохраняется независимо от стадии развития опухоли и более выражена у больных старше 60 лет. Поскольку IGF-1 представляет собой гормон, способный активировать рост клеток и подавлять их естественную гибель (апоптоз), то в высоких концентрациях он может оказывать благоприятный эффект на процесс клеточного обновления. При этом возрастает риск спонтанной злокачественной трансформации клеток эпителия предстательной железы. В настоящее время эти данные подтверждены исследованиями других авторов.
К числу наиболее важных прогностических факторов относятся общее состояние больного, которое оценивается по стандартной шкале (Карновского или ВОЗ), базальный уровень PSA, индекс Глисона и состояние опухоли (стадия Т). Некоторые из этих факторов можно использовать для обследования больных, даже на поздних стадиях заболевания. Вероятность локального прогрессирования болезни в течение ближайших 10 лет составляет 25, 50 и 75% для хорошо дифференцированных (индекс Глисона < 4), умеренно дифференцированных (индекс Глисона 5-7) и плохо дифференцированных (индекс Глисона >7) опухолей соответственно.
Темп снижения содержания PSA в сыворотке крови, после проведения курса терапии, также непосредственно связан с прогнозом. У больных на поздних стадиях заболевания метастазы в мягкие ткани могут оказаться более чувствительными к некоторым схемам гормональной терапии, чем метастазы в кости.

Видео этиология, патогенез рака простаты
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
"Сперматозоиды - это достояние нации, но сегодня это достояние под угрозой" - уверены врачи-урологи. Современные мужчины подвержены множеству заболеваний мочеполовой сферы - от инфекции, передающихся половым путем, до злокачественных опухолей.
На сегодняшний день мы имеем очень высокую заболеваемость хроническими болезнями мужской половой сферы. Кроме того, у современных мужчин по целому ряду причин достаточно низкий уровень тестостерона. Растет бесплодие среди мужчин, стала молодеть импотенция. Мужчины начинают тихо превращаться в женщин - из года в год редуцируется, то есть сокращается Y - хромосома. В буквальном смысле над нами нависла угроза исчезновения самого человечества.
Рак простаты занимает первое место среди всех онкологических заболеваний у мужчин. Факторы риска этого опасного для жизни заболевания следующие:
- наследственность;
- курение и другие вредные привычки;
- пожилой возраст;
- работа на вредном производстве;
- ожирение и малоподвижный образ жизни.
Если бывают нарушения мочеиспускания, а в моче и сперме видны примеси крови, следует срочно посетить уролога - эти симптомы могут быть признаком рака предстательной железы. Однако лучше до этого не доводить. Дело в том, что рак простаты коварная болезнь. Опухоль растет в течение нескольких месяцев или даже лет совершенно бессимптомно и проявляет себя уже на запущенных стадиях, когда и лечение труднее, и прогноз хуже.
Рак простаты, выявленный на 1- 2 стадии, излечим в 80-95% случаев. Нередко мужчины, особенно по достижении зрелого и пожилого возраста, замечают у себя такие симптомы, как нарушение эрекции, расстройства мочеиспускания, болезненность в области паха и малого таза. Списывать эти признаки на "возрастные изменения" не стоит - они могут быть предвестниками рака предстательной железы. Заметив у себя хоть один из них, надо срочно бежать не к друзьям за моральной поддержкой и не в аптеку за "чудесными таблетками", а к врачу - урологу или онкологу.
Сегодня существует эффективные способы выявить рак простаты на ранней стадии. Каждый мужчина после 45 лет, даже если его ничего не беспокоит, должен проходить ежегодный скрининг мужского здоровья. Он включает в себя анализ крови на маркер рака простаты ПСА, трансректальное УЗИ предстательной железы и осмотр уролога.

Онколог назначит необходимые обследования, выяснит, действительно ли о раке говорит повышенный ПСА и назначит адекватное лечение. Кстати, оно не всегда хирургическое - если опухоль маленькая, можно обойтись и без операции, сохранить простату.
Всем известно, мужчины народ терпеливый. Даже при наличии недомогания они не всегда идут к доктору. Повысить сознательность мужчин в отношении собственного здоровья могут женщины. Именно женщина, заботясь о сохранности жизни своего мужа, брата, сына, может настоять на том, чтобы они вовремя (а лучше не дожидаясь болезни) отправились к врачу.
Почему- то в семье женщина, заботясь о детях, забывает, что на ее попечении находится также ее муж. Очень важно следить и за его здоровьем. Женщина - хранительница очага и она обязана заботиться о мужском здоровье супруга, без него невозможно сохранение полноценной интимной связи, что важно в конечном итоге для сохранения семьи. Так же необходимо заботиться о будущем мужском здоровье сыновей - подчас нарушения в этой сфере впервые выявляются у мальчиков только в военкомате, между тем как впервые отвести сына к урологу должна мама.
Столкнувшись с диагнозом "рак" нужно довериться профессионалам - онкологам. Современная лучевая терапия применяется практически при всех разновидностях злокачественных новообразований, а также при некоторых доброкачественных опухолях. Качество лучевой терапии определяется точностью подведения губительной для опухоли дозы радиации и сохранением функции здоровых органов. При своевременном выявлении болезни она позволяет не только вылечить рак простаты, но и вернуть человека к полноценной жизни.
Читайте также:
- Рекомендации по анализу рентгенограммы лопатки в ПЗ проекции
- Дренирование каверны по Мональди. Техника кавернотомии
- Теория мультицентрического канцерогенеза. Гормональные причины мультицентричных опухолей
- Психизм больного. Последствия психизма больного
- Повреждения ахиллова сухожилия: признаки и течение травмы
