Контингент пациентов для кавернотомии. Показания к кавернотомии
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Торакопластика (греч. thorax, thorakos грудь, грудная клетка + plastike ваяние, пластика) — хирургическая операция, заключающаяся в резекции ребер и производимая с целью уменьшения объема грудной полости.
Развитие Торакопластики тесно связано с попытками оперативного лечения туберкулеза легких (см. Туберкулез органов дыхания). Идея резекции ребер для лечебного воздействия на туберкулезную каверну возникла в конце 19 в. Она основывалась на факте излечения или затихания туберкулезного процесса в легком после уменьшения объема соответствующей половины грудной полости. Первая Торакопластика выполнена Квинке (H. I. Quincke) в 1886 г. В 1890 г. Шеде (М. Schede) для лечения хронической эмпиемы плевры предложил удалять над остаточной полостью ребра вместе с надкостницей, межреберными мышцами, утолщенной плеврой. Шпенглер (С. Spengler) ввел термин «торакопластика». Дальнейшее усовершенствование методов Торакопластики тесно связано с применением искусственного пневмоторакса (см. Пневмоторакс искусственный) как метода коллапсотерапии (см.) туберкулеза легких. В 1907 г. Брауэр (L. Brauer) предложил обширное удаление реберного каркаса в случаях, когда наложение искусственного пневмоторакса было невозможно из-за плевральных сращений. Первую такую операцию в 1909 г. выполнил Фридрих (P. Friedrich). Однако торакопластика по Брауэру — Фридриху не получила широкого распространения вследствие травматичности и тяжести для ослабленных больных туберкулезом и высокой послеоперационной летальности.
В дальнейшей разработке Т. важное значение имели исследования Гурде (J. Gourdet, 1895), к-рый показал, что уменьшение объема грудной полости зависит в первую очередь от резекции паравертебральных (задних, или околопозвоночных) отрезков ребер.
В 1911 —1912 гг. Ф. Зауэрбрух разработал новую методику Т., при к-рой удалялись только паравертебральные отрезки ребер. Резекция ребер выполнялась поднадкостннчно, что обеспечивало их регенерацию в новой позиции и последующую устойчивость грудной стенки, причем с целью уменьшения размера грудной полости в вертикальном направлении обязательно удаляли первое ребро. Ф. Зауэрбрух считал необходимой резекцию десяти — одиннадцати ребер даже при относительно ограниченных поражениях, так как полагал, что только обширная резекция ребер создает покой для легкого и предупреждает возможность аспирации мокроты в его нижние отделы. Однако дальнейшее изучение исходов Т. показало, что при ограниченных процессах хорошие результаты можно получить и при более экономных, селективных (частичных) операциях. При этом нужно резецировать все ребра выше и одно — два ребра ниже уровня нижнего края каверны, определяемого относительно задних отрезков ребер на рентгенограмме легких в прямой проекции. При необходимости обширной Т., особенно у ослабленных больных, резекцию ребер целесообразно разделить на два или три этапа. Промежутки между этапами не должны превышать 2—3 нед. во избежание регенерации ребер из оставленной надкостницы. При такой щадящей методике эффективность операции в целом не снижается, больные же переносят ее легче.
Описано более 20 способов и модификаций Т. Современные виды селективной Т. являются высокоэффективными оперативными вмешательствами, при к-рых не наблюдается грубых деформаций грудной клетки и нарушений осанки. Поэтому старые представления о Т. как о калечащей и уродующей операции теперь могут иметь отношение только к очень редко производимой (гл. обр., при тяжелых туберкулезных эмпиемах плевры у больных после пневмонэктомий) тотальной Т. или гемитораксэктомии (односторонняя резекция всех ребер).
В разработку селективной Торакопластики большой вклад внесли советские хирурги Н. В. Антелава, Л. К. Богушу Б. М. Гармсен, А. Г. Гильман, Ю. Ю. Джанелидзе, К. Д. Есипову И. С. Колесников, Н. Г. Стойко и др.
С середины 20-х до середины 50-х гг. 20 в. Т. была основным методом оперативного лечения деструктивных форм туберкулеза легких. Затем она стала быстро терять свое значение благодаря достижениям химиотерапии (см.) и внедрению в практику прямых оперативных вмешательств на легком. Однако и до наст, времени остается определенный контингент больных туберкулезом и другими заболеваниями легких, для лечения к-рых показана Т.
В СССР применяют селективную Т. следующих видов: экстраплевральную верхнезаднюю Т., интраплевральную верхнюю Т., лестничную Т., расширенную и этапную Т., селективную Т. с мышечной пластикой.
Содержание
Показания
Основными показаниями к Торакопластике являются деструктивные формы туберкулеза легких и эмпиема плевры (см. Плеврит) различного генеза. Т. может быть основным методом хирургического лечения или дополнительной, корригирующей операцией. В качестве основного метода хирургического лечения туберкулеза легких Т. показана при фиброзно-кавернозном туберкулезе с каверной в верхней доле легкого и очагами в других долях, а также в случае сохранения каверны после ее дренирования (см.) или кавернотомии (см.). Операцию целесообразно производить в фазе стабилизации процесса, но в случаях легочного кровотечения, обильного кровохарканья и выраженной стойкой интоксикации Т. может быть произведена и в фазе обострения по неотложным и экстренным показаниям. Показанием к Т. может быть туберкулезная или неспецифическая эмпиема плевры как с бронхиальными свищами, так и без них. В качестве дополнительной, корригирующей операции Т. применяют с целью уменьшения объема плевральной полости или для ликвидации различных бронхоплевральных и легочных осложнений после резекции легкого, пневмонэктомии (см.) и других оперативных вмешательств на органах грудной полости.
Противопоказания
Противопоказаниями к Т. при туберкулезе легких являются множественные каверны в разных долях легкого, стенозы крупных бронхов, легочно-сердечная недостаточность (см. Легочное сердце), а при эмпиеме плевры свищ главного или долевого бронха, так наз. решетчатое легкое (см. Бронхиальный свищ).
Предоперационная подготовка
Предоперационная подготовка к Торакопластике больных туберкулезом легких заключается в комплексном лечении с целью ликвидации обострения процесса, снятия туберкулезной интоксикации, уменьшения количества мокроты, улучшения дыхательной функции. Главным компонентом предоперационного лечения является комбинированная специфическая антибактериальная терапия. У больных с эмпиемой плевры важно добиться максимальной санации полости с помощью плевральных пункций или аспирации (см. Аспирационное дренирование, Плевра, Плевральная пункция). Длительность предоперационной подготовки — от 1—2 нед. до нескольких месяцев.
Обезболивание
Операцию производят под эндотрахеальным наркозом (см. Ингаляционный наркоз). При наличии бронхиальных свищей показана интубация бронха противоположной стороны или раздельная интубация бронхов (см. Интубация).
Техника операции
Торакопластику производят экстраплеврально или интраплеврально. При экстраплевральной Т. резекцию ребер производят не вскрывая плевральную полость, а при интраплевральной — плевральную полость вскрывают до, во время или после резекции ребер. Экстраплевральную Т. применяют в основном для лечения деструктивных форм туберкулеза легких, а интраплевральную — для уменьшения объема грудной полости после резекции легких, для лечения эмпием и бронхиальных свищей. Т. может быть выполнена последовательно с обеих сторон.
Экстраплевральная верхнезадняя торакопластика показана при фиброзно-кавернозном туберкулезе, остаточной полости каверны после дренирования или кавернотомии, остаточной верхушечной плевральной полости после резекции легкого.
Разрез кожи и подкожной клетчатки начинают на уровне I грудного позвонка и ведут каудально, огибая лопатку, до задней подмышечной линии на уровне VII ребра. Поднадкостнпчно выделяют и резецируют нижнее из подлежащих удалению ребер — VII, VI или V. Далее освобождают от надкостницы и резецируют вышележащие ребра от поперечных отростков позвонков до средней или передней подмышечной линии. I ребро резецируют последним.
У больных с каверной в верхушечном сегменте пли с остаточной паравертебральной полостью лучше также . удалить (экзартикулировать) шейки и головки ребер (кроме первого). Кровотечение из ложа удаляемых ребер останавливают диатермокоагуляцией (см.) и тампонадой (см.).
При Т. с резекцией отрезков семи ребер лопатка с фиксированными к ней мышцами западает в образовавшийся дефект реберного каркаса и усиливает спадение легкого. В то же время после резекции пяти или шести ребер нижний угол лопатки может оставаться над нижним ребром и при движениях задевать верхнее из оставшихся ребер, вызывая боль и нарушая подвижность плеча. В связи с этим целесообразно резецировать подостную часть лопатки, предварительно отслоив от нее надкостницу с прикрепляющимися мышцами. Л. К. Богуш (1936) предложил заканчивать операцию пневмолизом (см.) верхушки легкого с целью усиления коллапса верхней доли.
После резекции ребер вдоль всей раны укладывают дренажную трубку с несколькими боковыми отверстиями, над к-рой послойно сшивают мягкие ткани. Накладывают давящую повязку с ватно-марлевыми; или поролоновыми валиками в подключичной и подмышечной областях. Руку на стороне операции сгибают в локтевом суставе под прямым углом и на 3—4 дня фиксируют к туловищу. Затем постепенно начинают упражнения для плечевого сустава оперированной стороны. Через 2—3 нед. после операции накладывают давящую повязку на 1V2 — 2 мес. для лучшего западения и моделирования грудной стенки в области резецированных ребер.
Интраплевральная верхняя (корригирующая) торакопластика разработана в 1954 г. Л. К. Богушем. Показана при недостаточном расправлении оставшихся отделов легкого после резекции верхней доли легкого или ее сегментов.
Т. производят после окончания операции на легком. Резекцию ребер производят из плевральной полости без дополнительного разреза. Вначале поднадкостнично резецируют I ребро. Затем поднадкостнично резецируют II ребро от уровня поперечного отростка II грудного позвонка до передней подмышечной линии. При необходимости резецируют также отрезки III и IV ребер. В результате подвижный участок грудной стенки прогибается во внутрь и заполняет остаточную полость. Плевральную полость дренируют, мягкие ткани ушивают послойно.
Лестничная торакопластика предложена Геллером (Н. Heller, 1922) и Б. Э. Линбергом (1945). Операция показана при хронической эмпиеме плевры без бронхиальных свищей или со свищами мелких бронхов в случаях, когда имеются противопоказания к плеврэктомии (см.) и декортикации легкого (см.).
Разрез мягких тканей грудной стенки начинают соответственно верхнему краю остаточной плевральной полости и ведут между позвоночником и медиальным краем лопатки с продолжением в вентральном направлении, одновременно иссекают свищ. Поднадкостнично резецируют примыкающие к свищу одно — два ребра. Продольно рассекают глубокую часть надкостницы резецированного ребра с подлежащими утолщенными тканями грудной стенки, проникая в полость эмпиемы. Последовательно резецируют все ребра над остаточной полостью, вскрывая ее через ложе каждого удаленного ребра, в результате чего межреберные промежутки, отделенные друг от друга разрезами, образуют ряд перекладин, а грудная стенка над остаточной полостью приобретает вид лестницы. Над верхней границей полости резецируют еще одно ребро без рассечения глубокой части надкостницы. С внутренней поверхности перекладин иссекают толстые плевральные шварты до обнажения мышц, затем укладывают «перекладины» на дно остаточной полости как пластический материал. Одну дренажную трубку с несколькими боковыми отверстиями укладывают на поверхность легкого, вторую — на перекладины, рану мягких тканей ушивают. Лестничную Т. часто сочетают с мышечной пластикой остаточной полости (см. ниже).
Расширенная этапная торакопластика, или этапная торакотомия, разработана Л. К. Богушем (1947, 1979). Операцию производят при туберкулезной эмпиеме плевры, когда имеются противопоказания к другим видам операций.
Первым этапом расширенной Т. является широкая торакотомия (см.), вторым — экстраплевральная верхнезадняя Т. (см. выше), третьим — мышечная пластика остаточной полости. Производят дугообразный разрез от наружного края длинных мышц спины по ребру, соответствующему нижнему краю полости, до средней подмышечной линии. Поднадкостнично резецируют отрезки трех — четырех ребер длиной 15—18 см. После широкого вскрытия плевральной полости иссекают утолщенную париетальную плевру, мобилизуя межреберные мышечные лоскуты, производят тщательный туалет полости эмпиемы. Межреберные мышечные лоскуты укладывают в реберно-диафрагмальный синус. В послеоперационном периоде проводят открытое лечение, в процессе к-рого стенки плевральной полости очищаются от казеозных масс, фибринозно-гнойных наложений и покрываются грануляционной тканью. Через 2—4 нед. после торакотомии производят экстраплевральную верхнезаднюю Т. с удалением оставшихся отрезков верхних ребер и отслаиванием купола плевры от грудной стенки и боковой поверхности позвоночника. Еще через 1V2—2 мес., если остаточная плевральная полость сохраняется, удаляют регенерировавшие ребра и закрывают полость мышечными лоскутами на ножке, к-рые формируют из широчайшей мышцы спины, большой грудной мышцы, межреберных мышц.
Селективная торакопластика с мышечной пластикой показана при ограниченной хрон. эмпиеме плевральной полости без бронхиальных свищей или при их наличии.
Операция обычно является атипичной, ее ход зависит от наличия или отсутствия дефекта грудной стенки или плевроторакального свища. Она заключается в достаточно широкой поднадкостничной резекции ребер над полостью эмпиемы, ушивании бронхиального свища, выкраивании хорошо васкуляризированных лоскутов из большой грудной или широчайшей мышцы спины. Остаточную полость заполняют мышечными лоскутами, к-рые надежно фиксируют швами; затем вводят дренажную трубку и ушивают мягкие ткани.
Осложнения
Осложнения во время Торакопластики при ее правильном и осторожном выполнении наблюдаются редко. Большинство осложнений связано с травмой прилежащих к ребрам тканей и органов: вскрытие свободной плевральной полости при экстраплевральной Т., повреждение легкого, перфорация каверны, повреждение подключичных сосудов, плечевого сплетения при удалении первого ребра.
Возможными послеоперационными осложнениями являются нарушение трахеобронхиальной проходимости, ателектаз (см.), пневмония (см.), легочно-сердечная недостаточность (см. Легочное сердце). Для профилактики послеоперационных осложнений необходимы ранняя активизация больных, дыхательная гимнастика, бронхофиброскопия (см. Бронхоскопия, бронхофиброскопия) или катетеризация бронхов с туалетом бронхиального дерева (см. Бронхи, хирургическое лечение). У больных, оперированных по поводу эмпиемы плевры, послеоперационное течение может осложниться инфицированием раны с задержкой гноя и развитием септического состояния. Профилактика и лечение этого осложнения состоят в полноценном аспирационном дренировании и направленном применении антибиотиков широкого спектра действия.
Рентгенологическая картина после торакопластики. На обзорных рентгенограммах и томограммах после экстраплевральной Т. определяется уменьшение объема оперированной половины грудной клетки и спадание соответствующего легкого. Степень уменьшения объема грудной клетки и легкого на оперированной стороне зависит от вида и объема Т. Рентгенологические изменения в легких наблюдаются при возникновении пневмонии, иногда осложняющей послеоперационное течение. В первые дни после операции могут возникать массивные ателектазы, в свою очередь осложняющиеся пневмониями. После обширной Т. может наблюдаться флотирование (маятникообразное смещение, синхронное с дыханием) средостения в области дефекта грудной стенки, исчезающее по мере регенерации костной ткани из оставшейся надкостницы ребер.
В отдаленные сроки после операции спавшееся легкое частично расправляется и вентиляция его улучшается за счет увеличения амплитуды дыхательных движений диафрагмы и ребер на стороне оперативного вмешательства, что отчетливо определяется на рентгенокимограмме (см. Рентгенокимография). В ряде случаев расправления легкого в отдаленные сроки не происходит вследствие развития в нем после операции пневмосклероза (см.), а иногда в последующем — бронхоэктазов (см.).
Определяемые после Т. тени регенерировавших ребер, особенно на фоне массивных плевральных шварт, затрудняют распознавание остаточных каверн и щелевидных остаточных полостей эмпием в случае неэффективной операции. Томография (см.) облегчает диагностику каверн в спавшемся легком, а фистулография (см.) и бронхография (см.) — выявление остаточных полостей.
Прогноз
Послеоперационная летальность среди больных, перенесших Торакопластику по поводу деструктивного туберкулеза легких, менее 1%. Полный клин, эффект со стойким исчезновением микобактерий туберкулеза из мокроты и закрытием каверны отмечается у 75—85% оперированных больных. После Торакопластики по поводу эмпиемы плевры летальность составляет 5—8%, закрытие полости достигается у 70—75% больных.
Библиогр.: Антелава Н. В. Хирургия органов грудной полости, с. 46, М., 1952; Атлас грудной хирургии, под ред. Б. В. Петровского, т. 1, с. 82, М., 1971; Богуш Л. К. и Калиничев Г. А. Корригирующие операции при резекции легких, Тбилиси, 1979; Ротенфельд М. 3. Рентгенологические наблюдения над механизмом легочной вентиляции при расширенной верхне-задней торакопластике, Хирургия, № 8, с. 68, 1950; Руководство по легочной хирургии, под ред. И. С. Колесникова, с. 308, Л., 1969; Стойко Н. Г. Хирургическое лечение легочного туберкулеза, М., 1949; Хирургическое лечение туберкулеза легких, под ред. Д. К. Богуша, с. 72, М., 1979; Bier A., Braun Н. и. Кummell H. Chirurgische Operationslehre, Bd 3/1, S. 402, Lpz., 1971; Di Rienzо S. Rontgenologie der operierten Lunge, Fortschr. Rontgenstr., Bd 78, S. 400, 1953.
КАВЕРНОТОМИЯ
КАВЕРНОТОМИЯ (лат. caverna пещера, полость + греч, tome разрез, рассечение; син. спелеотомия) — операция вскрытия туберкулезной каверны в различных органах (легком, почке, предстательной железе). Чаще всего Кавернотомия применяется при туберкулезе легкого.
Показания и Противопоказания
Показания к Кавернотомии зависят от различных условий — длительности существования каверны, ее величины, формы, характера стенки, локализации, состояния больного и др.
К. может быть операцией самостоятельной, предварительной или дополнительной. В качестве самостоятельной она показана при больших (диам. 4—7 см) одиночных периферически расположенных кавернах без резко выраженных фиброзных изменений в окружающей легочной ткани и при заращенной межплевральной щели. Как предварительная операция К. проводится при больших и гигантских кавернах на фоне фиброза, когда для закрытия остаточной полости в легком и бронхиальных свищей необходима торакопластика с мышечной пластикой (см. Торакопластика). Как дополнительная операция К. показана больным с периферически расположенными одиночными кавернами после ранее перенесенной торакопластики или с вновь возникшими кавернами после резекции легкого при отсутствии значительного очагового обсеменения в окружности. Если каверны расположены близко друг от друга (второй и шестой сегменты легкого) и частичная резекция легкого по разным причинам не может быть выполнена, то в таких случаях К. служит методом выбора. К. возможна также у больных с двусторонними поражениями (операция производится в 2 этапа) и на единственном легком (после пульмонэктомии). После операции требуется длительное лечение; вероятны дополнительные вмешательства для закрытия остаточной полости и бронхиальных свищей. Таким образом, К. применяется в тех случаях, когда резекция легкого и торакопластика не показаны.
Противопоказаниями к К. в основном являются тяжелое общее состояние больного, центральное расположение каверны, множественные каверны, обильное очаговое поражение легкого.

Рис. 1. Схематическое изображение линии разреза при операции по поводу каверны верхней доли левого легкого.
К. производят под наркозом. При верхнедолевых кавернах больного укладывают на здоровый бок. Производят вертикальный подмышечный разрез, нижнюю часть к-рого загибают вперед по ходу ребра (рис. 1). Поднадкостнично резецируют верхние 4 ребра, пересекая их спереди у хрящей и сзади возможно ближе к позвоночнику. При нижнедолевых кавернах применяют заднебоковой доступ в положении больного на здоровом боку или на животе. Также резецируют 3—4 ребра от позвоночника до средней подмышечной линии над областью расположения каверны. После резекции ребер межреберные мышечные пучки отслаивают от париетальной плевры, освобождая поверхность легкого, где расположена каверна. Межреберные мышечные пучки сохраняют в качестве пластического материала.
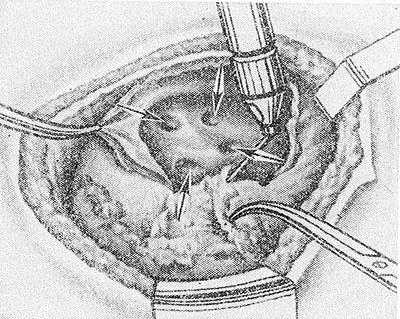
Рис. 2. Схематическое изображение операции иссечения наружной стенки большой каверны: устья дренирующих бронхов, открывающиеся в каверну, указаны стрелками.
При заращенной плевральной полости К. делают одномоментно. Для определения места наиболее близкого прилегания стенки каверны к париетальной плевре Л. К. Богуш предложил ориентироваться по «симптому писка». Этот симптом возникает во время перкуссии легкого кончиком пальца в случаях, когда каверна содержит воздух и дренирующий ее бронх проходим. Производят пробную пункцию каверны: при попадании в нее иглы шприцем удается отсосать воздух или гной. Вскрывают каверну электроножом или термокаутером (см. Термокаустика), а затем широко иссекают наружную стенку, после чего сразу же видны дренирующие бронхи (рис. 2). Из каверны удаляют гнойное содержимое и детрит, смазывают ее стенки 80% р-ром трихлоруксусной к-ты. Операцию заканчивают введением в каверну тампонов, пропитанных р-рами антибиотиков.
У больных со свободной плевральной полостью одномоментное вскрытие каверны противопоказано из-за опасности коллапса легкого и возникновения эмпиемы плевры, поэтому К. у них производят в два этапа. Первый этап операции: после резекции ребер и отслоения межреберных мышечных пучков на париетальную плевру в области каверны накладывают металлическое кольцо диам. 2—3 см. Кольцо служит ориентиром при последующих рентгенологических исследованиях. Рану тампонируют марлей и не зашивают. Через 10— 15 дней, когда образуются плевральные сращения, каверну вскрывают. В некоторых случаях К. сочетают с перевязкой бронхов, кавернопластикой (чаще с ушиванием).
В послеоперационном периоде на фоне общей противотуберкулезной терапии проводится местное лечение каверны. Оно заключается в перевязках со сменой тампонов, обработке стенки каверны 3% р-ром перекиси водорода, р-рами протеолитических ферментов и антибиотиков. Устья бронхов, которые открываются на дне каверны, после появления грануляций прижигают 80% р-ром трихлоруксусной к-ты, 30% р-ром азотнокислого серебра.
Исходы и основные осложнения
После К. могут наблюдаться пневмоторакс, эмпиема плевры, вспышка туберкулезного процесса, воздушная эмболия. Частота их сравнительно невелика.
У 80% оперированных достигается абациллярность и ликвидация туберкулезной интоксикации. Для закрытия остаточной полости и свищей в дальнейшем применяют торакопластику, мышечную или кожно-мышечную пластику, перевязку бронха.
Послеоперационная летальность при К.— 2—5%. Полное клин, излечение наблюдается у 80—86% больных.
Библиография: Богуш Л. К. Кавернотомия у больных туберкулезом легких, М., 1955, библиогр.; Горовенко Г. Г. Хирургическое лечение каверн при туберкулезе легких путем их вскрытия, Киев, 1954, библиогр.; Кавернотомия и другие методы местного лечения легочного туберкулеза, пер. с англ., под ред. Н. Чузо, М., 1972, библиогр.; Стойко Н. Г. О кавернотомии, Пробл, туб., JM& 4, с. 3, 1946; Эннуло Ю. А. Кавернотомия в хирургии туберкулеза легких, Таллин, 1964, библиогр.
Контингент пациентов для кавернотомии. Показания к кавернотомии
Кавернотомия. Модификации операции кавернотомии
На современном этапе борьбы с туберкулезом легких наибольшую актуальность приобретает проблема хирургического лечения больных с хроническими формами этого заболевания, являющихся источником дальнейшего инфицирования населения.
Это обусловлено наличием большого контингента больных с фиброзно-кавернозным туберкулезом, трудностью применения к ним резекционных вмешательств вследствие распространенности специфического процесса, резкого снижения иммунобиологических сил организма, сопутствующей легочно-сердеч-ной патологией, лекарственной устойчивостью микобактерчй туберкулеза непереносимостью антибактериальных препаратов многими больными и т. д.
Резекция легких у этой группы больных сопровождается частыми послеоперационными осложнениями, повышенной летальностью и рецидивами заболевания. Наиболее показанным и щадящими оперативным вмешательствам у этой тяжелой группы больных является операция кавернотомии, так как при вскрытии каверны сохраняются здоровые функционирующие отделы легочной ткани (Н. Г. Стойко, 1939, 1944; Л. К. Богуш, 1946, 1949, 1955; Д. Д. Асеев, 1949, 1952, 1962; Г. Г. Гооовенко, 1949, 1954; А. А. Савон, 1954, 1958; Я. В. Какителашвили, 1957, 1958; Ю. А. Эннуло, 1958, 1964 и др.).
Кавернотомия требует длительного пребывания больного в стационаре, так как одновременно проводится лечение антибактериальными препаратами; последнее является основным звеном в комплексе лечебных мероприятий, за которыми следуют дополнительные и завершающие этапы операций для закрытия оздоровленной остаточной полости каверны и бронхиальных свищей.
Поэтому, в условиях широкого применения химиотерапии, появления новых антибактериальных препаратов, достижения анестезиологии, естественным и актуальным является стремление фтизиохирургов к усовершенствованию оперативной техники, разработке методов, направленных на уменьшение операционного риска и многоэтапности вмешательства, что очень важно для практической фтизиатрии (Л. К. Богуш, Н. Я. Батманов, Г. Г. Горовенко, Н. И. Герасименко, П. М. Кузгокович, И. С. Николаев, Я. В. Какителашвили, В. П. Стрельцов, Ю. Н. Жилин и др.).
В хирургической клинике, руководимой академиком АМН СССР Л. К. Богушем, с 1946 года разрабатываются и применяются различные модификации операции кавернотомии. Мы располагаем данными о 577 больных, которым была произведена кавернотомия в различных модификациях.
В том числе, у 39 больных была выполнена кавернотомия без дополнительных вмешательств, у 115—кавернотомия с последующей мышечной пластикой, у 33—кавернотомия после неэффективной торакопластики, у 93—кавернотомия с последующей торакопластикой, у 184—кавернотомия с торакопластикой и мышечной пластикой, у 57—кавернотомия с одномоментной мышечной пластикой, у 56—кавернотомия с одномоментной перевязкой дренирующего каверну долевого или сегментарного бронха и мышечной пластикой.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кавернотомия. Показания к кавернотомии
Когда уже с большим успехом применялась коллапсотерапия, отдельными хирургами все же предпринимались попытки открытого лечения каверн. Так, Зауербрух считал, что кавернотомия может быть полезной в тех случаях, когда после торакопластики остается не вполне сжатая каверна, причем, по его мнению, в этих случаях имеет значение уменьшение каверны после торакопластики и менее благоприятные условия для обострения и прогрессирования процесса. Клейзатель придерживается такого же мнения, но еще более суживает показания к кавернотомии. Он считает, что она допустима только после того, как торакопластика не дала полных результатов и дополнительные вмешательства, как пневмолиз и пломбировка, также остались безуспешными.
Кавернотомия как самостоятельное вмешательство, по мнению Клейзателя, ни в коем случае не должна иметь места, причем одним из условий производства кавернотомии считалось поверхностное расположение каверны.
Чем же объясняется то обстоятельство, что кавернотомия даже у крупнейших хирургов давала такие плохие результаты? Повидимому, основную роль здесь играло недостаточное знакомство в то время с многообразными формами туберкулеза, вследствие чего ставились неправильные показания к применению кавернотомии. Кроме того, имело значение неправильное выполнение операции, а также неправильное послеоперационное лечение. Основная ошибка хирургов заключалась в том, что они подходили к каверне так же, как к абсцессу легкого. Хотя каверна и абсцесс по своему развитию представляют одинаково протекающий процесс, но специфичность инфекции при каверне заставляет при оперативном вмешательстве подходить к ней совершенно иначе, чем к абсцессу легкого.
Показания к кавернотомии
При постановке, показаний к кавернотомии следует учитывать месторасположение каверны, характер ее стенок и состояние перикавернозной легочной ткани.
Абсолютно показана эта операция при изолированных больших или гигантских кавернах, преимущественно расположенных в нижнем поле легкого. В стенке каверны не должно быть чрезмерных фиброзных изменений. Чем эластичнее стенка каверны, тем больше шансов получить благоприятные результаты. Вокруг каверны не должно быть выраженных инфильтративных изменений, ибо в таких случаях после кавернотомии может наступить прогрессирование процесса с ухудшением состояния больного. Наиболее показана эта операция при поверхностно расположенных кавернах. При глубоко расположенных кавернах и особенно при кавернах прикорневых кавернотомия, безусловно, противопоказана из-за трудности доступа к ним, а главным образом из-за возможности тяжелых кровотечений.
Наличие высокой температуры, обусловленной характером процесса (экссудативные очаги, инфильтративная вспышка), является безусловным противопоказанием к операции. Если же температура зависит от наличия вторичной микрофлоры в каверне, то кавернотомия не противопоказана. Двусторонность процесса не является абсолютным противопоказанием к операции; наоборот, там, где на второй стороне имеются очаги аспирационного метастаза, устранением основного очага интоксикации можно добиться улучшения и даже затихания процесса на этой стороне.
Что касается общего состояния больного и деятельности сердца, то к ним мы можем подходить менее строго, чем при других вмешательствах, ибо кавернотомия представляет собой по сравнению с торакопластикой мало травматичную операцию, не нарушающую акта дыхания и деятельности сердечно-сосудистой системы. Однако если имеются налицо явления генерализации процесса (туберкулез кишечника, почек, костной системы), кавернотомия, несмотря на всю ее малую травматичность, может послужить причиной дальнейшего прогрессирования процесса и ухудшения общего состояния больного.
В заключение необходимо упомянуть еще о тех случаях, когда кавернотомия является дополнительным вмешательством к неэффективной торакопластике. Мы считаем такую комбинацию вполне целесообразной. Однако следует оговориться, что после торакопластики, не давшей полного спадения каверны, не следует слишком долго выжидать с дополнительной кавернотомией, ибо с течением времени стенки каверны под влиянием торакопластики становятся плотными и фиброзно измененными, что явится препятствием к заживлению каверны после ее вскрытия.
Возраст оперированных больных колебался от 16 до 56 лет. Длительность основного заболевания у подавляющего большинства больных была свыше 10 лет, причем, колебалась or 3 до 20 лет. Вполне естественно, что многие из них, оперированные после 1954 года, приняли, до поступления в нашу хирургическую клинику, большое количество антибактериальных препаратов (свыше 200 г стрептомицина, 300 г ГИНКа и 2000 —3000 г ПАСКа). В части случаев больные лечились искусственным пневмотораксом и другими коллапсохирургическими вмешательствами, оказавшимися неэффективными (ИП — у 282, экстраплевральный пневмолиз — у 16, торакопластика — у 33, частичные резекции — у 7 человек).
У всех наблюдаемых нами больных был фиброзно-кавернозный туберкулез легких в фазе распада, инфильтрации и обсеменения. Размеры каверн колебались от 3 до 18 см. При наличии у большинства больных больших и гигантских каверн, как правило, отмечалось двухстороннее интенсивное очаговое обсеменение легких. Поэтому, имелась выраженная редукция функции внешнего дыхания, причем, преобладал ресгриктив-ный (ограничительный) компонент, о чем свидетельствовали снижение должных величин ЖЕЛ, МВЛ и коэффициента резерва у значительной части больных.
Лекарственная устойчивость микобактерий туберкулеза к препаратам основного ряда определялась у 25% больных, а непереносимость химиопрепаратов — у 17%. Специфический процесс был осложнен присоединением легочных кровотечений и рецидивирующих кровохарканий у 42% больных.
Такие обстоятельства, разумеется, затрудняли проведение полноценного курса лечения в период подготовки к операции. Основной задачей являлось достижение стабилизации процесса, рассасывание инфильтративных изменений и, по возможности, очагов диссеминации. Антибактериальная терапия строго индивидуализировалась в зависимости от фазы процесса, особенностей течения заболевания, эффективности предшествующей химиотерапии, патологических изменений других органов и систем.
Кроме того, широко применялось общеукрепляющее и десенсибилизирующее лечение, витамины, аэрозольтерапия, переливание крови и кровезаменителей, анаболические гормоны. Сроки предоперационной подготовки больных колебались от 2—3 до 6 месяцев в зависимости от клинико-рентгенологической динамики процесса. Мы считаем, что затягивать сроки предоперационной подготовки больных не следует из-за опасности новой вспышки процесса, которая может навсегда исключить возможность применения операции.
Таким образом, из приведенного тщательного анализа наблюдаемых нами больных, вытекают следующие показания к различным модификациям кавернотомии:
1. Большие и гигантские каверны изолированные в верхней доле правого или левого легкого.
2. Большие каверны в нижних долях правого или левого легкого при условии субплевральной их локализации.
3. Большие двойные каверны в одной доле легкого.
4. Большие близкорасположенные каверны в верхней доле и VI сегменте легкого.
5. Большие изолированные каверны в разных долях одного легкого — тогда производятся две самостоятельные операции через определенный промежуток времени.
6. Остаточные и деформированные каверны после неэффективных коллапсохирургических вмешательств (торакопластики, экстраплеврального пневмоторакса).
7. Большие или гигантские изолированные каверны в обоих легких — в этих случаях производятся две последовательные операции через определенные интервалы, установленные клиническими показаниями.
8. Большие изолированные каверны в одном легком при ограниченном туберкулезном процессе — в другом. В этих случаях кавернотомия применяется в плане двухстороннего оперативного вмешательства.
9. Фиброзно-кавернозный туберкулез, осложненный легочным кровотечением из каверны, когда другие оперативные вмешательства не показаны или технически не выполнимы, кавернотомия является неотложным вмешательством.
- Вернуться в оглавление раздела "Хирургия"
Читайте также:
