Пальпация запястья и кисти сзади (тыла)
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Боль в кисти свидетельствует о наличии патологического процесса в костях и мягкотканных структурах дистального отдела верхней конечности. Ощущения существенно различаются по характеру и продолжительности, могут быть слабыми, интенсивными, острыми, тупыми, длительными, кратковременными. Иногда обнаруживается связь боли с физической нагрузкой, другими факторами. Для уточнения диагноза проводятся опрос, физикальное обследование, рентгенография, КТ, МРТ кисти, другие диагностические процедуры. До определения причины болей рекомендуется покой, иногда допускается прием анальгетиков.
Причины боли в кисти
Травматические повреждения
Ушиб кисти возникает в результате удара или падения, проявляется умеренной постепенно стихающей болью, отечностью, незначительным ограничением функции конечности. Возможны кровоподтеки, ссадины. При пальпации отмечается локальная болезненность, симптом осевой нагрузки отрицательный. Все проявления исчезают через 1-2 недели.
Переломы II-V пястных костей образуются при ударе кулаком, падении на кулак. Преобладают повреждения V, иногда – в сочетании с переломом IV пястной кости. Реже встречаются травмы II, очень редко – III пястной кости. Переломы проявляются резкой болью, которая почти не утихает с течением времени. Кисть отечна, особенно в проекции поврежденной кости, нередко деформирована. При пальпации определяется хруст, патологическая подвижность. Функция резко снижена.
При переломе I пястной кости страдает диафиз или основание кости. В первом случае максимальная болезненность обнаруживается в центральной части тенара, во втором (при переломе Беннета) – чуть выше лучезапястного сустава. Перелом Беннета сопровождается смещением дистального отломка пястной кости, внешней деформацией основания тенара. Активный хват с участием I пальца невозможен, при попытке сжать руку в кулак, противопоставить I палец боль резко усиливается.
Переломы костей запястья встречаются реже. Отекает преимущественно основание кисти. В зависимости от вида перелома боль локализуется:
- ладьевидная кость – со стороны I пальца, усиливается при давлении на этот палец;
- полулунная кость – в средней части кисти, усиливается при осевой нагрузке на III и IV пальцы;
- гороховидная кость – по стороне V пальца, нарастает при попытке согнуть мизинец.
Вывихи костей запястья нередко сочетаются с переломами, проявляются крайне интенсивной болью, значительным отеком, выраженной деформацией кисти. Функции кисти практически полностью утрачены из-за сильного болевого синдрома.
Болезни мягких тканей
Для болезни де Кервена (стенозирующего лигаментита) более типичны болезненные ощущения в области лучезапястного сустава, однако у половины пациентов ноющая или давящая боль также возникает в области тенара, иррадиирует в большой палец. Вначале болевой синдром обнаруживается только при чрезмерном отведении и разгибании первого пальца, затем начинает беспокоить при любых движениях, иногда сохраняется в покое.
Асептический тендовагинит сухожилий пальцев кисти начинается остро на фоне перегрузки, проявляется постоянной тянущей болью, усиливающейся при движениях пальцем, сопровождается ограничением движений, нерезко выраженным отеком, гиперемией. При хронизации процесса интенсивность болевых ощущений снижается, они наблюдаются только при нагрузке, пациенты жалуются на ощущение сведенной кисти.
Гигромы чаще образуются на тыле лучезапястного сустава, но могут располагаться и на ладонной стороне кисти. Изначально обычно безболезненны, при активных движениях кистью, давлении твердого предмета может возникать незначительная или умеренная боль. В отличие от образований других локализаций ладонные гигромы отличаются значительной плотностью, могут напоминать костные выросты.
Дерматологические проблемы
Водяная мозоль образуется на ладонной поверхности в области головок пястных костей, является следствием непривычной или слишком долгой работы с инструментом. Сначала возникает нерезкая локальная болезненность, небольшой отек, покраснение. Потом на ладони формируется пузырь, боль становится интенсивной, дергающей, колющей, режущей, усиливается при движениях, прикосновении. После вскрытия пузыря появляется болезненная ранка.
При инфицировании ранки или проникновении микробов в пузырь через трещины в коже развивается мозольный абсцесс с быстро нарастающими болями, которые принимают дергающий, пульсирующий характер. Боли беспокоят по ночам, усиливаются при надавливании, опускании руки, сопровождаются незначительным повышением температуры, отеком тыла кисти. При прорыве гноя в окружающие ткани состояние еще больше ухудшается, боль становится разлитой, отмечается слабость, температура достигает фебрильных цифр.
Инфекционные процессы
Фурункулы и карбункулы в области кисти формируются редко, чаще выявляются у мужчин, располагаются на тыльной поверхности сегмента. Сопровождаются нарастающей локальной болью, которая в течение нескольких дней становится очень интенсивной, распирающей, дергающей, лишает ночного сна. При внешнем осмотре обнаруживается ограниченный гнойный очаг диаметром до нескольких сантиметров синевато-багрового цвета с одним или несколькими некротическими стержнями.
Флегмоны кисти обычно являются осложнением панариция, инфицированных ран и ссадин. Сопровождаются сильными дергающими разлитыми болями, лишающими сна, препятствующими любым движения кистью. Отмечаются слабость, гипертермия, симптомы интоксикации. Отек более выражен с тыльной стороны, на ладони определяется подушкообразное уплотнение, пальцы веерообразно расходятся в стороны.
Гематогенный остеомиелит редко поражает кости кисти, для этой локализации более типичны посттравматическая и послеоперационная формы болезни. Патология проявляется появлением или усилением болевого синдрома, прогрессирующим отеком, гиперемией, ухудшением общего состояния, слабостью, гипертермией. Боли резкие, дергающие, рвущие, четко локализованные, настолько сильные, что пациент избегает любых движений конечностью.
Артрозы
Ризартроз 1 пальца (артроз 1 пястнофалангового сочленения) проявляется болевыми ощущениями в основании большого пальца. Вначале боли кратковременные, появляются вначале движений и после нагрузки. В последующем длительность и интенсивность болевого синдрома увеличиваются. Сустав деформируется, противопоставление 1 пальца нарушается, что влечет за собой ограничение функции конечности.
После единичных грубых травм или повторяющихся микротравм развиваются артрозы суставов запястья с кистевидной перестройкой костной ткани. На начальной стадии пациенты жалуются на тяжесть в руках, неловкость рук, кратковременные покалывающие боли без четкой локализации. Затем симптомы становятся постоянными, после прорыва кист сменяются острыми болями, припухлостью и нарушением функции.
Другие болезни суставов
При ревматоидном артрите вначале, как правило, поражаются межфаланговые суставы, затем присоединяется воспаление в пястно-фаланговых суставах. Наряду с болями в пальцах отмечается болезненность в дистальных отделах кисти и лучезапястном суставе. Боли сначала периодические, потом длительные, сочетаются с утренней скованностью. Пальпация кистей болезненна, нередко прощупываются «рисовые тела». На поздних стадиях выявляются грубые деформации.
Артрит при полимиозите выявляется у 15% пациентов, характеризуется болезненностью в суставах кисти и пальцев. Боль умеренная, тупая, ноющая, периодическая, сочетается с отечностью, покраснением, ограничением движений, отложением кальцинатов. Деформации обычно отсутствуют. Основным проявлением заболевания являются боли в мышцах и мышечная слабость.
Для гидроксиапатитной артропатии типичны постоянные тупые боли, усиливающиеся в ночное время, утренняя скованность, незначительная отечность суставов. Возможны проявления теносиновита или течение по типу синдрома запястного канала с простреливающими болями в области ладони, иррадиирующими в пальцы и предплечье. Деформации не формируются.
Опухоли
Кости кистей рук чаще поражаются доброкачественными неоплазиями – остеоид-остеомами и хондромами. Остеоид-остеомы сопровождаются резкой локальной болью, реже протекают бессимптомно. При хондромах боли неопределенные, нечеткие, неинтенсивные, медленно прогрессируют по мере роста новообразования. Злокачественные опухоли для кистей рук нехарактерны.
Неврологические причины
При поражении нервов боли в кисти жгучие, простреливающие. Нередко распространяются в другие отделы конечности, сочетаются с мышечной слабостью, трофическими нарушениями, расстройствами чувствительности. Выявляются при следующих состояниях:
- Невропатия срединного нерва. Болезненные ощущения часто носят каузалгический характер, локализуются в лучевой половине ладони, области тенар.
- Невропатия лучевого нерва. Пациентов беспокоят жгучие боли по тыльной поверхности кисти, которые могут иррадиировать в пальцы, плечо и предплечье.
- Невропатия локтевого нерва. Болевой синдром выявляется по локтевому краю ладони, распространяется от локтевого сустава по предплечью к пальцам.
- Синдром запястного канала. Простреливающие боли, покалывание отмечаются по ладонной поверхности кисти с ее лучевой стороны. Возможна иррадиация в предплечье и пальцы.
Боли в кистях рук также могут появляться при некоторых нейротрофических патологиях: синдроме «плечо-кисть», синдроме передней лестничной мышцы, шейно-реберном синдроме. Болевые ощущения в дистальном отделе верхней конечности характерны для шейного остеохондроза, межпозвонковых грыж, спондилоартроза, других заболеваний позвоночника.
Другие причины
Профессиональные неврозы, некоторые неврологические и психические патологии сопровождаются появлением писчего спазма – тянущих, ломящих болей в кисти, которые возникают при письме, наборе с клавиатуры, сочетаются с судорогами, дрожанием, слабостью дистальных отделов конечности. Кроме того, боли в проекции кисти наблюдаются при следующих патологиях:
- Инфаркт миокарда. Боль в грудной клетке часто иррадиирует в руку, включая кисть и пальцы.
- Постинфарктное состояние. У каждого пятого пациента с инфарктом в отдаленном периоде выявляются боли и парестезии кисти, обусловленные нейротрофическими нарушениями.
- Болезни вен.Тромбофлебиты, варикозное расширение вен, посттромбофлебитический синдром в отдельных случаях развиваются после внутривенных инъекций в вены тыла кисти.
Диагностика
Определение причин возникновения болевого синдрома осуществляют травматологи-ортопеды. Для постановки диагноза используются результаты опроса, физикального обследования, инструментальных и лабораторных методик. Могут назначаться:
- Рентгенография кисти. Выполняется в 2 или 3 проекциях, дает возможность диагностировать переломы, вывихи, артрозы, артриты, остеомиелит, новообразования.
- КТ кисти. Более информативна при изучении твердых структур. Рекомендована при сложных переломах и переломовывихах, артритах, артрозе, остеопорозе. Позволяет точно локализовать область повреждения, оценить характер и распространенность патологического процесса.
- МРТ кисти. Показательна при изучении мягкотканных образований. Назначается для исследования состояния мышц, связок, сухожилий, сосудов, нервов. Применяется при тендинитах, артрозе, артрите, гнойных процессах, туннельном синдроме.
- Электрофизиологические методики. Используются при неврологической причине болей в кисти для определения уровня поражения нерва, оценки нервной проводимости, состояния мышечной ткани.
- Лабораторные анализы. Выполняются для выявления признаков воспаления, специфических маркеров, оценки деятельности различных органов при системных патологиях, исследования структуры ткани в ходе гистологического или цитологического анализа.

Лечение
Помощь до постановки диагноза
Переломы и вывихи фиксируют шиной, прикладывают холод. При всех травмах и заболеваниях, сопровождающихся отеком конечности, рекомендовано возвышенное положение кисти. При интенсивных болях дают анальгетик. В большинстве случаев болевой синдром уменьшается в покое, поэтому пациентам советуют снизить двигательную активность (за исключением случаев, когда боли проходят при движениях). При нарастающих острых болевых ощущениях, гипертермии, интоксикации показана срочная консультация врача.
Консервативная терапия
При вывихах и переломах выполняют местную анестезию, вправление, фиксацию гипсовой повязкой. Пациентам с травмами и заболеваниями кисти назначают:
- Охранительный режим. Больному может быть рекомендована иммобилизация гипсовой или косыночной повязкой, применение ортезов, ограничение нагрузки.
- Медикаментозная терапия. При артритах, артрозах, некоторых других патологиях используют НПВП, при инфекционных процессах – антибиотики, при неврологических нарушениях – нейрометаболиты. При сохранении интенсивного болевого синдрома выполняют блокады с глюкокортикоидами.
- Немедикаментозные методы. Осуществляют массаж, ЛФК, физиотерапевтические процедуры, в том числе электрофорез, УВЧ, грязелечение. С успехом применяют лазеротерапию, магнитотерапию, другие методики.
Хирургическое лечение
С учетом особенностей патологии могут осуществляться следующие оперативные вмешательства:
- Травматические повреждения: фиксация пястных костей спицами, открытый остеосинтез ладьевидной кости, открытое вправление вывиха полулунной кости.
- Инфекционные процессы:вскрытие мозольных абсцессов, фурункулов, карбункулов, флегмон кисти, секвестрэктомия при остеомиелите.
- Неврологические заболевания:декомпрессия нерва.
- Новообразования: иссечение опухоли, резекция кости.
- Последствия заболеваний и травм:артродез кистевого сустава, костная пластика ладьевидной кости.
В послеоперационном периоде проводят перевязки, назначают обезболивающие и антибактериальные средства. Составляют комплексные восстановительные программы, выдают направления на санаторно-курортное лечение.
Пальпация запястья и кисти сзади (тыла)
Пальпация запястья и кисти с медиальной (локтевой) стороны
Рисунок 1. Пальпация шиловидного отростка локтевой кости. Рисунок А. Пальпация по краю локтевой кости.
а) Пальпация шиловидного отростка локтевой кости. Поместите пальцы на тело локтевой кости (см. рис. А) и следуйте в дистальном направлении до тех пор, пока не достигнете округлого возвышения шиловидного отростка, который более выражен, чем шиловидный отросток лучевой кости. Шиловидный отросток локтевой кости расположен более проксимально и кзади, чем аналогичный отросток лучевой кости (рис. 1). Шиловидный отросток локтевой кости не имеет прямого сочленения с костями запястья.
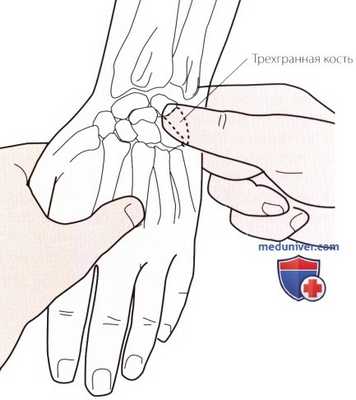
Рисунок 2. Пальпация трехгранной кости.
б) Пальпация трехгранной кости. Пальпируйте шиловидный отросток локтевой кости и продолжайте продвигаться в дистальном направлении к медиальному отделу запястья. Сначала Вы сможете обнаружить пространство для суставного мениска, а затем ощутить округлую поверхность трехгранной кости. Отклоните кисть пациента в лучевую сторону, и трехгранная кость под Вашими пальцами переместится в медиальном направлении (рис. 2).
Эту кость можно также пропальпировать на тыльной поверхности, где она будет становиться более выраженной по мере сгибания кисти. На ладонной поверхности эта кость не пальпируется, так как она закрыта гороховидной костью.
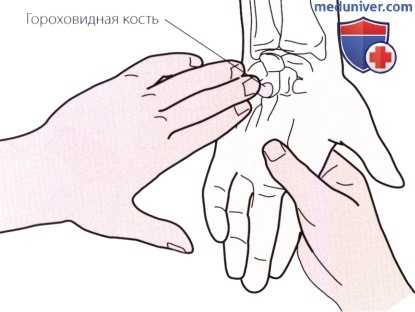
Рисунок 3. Пальпация гороховидной кости.
в) Пальпация гороховидной кости. Гороховидная кость расположена на передней поверхности трехгранной кости сразу же дистальнее, кпереди и кнаружи от шиловидного отростка локтевой кости (рис. 3). К гороховидной кости прикрепляется сухожилие локтевого сгибателя запястья.
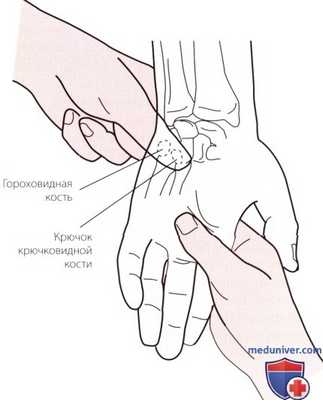
Рисунок 4. Пальпация крючковидной кости.
г) Пальпация крючковидной кости. Наиболее пальпируемой частью крючковидной кости является ее крючковидный отросток. Он расположен проксимальнее радиального края четвертой пястной кости. Локализацию крючковидного отростка легче всего определить, поместив большой палец руки так, чтобы его межфаланговый сустав находился над гороховидной костью, а дистальная фаланга была направлена по диагонали к центральной зоне тыльной поверхности кисти. Крючковидный отросток будет определяться под подушечкой Вашего большого пальца, приблизительно на 2,5 см дистальнее гороховидной кости (Warwick и Williams, 1998) (рис. 4).
Так как костные структуры лежат достаточно глубоко, установить их расположение можно лишь при значительном надавливании на мягкие ткани, при этом близость локтевого нерва требует от Вас особой осторожности, в противном случае при пальпации крючковидного отростка возникнут болезненные ощущения. Задний отдел отростка можно пропальпировать, положив одновременно указательный палец другой руки на тыльную поверхность запястья пациента. Крючковидная кость расположена проксимальнее основания четвертой и пятой пястных костей.
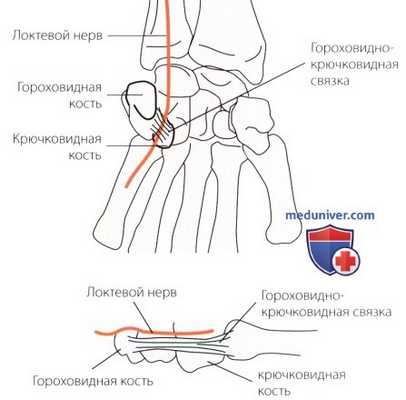
Рисунок Б. Анатомия канала Гюйона. Локтевой нерв проходит на запястье через этот канал. Он дает поверхностную чувствительность и глубокую двигательную ветви. В канале Гюйона возможны три типа поражения: повреждение ствола нерва, его чувствительной или глубокой двигательной ветви. Указанные поражения могут возникать одновременно. Травма локтевого нерва в канале Гюйона может быть вызвана сдавливанием, возникающим при ходьбе на костылях, давлением от ручек руля при езде на велосипеде, или компрессией при пользовании пневматической дрелью.
Клиническое значение крючковидного отростка заключается в том, что вместе с гороховидной костью он образует канал Пойона. Это вторая по частоте возникновения область компрессионной нейропатии локтевого нерва (см. раздел «Компрессионные нейропатии», рис. Б).
д) Пальпация треугольного волокнисто-хрящевого комплекса. Треугольный волокнисто-хрящевой комплекс включает в себя треугольный волокнистый хрящ, запястно-локтевой мениск, небольшой карман, содержащий синовии, а также ладонные запястно-локтевую и лунно-локтевую связки. Треугольный хрящ прикрепляется к лучевой кости. Связки комплекса прикрепляются к ладонной поверхности запястных костей со стороны локтевой кости. Поэтому треугольный волокнисто-хрящевой комплекс служит местом соединения запястья с лучевой костью (Lichtman, 1988).
Чтобы упростить описание, остальные мягкотканные структуры представлены в отдельной статье на сайте, относящемся к передней поверхности кисти.
Пальпация запястья и кисти с латеральной (лучевой) стороны
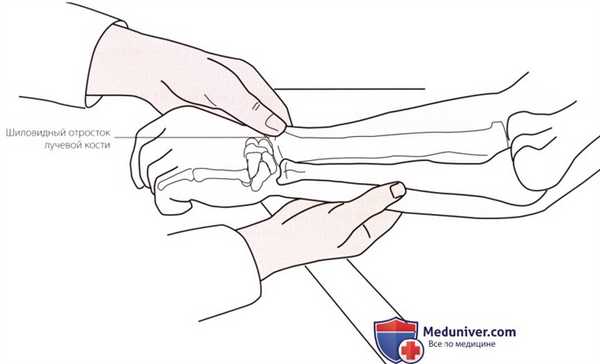
Рисунок 1. Пальпация шиловидного отростка лучевой кости.
а) Пальпация шиловидного отростка лучевой кости. Положите пальцы на боковую поверхность предплечья и следуйте по телу лучевой кости в дистальном направлении до тех пор, пока не достигните шиловидного отростка лучевой кости, который расположен сразу же проксимальнее лучезапястного сустава (рис. 1).
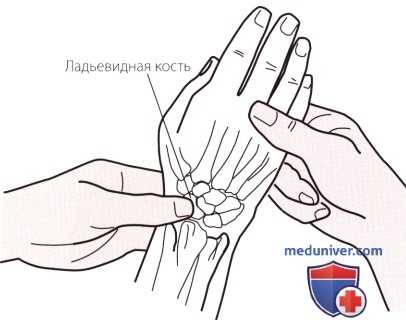
Рисунок 2. Пальпация ладьевидной кости.
б) Пальпация ладьевидной кости. Переместите пальцы немного дистальнее шиловидного отростка лучевой кости, чтобы почувствовать небольшое углубление. Попросите пациента отвести запястье кнутри, чтобы ощутить, как Ваш палец выталкивается из углубления куполообразной костью. Это и будет ладьевидная кость (рис. 2).
Ладьевидная кость образует основание анатомической табакерки (см. рис. 5). Болезненность в этой области должна вызывать настороженность. Переломы ладьевидной кости диагностируются с трудом, и их обычно пропускают, предполагая лишь растяжение. Так как ладьевидная кость имеет ретроградный тип кровоснабжения, то результатом неправильного диагноза может стать несращение кости или ее аваску-лярный некроз (болезнь Прейсера).
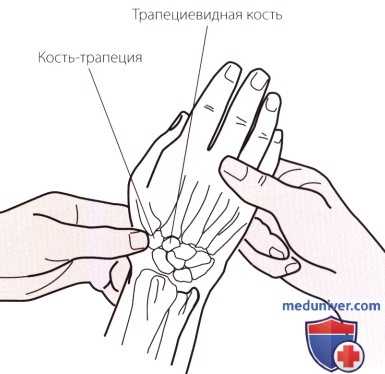
Рисунок 3. Пальпация трапециевидной кости и кости-трапеции.
в) Пальпация трапециевидной кости и кости-трапеции (большой и малой многоугольных костей). Продолжайте двигаться в дистальном направлении от ладьевидной кости. В небольшом пространстве между ладьевидной костью и основанием пястной кости Вы должны обнаружить трапециевидную кость и кость-трапецию (рис. 3).
Выявить различие между этими костями при пальпации практически невозможно, в связи с чем их обычно объединяют, называя трапециевидной костью. Сустав между трапециевидной костью и первой пястной костью — это первый запястно-пястный сустав, который является седловидным суставом и обеспечивает особую свободу движений большому пальцу. Данный сустав очень часто поражается дегенеративным артритом.
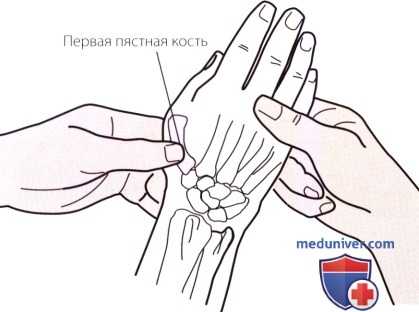
Рисунок 4. Пальпация первой пястной кости.
г) Пальпация первой пястной кости. Определите локализацию трапециевидной кости и суставной щели первого запястно-пястного сустава. Следуйте вдоль первой пястной кости в дистальном направлении до тех пор, пока не достигните пястно-фалангового сустава (рис. 4). Это поверхностный сустав и его расположение легко определяется как с латеральной, так и с дорсальной стороны.
Обратите внимание на то, что он меньше и толще, чем другие пястно-фаланговые суставы. Это самый подвижный пястно-фаланговый сустав, обеспечивающий возможность противопоставления большого пальца. Перелом проксимального отдела первой пястной кости известен как перелом Беннета (Bennett’s) и может привести к отрыву длинной мышцы, отводящей большой палец.

Рисунок 5. Пальпация анатомической табакерки.
д) Пальпация анатомическрй табакерки. Переместите пальцы немного дистальнее шиловидного отростка лучевой кости и попросите пациента разогнуть большой палец. Вы сможете увидеть небольшое треугольное углубление, которое называется анатомической табакеркой. Это углубление ограничено коротким разгибателем большого пальца и длинной мышцей, отводящей большой палец, с латеральной стороны и длинным разгибателем большого пальца — с медиальной.
Дно углубления образовано ладьевидной костью. Здесь можно пропальпировать пульс лучевой артерии (рис. 5). Если в табакерке определяется болезненность, следует заподозрить перелом ладьевидной кости.
Пальпация запястья и кисти спереди (ладони)
Пальпаторное исследование начинается в положении пациента сидя. Сначала необходимо обратить внимание на места отграниченного выпота, изменения окраски кожных покровов, родимые пятна, омозолелости, потертости, открытые полости или дренажи, раны и шрамы, а также на контуры костей, симметрию мышц и складок кожи. Не следует прилагать чрезмерные усилия для определения зон болезненности или смещений. Важно использовать направленное, но щадящее давление и постоянно совершенствовать мастерство пальпации.
При глубоких знаниях топографической анатомии нет необходимости проникать через несколько слоев тканей, чтобы хорошо оценить подлежащие структуры. Помните, что если во время обследования боль у пациента усилится, он будет сопротивляться продолжению обследования, а свобода его движений может ограничиться еще больше.
Пальпацию легче всего проводить, когда пациент расслаблен. Наилучшей позицией при исследовании запястья и кисти является положение руки на специальном столике. Помните, что для успешной пальпации всех вышеописанных структур рука должна находиться в анатомическом положении. Определяя местоположение костных ориентиров, полезно также обратить внимание на области с повышенной или пониженной температурой и влажностью. Это поможет выявить области острого и хронического воспаления.
а) Костные структуры. Так как ладонь покрыта толстым слоем кожи и фасцией, костные структуры на передней поверхности пальпировать сложнее. Кости запястья более доступны и легче идентифицируются на тыльной поверхности. Их локализация описана в отдельной статье на сайте.
б) Мягкотканные структуры. Начните пальпацию с исследования ладонной поверхности. Кожа ладонной поверхности толще, чем кожа тыльной стороны, содержит множество потовых желез, но лишена волосяного покрова. Осмотрите кожные складки, идущие в продольном и поперечном направлениях. Можно заметить, что продольные складки становятся более выраженными, когда пациент противопоставляет большой палец.
Поперечные складки подчеркиваются при сгибании в пястно-фаланговых суставах. Обратите внимание на практически полное отсутствие фиброзно-жировой ткани в этой области, а также на то, как прочно кожа прикрепляется к глубокой фасции в области суставов, образуя складки, которые можно использовать для идентификации костных структур. На запястье определяются проксимальные и дистальные складки. Кроме того, обратите внимание на складку, окружающую возвышение большого пальца, на боковой поверхности ладони.
Двигаясь в дистальном направлении, можно увидеть проксимальную ладонную складку, которая начинается одновременно со складкой возвышения большого пальца, сразу проксимальнее головки второй пястной кости. Она проходит через ладонь над средней третью тел 3-5 пястных костей.
Дистальная ладонная (поперечная) складка расположена на ладонной поверхности над головками 2-5 пястных костей. Она становится более выраженной при сгибании в пястно-фаланговых суставах.
По мере продвижения в дистальном направлении можно заметить проксимальные пальцевые складки. Пястно-фаланговые суставы находятся примерно на 2 см проксимальнее этих складок.
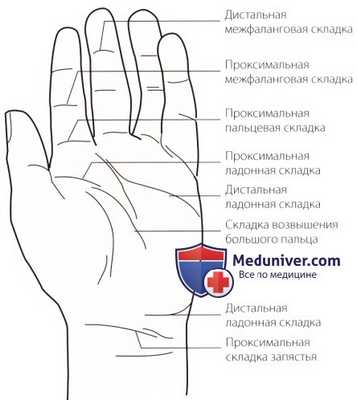
Рисунок 1. Пальпация ладонной поверхности кисти.
Проксимальные и дистальные межфаланговые складки лежат соответственно над проксимальными и дистальными межфаланговыми суставами и углубляются по мере сгибания в этих суставах (рис. 1).
Для систематизации пальпации глубоких мягких тканей, переднюю поверхность кисти можно разделить на три области: внутреннюю, среднюю и латеральную. Каждая область будет описана отдельно (от проксимальной области к дистальной).
в) Медиальный (локтевой отдел):
Рисунок 2. Пальпация локтевого сгибателя запястья. Рисунок А. Пальпация гороховидной кости.
1. Локтевой сгибатель запястья. Переместите пальцы на медиальную поверхность ладони и определите положение гороховидной кости (см. рис. А). Сухожилие локтевого сгибателя запястья пальпируется проксимальнее места его прикрепления на гороховидной кости (рис. 2). Сухожилие становится более выраженным, когда Вы оказываете сопротивление сгибанию и локтевому отклонению запястья.
Рисунок 3. Пальпация локтевой артерии. Рисунок Б. Пальпация локтевого нерва.
2. Локтевая артерия. Пульсацию локтевой артерии можно определить на медиальной стороне ладонной поверхности запястья (рис. 3). Для пальпации лучевой артерии слегка надавите на локтевую кость, сразу проксимальнее гороховидной кости. Помните о том, что давление не должно быть слишком сильным, иначе пульсация прекратится.
3. Локтевой нерв. Локтевой нерв подходит к кисти латеральнее гороховидной кости, медиальнее и кзади от локтевой артерии, и затем проходит под крючок крючковидной кости. На запястье этот нерв пропальпировать довольно сложно (нерв легко пальпируется на медиальном поверхности локтевого сустава, см. рис. Б).
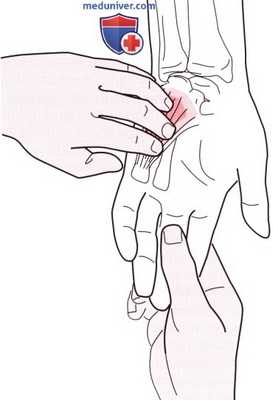
Рисунок 4. Пальпация мышц возвышения мизинца.
4. Возвышение мизинца. Положите свои пальцы на гороховидную кость и перемещайте их в дистальном направлении до тех пор, пока не достигнете дистальной ладонной складки. Здесь Вы должны почувствовать продольно ориентированные мышечные волокна возвышения мизинца (рис. 4). Возвышение состоит из короткой ладонной мышцы, мышцы отводящей мизинец, короткого сгибателя мизинца и мышцы, противопоставляющей мизинец. Эти мышцы невозможно идентифицировать при пальпации.
Исследуйте возвышение мизинца и сравните его с аналогичным возвышением другой руки. Атрофия мышц и снижение чувствительности могут указывать на сдавливание локтевого нерва в локтевом суставе, в кубитальном туннеле или в канале Гюйона. Это может быть последствием травмы или сдавливания гигромой кисти. Сила захвата при этом значительно снижается.
г) Средний отдел:
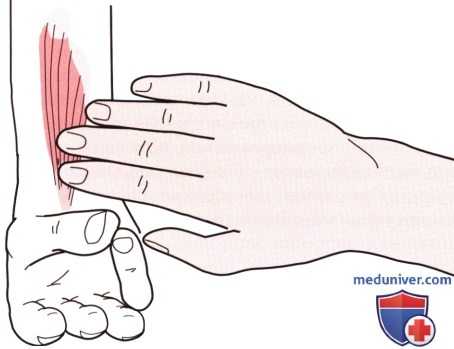
Рисунок 5. Пальпация сухожилия длинной ладонной мышцы.
1. Сухожилие длинной ладонной мышцы. Продолжайте продвигаться в латеральном направлении по передней поверхности запястья. Длинное тонкое сухожилие, расположенное по средней линии кисти, является сухожилием длинной ладонной мышцы. Его можно пропальпировать сразу проксимальнее места его прикрепления на дистальном крае передней поверхности удерживателя сгибателей кисти и ладонного апоневроза (рис. 5).
Сухожилие становится более выраженным, когда пациент сгибает запястье и сближает возвышения большого пальца и мизинца, что приводит к натяжению ладонной фасции. Длинное ладонное сухожилие отсутствует на одном или двух запястьях приблизительно у 13% людей. Однако его отсутствие не влияет на функцию кисти (Moore и Dailey, 1999). Это сухожилие может быть использовано в качестве донорского материала для двухэтапной реконструкции других сухожилий.
Пальпация этого сухожилия облегчает определение расположения срединного нерва, который проходит на запястье сразу латеральнее него.
2. Сухожилия глубокого и поверхностного сгибателей пальцев. Сухожилия глубокого и поверхностного сгибателей пальцев имеют общую оболочку, проходящую под удерживателем сухожилий мышц-сгибателей и глубже ладонного апоневроза. Затем они разделяются, покрываются синовиальной оболочкой и входят в отдельные костно-фиброзные пальцевые туннели.
Иногда можно пропальпировать отдельные сухожилия, по их ходу от ладони к пальцам. Попросите пациента согнуть и разогнуть пальцы, и Вы сможете ощутить, что сухожилие становится более выраженным при сгибании пальцев и натягиваются при их разгибании.
Если по ходу сухожилий при сгибании или разгибании отмечается щелканье, скрип, «скрежет», то это может указывать на т.н. «защелкивающийся палец». Это состояние вызывается отеком сухожилия, которое затрудняет его скольжение под блоком головки пястной кости.
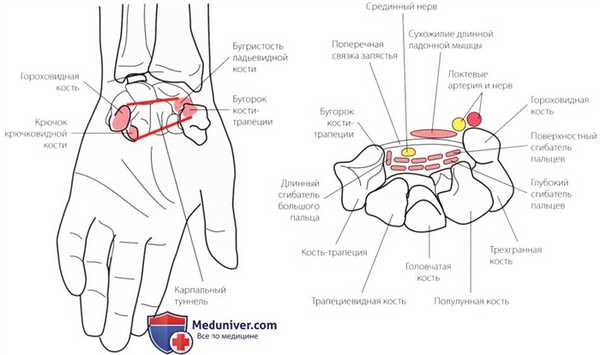
Рисунок 6. Карпальный туннель.
3. Карпальный туннель. Карпальный туннель образован удерживателем сгибателей, покрывающим кости запястья. Его основанием с медиальной стороны служат гороховидная кость и крючок крючковатой кости, а с латеральной стороны — бугорки ладьевидной и трапециевидной костей (рис. 6). Туннель содержит сухожилия сгибателей пальцев и срединный нерв. Он чрезвычайно важен с клинической точки зрения, так как в нем часто возникает компрессия срединного нерва, вызванная отеком, переломом, артритом, хронической травмой или функциональным перенапряжением. Это состояние называется синдромом карпального канала.
Диагноз компрессии срединного нерва можно подтвердить с помощью электродиагностического теста.
4. Ладонный апоневроз. Ладонный апоневроз представляет собой фасцию треугольной формы, покрывающую длинные сгибатели пальцев на ладони. Апоневроз разделен на четыре связки, которые соединены с фиброзными оболочками пальцев. Апоневроз пальпируется при сопротивлении Вашему давлению в центре ладони при разогнутых пальцах. Заметное сгибание пальцев в пястно-фаланговых суставах, вызванное фиброзом ладонной фасции указывает на контрактуру Дюпюитрена (Dupuytren).
д) Латеральный (лучевой) отдел:
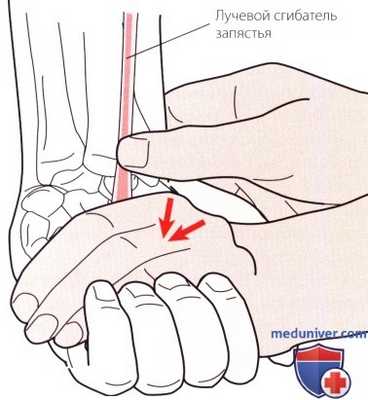
Рисунок 7. Пальпация лучевого сгибателя запястья.
1. Сухожилие лучевого сгибателя запястья. Если продолжить продвигаться в латеральном направлении от сухожилия ладонной мышцы, следующим сухожилием, которое Вы должны пропальпировать, будет сухожилие лучевого сгибателя запястья (рис. 7). Сухожилие пальпируется на уровне запястья, в месте, где оно проходит на кисть и прикрепляется на основании второй пястной кости. У некоторых людей эта мышца может отсутствовать. Сухожилие становится более выраженным при оказании сопротивления во время сгибания и лучевом отклонении запястья.
2. Лучевая артерия. Пульс на лучевой артерии можно пропальпировать над лучевой костью сразу латеральнее сухожилия лучевого сгибателя запястья. Помните, что давление не должно быть слишком сильным, иначе пульсация артерии прекратится.
3. Возвышение большого пальца. Возвышение большого пальца образовано тремя короткими мышцами большого пальца: короткой отводящей мышцей большого пальца, коротким сгибателем большого пальца, и мышцей, противопоставляющей большой палец. Возвышение большого пальца расположено у основания этого пальца и ограниченно его складкой; оно массивное, упругое и достаточно подвижное при пальпации.
Сравните обе кисти, обратив особое внимание на размер, форму и ощущения при пальпации возвышений. Помните, что возвышение большого пальца на доминирующей руке может быть значительно больше, особенно если пациент занимается таким видом спорта, как теннис или занят физическим трудом с односторонней нагрузкой правой руки. Обратите внимание на любые признаки атрофии. Мышцы иннервируются возвратными ветвями срединного нерва, которые могут поражаться при синдроме карпального канала. При прогрессировании заболевания возвышение большого пальца может практически исчезнуть.
4. Пальцы. Отметьте ориентацию фаланг. Они должны быть симметричными и прямыми как в переднезадней, так и в медиально-латеральной плоскости. При контрактуре внутренних мышц пальцы могут быть деформированы по типу «шеи лебедя», что часто наблюдается у больных ревматоидным артритом. При разрыве или расщеплении центральной части сухожилия общего разгибателя пальцев, приводящей к смещению латеральных пучков на ладонную поверхность, может возникать деформация по типу «пуговичной петли».
При ревматоидном артрите динамическое равновесие между сгибателями и разгибателями нарушается, поэтому центральной пучок не натягиваться должным образом и не препятствует миграции латеральных пучков на ладонную поверхность. При слабости внутренних мышц и гипертонусе наружных мышц может возникать характерная деформация, которую иногда называют «когтистая лапа».
Обратите внимание на наличие любых узелков. На тыльной стороне дистального отдела межфалангового сустава могут выявляться узелки Гебердена (Heberden), наличие которых указывает на остеоартрит. При ревматоидном артрите на тыльной стороне проксимального отдела межфалангового сустава определяются узелки Бушара (Bouchard).
Осмотрите богато иннервированные и васкуляризированные подушечки пальцев. Вследствие особенностей своего расположения эти области кисти особенно подвержены инфекции. Обратите внимание на зоны отечности, покраснения и повышения температуры. При подостром бактериальном эндокардите на подушечках пальцев рук могут появиться узелки Ослера (Osier).
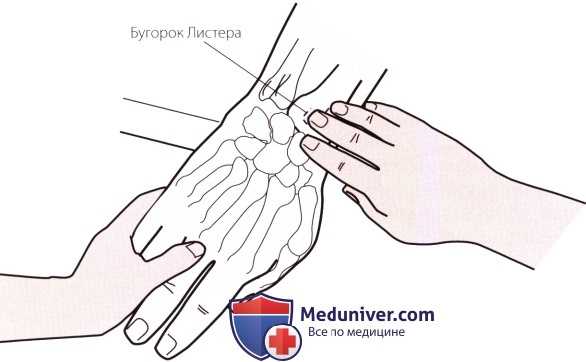
Рисунок 1. Пальпация тыльного бугорка (бугорок Листера) лучевой кости.
а) Пальпация дорсального бугорка лучевой кости (бугорка Листера). Найдите шиловидный отросток лучевой кости и переместите пальцы в медиальном направлении по задней поверхности лучевой кости приблизительно на одну треть ее длины до тех пор, пока не достигнете узкого гребня — дорсального бугорка лучевой кости (бугорок Листера). Его также можно пропальпировать, если проследовать в проксимальном направлении от точки, расположенной между указательным и средним пальцами до лучевой кости (рис. 1). Бугорок является важной анатомической структурой, поскольку его под углом 45° огибает длинный разгибатель большого пальца.
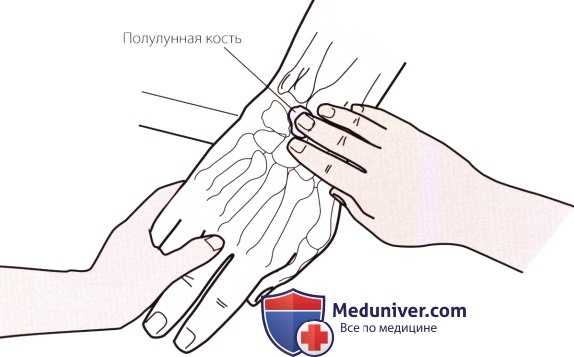
Рисунок 2. Пальпация полулунной кости.
б) Пальпация полулунной кости. Придайте запястью пациента слегка разогнутое положение. Найдите дорсальный бугорок лучевой кости и продолжайте движение с небольшим дистально-медиальным отклонением. Под указательным пальцем должно пальпироваться углубление. Согните запястье пациента, чтобы ощутить, как Ваш палец выталкивается из углубления полулунной костью (рис. 2). Переднюю поверхность этой кости можно пропальпировать, положив одновременно большой палец другой руки между возвышениями мизинца и большого пальца.
Полулунная кость чаще других костей запястья подвергается вывиху, тем не менее, при первоначальном осмотре вывих можно спутать с гигромой кисти. Болезненность и отечность в этой области могут быть вызваны аваскулярным некрозом или болезнью Кинбека (остеохондропатия полулунной кости).
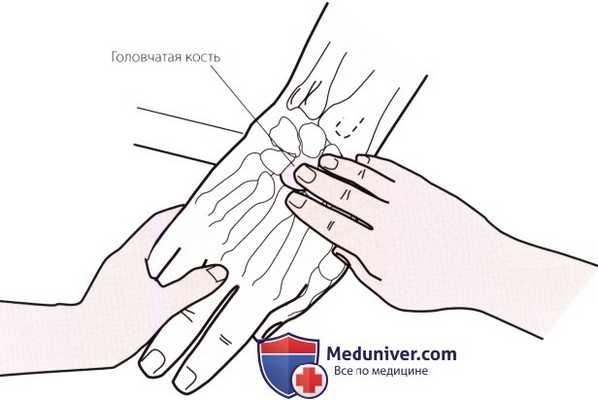
Рисунок 3. Пальпация головчатой кости.
в) Пальпация головчатой кости. После определения места расположения полулунной кости, продолжайте двигаться в дистальном направлении до тех пор, пока в пространстве между полулунной костью и основанием третьей пястной кости не пропальпируете головчатую кость (рис. 3).
Если кисть пациента находится в нейтральном положении или слегка разогнута, под пальцем можно ощутить углубление, которое представляет собой дорсальную вогнутость головчатой кости, имеющей форму полумесяца. По мере сгибания запястья пациента, головчатая кость вращается, выходит из-под полулунной кости и заполняет углубление, выталкивая Ваш палец в дорсальном направлении.
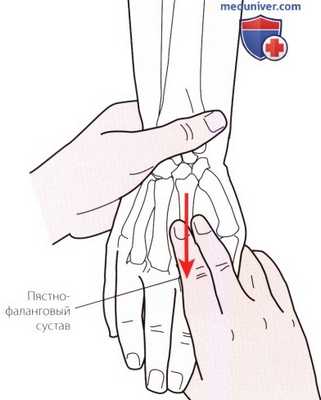
Рисунок 4. Пальпация пястных костей.
г) Пальпация пястной кости. Пястные кости легче пальпировать на тыльной стороне кисти. Выведите запястье пациента в положение пронации, положите его ладонь на свой большой палец и пропальпируйте пястные кости указательным и средним пальцами другой руки. Определите местоположение оснований со второй по пятую пястных костей сразу же дистальнее ряда костей запястья. Следуйте в дистальном направлении до достижения пястно-фаланговых суставов (рис. 4).
Можно заметить, что четвертая и пятая пястные кости более подвижны, чем вторая и третья, что объясняется их менее ригидным прикреплением на запястно-пястных суставах. Это обеспечивает стабильность латеральной половины кисти и увеличенную подвижность ее медиальной стороны, позволяя выполнять сильный захват.

Рисунок 5. Пальпация пястно-фаланговых суставов.
д) Пальпация пястно-фалангового сустава. Продолжайте следовать от пястных костей в дистальном направлении, пока не достигнете пястно-фаланговых суставов. Суставы наиболее выражены на тыльной поверхности кисти при согнутых пальцах. В этом положении легко визуализируются и пальпируются суставные поверхности. Расположение передней поверхности пястно-фаланговых суставов может ввести Вас в заблуждение, поскольку она находится дистальнее, чем можно было бы ожидать. Помните, что суставы расположены глубоко под дистальной ладонной складкой (рис. 5).
е) Пальпация фаланги и межфалангового сустава. Три фаланги второго-пятого пальцев и две фаланги большого пальца легче визуализировать на тыльной поверхности кисти. Найдите пястно-фаланговый сустав и следуйте вдоль фаланг в дистальном направлении, останавливаясь для пальпации сначала проксимальных межфаланговых суставов, а затем дистальных межфаланговых суставов. Обратите внимание на контуры костей и симметрию суставов. Межфаланговые суставы являются типичным местом развития деформаций, вызванных остеоартритом и ревматоидным артритом.
ж) Пальпация ногтей. Ногти пальцев должны быть гладкими и равномерно окрашенными. Неровная поверхность ногтей может быть следствием травмы, авитаминоза или хронического алкоголизма. Прямая травма ногтя может вызвать кровотечение, приводящее к образованию подногтевой гематомы. Ломкие ногти с продольными шероховатостями часто наблюдаются как вторичные изменения после радиационного воздействия. Ложкообразные ногти отмечаются при синдроме Пламмера-Винсона (Plummer-Vinson), который является признаком железодефицитной анемии.
Псориаз может вызвать чешуйчатую деформацию ногтей. Врожденное отсутствие ногтей на больших пальцах характерно для больных с наследственным онихоартрозом. Это заболевание характеризуется гипоплазией надколенника, подвывихом головки лучевой кости и костным выростом на подвздошной кости.
з) Пальпация мягкотканных структур. Осмотрите кожу на тыльной поверхности кисти. Обратите внимание на то, что она натянута значительно слабее, чем кожа на ладони. Это обеспечивает большую степень подвижности пальцев при сгибании. Кожа, покрывающая межфаланговые суставы, образует выраженные поперечные складки. Сухожилия разгибателей обычно хорошо заметны на тыльной поверхности кисти, так как они не покрыты толстой фасцией, как на ладонной поверхности.
Отдельные сухожилия можно проследить по их ходу к месту дистального прикрепления на основании средних фаланг второго-пятого пальцев. При создании сопротивлении разгибанию пальцев сухожилия становятся более выраженными.

Рисунок 6. Пальпация удерживателя разгибателей.
и) Пальпация удерживателя сухожилий разгибателей. Удерживатель сухожилий разгибателей является выраженным фиброзным тяжом, расположенным на тыльной поверхности запястья. Он прикрепляется от переднего края лучевой кости до трехгранной и гороховидной костей. Глубже удерживателя сухожилий разгибателей расположены шесть туннелей для прохождения на кисть сухожилий разгибателей (рис. 6).
Чтобы облегчить пальпацию глубже расположенных мягких тканей, тыльная поверхность кисти условно разделена на шесть областей. Отделы описаны отдельно, начиная с латерального и заканчивая медиальным.
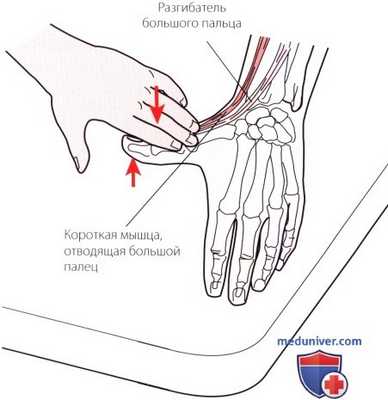
Рисунок 7. Пальпация I отдела.
1. Отдел I. В наиболее латеральном отделе проходят сухожилия длинной мышцы, отводящей большой палец, и короткого разгибателя большого пальца (рис. 7). Эти мышцы образуют лучевой край анатомической табакерки. При создании некоторого сопротивления разгибанию и отведению большого пальца сухожилия становятся более выраженными.
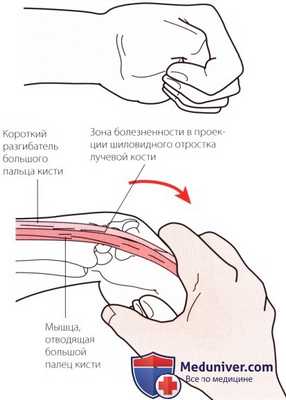
Рисунок А. Проба Финкельштейна позволяет диагностировать теносиновит сухожилий короткого разгибателя большого пальца и длинной мышцы, отводящей большой палец кисти.
Болезненность в этой области может указывать на болезнь де Кервена (de Quervaine) — стенозирующий теносиновит общего влагалища сухожилий. Дифференциальная диагностика проводится с использованием теста Финкелыптейна, который описан в этой главе в разделе, посвященном специальным методам исследования (см. рис. А).
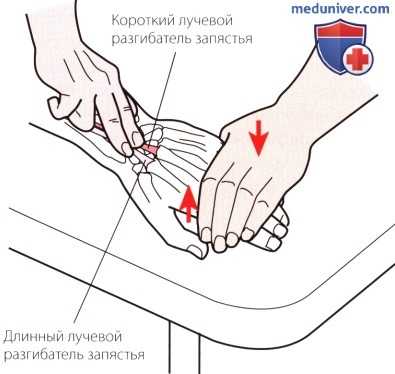
Рисунок 8. Пальпация II отдела.
2. Отдел II. В следующем отделе, который расположен латеральнее бугорка Листера, выделяются длинный и короткий лучевые разгибатели запястья (рис. 8). При создании сопротивления разгибанию запястья и его отведению в сторону лучевой кости сухожилия становятся более выраженными.
Рисунок 9. Пальпация III отдела. Рисунок Б. Длинный разгибатель большого пальца. Рисунок В. Короткий разгибатель большого пальца. Обратите внимание, что сухожилие мышцы огибает шиловидный отросток лучевой кости. В этом месте нередко развивается теносиновит, известный как синдром де Кервена.
3. Отдел III. На медиальной стороне бугорка Листера находится сухожилие длинного разгибателя большого пальца, которое огибает этот бугорок (рис. 9). Это сухожилие образует медиальный край анатомической табакерки (см. рис. Б, В).
Сухожилие проходит через бороздку лучевой кости и через удерживатель сухожилий разгибателей вокруг дорсального бугорка лучевой кости. Оно имеет значительное угловое отклонение, которое увеличивается при разгибании большого пальца. При функциональной перегрузке большого пальца сухожилие может легко раздражаться. При пальпации необходимо убедиться в его непрерывности, чтобы удостовериться в отсутствии разрыва.
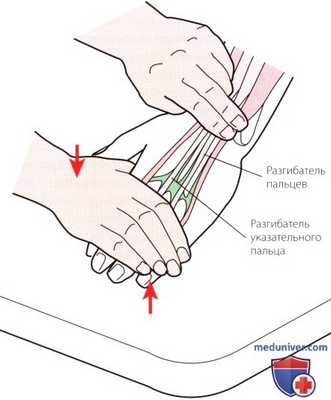
Рисунок 10. Пальпация IV отдела.
4. Отдел IV. Через этот отдел на кисть проходят сухожилия общего разгибателя пальцев и разгибателя указательного пальца (рис. 10). Сухожилия можно проследить по ходу к месту их дистальных прикреплений на основании средней и дистальной фаланг второго-пятого пальцев. Легче всего определить их месторасположение между пястными костями и пястно-фаланговыми суставами. При создании сопротивления разгибанию пальцев сухожилия становиться более выраженными. Разрыв или удлинение конечной порции сухожилия разгибателя может послужить причиной молотообразной деформации пальца.
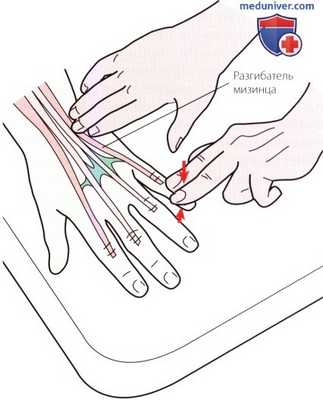
Рисунок 11. Пальпация V отдела.
5. Отдел V. По мере продвижения в медиальном направлении, в небольшом углублении, расположенном сразу латеральнее шиловидного отростка локтевой кости, можно пропальпировать сухожилие разгибателя мизинца (рис. 11). При создании сопротивления разгибанию мизинца сухожилие становиться более выраженным.

Рисунок 12. Пальпация VI отдела.
6. Отдел VI. Наиболее медиальный отдел включает сухожилие локтевого разгибателя запястья. Сухожилие можно пропальпировать в бороздке между головкой и шиловидным отростком локтевой кости, по мере его прохождения к месту дистального прикрепления на основании пятой пястной кости (рис. 12). Оно будет лучше выражено при оказании сопротивления разгибанию запястья и его отклонению в сторону локтевой кости. Сухожилие можно также пропальпировать при отклонении запястья пациента в сторону локтевой кости, которое увеличивает натяжение этого сухожилия.
Читайте также:
- Применение лазера при тимпанопластике и мастоидэктомии
- Ведение операционного периода при желудочно-кишечном кровотечении. Лапаротомия при желудочно-кишечном кровотечении.
- Классический психоанализ - принципы, показания
- Предраковые состояния желудка - диагностика кишечной метаплазии
- Ведение пациентов с сердечной недостаточностью. Ведение пациентов с терминальной СН
