Контузия хрусталика и посттравматическая катаракта: признаки, диагностика, лечение
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Клинические проявления контузии глаза обусловлены степенью ее тяжести, которые принято подразделять на: легкие, средние, тяжелые, очень тяжелые.
Легкие контузии глаза проявляются незначительной болью в глазу, может наблюдаться небольшое снижение (до нескольких десятых) остроты зрения.
На глазном яблоке выявляется умеренная смешанная инъекция. Существует вероятность небольших кровоизлияний под конъюнктиву яблока глаза. Роговица отечная, как правило тусклая, с небольшой эрозией на ее поверхности. В передней глазной камере выявляется до 3 мм гифема.
Зрачок сужен, реагирует на свет вяло. На глазном дне может быть незначительный отек, сетчатка имеет сероватый цвет, а ее поверхность - патологические световые рефлексы.
Из-за спазма аккомодации клиническая рефракция глаза, присущая легким контузиям усиливается, может появиться небольшая его миопизация при существующей эмметропической рефракции.
Контузии глаза средней тяжести характеризуются более выраженной болью в глазу, светобоязнью и слезотечением. Острота зрения может быть снижена до сотых, однако собирательные линзы частично ее улучшают.
На глазном яблоке наблюдается выраженная смешанная инъекция, с кровоизлияниями под конъюнктиву. Существует вероятность разрывов конъюнктивы. Роговица отечная, с утолщением и поверхностными эрозиями. В передней камере выявляется гифема, высота которой достигает 5 мм.
Зрачок расширен, не реагирует на свет, частично деформирован. Вероятен небольшой иридодиализ с легким подвывихом хрусталика. Иногда случается разрыв края радужки зрачка. На передней хрусталиковой поверхности изредка можно видеть отпечаток края радужки зрачка - кольцо Фоссиуса.
В проекции глазного дна выявляется умеренный отек сетчатки, имеющей серый вид, с единичными точечными кровоизлияниями. Контузии средней тяжести сопровождаются парезом аккомодации.
Контузии глаза тяжелой степени, как правило, сопровождаются сильными болями в глазу, выраженным слезотечением и светобоязнью. Острота зрения снижена до сотых, присутствует лишь светоощущение.
На глазном яблоке наблюдаются значительные субконъюнктивальные кровоизлияния. Возможна деформация глазного яблока, его гипотония. Переднюю камеру заполняет кровь, глубокие оптические среды, а также глазное дно не видны. Иногда кровоизлияние не так обширно, но имеют место иные изменения в глазу -тяжелый иридодиализ, иридодонез, вывих или подвывих хрусталика в переднюю камеру либо в стекловидное тело.
На глазном дне определяются разрывы сосудистой оболочки и сетчатки, иногда кровь может прорываться в стекловидное тело. Если присутствует вывих хрусталика в переднюю камеру, внутриглазное давление быстро повышается, что ведет к усилению боли. Субконъюнктивальные разрывы склеры вблизи лимба могут сопровождаться перемещением хрусталика под конъюнктиву яблока глаза.
Контузии глаза очень тяжелой степени проходят с размозжением глазного яблока, отрывом его от зрительного нерва или вывихом из глазницы.
Лечение контузии глаза
Лечение может быть местным, общим, консервативным и хирургическим. Свежие контузии лечат назначением на глазное яблоко холода. В конъюнктивальный мешок вносят антибактериальные капли, а также лекарственные средства, способные улучшать эпителизацию роговицы (раствор сульфацила натрия, витасик, раствор левомицетина и пр.).
За веки на ночь прописывают закладывать антибиотики либо сульфаниламидные мази. Для улучшения эпителизации может быть назначена солкосериловая либо актовегинова мази (желе). При легких контузиях в конъюнктивальный мешок показаны мидриатики (растворы атропина или скополамина).
При средней тяжести контузиях назначают холинестеразные миотики (раствор эзерина, раствор прозерина и пр.) для снятия аккомодационного пареза.
При тяжелой степени контузиях с субконъюнктивальным разрывом склеры выполняют хирургическое лечение, которое заключается в наложение на склеральную рану швов. Если под конъюнктивой определяется вывихнутый хрусталик, его необходимо удалить и наложить на склеральную рану швы. После чего, швы накладывают на конъюнктивальную рану. Необходимо внесение в конъюнктивальный мешок антибактериальных капель, мидриатиков, наложения бинокулярной повязки.
Хрусталик, вывихнутый в переднюю глазную камеру, также подлежит удалению, так как, вследствие этого может повышаться внутриглазное давление, что вызывает в глазу нестерпимую боль.
Если произошел иридодиализ в 1/3 - 1/2 периметра радужки и имеется значительное смещение оболочки, проводят хирургическое лечение - подшивают оторванную радужку в области корня.
Разрывы сетчатки либо отрывы ее от зубчатой линии тоже подлежат хирургическому лечению. Операция, которую проводят в срочном порядке, завершается наложением повязки. В дальнейшем ее ежедневно меняют, и вносят в конъюнктивальный мешок мидриатики, антибактериальные капли, назначают субконъюнктивальные инъекции антибиотиков.
Кроме местного, проводят и общее лечение гемостатиками (аскорутином, викасолом, добезилатом кальция). Внутривенно назначают раствор хлорида кальция. Рекомендована рассасывающая терапия, введение гемодеза внутривенно.
Оперированным больным и больным со средними или тяжелыми контузиями показан постельный режим до 10 дней, что определяется тяжестью травмы. При нарушении целостности корнеосклеральной оболочки применяют инъекции антибиотиков внутримышечно или перорально с сульфаниламидными препаратами.
Значительный гемофтальм приводит к медленному рассасыванию крови в стекловидном теле, что провоцирует развитие гемосидериновой интоксикации сетчатки, стекловидное тело сморщивается, формируются витреоретинальные тяжи и тракционная отслойка сетчатки. В этой связи показана ранняя витрэктомия, с удалением сгустков крови, а также стекловидного тела, пропитанного кровью.
Контузии очень тяжелой степени требуют выполнения первичной энуклеации – удаления размозженного глазного яблока. В случае любых контузий с нарушением целостности внешней оболочки глаза необходима противостолбнячная прививка.
По мере стихания воспалительного процесса и дальнейшего улучшения состояния глаза, лечение продолжается рассасывающей терапией, назначаются биостимуляторы, а также средства, улучшающие окислительно-восстановительные процессы и процессы микроциркуляции в оболочках глаза.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Контузия хрусталика и посттравматическая катаракта: признаки, диагностика, лечение
Травматическая катаракта. Диагностика, лечение
Катаракта может возникать как сразу после контузии, так и через много лет после нее. Частота ее выявления составляет 11% при закрытой травме глаза. Теория сил «удара» и «контрудара» была предложена Wolter, Weidenthal и Schepens. Эти силы, распространяющиеся экваториально, составляют основной повреждающий механизм травмы. «Удар» является прямой действующей силой, тогда как «контрудар» вызывает повреждения при воздействии на хрусталик отраженной ударной волны. Распространение ударной волны в направлении экватора происходит при одновременном укорочении глазного яблока в переднее-заднем направлении в момент физического воздействия. При этом происходит разрыв капсулы хрусталика, отрыв цинновых связок или то и другое одновременно.
Катаракта может быть вызвана разрывом капсулы хрусталика. Дефект в капсуле позволяет внутриглазной жидкости проникать внутрь хрусталика, что приводит к его помутнению. Истинный механизм повреждения капсулы остается неясным. Передняя капсула имеет большие способности к заживлению дефектов благодаря регенераторным возможностям субкапсулярного эпителия, и вероятность увеличения дефекта низка. При размере дефекта в капсуле менее 2 мм эпителий быстро восстанавливает свою целостность. Дефекты более 3 мм часто приводят к помутнению хрусталика. Повреждения передней капсулы могут спонтанно открываться, что вызывает тяжелое воспаление и вторичную глаукому через много дней или месяцев после травмы.
В большинстве случаев возникновение травматической катаракты не связано с повреждением капсулы хрусталика. Контузия обычно приводит к появлению типичной катаракты, которая характеризуется наличием субкапсулярного помутнения в передних или задних корковых слоях в виде лепестков или радиально расходящихся спиц («катаракта-подсолнух»).
Травматические катаракты, если их не удалить, склонны прогрессировать до зрелого состояния, затрудняя осмотр глазного дна. Пациенты обычно жалуются на снижение зрения, изредка выявляются внутриглазное воспаление и повышение ВГД. Важно установить состояние заднего полюса глаза. Сроки и вид хирургического вмешательства определяются возможным прогнозом по зрению и наличием патологии в заднем отрезке глаза. При выявлении зрелой катаракты необходимо выполнить УЗ-сканирование в В-режиме для исключения разрывов и отслойки сетчатки, разрывов сосудистой оболочки или ранее необнаруженных инородных тел.
Степень выраженности и локализация помутнения — определяющие факторы при планировании хирургического вмешательства по поводу катаракты. Наличие катаракты не всегда является показанием к хирургическому лечению. Если катаракта не плотная или не затрагивает центральные отделы хрусталика и оптическую ось, пациенты практически не предъявляют жалоб. Оптическая коррекция обычно помогает повысить остроту зрения. Травматические катаракты не всегда прогрессируют и не во всех случаях сопровождаются другими повреждениями структур глаза. Симптоматика катаракт зависит от локализации помутнения в хрусталике. Задние субкапсулярные катаракты обычно вызывают большее число жалоб по сравнению с ядерными склеротическими или кортикальными катарактами схожей плотности.
Если выявленная катаракта не нарушает привычного образа жизни пациента и не сопровождается внутриглазным воспалением, инфекцией или глаукомой, в большинстве случаев лучшим решением будет динамическое наблюдение за таким пациентом.
До операции необходимо выполнить тщательное офтальмологическое обследование для выявления наличия и степени факодонеза, грыжи стекловидного тела, состояния задней капсулы хрусталика. В целом, факоэмульсификация является наиболее часто применяемым способом лечения катаракт. Особое внимание следует уделять тем пациентам, у которых подозревается слабость цинновых связок. Новые технологии, включающие имплантацию интракапсулярных колец и капсулярных поддерживающих крючков, в значительной степени облегчили удаление таких хрусталиков передним доступом.

Кроме того, современные факовитрэктомические системы обеспечивают безопасное удаление травматических катаракт при помощи факоэмульсификации. Постоянная инфузия жидкости позволяет избежать уменьшения глубины передней камеры и выпадения стекловидного тела. В тех случаях, когда розовый рефлекс отсутствует, следует окрашивать капсулу хрусталика индоцианиновым зеленым или трипановым синим перед выполнением капсулорексиса. При бурых катарактах, когда выполнение факоэмульсификации невозможно, прибегают к экстракапсулярной экстракции катаракты.
Если капсула хрусталика повреждена или имеется выраженный факодонез или подвывих хрусталика, следует рассмотреть другие способы удаления катаракты. В значительной степени выбор способа удаления катаракты обусловлен опытом хирурга. Если безопасность удаления катаракты передним доступом вызывает сомнения, следует проконсультировать пациента у витреоретинального хирурга перед принятием окончательного решения. Комбинированные парс плана витрэктомия и ленсэктомия все шире внедряются в практику. Инфузионный порт следует подшивать как можно дальше от места, в котором имеется или подозревается наличие отслойки сосудистой оболочки или сетчатки.
Перфторорганические вещества помогают мобилизовать вывихнутые в задний полюс фрагменты хрусталика, поддерживают их при удалении и защищают сетчатку от повреждения. Интракапсулярная экстракция катаракты, хотя и выполняется относительно редко, является способом выбора при значительной слабости цинновых связок и отсутствии грыжи стекловидного тела. Опыт хирурга играет важную роль при выборе способа удаления катаракты.
Первичная имплантация ИОЛ может быть выполнена после экстракции катаракты любым способом при отсутствии выраженного воспаления и при условии, что риск инфекции расценивается как низкий. ИОЛ может быть имплантирована в капсулярный мешок, в цилиарную борозду, в переднюю камеру, фиксирована к радужке или склере. При имплантации ИОЛ в капсулярный мешок гаптические элементы должны быть размещены перпендикулярно относительно той области, в которой выявлена слабость цинновых связок для максимальной стабилизации и расправления капсулярного мешка.
Сроки удаления катаракты зависят от многих факторов, в том числе от степени выраженности воспаления, потребности в зрительной реабилитации (монокулярное зрение или ребенок с угрозой развития амблиопии), необходимости дальнейших хирургических вмешательств на глазу и общего состояния пациента. Первичная экстракция катаракты имеет свои преимущества: удаление причины позднего воспаления и повышения ВГД, ранняя зрительная реабилитация. Недостатками являются удлинение продолжительности постоперационного воспаления, повышенный риск интраоперационноо воспаления и вероятность того, что катаракта могла и не влиять на остроту зрения.
У маленьких детей катарака представляет собой угрозу развития амблиопии. Если принимается решение об экстракции катаракты у ребенка, следует рассмотреть многие факторы. Одним из них является склонность к относительно быстрому помутнению задней капсулы хрусталика после экстракции катаракты. По этой причине рекомендуют выполнять первичную заднюю капсулотомию и переднюю витрэктомию во время выполнения экстракции катаракты у маленьких детей, у которых YAG-лазерная капсулотомия может быть затруднена в последующем (как правило, дети до 6 лет). Однако при экстракции катаракты у ребенка следует стремиться минимизировать возможное влияние на анатомию и физиологию развивающегося глаза.
Имплантация ИОЛ у детей также имеет ряд спорных моментов. К примеру, в одном из исследований установлено, что 70% детей имели остроту зрения > 0,33 (20/60) при имплантации ИОЛ (136 детей в возрасте от 2 до 16 лет, 1 ребенок меньше 2 лет). Обычно рекомендуют выполнять афакию у детей менее 2 лет,23 хотя имплантация ИОЛ у детей раннего возраста становится все более частой операцией.
Травмы глаза, при которых наблюдается катаракта, очень часто заканчиваются плохими исходами по причине сопутствующих повреждений структур заднего отрезка глаза, таких как отслойка сетчатки, фиброз маку-лы, травматическая оптическая невропатия. В 50—70% случаев при травмах глаза наблюдается значительное повреждение заднего сегмента глаза. Афферентная зрачковая недостаточность и иридодиализ относятся к неблагоприятным прогностическим факторам, выявляемым до операции.
Клинический случай: травматическая катаракта. 3-летняя девочка пожаловалась матери на боль в левом глазу и снижение зрения. Она была доставлена в кабинет неотложной глазной помощи для обследования. После назначения первичного лечения офтальмологом она была направлена в глазную клинику для дальнейшего обследования и лечения. Через 3 дня после травмы острота зрения на левом глазу составляла движение пальцев. При биомикроскопии была выявлена непроникающая рана роговицы в верхне-наружном сегменте. Передняя капсула хрусталика была повреждена, хрусталиковые массы выступали в области дефекта. При выполнении эхоскопии инородное тело и патология в заднем сегменте глаза не были обнаружены. Была назначена местная противовоспалительная и антибактериальная терапия, запланировано хирургическое лечение.
При выполнени операции передняя капсула хрусталика была окрашена трипановым синим для улучшения ее визуализации. После того как хрусталиковые массы были аспирированы через дефект в передней капсуле (белая стрелка), стало очевидно, что имеется повреждение периферического участка задней капсулы. Дефект в задней капсуле был круглым и не проминировал. Первоначальный дефект передней капсулы был трансформирован в капсулорексис и в капсулярный мешок имплантирована акриловая ИОЛ, гаптические элементы которой ориентировали перпендикулярно области повреждения в задней капсуле хрусталика.
Из-за риска помутнения задней капсулы хрусталика в последующем и сложности выполнения YAG-лазерной капсулотомии у ребенка раннего возраста, были произведены задняя капсулотомия и ограниченная передняя витрэктомия доступом через плоскую часть цилиарного тела. Ребенок поправился, окончательная острота зрения 1,0 (20/20). Было рекомендовано дальнейшее наблюдение у детского офтальмолога.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Травматическая катаракта
Травматическая катаракта возникает в результате механических повреждений глаза. Хрусталик может помутнеть, если не принимать никаких мер после механического, химического, лучевого или термического воздействия на глаза. Патологические процессы негативно отображаются на состоянии хрусталика и вызывают необратимые изменения в его структуре. От возникновения травматической катаракты не застрахован никто, так же как никто не застрахован и от травм глаза. Заболевание может развиться как у взрослых, так и у молодых людей.
Разновидности
- Контузионная — возникает в результате тупой травмы глазного яблока, например, от удара кулаком. В результате нарушается целостность капсулы и разрушается хрусталик.
- Раневая — рана глаза в результате проникающего ранения.
- Токсическая — результат химического ожога глаза.
Симптомы
Очевидный симптом патологии — недавняя травма глаза. Если после повреждения органов зрения пациент чувствует неприятные ощущения в глазах, прилагает усилия для чтения литературы, появляются «мушки» перед глазами, большая вероятность, что это первые признаки катаракты в результате травмы. Также могут быть и другие признаки:
- Картинка двоится.
- Над хорошо освещёнными объектами появляются ореолы.
- Чувствительность к яркому свету.
- Снижение контраста или яркости картинки.
- Зрачок приобретает несвойственный ему цвет.
- Полная слепота.
В любом случае точный диагноз может поставить только квалифицированный офтальмолог по итогам обследования.
Лечение
Метод лечения катаракты, полученной вследствие травмирования глаза зависит от тяжести полученных повреждений и степени помутнения естественной линзы. Первоочередная задача врача — устранить последствия травмы и возникшие при этом воспаления. После этого удаляется сама катаракта. Исключение составляют химические ожоги, когда необходимо быстропринимать меры по сохранению зрения пациента.
Медикаментозное лечение
Если повреждения были незначительными и ткани глаза показали хорошую регенерирующую способность, можно ограничиться медикаментозной терапией. Например, врач может назначить препарат «Тауфон» в комплексе с другими методами лечения, а также в послеоперационный период восстановления.
Действующее вещество глазных капель улучшает обмен веществ в тканях глаза и стимулирует регенеративные процессы. Хотя в составе препаратов содержатся аминокислоты и витамины, которые затормаживают помутнение хрусталика, ни одни из них не могут восстановить прозрачность естественной линзы после катаракты вследствие травмы.
Хирургическое лечение
Если травмы глаза были серьёзными и привели к ухудшению зрения, может быть показано хирургическое вмешательство по замене хрусталика искусственной интраокулярной линзой. Такая операция называется факоэмульсификацией. Она считается золотым стандартом в лечении катаракты различного происхождения.
Назначая операцию, врач учитывает тяжесть травмы глаза, степень помутнения хрусталика и другие показания пациента. Помутневший хрусталик дробится и выводится из глаза через микроразрез. После этого пациенту вживляют интраокулярную линзу. Операция факоэмульсификации безболезненна и требует минимального реабилитационного периода. Её проводят в клинике под местной анестезией.
После устранения катаракты пациент должен периодически проверяться у доктора, который провел операцию. В послеоперационный период проверяется сетчатка и периферия глазного дна на предмет разрывов и дегенерации.
Контузии хрусталика могут проявляться в изменениях его положения и в развитии катаракт. Вследствие разрывов цинновой связки может произойти частичное или полное смещение хрусталика (подвывих, вывих). При этом пострадавшие обычно жалуются на понижение зрения.
При подвывихе передняя камера становится неравномерно глубокой, так как радужка в тех местах, где она лишена поддержки хрусталика, оттесняется кзади. Появляется дрожание радужки при движении глаза (иридодонез). Иногда при этом в области зрачка виден край хрусталика. В проходящем свете он имеет вид темной дугообразной полосы. При офталмоскопическом исследовании видны два изображения сосочка зрительного нерва: одно — видимое через хрусталик; другое — через участок, лишенный его. Пострадавший жалуется иногда на монокулярную диплопию.
При вывихе хрусталик смещается обычно в переднюю камеру или в стекловидное тело. В передней камере прозрачный хрусталик имеет вид крупной жировой капли. Сама камера в центральной части очень глубока. Смещенный в стекловидное тело хрусталик обнаруживается при исследовании проходящим светом в виде прозрачного или полупрозрачного подвижного тела. Вывих хрусталика в переднюю камеру и в стекловидное тело обусловливает, как правило, иридоциклит и вторичную глаукому. О подконъюнктивальном вывихе хрусталика было уже упомянуто.
При исследовании щелевой лампой больных с подвывихом хрусталика иногда удается видеть волокна поврежденной цинновой связки. Они имеют вид тонких сероватых нитей, тянущихся от экватора смещенного хрусталика и уходящих за зрачковый край.
Контузионные катаракты могут возникать непосредственно после травмы или спустя некоторое время после нее. Причина их — повреждение хрусталиковой капсулы, позволяющее камерной влаге прийти в соприкосновение с волокнами хрусталика и вызвать набухание и помутнение их. Контузионные катаракты могут быть частичными или полными в зависимости от того, как скоро закрывается травматический дефект в капсуле. При достаточно большом повреждении капсулы проникновение влаги продолжается, и катаракта, постепенно увеличиваясь, становится полной. Бывают случаи, когда контузионная катаракта возникает без видимого нарушения целости капсулы.
Поздно наступающие контузионные катаракты нельзя объяснить только прямым воздействием травмирующего агента на хрусталик. Здесь, очевидно, помутнение хрусталика надо понимать как следствие травматических изменений в более глубоких тканях глаза (увеит, отслойка сетчатки и др.).

Контузионные катаракты отличаются многообразием. По локализации помутнения различают катаракты передние субкапсулярные, задние субкапсулярные, кортикальные, слоистые; по форме помутнения — полосчатые, звездчатые, точечные и др. Контузионные катаракты нередко сопровождаются зрачковыми швартами, берущими начало от поврежденной одновременно с хрусталиком радужки.
При обширных повреждениях сумки катарактальные массы выпадают в переднюю камеру и здесь постепенно рассасываются. Иногда выпадение хрусталиковых масс в переднюю камеру сопровождается развитием иридоциклита. При набухании катарактальных масс может значительно повыситься внутриглазное давление и развиться вторичная глаукома. В этих случаях необходимо срочно произвести парацентез с целью выпускания набухших масс.
Особой формой контузионного изменения хрусталика является так называемое «кольцо Фоссиуса» — кольцеобразное коричневое помутнение, расположенное на передней поверхности хрусталика. Оно является отпечатком зрачкового края радужки, прижатого во время контузии к передней поверхности хрусталика. Кольцо Фоссиуса держится недолго и исчезает бесследно.
Нередко контузионные повреждения хрусталика сочетаются с повреждениями других отделов глазного яблока (гифема, гемофталм, разрывы сосудистой оболочки, отслойка сетчатки и т. п.).
Пострадавшие с контузионными изменениями хрусталика нуждаются в исследовании офталмолога и подлежат эвакуации в специализированный госпиталь, лежа, с бинокулярной повязкой.
Травматические катаракты, если они значительно снижают зрение, подлежат оперативному лечению. Оперативное вмешательство производится обычно спустя несколько месяцев после травмы. В ряде случаев хирургическое лечение контузионных катаракт должно быть проведено по индивидуальному плану (например, капсулоэктомия — при пленчатой травматической катаракте или сфинктерокапсулоэктомия — при наличии зрачковых шварт). Техника этих хирургических вмешательств описывается в специальных руководствах по глазной хирургии.
Попытка консервативного лечения контузионных катаракт с помощью препаратов иода и оксигенотерапии не может пока считаться эффективной.
При вывихе хрусталика в переднюю камеру следует предпринять экстракцию его.
После соответствующей анестезии, наложения уздечных швов, выкраивания конъюнктивального лоскута и наложения провизорных швов при безъядерном хрусталике делается разрез копьевидным ножом в верхнем отделе лимба. Нож продвигается позади хрусталика, между ним и радужкой. Капсула хрусталика вскрывается при продвижении ножа или цистотомом (до выведения ножа). Хрусталиковые массы выводятся шпателем, как обычно.
При наличии ядра разрез роговицы производится линейным ножом, которому дается такой наклон, чтобы ом прошел в переднюю камеру через тело хрусталика. После извлечения ножа производится выведение хрусталика шпаделями. При малейшем затруднении в выведении следует сразу прибегнуть к катарактальной петле.
Оперативное удаление хрусталика из стекловидного тела сопряжено с большой потерей последнего и удается не всегда. Вмешательства эти производятся обычно в госпитале внутреннего района, куда и эвакуируются пострадавшие. При травматических подвывихах хрусталика, если он значительно смещен, О. И. Шершевская рекомендует удалять его петлей возможно раньше, до развития вторичной глаукомы.
В тех случаях, когда вывих хрусталика в переднюю камеру сопровождается острым иридоциклитом или повышением внутриглазного давления, может понадобиться срочная экстракция катаракты в армейском специализированном госпитале. При упорных болях вследствие иридоциклита или глаукомы, сопровождающихся прогрессивным падением зрения до пуля или неправильной проекцией света, глаз лучше энуклеировать.
Контузия зрительного нерва: признаки, диагностика
Контузионные изменения зрительного нерва могут иметь место при повреждениях глазного яблока, глазницы и черепа. Они возникают чаще всего вследствие нарушения целости или сдавления зрительного нерва костными отломками и инородными телами, либо вследствие образования гематомы в межоболочечном пространстве.
Иногда непосредственно после контузии глазного яблока наблюдается гиперемия соска, которая быстро проходит, не оставляя следа. Нередко наблюдается также перипапиллярный отек. Иногда он может быть принят за симптом начинающегося застойного соска, но обычно отек исчезает довольно быстро. М. С. Маргулис и А. А. Колен рассматривают его как сосудистую реакцию на травму.
Гематомы в межоболочечном пространстве чаще всего возникают в результате повреждения мелких сосудов в зрительном канале при его переломах, но они могут явиться и следствием внутричерепных геморрагии. В зависимости от размеров гематомы наблюдаются различные расстройства зрительной функции (понижение зрения, центральная скотома, концентрическое сужение или секторообразное выпадение поля зрения). На глазном дне обнаруживается венозный застой, иногда — ишемия сетчатки, кровоизлияния в сетчатку, частичная атрофия зрительного нерва, застойный сосок (Е. Ж. Трон, О. И. Шершевская).
При переломах и трещинах зрительного канала могут иметь место сдавления и частичные разрывы зрительного нерва. Повреждения зрительного канала далеко не всегда можно обнаружить с помощью рентгенографии. Клинически частичный разрыв зрительного нерва выше места входа в него центральных сосудов сопровождается резким падением зрения непосредственно после травмы (при отсутствии убедительных изменений со стороны глазного дна). Лишь впоследствии, спустя 3—4 недели, обнаруживается развитие атрофии зрительного нерва.
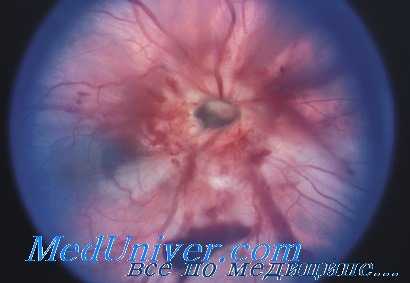
При полном разрыве зрительного нерва позади места входа центральных сосудов симптомы аналогичны, но падение зрения доходит до нуля, зрачок расширен, не реагирует на свет. Сочувственная реакция зрачка на свет сохранена.
При разрывах зрительного нерва впереди места вхождения в него центральных сосудов наблюдается внезапная слепота, быстрое развитие атрофии зрительного нерва с сужением артериальных сосудов.
В результате контузии зрительного нерва может в редких случаях наступить полное или частичное вырывание его из склерального кольца (evulsio). При полном отрыве нерв смещается назад. Клинически отрыв нерва проявляется во внезапно наступающей слепоте. При офталмоскопии обнаруживается отсутствие соска зрительного нерва и его сосудов. На месте соска виден дефект ткани или глубокая ямка. Сосуды доходят до края ямки и исчезают. Вокруг ямки наблюдаются кровоизлияния и ишемия глазного дна. Можно иногда увидеть также отрыв сетчатки вокруг соска и разрыв ретинальных сосудов.
Наличие в свежих случаях кровоизлияний, закрывающих область соска, иногда затрудняет офталмоскопическую диагностику отрыва зрительного нерва.
Дефект на месте отрыва зрительного нерва постепенно замещается соединительной тканью, сосуды сетчатки частично восстанавливаются за счет анастомозов.
Следует также упомянуть о постконтузионных вторичных атрофиях зрительного нерва, обязанных своим происхождением контузионным изменениям сетчатки и сосудистой оболочки.
Для выявления контузионных повреждений заднего отдела глазного яблока (сосудистой оболочки, сетчатки, зрительного нерва) требуется офталмоскопическое исследование, которое может быть осуществлено только в специализированном госпитале. Все пострадавшие, у которых заподозрена контузия глазного яблока, особенно если у них отмечается значительное понижение зрения, должны быть эвакуированы специальным транспортом, лежа, с бинокулярной повязкой.
При наличии возможности задержать таких контуженных на 7—10 дней в армейском специализированном госпитале они должны быть оставлены здесь, дабы обеспечить им в первые дни после контузии покой. Если же по условиям боевой обстановки такая задержка пострадавшего невозможна, то дальнейшая эвакуация должна проводиться только щадящим транспортом, наравне с ранеными, у которых имеются проникающие и сквозные ранения глазного яблока или травмы черепа. Особое внимание должно быть уделено в госпитале обеспечению пострадавшему общего и местного покоя. Это достигается строгим постельным режимом, бинокулярной повязкой, дачей внутрь бромидов и снотворных.
Читайте также:
- Потовые железы. Строение и функции потовых желез.
- Рентгенограмма, КТ, МРТ при переломе кубовидной кости
- Радиохирургия мозга - показания, эффективность
- Лейкодистрофия с кальцификацией базальных ганглиев и лимфоцитозом спинномозговой жидкости (синдром Айкарди-Гутиереса)
- Рентгенограмма, КТ при идиопатическом остеосклерозе челюсти
