Коронарное кровообращение. Левая коронарная артерия
Добавил пользователь Alex Обновлено: 29.01.2026
Цель. Изучить анатомические и функциональных особенностей коронарного кровотока при инфаркте миокарда (ИМ) нижней стенки левого желудочка (ЛЖ) и вовлечением правого желудочка (ПЖ).
Материал и методы. Обследованы 120 больных с ИМ нижней стенки ЛЖ и вовлечением ПЖ. Больные разделены на 2 группы (гр.): 1 – (n=62) без вовлечения в зону ИМ ПЖ (гр. ИМЛЖ) и 2 – (n=58) с вовлечением ПЖ (гр. ИМПЖ).
Заключение. Более чем в 2/3 случаев ИМ нижней стенки ЛЖ с элевацией сегмента ST развивается у больных с правым доминантным типом коронарного кровообращения. ИМ ПЖ, как правило, также развивается при правом доминантном типе при поражении ПКА в подавляющем большинстве случаев, ИМ нижней стенки ЛЖ, сопровождающийся ИМ ПЖ, развивается при поражении проксимальной ПКА.
Ключевые слова
Об авторах
к. м.н., заведующий отделением неотложной кардиологии
Тел.: +(374) 91 505005, +(374) 93 555050
академик НАН Республики Армения, научный руководитель отделения инфаркта миокарда
Список литературы
1. Stoupel E, Assali A, Teplitzky I, et al. Physical influences on right ventricular infarction and cardiogenic shock in acute myocardial infarction. J Basic Clin Physiol Pharmacol 2009; 20 (1): 81–7.
2. Engström A, Vis M, van-den Brink R, et al. Right ventricular dysfunction is an independent predictor for mortality in ST-elevation myocardial infarction patients presenting with cardiogenic shock on admission. Eur J Heart Fail 2010; 12 (3): 276–82.
3. Shiraki H, Yokozuka H, Negishi K, et al. Acute impact of right ventricular infarction on early hemodynamic course after inferior myocardial infarction. Circulation 2010; 74 (1): 148–55.
4. Hurst JW, O’Rourke R. Hurst’s The Heart 10th ed. ed. 2001: McGraw-Hill.
5. Safley D, House J, Marso S, et al. Improvement in survival following successful percutaneous coronary intervention of coronary chronic total occlusions: variability by target vessel. JACC Cardiovasc Interv 2008; 1 (3): 295–302.
6. Wasilewski J, Gasior M, Adamowicz E, et al. ST-segment shift in V1-V3 in patients with inferior wall infarction depend on angiographic localization of right artery occlusion [Article in Polish]. Pol Arch Med Wewn 2001; 105 (4): 297–302.
7. Goldstein J. Pathophysiology and management of right heart ischemia. JACC 2002; 40: 841–53.
8. Haddad F, Hunt S, Rosenthal D, et al. Right ventricular function in cardiovascular disease, part I: anatomy, physiology, aging, and functional assessment of the right ventricle. Circulation 2008; 117: 1436–48.
9. Scanlon P, Faxon D, Audet A, et al. ACC/AHA Guidelines for Coronary Angiography: Executive Summary and Recommendations. A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on Coronary Angiography) Developed in collaboration with the Society for Cardiac Angiography and Interventions. Circulation 1999; 99: 2345–57.
10. Yip H-K, Chen M, Chang H, et al. Angiographic Morphologic Features of Infarct-Related Arteries and Timely Reperfusion in Acute Myocardial Infarction: Predictors of Slow-Flow and No-Reflow Phenomenon. Chest 2002; 122 (4): 1322–32.
11. Kern M, Moore J, Aguirre F, et al. Determination of angiographic (TIMI grade) blood flow by intracoronary Doppler flow velocity during acute myocardial infarction. Circulation 1996; 94: 1545–52.
12. Hira R, Wilson J, Birnbaum Y. Introducing a new algorithm in inferior ST-segment elevation myocardial infarction to predict the culprit artery and distinguish proximal versus distal lesion. Coron Artery Dis 2011; 22 (3): 165–70.
13. Ding W, Wang X, Zhang J. Relationship between the site of coronary artery occlusion and degree of hemodynamic abnormality of right ventricular myocardial infarction [Article in Chinese]. Zhonghua Nei Ke Za Zhi 1997; 36 (10): 676–9.
14. Bowers T, O’Neill W, Pica M, et al. Patterns of Coronary Compromise Resulting in Acute Right Ventricular Ischemic Dysfunction. Circ J 2002; 106: 1104–9.
15. Koşar P, Erqun E, Öztürk C, et al. Anatomic variations and anomalies of the coronary arteries: 64-slice CT angiographic appearance. Diagn Interv Radiol 2009; 15 (4): 275–83.
Коронарное кровообращение. Левая коронарная артерия
Коронарное кровообращение. Левая коронарная артерия
Анатомия коронарного кровообращения весьма вариабельна. Особенности коронарного кровообращения каждого человека неповторимы, как отпечатки пальцев, поэтому и каждый инфаркт миокарда "индивидуален". Глубина и распространённость инфаркта зависят от переплетения многих факторов, в частности от врождённых анатомических особенностей коронарного русла, степени развития коллатералей, выраженности атеросклеротического поражения, наличия "продромов" в виде стенокардии, впервые возникшей в течение предшествующих инфаркту суток (ишемическая "тренировка" миокарда), спонтанной либо ятрогенной реперфузии и др.
Как известно, сердце получает кровь из двух венечных (коронарных) артерий: правой венечной артерии [a. coronaria dextra — по-латыни или right coronary artery (RCA) — по-английски] и левой венечной артерии [соответственно a. coronaria sinistra и left coronary artery (LCA)]. Это первые ветви аорты, которые отходят от правого и левого её синусов.
Ствол ЛКА [по-английски — left main coronary artery (LMCA)] отходит от верхней части левого синуса аорты и идёт позади лёгочного ствола. Диаметр ствола ЛКА составляет от 3 до 6 мм, протяженность — до 10 мм. Обычно ствол ЛКА делится на две ветви: переднюю межжелудочковую ветвь (ПМВ) и огибающую (рис. 4.11). В 1/3 случаев ствол ЛКА делится не на два, а на три сосуда: переднюю межжелудочковую, огибающую и срединную (промежуточную) ветви. В этом случае срединная ветвь (ramus medianus) располагается между передней межжелудочковой и огибающей ветвями ЛКА.
Этот сосуд — аналог первой диагональной ветви (см. ниже) и обычно снабжает переднебоковые отделы левого желудочка.
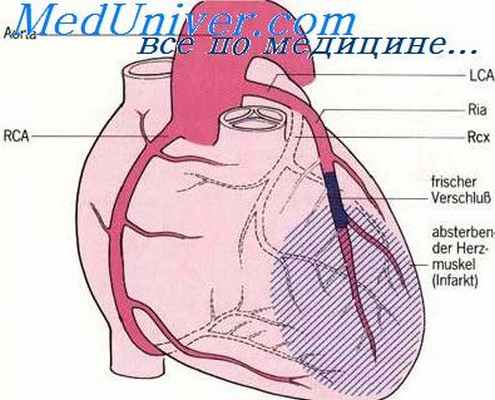
Передняя межжелудочковая (нисходящая) ветвь ЛКА следует по передней межжелудочковой борозде (sulcus interventricularis anterior) в направлении верхушки сердца. В англоязычной литературе этот сосуд называют левой передней нисходящей артерией: left anterior descending artery (LAD). Мы будем придерживаться более точного анатомически (F. H. Netter, 1987) и принятого в отечественной литературе термина "передняя межжелудочковая ветвь" (О. В. Федотов и др., 1985; С. С. Михайлов, 1987). В то же время при описании коронарограмм лучше использовать термин "передняя межжелудочковая артерия", чтобы упростить название её ветвей.
Главные ветви последней — перегородочные (проникающие, септальные) и диагональные. Перегородочные ветви отходят от ПМВ под прямым углом и углубляются в толщу межжелудочковой перегородки, где анастомозируют с аналогичными ветвями, отходящими снизу от задней межжелудочковой ветви правой коронарной артерии (ПКА). Эти ветви могут отличаться по количеству, длине, направлению. Иногда встречается крупная первая перегородочная ветвь (идущая либо вертикально, либо горизонтально — как бы параллельно ПМВ), от которой отходят веточки к перегородке. Отметим, что из всех областей сердца межжелудочковая перегородка сердца обладает самой густой сосудистой сетью. Диагональные ветви ПМВ проходят по переднебоковой поверхности сердца, которую и кровоснабжают. Таких ветвей бывает от одной до трёх.
В 3/4 случаев ПМВ не заканчивается в области верхушки, а, огибая последнюю справа, заворачивается на диафрагмальную поверхность задней стенки левого желудочка, кровоснабжая соответственно как верхушку, так и частично заднедиафрагмальные отделы левого желудочка. Именно этим объясняется появление на ЭКГ зубца Q в отведении aVF у больного с обширным передним инфарктом. В остальных же случаях, оканчиваясь на уровне или не доходя до верхушки сердца, ПМВ не играет существенной роли в её кровоснабжении. Тогда верхушка получает кровь от задней межжелудочковой ветви ПКА.
Проксимальным участком передней межжелудочковой ветви (ПМВ) ЛКА называют отрезок от устья этой ветви до отхождения первой перегородочной (проникающей, септальной) ветви или же до отхождения первой диагональной ветви (менее строгий критерий). Соответственно средний участок — это отрезок ПМВ от конца проксимального участка до отхождения второй либо третьей диагональной ветви. Далее располагается дистальный участок ПМВ. Когда есть только одна диагональная ветвь, границы среднего и дистального участков определяются приблизительно.
Коронарное кровообращение. Левая коронарная артерия
Третий круг кровообращения - кровообращение сердца. Прямо над клапаном аорты отходят коронарные артерии и сеть их ответвлений, которые снабжают кровью само сердце. Эти артерии охватывают сердце подобно короне, отсюда их название - "коронарные" [1:43]. Коронарные сосуды (артерии и вены) располагаются не в толще миокарда, а сверху него. Ранее нами было открыто явление наполнения кровью желудочков сердца человека за счет возрастающего отрицательного давления (до -155 мм рт. ст.) во время систолы желудочков в герметичной полости перикарда [2; 3].
Принципиальное описание коронарного кровотока у человека в покое можно условно начинать с систолы желудочков. Во время систолы сердца тканевое давление в миокарде левого желудочка повышается в направлении от эпикарда к эндокарду на протяжении всей систолы [4:97]. Это говорит о том, что сокращение миокарда в фазе систолы сердца способствует перемещению крови внутри его по капиллярной системе в венозные сосуды! Выброс крови миокардом из обоих желудочков сердца освобождает значительный объем (100-150 мл) в герметичной системе сердце-перикард и по закону Бойля-Мариотта между эпикардом и перикардом возникает разреженное пространство с отрицательным давлением. Это приводит к понижению давления в этой полости до -155 мм рт. ст. [3].
Вакуум в перикардиальной полости растягивает артериальные и венозные сосуды, всасывающие кровь из капилляров (вены) и из луковицы аорты (артерии). В свою очередь кровь выдавливается сжимающей силой миокарда в вены и высасывающей силой отрицательного давления в перикардиальной полости. Из луковицы аорты (синусы Вальсальвы) под высоким систолическим давлением (120 мм рт.ст.) и низким отрицательным давлением в перикардиальной полости (-155 мм рт.ст.) кровь поступает в коронарные артерии. Разность давлений (градиент) составляет: +120-(-155)=275 мм рт.ст. Это подтверждают и другие авторы: «какое-то количество крови поступает во время систолы в коронарные артерии, а это означает, что отверстия коронарных артерий в это время не закрыты створками аортального клапана» [5:277].
Во время систолы желудочков происходит растяжение предсердий, в которых возникает разреженное пространство, присасывающее через венозный синус кровь в правое предсердие из коронарных вен, способствуя систолическому перемещению венозного кровотока (присасывающая функция сердца во время систолы [28:47]). Все эти сложные и четко взаимодействующие процессы, обеспечивающие максимальное наполнение сосудов сердца кровью во время систолической фазы сердца, длятся около 0,3 с и хорошо определяются на электрокардиограмме (ЭКГ) систолическим комплексом зубцов QRST или, например, по формулам В.Л. Карпмана [7].
Возврат сердца в исходное состояние (диастола) длится около 0,2 с на протяжении зубца U ЭКГ [8]. В этой фазе миокард расслаблен и растягивается отрицательным давлением в перикардиальной полости, одновременно коронарные артерии продолжают пополняться из луковицы аорты, но уже под пониженным по сравнению с систолой диастолическим давлением - в аорте +80, а в перикардиальной полости -155. Разность давлений (градиент) составляет: 80-(-155)=235 мм рт. ст.]. Кровь под действием вакуума в перикардиальной полости заполняет русло венул. Отрицательное давление в перикардиальной полости, расширяющее венозные сосуды, способствует всасыванию венозной крови из капилляров.
Конечно-диастолическая фаза коронарного кровотока очень короткая и динамичная. Длительность ее - мгновение, но эффективность высокая. По существу: это удар - сердечный толчок. Это явление обусловлено остановкой стенок желудочков сердца в конечном диастолическом положении, толчком в стенки перикарда, ограничивающим растяжение желудочков под воздействием отрицательного давления в перикардиальной полости. Чем сильнее сокращение, тем стремительней возврат, тем сильнее сердечный конечно-диастолический толчок (удар). Стенки перикарда на этом этапе играют роль «тормоза» - ограничением для остановки стенок желудочков сердца. Небольшое скользящее движение сердца в сторону верхушки при ударе снижает ударную нагрузку, а трение, возникающее при соприкосновении эпикарда с перикардом, уменьшается за счет смазывающей серозной жидкости. В этой фазе возникает так называемый гидравлический удар. Кровь стремительно впрыскивается из артерий в толщу расслабленного миокарда, насыщая капилляры, а из коронарных вен впрыскивается в отверстие венозного синуса правого предсердия, при этом гребешок венозного синуса направляет поток в сторону трехстворчатого клапана.
Предсердно-систолическая фаза коронарного кровотока начинается с систолы предсердий (зубец Р на ЭКГ), длится примерно 0,15 секунды до начала систолы сердца и соответствует на ЭКГ интервалу PQ. Назначение этой фазы для сердца и коронарного кровообращения вспомогательное, значительно повышающее коэффициент полезного действия сердца. Именно предсердия реализуют закон Франка-Старлинга, предварительно растягивая миокард для более эффективного последующего сокращения. Чем сильнее сократятся предсердия, тем большая дополнительная порция крови поступит в желудочки, тем больше желудочки растянутся перед сокращением, тем сильнее в соответствии с законом Франка-Старлинга сократится миокард. В то же время дополнительное поступление крови из предсердий сильнее прижимает эпикард к перикарду, еще более сплющивая сосуды между этими стенками, полностью опорожняя их, и остаток крови поступает из артерий в расслабленный миокард, а из вен - в правое предсердие. Коронарные сосуды вновь готовы принять кровь в очередную систолу желудочков сердца.
Таким образом, механизм коронарного кровотока в корне отличается от кровообращения других органов, который обеспечивает бесперебойную и эффективную доставку крови в миокард при любых режимах работы здорового сердца. Кровообращение сердца активно во всех фазах его деятельности. Во время систолы желудочков сердца даже в покое у человека кровь поступает в коронарные артерии под действием градиента давления около 275, а во время диастолы около 235 мм рт. ст. Именно эти факторы обеспечивают эффективную работу третьего круга кровообращения.
8. Завьялов А.И. Зубец U электрокардиограммы - "собственная" диастола желудочков // Физиология человека. - 1983. - Т.9. - №6. - С.935-938.
Коронарное кровообращение
Коронарное кровообращение — циркуляция крови по кровеносным сосудам миокарда. Сосуды, которые доставляют к миокарду насыщенную кислородом (артериальную) кровь, называются коронарными артериями. Сосуды, по которым от сердечной мышцы оттекает деоксигенированная (венозная) кровь, называются коронарными венами.
Коронарные артерии, располагающиеся на поверхности сердца, называются эпикардиальными. Эти артерии в норме способны к саморегуляции, обеспечивающей поддержание коронарного кровотока на уровне, соответствующем потребностям миокарда. Эти сравнительно узкие артерии обычно поражаются атеросклерозом и подвержены стенозу с развитием коронарной недостаточности. Коронарные артерии, располагающиеся глубоко в миокарде, называются субэндокардиальными.
Коронарные артерии относятся к «конечному кровотоку», являясь единственным источником кровоснабжения миокарда: избыточный кровоток крайне незначителен, в связи с чем стеноз этих сосудов может быть столь критичным.
Содержание
Анатомия коронарных артерий
Анатомия кровоснабжения миокарда индивидуальна для каждого человека. Полная оценка анатомии коронарных артерий возможна лишь посредством коронарографии или коронарной КТ-ангиографии.
Различают два основных ствола коронарного кровоснабжения — правую (англ. RCA ) и левую (англ. LCA ) коронарные артерии. Обе этих артерии отходят от начального отдела (корня) аорты, непосредственно над аортальным клапаном. Левая коронарная артерия исходит из левого аортального синуса, правая — из правого.
Правая коронарная артерия является источником кровоснабжения большей части правого желудочка сердца, части сердечной перегородки и задней стенки левого желудочка сердца. Остальные отделы сердца снабжаются левой коронарной артерией. [1]
Левая коронарная артерия разделяется на две или три, реже четыре артерии, из которых наиболее клинически значимыми являются передняя нисходящая и огибающая ветви. Передняя нисходящая ветвь является непосредственным продолжением левой коронарной артерии и спускается к верхушке сердца. Огибающая ветвь отходит от левой коронарной артерии в её начале приблизительно под прямым углом, огибает сердце спереди назад, иногда достигая по задней стенке межжелудочковой борозды.
Варианты
В 4 % случаев имеется третья, задняя коронарная артерия. В редких случаях наблюдается единственная коронарная артерия, огибающая корень аорты.
Иногда отмечается удвоение коронарных артерий (коронарная артерия замещается двумя артериями, располагающимися параллельно друг другу).
Доминантность
Артерия, отдающая заднюю нисходящую артерию (англ. PDA , задняя межжелудочковая артерия) [2] , определяет доминантность кровоснабжения миокарда. [3]
- Если задняя нисходящая артерия отходит от правой коронарной артерии, говорится о правом типе доминантности кровоснабжения миокарда.
- Если задняя нисходящая артерия отходит от огибающей артерии (англ.LCX , ветви левой коронарной артерии), говорится о левом типе доминантности кровоснабжения миокарда.
- Ситуация кровоснабжения задней нисходящей артерии и правой, и огибающей коронарными артериями называется содоминантным кровоснабжением миокарда.
Приблизительно в 70 % случаев наблюдается правый тип доминантности, 20 % — содоминантность, 10 % — левый тип доминантности [3] .
Доминантность отражает источник кровоснабжения артерии, питающей предсердно-желудочковый узел.
Физиология коронарного кровотока
Сердечный кровоток в состоянии покоя составляет 0,8 — 0,9 мл/г в мин (4 % общего сердечного выброса). При максимальной нагрузке коронарный кровоток может возрастать в 4 — 5 раз. Скорость коронарного кровотока определяется давлением в аорте, частотой сердечных сокращений, вегетативной иннервацией и, в наибольшей степени, метаболическими факторами.
Венозный отток
От миокарда кровь оттекает преимущественно (2/3 коронарной крови) в три вены сердца: большую, среднюю и малую. Сливаясь, они образуют венечный синус, открывающийся в правое предсердие. Остальная кровь оттекает по передним сердечным венам и тебезиевым венам. [1]
Примечания
- ↑ 12Кровообращение коронарное
- ↑Сoronary artery dominance (англ.)
- ↑ 12Fuster V Hurst's The Heart. — 10th. — McGraw-Hill, 2001. — P. 53. — ISBN 0-07-135694-0
Wikimedia Foundation . 2010 .
Полезное
Смотреть что такое "Коронарное кровообращение" в других словарях:
КОРОНАРНОЕ КРОВООБРАЩЕНИЕ — (венечное кровообращение), кровообращение в сердечной мышце (миокарде). У человека осуществляется разветвлениями двух крупных артериальных стволов правой и левой коронарных артерий, отходящих от основания аорты. Эти артерии ветвятся, распадаясь… … Энциклопедический словарь
Коронарное кровообращение — кровоснабжение сердечной мышцы; осуществляется по сообщающимся между собой артериям и венам, пронизывающим всю толщу Миокарда. Артериальное кровоснабжение сердца человека происходит главным образом через правую и левую венечные… … Большая советская энциклопедия
Кровообращение — движение крови в кровеносной системе (См. Кровеносная система), обеспечивающее обмен веществ между всеми тканями организма и внешней средой и поддерживающее постоянство внутренней среды Гомеостаз. Система К. доставляет тканям кислород,… … Большая советская энциклопедия
Аорто-коронарное шунтирование и стентирование — Одной из главных причин развития заболеваний сердечно сосудистой системы является атеросклероз коронарных сосудов, в результате которого в сосудах образуются бляшки, которые затрудняют кровообращение. Далее развивается ишемия сердечной мышцы:… … Энциклопедия ньюсмейкеров
Сердце человека — У этого термина существуют и другие значения, см. Сердце (значения). Сердце … Википедия
коронарный — ая, ое. [от лат. coronarius венечный] Мед. Относящийся к сосудам, питающим сердечную мышцу; венечный (2 зн.). К ые сосуды. К ое кровообращение (кровоснабжение сердечной мышцы). К ая недостаточность (заболевание, при котором величина тока крови… … Энциклопедический словарь
ПОРОКИ СЕРДЦА — ПОРОКИ СЕРДЦА. Содержание: I. Статистика . 430 II. Отдельные формы П. с. Недостаточность двустворчатого клапана . . . 431 Сужение левого атглю вентрикулярного отверстия . ". 436 Сужение устья аорты … Большая медицинская энциклопедия
нитроглицерин — а; м. Хим. Эфир глицерина и азотной кислоты; взрывчатое вещество. Применяется также в медицине как сосудорасширяющее средство. ◁ Нитроглицериновый, ая, ое. Н. порох. * * * нитроглицерин полный эфир глицерина и азотной кислоты. Слегка жёлтая… … Энциклопедический словарь
РИБОКСИН — Действующее вещество ›› Инозин* (Inosine*) Латинское название Riboxin АТХ: ›› C01EB Препараты для лечения заболеваний сердца другие Фармакологическая группа: Анаболики Нозологическая классификация (МКБ 10) ›› E80 Нарушения обмена порфирина и… … Словарь медицинских препаратов
ДИВЕРТИКУЛ — (от лат. diverticulum дорога в сторону), медицинский термин для обозначения слепо оканчивающихся полых придатков шги мешковидных выпячиваний трубчатых и полых органов (филологически правильнее было бы название appendix). Чаще других встречаются… … Большая медицинская энциклопедия
Коронарное кровообращение. Левая коронарная артерия
РНЦХ им. акад. Б.В. Петровского РАМН
Первый МГМУ им. И.М. Сеченова;
Московский НИИ педиатрии и детской хирургии
клиника аортальной и сердечно-сосудистой хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова, Москва, Россия
Первый МГМУ им. И.М. Сеченова;
Московский НИИ педиатрии и детской хирургии
Результаты коронарного шунтирования без искусственного кровообращения у пациентов со стенозом ствола левой коронарной артерии и его эквивалентом
Журнал: Кардиология и сердечно-сосудистая хирургия. 2016;9(5): 18‑22
РНЦХ им. акад. Б.В. Петровского РАМН
Цель исследования - представить опыт выполнения операций изолированного коронарного шунтирования (КШ) без искусственного кровообращения (ИК) у пациентов со стенозом ствола левой коронарной артерии (ЛКА) и эквивалентом стеноза ствола ЛКА в отделении кардиохирургии Первого МГМУ им. И.М. Сеченова с 2007 по 2015 г. Материал и методы. Выполнены 103 операции КШ без ИК у пациентов со стенозом ствола ЛКА. Подробно изложены показания к реваскуляризации миокарда без ИК у пациентов со стенозом ствола ЛКА, хирургическая техника, интраоперационные и послеоперационные осложнения, которые встретили авторы. Результаты. КШ без ИК у пациентов со стенозом ствола ЛКА - успешно воспроизводимая методика, имеющая хорошие непосредственные результаты.
РНЦХ им. акад. Б.В. Петровского РАМН
Первый МГМУ им. И.М. Сеченова;
Московский НИИ педиатрии и детской хирургии
клиника аортальной и сердечно-сосудистой хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова, Москва, Россия
Первый МГМУ им. И.М. Сеченова;
Московский НИИ педиатрии и детской хирургии
Ишемическая болезнь сердца (ИБС) - одна из ведущих причин инвалидизации и смерти трудоспособного населения в России. В настоящее время достигнуты большие успехи в диагностике и лечении ИБС.
Электрокардиография (ЭКГ), эхокардиография (ЭхоКГ), стресс-ЭхоКГ и томосцинтиграфия миокарда позволяют выявить ишемию миокарда, постинфарктные изменения, преходящую ишемию миокарда, оценить коронарный резерв и таким образом прогнозировать дальнейшее течение заболевания.
Методы лабораторной диагностики, такие как выявление в крови тропонина Т и тропонина I, а также динамика креатинфосфокиназы (КФК) и КФК-МВ являются ранними, чувствительными и специфичными маркерами повреждения миокарда. Все эти методы инструментальной и лабораторной диагностики позволяют в кратчайшие сроки выставить показания для проведения коронарографии (КГ) - динамического рентгеноконтрастного исследования коронарных артерий (КА) в режиме реального времени.
КГ отражает анатомический вариант поражения коронарного русла и позволяет оценить характер, степень, локализацию и протяженность стенозов КА.
По оценке данных КГ особое место занимают пациенты со стенозом ствола ЛКА и эквивалентом стеноза ствола ЛКА. Такое внимание не случайно - пациенты со стенозом ствола ЛКА чаще других имеют выраженную клиническую картину заболевания: нестабильная стенокардия или стенокардия напряжения (СН) высоких функциональных классов (ФК). Также эти пациенты имеют высокий риск развития обширного инфаркта миокарда (ИМ), нередко протекающего с клинической картиной кардиогенного шока и высоким риском летального исхода [4, 10-12].
Столь серьезный прогноз обусловлен тем, что основное кровоснабжение значительной части миокарда левого желудочка (ЛЖ) происходит именно из системы ЛКА.
Выделяют несколько анатомических вариантов стеноза ствола ЛКА:
- изолированный стеноз ствола ЛКА: незащищенный стеноз ствола ЛКА - стеноз ствола ЛКА без прямой реваскуляризации миокарда в бассейне ЛКА в анамнезе или прямой реваскуляризацией миокарда в анамнезе и нефункционирующими шунтами (шунтом) к бассейну ЛКА; защищенный стеноз ствола ЛКА - стеноз ствола ЛКА у пациентов с функционирующими шунтами (шунтом) к бассейну ЛКА;
- эквивалент стеноза ствола ЛКА - стеноз основных ветвей ЛКА;
- комбинация стеноза ствола ЛКА со стенозом основных ветвей ЛКА.
Несмотря на стремительный прогресс рентгенэндоваскулярной хирургии в течение последних 30 лет, именно пациенты со стенозом ствола ЛКА и сегодня в основном являются кандидатами для КШ [1, 5-7, 13, 15].
В случае выявления стеноза ствола ЛКА у пациента с нестабильной стенокардией или у пациента с острым ИМ ангиопластика со стентированием может быть выполнена в более короткие сроки и сопряжена с меньшим количеством неврологических осложнений. Среднесрочные и отдаленные результаты говорят о большем количестве госпитализаций и необходимости повторной реваскуляризации миокарда у этой группы пациентов [6, 13-15].
У пациентов со стенозом ствола ЛКА или эквивалентом стеноза ствола ЛКА, которым выполнено КШ, отмечено меньшее количество неблагоприятных коронарных эпизодов и нет повторной реваскуляризации миокарда в течение всего срока наблюдения [1, 5, 7].
Из основных периоперационных рисков авторы сообщают о неврологических, геморрагических и кардиальных осложнениях. Они обусловлены экстренным или срочным характером КШ, когда нет достаточного количества времени для отмены антиагрегантной терапии и полноценного обследования пациента (ангиография брахицефальных артерий (БЦА), эзофагогастродуоденоскопия (ЭФГДС) и т. д.) [6, 7].
Таким образом, крайне важными моментами в хирургическом лечении пациентов со стенозом ствола ЛКА мы считаем сроки выполнения оперативного лечения (экстренное, срочное или плановое), условия выполнения реваскуляризации миокарда (в условиях ИК или без) полноту реваскуляризации миокарда (полная, адекватная, неполная) и объем предоперационного обследования пациента. Именно плановый характер операции, исключение ИК, максимальная реваскуляризация миокарда и тщательное предоперационное обследование могут снизить частоту осложнений при операциях КШ у пациентов со стенозом ствола ЛКА [2, 3, 8, 9, 11].
Мы хотим поделиться нашим опытом в выполнении КШ без ИК у пациентов со стенозом ствола ЛКА и с эквивалентом стволового поражения.
Материал и методы
Всего выполнены 103 операции изолированного КШ без ИК у пациентов со стенозом ствола ЛКА и эквивалентом стеноза ствола ЛКА.
Возраст пациентов варьировал от 39 до 80 лет (средний возраст 60,3 года). По гендерному признаку среди пациентов были 85 мужчин и 18 женщин.
Среди сопутствующей патологии считаем необходимо отдельно остановиться на частоте встречаемости таких хронических заболеваний, как артериальная гипертензия (АГ) - 91 (88,34%) пациент, сахарный диабет (СД) - 22 (21,35%), хроническая обструктивная болезнь легких (ХОБЛ) - 48 (46,6%).
Не прекращал курение на момент операции 51 (49,5%) больной.
Острое нарушение мозгового кровообращения (ОНМК) с частичным или полным восстановлением неврологических функций было в анамнезе у 9 (8,7%) больных, уни- и билатеральные операции реваскуляризации брахицефального бассейна в сроки 6-36 дней до операции КШ - у 6 (5,8%).
Гемодинамически незначимое поражение брахицефального бассейна (асимптомный стеноз внутренней сонной артерии (ВСА) 50-60%) выявлено у 7 (6,8%) пациентов. СН I-II ФК по CCS была у 21 (20,4%) больного, СН III-IV ФК - у 71 (69%) пациента. Безболевая ишемия миокарда и нестабильная стенокардия была у 9 (8,7%) и 2 (1,9%) пациентов соответственно.
ИМ в анамнезе был у 71 (68,9%) пациента, среди них 1 ИМ - 57 (80,3%), 2 ИМ - 11 (15,5%) и 3 и более ИМ перенесли 3 (4,2%) пациента. Подострый не-Q-ИМ был у 2 пациентов.
Фракция выброса левого желудочка (ФВ ЛЖ) была 35-76% и в среднем составила 59%. ФВ ЛЖ 60% и более была у 56 (54,4%), от 45 до 59% - у 40 (38,8%), 35-44% - у 7 (6,8%).
Стеноз ствола ЛКА 50-75% выявлен у 15 пациентов, из них у 13 - стеноз ПКА более 75% или окклюзия ПКА, также у 1 пациента он сочетался со стенозом ПКА до 50-75%. Стеноз ствола ЛКА 75-99% на коронароангиографии (КАГ) был выявлен у 10 пациентов, из них у 8 - более 75% или окклюзия ПКА, у 1 пациента он сочетался со стенозом ПКА до 50-75%.
У 25 пациентов был выявлен гемодинамически значимый стеноз ствола ЛКА, у 23 из них он сочетался с гемодинамически значимым стенозом или окклюзией ПКА.
Эквивалент поражения ствола ЛКА в виде проксимального устьевого поражения передней межжелудочковой артерии (ПМЖА) и огибающей артерии (ОА) мы наблюдали у 78 пациентов, из них стеноз ПМЖВ 60-75% - у 19 пациентов и стеноз 75% и более или окклюзия ПМЖВ - у 59. Стеноз О.А. 60-75% в этой группе пациентов был у 30 больных и стеноз ОА 75% и более или окклюзия ОА - у 48. Из 78 пациентов с эквивалентом поражения ствола ЛКА у 19 больных был стеноз ПКА 50-75%, и у 59 - стеноз более 75% или окклюзия ПКА.
Стратегия реваскуляризации миокарда у пациентов со стенозом ствола ЛКА и эквивалентом поражения ствола ЛКА у оперированных больных предполагала выполнение адекватной реваскуляризации миокарда - шунтирование бассейнов всех магистральных КА, стенозированных на 50% и более.
Все операции выполняли в условиях комбинированного наркоза с интубацией трахеи.
В операционной постоянно находился врач-перфузиолог и подготовленный аппарат ИК.
Для предупреждения гипотермии мы применяли подогревающий матрас на жидком теплоносителе, подключенный к терморегулирующему устройству, тщательную термоизоляцию пациента и согревание всех инфузионных растворов, применяемых на операции.
Операции выполняли из срединной стернотомии. Параллельно с мобилизацией внутренней грудной артерии (ВГА) (скелетизированная техника) проводили забор аутовены с нижней конечности. После введения гепарина (из расчета 300 ЕД/кг) ВГА отсекали дистально и проводили дилатацию раствором папаверина гидрохлорида (1мл в 30 мл NaCl 0,9%). Перикард вскрывали Т-образным разрезом, края фиксировали к ранорасширителю 6 швами-держалками.
В большинстве случаев в первую очередь накладывали маммарокоронарный анастомоз нитью 8/0. Далее накладывали дистальные анастомозы с аутовенами нитью 7/0. Для блокирования кровотока в КА во время наложения анастомозов использовали прошивание проксимального участка артерии с применением Ethiloop на тупой игле. Выборочно и по показаниям использовали временное шунтирование интракоронарными шунтами диаметром 1,5-3,75 мм.
Для позиционирования сердца применяли вакуумный стабилизатор и вертикализатор миокарда. В случае невозможности добиться оптимального положения и удовлетворительных показателей гемодинамики выборочно применяли «энуклеацию» сердца с помощью глубокого перикардиального шва на уровне нижних легочных вен.
Проксимальные анастомозы с восходящей аортой накладывали на боковом отжатии нитью 6/0. У пациентов с выраженным атеросклеротическим поражением восходящей аорты применяли устройства для наложения анастомозов без пристеночного отжатия аорты.
Всем пациентам пришивали два эпикардиальных электрода к правому желудочку.
Заканчивали операцию дренированием полости перикарда, переднего средостения и при необходимости плевральных полостей.
Все операции выполняли с применением оптического увеличения ×3,5.
Пациентов переводили в отделение реанимации и интенсивной терапии на искусственную вентиляцию легких (ИВЛ), дренажи подключали на активную аспирацию.
Результаты
Всего выполнены 103 операции и наложено 325 дистальных анастомозов с К.А. Количество шунтов - от 3 до 5 у каждого пациента и индекс реваскуляризации составил 3,17.
Дистальные анастомозы (n=325) были наложены со следующими КА: ПМЖВ - 102 пациента, диагональная ветвь (ДВ) - 40, интермедиарная артерия (a. intermedia) - 9, ветвь тупого края (ВТК) - 66, заднебоковая ветвь (ЗБВ) ОА - 31, правая коронарная артерия (ПКА) - 39, ветвь острого края (ВОК) - 4, задняя межжелудочковая ветвь (ЗМЖВ) ПКА - 27, ЗБВ ПКА - 7.
Индекс реваскуляризации КА передней стенки сердца (бассейн ПМЖВ, ДВ, a. intermedia) составил 1,47 на пациента. Индекс реваскуляризации артерий боковой стенки сердца (бассейн ОА) составил 0,94 на пациента. Индекс реваскуляризации артерий диафрагмальной поверхности сердца (бассейн ПКА и ее дистальных ветвей) составил 0,75 на пациента.
Успех реваскуляризации миокарда без ИК в зоне кровоснабжения ствола ЛКА и основных ветвей ЛКА полностью соответствовал адекватной реваскуляризации миокарда.
Длительность операции варьировала от 115 до 330 мин (в среднем 174,4 мин).
Летальных исходов на госпитальном этапе зафиксировано не было.
У 1 (0,97%) пациента отмечено развитие интраоперационного ИМ, с динамикой ЭКГ, повышением уровня тропонина Т и КФК MB. Пациенту выполняли эндартерэктомию из ДВ ПМЖВ. При контрольной шунтографии через 4 ч после операции выявлен тромбоз шунта к ДВ с неудовлетворительным контрастированием дистального русла. Принято решение воздержаться от повторной реваскуляризации бассейна ДВ.
В одном случае мы были вынуждены подключить аппарат ИК ввиду сложных некупируемых желудочковых нарушений ритма, что потребовало непродолжительного прямого массажа сердца. Суммарное время неэффективной гемодинамики составило 7 мин, операция была продолжена в условиях фармакохолодовой кардиоплегии, нарушения ритма больше не рецидивировали, пациент переведен в ОРИТ без кардиотонической поддержки и ишемических изменений на ЭКГ. Послеоперационый период без особенностей, пациент на 2-е сутки переведен в кардиохирургическое отделение и выписан домой на 9-е сутки.
ОНМК зафиксировано у 1 (0,97%) пациента. На 3-и сутки после КШ трех артерий больной перенес ОНМК с выраженным неврологическим дефицитом (трипарез), на догоспитальном этапе гемодинамически значимого поражения БЦА, нарушений ритма и нарушений свертывающей системы не было. При МРТ выявлено 12 очагов в обоих полушариях мозга и мозжечке. На фоне проводимой консервативной терапии хорошая динамика неврологической симптоматики, на 14-е сутки после операции пациент выписан домой.
У 1 (0,97%) пациента по поводу кровотечения в раннем послеоперационном периоде выполняли рестернотомию и дополнительный гемостаз. Причиной кровотечения явилось прорезывание швов маммарокоронарного анастомоза.
Потребовалось дренирование левой плевральной полости по поводу пневмоторакса после удаления перикардиального и ретростернального дренажей 2 (1,94%) пациентам в сроки 14-18 ч после операции. В обоих случаях применение активной аспирации из плевральной полости в течение 72 ч привело к расправлению легкого и дальнейшему неосложненному течению послеоперационного периода.
Пароксизмы ФП в раннем послеоперационном периоде возникли у 14 (13,6%) пациентов, у 3 (2,91%) эти пароксизмы носили рецидивирующий характер и потребовали постоянного приема антиаритмических препаратов.
Нестабильность грудины, нагноение кожи и подкожно-жировой клетчатки, раны грудной клетки выявлены у 1 (0,97%) и 3 (2,91%) пациентов соответственно. Пациентам успешно выполнили рестабилизацию грудины и местное лечение.
При контрольных шунтографиях (n=10) у асимптомных пациентов гемодинамически значимые стенозы и окклюзии шунтов на госпитальном этапе не выявлены.
Контрольная шунтография у пациента с клинико-лабораторными критериями острого послеоперационного ИМ (ЭКГ+Тропонин Т) показала окклюзию шунта к ДА, из которой выполняли полузакрытую эндартерэктомию с последующим аутовенозным шунтированием.
Всего мы выполнили протяженную полузакрытую эндартерэктомию на работающем сердце у 3 (2,9%) пациентов.
Пациенты со стенозом ствола ЛКА и эквивалентом стеноза ствола ЛКА обычно имеют высокий класс СН и крайне требовательны к назначению и продолжению антикоагулянтной и антиагрегантной терапии.
Это требование обусловлено высоким риском тромбоза ствола ЛКА, который может привести к летальному ИМ.
В нашей работе мы стараемся продолжить антикоагулянтную (гепарин) и антиагрегантную (ацетилсалициловая кислота) терапию до подачи в операционную. Клопидогрель и трикагелор отменяли за 7 сут до операции.
Отказ от использования ИК, применение аппаратной реинфузии крови в операционной и раннем послеоперационном периоде и выборочное введение тромбоцитарной массы и/или препаратов, содержащих факторы свертывания крови, позволили нам избежать рестернотомий по поводу гипокоагуляционных кровотечений.
Для контроля над состоянием свертывающей системы крови в периоперационном периоде мы определяли активированное время свертывания крови, а также дополнительно выполняли тромбоэластограмму. В раннем послеоперационном периоде коррекция гемостатической терапии с применением комбинации вышеуказанных методик позволяла выявить и целенаправленно воздействовать на причину гипокоагуляции.
КШ без ИК у пациентов со стенозом ствола ЛКА в настоящее время является хорошей альтернативой операциям в условиях ИК.
Использование вакуумных стабилизаторов, вертикализаторов и интракоронарных шунтов позволяет безопасно выполнить полную реваскуляризацию миокарда без ИК, а в случае необходимости, выполнить открытую или полузакрытую коронарную эндартерэктомию.
Для интраоперационного мониторинга необходимо использование постоянного мониторирования ЭКГ в 12 отведениях с динамикой сегмента ST, что позволяет обосновать применение временного интракоронарного шунтирования.
Нежелательно выполнение операции на работающем сердце у пациентов с малым диаметром КА (>1,5 мм) и диффузным дистальным поражением.
У пациентов после операции КШ на работающем сердце количество ИМ и ОНМК ниже средних показателей для больных, оперированных в условиях ИК.
ОНМК с множественными очагами поражения в обоих полушариях головного мозга мы связываем с применением неполной гепаринизации, интраоперационно была введена доза гепарина из расчета 150 ЕД/кг. В настоящее время мы выборочно применяем неполную гепаринизацию только у пациентов с эрозивно-язвенным поражением желудочно-кишечного тракта и высоким риском кровотечения под контролем активированного времени свертывания крови (350-400 с).
Исключение ИК, гипотермии и кардиоплегии благоприятно сказывается и на частоте раневых осложнений, что позволяет рекомендовать эту методику для пациентов с избыточной массой тела, ХОБЛ, СД.
Ни в одном случае после проведения КШ на работающем сердце не возникло необходимости в проведении заместительной почечной терапии, даже у пациентов со значительным снижением скорости клубочковой фильтрации (СКФ) до операции.
КШ на работающем сердце у пациентов со стенозом ствола ЛКА - эффективная и безопасная процедура, обладающая хорошими непосредственными результатами.
Представляем Вашему вниманию анализ количества операций КШ без ИК у пациентов с поражением ствола ЛКА или эквивалентом поражения ствола ЛКА (см. рисунок).
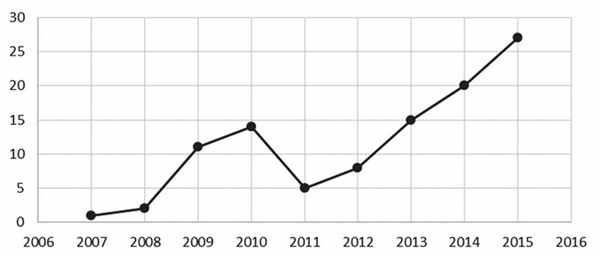
Динамика количества операций КШ без ИК у пациентов со стенозом ствола ЛКА.
В настоящее время все пациенты, которым необходимо выполнение изолированного КШ, рассматриваются нами как кандидаты на проведение операции без ИК.
Стеноз ствола ЛКА или эквивалент поражения ствола ЛКА мы считаем фактором риска, а не противопоказанием для выполнения операции без ИК.
Выполнение КШ на работающем сердце у пациентов со стенозом ствола ЛКА не сопровождается увеличением смертности и послеоперационных осложнений, но только при условии наличия достаточного опыта у хирургической бригады, анестезиолога и при должном материально-техническом обеспечении.
Читайте также:
