Криптококкоз. Европейский бластомикоз. Болезнь Буссе-Бушке.
Добавил пользователь Евгений Кузнецов Обновлено: 13.01.2026
Торулез или криптококкоз - европейский бластомикоз Буссе и Бушке. Хромобластомикоз
Торулез — очень редкое заболевание, хотя и встречается во всех частях земного шара. Возбудитель — Cryptococcus neoformans (Torula histolytica) может поражать многие органы. Однако наиболее часто поражаются головной мозг и мозговые оболочки. Кожа поражается редко.
Поражения кожи разнообразны и могут состоять из папул, пустул, узлов, инфильтрированных бляшек, язв и подкожных абсцессов.
При гистологическом исследовании кожи обнаруживается обширный казеозный некроз дермы, который может привести к изъязвлению. Воспалительная реакция незначительна. Гигантские клетки Лангханса могут обнаруживаться (Урбах, Уайл), но могут и отсутствовать [Мук и Мур (Moor)].
Возбудитель представляет собой дрожжеподобную сферическую клетку диаметром от 5 до 10 u (обычно около 7 u). Подобно бластомицетам, он разножается почкованием. В ткани грибок часто окружен широкой желатиновой капсулой, которая не окрашивается обычными красками, но окрашивается оранжем с фосфорно-вольфрамовой кислотой (Мук и Мур).
Однако в тех случаях, когда капсула отсутствует (Урбах; Уайл), грибок очень напоминает Blastomyces dermatitidis, и легко может быть допущена ошибка, тем более что и Torula histolytica может локализоваться в гигантских клетках (Урбах; Уайл). Однако в культуре Torula в отличие от Blastomyces не образует мицелия [Бэнэм (Benham)].
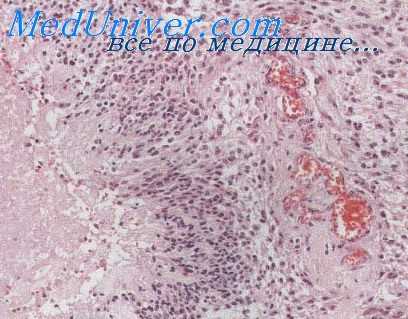
Хромобластомикоз доброкачественное заболевание поражает только кожу. Возбудителями являются три близкие грибка — Hormodendrum pedrosoi, Phialophora verrucosa и Hormodendrum compactum [Френч (French) и Руссел]. Очаги поражения кожи обычно бывают единичными и представляют собой компактные скопления узелков и бляшек с плотной бородавчатой поверхностью.
Гистологические изменения в коже весьма напоминают картину бластомикоза. В эпидермисе обнаруживается значительная гиперплазия, хотя и не в такой степени, как обычно при бластомикозе. В дерме имеется значительная инфильтрация с полиморфной грануляционной тканью, содержащей много гигантских клеток Лангханса; обнаруживаются также маленькие абсцессы, содержащие полиморфноядерные лейкоциты. Может быть туберкулоидное строение, но, подобно бластомикозу, истинных бугорков и казеозного распада нет.
Возбудители локализуются в гигантских клетках Лангханса и в абсцессах; они имеют вид склеротических толстостенных обычно сферических клеток темно-коричневого цвета диаметром от 8 до 15 u. Клетки располагаются в одиночку или в виде гроздьев. Размножение происходит путем внутриклеточного образования стенки и расщепления, а не путем почкования. В некоторых грибках могут обнаруживаться поперечные стенки.
Отличить хромобластомикоз от бластомикоза можно только на основании различного вида грибков. Подобно бластомикозу, хромобластомикоз отличается от бородавчатого туберкулеза кожи наличием грибков в ткани, а также отсутствием истинных бугорков и казеозного распада.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бластомикоз
Бластомикоз – заболевание из группы системных микозов, протекающее с первичным поражением легких и гематогенной диссеминацией грибковой инфекции во внутренние органы, кости и кожу. Бластомикоз может протекать в различных формах: легочной (бронхопневмония), кожной (сыпь, язвы кожи, подкожные абсцессы), костной (остеомиелит, артриты), мочеполовой (простатит, эпидидимит) и др. Диагноз бластомикоза подтверждается путем выделения возбудителя - гриба Blastomyces dermatitidis при микроскопии, культуральном исследовании, биопсии. Терапия бластомикоза проводится противогрибковыми препаратами (итраконазол, амфотерицин В); может быть показано дренирование и санация абсцессов.
МКБ-10
Общие сведения
В медицинской литературе описаны различные виды бластомикозов: североамериканский (болезнь Джилкрайста), южноамериканский (паракокцидиоидоз), европейский (криптококкоз) и келоидный (болезнь Лобо), наибольшую распространенность из которых имеет североамериканский тип. Североамериканский бластомикоз – грибковое заболевание, характеризующееся полисистемным поражением с развитием гнойных гранулематозных процессов в легких, коже, скелете, мочеполовом тракте. Бластомикоз распространен в США и Канаде; в виде спорадических случаев встречается в Латинской Америке, Африке, Европе, Австралии, Индии. Во время эпидемических вспышек заболеваемости бластомикозом в большей степени подвержены дети и молодые люди до 20 лет. Вопросы лечения и профилактики бластомикозов находятся на стыке различных клинических дисциплин: микологии, пульмонологии, дерматологии, урологии и др.
Причины бластомикоза
Североамериканский бластомикоз вызывается диморфным (двухфазным) сапрофитирующим грибом Blastomyces dermatitidi, обитающим в почве. В организм человека гриб попадает воздушно-пылевым путем при вдыхании спор грибка с частицами пыли. К основным путям распространения возбудителя в организме относятся гематогенный и лимфогенный. Возможен половой путь передачи бластомикоза. Возбудитель бластомикоза может существовать в двух формах: мицелиальной и дрожжевой. В мицелиальной форме гриб существует при температуре ниже 30°С, а в пораженном организме (при t 37°С) он переходит в дрожжевую фазу.
Попав в легкие, микроконидии гриба переходят в дрожжевую фазу и вызывают развитие первичных инфильтративных очагов воспаления. На более поздних стадиях в очагах формируются гранулемы с участками нагноения и некроза. Поражение кожи и внутренних органов носит вторичный характер и возникает вследствие заноса инфекции из легких. Развитию бластомикоза способствуют сопутствующие заболевания: сахарный диабет, туберкулез, болезни крови, иммунодефицитные состояния (например, ВИЧ-инфекция). К группам риска по заболеваемости бластомикозом относятся садоводы, сельскохозяйственные рабочие и другие люди, часто контактирующие с почвой, содержащей споры бластомицетов, а также лица, проживающие в эндемичных районах.
Симптомы бластомикоза
Различают следующие клинические формы бластомикоза: легочную, кожную, костную, мочеполовую и прочие (поражения ЦНС, перикарда, печени, селезенки, щитовидной железы, надпочечников). Системный (диссеминированный) бластомикоз может развиться спустя годы после первичного поражения легких.
Легочная форма бластомикоза составляет 60–90% всех случаев грибковой инфекции и протекает в форме бронхопневмонии. Инкубационный период в среднем занимает 30–45 дней. Начало заболевания острое или подострое; в начальном периоде превалирует интоксикационный синдром: субфебрильная или фебрильная температура, озноб, мышечные и суставные боли. Реже бластомикоз с самого начала развивается как первично-хронический, без выраженной клинической симптоматики. Беспокоит кашель (вначале сухой, затем с гнойной мокротой), кровохарканье, боли в грудной клетке, одышка. При объективном исследовании выслушиваются хрипы, шум трения плевры; рентгенологически выявляются верхнедолевые инфильтраты, иногда – каверны. Для окружающих больные с легочным бластомикозом незаразны.
Среди внелегочных поражений наиболее часто встречается кожная форма бластомикоза (40–80% случаев). Кожный бластомикоз протекает с везикуло-папулезными или папулезно-пустулезными высыпаниями, которые трансформируются в язвенные дефекты, покрытые обильными грануляциями. Отделяемое из участков изъязвления носит кровянистый или гнойный характер. Язвы могут распространяться на слизистую оболочку ротовой полости, глотки и гортани. Заживление язв происходит с образованием тонкого мягкого рубца. Возможно формирование подкожных абсцессов.
На долю костной формы приходится 25–50% случаев бластомикоза внелегочной локализации. Протекает преимущественно в виде остеомиелита длинных трубчатых костей, позвоночника, ребер. В зоне поражения нередко образуются абсцессы окружающих мягких тканей, свищевые ходы, артриты близлежащих суставов.
Мочеполовая форма бластомикоза (10–30% случаев) чаще диагностируется у мужчин. Клиническая картина соответствует орхиту, эпидидимиту, простатиту; может отмечаться гематурия и пиурия. Заражение женщин мочеполовым бластомикозом происходит половым путем и встречается редко. При диссеминированном бластомикозе могут поражаться внутренние органы с развитием абсцессов печени, перикардита, надпочечниковой недостаточности и пр. При вовлечении ЦНС возникают абсцессы головного мозга, менингит.
Диагностика бластомикоза
Прежде всего, бластомикоз следует заподозрить у больных, прибывших из эндемичных районов и имеющих признаки поражения легких, кожи, костей, мочеполовой системы. Поэтому к обследованию таких больных, кроме узких специалистов (пульмонолога, дерматолога, уролога и др.), должны привлекаться инфекционисты и микологи.
Диагноз бластомикоза подтверждается при обнаружении B. dermatitidi в биологическом материале: мокроте, гнойном отделяемом из свищей и абсцессов, моче, ликворе, биопсийном материале. Чаще всего применяется микроскопическое исследование и микробиологический посев. Для получения образцов материала осуществляется пункция абсцессов и аспирация их содержимого, эксцизионная биопсия тканей. Серологическая диагностика бластомикоза проводится методами ИФА, РСК, РИА. Кожно-аллергические пробы с бластомицином обладают низкой чувствительностью и специфичностью. С целью выявления изменений во внутренних органах проводятся дополнительные инструментальные исследования: рентгенография грудной клетки, остеосцинтиграфия, КТ головного мозга и позвоночника.
Легочный бластомикоз нужно дифференцировать от других хронических поражений легких: бактериальной пневмонии, туберкулеза, новообразований и абсцессов легких, эмпиемы плевры, легочной формы аспергиллеза, гистоплазмоза. При кожной форме следует исключить пиодермию, другие дерматомикозы, плоскоклеточный рак кожи. Мочеполовой бластомикоз следует отличать от бактериального простатита и орхиэпидидимита, рака простаты, сифилиса. Костный бластомикоз требует проведения дифференциальной диагностики с туберкулезом костей и бактериальным остеомиелитом.
Лечение бластомикоза
Острый легочный бластомикоз может закончиться выздоровлением без специального лечения. Во всех остальных случаях основу лечения различных форм бластомикоза составляют противогрибковая терапия. При легком течении заболевания назначается итраконазол или кетоконазол внутрь в течение 6 месяцев; при тяжелых - амфотерицин В внутривенно капельно. По показаниям противогрибковая терапия дополняется хирургическими методами – дренированием плевральной полости, вскрытием абсцессов кожи, некрэктомией и др.
Адекватная и своевременная терапия локализованных форм бластомикоза позволяет достичь выздоровления в 90% случаев. При диссеминированных формах в отсутствии лечения высока вероятность летального исхода. Во избежание заражения бластомикозом рекомендуется соблюдение правил личной гигиены, защита органов дыхания при рыхлении почвы и проведении других сельхозработ в неблагополучной местности, использование барьерных методов контрацепции при случайных половых контактах.
Криптококкоз легких ( Болезнь Буссе-Бушке , Европейский бластомикоз , Лёгочный торулёз )
Криптококкоз лёгких – это тяжёлый микоз органов дыхания, возникающий преимущественно у больных с тяжелыми иммунными нарушениями, инфицированных патогенными дрожжеподобными грибами рода Cryptococcus. По клиническому течению напоминает пневмонию, проявляется кашлем, одышкой, лихорадкой, кровохарканьем. В ряде случаев криптококкоз легких протекает бессимптомно. Заболевание диагностируется с помощью рентгенографии и КТ органов грудной клетки, лабораторных методов исследования. Назначается консервативная антифунгальная терапия, при необходимости выполняется хирургическое вмешательство.
Криптококкоз лёгких (лёгочный торулёз, европейский бластомикоз, болезнь Буссе-Бушке) относится к оппортунистическим инфекциям, протекает в острой, подострой или хронической форме, развивается у лиц, страдающих иммунодефицитами. Является маркёром СПИДа. Распространён повсеместно. В течение 20 последних лет наблюдается значительный рост заболеваемости. Около 1 миллиона случаев болезни регистрируется ежегодно, 70-90% из них – у ВИЧ-инфицированных пациентов, 10-25% – у больных лимфомой Ходжкина. Две трети заболевших составляют мужчины в возрасте от 30 до 60 лет. Дети страдают редко.
Причины
Возбудителем болезни являются дрожжеподобные грибы рода Cryptococcus, представители вида Cryptococcus neoformans. Природным резервуаром инфекции служат птицы (голуби, воробьи, канарейки, длиннохвостые попугаи и некоторые другие). Патогены обнаруживаются в помёте. У самих птиц заболевание не развивается. Криптококки обладают устойчивостью к высокой и низкой температуре окружающей среды, длительно сохраняются в почве и попадают в организм человека при вдыхании частиц пыли.
Микромицеты нередко населяют слизистые оболочки респираторного тракта в качестве сапрофитов. Криптококкоз возникает на фоне выраженной иммуносупрессии (менее 200 лимфоцитов CD 4 в 1 мкл). Патологический процесс развивается у 5-20% больных СПИДом и является одним из критериев этого состояния. Реже заболевают пациенты с гемобластозами и реципиенты органов и тканей. Среди гематологических больных индуцированная криптококками инфекция чаще встречается у страдающих лимфогранулёматозом.
Патогенез
Криптококкоз развивается на фоне угнетения клеточного звена иммунитета. Патогены активно размножаются, вызывают первичное воспаление лёгочной паренхимы. В воспалительный процесс нередко вовлекаются внутригрудные лимфоузлы. Инфекция гематогенным путём распространяется по организму, возникают тяжёлые поражения головного мозга, внутренних органов. При патоморфологическом исследовании обнаруживаются очаги инфильтрации лёгочной ткани, лимфоциты, гистиоциты, макрофаги, распадающиеся гранулёмы, в центре которых находятся скопления дрожжеподобных грибов.
Симптомы криптококкоза лёгких
По клиническим проявлениям болезнь напоминает пневмонию. Тяжесть течения патологии широко варьируется. Иммунокомпетентные лица переносят респираторный криптококкоз легко, симптомы патологии выражены слабо или отсутствуют. Повышение температуры до субфебрильных цифр, продолжительный сухой кашель могут купироваться самостоятельно, без медикаментозного лечения. Признаки интоксикации не обнаруживаются. Последствия перенесённой инфекции обычно выявляются случайно при плановом рентгенологическом исследовании лёгких.
Патологический процесс у иммунокомпроментированных больных развивается бурно. Чаще первично наблюдается поражение центральной нервной системы по типу менингоэнцефалита с последующей диссеминацией. Криптококкоз лёгких с клинической картиной тяжёлой пневмонии встречается реже. Пациента беспокоит фебрильная лихорадка, сопровождающаяся тупыми ноющими болями в груди. Воспалительная реакция плевры проявляется нарастанием интенсивности болевого синдрома, усилением боли при глубоком вдохе, кашле, физической нагрузке.
Кашель продуктивный, мокрота выделяется в умеренном количестве, часто присутствует кровохарканье. Характерно быстрое нарастание признаков дыхательной недостаточности вплоть до развития респираторного дистресс-синдрома. Увеличивается частота дыхания и сердечных сокращений. Одышка возникает при малейшей физической нагрузке и в покое. Больные жалуются на выраженную общую слабость, потливость. При подостром течении патологии и хронизации процесса кроме постоянного кашля со скудной мокротой наблюдается постепенное значительное снижение массы тела.
Осложнения
При иммуносупрессии первичный лёгочный криптококкоз часто приводит к дальнейшему распространению инфекции и развитию диссеминированного процесса с поражением головного мозга, почек и других органов. Без специфического лечения летальность достигает 100%, от этой патологии погибает около 40% ВИЧ-инфицированных. Непосредственными причинами летального исхода также могут становиться лёгочное кровотечение и острая дыхательная недостаточность. Хронически текущий процесс провоцирует формирование пневмосклероза, появление плевродиафрагмальных сращений. Нарушается экскурсия лёгких, постепенно развивается хроническая лёгочно-сердечная недостаточность.
Диагностика
Диагностический поиск при подозрении на криптококкоз осуществляют врачи-инфекционисты. При опросе и изучении медицинской документации уточняют иммунный статус пациента. При сборе анамнеза учитывают профессиональный маршрут и увлечения больного. Криптококкоз органов дыхания часто развивается у голубеводов, заводчиков канареек или попугаев. Осмотр и физикальное исследование позволяют выявить неспецифические признаки микотической пневмонии. Аускультативно определяются влажные хрипы с обеих сторон. При присоединении плеврита появляется резкое ослабление дыхания и укорочение перкуторного звука на стороне поражения. Окончательный диагноз выставляется на основании данных следующих диагностических методик:
- Лучевые исследования. На рентгенограммах и компьютерных томограммах лёгких обнаруживаются множественные участки лёгочной инфильтрации. Инфильтраты чаще располагаются в нижних долях обоих лёгких, язычковых сегментах слева и средней доле справа. В некоторых из них определяются полости распада. Иногда имеются признаки выпота в плевральных полостях, двухсторонняя милиарная диссеминация. Криптококкоз с бессимптомным течением рентгенологически выявляется в виде одиночного объёмного опухолевидного образования (криптококкомы).
- Бактериологические анализы. Выполняется микроскопия мокроты, полученного при бронхоскопии бактериального лаважа и биопсийного материала, крови. При окрашивании тушью визуализируются крупные (до 20 мкм) тканевые формы микромицетов, заключённые в плотную прозрачную капсулу. Посев материала на стандартные питательные среды даёт рост колоний криптококков в течение 3-10 дней.
- Серологическая диагностика. Методы латекс-агглютинации и ИФА применяются для обнаружения антигена грибов (глюкуроноксиломаннана) в сыворотке крови пациента. С помощью ПЦР устанавливаются специфические фрагменты ДНК криптококка. Данный метод серодиагностики обладает высокой точностью, может использоваться для мониторинга лечения заболевания.
Все ВИЧ-инфицированные пациенты с количеством СD4-клеток ниже 200 на 1 мкл подлежат обследованию на криптококкоз. Патологию следует дифференцировать с лимфомой, диссеминированным туберкулёзом, пневмоцистной пневмонией. Больным назначаются консультации фтизиатра, пульмонолога, онколога, гематолога. С учетом частоты поражения ЦНС, тяжести течения торулёзного менингоэнцефалита пациентам необходим осмотр невролога.
Лечение криптококкоза лёгких
Обычно проводится консервативная терапия антифунгальными препаратами. Хирургическое вмешательство считается нецелесообразным, выполняется редко. Как правило, резецируют одиночные крупные криптококкомы. Схемы и длительность лечения зависят от формы и тяжести течения патологии, иммунного статуса пациента. Антимикотики используют для предотвращения диссеминации процесса и опасного для жизни поражения ЦНС. Принципы антифунгальной терапии криптококкового микоза органов дыхания определяются состоянием иммунной системы больного:
- Ведение иммунокомпетентных пациентов. Случайно обнаруженный бессимптомный или малосимптомный криптококкоз лёгких обычно купируется самостоятельно. Осуществляется наблюдение больных с мониторированием титра криптококковых антигенов крови. Иногда назначается лечение флуконазолом сроком от 3 до 6 месяцев.
- Лечение иммунокомпроментированных больных. При изолированной лёгочной форме болезни применяются препараты класса азолов длительными курсами. Сочетание криптококковой пневмонии с менингоэнцефалитом или диссеминированный процесс являются показаниями для назначения комбинированной терапии азолами и флуцитозином.
Прогноз и профилактика
Прогноз во многом зависит от наличия или отсутствия иммунных расстройств. Лица с нормально функционирующим иммунитетом легко переносят криптококкоз, в исходе наблюдается полное выздоровление. У пациентов, страдающих иммунными нарушениями, часто развивается диссеминированный процесс, что существенно уменьшает шансы на выздоровление и увеличивает риск летального исхода. Особенно опасен криптококкоз для ВИЧ-инфицированных больных, не получающих антиретровирусную терапию. Первичная профилактика микоза не разработана. Пациентам с криптококкозом, инфицированным ВИЧ, показано регулярное наблюдение инфекциониста и пожизненный приём флуконазола.
1. Диагностика и лечение микозов в отделениях реанимации и интенсивной терапии: Российские национальные рекомендации. – 2009.
2. Генерализованное течение криптококкоза у ВИЧ-инфицированных/ Ермилов В.В., Смирнов А. В., Редькина Н. А., Шманёва Т. А., Почепцов А. Я., Великородная Ю. И., Евсюков О. Ю.// Вестник ВолгГМУ. – 2012 – 1(41).
3. Генерализованный криптококкоз внутренних органов/ Аснер Т.В., Калягин А.Н., Зимина И.А., Горбачева М.В., Свистунов В.В.// Сибирский медицинский журнал. – 2009.
4. Криптококковая инфекция у ВИЧ-позитивных и ВИЧ-негативных лиц: состояние проблемы/ Козько В.Н., Гаврилов А.В. Загороднева О.В, Сохань А.В., Копейченко Я.И., Запорожская В.В.// Медицина сегодня и завтра. – 2010 - №2-3.
Возбудитель бластомикоза
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Бластомикоз (синонимы: североамериканский бластомикоз, болезнь Джилкрайста) - хронический микоз, первично повреждающий легкие, склонный к гематогенной диссеминации у некоторых больных, приводящей к поражению кожи и подкожной клетчатки, костей и внутренних органов.
Морфология Blastomyces dermatitis
Blastomyces dermatitis - двухфазный гриб. Мицелиальная фаза образуется при 22-30 °С, мицелий ветвящийся, септированный, поперечный, размер около 3 мкм. Микроконидии округлые, овальные или грушевидные размером 2x10 мкм, прикрепляющиеся к боковым конидиеносцам. В большом количестве выявляются бугристые хламидоспоры, напоминающие макроконидии Н. capsulatum и Н. duboisii. При 37 °С и в пораженном организме гриб представлен дрожжевой фазой. Дрожжевые клетки крупные (10-20 мкм), многоядерные, несут единичные почки, прикрепляющиеся к материнской клетке широким основанием.
Культуральные свойства Blastomyces dermatitis
Неприхотлив к питательному субстрату. При 25 °С растет с образованием гиалиновых (непигмептированных) гиф с перегородками и округлыми или грушевидными конидиями, а при 37 °С образует крупные толстостенные дрожжевые клетки с почками, которые соединены с материнской клеткой широким основанием.
Биохимическая активность низкая.
Антигенная структура Blastomyces dermatitis
При росте на жидкой среде в течение 3 сут мицедиальная форма продуцирует экзоантиген А, который можно определять с помощью иммунодиффузии в геле и ИФА. Для дрожжевой фазы описаны антигены А и В.
Факторы патогенности
Экологическая ниша Blastomyces dermatitis
Почва эндемичных зон, охватывающих США (южные и южно-центральные штаты), Канаду (область Великих озер), Южную Америку и Африку.
Устойчивость в окружающей среде
В почве малоустойчив.
Чувствительность к антибиотикам
Чувствительны к амфотеринину В и кетоконазолу.
Чувствительность к антисептикам и дезинфектантам
Чувствительны к действию обычно применяемых антисептиков и дезинфектантов.
Патогенез бластомикоза
Микроконидии попадают в легкие, где развиваются первичные очаги воспаления. Микроконидии трансформируются в дрожжевые клетки крупных размеров. При формировании гранулемы выявляются участки нагноения и некроза, соседствующие с неповрежденными тканями. Выраженные процессы альтерации предопределяют массивность выделения гриба с патологическим материалом. Имеют место случаи первичного бластомикоза кожи, развившегося после травмы. Развитию микоза способствуют сахарный диабет, туберкулез, гемобласты, иммупосупрессивные состояния; у таких лиц бластомикоз проявляет склонность к диссемииации. Диссеминированная (системная) форма заболевания может развиться спустя несколько лет после первичного легочного поражения. В патологический процесс могут извлекаться любые органы, но чаще поражаются кожа, кости, органы мужской мочеполовой системы, надпочечники.
Напряженность и длительность его не изучены.
Эпидемиология бластомикоза
Источником возбудителя инфекции является почва эндемичных зон. Заболевания охотничьих собак подтверждают представление о наличии одних и тех же источников возбудителя для человека и животных. Механизм передачи аэрогенный, путь передачи воздушно-пылевой. Массивное попадание дрожжевых клеток ведет к внедрению возбудителя через слизистые оболочки. Восприимчивость населения всеобщая, больные незаразны для окружающих. Низкая заболеваемость объясняется малыми размерами участков вегетации гриба, что сводит к минимуму риск инфицирования.
Инкубационный период колеблется от нескольких недель до 4 мес. Заболевание может начинаться по типу респираторной инфекции с минимальной симптоматикой или же остро и сопровождаться внезапным повышением температуры, кашлем с выделением гнойной мокроты, миалгиями и артралгиями. Пневмония нередко заканчивается в течение 6-8 нед без лечения. В последующем у ряда таких больных развивается микоз. Распространенная пневмония нередко приводит к гибели больного, несмотря на своевременное лечение.
При кожной форме заболевания первичные очаги представлены узелками, из которых формируются язвы. Участки изъязвления с гнойным отделяемым чередуются с зонами рубцевания. Язвенные поражения могут охватывать слизистую оболочку ротовой полости, распространяясь на глотку и гортань.
Лабораторная диагностика бластомикоза
Исследуемым материалом служат гной из свищей и абсцессов, ликвор, мокрота, моча, пунктат лимфатических узлов.
Чаше всего применяют микроскопическое исследование патологического материала. В нативном препарате, осветленном, обнаруживают круглые или овальные крупные дрожжевые к 1етки с двухконтурной клеточной стенкой, которые образуют единичную мочку с широким основанием.
Для выделения чистой культуры исследуемый материал сеют на среду Сабуро, сахарный агар, пивное сусло. Посевы инкубируют при 37 °С для получения дрожжевых клеток и при 25-30 °С для получения начальной фазы. Трансформация дрожжевых клеток в мицелий достигается снижением температуры выращивания до 25-30 °С. Характерные морфологические элементы мицелиальной фазы наблюдают на 2-3 нед инкубации. В мазках из культуры гриба обнаруживают капсулу, широкий септированный мицелий с толстыми стенками. Конидии круглые, овальные или грушевидные. В старых культурах образуются хламидоспоры.
Биопробу ставят па белых мышах с последующим посевом пораженной ткани па питательные среды.
Для серологической диагностики применяют РСК, ИФА, РИА. Комплементсвязывающие антитела в достаточных титрах выявляются на поздних стадиях заболевания.
Криптококкоз: причины, симптомы, диагностика, лечение
Криптококкоз - заболевание, вызываемое представителем дрожжеподобных грибов рода Cryptoccocus, относящееся к оппортунистическим инфекциям. У иммунокомпетентных лиц возбудитель локализуется в легких, при иммунодефицитных состояниях происходит генерализация процесса с вовлечением мозговых оболочек, почек, кожи, костного аппарата. Криптококкоз относится к СПИД-маркерным заболеваниям.
Эпидемиология криптококкоза
Грибы рода Cryptoccocus убиквитарны, они постоянно обнаруживаются во внешней среде. Вариант neoformans встречается преимущественно в Северной Америке, Европе и Японии. Вариант gatti распространен в Австралии, Вьетнаме, Таиланде, Камбодже, Непале, Центральной Америке. Грибы были выделены из молока, масла, различных овощей и фруктов, из воздуха помещений. Считается, что основным источником инфицирования людей является помет голубей и обильно загрязненная их пометом почва. Заражение происходит аэрогенно путем вдыхания мелких дрожжевых клеток с частицами пыли, но при определенных условиях возможно заражение и через поврежденную кожу, слизистые оболочки, алиментарным путем. Внутриутробная передача, а также передача от человека человеку не описаны. Учитывая повсеместное распространение криптококка, принято считать, что инфицированию подвергаются практически все люди, но риск развития манифестных клинических форм очень мал. Группами риска развития клинически выраженных форм болезни являются лица с различными иммунодефицитными состояниями.
Что вызывает криптококкоз?
Криптококкоз вызывается дрожжеподобными грибами рода Cryptoccocus, включающего в себя большое число видов, из которых только С. neoformans считается патогенным для человека. Хорошо растет на большинстве питательных сред, в широком температурном диапазоне от -20 °С до +37 °С. Возбудитель обладает значительной устойчивостью к факторам внешней среды, сохраняется в почве длительное время.
Существует две разновидности С. neoformans. В Европе и Северной Америке распространен С. neoformans var. neoformans, а в тропической и субтропической зонах - С. neoformans var. gatti. Оба варианта патогенны для человека. У больных СПИДом преобладает С. neoformans var. neoformans (даже в тропических районах, где ранее был распространен только С. neoformans var. gatti, теперь у ВИЧ-инфицированных встречается преимущественно С. neoformans var. neoformans). Дрожжевая фаза С. neoformans имеет сферическую, округлую или овальную форму, средний размер клеток от 8 мкм до 40 мкм, причем у одного и того же пациента могут выделяться как мелкие, так и крупные разновидности. Возбудитель размножается почкованием. Толстая стенка гриба окружена светопреломляющей мукополисахаридной капсулой, размеры которой варьируют от практически неопределяемой до толщины, равной двум диаметрам самой грибковой клетки. Описано явление филаментации С. neoformans в срезах тканей мозга и легких. В культуре возможно образование мицелий и псевдомицелий. Совершенные формы имеют гифы, на которых образуется большое количество боковых и концевых базидий, из которых формируются гаплоидные базидиоспоры.
Наиболее часто встречаемой формой в тканях являются круглые, инкапсулированные клетки. Хотя возбудитель криптококкоза обладает способностью поражать все ткани организма, но в основном размножение происходит в ЦНС. Существует несколько предположений, объясняющих нейротропизм этого паразита. Считается, что в сыворотке крови человека содержится антикриптококковый (по другим источникам более универсальный - фунгистатический) фактор, который отсутствует в спинно-мозговой жидкости. Росту возбудителя также способствует наличие в высокой концентрации тиамина, глютаминовой кислоты, углеводов, в избытке присутствующих в спинно-мозговой жидкости. В ЦНС отсутствуют клеточные факторы иммунитета, играющие ведущую роль в ограничении роста грибковой флоры. Однако основным фактором патогенности у криптококка является полисахаридная капсула, способствующая его внедрению, размножению и генерализации в инфицированном организме. Кроме капсульных антигенов у возбудителя имеются соматические антигены, обладающие свойствами эндотоксина грамотрицательных бактерий. Следует отметить, что все антигены криптококков, несмотря на выраженное патогенное действие, обладают низкой иммуногенностью.
Патогенез криптококкоза
Симптомы криптококкоза
Симптомы криптококкоза определяются состоянием иммунной системы инфицированного. Среди манифестных форм различают хроническое течение инфекции у практически здоровых лиц (хронический рецидивирующий менингоэнцефалит) и острое, зачастую молниеносное течение у лиц с различными дефектами иммунной системы.
Течение инфекции у иммунокомпетентных лиц, как правило, стертое, симптомы криптококкоза неспецифичны - головные боли, вначале периодические, а затем постоянные, головокружение, тошнота, рвота, раздражительность, утомляемость, снижение памяти, психические расстройства. В результате повышения внутричерепного давления выявляются застойный диск зрительного нерва, симптомы менингизма. За счет поражения черепномозговых нервов могут снизиться острота зрения, появиться диплопия, нейроретиниты, нистагм, анизокария, птоз, атрофия зрительного нерва, паралич лицевого нерва. Температура может быть несколько повышена, но иногда отмечается стойкий субфебрилитет; бывают ночные поты, боли в грудной клетке. У здоровых лиц иногда возможны проявления со стороны дыхательного тракта - небольшой кашель, изредка с мокротой. Во многих случаях заболевание самоэлиминируется, выявляясь в основном при профилактическом рентгенологическом исследовании в виде остаточных явлений в легких. У лиц без иммунодефицита возможно поражение кожных покровов при их повреждении. В целом криптококковая инфекция у лиц с нормальным иммунным статусом протекает доброкачественно, заканчивается выздоровлением и оставляет после себя резидуальные изменения, особенно после менингоэнцефалита.
Течение криптококкоза у иммуносупрессированных лиц острое. Чаще всего заболевание криптококкоз начинается с явлений острого менингоэнцефалита с лихорадкой и быстрыми нарастающими признаками дисфункции мозга: апатия, атаксия, нарушение сознания, сомноленция, кома. Процесс быстро принимает генерализованный характер. У пациента быстро нарастают явления гипотензии, ацидоза с быстро нарастающим дисбалансом перфузионно-вентиляционных показателей, что связано с вторичным вовлечением в процесс интерстиция легких. Иногда первичный очаг повреждения локализован в легких, в этом случае процесс начинается с появления тупых, ноющих болей в грудной клетке, кашля с мокротой и прожилками крови. Учитывая, что процесс охватывает интерстиций легочной ткани, на первый план выступает быстро нарастающая дыхательная недостаточность (тахипноэ, удушье, быстро нарастающий акроцианоз). На рентгенограммах при легочном криптококкозе выявляются изолированных паренхиматозных инфильтратов, очень характерно появление изолированных инфильтратов в виде «монет», хорошо очерченных в средних или нижних долях легкого (2-7 см в диаметре). Но могут встречаться и большие, нечеткие инфильтраты, зачастую напоминающие злокачественное поражение легких. Казеозные полости крайне редки и не характерны, но иногда встречаются мелкоочаговые распространенные поражения легких, напоминающие милиарный туберкулез. Вместе с тем для криптококкоза не характерна кальцификация, а также отсутствует фиброз. У больных с генерализованной формой может поражаться кожа на лице, шее, туловище, конечностях в виде небольших папул, пустул, язвенно-вегетирующих очагов или язвенных дефектов, сходных с базалиомой кожи. Лимфоузлы не увеличены. При диссеминированных поражениях возможен занос криптококков в кости черепа, ребра, крупные трубчатые кости. В месте поражения выявляется припухлость и болезненность, могут появляться так называемые холодные абсцессы, как и при туберкулезе костей. При рентгеновском исследовании, как правило, визуализируются деструктивные очаговые изменения. При диссеминированном криптококкозе возможно поражение надпочечников, миокарда, печени, почек, простаты.
Течение инфекции у больных ВИЧ отличается своеобразием. На долю криптококкоза ЦНС приходится от 60 до 90% всех случаев криптококкоза при ВИЧ. Поражение ЦНС разворачивается у больных ВИЧ на стадии СПИДа на фоне генерализованной формы криптококкоза. Температурная реакция редко превышает 39 °С, основной симптом - выраженная, изматывающая головная боль. Быстро присоединяются симптомы криптококкоза: тошнота, рвота, судороги, гиперестезии (световые, слуховые, тактильные). Признаки менингита могут присутствовать, а могут и не выявляться. Клиника менингита сходна с клиникой бактериального менингита. При криптококкозе ЦНС процесс охватывает менингеальную оболочку, субарахноидальное пространство, периваскулярные участки, что характерно для менингоэнцефалита. Отличительной чертой криптококкового менингоэнцефалита является характерная картина ликвора: он слабо мутный или кремового цвета и не носит гнойного характера, при наличии в нем большого количества криптококков может приобретать желеобразный характер. В результате всех этих изменений в ликворе нарушается отток ликвора из желудочков в субарахноидальное пространство с развитием окклюзионной гидроцефалии и эпендиматита. Локализованное поражение ЦНС может иметь вид хорошо ограниченной гранулемы, напоминающей гумму.
Криптококкоз легких у больных с ВИЧ протекает со снижением массы тела, лихорадкой, кашлем, иногда с отделением скудной мокроты, диспноэ, появлением болей в грудной клетке, обусловленных вовлечением плевры. Рентгенологически выявляются как одиночные, так и диффузные интерстициальные инфильтраты с поражением корней легкого и иногда наличием плеврального выпота. В случае диссеминированного криптококкоза легких развивается острая интерстициальная пневмония со скоплением криптококков в альвеолярном интерстиции.
Поражения кожи криптококком у больных с ВИЧ представлены пигментированными папулами, пустулами, язвенно-некротическими очагами. Поражения кожи носят как локальный, так и диффузный характер.
У пациентов с ВИЧ часто поражаются почки, причем процесс протекает бессимптомно, но может протекать по типу пиелонефрита с медуллярным некрозом почек. Причем после первичного лечения очагом персистирующей инфекции может стать предстательная железа.
Диагностика криптококкоза
Симптомы криптококкоза столь полиморфны, что дифференциальный диагноз приходится проводить в зависимости от локализации поражения, и необходимо помнить, что это заболевание может всего лишь отражать иммуносупрессивное состояние, обусловленное основным заболеванием или неблагоприятными факторами, приводящими к иммуносупрессии, или же оно может выступать как маркерное при ВИЧ-инфекции. Криптококковый менингит дифференцируют с туберкулезным менингитом, вирусным менингоэнцефалитом, метастатическим процессом, менингитами различной микотической природы, бактериальными менингитами. Легочные поражения заставляют исключать опухоль легкого, метастазы злокачественных новообразований, туберкулез, саркому. Кожные поражения при криптококкозе из-за их непатогномоничности требуют исключения сифилиса, туберкулеза кожи, базальноклеточного рака кожи. Поражение костей следует отличать от остеомиелита, периостита бактериальной или туберкулезной природы.
Диагностика криптококкоза основана на комплексе клинико-лабораторных данных. У больных с ВИЧ-инфекцией при развитии у них менингоэнцефалита и менингита всегда показано обследование на криптококкоз, т.к. именно этот возбудитель является одной из ведущих причин поражения ЦНС у этих больных. Лабораторные методы диагностики включают в себя микроскопическое исследование окрашенных тушью препаратов спинно-мозговой жидкости, мокроты, гноя, другого биологического отделяемого и тканей организма. Возможно выявление антигена С. neoformans с помощью реакции латекс-агглютинации в этих же биологических средах.
Диагноз ставится при обнаружении почкующихся дрожжевых клеток, окруженных прозрачной капсулой при окраске тушью. Диагноз может быть подтвержден получением чистой культуры и идентификацией возбудителя, поскольку C.neoformans легко выделяется из крови больных СПИДом.
Читайте также:
- Дифференциация астенического невроза. Особенности диагностики астенического невроза
- Репликация вируса в клетке. Сборка вирусов. Высвобождение дочерних вирионов из клетки.
- Методы диагностики артериальной гипертензии
- Диагностика осложнений клипирования аневризм мозга. Профилактика
- Методика пластики прямокишечно-влагалищного (ректовагинального) свища мышечным лоскутом
