КТ, МРТ при абсцессе почки
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Абсцесс головного мозга — очаговое скопление гноя в веществе головного мозга и является жизнеугрожающим состоянием, требующим незамедлительного лечения и быстрой идентификации при помощи инструментальных методов исследования.
Эпидемиология.
- Заболеваемость: примерно 1:100 000 в год
- М:Ж=2,3:1
- К группе высокого риска относятся пациенты с иммунодефицитом, СПИДом, а также больные, которым проводилась трансплантация костного мозга или органов.
Классификация
По этиологии:
- риногенные абсцессы мозга (вследствие гнойных ринитов, синуситов)
- отогенные абсцессы мозга (вследствие гнойных отитов, лабиринтитов, евстахиитов, мастоидитов)
- абсцессы в результате черепно-мозговой травмы
- метастатические абсцессы в результате гнойных поражений других органов, преимущественно лёгких.
По расположению очага абсцесса:
- абсцесс височной доли
- абсцесс мозжечка
- абсцесс лобной доли
- абсцесс теменной
- абсцесс затылочной доли
Клинические проявления.
Клинические проявления неспецифичны в тех случаях, когда нет убедительных данных за воспалительный процесс или сепсис.
Повышение ВЧД, судороги и фокальные неврологические нарушения – наиболее частые симптомы. В худших случаях многие абсцессы распространяются на вентрикулярную систему, что приводит к внезапному быстрому ухудшению состояния больного, и соответственно предвещает неблагоприятный исход.
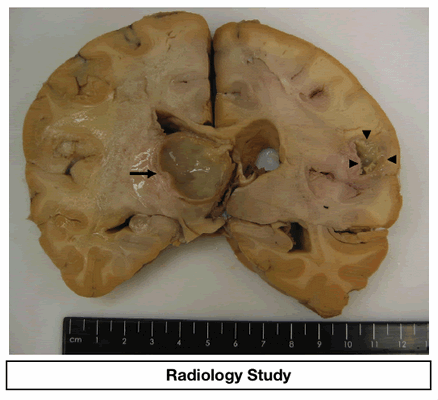
Патология.
Абсцесс головного мозга является следствием роста патогенных микроорганизмов в паренхиме головного мозга, изначально приводящих к церебриту, а в дальнейшем – к формированию абсцесса.
Наиболее частым этиологическим фактором является прямое распространение инфекции (синусит, воспалительный процесс в среднем ухе), реже – гематогенная диссеминация. Еще реже абсцесс головного мозга формируется после травмы или хирургических манипуляций.
Выделяют 4 стадии абсцесса, как патоморфологически, так и радиологическими:
• ранний церебрит
• поздний церебрит
• ранняя инкапсуляция
• поздняя инкапсуляция
Факторы риска:
Факторы риска при гематогенной диссеминации включают в себя:
• левосторонний сброс крови при врожденных пороках сердца или легочная артериовенозной мальформация или фистуле
• бактериальный эндокардит (при внутривенном введении лекарств)
• заболевания легких (абсцесс легкого, бронхоэктазы, эмпиема)
• синоназальные инфекции
• зубной абсцесс
• сепсис
Микробиология:
• Streptococcus sp: 35-50%, особенно S. pneumoniae
• стерильный – 25 %
• смешанный: варьирует в зависимости от источника в пределах 10-90%
• Staphylococcus aureus и S. epidermidis – при нейрохирургических операциях
• Гр (-) флора – чаще у младенцев
• листерия – у беременных и пожилых
• у новорожденных – стрептококк группы B и кишечная палочка
Наиболее частые возбудителя у пациентов с иммунодефицитом:
• Toxoplasma gondii
• Nocardia asteroides
• Candida albicans
• Listeria monocytogenes
• Mycobacterium sp
• Aspergillus fumigatus
Радиографические признаки:
Картина абсцесса и на КТ, и на МРТ имеет схожие признаки, хотя МРТ способна лучше отличить абсцессы от очагов поражения с кольцевым усилением.
По стадиям:
1. Ранний церебрит:
• может быть невидимым на КТ;
• плохо отграниченная кортикальная или субкортикальная гиподенсивная область с масс-эффектом и отсутствием контрастного усиления (или со слабым усилением)
2. Поздний церебрит:
• очаг поражения с кольцевидным усилением и гиподенсивным центром, лучше определяемый по сравнению с 1-ой стадией
3. Ранняя инкапсуляция:
• пораженная область с четким кольцевидным контрастным усилением, которая имеет гиподенсивное внешнее кольцо и гиперденсивное внутреннее (симптом «двойного кольца») – в большинстве случаев
4. Поздняя инкапсуляция:
• очаг с кольцевидным контрастным усилением с утонченной капсулой и уменьшенной гиподенсивной центральной полостью;
КТ
У пациентов с подозрением на абсцесс должны получены пре- и постконтрастные изображения при невозможности выполнения МРТ.
Типичные признаки:
• изо- или гиперденсивное кольцо ткани равномерной толщины
• центральное низкое затухание (жидкость/гной)
• окружающая область низкой плотности (вазогенный отек)
• вентрикулит
• обструктивная гидроцефалия возможна при внутрижелудочковом прорыве
МРТ
МРТ – более чувствительный и в совокупности с МРС и DWI более специфичный метод диагностики церебральных абсцессов.
1. Т1:
• низкая интенсивность центральной области (гиперинтенсивна по отношению к ЦСЖ)
• низкая интенсивность периферических областей (вазогенный отек)
• кольцевидное усиление
• может быть вентрикулит
2. Т2/FLAIR:
• высокая интенсивность центральной области (гипоинтенсивна по отношению к ЦСЖ, не ослабляется на FLAIR)
• высокая интенсивность периферических областей (вазогенный отек)
• капсула абсцесса может выглядеть как тонкий обод низкой интенсивности
3. DWI/ADC:
• высокий DWI-сигнал обычно в центре
• представляет истинную ограниченную диффузию (низкий сигнал на ADC, обычно -650+/-160 * 10^-6 mm^2/s)
• периферическая или неоднородная ограниченная диффузия; данная находка не является такой постоянной, поскольку около половины очагов с кольцевидным усилением могут не являться абсцессами
• значения ADC возрастают при успешном лечении
4. SWI:
• низкая интенсивность обода: замкнутый в 90%, гладкий в 75%; в большинстве случаев совпадает с ободом при контрастном усилении
• симптом «двойного кольца»: гиперинтенсивная линия, расположенная внутри низкоинтенсивного обода
КТ, МРТ при абсцессе почки
а) Определение:
• Ограниченное скопление гноя вследствие гнойного некроза почки
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ с контрастированием: сферическое, не накапливающее контраст образование почки с уплотнением околопочечной клетчатки
2. Рентгеноскопия при абсцессе почки:
• Экскреторная урография:
о Нарушение экскреции:
- Задержка контрастирования, снижение плотности контраста, ослабление нефрограммы
- Возможно отсутствие нефрограммы и контрастирования чашечек
о Гетерогенная нефрограмма
о Одиночное или множественное, округлое или неправильной формы яркое образование с четкими контурами
о Сглаживание чашечек и лоханки
о Возможно расширение чашечек, лоханки и мочеточника
3. УЗИ при абсцессе почки:
• Исследование в режиме серой шкалы:
о Анэхогенное или гипоэхогенное скопление жидкости, сливающееся с нормальной эхогенной жировой клетчаткой в пределах фасции Героты
о Образование в почке или смещение почки
о Округлое комплексное образование с тонкими или гладкими стенками
о Возможны внутренние перегородки или камеры
о Низкоуровневые внутренние эхо-сигналы (внутренний детрит)
о «Кольцевидные» артефакты, «грубая акустическая тень»
• Цветовая допплерография:
о Поток на периферии (гиперемия)
о Отсутствие потока в центре или только в перегородке
4. КТ при абсцессе почки:
• КТ без контрастирования:
о Одиночное (наиболеечасто) или множественные образования; одностороннее или двустороннее
о Округлые гиподенсные образования с четкими контурами
о Возможно наличие газа в скоплении жидкости
• КТ с контрастированием:
о Увеличенная почка с очаговыми гиподенсными областями (острый абсцесс)
о Признак «ободка» или «кольца»: контрастирование стенки абсцесса (подострого или хронического)
о Отсутствие центрального контрастирования образования
о Контрастирование нормальной почечной ткани
о Облитерация почечного синуса или сглаживание чашечек
о Утолщенные стенки, умеренное расширение лоханки и мочеточника
о Воспаление или расширение околопочечного пространства:
- Изменение контура почки, стертый контур почки, ее смещение
- Отек или облитерация околопочечной клетчатки
- Утолщенная фасция Героты и околопочечные перегородки
5. МРТ при абсцессе почки:
• Т1-ВИ:
о Гипоинтенсивное образование
• Т2-ВИ:
о Гиперинтенсивное образование, повышение ИС от окружающих образование тканей (отек вокруг образования)
• Постконтрастные Т1-ВИ:
о Ободковое контрастирование (образование размером менее 1 см, гомогенно накапливающее контраст)
6. Радионуклидная диагностика:
• Сцинтиграфия с мечеными лейкоцитами:
о Повышенное поглощение лейкоцитов, меченных индием-111, в почке и, возможно, в околопочечном абсцессе
о Возможен ложноотрицательный результат сканирования с использованием лейкоцитов: предшествующая антибиотикотерапия, отграниченные абсцессы, слабый воспалительный ответ
7. Рекомендации по визуализации:
• Лучший метод диагностики:
о Мультиспиральная КТ до и после введения контраста для дифференциальной диагностики абсцесса и опухоли
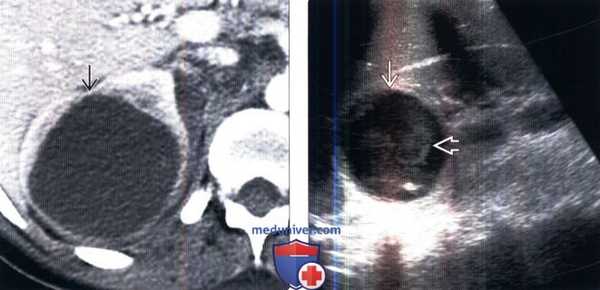
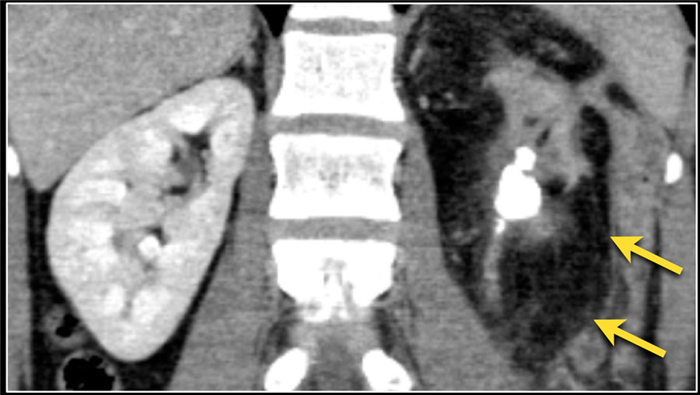
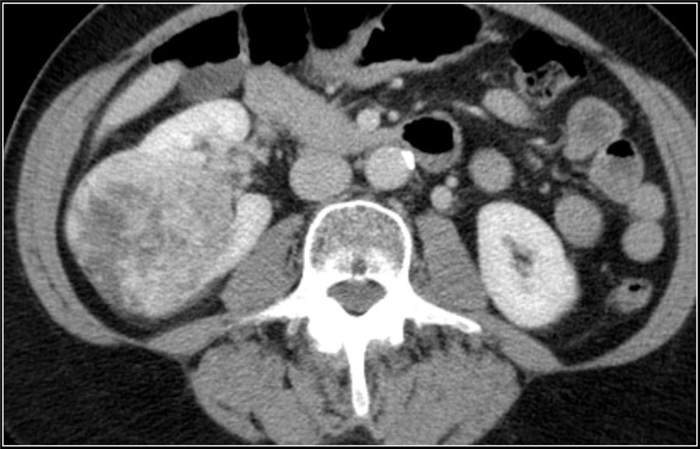
(Слева) КТ правой почки с контрастированием, аксиальная проекция: выявлено крупное образование в почке, не накапливающее контраст и окруженное капсулой с плотностью 20 HU (предположительно абсцесс).
(Справа) УЗИ правой почки в сагиттальной плоскости: у того же пациента выявлено округлое анэхогенное образование с низкоуровневыми внутренними эхо-сигналами и задним акустическим усилением. Лихорадка в анамнезе и данные визуализации указывают на наличие абсцесса.
в) Дифференциальная диагностика абсцесса почки:
1. Почечноклеточный рак (ПКР):
• КТ с контрастированием: контрастирование образования
• Часто случайно обнаруживают на КТ или УЗИ
• Часто на момент выявления имеются метастазы
• Клинические проявления имеются редко, обычно течение бессимптомное
• В дифференциальной диагностике помогают анамнез заболевания и анализ мочи
2. Метастазы и лимфома:
• Метастазы (легкие, молочные железы, желудочно-кишечный тракт, злокачественная меланома):
о Метастазирование почти всегда происходит гематогенным путем
о Метастазы в легких и молочных железах, а также рак ободочной кишки редко имеют большой размер и являются одиночными: часто трудно отличить от ПКР
о Многоочаговые небольшие контрастируемые узлы на КТ; распространенные внепочечные метастазы
о Отсутствие клинической картины (наиболее часто) или боль в боку, гематурия
о Для гистологического подтверждения используют биопсию под контролем КТ или УЗИ
• Лимфома:
о Различные варианты: множественные отдельные образования, прямое прорастание из увеличенных забрюшинных лимфатических узлов, отдельное образование, диффузная инфильтрация, преимущественное поражение околопочечного пространства
о Отсутствие клинической картины (наиболее часто); лихорадка, потеря веса, боль в боку, гематурия, почечная недостаточность
3. Инфицированная или геморрагическая киста:
• Солидное неконтрастируемое образование
• КТ: отсутствие уплотнения околопочечного пространства и признака «ободка», шероховатая стенка, гиперинтенсивное образование
• Иногда невозможно провести дифференциальную диагностику только лишь по данным визуализации
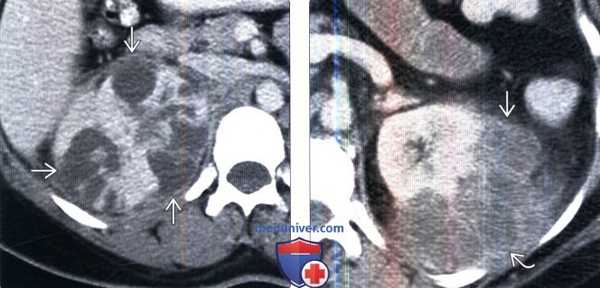
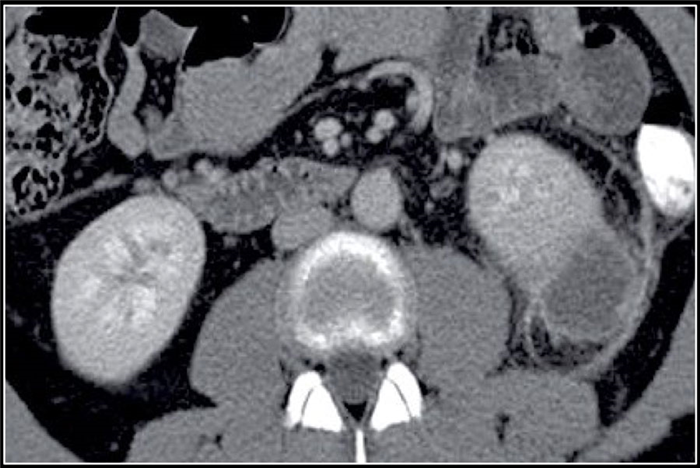
(Слева) КТ с контрастированием, аксиальная проекция: выявлена увеличенная правая почка с множественными скоплениями жидкости неправильной формы, не накапливающими контраст. Данные признаки характерны для многоочаговых абсцессов.
(Справа) КТ с контрастированием, аксиальная проекция: выявлены многокамерные абсцессы почки с ободковым контрастированием и абсцессы околопочечного пространства.
г) Патология:
1. Общая характеристика абсцесса почки:
• Этиология:
о Осложнение острой почечной инфекции:
- Острый пиелонефрит или очаговый бактериальный нефрит
- Обычно наблюдают спустя 1-2 недели после инфицирования
о Восходящие инфекции мочевыводящих путей:
- Камни, обструкция, аномалии почек, рефлюкс мочи (сахарный диабет или беременность)
- Ятрогенное вмешательство (катетеризация)
- Грамотрицательные микроорганизмы (Escherichia coll, разновидности Proteus, разновидности Klebsiella)
о Гематогенное распространение:
- Внутривенное введение лекарственных средств, инфицирование кожи
- Занос из других источников инфекции (порок клапана сердца, протезирование)
- Ятрогенное вмешательство (аспирация кисты, эмболизация сосудов почки)
- Грамположительные и грамотрицательыне микроорганизмы (Staphylococcus aureus, Streptococcus или Enterobacteriaceae)
о Факторы риска:
- Сахарный диабет
- Иммуносупрессия
- Обструкция мочевыводящих путей
о Патогенез:
- Инфекция мочевыводящих путей — распространение до почек → острый пиелонефрит/острый очаговый бактериальный нефрит → расплавление — секвестрация — абсцесс почки
• Ассоциированные аномалии:
о Обструкция мочевыводящих путей
о Аномалии мочевыводящих путей (например, пузырно-мочеточниковый рефлюкс), особенно у детей
2. Макроскопические и хирургические особенности:
• Округлое образование с четкими краями и толстыми или гладкими стенками
3. Микроскопия:
• Инфицированная и некротическая ткань; возможно наличие газа
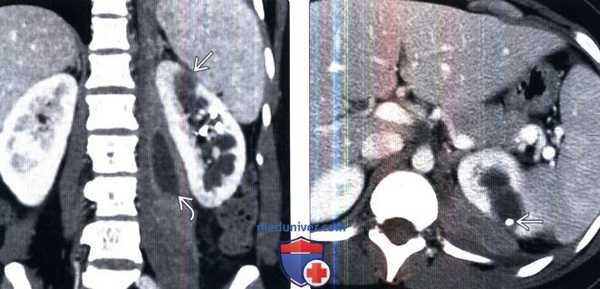
(Слева) КТ с контрастированием, коронарная проекция: у женщины 32 лет, поступившей с болью в боку, лихорадкой и позитивным бактериальным посевом крови на Е. coli, выявлены гематогенные стафилококковые абсцессы левой почки и левой поясничной мышцы.
(Справа) КТ с контрастированием, аксиальная проекция: у этой же пациентки визуализирован чрескожный дренажный катетер внутри абсцесса почки. После дренирования отмечено полное восстановление.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Лихорадка, боль в животе/боку, озноб, дизурия
о Симптомы более двух недель
о Болезненность в реберно-позвоночном углу о Пальпируемое образование в боку
• Лабораторные данные:
о Анализ мочи: повышение количества лейкоцитов, позитивная бактериальная культура
о Анализы крови; повышение СОЭ, позитивная бактериальная культура
2. Демография:
• Возраст:
о Любой
• Пол:
о Мужчины и женщины болеют одинаково часто
• Эпидемиология:
о Встречаемость: абсцесс почки - 0,2% случаев; абсцесс около-почечного пространства - 0,02% случаев
3. Течение и прогноз:
• Осложнения:
о Разрыв в околопочечное пространство (абсцесс околопочечного пространства) → за фасцию Героты (абсцесс переднего или заднего забрюшинных пространств) → поясничные и поперечные мышцы → передняя брюшная полость → субдиафрагмальный или тазовый абсцесс
о Разрыв — собирательная система почки → пионефроз
о Сдавливание или обструкция → гидронефроз — атрофия почек
о Некроз и образование полостей
• Прогноз:
о Благоприятный в случае раннего выявления и лечения
о Неблагоприятный при позднем выявлении и лечении
4. Лечение абсцесса почки:
• Антибиотикотерапия
• Антибиотикотерапия и чрескожное дренирование под контролем УЗИ или КТ (в зависимости от размера абсцесса)
• Оперативное лечение:
о Отсутствие эффекта от консервативной терапии или дренирования
о Сложные случаи, не подлежащие чрескожному дренированию
• Наблюдение:
о Визуализация для подтверждения разрешения абсцесса
о Оценка первичных аномалий мочевыводящих путей
е) Диагностическая памятка:
1. Следует учесть:
• Следует учитывать данные анамнеза заболевания и анализа мочи для постановки диагноза и исключения злокачественных новообразований
2. Советы по интерпретации изображений:
• КТ с контрастированием:
о Гиподенсное образование с отсутствием контрастирования центра
о Признак «ободка»
о Уплотнение околопочечного пространства
Инфекционное поражение почек
При визуализации картина при пиелонефрите или абсцессе почки схожа с картиной при опухоли, поэтому результаты анамнеза, осмотра и других клинических данных помогают радиологу в постановке правильного диагноза. В представленном случае визуализируются гиподенсные образования в обоих почках. Если диагноз базировать только, исходя из данных изображения, то напрашивается следующий дифференциальный ряд: пиелонефрит, лимфома или метастаз.
Данный пациент поступил с жалобами на боль в боку и с анамнезом воспалительного поражения мочевыводящих путей, также у пациента отрицательный онкологический анамнез, поэтому диагноз — пиелонефрит.
На КТ спустя 4 месяца визуализируются нормальные почки. На первом изображении патологическая картина обусловлена мультифокальным пиелонефритом.
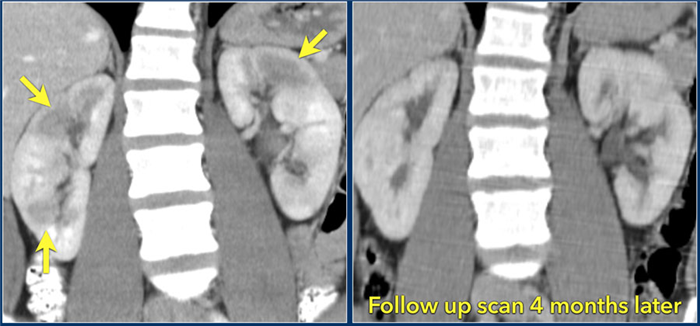
Абсцесс почки является осложнением острого пиелонефрита. Обычно у данных пациентов лихорадка, боль и в анамнезе инфекция мочевыводящих путей.
На КТ абсцесс визуализируется, как неспецифическое однородное гиподенсное образование или комплекс кистозных образований.
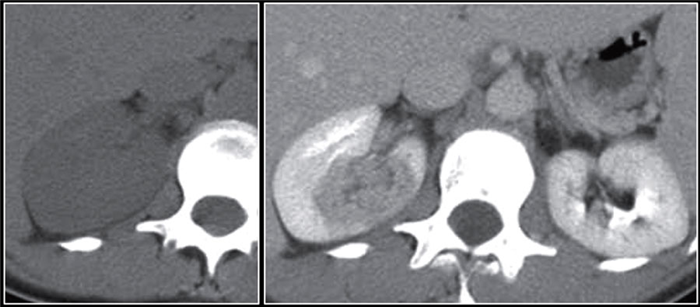
Почечный абсцесс также может визализироваться, как образование с утолщённой стенкой неравномерно контрастирующееся с прорастанием в околопочечную клетчатку.
У пациентов с атипичной клинической картиной и кистозно-комплексного образование с прорастанием в околопочечную клетчатку в дифференциальный ряд следует включить почечно-клеточный рак.
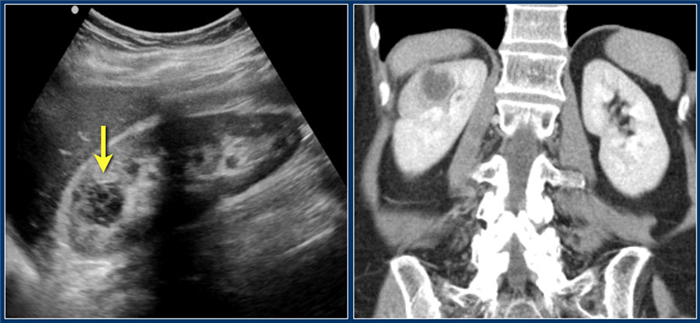
Этот пациент типичный поступил с болью в правом боку и изменениями в лабораторных данных, характерные для инфекции мочевыводящих путей.
На ультразвуковом изображении визуализируется гипоэхогенный очаг с гиперэхогенным включением, что соответствует на жидкостное включение.
Диагноз — абсцесс.
Ксантогранулематозный пиелонефрит.
Ксантогранулематозный пиелонефрит (КП) — это агрессивная форма интерстициального нефрита, включающая гнойно-деструктивный и пролиферативный процессы в почке с образованием гранулематозной ткани. Часто патология ассоциирована с мочекаменной болезнью, что приводит к дополнительной дилатации чашки. В таких ситуациях почка чаще диффузно увеличена, реже сегментарно.
Увеличение почек присутствует во всех случаях ксантогранулематозного пиелонефрита и при макроскопическом исследовании выявляются включения жира. Ниже представлен ещё один случай ксантогранулематозного пиелонефрита. У пациента деструкция правой почки, множественные конкременты и пролиферация фиброзной и жировой ткани. Данная КТ очень напоминает липосаркому.
Ангиомиолипомы почек
1 ГБУЗ «Городская поликлиника № 24», Санкт-Петербург.
2 ГАУЗ «Кемеровская областная клиническая больница» им. С.В. Беляева.
Введение
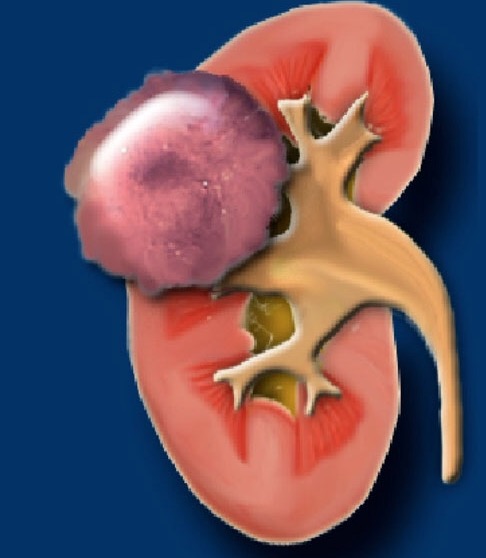
Ангиомиолипома (АМЛ) является самой распространенной доброкачественной опухолью почек. Впервые была описана в 1902 г. W. Fischer. Согласно определению, АМЛ почки представляет собой высокоактивную сосудистую опухоль, как правило доброкачественную, состоящую из клеток эндотелия, гладких мышц и жировой ткани (рис. 1).
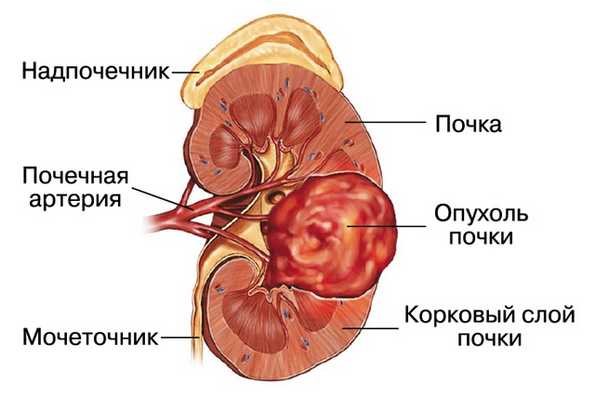
Рис. 1. Ангиомиолипома почки (графическое изображение).
В 80–90% случаев образования являются самостоятельным заболеванием. В остальных случаях ассоциированы с другой патологией, например туберозным склерозом или лимфангиолейомиоматозом.
Туберозный склероз – аутосомно-доминантное генетическое заболевание, приводящее к появлению доброкачественных опухолей (гамартом) во внутренних органах, повреждению кожи. Комплекс туберозного склероза (болезнь Бурневилля–Прингла) включает в себя ангиофибромы лица, околоногтевые фибромы, гамартому сетчатки, корковые туберы и субэпендимальные узлы, множественные АМЛ почки [5, 6].
Лимфангиолейомиоматоз – полисистемное заболевание, характеризующееся прогрессирующей кистозной деструкцией легочной ткани, поражением лимфатической системы и появлением опухолевидных образований (ангиомиолипом) органов брюшной полости с генетической основой [4].
Этиология и патогенез развития АМЛ до сих пор остаются малоизученными. К факторам, предрасполагающим к развитию спорадических АМЛ, причисляют женский пол, возраст, беременность, гормональные изменения (динамика роста АМЛ во время беременности могут свидетельствовать о гормонозависимой природе опухоли) [1–3].
Частота встречаемости АМЛ составляет от 12 до 30 случаев на 100 тыс. населения.
Общая распространенность в мире предположительно может составлять от 0,3 до 3,0% по данным разных авторов [1–3], у женщин АМЛ встречается в 2–3 раза чаще, чем у мужчин.
У пациентов, страдающих туберозным склерозом, в 90% случаев выявляются множественные двусторонние АМЛ почек. В свою очередь, до 20% всех выявляемых АМЛ сопровождают туберозный склероз [5, 6].
Более 90% АМЛ – асимптомные, а самым серьезным осложнением у таких пациентов является кровоизлияние, встречающееся менее чем в 2% случаев.
Классификация
Широкая распространенность АМЛ в клинической практике привела к многочисленным попыткам создать разнообразные классификации, среди которых были попытки систематизировать опухоль по чувствительности к гормонам, наличию признаков инвазии, дебюту заболевания и др.
В настоящее время в рутинной практике используется классификация по известному этиологическому фактору:
- Спорадический тип. Является наиболее распространенным, составляет 75–80% всех случаев заболевания. Образование обнаруживается при случайном ультразвуковом исследовании (УЗИ) органов мочевыделительной системы, характеризуется бессимптомным течением.
- Наследственный тип. Включает опухоли, сопровождающие генетические заболевания. Наиболее часто встречается синдром Бурневилля–Прингла (туберозный склероз) – аутосомно-генетическая патология из группы факоматозов. Она сопровождается множественными двусторонними АМЛ почек и обусловливает примерно 20% случаев таких образований.
- Тип с невыясненной этиологией. Диагностируется редко, не чаще 1–2% случаев. К данному типу относятся множественные спорадические новообразования, опухоли с инвазивным ростом.
Гистологическая классификация: типичная (трехфазная), атипичная (монофазная). Большинство АМЛ содержат все три компонента (расширенные кровеносные сосуды «-ангио»; гладкомышечные клетки «-мио» и зрелые адипоциты «-липо») и, таким образом, являются трехфазными опухолями. Однако в некоторых АМЛ превалирует какой-то один компонент (монофазные опухоли).
Радиологическая классификация. Согласно радиологической классификации, АМЛ почки может быть с большим содержанием жира, минимальным его содержанием и без выявляемого жира.
Клиническая картина заболевания
Как правило, спорадические АМЛ являются случайной находкой при УЗИ в возрасте от 30 лет и старше. Иногда рост опухоли может сопровождаться неинтенсивными болями со стороны поражения. Причем в отличие от других доброкачественных опухолей, при АМЛ болевой синдром не связан с давлением опухоли на ткань почки. Предполагают, что боль возникает в результате кровоизлияния внутри самой АМЛ.
Клинические проявления чаще всего связаны со спонтанным забрюшинным кровотечением, которое может привести к шоку у трети пациентов.
Диагностика
Лучший диагностический критерий – обнаружение солидного гетерогенного образования с макроскопическим жировым компонентом в коре почки у взрослых.
Обзорная рентгенография, экскреторная урография, сцинтиграфия, ангиография в настоящее время используются при подозрении на АМЛ чуть реже, поскольку имеют крайне низкую специфичность.
При экскреторной урографии небольшая АМЛ проявляется наличием рентгенопрозрачного дефекта, и если образование имеет большие размеры, то определяется деформация собирательной системы.
Ангиография может быть полезна при наличии в АМЛ увеличенного сосудистого компонента: выявляется гиперваскулярное образование с множественными хаотично расположенными извитыми сосудами и мешковатыми псевдоаневризмами.
Среди лучевых методов диагностики АМЛ почки УЗИ используют как базовый метод, включая дуплексное исследование, контрастное УЗИ, УЗ-эластографию.
Возможно ли обойтись лишь УЗИ у пациента с АМЛ почки, не проводя дополнительных исследований (МСКТ, МРТ, биопсии)? Согласно одному из метаанализов, чувствительность УЗИ составляет 99%, однако специфичность – лишь 43%. Необходимо учесть, что более чем в 50% случаев как АМЛ может выглядеть почечно-клеточный рак (ПКР). Поэтому КТ или МРТ обязательны для постановки диагноза АМЛ.
КТ с контрастированием и МРТ с контрастированием являются основными методами диагностики АМЛ. Биопсия используется в спорных случаях для определения тактики ведения и объема оперативного вмешательства и не является рутинным методом.
Одной из проблем диагностики АМЛ с низким содержанием жира является то, что лучевые характеристики образования могут не отличаться от ПКР. Это относится как к КТ, так и МРТ: ни динамическое контрастирование, ни изображения с химическим сдвигом, ни диффузионно-взвешенные изображения и карты коэффициента измеряемой диффузии не дают надежной информации.
Ультразвуковое исследование
При классической картине АМЛ в почке определяется гиперэхогенное (по отношению к паренхиме почки) образование с четкими контурами, не дающее акустической тени, округлой формы, акустическая плотность которого соответствует плотности жировой ткани, структура опухоли однородная во всех отделах (рис. 2, 3).
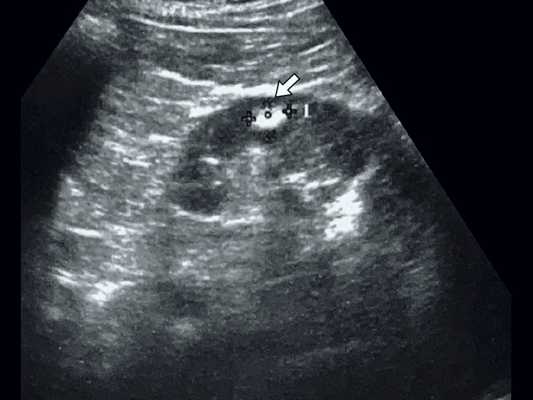
В паренхиме почки визуализируется гиперэхогенное образование с четкими контурами, небольшого размера, без акустической тени.
Системный подход — солидные образования почки
Большинство образований почки встречаются в практике, как случайные находки, из которых часть является почечно-клеточная карцинома. Задачей диагностики является дифференцировка доброкачественного и злокачественного образований почки, хотя во многих случаях это не представляется возможным.
В данной статье рассмотрены радиологические находки характерные для доброкачественных и злокачественных образований почки.
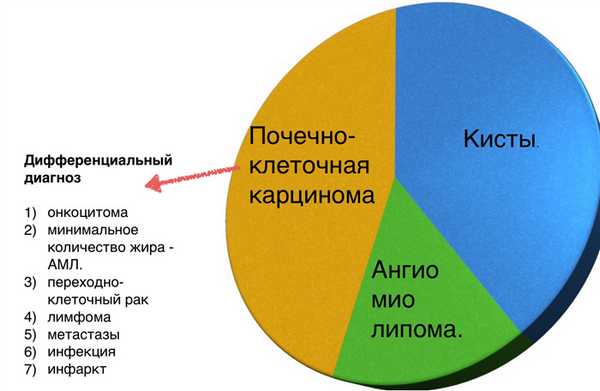
Алгоритм анализа при выявлении образования почки:
- определить кистозное образование или нет?
- если данное образование не кистозное — определите есть ли макроскопические включения жира, что в большей степени соответствует ангиомиолипоме.
- исключить рак почки, маскирующийся под инфаркт или инфекционное поражение, у пациентов с различными клиническими проявлениями.
- исключить лимфому или метастатическое поражение почек. Метастазирование в почки (менее 1%) и поражение почек при лимфоме (0,3%) — это редкость и свидетельствует о тотальном распространении заболевания.
Вы еще много раз столкнетесь с тем, что после выполнения данного алгоритма вы не придете к окончательному диагнозу, а на первом месте дифференциального ряда — почечно-клеточная карцинома.
Затем оцените КТ и МРТ-изображения и ответьте на вопрос, что больше соответствует доброкачественному образования почки, а что злокачественному выделив из этой группы признаки низкодифференцируемой опухоли и высокодифференцируемой почечно-клеточной карциномы.
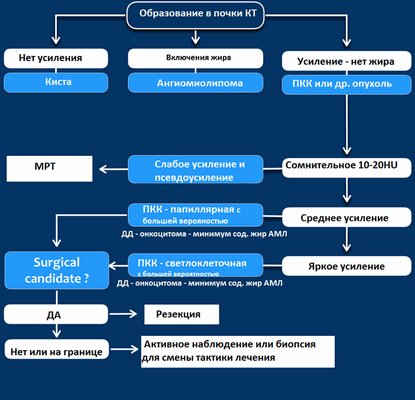
Гиперденсное образование на бесконтрасном КТ.
Образование с плотностью выше 70HU на нативном (бесконтрастном) КТ-изображении является геморрагическая киста. Геморрагические кисты также могут быть с плотностью ниже, чем 70HU, но в данном случае должен осуществлен контроль за образованиями на пост-контрастных изображениях. Если на пост-контрастных изображениях отсутствует контрастное усиление, то, следственно, подтверждается кистозное происхождение образование.
Макроскопическое включение жира в образовании почки плотностью 20HU явный признак ангиомиолипомы. Тонкие срезы лучше при исследовании плотности. К сожалению 5% ангиомиолипом макроскопический жир не содержат. КТ-картина данных ангиомиолипом неотличимо схожа с почечно-клеточной карциномой. Как ни странно, но почечно-клеточная карцинома в некоторых случаях также содержит жир. При включениях жира и кальцификатов в образование почки дифференциальный диагноз должен склонятся в сторону почечно-клеточной карциномы.
Сомнительное усиление на 10-20HU псевдо-усиление в кисте, как результат увеличения жесткости излучения. МРТ в данных случаях является отличным методом в дифференциальном диагнозе. Сомнительное усиление также характерно для папиллярной карциномы почки, для которой характерно слабое усиление и которая менее агрессивная опухоль, чем светлоклеточная карцинома.
Гомогенное усиление, а также ослабление (> 40 HU) на нативных снимках в большей степени характерны для ангиомиолипомы с малым содержанием жира, хотя почечно-клеточную карциному нельзя также исключать.
Сильное усиление визуализируется при светло-клеточной карциноме, ангиомиолипомах с малым содержанием жира и онкоцитомах. Светло-клеточная карцинома встречается чаще, чем онкоцитома и ангиомиолипома с малым содержанием жира, поэтому диагноз карциномы ставится чаще в особенности в тех случаях, когда образование гетерогенное и больших размеров.
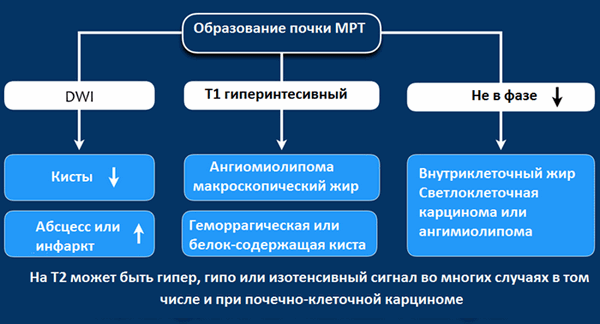
МРТ при образованиях почки
Гиперинтенсивный сигнал на Т1-взвешенных изображениях, как правило, визуализируется при геморрагических кистах или кистах с белковым содержимым, а также при ангимиолипомах, содержащие макроскопический внеклеточный жир.
Если жир внутри клетки, то на Т1-изображениях не будет гиперинтенсивного сигнала, сигнал будет снижаться на out-phase изображениях, что не характерно для ангимиолипомы, а типичнее для светлоклеточной карциномы почки.
МРТ чувствительнее , чем КТ при определении кистозного образования, а также МРТ показано для дифференциации, если на КТ выявлено псевдо-усиление.
На Т2 гипоинтенсивный сигнал характерен в большей степени для папиллярной карциномы почки и в меньшей степени для ангиолипомы с малым содержанием жира.
На Т2 гиперинтенсивный сигнал характерен для светлоклеточной карциномы, но признак не является специфичным, потому как схожие изменения и при онкоцитомах.
По данным МРТ изображений также трудно, как и по данным КТ изображений сказать однозначно о доброкачественности и злокачественности процесса.
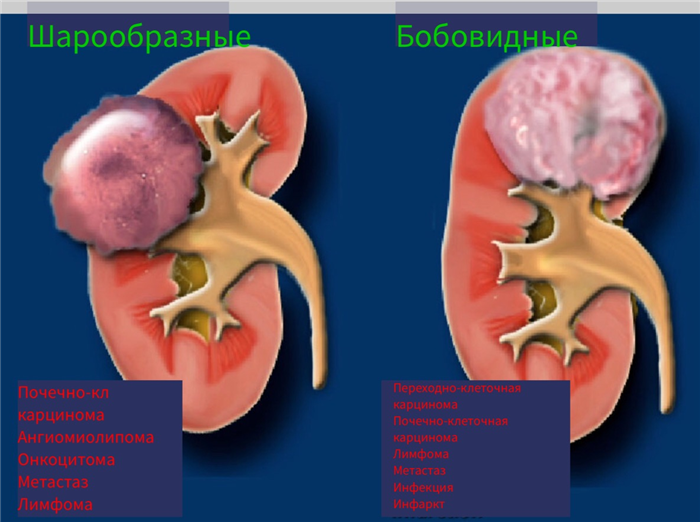
Размер и форма образования.
Ещё один способ в оценке солидных образований почки — это оценка формы образования. Солидные образования разделяют на шарообразные и бобообразные образования .
Шарообразные образования являются наиболее распространёнными образованиями почки. Данные образование чаще обширные деформирующие контур органа. Типичные представители шарообразных образований являются онкоцитома и почечно-клеточная карцинома.
Бобовидные образования не деформируют контур почки и «встроены» в паренхиме органа.
Бобовидные образования более трудно обнаружить и обычно не визуализируются на КТ без контраста.
Обратите внимание, что существует много подводных камней в дифференциальной диагностике шарообразных и бобовидных образований.
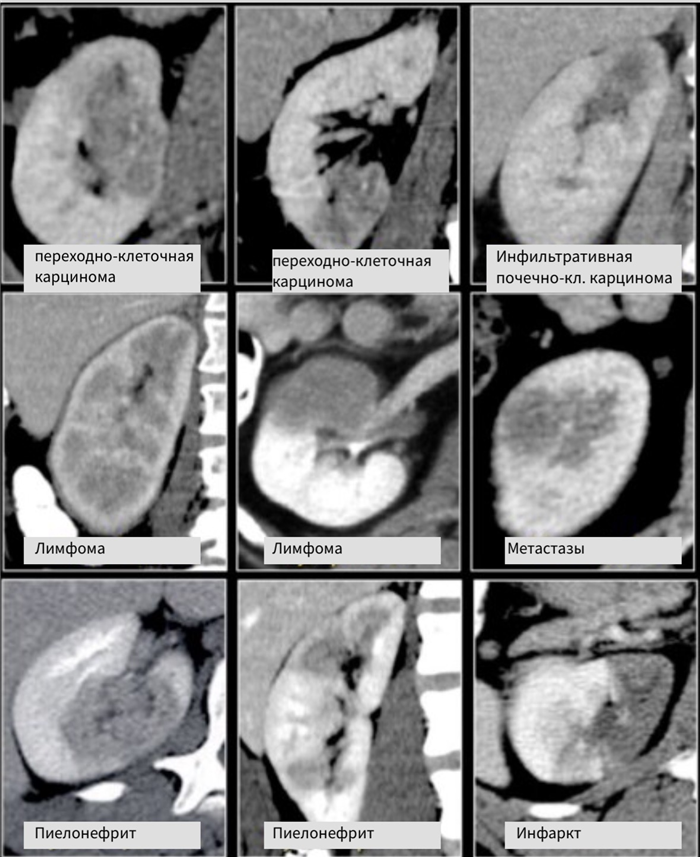
Бобовидные образования.
Радиологические признаки образований бобовидной формы обычно не специфичны. Данное явление заметно если обратить внимание на схожесть образований, представленных на рисунке. Дифференциальный диагноз обычно строят, исходя из клинических данных и, соответственно, данных визуализации.
Инфильтрирующее почку по центру образование у пожилого пациента соответствует переходно-клеточному раку почки. Инфильтрирующее почку по центру образование у молодого пациента с серповидной перегородкой внутри больше соответствует медуллярной карциноме почки. Мультифокальные и билатеральные или диффузные образования почки в сочетании с лимфоаденопатией, а также с вовлечением в патологический процесс других органов характерны для лимфомы.
Мультифокальные и двусторонние поражения почек характерны для злокачественных образований, в частности для метастазирования. У пациентов с клиникой характерной при инфекции, конечно же, в первую очередь нужно подозревать пиелонефрит. Для инфаркта почки характерно клиновидное поражение почки.
Размер образования.
Размер опухоли является наиболее важным показателем злокачественности опухоли вместе с гистологической оценки дифференцировки образования.
Риск возникновения метастазов зависит от размера опухоли.
Если размер опухоли меньше 3 см риск метастазирования незначительна.
Большинство образований почки в размере обычно меньше, чем 4 см. Многие из данных образований низкодифференцированная почечно-клеточная карцинома, безболезненно протекающие злокачественные или доброкачественные образования.
Образования размером от 1 до 2 см, которые удалили хирургически, в 56% доброкачественные образования. 13% образований размером от 6 до 7 см только являются доброкачественные.
Почечно-клеточный рак. Светлоклеточная карцинома почки.
Почечно-клеточная карцинома является типичным шарообразным образованием. Почечно-клеточная карцинома является случайной находкой выявленная у пациентов, обратившихся с жалобами не связанными с патологии мочевыделительной системы.
Пик заболеваемости 60-70 лет. Почечно-клеточная карцинома связана с наследственными синдромами такими, как синдром Хиппель-Линдау, туберозным склерозом и Бирт-Хогг-Дубе.
Самый распространённый подтип почечно-клеточной карциномы является светло-клеточная карцинома почек, затем папиллярная и хромофобная почечно-клеточная карцинома. Медуллярная и кистозных многокамерная почечно-клеточная карцинома встречается крайне редко.
Светло-клеточная карцинома.
Светло-клеточная карцинома почек составляет 70% случаев рака почек.
Данная опухоль чаще больших размеров и прорастает из почечной коры. Светло-клеточная карцинома является гиперваскулярным образованием с неоднородным содержимым, как следствие некроза, кровоизлияний, кальцинирования или образование внутри кист. В редких случаях почечно-клеточная карцинома содержит внеклеточный жир, соответственно, образование с включением жира и кальцинатов следует рассматривать, как почечно-клеточную карциному.
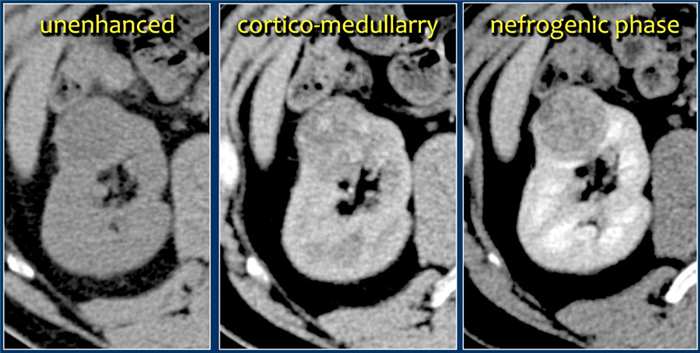
Характерной особенностью светлоклеточной карциномы явлечётся значительное усиление в кортикомедуллярную фазу.
Хотя трудности бывают, когда образование небольших размеров и локализуется в почечной коре, которая также хорошо контрастируется.
Поэтому нефрографическая фаза при образованиях такой локализации и размеров является для оценки наиболее важной так, как паренхима контрастируется гомогеннее и сильнее, чем опухоль, что хорошо заметно на ниже приведённых изображениях.
На МРТ светло-клеточная карцинома визуализируется, как гипоинтенсивное образование на Т1 и гиперинтенсивное на Т2. Как правило, почечно-клеточная карцинома не имеет экстрацеллюлярного жира, что, соответственно, отличает её от ангиомиолипомы. Хотя в 80% случаях светло-клеточной карциномы есть внутриклеточный жир, что приводит к снижению сигнала на Т1 opposed-phase в сравнении с in-phase изображениями. В данных ситуациях не стоит делать вывод о том, что жир внеклеточный, который характерен в большей степени для ангиомиолипомы. Болезнь Фон-Гиппель-Линдау ассоциирована с развитием светло-клеточной карциномы почек, чаще мультифокальной и билатеральной. Пациенты со светло-клеточной карциномой имеет 5-летнюю выживаемость, что является прогнозом хуже, чем у пациентов с папиллярной и хромофобной карциномой.
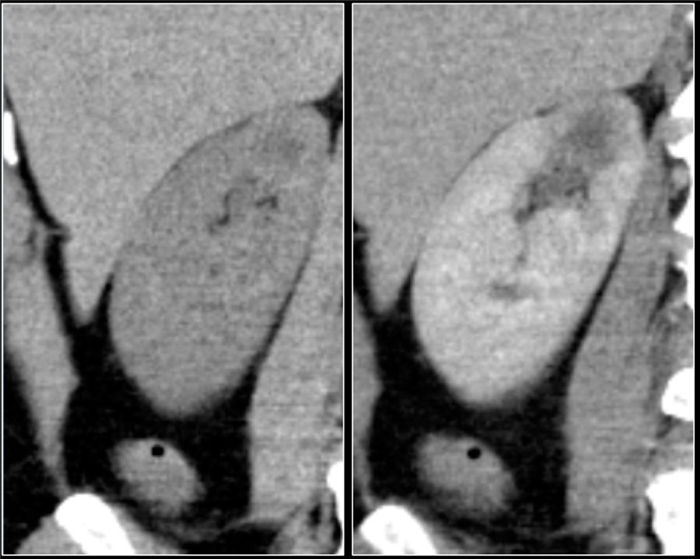
Порядка 5% всех светло-клеточных карцином имеют инфильтративный характер роста. Несмотря на то, что это лишь небольшая часть от всех почечно-клеточных карцинома, нельзя забывать про них при построении дифференциального ряда бобовидных образований почки с инфильтративным типом роста. Почечно-клеточные карциномы с инфильтративным типом роста являются агрессивными и гиперваскулярными, которые изменяют внутреннюю архитектуру почек, но не наружные контуры, а изменения лоханки схожи с изменениями при переходно-клеточном раке почки.
Папиллярная почечно-клеточная карцинома
Папиллярная почечно-клеточная карцинома встречается в 10-15% случаях от всех случаев почечно-клеточных карцином. Данные образования чаще гомогенные и гиповаскулярные, поэтому схожи с кистами. В отличии от светло-клеточной карциномы при контрастировании разница плотности образования до и после контрастирования составляет всего 10-20HU. Папиллярные почечно-клеточные карциномы больших размеров могут быть гетерогенными, в следствии геморрагий, некрозов и кальцификатов.
На МРТ данные образования на Т1 дают от изо- до гипотенсивный сигнал и на Т2 гипоинтенсивный. Включения макроскопического жира встречается чаще с кальцификатами.
Образования обычно билатеральные и мультифокальные, что в свою очередь намного чаще встречается в сравнении с другими почечно-клеточными карциномами. 5-летняя выживаемость составляет 80-90%.
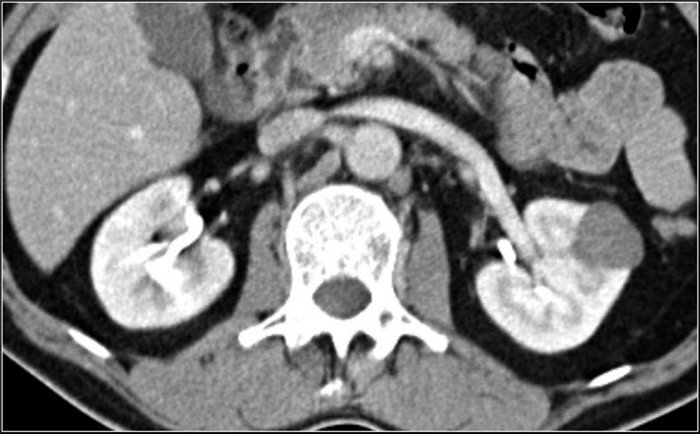
Хромофобная почечно-клеточная карцинома
5% от почечно-клеточных карцином типа хромофобная ПКК.
Это твердое, резко ограниченное и иногда с дольчатым строением образование.
Данное образование имеют схожее строение с онкоцитомой так, как в центре визуализируется перегородка или паттерн с радиальным строением, поэтому её невозможно отличить от онкоцитомы при визуализации, хотя и при гистологии тоже сложно.
При контрастировании хромофобная почечно-клеточная карцинома чаще однородная и менее интенсивная, чем светло-клеточная почечная карцинома при контрастировании.
Прогноз хромофобной ПКК схожий с прогнозом папиллярной ПКК и равен 5-летней выживаемости в 80-90% случаях.
Синдром Бёрта — Хога — Дьюба (англ. Birt–Hogg–Dubé syndrome) — редко встречающееся аутосомно-доминантное генетическое заболевание, обусловленное мутацией в гене FLCN и проявляющееся развитием доброкачественных опухолей волосяного фолликула (фиброфолликулом), кистами в лёгких и повышенным риском возникновения рака почки (хромофобная почечной карциномы) и рака толстого кишечника.
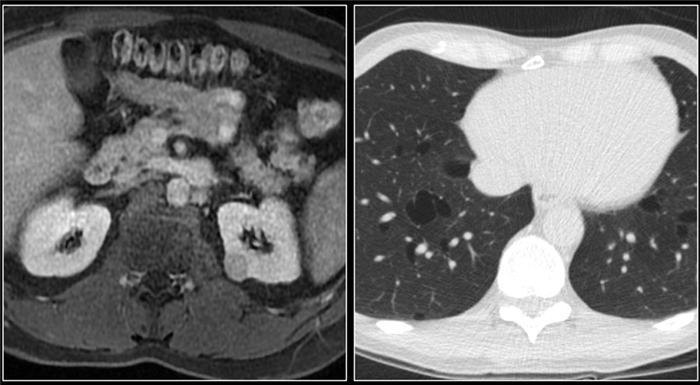
Стадирование почечно-клеточной карциномы.
Почечно-клеточная карцинома может распространяться на почечную фасцию и надпочечники, в почечную вену, полую вену.
Для хирурга при планировании операции важно знать, если тромб в нижней полой вене. Это важно в ситуациях, когда тромб поднялся выше диафрагмы, тогда необходимо планирование манипуляций вместе с торакальным хирургом.
Читайте также:
- Отравление ядом сома и его лечение
- Клиника отравления ТХЭ. Лечение отравлений хлорированными углевородами
- Сосуды спинного мозга в норме
- Ложные рецидивы холестеатомы. Эффективность радикальных операций на ухе
- Солитарная врожденная гипертрофия пигментного эпителия сетчатки: признаки, гистология, лечение, прогноз
