Лабораторная диагностика хронического лимфолейкоза - анализы
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
Лабораторная диагностика хронического лимфолейкоза - анализы
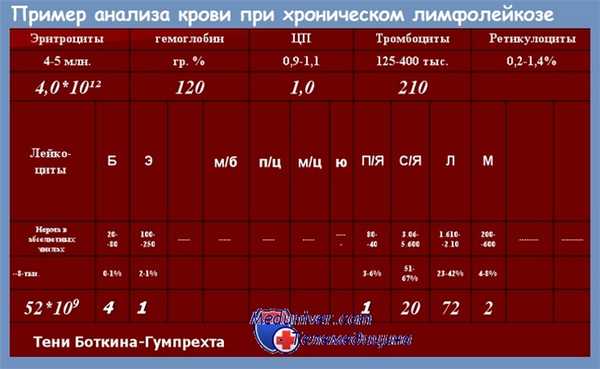
Клинический анализ крови при хроническом лимфолейкозе. Первым лабораторным признаком заболевания является лейкоцитоз с относительным и абсолютным лимфоцитозом. Морфологически лимфоциты не отличаются от нормальных. Пролимфоцитов обычно не более 2%.
Имеется редкий вариант хронического лимфолейкоза, при котором пролимфоцитов больше 10%, но меньше 55% (при количестве пролимфоцитов больше 55% диагностируется пролимфоцитарный лейкоз). Течение этого варианта заболевания значительно более агрессивное и приближается к пролимфоцитарному лейкозу.
Закономерно обнаруживаются тени Гумпрехта — разрушенные ядра лейкемически измененных лимфоцитов (артефакт, образующийся при приготовлении мазка крови). При прогрессировании нарастают лейкоцитоз и лимфоцитоз, анемия и тромбоцитопения. Анемия и тромбоцитопе-ния могут иметь аутоиммунный характер, что подтверждается обнаружением антител и положительным ответом на глюкокортикостероиды.

Исследование костного мозга при хроническом лимфолейкозе. Диагностическое значение имеют обнаружение более 30% лимфоцитов в миелограмме (если аспират не разведен периферической кровью) и лимфоидная инфильтрация костного мозга по данным трепанобиопсии. Характер инфильтрации костного мозга имеет прогностическое значение: нодулярное и интерстициальное поражение более благоприятно, чем диффузное.
Биохимические и иммунологигеские исследования при хроническом лимфолейкозе. При хроническом лимфолейкозе отсутствуют патогномоничные изменения биохимических показателей. В то же время характерны увеличение содержания мочевой кислоты (при лейкоцитозе), общей ЛДГ (отражает объем опухолевой массы и является неблагоприятным прогностическим признаком), а также гипогаммаглобулинемия, коррелирующая с частотой инфекционных осложнений.
У большинства пациентов обнаруживается снижение уровня иммуноглобулинов G, М и А. Чрезвычайно большое значение для диагностики и дифференциального диагноза имеет определение иммунофенотипа. Характерный иммунофенотип при В-клеточном ХЛЛ: CD5+, CD19+, CD20+, CD22± , CD79a+, CD23+, CD43+, CDllct, CD10-, циклин D1-. Как правило, негативны FMC7 и CD79b.
При проведении иммунофенотипирования рекомендуется оценивать экспрессию CD38, ZAP-70 и CD52. Экспрессия CD38 и/или ZAP-70 коррелирует с выявлением «u-CLL» и является плохим прогностическим признаком. Маркер CD52 — «мишень» для лечения моноклональным анти-CD52 антителом (Campath-1).
Цитогенетические и молекулярно-генетические исследования при хроническом лимфолейкозе. При рутинном цитогенетическом исследовании изменения кариотипа обнаруживаются более чем у 50% больных ХЛЛ, при FISH-анализе — у 80%. К наиболее частым аномалиям относятся трисомия хромосомы 12 (20% случаев), делеция хромосом llq (20%), 13q и 14q (50%), 6q21 (5%) или 17р13 (локус р53 — 10% случаев). При изменениях кариотипа, особенно множественных, прогноз заболевания ухудшается.
Выявлены ассоциации между хромосомными транслокациями и онкогенами, имеющими значение в лейкозогенезе: t(ll; 14) — с BCL-1 (следует отметить, что гиперэкспрессия BCL-1 чаще наблюдается при лимфоме мантийной зоны); t (14; 18) — с BCL-2 (экспрессия гена BCL-2, который препятствует развитию апоптоза, нарастает по мере прогрессирования ХЛЛ). Как уже отмечалось, мутация гена р53, которая выявляется у 10% пациентов, имеет неблагоприятное прогностическое значение.
Диагноз В-клеточного хронического лимфолейкоза правомочен при наличии следующих признаков:
1) абсолютный лимфоцитоз периферической крови более 10 • 10 9 /л;
2) при световой микроскопии лимфоциты имеют нормальную морфологию (меньше 10% атипичных лимфоцитов);
3) характерный иммунофенотип;
4) лимфоцитарная инфильтрация костного мозга (более 30% лимфоцитов при исследовании миелограммы, лимфоидная метаплазия костного мозга в трепанобиоптате).
Дифференциальный диагноз проводится с заболеваниями, сопровождающимися лимфаденопатией и лимфоцитозом. К ним относятся другие лимфопролиферативные заболевания (неходжкинские лимфомы, волосатоклеточный лейкоз), вирусные (краснуха, корь, цитомегаловирус, ВИЧ-инфекция, герпес, инфекционный мононуклеоз) и некоторые бактериальные инфекции (токсоплазмоз, туберкулез).
Клиническая картина при реактивных и опухолевых лимфаденопатиях и лимфоцитозах не имеет решающего значения для диагностики, однако следует учитывать ряд гематологических показателей (во всех случаях отсутствуют тени Гумпрехта, при вирусных инфекциях возможно появление небольшого количества плазматических клеток, для неходжкинских лимфом и волосатоклеточного лейкоза характерен полиморфизм лимфоцитов и другой иммунофенотип).
Проведение дифференциальной диагностики и постановка окончательного диагноза хронического лимфолейкоза основаны на результатах гистологического исследования лимфатического узла и трепанобиосии костного мозга, анализа миелограммы, иммунофенотипа лимфоцитов, данных серологических и культуральных исследований (для исключения инфекционных заболеваний).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Сипмтомы хронического лимфолейкоза (ХЛЛ) - анализы
Хронический лимфолейкоз чаще всего начинается исподволь и в большинстве случаев на ранних этапах прогрессирует очень медленно, а у ряда больных признаки прогрессирования годами могут отсутствовать.
У некоторых больных значительно увеличены глоточные миндалины, присоединение респираторной инфекции иногда сопровождается легким затруднением при проглатывании твердой пищи.
При небольшом количестве незначительно увеличенных периферических лимфатических узлов другие группы лимфатических узлов могут не быть увеличенными. В случае значительного увеличения периферических лимфатических узлов, как правило, оказываются увеличенными, иногда значительно, лимфатические узлы брюшной полости, что выявляется при ультразвуковом исследовании (УЗИ).
Медиастинальные лимфатические узлы увеличиваются редко и обычно незначительно. Нам не приходилось наблюдать синдрома сдавления верхней полой вены при хроническом лимфолейкозе (ХЛЛ).
Размеры лимфатических узлов у разных больных могут изменяться в очень широких пределах — от 1,5—2,0 до 10—15 см в диаметре. У одного больного размеры лимфатических узлов в разных областях могут варьировать, однако резкое увеличение лимфатических узлов какой-либо одной области для неосложненного хронического лимфолейкоза нехарактерно. В подобных случаях обязательна пункция или биопсия этого узла для исключения трансформации хронического лимфолейкоза в агрессивную лимфому.
Увеличенные лимфатические узлы могут сливаться между собой, образуя конгломераты. Особенно часто это наблюдается при увеличении лимфатических узлов брюшной полости. В то же время инвазивный рост с поражением соседних органов совершенно нехарактерен, большие лимфатические узлы могут сдавливать или оттеснять соседние органы, но прорастания в ткани соседних органов не бывает.
Имеются казуистические описания поражения внутренних органов при хроническом лимфолейкозе, не вызванные прорастанием в них опухоли из соседних лимфатических узлов. Например, приведен случай инфильтрации желчного пузыря лимфоидными клетками с характерным для хронического лимфолейкоза иммунофенотипом. Описаны также нескольких случаев нейролейкемии, но из известных нам лишь в одном лимфоидные клетки в цереброспинальной жидкости были исследованы иммунологически и имели иммунофенотип, характерный для хронического лимфолейкоза.
Нейролейкемия развилась после 10—летнего течения хронического лимфолейкоза и многократных курсов терапии. Лечение интралюмбальным введением метот-рексата ликвидировало все симптомы поражения головного мозга. Описаны несколько случаев специфического поражения желудка и тонкой кишки, однако иммунологическое исследование ткани этих органов ограничивалось определением CD20, поэтому нет абсолютной уверенности в правильной интерпретации как первоначального диагноза, так и поражения желудочно-кишечного тракта.
У большинства больных селезенка увеличивается позже, чем появляется увеличение лимфатических узлов. Только у некоторых больных размеры селезенки оказываются очень значительными. Следует иметь в виду, что увеличение селезенки без увеличения лимфатических узлов совершенно нехарактерно для хронического лимфолейкоза и требует тщательной верификации диагноза с использованием не только морфологического, но обязательно иммунологического исследования. Чаще всего в таких случаях речь идет либо о волосатоклеточном лейкозе, либо о мантийно-клеточной лимфоме с лейкемизацией, неправильно расцененных как хронический лимфолейкоз (ХЛЛ).
Увеличение печени наблюдается нечасто и обычно позже, чем увеличение селезенки. У отдельных больных увеличение селезенки или печени выражено значительно на протяжении всего заболевания и представляет проблему для лечения. Обычно это наблюдается при числе пролимфоцитов в крови более 10, а чаще всего при том варианте болезни, который рассматривается как пролимфоцитарный В-ХЛЛ.
Картина крови при первом обращении больного к врачу также изменчива в широких пределах. Количество лейкоцитов и процент лимфоцитов в лейкоцитарной формуле при хроническом лимфолейкозе нарастают медленно, поэтому высокий лейкоцитоз с резким преобладанием лимфоцитов в крови всегда свидетельствует о длительном предшествующем периоде заболевания. Обычно уже при числе лейкоцитов 15—20•10 9 /л наблюдается преобладание лимфоцитов до 60—65 %.
Постепенно лейкоцитоз нарастает и без лечения может с годами достигнуть огромных цифр — 500—1000•10 9 /л и даже больше. Количество лимфоцитов увеличивается параллельно увеличению числа лейкоцитов и при высоком лейкоцитозе достигает 85— 95—99 % (рис. 36.1 —см. вклейку). В крови преобладают зрелые формы лимфоцитов, при высоком лейкоцитозе нередко бывает 3—5 % пролимфоцитов.
Число эритроцитов, содержание гемоглобина и тромбоцитов на ранних этапах болезни, как правило, нормальные, при высоком лейкоцитозе обычно наблюдается их снижение либо за счет вытеснения здоровых ростков кроветворения увеличивающимся клоном лимфоцитов, либо в связи с присоединением аутоиммунных осложнений. Степень анемии и тромбоцитопении без аутоиммунных осложнений обычно небольшая (гемоглобина 100—90г/л, эритроцитов 3,0-2,5•10 12 /л, тромбоцитов 100-110•10 9 /л).
При аутоиммунных процессах показатели нередко оказываются значительно более низкими.
У больных хроническим лимфолейкозом процент нейтрофилов снижен, однако их абсолютное количество может быть нормальным, иногда незначительно сниженным или даже несколько увеличенным.
При пункции костного мозга на ранних этапах болезни обнаруживается небольшое содержание лимфоцитов (обычно 40—50 %), позднее, при высоком лейкоцитозе, наблюдается их значительное преобладание в миелограмме: лимфоциты могут составлять 95—98 % всех костно-мозговых элементов. Лимфоциты имеют морфологию зрелых клеток, но в костномозговом пунктате всегда 3—5 % пролимфоцитов.
При биохимическом анализе крови вначале никаких характерных изменений не отмечается. С течением времени, при нарастании симтомов заболевания, в большинстве случаев определяются гипопро-теинемия и гипогаммаглобулинемия. Практически у всех больных снижен уровень IgG, IgA и IgM. При использовании чувствительных методов определения почти у 60 % больных обнаруживается некоторое количество моноклонового иммуноглобулина, обычно IgM, в сыворотке крови и моче.
Обычно значительное преобладание лимфоцитов в костно-мозговом пунктате отмечается при высоком лейкоцитозе и генерализованной лимфаденопатии, однако строгой корреляции между высотой лейкоцитоза, степенью инфильтрации костного мозга лимфоцитами, размерами лимфатических узлов и селезенки нет. Иногда у больного с высокими лейкоцитозом и лимфоцитозом в крови и костно-мозговом пунктате почти не увеличены лимфатические узлы. В отдельных случаях при умеренном лейкоцитозе и лимфоцитозе в крови исследование костномозгового пунктата и биоптата подвздошной кости выявляют их практически тотальную инфильтрацию лимфоцитами.
Редко увеличение лимфатических узлов, печени, селезенки отсутствует даже у больных со значительными лейкоцитозом и лимфоцитозом. В подобных наблюдениях исследование костно-мозгового пунктата иногда выявляет почти полное вытеснение гранулоцитарных и эритроидных элементов костного мозга лимфоцитами, которые составляют 98—99 % от всех миелокариоцитов. Этот вариант болезни нередко обозначают как lymphadenia ossium. Он является неблагоприятным в прогностическом отношении из-за часто имеющейся прогрессирующей анемии и тромбоцитопении.
Лабораторная диагностика хронической лимфатической лейкемии - анализы
1) Кровь при хронической лимфатической лейкемии. В большинстве случаев, количество лейкоцитов варьирует между 20 000 и 200 000/мм 3 ; редко превышает 500 000/мм 3 . В лейкоцитарной формуле процент лимфоцитов колеблется между 50 и 99.
По морфологическому аспекту лимфоцитов, больные хронической лимфатической лейкемией делятся на три группы (Peterson):
Группа I — подавляющее большинство лимфоцитов — малых или средних размеров с уплотненным ядерным хроматином, с трещинами или в виде мозаики и с малым количеством цитоплазмы.
Группа II — подавляющее большинство лимфоцитов — крупные с уплотненным ядерным хроматином, с грубым ретикулярным видом, часто с нуклеолем. Цитоплазма обильная, голубого цвета, иногда с вакуолями или грануляциями.
Группа III — Оба типа лимфоцитов находятся приблизительно в одинаковой пропорции.
Следует подчеркнуть, что лимфоциты группы I часто трудно отличимы от малого нормального лимфоцита и что, наряду с упомянутыми двумя типами лимфоцитов, в некоторых случаях видны многие лимфоциты с инцизированным или складчатым ядром.
Лейкемические лимфоциты, будучи хрупкими, разрушаются при размазывании мазка, в результате чего появляются тени Гумпрехта (Gumprecht), выступающие обычно в виде свободных ядер. Наличие большого числа теней Гумпрехта (которые могут достигать пропорций 80/100 лейкоцитов) является важным элементом для постановки диагноза.
Исследования при помощи электронной микроскопии показали, что лейкемический лимфоцит имеет утолщенную клеточную мембрану и более малое количество лизозомов по сравнению с нормальным лимфоцитом.
Гранулоциты — в нормальном или даже повышенном количестве в первых стадиях болезни. Однако позже, медуллярная недостаточность обостряется и вызывает прогрессивную гранулоцитопению.
Анемия — обычное явление при развитой хронической лимфатической лейкемии, составляя III стадию болезни (см. Диагноз, эволюция, прогноз), при которой гемоглобин спадает ниже 11 г%, а гематокрит ниже 33%. Анемия ухудшается по мере того, как болезнь приближается к исходу, благодаря медуллярно дислокации и скрытому гемолизу.
Эритроциты — нормоцитарные и нормохромные, ретикулоциты — в нормальном или слегка пониженном количестве.
Внезапное появление сурового анемического синдрома является обычно результатом автоиммунного гемолитического процесса, когда наблюдается желтуха, гиперхромные мочи, косвенная гипербилирубинемия, повышенный коэффициент ретикулоцитов, сфероциты на мазке, позитивный тест Кумбса (Coombs), эритробластическая гиперплазия в костном мозге.
Автоиммуная гемолитическая анемия отмечается приблизительно у 10% больных.
Тромбоцитопения, как и анемия, является признаком поздней (Стадии болезни и характеризует стадию IV хронической лимфатической лейкемии, когда число тромбоцитов падает ниже 100 000/мм 3 .
Благодаря прогрессивной дислокации мегакариоцитарной ткани из-за лимфоцитарной инфильтрации костного мозга, тромбоцитопения усугубляется в конечной фазе болезни и возникают геморрагические явления.
Тромбоцитопения может также являться последствием автоиммунного механизма, который однако редко доказывается из-за трудности выявления антитромбоцитарных антител.
Автоиммуная природа однако вполне вероятна, когда число тромбоцитов быстро корригируется при помощи кортикотерапии и когда в костном мозге находятся мегакариоциты в нормальном или повышенном количестве, при преобладании незрелых форм. Предположение автоиммунной тромбоцитопении подкрепляется существованием одновременной автоиммунной гемолитической анемии.
2) Костный мозг. При хронической лимфатической лейкемии, как на мазках так и на гистологических срезах, костный мозг всегда гиперцеллюлярный благодаря инфильтрации лимфоцитами. Последние составляют минимум 40% из общего числа ядросодержащих клеток.
На гистологических срезах можно обнаружить один из следующих 3 типов поражений:
а) Равномерная диффузная инфильтрация является наиболее характерным аспектом, присущим развитой хронической лимфатической лейкемии. Лимфоциты образуют чрезвычайно плотную ткань и лишь местами видны зоны с гематопоэтической тканью и маленькие жировые вауколи. Ретикулиновая сеть — тонкая и нормальной плотности.
б) Неравномерная диффузная инфильтрация наблюдается в первых стадиях хронической лимфатической лейкемии. При этом типе поражения, лимфоциты образуют плотные поля, чередующиеся с нормальными зонами (гематопезтическая ткань + жировые вакуоли).
в) Узелковая инфильтрация встречается иногда вначале хронических лимфатических лейкемий. Лимфоидные узелки, легко дифференцирующиеся от окружающей миэлоидной ткани благодаря их однородной и плотной структуре, — крупнее (600—800 u в диаметре) и многочисленнее, чем физиологические лимфоидные узелки у пожилых. На их периферии, узелки представляют уплотнение ретикулиновой сети.
3) Цитогенетическое исследование производится с трудом из-за отсутствия митозов. Проведенные исследования не показали существование характерных аномалий при хронической лимфатической лейкемии.
4) Цитоэнзимохимическое исследование при хронической лимфатической лейкемии. По сравнению с нормальным, лимфоицт хронической лимфатической лейкемии имеет следующие особенности:
а) он содержит большое количество гликогена, PAS-реакция — интенсивно положительная;
б) значительно пониженная активность бета-гликуронидазы, в 52% случаев и кислотной фосфатазы, в 43,5% случаев (Westerhausen);
в) терминальная диокси-нукелотидил-трансфераза, необходимый энзим для синтеза ДРНК, присутствующий в нормальной тимусной ткани, отсутствует в лимфоците хронической лимфатической лейкемии, в том числе и в лимфоците хронической лимфатической лейкемии с клетками Т.
5) Иммунологическое исследование при хронической лимфатической лейкемии:
А. Исследование поверхностных маркеров. Изучение маркеров на поверхности лейкемических лейкоцитов показало существование двух типов хронической лимфатической лейкемии:
а) хроническая лимфатическая лейкемия с клетками В (при которой пролиферируют лимфоциты В). Это обыкновенный тип, насчитывающий более 95% из общего числа случаев хронической лимфатической лейкемии;
б) хроническая лимфатическая лейкемия с клетками Т (при которой пролиферируют лимфоциты Т), коэффициент частоты которой не превышает 5% ни в одной из статистик.
Хроническая лимфатическая лейкемия с клетками В. Количественные изменения. Если в нормальной крови существует 15% клеток В, 80% клеток Т и 5% клеток «null», при этом типе хронической лимфатической лейкемии, клетки В составляют большинство. Согласно Mellstedt, например, поднаселение лимфоцитов Б (распознанных посредством выявления поверхностных иммуноглобулинов) составляет 58—94% из общего числа лимфоцитов, в то время как лимфоциты Т (имея в качестве главного маркера расположение в виде розеток овечьих эритроцитов) составляют 2—35%.
Абсолютное количество лейкемических лимфоцитов В может быть повышено в 1000 раз по сравнению с нормой, в то время как абсолютное число лимфоцитов Т может быть умеренно повышенным, в нормальных пределах или умеренно пониженным.
Качественные изменения. Лейкемические лимфоциты В представляют маркеры нормального лимфоцита В, имея поверхностные иммуноглобулины (IgS), рецепторы комплемента (распознаваемые благодаря розеткам ЕАС) и образуя розетки с мышинными эритроцитами (розетки М). Лейкемические лимфоциты имеют однако ряд характерных особенностей, отличающих их от нормальных лимфоцитов:
а) Количество IgS лейкемического лимфоцита гораздо меньше, чем то, которое содержится в нормальном лимфоците В. Пониженная способность синтетизировать IgS считается доказательством незрелости лейкемической клетки.
б) Лейкемические лимфоциты являются моноклональными: изучение IgS демонстрирует, что почти все лимфоциты Б больного имеют тот же тип тяжелой цепи и тот же тип легкой цепи, а когда присутствуют одновременно два разных типа тяжелых цепей, легкая цепь является одной и той же для обоих.
В недавнем исследовании (Koziner), наиболее часто встречаемый IgS был IgM, несколько реже — сочетание IgM + IgD, в порядке исключения IgG, а у значительного контингента больных, IgS отсутствовал; легкая цепь каппа была найдена гораздо чаще чем ламбда.
в) Если у нормалного человека процент лимфоцитов с IgS и лимфоцитов с положительным тестом розеток ЕАС одинаковый, свидетельствуя о том, что все клеки Б имеют оба маркера, при хронической лимфатическоб лейкемии с клестками Б, многие из них могут терять рецептор комплемента, оставаясл лишь с IgS (Whiteside).
г) На нормальном лимфоците В, под влиянием какого-нибудь антигена, IgS быстро перемещается к одному из полюсов клетки (явление „capping"); на лейкемическом лимфоците В, такая миграция является дефицитной.
д) Большая часть лейкемических лимфоцитов В обладает характеристиками лимфоцита Т, так как они реагируют с сыворотками антилимфоцит Т (Whiteside).
При хронической лимфатической лейкемии с клетками В число лимфоцитов Т повышено в абсолютных цифрах в первых стадиях болезни и сокращается ниже нормы в поздних стадиях; они считаются нормальными, а не лейкемическими, потому, что процент розеток Е совпадает с процентом клеток, отвечающих на фитогемагглютинин, а также и потому, что клеточный иммунитет сохраняется долгое время (Whiteside). Рост процента клеток Т при хронической лимфатической лейкемии с клетками Всчитается реактивным явлением (Rudders).
Хроническая лимфатическая лейкемия с клетками Т определяется как своеобразная форма хронической лимфатической лейкемии и отличается следующими особенностями (Brouet);
— клинически: значительная спленомегалия; аденопатии отсутствуют или незначительны;
— гематологически: кровяной лимфоцитоз и медуллярная инфильтрация — меренные. Часто лимфоциты имеют интраплазматические мелкие грануляции;
— знзимохимически: повышенная активность кислотной фосфатазы и бета-гликуронидазы.
Большинство клеток хронической лимфатической лейкемии этого типа имеют два надежных маркеров клетки Т: они образуют спонтанные розетки с овечьими эритроцитами (розетки Е) и реагируют с сыворотками анти-Т. Небольшая пропорция лимфоцитов имеет характер клеток В, имеющих IgS, но распределение классов тяжелых и легких цепей обычно нормальное (поликлональное). Сообщая о 11 случаях хронической лимфатической лейкемии Т, Brouet утверждал, что пропорция лимфоцитов, образующих розетки Е, варьирует между 40 и 86%, а большинство лимфоцитов реагировало по крайней мере с одним типом сыворотки анти-Т, в то время как лимфоциты с IgS составляли менее 6%.
Было отмечено, что лимфоциты Т при хронической лимфатической лейкемии с лимфоцитами Т образуют розетки Е при 4°, но не при 37° и что, не имея терминальной деоксину-клеотидилтрансферазы, их можно считать посттимусными клетками Т. При хронической лимфатической лейкемии с клетками Т были найдены сывороточные Ig в нормальном количестве.
Хроническая лимфатическая лейкемия с клетками "null". Недавно было отмечено несколько случаев хронической лимфатической лейкемии с клетками «null», то есть с клетками без основных маркеров клетки В (IgS) и клетки Т (розетки Е). Rudders считает однако что, можно говорить о Хр.Л.Л. с клетками «null» только тогда, когда отсутствуют все маркеры, как клетки В (IgS, розетка ЕАС, розетки М), так и клетки Т (розетки Е).
Б. Исследование иммунитета при хронической лимфатической лейкемии. Эксплорация гуморального иммунитета производится при помощи следующих исследований:
а) электрофорез сывороточных протеинов доказывает существование гипогаммаглобулинемии приблизительно у 40% больных;
б) иммуноэлектрофорез обнаруживает моноклональные дисглобулинемии, присутствующие, согласно Вильямсу (Williams), у 5% больных.
в) иммунохимическая дозировка сывороточных протеинов доставляет количественные данные о каждом классе Ig. Foa, анализируя количественно сывороточные Ig в зависимости от клинической стадии болезни, констатирует, что у 87% больных существует минимум один Ig ниже нормы и что более значительное сокращение нескольких Ig одновременно наблюдается в поздних стадиях болезни (III—IV); чаще всего сокращаются IgA (в 75% случаев) и IgM (63% случаев), в то время как IgG оказался пониженным лишь у 17% больных;
г) дозировка природных изоагглютининов анти А и анти Б показывает пониженные титры у большинства больных, а в некоторых случаях эти антитела отсутствуют;
д) титр ASLO ниже нормы у половины больных.
Эксплорация клеточного иммунитета производится при помощи следующих исследований:
а) кожные тесты поздней сверхчувствительности, которые применяются с различными антигенами: туберкулин, стрептокиназа, трикофитон и т.д.; согласно большинству авторов, больные с хронической лимфатической лейкемией не представляют пониженную реактивность к этим антигенам; по мнению других, однако (Bernadou), поздняя чувствительность альтерируется прогрессивно спустя несколько лет эволюции и особенно после лечения; невозможность сенсибилизации многих больных хронической лимфатической лейкемией к динитрохлорбензолу является признаком клеточно-иммунного дефицита;
б) бластическая трансформация лимфоцитов в культурах с фитогемагглютинином, свойственная лимфоциту Т (Doenhoff), показывает, что лейкемические лимфоциты имеют пониженную реактивность (терпят бластическую трансформацию в гораздо меньшей пропорции, чем нормальные) и позднюю реактивность (максимальное количество трансформированных лимфоцитов наблюдается на 7-й день культуры, а не на 3-й как у нормальных лимфоцитов). Gociu отмечает средний процент трансформации лейкемических лимфоцитов: 16% по сравнению с 70% у нормальных. Дефицитность ответа лимфоцитов Т отмечается и при хронической лимфатической лейкемии с лимфоцитами Т.
Эксплорация расстройств автоиммунного типа. Аутоиммунная гемолитическая анемия главное автоиммунное явление при хронической лимфатической лейкемии. Оно вызвано обычно антителами, активными при тепле, и лишь редко антителами активными при холоде. По природе Ig, автоантитела могут быть IgG или IgM с фиксированием комплемента (С). В первом случае тест Кумбса (Coombs) оказываест положительным с сывороткой анти-IgG, а во втором с сывороткой анти-С' или антигамма М + С'. Автоиммунная тромбоцитопеническая пурпура бывает реже, чем аутоиммунная гемолитическая анемия, а антитромбоцитарные антитела обнаруживаются с трудом. Синдром Сжёгрена (Sjogren), автоиммунный васкулит и пр. являются исключениями при хронической лимфатической лейкемии.
Хронический лимфолейкоз
Хронический лимфолейкоз – это онкологическое заболевание, сопровождающееся накоплением атипичных зрелых В-лимфоцитов в периферической крови, печени, селезенке, лимфоузлах и костном мозге. На начальных стадиях проявляется лимфоцитозом и генерализованной лимфоаденопатией. При прогрессировании хронического лимфолейкоза наблюдаются гепатомегалия и спленомегалия, а также анемия и тромбоцитопения, проявляющиеся слабостью, утомляемостью, петехиальными кровоизлияниями и повышенной кровоточивостью. Отмечаются частые инфекции, обусловленные снижением иммунитета. Диагноз устанавливается на основании лабораторных исследований. Лечение – химиотерапия, пересадка костного мозга.
МКБ-10
Общие сведения
Хронический лимфолейкоз – заболевание из группы неходжкинских лимфом. Сопровождается увеличением количества морфологически зрелых, но неполноценных В-лимфоцитов. Хронический лимфолейкоз является самой распространенной формой гемобластозов, составляет треть всех лейкозов, диагностируемых в США и странах Европы. Мужчины страдают чаще женщин. Пик заболеваемости приходится на возраст 50-70 лет, в этом периоде выявляется около 70% от общего количества хронических лимфолейкозов.
Пациенты молодого возраста страдают редко, до 40 лет первые симптом болезни возникают всего у 10% больных. В последние годы специалисты отмечают некоторое «омоложение» патологии. Клиническое течение хронического лимфолейкоза очень вариативно, возможно как продолжительное отсутствие прогрессирования, так и крайне агрессивный вариант с летальным исходом в течение 2-3 лет после постановки диагноза. Существует ряд факторов, позволяющих прогнозировать течение заболевания. Лечение осуществляют специалисты в области онкологии и гематологии.

Причины
Причины возникновения окончательно не выяснены. Хронический лимфолейкоз считается единственным лейкозом с неподтвержденной связью между развитием заболевания и неблагоприятными факторами внешней среды (ионизирующим излучением, контактом с канцерогенными веществами). Специалисты считают, что основным фактором, способствующим развитию хронического лимфолейкоза, является наследственная предрасположенность. Типичные хромосомные мутации, вызывающие повреждения онкогенов на начальной стадии болезни, пока не выявлены, однако исследования подтверждают мутагенную природу заболевания.
Патогенез
Клиническая картина хронического лимфолейкоза обусловлена лимфоцитозом. Причиной лимфоцитоза становится появление большого количества морфологически зрелых, но иммунологически дефектных В-лимфоцитов, неспособных к обеспечению гуморального иммунитета. Ранее считали, что аномальные В-лимфоциты при хроническом лимфолейкозе являются долго живущими клетками и редко подвергаются делению. В последующем эта теория была опровергнута.
Исследования показали, что В-лимфоциты быстро размножаются. Ежедневно в организме больного образуется 0,1-1% от общего количества атипичных клеток. У разных больных поражаются различные клоны клеток, поэтому хронический лимфолейкоз можно рассматривать как группу близкородственных заболеваний с общим этиопатогенезом и сходной клинической симптоматикой.
При изучении клеток выявляется большое разнообразие. В материале могут преобладать широкоплазменные либо узкоплазменные клетки с молодыми либо сморщенными ядрами, почти бесцветной либо ярко окрашенной зернистой цитоплазмой. Пролиферация аномальных клеток происходит в псевдофолликулах – скоплениях лейкозных клеток, располагающихся в лимфоузлах и костном мозге.
Причинами цитопении при хроническом лимфолейкозе являются аутоиммунное разрушение форменных элементов крови и подавление пролиферации стволовых клеток, обусловленное повышением уровня Т-лимфоцитов в селезенке и периферической крови. Кроме того, при наличии киллерных свойств разрушение кровяных клеток могут вызывать атипичные В-лимфоциты.
Классификация
С учетом симптомов, морфологических признаков, скорости прогрессирования и реакции на терапию различают следующие формы болезни:
- Хронический лимфолейкоз с доброкачественным течением. Состояние больного долго остается удовлетворительным. Отмечается медленное увеличение количества лейкоцитов в крови. С момента постановки диагноза до стабильного увеличения лимфоузлов может пройти несколько лет или даже десятилетий. Больные сохраняют трудоспособность и привычный образ жизни.
- Классическая (прогрессирующая) форма хронического лимфолейкоза. Лейкоцитоз нарастает в течение месяцев, а не лет. Отмечается параллельное увеличение лимфоузлов.
- Опухолевая форма хронического лимфолейкоза. Отличительной особенностью этой формы является нерезко выраженный лейкоцитоз при выраженном увеличении лимфоузлов.
- Костномозговая форма хронического лимфолейкоза. Выявляется прогрессирующая цитопения при отсутствии увеличения лимфатических узлов, печени и селезенки.
- Хронический лимфолейкоз с увеличением селезенки.
- Хронический лимфолейкоз с парапротеинемией. Отмечаются симптомы одной из вышеперечисленных форм заболевания в сочетании с моноклональной G- или M-гаммапатией.
- Прелимфоцитарная форма хронического лимфолейкоза. Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
- Волосатоклеточный лейкоз. Выявляются цитопения и спленомегалия при отсутствии увеличения лимфоузлов. При микроскопическом исследовании обнаруживаются лимфоциты с характерным «моложавым» ядром и «неровной» цитоплазмой с обрывами, фестончатыми краями и ростками в виде волосков либо ворсинок.
- Т-клеточная форма хронического лимфолейкоза. Наблюдается в 5% случаев. Сопровождается лейкемической инфильтрацией дермы. Обычно быстро прогрессирует.
Выделяют три стадии клинических стадии хронического лимфолейкоза: начальную, развернутых клинических проявлений и терминальную.
Симптомы хронического лимфолейкоза
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
Осложнения
В числе возможных осложнений хронического лимфолейкоза – инфильтрация преддверно-улиткового нерва, сопровождающаяся расстройствами слуха и шумом в ушах. В терминальной стадии хронического лимфолейкоза может наблюдаться инфильтрация мозговых оболочек, мозгового вещества и нервных корешков. По анализам крови выявляются тромбоцитопения, гемолитическая анемия и гранулоцитопения.
Возможна трансформация хронического лимфолейкоза в синдром Рихтера – диффузную лимфому, проявляющуюся быстрым ростом лимфоузлов и формированием очагов за пределами лимфатической системы. До развития лимфомы доживает около 5% пациентов. В остальных случаях смерть наступает от инфекционных осложнений, кровотечений, анемии и кахексии. У некоторых больных хроническим лимфолейкозом развивается тяжелая почечная недостаточность, обусловленная инфильтрацией почечной паренхимы.
Диагностика
В половине случаев патологию обнаруживают случайно, при обследовании по поводу других заболеваний или при проведении планового осмотра. При постановке диагноза учитывают жалобы, анамнез, данные объективного осмотра, результаты анализов крови и иммунофенотипирования. Диагностическим критерием хронического лимфолейкоза является увеличение количества лейкоцитов в анализе крови до 5×109/л в сочетании с характерными изменениями иммунофенотипа лимфоцитов. При микроскопическом исследовании мазка крови выявляются малые В-лимфоциты и тени Гумпрехта, возможно – в сочетании с атипичными или крупными лимфоцитами. При иммунофенотипировании подтверждается наличие клеток с абберантным иммунофенотипом и клональность.
Определение стадии хронического лимфолейкоза осуществляют на основании клинических проявлений заболевания и результатов объективного осмотра периферических лимфоузлов. Для составления плана лечения и оценки прогноза при хроническом лимфолейкозе проводят цитогенетические исследования. При подозрении на синдром Рихтера назначают биопсию. Для определения причин цитопении выполняют стернальную пункцию костного мозга с последующим микроскопическим исследованием пунктата.
Лечение хронического лимфолейкоза
На начальных стадиях хронического лимфолейкоза применяют выжидательную тактику. Пациентам назначают обследование каждые 3-6 месяцев. При отсутствии признаков прогрессирования ограничиваются наблюдением. Показанием к проведению активного лечения является увеличение количества лейкоцитов вдвое и более в течение полугода. Основным методом лечения хронического лимфолейкоза является химиотерапия. Наиболее эффективной комбинацией лекарственных препаратов обычно становится сочетание ритуксимаба, циклофосфамида и флударабина.
При упорном течении хронического лимфолейкоза назначают большие дозы кортикостероидов, осуществляют пересадку костного мозга. У больных пожилого возраста с тяжелой соматической патологией использование интенсивной химиотерапии и пересадка костного мозга могут быть затруднены. В подобных случаях проводят монохимиотерапию хлорамбуцилом или применяют данный препарат в сочетании с ритуксимабом.
Прогноз
Хронический лимфолейкоз рассматривается как практически неизлечимое длительно текущее заболевание с относительно удовлетворительным прогнозом. В 15% случаев наблюдается агрессивное течение с быстрым нарастанием лейкоцитоза и прогрессированием клинической симптоматики. Летальный исход при этой форме хронического лимфолейкоза наступает в течение 2-3 лет. В остальных случаях отмечается медленное прогрессирование, средняя продолжительность жизни с момента постановки диагноза колеблется от 5 до 10 лет. При доброкачественном течении срок жизни может составлять несколько десятилетий. После прохождения курса лечения улучшение наблюдается у 40-70% больных хроническим лимфолейкозом, однако полные ремиссии выявляются редко.
Хронический миелолейкоз
Хронический миелолейкоз – это злокачественное миелопролиферативное заболевание, характеризующееся преимущественным поражением гранулоцитарного ростка. Может долгое время протекать бессимптомно. Проявляется склонностью к субфебрилитету, ощущением полноты в животе, частыми инфекциями и увеличением селезенки. Наблюдаются анемия и изменение уровня тромбоцитов, сопровождающиеся слабостью, бледностью и повышенной кровоточивостью. На заключительной стадии развиваются лихорадка, лимфоаденопатия и кожная сыпь. Диагноз устанавливается с учетом анамнеза, клинической картины и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
Хронический миелолейкоз – онкологическое заболевание, возникающее в результате хромосомной мутации с поражением полипотентных стволовых клеток и последующей неконтролируемой пролиферацией зрелых гранулоцитов. Составляет 15% от общего количества гемобластозов у взрослых и 9% от общего числа лейкозов во всех возрастных группах. Обычно развивается после 30 лет, пик заболеваемости хроническим миелолейкозом приходится на возраст 45-55 лет. Дети до 10 лет страдают исключительно редко.
Хронический миелолейкоз одинаково распространен у женщин и у мужчин. Из-за бессимптомного или малосимптомного течения может становиться случайной находкой при исследовании анализа крови, взятого в связи с другим заболеванием или во время профилактического осмотра. У части больных хронический миелолейкоз выявляется на заключительных стадиях, что ограничивает возможности терапии и ухудшает показатели выживаемости. Лечение проводят специалисты в области онкологии и гематологии.
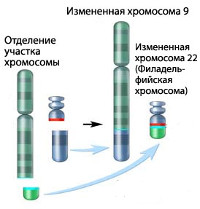
Хронический миелолейкоз считается первым заболеванием, при котором достоверно установлена связь между развитием патологии и определенным генетическим нарушением. В 95% случаев подтвержденной причиной хронического миелолейкоза является хромосомная транслокация, известная как «филадельфийская хромосома». Суть транслокации заключается во взаимной замене участков 9 и 22 хромосом. В результате такой замены формируется устойчивая открытая рамка считывания. Образование рамки вызывает ускорение деления клеток и подавляет механизм восстановления ДНК, что увеличивает вероятность возникновения других генетических аномалий.
В числе возможных факторов, способствующих появлению филадельфийской хромосомы у больных хроническим миелолейкозом, называют ионизирующее облучение и контакт с некоторыми химическими соединениями.
Итогом мутации становится усиленная пролиферация полипотентных стволовых клеток. При хроническом миелолейкозе пролиферируют преимущественно зрелые гранулоциты, но аномальный клон включает в себя и другие клетки крови: эритроциты, моноциты, мегакариоциты, реже – В- и Т-лифоциты. Обычные гемопоэтические клетки при этом не исчезают и после подавления аномального клона могут служить основой для нормальной пролиферации кровяных клеток. Для хронического миелолейкоза характерно стадийное течение.
- При первой, хронической (неактивной) фазе отмечается постепенное усугубление патологических изменений при сохранении удовлетворительного общего состояния.
- Во второй фазе хронического миелолейкоза – фазе акселерации изменения становятся явными, развиваются прогрессирующие анемия и тромбоцитопения.
- Заключительной стадией хронического миелолейкоза является бластный криз, сопровождающийся быстрой экстрамедуллярной пролиферацией бластных клеток.
Источником бластов становятся лимфатические узлы, кости, кожа, ЦНС и т. д. В фазе бластного криза состояние больного хроническим миелолейкозом резко ухудшается, развиваются тяжелые осложнения, завершающиеся гибелью больного. У некоторых пациентов фаза акселерации отсутствует, хроническая фаза сразу сменяется бластным кризом.
Симптомы хронического миелолейкоза
Клиническая картина определяется стадией заболевания. Хроническая фаза в среднем продолжается 2-3 года, в некоторых случаях – до 10 лет. Для этой фазы хронического миелолейкоза характерно бессимптомное течение или постепенное появление «легких» симптомов: слабости, некоторого недомогания, снижения трудоспособности и чувства переполнения живота. При объективном осмотре больного хроническим миелолейкозом может обнаруживаться увеличение селезенки. По анализам крови выявляется повышение количества гранулоцитов до 50-200 тыс./мкл при бессимптомном течении заболевания и до 200-1000 тыс./мкл при «легких» признаках.
На начальных стадиях хронического миелолейкоза возможно некоторое снижение уровня гемоглобина. В последующем развивается нормохромная нормоцитарная анемия. При исследовании мазка крови пациентов с хроническим миелолейкозом отмечается преобладание молодых форм гранулоцитов: миелоцитов, промиелоцитов, миелобластов. Наблюдаются отклонения от нормального уровня зернистости в ту или иную сторону (обильная или очень скудная). Цитоплазма клеток незрелая, базофильная. Определяется анизоцитоз. При отсутствии лечения хроническая фаза переходит в фазу акселерации.
О начале фазы акселерации может свидетельствовать как изменение лабораторных показателей, так и ухудшение состояния пациентов. Возможно нарастание слабости, увеличение печени и прогрессирующее увеличение селезенки. У больных хроническим миелолейкозом выявляются клинические признаки анемии и тромбоцитопении или тробоцитоза: бледность, быстрая утомляемость, головокружения, петехии, кровоизлияния, повышенная кровоточивость. Несмотря на проводимое лечение, в крови пациентов с хроническим миелолейкозом постепенно увеличивается количество лейкоцитов. При этом отмечается возрастание уровня метамиелоцитов и миелоцитов, возможно появление единичных бластных клеток.
Бластный криз сопровождается резким ухудшением состояния больного хроническим миелолейкозом. Возникают новые хромосомные аномалии, моноклоновое новообразование трансформируется в поликлоновое. Отмечается нарастание клеточного атипизма при угнетении нормальных ростков кроветворения. Наблюдаются ярко выраженные анемия и тромбоцитопения. Суммарное количество бластов и промиелоцитов в периферической крови составляет более 30%, в костном мозге – более 50%. Пациенты с хроническим миелолейкозом теряют вес и аппетит. Возникают экстрамедуллярные очаги незрелых клеток (хлоромы). Развиваются кровотечения и тяжелые инфекционные осложнения.
Диагноз устанавливается на основании клинической картины и результатов лабораторных исследований. Первое подозрение на хронический миелолейкоз часто возникает при повышении уровня гранулоцитов в общем анализе крови, назначенном в порядке профилактического осмотра или обследования в связи с другим заболеванием. Для уточнения диагноза могут использоваться данные гистологического исследования материала, полученного при стернальной пункции костного мозга, однако окончательный диагноз «хронический миелолейкоз» выставляется при выявлении филадельфийской хромосомы при помощи ПЦР, флюоресцентной гибридизации или цитогенетического исследования.
Вопрос о возможности постановки диагноза хронический миелолейкоз при отсутствии филадельфийской хромосомы остается дискутабельным. Многие исследователи считают, что подобные случаи могут объясняться комплексными хромосомными нарушениями, из-за которых выявление данной транслокации становится затруднительным. В ряде случаев филадельфийскую хромосому можно обнаружить при использовании ПЦР с обратной транскрипцией. При отрицательных результатах исследования и нетипичном течении заболевания обычно говорят не о хроническом миелолейкозе, а о недифференцированном миелопролиферативном/миелодиспластическом расстройстве.
Лечение хронического миелолейкоза
Тактику лечения определяют в зависимости от фазы заболевания и выраженности клинических проявлений. В хронической фазе при бессимптомном течении и слабо выраженных лабораторных изменениях ограничиваются общеукрепляющими мероприятиями. Больным хроническим миелолейкозом рекомендуют соблюдать режим труда и отдыха, принимать пищу, богатую витаминами и т. д. Лечение может включать:
- Монохимиотерапию. При повышении уровня лейкоцитов используют бусульфан. После нормализации лабораторных показателей и уменьшения селезенки пациентам с хроническим миелолейкозом назначают поддерживающую терапию или курсовое лечение бусульфаном. При бластных кризах осуществляют лечение гидроксикарбамидом.
- Радиотерапию. Облучение обычно используют при лейкоцитозе в сочетании со спленомегалией. При снижении уровня лейкоцитов делают паузу продолжительностью не менее месяца, а затем переходят на поддерживающую терапию бусульфаном. Радиотерапию также назначают при хлоромах.
- Полихимиотерапию. В прогрессирующей фазе хронического миелолейкоза возможно использование одного химиопрепарата или полихимиотерапии. Применяют митобронитол, гексафосфамид или хлорэтиламиноурацил. Как и в хронической фазе, проводят интенсивную терапию до стабилизации лабораторных показателей, в последующем переходят на поддерживающие дозы. Курсы полиохимиотерапии при хроническом миелолейкозе повторяют 3-4 раза в год.
- Гемокоррекцию. При неэффективности терапии используют лейкоцитаферез. При выраженной тромбоцитопении, анемии выполняют переливания тромбоконцентрата и эритроцитарной массы.
- ТКМ.Пересадку костного мозга проводят в первой фазе хронического миелолейкоза. Продолжительной ремиссии удается достичь у 70% пациентов.
- Удаление селезенки. При наличии показаний осуществляют спленэктомию. Экстренная спленэктомия показана при разрыве или угрозе разрыва селезенки, плановая – при гемолитических кризах, «блуждающей» селезенке, рецидивирующих периспленитах и резко выраженной спленомегалии, сопровождающейся нарушением функций органов брюшной полости.
Прогноз при хроническом миелолейкозе зависит от множества факторов, определяющим из которых является момент начала лечения (в хронической фазе, фазе активации или в период бластного криза). В качестве неблагоприятных прогностических признаков хронического миелолейкоза рассматривают значительное увеличение печени и селезенки (печень выступает из-под края реберной дуги на 6 и более см, селезенка – на 15 и более см), лейкоцитоз свыше 100x10 9 /л, тромбоцитопению менее 150x10 9 /л, тромбоцитоз более 500х10 9 /л, повышение уровня бластных клеток в периферической крови до 1% и более, повышение суммарного уровня промиелоцитов и бластных клеток в периферической крови до 30% и более.
Вероятность неблагоприятного исхода при хроническом миелолейкозе возрастает по мере увеличения количества признаков. Причиной гибели становятся инфекционные осложнения или тяжелые геморрагии. Средняя продолжительность жизни пациентов с хроническим миелолейкозом составляет 2,5 года, однако при своевременном начале терапии и благоприятном течении заболевания этот показатель может увеличиваться до нескольких десятков лет.
Читайте также:
