Лапароцентез при сочетанной травме.
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Тяжесть состояния пострадавшего, нуждающегося в неотложных реанимационных пособиях, а также дефицит времени для обследования сложного в диагностическом плане пациента, особенно при массовом поступлении пострадавших, заставляют хирурга прибегать к малоинвазивным инструментальным методам экспресс-диагностики.
Наиболее простым по технике выполнения и легко переносимым методом, позволяющим ответить на главный вопрос: есть или нет повреждение органов живота, является лапароцентез, диагностическая точность которого составляет от 73 до 98%. Частота применения лапароцентеза у пострадавших с сочетанной травмой живота колеблется от 21,5 до 100%.
Это диагностическое оперативное вмешательство считается обязательным для пострадавших, поступивших в состоянии тяжелого шока и мозговой комы, когда механизм травмы не позволяет исключить вероятность повреждения органов брюшной полости, а также при необъяснимом снижении артериального давления и нарастании анемии. Лапароцентез также показан при травмах груди и позвоночника, если на основании клинической картины дифференциальная диагностика бывает затруднена. Внедрение этого метода в практику сократило количество диагностических ошибок в 3-4 раза.
При травме живота, наряду с данными физикального и ультрасонографического исследования, важную роль играют лапароцентез и видеолапароскопия (рис. 1.1), а при повреждении паренхиматозных органов - МСКТ-ангиография.
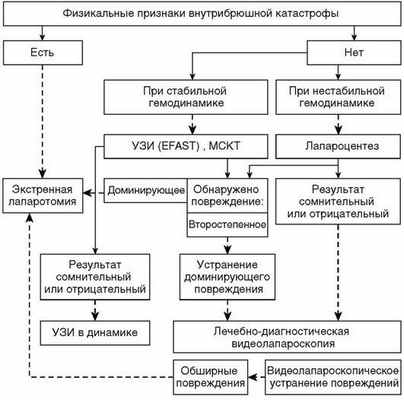
Рис. 1.1. Алгоритм лечебно-диагностической тактики при сочетанной травме живота. МСКТ - мультиспиральная компьютерная томография, УЗИ - ультразвуковое исследование, ЕFAST - Extended Focused Assessment with Sonography for Trauma (расширенное целенаправленное ультразвуковое исследование при травме)
Различают три основных варианта лапароцентеза: открытый, закрытый и полуоткрытый. Открытая методика (типа минилапаротомии) подразумевает выполнение строго по средней линии живота ниже пупка небольшого разреза кожи, подкожной клетчатки и апоневроза до париетальной брюшины. Последнюю также осторожно рассекают под контролем зрения и, убедившись в отсутствии сращений в зоне доступа, в свободную брюшную полость вводят катетер. При выполнении этой операции закрытым способом осуществляют троакарный прокол передней брюшной стенки (лапароцентез). Приподнимание брюшной стенки при этом непосредственно через кожу цапкой или толстой прошивной нитью существенно снижает вероятность повреждения внутренних органов. Полуоткрытая методика заключается в троакарном проколе брюшины после разреза кожи, подкожной клетчатки и апоневроза. Сторонники открытой методики подчеркивают ее надежность и безопасность, а приверженцы закрытой - быстроту выполнения и экономию времени.
Методика полуоткрытого лапароцентеза считается нами наиболее рациональной. По средней линии живота на 3 см ниже пупка под местной анестезией 0,5% раствором новокаина делается разрез кожи длиной около 1,5 см.
Рана разводится крючками Фарабефа, обнажается апоневроз. Раствор новокаина вводится в предбрюшинную жировую клетчатку. Скальпелем производится вертикальный разрез апоневроза длиной 2-3 мм, после чего его край захватывается однозубым крючком или цапкой и оттягивается кпереди. Троакар под углом 45° легким вращательным движением через предбрюшинную клетчатку и брюшину вводится в свободную брюшную полость. После извлечения стилета уже через гильзу троакара может начаться поступление крови или другой патологической жидкости. Если этого не произошло, то, меняя направление гильзы, в брюшную полость вводят полихлорвиниловый («шарящий») катетер: поочередно во фланги живота, подреберья, полость таза, одновременно осуществляя непрерывную аспирацию при помощи шприца.
Сравнение гематокрита полученной при лапароцентезе крови с таковым циркулирующей крови в комплексе с другими клинико-рентгенологическими данными в ряде случаев помогает отказаться от диагностической лапаротомии при забрюшинных гематомах в результате перелома костей таза и позвоночника, когда оттуда имеет место «пропотевание» геморрагического экссудата. В связи с этим надо заметить, что при сочетанной травме живота и таза лапароскопия предпочтительнее лапароцентеза, т.к. последний в таких случаях дает около 20% ложноположительных результатов. Кроме этого, всегда необходимо иметь в виду, что в первые часы после травмы с повреждением кишечника в свободной брюшной полости появляется прозрачный, слегка мутноватый или геморрагический выпот. Со временем его количество увеличивается. Несвертывающаяся кровь свидетельствует об остановившемся кровотечении (проба Рувилуа-Грегуара), следовательно, можно не спешить с лапаротомией, а предварительно при необходимости провести противошоковые мероприятия. Незначительное количество крови может быть следствием разрыва капсулы печени или селезенки, надрыва брыжейки кишки, связочного аппарата органов и еще не является показанием к срочному оперативному вмешательству. Такой результат лапароцентеза свидетельствует о том, что тяжесть состояния пострадавшего может быть обусловлена повреждением других анатомических областей. Это заставляет врача углубить диагностический поиск.
Жидкость, содержащаяся в брюшной полости в большом количестве, сразу начинает поступать через гильзу троакара или при первой же попытке ее аспирации (рис. 1.2).
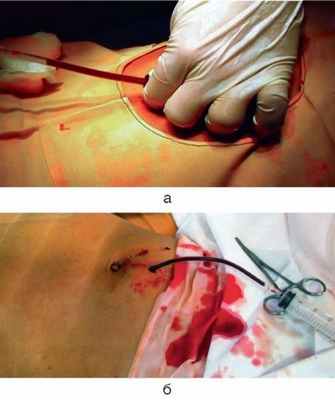
Рис. 1.2. Лапароцентез при гемоперитонеуме: а - при помощи троакара, б - при помощи зажима (интраоперационные фото)
Во время забора содержимого катетер для предотвращения присасывания его к стенке кишки постепенно подтягивается, затем погружается вновь. Патологическое содержимое, располагающееся в небольшом количестве в боковых каналах живота, подреберьях, полости таза, обнаруживается не сразу. Изменяя направление гильзы троакара, катетер поочередно вводят в правое, затем в левое подреберье, в боковые отделы живота, полость таза. Этот прием получил название лапароцентеза с применением «шарящего катетера».
Если патологическое содержимое из-за малого его количества (до 100 мл) аспирировать не удается, а на поверхности катетера остаются лишь следы крови («сухая» пункция), проводят лапароскопию, а при ее невозможности - перитонеальный лаваж. Для этого в брюшную полость вводят 0,5-1 л 0,85% раствора натрия хлорида, по возможности меняют положение пациента (или катетера), после чего жидкость вновь отсасывают шприцем для ее лабораторного исследования. О характере патологии можно судить визуально по изменению цвета и вида физиологического раствора (кровь, кишечное содержимое, желчь и др.). Результаты перитонеального лаважа однозначно принято считать положительными в четырех ситуациях: аспирация 10 мл крови и более, содержание в аспирированной жидкости свыше 100 тыс. эритроцитов в 1 мм3, содержание 500 и более лейкоцитов в 1 мм3, поступление желчи, желудочного или кишечного содержимого, мочи, мутного экссудата с хлопьями фибрина.
Необходимо отметить, что лапароцентез и перитонеальный лаваж не отвечают на весьма насущный вопрос: продолжается внутрибрюшное кровотечение или оно уже остановилось. К числу других недостатков относятся инвазивность и потенциальная опасность повреждения кровеносных сосудов и петель кишечника, неспецифичность метода, невозможность увязать получение крови или воспалительного экссудата с повреждением определенного органа, а также, как это ни парадоксально, чрезмерно высокая чувствительность метода. Аспирация 2-3 мл крови и так является для хирургов императивным сигналом к выполнению лапаротомии, что у трети пострадавших не обосновано и наносит дополнительную травму. Доказано, что наличие 30 мл крови в брюшной полости, излившейся при незначительных инерционных повреждениях фиксирующего связочного аппарата органов, большого сальника или брюшины и не требующих хирургического вмешательства, дает положительные результаты лапароцентеза, ровно как забрюшинные или тазовые гематомы, при которых кровь пропотевает через брюшину. Такие случаи, по мнению T. Fabian (1986), на 30% увеличивают число «напрасных» лапаротомий, обусловленных незначительными повреждениями.
Избегать ошибок помогает пролонгированное исследование, когда катетер оставляют в брюшной полости на несколько часов и проводят повторный лаваж с лабораторной оценкой перфузата (Тулупов А.Н., 2015; Неnеmаn Р., 1990). Опыт большинства авторов подтверждает высокую информативность перитонеального лаважа. Ложноположительные результаты при его применении составляют около 2%, ложноотрицательные - менее 1% (Черкасов М.Ф. и др., 2005).
Весьма обоснованной следует признать тактику, когда всегда при сомнительных или отрицательных результатах лапароцентеза и тревожной клинической симптоматике принимается решение о необходимости выполнения диагностической видеолапароскопии.
Альтернативой лапароцентеза при выявляемом при УЗИ малом гемоперитонеуме является МСКТ-ангиография живота. Экстравазация контрастирующего агента является убедительным признаком продолжающегося внутрибрюшного или, что особенно важно, забрюшинного кровотечения. Поэтому в соответствии с рекомендациями World Society of Emergency Surgery (WSES, Всемирное общество неотложной хирургии) благодаря широкому использованию МСКТ, МСКТ с внутривенным контрастированием и ангиографии в настоящее время показания для лапароцентеза существенно сужены. Его предлагается выполнять только тогда, когда привлечение выше перечисленных методов диагностики невозможно (Coccolini F. et al., 2016, 2017, 2020).
Источник: Закрытые повреждения живота: руководство для врачей / А. Н. Тулупов, В. А. Мануковский [и др.]. - Москва: ГЭОТАР-Медиа, 2021.
Лапароцентез при сочетанной травме.
Лапароцентез при сочетанной травме.
Простым, быстрым, доступным и щадящим методом диагностики повреждений органов брюшной полости является лапароцентез. Большую роль в разработке и внедрении в практику данного метода в СССР сыграли работы А.Н. Беркутова. Лапароцентез выполняют либо с помощью мягкой дренажной трубки [Беркутов А.Н., 1969; Трубников В.Ф., 1980; Бялик Я.Р. и др., 1986; Bergcr W.J. et al., 1969; Xeropotamos N.S. et a]., 2001], либо путем проведения в брюшную полость жесткого (как правило, спиралевидного) катетера [Горшков С.З. и др., 1978; Голобородько Н.К., 1981; Абакумов М.М. и др., 1991, 1999; Hodgson N.F. et al., 2000].
Достоверную информацию дает промывание брюшной полости (перитонеальныи лаваж) изотоническим раствором натрия хлорида (1000—1200 мл) с последующим определением в 1 мл полученной жидкости числа эритроцитов, лейкоцитов, а также наличия в ней желчных пигментов и амилазы [Пинкас А.Л. и др., 1991; Абакумов М.М. и др., 1991, 1999; Брюсов П.Г. и др., 1996; Бояринцев В.В. и др., 1999; Цыбуляк Г.Н. и др., 2001; Condon R.E. et al., 1996; Bain I.M. et al., 1998; Newman P,G. et al., 1999; Hodgson N.F. et at., 2000; Kaplan L., 2001; Xeropotamos N.S. et al., 2001] (табл. 3.2).
С 1985 г. мы отдаем предпочтение методике лапароцентеза, предложенной Н.К. Голобородько. Использование металлического спиралевидного катетера его конструкции позволяет без промывания брюшной полости получи гь содержимое из любой ее зоны в тех случаях, когда его объем не превышает 100 мл.
Методика лапароцентеза заключается в следующем: под местной анестезией 0,5 % раствором новокаина на кожу по средней линии и на 2 см ниже пупка накладывают 2 бельевые клеммы Брокгауза (цапки), остроконечным скальпелем прокалывают кожу и апоневроз белой линии живота и, приподнимая переднюю брюшную стенку за цапки, прокалывают брюшную стенку троакаром Голобородько. Стилет троакара извлекают и через изогнутую гильзу во все отделы брюшной полости последовательно проводят металлический спиралевидный катетер. Безопасность этой манипуляции обеспечивается тем, что во время исследования конец катетера постоянно скользит по внутренней поверхности брюшной стенки, упираясь в париетальный листок брюшины. Спиральный ход катетера позволяет, меняя его положение, достичь правого и левого поддиафрагмальных пространств, латеральных каналов, полости малого таза. По достижении исследуемой области по катетеру шприцем вводят 100 мл 0,25 % изотонического раствора натрия хлорида, а затем аспирируют этот раствор тем же шприцем. Такой прием позволяет обнаружить минимальное количество патологического содержимого. При отсутствии признаков повреждения исследование завершают дренированием брюшной полости. Если, несмотря на отрицательный результат исследования, достоверно нельзя исключить повреждение таких органов, как двенадцатиперстная кишка и поджелудочная железа, через 2-3 ч проводят промывание брюшной полости 1000 мл изотонического раствора натрия хлорида с лабораторным исследованием полученной жидкости.

Лечебная тактика в зависимости от результатов диагностического перитонеального лаважа
Точность диагностики закрытой травмы живота при использовании перитонеального лаважа составляет 91,6—99 % [Абакумов М.М. и др., 1991; Совцов С.А., 1999, Бабаджанов Б.Р. и др.. По свидетельству E. Ertel и соавт. (1997), перетонеальный лаваж имеет преимущество перед УЗИ в раннем распознавании разрывов кишечника
В связи с тем что лапароцентез позволяет выявить лишь косвенные признаки повреждения (кровь, патологические примеси) без учета тяжести повреждения органов брюшной полости, число диагностических лапаротомий при этом методе диагностики колеблется от 6 до 36 % [Цыбуляк Г.Н. и др., 2001; Алимов А.Н. и др., 2004; Bain I.M. et al., 1998]. Кроме того, для безопасного выполнения данного исследования необходим определенный опыт, так как в неумелых руках оно может привести к травме органов брюшной полости или к ложному заключению [Ермолов А.С. и др., 1999; Newman P.G. et al., 19991. Ятро-генные повреждения при использовании лапароцентеза возникают примерно в 1 % случаев [Цыбуляк Г.Н. и др., 2001; Mischinger H.L. et ah, 1999; Newman P.G. et al.. 1999|.
Вздутие живота и наличие послеоперационных рубцов на передней брюшной стенке являются противопоказаниями к проведению исследования.
В то же время лапароцентез и перитонеальный лаваж, несмотря на недостатки, во всем мире продолжают оставаться золотым стандартом оценки состояния брюшной полости при травме.
Нами проведен анализ применения лапароцентеза у 182 пострадавших с сочетанной травмой. У 25 больных лапароцентез выполнен после УЗИ, результаты которого не позволяли сделать окончательный вывод о характере повреждения органов брюшной полости. Лапароцентез как единственный инструментальный метод диагностики применен у 120 пострадавших. После лапароцентеза показания к операции поставлены у 72 пострадавших. Диагностические ошибки, возникшие в 2 случаях, были связаны с нарушением методики проведения исследования (отказ от введения в брюшную полость 1 л изотонического раствора натрия хлорида и проведение троакара не через белую линию живота, а через толщу прямой мышцы), что в первом случае не позволило своевременно диагностировать гемоперитонеум объемом 600 мл, а во втором привело к ложноположительному результату.
Осложнении при проведении лапароцентеза мы не наблюдали По нашим данным, чувствительность данного метода составила 93,7 %, специфичность - 98,0 %, точность — 96,5 %.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лапароцентез при сочетанной травме.
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ РАБОТЫ ПРОТИВОШОКОВОЙ ПАЛАТЫ ПРИЕМНОГО ОТДЕЛЕНИЯ ПРИ ГОСПИТАЛИЗАЦИИ ПОСТРАДАВШИХ С ПОЛИТРАВМОЙ
Чикаев В.Ф., Ахтямов И.Ф., Зиатдинов Б.Г., Галяутдинов Ф.Ш.
ФГБОУ ВО Казанский ГМУ Минздрава России ,
ГАУЗ «Городская клиническая больница № 7» г. Казани,
г. Казань, Россия
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ РАБОТЫ ПРОТИВОШОКОВОЙ ПАЛАТЫ ПРИЕМНОГО ОТДЕЛЕНИЯ ПРИ ГОСПИТАЛИЗАЦИИ ПОСТРАДАВШИХ С ПОЛИТРАВМОЙ
Сочетанная травма – одна из наиболее сложных проблем современной медицины. На высоком уровне сохраняется госпитальная летальность, которая составляет 17,5 % случаев. Причем у пострадавших с конкурирующими, доминирующими повреждениями она достигает 72 % [1].
Важнейшую роль в снижении летальности и осложнений при политравме играет логистический фактор: сроки госпитализации, своевременность диагностических и лечебных мероприятий в зависимости от характера повреждений 4.
Ключ к успеху на этапах диагностики и определения тактики лечения – это первые часы госпитализации, поскольку «Золотой час» – это реальный шанс на выживание пострадавших с политравмой. По данным Агаджаняна В.В. и соавт. (2015), наибольшее количество диагностических ошибок (80,2 %) наблюдается в остром периоде травматической болезни.
Цель исследования – анализ и оценка особенности работы противошокового кабинета приемно-диагностического отделения (ПДО) в многопрофильных стационарах экстренной помощи.
МАТЕРИАЛЫ И МЕТОДЫ
Проведено комплексное исследование особенностей организации диагностики, оказания медицинской помощи пострадавшим в противошоковой палате приемного отделения многопрофильной больницы.
За последние три года в центр экстренной медицины ГАУЗ ГКБ № 7 (далее ГКБ № 7) г. Казани поступило 75 062 пострадавших в возрасте от 16 до 93 лет (табл.).
Таблица. Структура пациентов, доставленных в приемное отделение ГКБ № 7
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ОБСУЖДЕНИЕ
Как было сказано выше, важной задачей на этапах оказания медицинской помощи пострадавшим с сочетанной травмой является фактор времени. Сроки доставки пострадавших бригадой скорой помощи колебались от 10 до 40 мин и составляли в среднем 31 ± 8 мин. Практически все пострадавшие с сочетанной травмой поступили в состоянии шока. У 80 % пострадавших при шоке ІІ-ІІІ степени тяжесть повреждений по шкале ISS была выше 24 баллов. На первом этапе, при оказании медицинской помощи в противошоковой палате ПДО приоритетом является интенсивная диагностика и терапия. Главная задача – в короткий срок выявить угрожающее жизни повреждение. Прямая связь клиники с диспетчером скорой медицинской помощи позволяет своевременно получить информацию о доставке тяжелых пострадавших. Пациенты сразу поступают в противошоковую палату, где мультидисциплинарная бригада врачей – реаниматолог, хирург, нейрохирург – проводит первичную диагностику. В максимально сжатые сроки проводится диагностика с использованием высокотехнологичной аппаратуры: РКТ, УЗИ, рентгенологические исследования, эндовидеотехника. Для диагностики повреждений пациентам с тяжелой сочетанной травмой проводится КТ всего тела. Сканирование пострадавшего занимает в среднем 5 ± 1,2 мин. В течение короткого времени выявляются основные угрожающие жизни повреждения. При этом считаем, что одним из важных аспектов диагностики является адекватная оценка полученных результатов; гипердиагностика так же опасна, как гиподиагностика. Неоправданное расширение оперативного вмешательства существенно может усугубить состояние пациента.
При сочетанной травме одним из патогенетических аспектов является кровопотеря. При синдроме острой массивной кровопотери имеет значение экспозиция времени кровотечения. Объективная оценка тяжести пострадавших, клинико-лабораторная диагностика и определение степени кровопотери являются основополагающими. Интенсивная диагностика позволяет в сжатые сроки определить причину кровопотери, угрожающие жизни повреждения и сформировать тактику лечения. При тяжелом кровотечении важно не допустить остановку «пустого сердца» и восполнить систему макроциркуляции переливанием кристаллоидов и коллоидов.
В первые же минуты после поступления пациентов в противошоковую палату проводится сосудистый доступ, начинается инфузионная терапия, определяется группа крови, резус-фактор, кровь для определения фенотипа направляется в лабораторию. Начальный темп введения раствора ‒ струйный или быстрыми каплями, в зависимости от АД. Инфузия производится в две-три вены, одна из которых центральная. При нестабильной гемодинамике, АД ниже 80 мм рт. ст. инфузионная терапия проводится с введением вазопрессора норадреналин шприцевым внутривенным дозатором в дозе 0,1 мкг/кг/мин. Критерием эффективности инфузионной терапии является поддержание ОЦК, сердечного выброса и АД на безопасном уровне (АД сист. > 80-90 мм рт. ст.). Качественное и своевременное восполнение кровопотери ‒ один из важных разделов реанимационных мероприятий в лечении пострадавших с политравмой.
Первичную оценку степени кровопотери проводим комплексно: как эмпирически ‒ с учетом характера тяжести повреждений и переломов, по гемодинамическому показателю шокового индекса Алговера, так и по результатам инструментальных методов диагностики: КТ, УЗИ. По нашим данным, гемоконцентрационные показатели (гемоглобин, эритроциты, гематокрит) в первые часы не соответствуют истинной кровопотере. В диагностике степени кровопотери также важна оценка сопутствующих заболеваний (сердечно-сосудистой патологии, хронических заболеваний), которые приводят к анемии и к неустойчивой гемодинамике. Утвержденное в клинике расписание дежурств врачей по определению группы крови в противошоковой палате ПДО существенно сокращает время подготовки компонентов крови к переливанию. Так, время определения группы крови с анализом фенотипа сократилось до 40 ± 5 мин. Переливание компонентов крови проводили при кровопотере свыше 30 % ОЦК.
Непрерывная интенсивная терапия пострадавшего, начиная с противошоковой приемно-диагностического отделения, продолжается в реанимационном отделении, что является основополагающей тактикой в нашей клинике. На пострадавшего в ПДО оформляется карта, где отражается маршрутизация и поминутно проведение лечебно-диагностических мероприятий.
Разработанный алгоритм существенно сокращает время оказания специализированной помощи в клинике. Время начала диагностического поиска в клинике сократилось с 15,3 ± 3,2 мин до 4,8 ± 2,6 мин. При шоке ІІ-ІІІ степени и ISS свыше 18 баллов, ВПХ МТ 12 баллов «Damage control» является стандартом лечения пострадавших [5]. При тяжелой механической травме подход к пациентам с политравмой должен быть максимально бережный, так как даже перекладывание может привести к трагичным последствиям и сорвать компенсаторные возможности организма.
Сочетание кровотечений с двух областей является порой критическим. Ранняя диагностика повреждений внутренних органов у пострадавших с политравмой ‒ основа успеха в лечении пострадавших [6]. Для диагностики такого рода травм наиболее информативным явилась видеолапароскопия. При крайне тяжелых состояниях пациента и сомнительных данных, когда проведение пневмоперитонеума было противопоказано, проводили лапароцентез, n = 4.
При нестабильных переломах тазового кольца первичную фиксацию проводили аппаратом внешней фиксации. Компановку аппарата при диагностике повреждений органов брюшной полости проводили с учетом возможности адекватного доступа при проведении лапаротомии.
При травме грудной клетки и нарастающих симптомах дыхательной недостаточности необходимо учитывать вероятность травмы диафрагмы. Сочетанное повреждение диафрагмы наблюдали в n = 8 случаях. Диагностика разрыва диафрагмы может оказаться затрудненной вследствие того, что выпадение брюшных органов в плевральную полость нередко происходит через длительный промежуток времени после травмы. В одном случае повреждение диафрагмы диагностировано только на 10-е сутки лечения.
При тяжелых множественных переломах ребер, осложненных гемо-, пневмотораксом, респираторную поддержку, дренирование плевральной полости проводим в противошоковой палате ПДО. Работа в противошоковой палате ПДО согласно принятому алгоритму (рис. 1) мультидисциплинарной бригадой (реаниматолог, хирург, травматолог, нейрохирург), сокращение срока начала диагностического поиска, КТ всего пациента в течение 5 ± 2 минуты ‒ все это позволило сократить время первичной диагностики. Сокращение времени определения группы крови позволило своевременно и качественно восполнить кровопотерю. Малотравматичная технология и этапное лечение по принципу «Damage control» снизили летальность на 2 %.
Рисунок 1. Алгоритм диагностики у пострадавших с сочетанной травмой в противошоковой палате ПДО
Приводим пример клинического наблюдения. Пострадавший В. 22 лет. Кататравма: падение с 9-го этажа. Пациент доставлен через 40 мин после травмы. КТ исследование «с головы до ног» в течение 7 мин. Комплексная диагностика параллельно интенсивной терапии проводилась с первых минут поступления в противошоковую приемную диагностического отделения (рис. 2). Шоковый индекс Алговера 1,5. Кровопотеря свыше 30 % ОЦК. Тяжесть травмы по шкале ISS свыше 35, ВПХ МТ [6] свыше 12 баллов – крайне тяжелая травма.
Кровопотеря. Определение группы крови и резус-фактора, интенсивная инфузионная терапия, переливание эритроцитарной массы, свежезамороженной плазмы начаты уже в противошоковой палате ПДО. Перелито 839 мл эритроцитарной взвеси, 810 мл свежезамороженной плазмы. Произведено дренирование плевральной полости слева, диагностическая лапароскопия: выявлено ‒ забрюшинная гематома, надрывы правой доли печени без признаков кровотечения; произведена санация, дренирование брюшной полости. Диагноз: «Сочетанная травма. Закрытая травма грудной клетки, закрытые переломы 1-3, 5, 6, 7, 10, 11-го ребер слева, пневмоторакс, пневмомедиастинум, подкожная эмфизема, перелом поперечных отростков L5, перелом боковых масс крестца на всем протяжении, тел крестцовых позвонков, перелом подвздошной кости с переходом на крышу и выходом на суставную поверхность вертлужной впадины, перелом лонной кости справа, седалищной кости слева. Открытые переломы пяточных костей, закрытый перелом костей голени обеих нижних конечностей. Закрытая травма живота, разрыв правой доли печени, внутрибрюшное кровотечение, забрюшинная гематома».
Рисунок 2. Рентгеновская картина переломов костей таза и голени
В течение первого часа произведена фиксация переломов костей таза и голени аппаратами внешней фиксации (рис. 3).
Рисунок 3. Внешний вид пострадавшего после установки аппаратов внешней фиксации
На фоне ушиба и контузия а. Tibialis post и Tibialis ant. На следующие сутки развился тромбоз артерий. Произведена артериотомия, удаление тромбов зондом «Фогарти» восстановление проходимости артерий – сохранение стопы от гангрены. На вторые сутки у пострадавшего возникло кровотечение с надрывов печени ‒ лапаротомия, ушивание разрывов печени.
Таким образом, диагностика в короткие сроки, малотравматичная технология фиксации переломов в первые часы, своевременное интенсивное восполнение кровопотери с противошоковой ПДО на первом этапе позволили сохранить жизнь крайне тяжелого пострадавшего.
1. Особенностью работы приемного отделения многопрофильной городской больницы является интенсивная работа, связанная с большим потоком пострадавших, а в последние годы ‒ с необходимостью оказания большого объема амбулаторной помощи.
2. На первом этапе оказания квалифицированной помощи пострадавшим с сочетанной травмой в условиях противошоковой палаты ПДО одним из важных является организационный фактор по диагностике и интенсивной терапии.
3. Малотравматичная технология и принцип «Damage control» у пострадавших с сочетанной травмой позволили снизить летальность в клинике на 2 %.
Информация о финансировании и конфликте интересов:
Исследование не имело спонсорской поддержки.
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
1. Agadzhanyan VV, Kravtsov SA, Shatalin AV, Levchenko TV. In-hospital mortality in polytrauma and the main directions of its reduction. Polytrauma. 2015; 1: 6-15. Russian (Агаджанян В.В., Кравцов С.А., Шаталин А.В., Левченко Т.В. Госпитальная летальность при политравме и основные направления ее снижения // Политравма. 2015. № 1. С. 6-15)
2. Milyukov AYu. Tactical features consistent with differentiated medical care to victims with injuries of the pelvis in the prehospital and transportation. Genius of Orthopedics. 2012; 4: 24-28. Russian (Милюков А.Ю. Тактические особенности последовательной дифференцированной медицинской помощи пострадавшим с повреждениями таза на догоспитальном этапе и при транспортировке // Гений ортопедии. 2012. № 4. С. 24-28)
3. Sokolov VA. Multiple and concomitant injuries. M.: GEOTAR-Media, 2006. 512 p. Russian (Соколов В.А. Множественные и сочетанные травмы. М.: ГЭОТАР-Медиа, 2006. 512 с.)
4. Chikaev VF, Ibragimov RA, Zaydulin DG, Khayrullin NT, Aydarov AR. The peculiarities of diagnostic and treatment tactics in patients with multisystem trauma in hospitalization of the first level. Herald of Modern Clinical Medicine. 2014; 7: 202-205. Russian (Чикаев В.Ф., Ибрагимов Р.А., Зайдулин Д.Г., Хайруллин Н.Т., Айдаров А.Р. Особенности тактики диагностики и лечения пострадавших с сочетанной травмой при госпитализации в стационар І уровня // Вестник современной клинической медицины. 2014. Т. 7. С. 202-205)
5. Gumanenko EK, Samokhvalov I M. Military field surgery of local wars and armed conflicts: Manual for doctors. M.: GEOTAR-Media, 2011. 672 p. Russian (Гуманенко Е.К., Самохвалов И.М. Военно-полевая хирургия локальных войн и вооружённых конфликтов: руководство для врачей. М.: ГЭОТАР-Медиа, 2011. 672 с.)
6. Agalaryan AKh. Early diagnosis of abdominal injuries in victims with polytrauma. Polytrauma. 2013; 2: 57-60. Russian (Агаларян А.Х. Ранняя диагностика абдоминальных повреждений у пострадавших политравмой // Политравма. 2013. № 2. C. 57-60)
Журнал «Травма» Том 13, №4, 2012
Особенности клиники и диагностики при сочетанной травме груди и живота
Авторы: Гринцов А.Г., Куницкий Ю.Л., Христуленко А.А., Донецкий национальный медицинский университет им. М. Горького
Версия для печати
Авторами проанализированы результаты лечения 52 больных с сочетанной закрытой травмой груди и живота. Отмечены трудности диагностики объема и характера повреждений, которые связаны с наличием сочетанной черепно-мозговой травмы, травматического и геморрагического шока, алкогольного опьянения, с тяжелым состоянием пострадавших. В диагностике отдают предпочтение инструментальным методам исследований.
Авторами проаналізовано результати лікування 52 хворих із поєднаною закритою травмою грудей і живота. Відзначено труднощі діагностики обсягу та характеру ушкоджень, що зв’язані з наявністю черепно-мозкової травми, травматичного й геморагічного шоку, алкогольного сп’яніння, з важким станом потерпілих. У діагностиці віддають перевагу інструментальним методам дослідження.
The authors analyzed the outcomes of treatment of 52 patients with a combined trauma of the chest and abdomen. The problems in diagnosing the size and character of injuries associated with combined craniocerebral trauma, traumatic and hemorrhagic shock, alcoholic intoxication, with severe condition of victims were detected. In diagnosis the instrumental method is preferable.
сочетанная закрытая травма груди и живота, особенности клинического течения.
поєднана закрита травма грудей і живота, особливості клінічного перебігу.
combined closed trauma of the chest and abdomen, peculiarities of a clinical course.
Введение
В настоящее время хирургическое лечение больных с сочетанной закрытой травмой груди и живота представляет собой довольно сложную и окончательно не разрешенную проблему [5]. Изолированные повреждения внутренних органов встречаются в 4,2 % случаев, а множественные и сочетанные — в 18,4 % [1]. При этом тяжелые внутригрудные и внутрибрюшные повреждения в результате, например, дорожно-транспортных происшествий наблюдаются у 30–35 % пострадавших. Летальность при сочетанной травме достигает 35–60 % [1]. При сочетанной травме (политравме) закрытая травма грудной клетки встречается у 80 % пострадавших, сопровождается переломами ребер у 90 % пострадавших, из них у 60 % — множественными переломами [2, 6]. Большое значение для достижения положительных результатов имеет время от момента получения травмы [4].
Материалы и методы исследования
Использованы клинические, рентгенологические методы исследования, включая рентген-исследование в динамике. Использованы также лапароцентез, торакоцентез в общем комплексе мероприятий для диагностики внутриплевральных и внутрибрюшных осложнений закрытой сочетанной травмы груди и живота. Клиника располагает опытом лечения 52 больных с закрытой сочетанной травмой груди и живота.
Возраст больных варьировал от 16 до 76 лет. Средний возраст пострадавших составил 38,9 года, что соответствует данным литературы [3].
Бытовая травма имела место у 46, производственная — у 6 чел. Среди пострадавших в результате бытовой травмы причинами госпитализации были: падение с высоты — у 18, ДТП — у 7, сдавление грудной клетки — у 1 чел., были избиты 20 больных.
Среди пострадавших в результате травмы на производстве основным повреждающим фактором было сдавление (шахтная травма) или удар тяжелым предметом.
Из 52 больных оперирован 31, пролечен консервативно 21 больной.
Особенностью сочетанной закрытой травмы у анализируемой группы больных явилось то, что большая часть из них доставлена в состоянии травматического и геморрагического шока (у 12 из них шок третьей степени тяжести). У 11 пострадавших сочетанная закрытая травма груди и живота сочеталась с закрытой черепно-мозговой травмой (ЗЧМТ) — сотрясением головного мозга. Последний факт значительно затруднял сбор анамнестических данных о характере и механизме действия повреждающего фактора в результате ретроградной амнезии. У 7 больных с бытовой травмой констатировано алкогольное опьянение, что также создавало определенные трудности в постановке диагноза из-за неадекватной субъективной и объективной оценки своего состояния. И наконец, тяжесть состояния больных с сочетанной травмой (у 29 оно расценено как средней степени тяжести) ограничивала возможность использования дополнительных методов диагностики в связи с уменьшением времени, отведенного для их применения (компьютерная томография, сонография, выполнение рентгенологических методов исследования).
Таким образом, факторами, затрудняющими и ограничивающими использование специальных методов диагностики объема и характера повреждений при сочетанной закрытой травме груди и живота, являются:
— наличие травматического и геморрагического шока;
— наличие сочетанной черепно-мозговой травмы;
— тяжелое состояние пострадавших.
Среди 31 оперированного больного структура повреждений была следующей:
— разрыв селезенки с внутриутробным кровотечением — у 15 больных. У 2 из них разрыв селезенки сочетался с разрывом правой доли печени (1), левой почки (1), левого купола диафрагмы (1);
— изолированный разрыв правой доли печени с внутриутробным кровотечением отмечен у 7 пострадавших;
— разрыв тонкой кишки констатирован у 3 больных (у 1 из них — множественный);
— разрыв почки с забрюшинной гематомой имел место у 1 больного;
— разрыв брыжейки тонкой кишки с внутриутробным кровотечением имел место у 3 пострадавших;
— массивная забрюшинная гематома отмечена у 1 больного.
Закрытая травма груди представлена следующими повреждениями:
— односторонний перелом ребер — у 23 больных (у 19 больных — 1–2 ребра, у 4 — множественный);
— двухсторонний перелом ребер — у 5 больных (у одного — 2 ребра, у 4 больных — множественный).
Гемопневмоторакс выявлен у 5 пациентов, изолированный пневмоторакс — у 7 (у 2 из них — двухсторонний).
Основной жалобой у больных с сочетанной травмой груди и живота являлась боль в области повреждения — области перелома ребер с выявлением резкой болезненности (у всех пострадавших), крепитации костных отломков и подкожной эмфиземы (у 7 больных). Характерны были также чувство сдавления в груди, одышка в покое у пострадавших с пневмотораксом, особенно выраженная у больных с наличием двустороннего пневмоторакса. У пострадавших, находящихся в тяжелом состоянии, налицо были признаки шока — акроцианоз, признаки централизации кровообращения, гипотония, слабый, частый пульс.
У больных с наличием повреждений внутренних абдоминальных органов ведущей жалобой была боль в различных отделах живота. Боль в большинстве случаев проецировалась на место повреждения (правое, левое подреберье) и объективно сопровождалась признаками перитонита (при повреждении полого органа) либо внутрибрюшного кровотечения (при повреждении паренхиматозного органа — печени, селезенки, почки, поджелудочной железы). Клинически выявлялись напряжение мышц и положительный симптом Щеткина — Блюмберга либо положительный симптом Куленкампфа при мягкой передней брюшной стенке. При массивном внутрибрюшном кровотечении отмечались признаки геморрагического шока с выраженной гипотонией (50/0 мм рт.ст.), отсутствием пульсации на периферических сосудах.
Существенной особенностью сочетанной травмы груди и живота явился тот факт, что у больных с травмой нижних ребер пальпаторно выявлялось напряжение мышц передней брюшной стенки на соответствующей стороне. Именно поэтому у 6 больных при подозрении на повреждение внутренних органов брюшной полости выполнен диагностический лапароцентез, хотя повреждение внутренних органов не выявлено. Данный факт объяснялся сочетанной единой иннервацией указанных отделов грудной клетки и передней брюшной стенки, что часто обусловливает рефлекторное напряжение мышц живота. В подобных ситуациях абсолютно показано проведение лапароцентеза, поскольку исключить повреждение внутренних органов на основании клинических данных, особенно на фоне ЗЧМТ, алкогольного опьянения, не представляется возможным. Лапароцентез с целью диагностики выполнен 29 больным, среди которых у 23 он предшествовал лапаротомии и оказался весьма полезным, особенно в сомнительных случаях у больных, находящихся в тяжелом состоянии, когда объективные признаки не могут быть признаны достоверными.
В случае отсутствия выделения крови из брюшной полости в последнюю вводили дренажную трубку на 2–3 суток с постоянным лаважем брюшной полости и осуществлением контрольной функции. В одном случае в диагностике двухфазного разрыва селезенки ведущую роль сыграло УЗ-исследование, в результате которого была выявлена субкапсульная гематома селезенки. Появление клинических признаков кровотечения и выделение крови через оставленную дренажную трубку во время лапароцентеза либо при динамическом наблюдении за больным позволили вовремя выполнить лапаротомию и спленэктомию.
Двум больным в сроки 6 и 9 суток выполнена релапаротомия в связи с ранней спаечной кишечной непроходимостью. Летальных исходов не наблюдали.
Торакоцентез с последующим дренированием плевральной полости (у 1 больного с 2 сторон) выполнен у 10 больных. Показанием к данной манипуляции служили пневмоторакс, гемоторакс или сочетание первого со вторым. Дренаж по Бюлау удаляли после контрольной рентгенографии грудной клетки, свидетельствовавшей об отсутствии газа, жидкости, наличии расправленного легкого.
Таким образом, средний возраст пострадавших с закрытой сочетанной травмой груди и живота составил 38,9 года. Преобладает бытовая травма. Факторами, затрудняющими диагностику внутриплевральных и внутриабдоминальных осложнений, являются травматический и геморрагический шок, сочетанная черепно-мозговая травма, алкогольное опьянение, тяжелое состояние пострадавшего.
В том случае, когда тяжесть состояния не позволяет использовать дополнительные методы исследования (рентген-исследование, УЗИ), абсолютно показаны торакоцентез и лапароцентез.
Результаты лечения зависят от правильной диагностики внутриплевральных и внутрибрюшных осложнений, что, в свою очередь, определяется своевременной госпитализацией пострадавших в специализированные хирургические клиники.
Выводы
1. При сочетанной закрытой травме груди и живота трудности диагностики обусловлены сочетанием указанного вида травмы с ЗЧМТ, травматическим и геморрагическим шоком, алкогольным опьянением, тяжелым состоянием пострадавших.
2. Ведущими методами диагностики объема и характера повреждений при сочетанной закрытой травме груди и живота являются обзорная рентгенография органов грудной клетки, брюшной полости, торакоцентез, лапароцентез, УЗИ органов брюшной полости.
3. Залогом успеха лечения пострадавших с закрытой сочетанной травмой груди и живота является их своевременная госпитализация в специализированную хирургическую клинику.
1. Гринцов А.Г., Буценко В.Н., Куницкий Ю.Л. и др. Симптомы и синдромы неотложной хирургии живота. — Донецк, 2001. — 60 с.
3. Козлов И.З., Горшков С.З., Волков B.C. Повреждения живота. — М.: Медицина, 1998. — 224 с.
4. Перцов В.И., Моряк О.Ю., Телушко Я.В. и др. Лечебная тактика при закрытой травме грудной клетки // Ортопедия, травматология и протезирование. — 2005. — № 3. — С. 1-5.
5. Шапошников Ю.Г., Решетников Е.А., Михопулос Т.А. Повреждения живота. — М.: Медицина, 1986. — 253 с.
6. Webb W.R., Besson A. // Thoracic surgery: surgical management of chest injuries. — Mosby year book, 1991. — 563 p.
Лапароцентез при сочетанной травме.
Проведенные исследования показывают, что диагностика закрытых двухфазных разрывов селезенки в большинстве случаев вызывает определенные затруднения. Выход из сложной диагностической ситуации связан с применением инвазивных методов исследования, при этом предпочтение следует отдавать лапароскопии. Абсолютным показанием к выполнению этого исследования служат множественные и сочетанные повреждения, а также коматозное состояние больного. В том случае, если больной находится в сознании, предпочтение следует отдавать неинвазивным методам исследования. При этом всем пациентам, поступившим с травмами грудной клетки, особенно слева, в алгоритм обследования должно быть включено неинвазивное исследование брюшной полости для исключения закрытых двухфазных разрывов селезенки.
1. Абакумов М. М., Смоляр А. Н. Показания к органосохраняющим операциям при травме селезенки // Методические рекомендации. Московский НИИ скорой помощи им. Н. В. Склифосовского. – М., 1997. – С. 10.
2. Бастрыгин А. В. Органосохраняющие операции при травматических закрытых чрескапсулярных разрывах селезенки у детей: Дис. . канд. мед. наук. – Хабаровск, 2007.
3. Брюсов П. Г., Розанов В. Е. Хирургическая тактика у пострадавших с сочетанной травмой // Оказание помощи при сочетанной травме. – М., 1997. – С. 64-66.
6. Усеинов Э. Б., Исаев A. Ф., Киселевский M. В. и др. Проблема послеоперационных гнойно-септических осложнений при травме живота с повреждением селезенки в свете иммунных нарушений // Хирургия. – 2006. – № 6. – С. 26-28.
8. Сафронов Э. П. Роль органосохраняющих операций на селезенке при сочетанной травме // Актуальные вопросы неотложной специализированной помощи в городской клинической больнице г. Москвы. – М., 2001. – С. 134-137.
9. Blunt abdominal trauma: comparison of ultrasonography and computed tomography in a district general hospital / Abu-Zidan F.M., Sheikh M., Jadallah F. et al. // AustralasRadiol. – 1999. – № 43(4). – P. 440.
10. Prospective results of a standardized algorithm based on hemodynamic status for managing pediatric solid organ injury / Mehall J.R., Ennis J.S., Saltzman D.A. et al. // J Am Coll Surg. – 2001. – № 193(4). – Р. 347.
Введение. Самые частые хирургические вмешательства в структуре сочетанной и изолированной травмы, превышающие 88,3 %, выполняются по поводу закрытой травмы живота [2,6]. При этом повреждения селезенки встречаются в 20-40 % наблюдений [1,8]. Среди паренхиматозных органов брюшной полости селезенка является наиболее травмируемым органом. Данное обстоятельство связано со многими факторами, например, такими как расположение органа вблизи брюшной стенки, значительными размерами органа, степенью его кровенаполнения, сравнительно легкой смещаемостью в момент травмы, возрастными особенностями развития [4,5,7]. Частота изолированного повреждения селезенки отмечается в 15-20 %, поступающих в стационар с подозрением на повреждение паренхиматозных органов [4,7]. Несмотря на появление сравнительно новых визуализирующих технологий (компьютерная томография, ультразвуковая диагностика), оценка локальных изменений при травме селезенки до сегодняшнего времени остается трудной практической задачей. Данные о чувствительности клинических и специальных методов оценки травмы селезенки весьма вариабельны [9,10]. При этом наибольшие сложности вызывают травматические закрытые чрескапсулярные разрывы селезенки (ТЗЧРС), диагностические ошибки при которых составляют 30-40 % [2].
Цель исследования. Изучить основные причины, приведшие к задержке хирургического вмешательства у больных с ТЗЧРС.
Материалы и методы. Для достижения цели проведен анализ диагностики 98 пациентов, оперированных по поводу закрытой травмы живота, приведшей к ТЗЧРС. Распределение пациентов по полу и возрасту представлено в табл. 1.
Пол и возраст больных с ТЗЧРС
В 80 (81,6 %) случаях отмечен истинный двухфазный разрыв селезенки, сопровождавшийся значительной по площади отслойкой капсулы, с размозжением краев раны. Особый интерес представили 18 (18,3 %) наблюдений, в которых разрыв селезенки был расценен как ложный двухфазный. Первая фаза такого разрыва сопровождалась полным одномоментным разрывом органа с локальным внутрибрюшным кровотечением, за счет которого сформировалась свернувшаяся периспленарная гематома. Эта гематома тампонировала рану селезенки и временно останавливала кровотечение.
Основные причины ТЗЧРС представлены в табл. 2.
Для решения поставленных задач в работе были использованы анамнестический, клинический, рентгенологический, эндоскопический методы исследования. При анамнестическом исследовании анализировались время, причины, механизм травмы, появление и развитие тех или иных симптомов, объем оказания медицинской помощи на этапах эвакуации пострадавшего.
Основные причины повреждения селезенки
Несчастный случай в быту
Падение с высоты
Несчастный случай на производстве
Причина не выяснена
Общеклиническое исследование включало обнаружение клинических проявлений ТЗЧРС. Все пациенты осматривались врачом-реаниматологом, в ряде случаев пациенты консультированы нейрохирургом, торакальным хирургом, урологом. Лабораторное обследование включало динамическое изучение реакции биологических жидких сред организма пациента (крови и мочи) в ответ на травму. Ультразвуковое исследование проводились с помощью аппарата Sigma-iris 210, фирмы «KONTRON», Франция, конвексным датчиком в режиме реального времени с черно-белым изображением в положении обследуемого на спине и правом боку. Рентгенологическое исследование включало рентгенографию грудной клетки, позвоночника, костей черепа, таза и конечностей, при проведении эндоскопических исследований учитывались следующие признаки: сгусток крови в проекции селезенки, имбибиция кровью большого сальника, разрыв капсулы и паренхимы селезенки, тусклый желтый цвет пряди большого сальника, покрывающей селезенку.
Результаты и их обсуждения. Диагностика закрытых повреждений селезенки основывалась:
1) на данных анамнеза: указание на полученную травму и ее механизм, кратковременные обморочные состояния;
2) на объективных данных: признаки травмы (ссадины, гематомы, переломы ребер в проекции селезенки), боли в животе, нарастающая слабость, холодный пот, бледность кожных покровов, тахикардия, снижение артериального давления, спутанность сознания, притупление в отлогих местах живота;
3) на показателях эритроцитов, гемоглобина и гематокрита. Во время госпитализации лишь у 26 % больных нашей клиники отмечено снижение уровня названных показателей;
Основываясь только на этих данных, оперативное лечение было выполнено 14 (14,2 %) больных, остальным 84 (85,7 %) потребовались дополнительные методы обследования, как инвазивные, так и неинвазивные.
В первые часы при поступлении больных в стационар УЗИ применено у 32 (32,6 %) пациентов. Во всех наблюдениях был заподозрен ТЗЧРС, что позволило своевременно выполнить оперативное лечение. Следует отметить, что при поступлении признаков кровотечения в 60 % наблюдений не отмечено.
Обращает на себя внимание, что из 98 пациентов с ТЗЧРС у 74 (75,5 %) хирургическое вмешательство выполнено позже 6 часов. Основные причины запоздалых операций представлены в таблице 3.
Основные причины запоздалых операций
Поздняя обращаемость больных
Отказ больного от операции
Как видно из данных, представленных в табл. 3, причины задержки с оперативным вмешательством у пациентов с ТЗЧРС можно связать с диагностическими ошибками. Следует отметить, что все больные находились на стационарном лечении с различными диагнозами. При этом в семи наблюдениях предполагалась нарушенная внематочная беременность, в шести - острый аппендицит, а еще в десяти - деструктивный панкреатит. Однако большинство больных находилось на стационарном лечении с диагнозом ушиб грудной клетки слева или перелом ребер слева, при этом при обследовании этим пациентам была выполнена только рентгенография органов грудной клетки, на котором выявлен перелом IX, X и XI ребер. Все пациенты находились в стационаре от одних до двенадцати суток. Большинство пациентов были оперированы после развития признаков геморрагического шока и признаков внутрибрюшного кровотечения. При этом больные все-таки были оперированы с другими предварительными диагнозами. В двух наблюдениях предполагалась нарушенная внематочная беременность, в двух - острый аппендицит, а еще в двух - деструктивный панкреатит.
Основные причины, связанные с задержкой оперативного вмешательства у этих пациентов, по нашему мнению, были связаны со стертостью клинической картины.
Из других причин, связанных с задержкой оперативного лечения, можно связать с неверным толкованием данных лапароцентеза. У 8 больных, находящихся в коматозном состоянии вследствие черепно-мозговой травмы, диагностические ошибки обусловлены невозможностью сбора анамнеза. Следует заметить, что шестеро из них по линии санитарной авиации переведены из центральных районных больниц с диагнозом черепно-мозговой травмы. Еще в двух наблюдениях больные переведены из других стационаров, где они получали лечение по поводу ушиба почек и обострения хронического панкреатита. Перевод их в нашу клинику на вторые и третьи сутки был связан с ухудшением состояния. Кроме того, в пяти случаях пациенты находились в нашем хирургическом отделении с диагнозом тяжелой политравмы, и им своевременно не выполнены инвазивные диагностические исследования.
Следовательно, все диагностические ошибки у пациентов с ТЗЧРС можно разделить на две группы:
I. Диагностические ошибки, связанные с утаиванием больным факта травмы.
II. Диагностические ошибки, связанные с неправильным толкованием результатов обследования и недооценкой тяжести состояния больных.
В то же время обращает на себя внимание, что в 10 наблюдениях диагноз внутрибрюшного кровотечения был поставлен своевременно. Тем не менее больные находились в стационаре без необходимой операции от 6 до 12 часов. Во всех этих случаях причиной задержки хирургического вмешательства служил отказ больных от каких-либо лечебно-диагностических мероприятий.
Следует отметить, что использование УЗ-исследования позволило вовремя заподозрить ТЗЧРС и выполнить оперативное вмешательство, при этом диагностических ошибок отмечено не было.
Таким образом, наши исследования показывают, что диагностика ТЗЧРС в большинстве случаев вызывает определенные затруднения. Выход из сложной диагностической ситуации связан с применением инвазивных методов исследования, при этом предпочтение следует отдавать лапароскопии. Абсолютным показанием к выполнению этого исследования служат множественные и сочетанные повреждения, а также коматозное состояние больного. В том случае, если больной находится в сознании, предпочтение следует отдавать неинвазивным методам исследования. При этом всем пациентам, поступившим с травмами грудной клетки, особенно слева, в алгоритм обследования должно быть включено неинвазивное исследование брюшной полости для исключения ТЗЧРС.
Выводы
1. Задержка с хирургическим лечением больных с ТЗЧРС отмечается в 75,5 % наблюдений.
2. При закрытых повреждениях селезенки необходимо своевременное использование инвазивных методов обследования при коматозном состоянии больных.
3. Всем пациентам, поступившим с травмами грудной клетки, особенно слева, должно быть проведено неинвазивное исследование брюшной полости.
Рецензенты:
Громов М. С., д-р мед. наук, профессор, генеральный директор ООО «Частная клиника № 1» г. Саратов.
Капралов С. В., д-р мед. наук, профессор, заведующий 1 хирургическим отделением МУЗ «Городская клиническая больница № 2 им. В. И. Разумовского» г. Саратов.
Читайте также:
