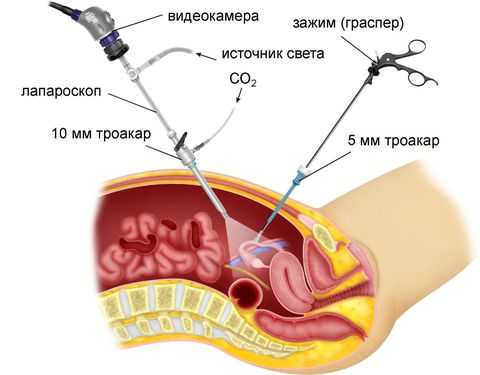
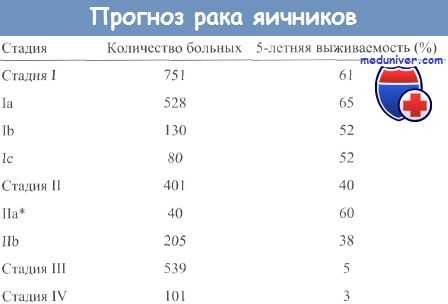
Лапароскопическое лечение кист яичников - показания, эффективность
Добавил пользователь Alex Обновлено: 22.01.2026
Лапароскопическое лечение кист яичников - показания, эффективность
Раньше, даже при предположительно доброкачественных кистах яичников, выполняли лапаротомию. Достижения в области УЗИ позволили с высокой достоверностью устанавливать диагноз доброкачественных образований до операции, особенно у женщин в пременопаузе. Тщательное соблюдение показаний — важное условие для лапароскопического удаления образований придатков матки. Решение о выборе оперативного доступа зависит от возраста, данных обследования и УЗ-картины.
При клинических или УЗ-признаках малигнизации проведение лапароскопии рискованно. Увеличение концентрации СА-125 у женщины в постменопаузе — противопоказание к применению этого метода.
УЗИ органов таза, особенно трансвагинальное, — надежный метод определения размера и строения объемного образования. К признакам доброкачественности относятся кистозное строение, однокамерность, диаметр менее 10 см, одностороннее расположение и ровные края. Возможные проявления злокачественного новообразования — неровные края, сосочки, отдельные утолщенные перегородки, асцит или припаянная кишка. При использовании строгих УЗ-критериев точность диагностики доброкачественных новообразований превышает 95 %.
Геморрагические и функциональные кисты, дермоидные и эндометриоидные кисты часто имеют типичную УЗ-картину. Функциональные кисты однокамерные, стойкими ровными краями. Уженщин в пременопаузе большая часть кистозных образований диаметром менее 7 см рассасывается самостоятельно в течение 6—8 нед. В геморрагических кистах возникает локальное или диффузное внутреннее эхо различной интенсивности, со временем УЗ-картина меняется, большинство образований рассасывается спонтанно. Персистирующие функциональные и геморрагические кисты подлежат удалению, чтобы исключить злокачественный процесс.
Самые распространенные доброкачественные опухоли у женщин моложе 35 лет — это дермоидные кисты, зрелые тератомы. Эти образования содержат зрелые элементы трех зародышевых листков. УЗ-картина дермоидных кист весьма разнообразна: это могут быть кистозные образования с вкраплениями эхогенного вещества или с высокоэхогенными участками, типичными для костей либо зубов. Эндометриоидные кисты ровные, имеют слегка утолщенные края, часто со слабым диффузным сигналом, хотя свежее кровоизлияние может быть более эхогенным. Образования, отвечающие строгим УЗ-критериям доброкачественности, удаляют лапароскопическим доступом. В противном случае лучше выполнить лапаротомию.
Для предоперационной дифференциальной диагностики доброкачественных и злокачественных опухолей таза изучали содержание СА-125, опухолеспецифического антигена. У пациенток моложе 50 лет при злокачественном новообразовании увеличение концентрации СА-125 наблюдали менее чем в 25 % случаев, а у женщин старше 50 лет — в 80 %. Подробное описание этого опухолевого маркера приведено в отдельной статье на сайте (рекомендуем пользоваться формой поиска на главной странице сайта). Заметим, что повышение концентрации СА-125 отмечают только у 50 % пациенток с I стадией РЯ. Также обращают внимание на величину повышения маркера по сравнению с предыдущим значением.
Концентрация СА-125 > 300 ед./мл характерна для злокачественного новообразования даже у пациенток моложе 50 лет.
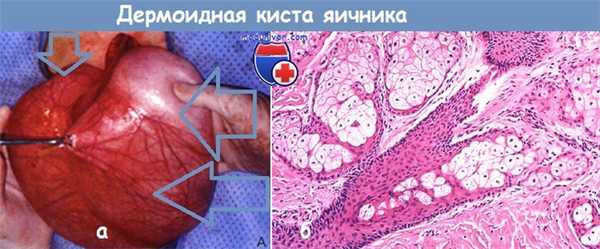
а - разрыв капсулы дермоидной кисты; виден жир.
б - микропрепарат зрелой тератомы (дермоидной кисты) яичника
Все больные с объемными образованиями придатков матки перед оперативной лапароскопией должны дать согласие на возможную лапаротомию. При обнаружении злокачественной опухоли хирург должен быть готов немедленно выполнить лапаротомию, хирургическое стадирование процесса и все необходимые этапы радикальной операции. Все пациентки, оперируемые лапароскопическим доступом, находятся в положении для литотомии.
Катетер Фоли вводят в мочевой пузырь, чтобы избежать его повреждения при переполнении. Лапароскоп диаметром 10 мм дает широкий обзор и хорошее освещение. Проводят и сохраняют для цитологического исследования смывы из полости таза и верхнего отдела брюшной полости на случай обнаружения и стадирования злокачественного новообразования яичников. Берут образцы из любых подозрительных на малигнизацию очагов и посылают на срочное гистологическое исследование. При обнаружении рака, асцита или при положительном результате срочного гистологического исследования хирург должен приступить к сталирующей срединной лапаротомии. Самые точные результаты срочного морфологического исследования получают при лапароскопической фенестрации опухоли и биопсии подозрительных на малигнизацию очагов.
В стенке кисты создают большое отверстие, его размер зависит от величины образования, обычно на 2 см меньше самой кисты, максимально 4—5 см. Полость орошают раствором Рингера и тщательно осматривают. Кровоточащие участки коагулируют. Материал отправляют в лабораторию для срочного гистологического исследования. Основные показания для перехода с лапароскопии на лапаротомию:
• обширные спайки,
• подозрение на рак,
• интраоперационные осложнения, например повреждение кишечника, мочевого пузыря или мочеточника.
Nezhat и соавт. сообщили об опыте лапароскопического лечения 1209 пациенток с объемными образованиями придатков матки. Интраоперационно РЯ был обнаружен в 4 из 1011 случаев. Обследование кистозного образования включало аспирацию жидкости с последующим цитологическим исследованием, вскрытие кисты и осмотр внутренней поверхности для поиска сосочковых разрастаний. Выполняли биопсию любых подозрительных участков для гистологического исследования. Затем проводили цистэктомию или овариэктомию и операционный материал посылали на обычное гистологическое исследование. По результатам этой работы авторы выдвинули предположение, что опытные хирурги, основываясь на данных интраоперационного гистологического исследования, могут впоследствии успешно проводить лапароскопическое лечение объемных образований придатков матки.
Hasson сообщил о лапароскопическом лечении кист яичников у 102 женщин. Лапароскопическая фенестрация с биопсией в сочетании с коагуляцией или удалением внутренней оболочки кисты либо без таковой была выполнена у 83 пациенток. В этом исследовании среди 56 женщин с простыми, функциональными или параовариальными кистами был только один рецидив. После фенестрации с последующей коагуляцией или удалением внутренней оболочки эндометриоидной кисты яичника рецидив произошел в 2 из 18 случаев, тогда как при изолированном выполнении фенестрации — в 8 из 9. Хирургических осложнений не было.
Canis описал собственный опыт лапароскопического лечения 247 объемных образований придатков матки с подозрительной УЗ-картиной. 17 пациенткам провели диагностическую лапаротомию, 230 — диагностическую лапароскопию. Из 204 (82,6 %) женщин, которым было проведено лапароскопическое лечение, у 7 обнаружены злокачественные опухоли, у 197 — доброкачественные. В 1 случае после лапароскопической аднексэктомии и удаления по частям незрелой высокодифференцированной тератомы (G1) возникла диссеминация опухоли. Некоторые хирурги предпочитают проводить лечение кистозных образований яичников из мини-лапаротомного доступа. Над опухолью проводят небольшой разрез (3—5 см), обкладывают операционное поле сухими салфетками и удаляют жидкость длинной иглой, троакаром или отсосом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухоли яичников - причины появления, особенности
Несмотря на то что до установления точного диагноза каждое новообразование яичников следует рассматривать как потенциально малигнизированное, среди всех опухолей этой локализации только 20 % злокачественные. Данные анамнеза и физикального исследования редко позволяют различить доброкачественные и злокачественные опухоли.
В большинстве случаев диагноз устанавливают после макро- и микроскопического исследования удаленного новообразования. Ткань яичника происходит из нескольких источников: целомического эпителия, половых клеток и мезенхимы. По внешнему виду опухоли яичников делят на солидные и кистозные.
Самые распространенные доброкачественные кистозные опухоли — серозные и муцинозные цистаденомы, а также кистозные тератомы (дермоидные кисты). Доброкачественные цистаденомы — овоидные однокамерные тонкостенные образования диаметром 5—20 см, заполненные желтоватым жидким или вязким содержимым. Размер доброкачественных кистозных тератом обычно не более 10 см, после разреза внутри обнаруживают жировую ткань, зубы или волосы.
К злокачественным кистозным опухолям относят серозную и муцинозную цистаденокарциному. На томограмме от доброкачественных опухолей их отличает только наличие четких солидных участков. Наружные и внутренние сосочковые разрастания и участки некроза — признаки злокачественности. При отсутствии явных опухолевых имплантатов в пределах брюшной полости точный диагноз помогает установить гистологическое исследование операционного материала.
Источником доброкачественных солидных опухолей яичников (фибромы, текомы или опухоли Бреннера), как правило, служит соединительная ткань. Их размер может быть разным — от маленьких узелков на поверхности яичника до крупных образований массой несколько килограммов. При физикальном исследовании они определяются как плотные, слегка неровные и подвижные образования. Эти опухоли часто возникают в постменопаузе.
Синдром Мейгса — сочетание доброкачественной фибромы яичника с асцитом и гидротораксом — встречается редко.
Злокачественные солидные опухоли яичников чаще всего представлены первичными и метастатическими аденокарциномами. Плотные опухолевидные образования, выявляемые при гинекологическом исследовании, часто оказываются недифференцированными аденокарциномами. Прогноз для жизни плохой. Необходимо помнить, что воспалительные инфильтраты (при хронических воспалительных заболеваниях органов таза) могут быть весьма плотными. Некоторые солидные опухоли яичников, секретирующие эстрогены и андрогены (андробластома, гинандробластома и опухоль из гилусных клеток), доброкачественные или низкой степени злокачественности.
При отсутствии разрыва или перекрута большинство опухолей яичников протекает бессимптомно. Обширная диссеминация рака яичников (РЯ) по брюшине часто никак не проявляется вплоть до увеличения живота вследствие асцита. С другой стороны, любое увеличение придатков матки может вызвать нарушение менструального цикла и чувство давления в тазу из-за деформации мочевого пузыря и прямой кишки.
Истинные доброкачественные опухоли яичников, например серозные и муцинозные цистаденомы и доброкачественные кистозные тератомы, не исчезают спонтанно. Вопрос о том, могут ли доброкачественные опухоли быть предшественниками злокачественных, пока остается без ответа. Получены данные о возникновении интраэпителиальной неоплазии в доброкачественных серозных цистаденомах.
Кроме того, некоторые авторы описали переходные изменения нормального эпителия в интраэпителиальную неоплазию на начальных этапах инвазивного рака яичников (РЯ), а затем — в инвазивный рак. Из этого следует, что если инвазивный рак возникает из доброкачественных эпителиальных аденом, то хирургическое удаление этих образований должно привести к снижению заболеваемости РЯ. Однако, по данным последних 20 лет, этого не произошло.
Эндометриоз — заболевание, при котором железы и стромальные элементы, присущие нормальному эндометрию, обнаруживают за пределами их нормальной локализации. Самые распространенные места очагов эндометриоза — яичники, поддерживающие связки матки, брюшина прямокишечно-маточного углубления и мочевой пузырь.
Заболевание возникает в основном у нерожавших женщин европеоидной расы в возрасте 35—45 лет. При поражении яичника образуется киста, заполненная темной, «шоколадной» жидкостью, диаметр которой редко превышает 12 см; часто ее невозможно отличить от опухоли. Для эндометриоза характерны узелковые уплотнения крестцово-маточных связок и других структур позадиматочного пространства.
Боль в области таза — самый распространенный симптом. Физическая активность и половой акт обычно усиливают дискомфорт, но корреляция между распространенностью эндометриоза и клинической симптоматикой отсутствует. В некоторых случаях небольшие очаги на брюшине бывают причиной боли, вызывающей потерю трудоспособности.

Лапароскопическая операция: удаление кисты яичника
Если гинеколог диагностировал у вас кисту яичника, не стоит пугаться: как правило, эти образования доброкачественные и не представляют опасности, операция не требуется. Зачастую их можно вообще не лечить, они исчезают сами в течение нескольких месяцев. Достаточно периодически посещать гинеколога и проходить УЗИ-обследование.
Иногда кисты яичников всё же приходится удалять. Операции можно выполнить без разреза, через несколько проколов в брюшной стенке — лапароскопически. В «Евроонко» работают хирурги-гинекологи экспертного уровня, которые имеют большой опыт проведения таких вмешательств. Приходите на консультацию к нашему специалисту: он расскажет, нужна ли операция в вашем случае, назначит обследование, которое поможет отличить доброкачественное новообразование от злокачественного.
Киста — это не какое-то конкретное заболевание. Данным термином обозначают любую патологическую полость с жидкостью. Причины её формирования бывают разными. По статистике, кисты яичников диагностируют у каждой десятой женщины. Чаще всего они возникают во время полового созревания и менопаузы. У некоторых девочек они присутствуют с рождения.
Какие бывают кисты яичников?
Все кисты яичников делят на две большие группы: функциональные, которые встречаются в большинстве случаев, и патологические, с которыми врачам приходится сталкиваться намного реже.
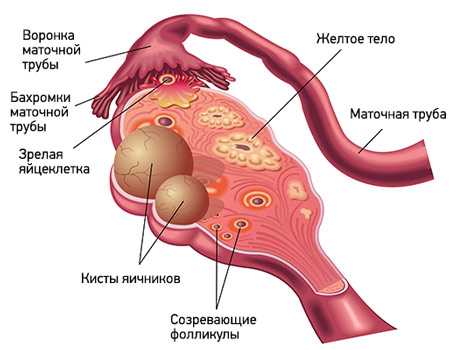
Функциональные кисты — это результат нарушений во время менструального цикла. Обычно они не вызывают осложнений и исчезают самостоятельно. Они бывают трех типов:
- Фолликулярные. К середине менструального цикла в яичниках женщины созревает один фолликул — пузырек с яйцеклеткой. В норме он должен вскрыться и выпустить ооцит. Если этого не происходит, и фолликул продолжает расти, он превращается в кисту.
- Кисты желтого тела. После того как фолликул выпускает яйцеклетку, он превращается в особую железу — желтое тело. Оно вырабатывает гормоны эстрогены и прогестерон. Если беременность не наступает, желтое тело атрофируется. А если в нем накапливается жидкость, оно превращается в кисту.
- Тека-лютеиновые кисты нередко развиваются как побочный эффект лечения бесплодия гормональными препаратами.
Патологические кисты яичников не связаны с менструальным циклом. Они всегда характеризуются появлением «неправильных» клеток, которых не должно быть в норме. Наиболее распространенные разновидности патологических кист:
- Эндометриоидные. Это одна из форм эндометриоза — состояния, при котором ткань эндометрия (слизистой оболочки матки) попадает в нехарактерные места и там растет. В яичниках она может образовывать полости с жидкостью. Нередко они представляют собой «шоколадные» кисты, заполненные темной кровью.
- Дермоидные кисты, или тератомы — особая разновидность доброкачественных опухолей из эмбриональных клеток. Внутри них могут находиться разные ткани, например, кожа, волосы, ногти. Дермоидные кисты озлокачествляются очень редко.
- Цистаденомы — доброкачественные новообразования из эпителиальных клеток. Обычно они заполнены содержимым слизистого или водянистого характера.
Подробная информация о злокачественных кистах представлена на странице нашего сайта, посвященной раку яичников.
Когда проводят лапароскопию?
Если киста яичника небольшая, не вызывает симптомов и не похожа на злокачественную, её можно не трогать. Операция не нужна. Гинеколог назначит периодические осмотры и контрольные УЗИ. Причем, женщинам в постменопаузе это придется делать чаще, потому что у них выше риск злокачественной опухоли.
Существуют ли эффективные лекарства?
В некоторых случаях бывают полезны гормональные контрацептивы. Они помогают предотвратить образование в яичниках новых кист, но не влияют на рост уже существующих. Если женщину беспокоят боли, врач может назначить препараты из группы нестероидных противовоспалительных средств (НПВС). Но это лишь симптоматическое лечение. Единственный способ избавиться от образования — операция.
Если же киста «проблемная», то врач однозначно скажет, что её нужно удалять. Показания к операции:
- Большие размеры образования. В большинстве случаев кисты яичника имеют диаметр 1–3 см. Очень редко они достигают 15–30 см.
- Наличие симптомов: боли в животе, в области таза, вздутие, чувство тяжести в животе, обильные месячные, вагинальные кровотечения, не связанные с менструальным циклом. Большая киста может сдавливать кишечник, мочевой пузырь. Это приводит к проблемам со стулом, мочеиспусканиями.
- Подозрение на злокачественную природу кисты — риски повышены у женщин в постменопаузе.
- Продолжающийся рост в течение 2–3 менструальных циклов.
- Патологическая киста яичника.
Что будет, если не удалять кисту?
Если врач сказал, что кисту нужно удалять, то оттягивание операции в первую очередь опасно для женщин в постменопаузе. У них, как мы уже упоминали, выше риск того, что образование может оказаться злокачественным. А при раке время критично. Чем позже начато лечение, тем ниже шансы, что оно будет успешным, и удастся достигнуть ремиссии. Ухудшается прогноз, снижается выживаемость.
При доброкачественных кистах яичников тоже могут возникать тяжелые осложнения, хотя и редко. Большие кисты могут разорваться. При этом развивается сильное кровотечение в брюшную полость, возникают сильные боли в животе.
С ростом кисты повышается риск перекрута яичника. Из-за сдавления сосудов он перестает получать кровоснабжение, возникают сильные боли в животе, тошнота, рвота. Итогом может стать некроз (гибель) яичника, и его придется удалять в экстренном порядке.
Если возникли такие симптомы, как сильные боли в животе, тошнота, рвота, повышение температуры более 38 градусов — нужно немедленно обратиться за медицинской помощью.
Когда лапароскопия не проводится?
Необходимость в операции при кистах яичников возникает редко. Если показания всё же есть, зачастую может быть выполнено лапароскопическое вмешательство.
Иногда хирург отдает предпочтение открытой операции через разрез. Причинами могут стать:
- Большие размеры кисты яичника.
- Подозрение на её злокачественный характер.
Преимущества лапароскопии
Лапароскопические вмешательства имеют ряд преимуществ перед открытыми операциями:
- Минимальная травматизация тканей, небольшая кровопотеря.
- Более низкий риск послеоперационных осложнений.
- Более короткий восстановительный период. Женщина может раньше покинуть стационар и вернуться к привычной жизни.
- Отличный косметический эффект: на коже остаются совсем небольшие, едва заметные рубцы.
Подготовка
Обычно кисты яичников выявляют во время ультразвукового исследования. Для того чтобы лучше оценить размеры, расположение и внутреннюю структуру новообразования, состояние яичника, обычно прибегают не только к трансабдоминальному (через стенку живота), но и к трансвагинальному (с помощью специального датчика, введенного во влагалище) УЗИ.
В редких случаях, обычно при подозрении на злокачественный характер образования, назначают компьютерную томографию, диагностическую лапароскопию. В пользу рака свидетельствует повышение в крови уровня ракового антигена 125 (CA 125). Но этот анализ ненадежен, так как может быть получен положительный результат при миоме матки, эндометриозе и воспалительных процессах в тазовых органах.
По результатам обследования врач консультирует женщину, объясняет, какая тактика лечения будет оптимальна в её случае. Если показана лапароскопическая операция, назначают дату госпитализации в стационар. Нужно пройти предоперационное обследование. Обычно оно включает следующие методы диагностики:
- Общий и биохимический анализы крови.
- Общий анализ мочи.
- Анализ крови на уровни гормонов.
- Анализы на инфекции.
- Мазки шейки матки — цитологический, на флору.
- Исследование свертываемости крови.
- Определение группы крови AB0, резус-фактора.
- Электрокардиография.
- Рентгенография легких.
Лапароскопическое удаление кист яичников проводится под общей анестезией — эндотрахеальным наркозом. Женщину госпитализируют в стационар за день до хирургического вмешательства. В течение 8 часов до операции нельзя ничего есть, с утра нельзя пить. За некоторое время до наркоза проводят премедикацию: женщине вводят препараты, которые помогают расслабиться и успокоиться.
Как проводят лапароскопию?
Лапароскопическое вмешательство проводят через несколько проколов в брюшной стенке. Через один из них, в области пупка, вводят лапароскоп — инструмент с миниатюрной видеокамерой. Он транслирует увеличенное изображение на экран. Для лучшей визуализации во время операции брюшную полость заполняют газом.
Через дополнительные проколы вводят специальные лапароскопические инструменты, с помощью них и удаляют кисту.
В зависимости от конкретной ситуации, объем операции бывает разным:
- Зачастую удается удалить только кисту, сохранив яичник.
- В некоторых случаях необходимо удалить весь яичник — выполнить овариэктомию (оофорэктомию) — при этом второй яичник удается сохранить. Это приходится делать при подозрении на злокачественную опухоль, при «неудобном» расположении кисты, когда её сложно удалить отдельно.
- В редких случаях приходится удалять оба яичника. Такая операция выполняется только в крайних случаях, особенно у женщин репродуктивного возраста, так как после удаления обеих половых желез наступает менопауза. Снижаются уровни женских половых гормонов, и это может приводить к таким симптомам, как головные боли, головокружения, тошнота, приливы и др.
Послеоперационный период
Обычно после операции женщину выписывают из стационара на следующий день. Общая продолжительность реабилитационного периода составляет 10–14 дней.
Основные рекомендации в послеоперационном периоде:
- Противопоказаны интенсивные физические нагрузки и занятия спортом в течение 7–10 дней.
- Нельзя посещать бани, сауны, принимать горячие ванны в течение 3–4 недель.
- Половую жизнь можно возобновить спустя месяц после операции.
Осложнения
Лапароскопические операции сопровождаются низким риском осложнений. Как и после любого хирургического вмешательства, в редких случаях возможна инфекция и нагноение в области операционных швов, кровотечение. Если беспокоят сильные боли, вагинальные кровотечения, повысилась температура тела, нужно немедленно обратиться к врачу.
После операции могут возникать спайки. Очень редко в ходе хирургического вмешательства возможно повреждение соседних органов (кишки, мочевого пузыря).
В клинике «Евроонко» операции выполняют опытные хирурги-гинекологи. Наша операционная оснащена современным оборудованием, многофункциональными лапароскопическими стойками от ведущих производителей. Это помогает свести риски к минимуму, выполнить операцию максимально безопасно.
После удаления киста может рецидивировать, в том же яичнике или на другой стороне. Полностью исключить рецидив помогает только удаление обоих яичников. Но такая операция приводит к наступлению менопаузы и нежелательным последствиям, поэтому к ней прибегают только в крайних случаях.
Можно ли забеременеть после удаления кисты яичника?
Забеременеть можно даже с кистой яичника. Чаще всего они не мешают вынашиванию беременности, но из-за них бывает сложно зачать ребенка.
Если во время операции удаляют только кисту или оставляют хотя бы один яичник, фертильность женщины сохраняется. В будущем она может забеременеть. Конечно же, нужно понимать, что на репродуктивную функцию влияет не только операция. Играет роль овариальный резерв (количество яйцеклеток в яичниках — оно постоянно снижается с возрастом), сопутствующие заболевания.
Получите консультацию у врача в клинике «Евроонко». Наш доктор расскажет о том, нужно ли лечение в вашем случае, какой вид операции вам показан, и какова вероятность того, что в будущем вам удастся зачать, выносить беременность.
Лапароскопия при раке яичников - показания, возможности
Лапароскопическая диагностика рака яичников. Существующие дооперационные методы обследования не позволяют точно установить диагноз злокачественной опухоли яичников. В связи с этим выполнено много работ по изучению роли диагностической лапароскопии. ПЦОР цитологического исследования содержимого кист невысока и находится в пределах 58—80 %. Из публикаций отдельных случаев следует, что аспирация или биопсия злокачественных опухолей яичников могут привести к имплантации злокачественных клеток на брюшине и дальнейшему росту метастазов, что ограничивает диагностическую ценность этих методов.
Использование терапевтической аспирации оказалось неэффективным, частота рецидивов составила 67 %. Она может быть успешной только при функциональных кистах и эндометриозе, поскольку никак не влияет на развитие патологического процесса. Если есть подозрения на злокачественную опухоль, лапароскопическую операцию следует прекратить и пригласить онкогинеколога, владеющего методами хирургического лечения рака яичника (РЯ).
Разрыв кисты при лапароскопии по поводу рака яичника
Так, например, если опухоль относится к Iа или Ib стадии, по во время операции произошло нарушение ее целостности, устанавливают стадию Iс, что может повлиять на дальнейшие лечебные рекомендации. Ряд исследователей, однако, не подтверждают ухудшения прогноза при данной ситуации. Dembo изучил более 500 случаев раков яичников (РЯ) I стадии и сделал вывод, что прогностическими факторами рецидивироваиия были плотные спайки яичника, степень диффсренцировки и асцит, но не интраоперационный разрыв опухоли.
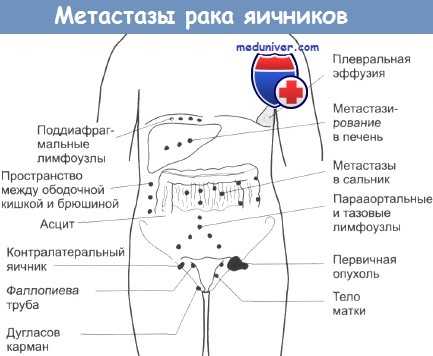
Наиболее вероятно, что значительный процент разрывов во время операции обусловлен наличием плотных спаек и техническими трудностями выделения новообразования. Следовательно, разрыв кисты в отличие от хирургического фактора может быть индикатором более агрессивной ранней стадии рака яичника (РЯ), существенным образом влияющего на прогноз. До выяснения истинного влияния попадания содержимого кист яичника в брюшную полость, при малейшем подозрении на рак необходимо прилагать все усилия, чтобы удалять все опухоли без нарушения их целостности.
При любом разрыве кисты нужно обильно промыть брюшную полость, как это делают во время абдоминальной операции. Вызывает беспокойство вопрос о влиянии на прогноз заболевания возможной задержки направления больной к онкогинекологу и промедления с радикальной операцией и стадированием. По данным Maiman, после лапароскопического удаления злокачественных опухолей яичников у 42 пациенток средний промежуток времени до лапаротомии составлял 5 нсд. и более чем в 10 % случаев повторные операции вообще не проводились. Влияние этой задержки на выживаемость неизвестно.
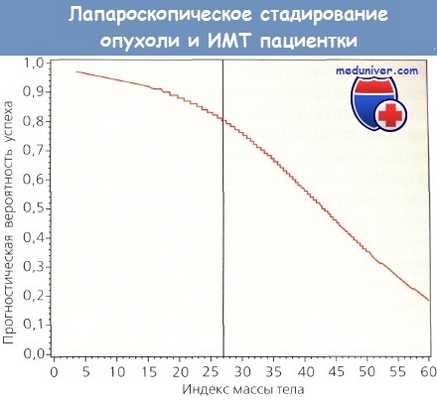
Вероятность успешного проведения лапароскопического стадирования в зависимости от индекса массы тела пациентки.
Lehner провел анализ 48 случаев хирургического стадирования после лапароскопического удаления злокачественных опухолей яичников и установил, что задержка лапаротомии более чем на 17 дней сопровождалась увеличением риска выявления распространенного процесса как при явно злокачественных поражениях, так и опухолях низкой степени злокачественности. Эти данные согласуются с ретроспективным обзором, выполненным Kindermann, о выживаемости 192 больных с первоначально установленным во время лапароскопии диагнозом рак яичника (РЯ).
Если промежуток времени между лапароскопической биопсией и окончательной радикальной операцией составлял более 8 дней, риск метастазов в месте установки портов и прогрессирования вплоть до III стадии увеличивался. По данным обзора, только 7 % явных опухолей I стадии были удалены без нарушения целостности капсулы. Автор полагает, что биопсии, разрыв капсул опухолей, удаление их по частям, а также задержка радикального лечения — основные недостатки лапароскопических операций по поводу злокачественных опухолей яичников. В связи с этим необходимо прилагать все усилия для профилактики интраоперационной диссеминации опухоли и как можно раньше выполнять радикальные операции.
Если следовать алгоритму обследования и лечения, представленному на рисунке, случаи «неожиданного» выявления рака яичника (РЯ) составят менее 5 %. Небольшое количество злокачественных опухолей можно удалить лапароскопическим путем без интраабдоминального их разрыва, и это не окажет отрицательного влияния на выживаемость. Представленная схема обеспечивает целенаправленное и своевременное направление больных РЯ на лечение к онкогинекологу.
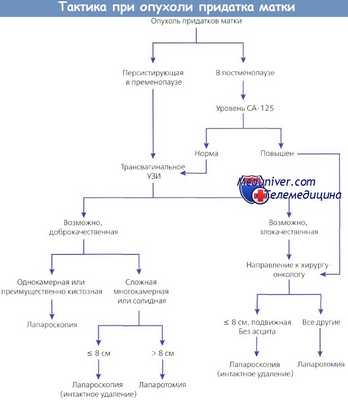
Лапароскопия при начальных стадиях рака яичников
Локализация и частота субклинических метастазов при предполагаемых начальных стадиях рака яичника (РЯ) послужили толчком для проведения исследований по использованию лапароскопии в этой группе пациенток. Так же как при лапаротомии, при лапароскопии можно адекватно исследовать многие отделы брюшной полости, включая диафрагму, сальник, тазовые и парааортальные лимфоузлы, тазовую брюшину, и выполнить цитологическое исследование смывов. Брюшина, серозные оболочки и брыжейка кишечника хуже поддаются осмотру. По данным литературы, самые распространенные места субклинического метастазирования рака яичника (РЯ) следующие: брюшина при отсутствии видимого поражения (определяют по данным цитологических смывов), тазовые и парааортальные лимфоузлы, диафрагма и тазовая брюшина.
Отсутствие возможности тщательного осмотра париетальной брюшины и брыжейки кишечника определяет 3—5%-й риск установления меньшей стадии по сравнению с существующей. Лапароскопическое стадирование особенно полезно у пациенток, недавно перенесших лапаротомию, во время которой удалены опухолевые образования яичников, оказавшиеся по результатам гистологического заключения злокачественными. В 1995 г. Childers исследовал техническую возможность выполнения лапароскопического стадирования при предполагаемой I стадии рака яичника (РЯ).
Он диагностировал метастатическую болезнь у 8 из 14 пациенток, в т. ч. выявил 3 случая поражения парааортальных лимфоузлов, 3 — распространения процесса в пределах таза, в 2 случаях получил положительные результаты цитологических исследований смывов из брюшной полости. Вследза этой работой было опубликовано несколько небольших исследований, посвященных лапароскопическому стадироваиию в группе пациенток с начальными стадиями рака яичника (РЯ). В исследованиях «случай-контроль» Chi сообщил об одинаковом количестве лимфоузлов и размере удаленного сальника при лапароскопических и открытых операциях.
Также автор не обнаружил существенной разницы в распространенности метастатической болезни, хотя для статистической значимости эти выборки слишком малы. Недавно Leblanc представил данные о выполнении повторного лапароскопического стадирования у 42 больных раком яичников и маточной трубы: метастатическую болезнь обнаружили у 8 пациенток; остальные 34 случая были представлены высоко- (G1) и умеренно дифференцированными (G2) опухолями Iа стадии; XT не проводили. При средней продолжительности наблюдения, равной 54 мес, в этой группе отметили 3 рецидива. До настоящего времени не проведены рандомизированные исследования, направленные на изучение показателей эффективности лапароскопического лечения начальных стадий рака яичника (РЯ), включая выживаемость пациенток.
Лапароскопия при распространенном раке яичников
По данным недавних нерандомизированных исследований ее технических возможностей, количество осложнений при лапароскопии и лапаротомии сравнимо и составляет 1—5 %. К сожалению, эти исследования не контролировались выполнением лапаротомии сразу же после лапароскопии, что не позволило оценить ошибочную ПЦОР.
Clough сообщил о результатах проведения лапароскопии, сразу же сопровождавшейся контрольной лапаротомией с использованием современных малоинвазивных технологий, у 20 пациенток. ПЦОР равнялась 86 %, что указывало на неустраненные недостатки этой методики. Эта информация согласуется с современными публикациями об отсутствии терапевтического преимущества second-look операции, что ограничивает ее использование исследовательскими программами. Недавно некоторые авторы сообщили о применении лапароскопии с ручной ассистенцией для радикального интраперитонеального уменьшения объема опухоли и циторедуктивной операции.
В этих работах нет заключительных данных об адекватности хирургического вмешательства или сравнения числа осложнений и выживаемости при лапароскопических и лапаротомических операциях, поэтому необходимы дальнейшие исследования.

Лапароскопия
В современной медицине операции все чаще проводятся щадящими способами. Одним из них является лапароскопия. Это малотравматичная процедура, которая широко используется в лечении и диагностике различных заболеваний брюшной полости, а также в гинекологии, урологии и травматологии. Риск осложнений после нее сведен к минимуму, и пациент в короткий срок может вернуться к обычной жизни.
Лапароскопия: что за операция и зачем она нужна
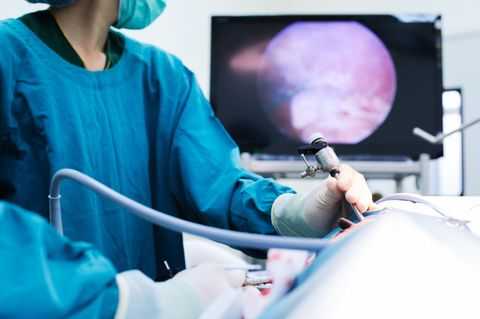
В отличие от классической операции врачебные манипуляции проводятся не через разрез, а через небольшие проколы. Благодаря этому у человека не остается на коже уродливых шрамов, а заживление происходит легче и без осложнений. Такой метод применяют не только при операции на внутренних органах, но также в диагностических целях.
Особенно целесообразно проведение лапароскопии при различных новообразованиях. Ведь за одну процедуру врач не только может исследовать опухоль, но и взять биоматериал для анализа, а при необходимости произвести ее удаление.
- бесплодие, причина которого не выявлена при других исследованиях;
- доброкачественные и злокачественные новообразования;
- врожденные патологии развития внутренних органов;
- заболевания женской репродуктивной системы – поликистоз яичников, спайки в маточных трубах, эндометриоз, кисты, полипы, миома и другие;
- внематочная беременность;
- хронические воспаления в органах малого таза;
- внутренние кровотечения;
- перитонит;
- кишечная непроходимость;
- скопление жидкости в брюшной полости;
- травматические повреждения внутренних органов.
Лапароскопический метод применяется практически во всех областях медицины. С его помощью берут ткани для гистологического исследования, проводится детальное изучения состояния органов ЖКТ, мочеполовой и репродуктивной систем. Также успешно его применяют для лечения заболеваний печени и желчевыводящих путей.
Лапароскопия применяется и в экстренных ситуациях. В этом случае нет времени для проведения полного детального исследования для выяснения причины тяжелого состояния человека. Использование лапароскопического оборудования позволяет быстро найти источник кровотечения, устранить его, а также провести удаление поврежденных тканей или органов. При этом не требуется делать большие разрезы, а значит можно избежать кровопотери.
Противопоказания к операции
Но несмотря на малую травматичность, лапароскопический метод имеет ряд относительных (временных) и абсолютных противопоказаний.
- Тяжелые патологии сердечно-сосудистой и дыхательной систем.
- Плохая свертываемость крови, которая не поддается коррекции.
- Множественные операционные или травматические рубцы в зоне проведения проколов.
- Кома.
- Невправимые грыжи брюшной стенки и диафрагмы.
В экстренном случае, если есть риск летального исхода, то выбор делается в пользу проведения операции. Абсолютное общее противопоказание только одно — агония (предсмертное состояние).
Если планируется плановая лапароскопия, то причиной для ее переноса служит ОРВИ, плохие результаты анализов, гипертонический криз. После выздоровления необходимо подождать месяц для восстановления организма, прежде чем назначать дату операции.
К относительным противопоказаниям врачи также относят:
- Пожилой возраст.
- 1 и 3 триместр беременности.
- Перитонит.
- Ожирение 3–4 стадии.
Важно! Решить вопрос о целесообразности проведения плановой лечебной или диагностической лапароскопии может только врач.
Как правильно подготовиться к процедуре
Перед лапароскопией, как и перед любым другим хирургическим вмешательством, нужно пройти полное обследование и сдать ряд анализов. Это необходимо для исключения возможных осложнений, а также выявления противопоказаний.
Общими для всех являются:
- развернутый анализ крови;
- анализы на ВИЧ, сифилис и гепатиты;
- лабораторное исследование мочи, кала;
- ЭКГ;
- флюорография.
В гинекологии дополнительно берут мазок из влагалища, проводят кольпоскопию и внутривагинальное УЗИ. Если назначена операция на брюшной полости, рекомендуется провести ее УЗ-исследование. При наличии хронических заболеваний требуется консультация и заключение профильного врача.
Также проводится предварительная беседа с анестезиологом. Врач выбирает оптимальный вид наркоза, а также выясняется есть ли у пациента аллергия на лекарственные препараты. Если в период подготовки выявляется какое-либо воспаление, проводится лекарственная терапия.
Перед операцией обязательно пациент подписывает письменное соглашение о согласии на проведение лапароскопии. Врач должен детально объяснить пациенту суть и цель процедуры.
При сильном волнении разрешается прием успокаивающих средств. Пациентам, у которых есть склонность к сосудистым заболеваниям, показано использование специальных антиварикозных чулок или эластичное бинтование во время операции.
За 7 дней до даты проведения лапароскопии из рациона нужно исключить все газообразующие продукты. Это газированная вода, бобовые, капуста, молоко, все крупы, кроме риса. Из фруктов под запрет попадают яблоки, виноград и груши.
Если пациенту по состоянию здоровья необходимо принимать какие-либо медикаменты постоянно, то об этом нужно сообщать хирургу. В день процедуры рекомендован гигиенический душ. Все украшения, а также контактные линзы нужно снять.
Проведение операции
При назначении плановой лапароскопии в гинекологии обязательно учитывается менструальный цикл женщины. Если нет необходимости в срочности, то оперативное вмешательство назначается на «сухой» период. Результат диагностики в гинекологии, а также эффективность лечения напрямую зависит фазы цикла.
Непосредственно перед процедурой запрещено пить или принимать пищу. Обычно процедура проводится утром. Ее длительность зависит от цели. Диагностика и взятие биоматериала занимает не более 30 минут, а лечебные манипуляции могут длиться 1–2 часа.
Суть лапароскопической операции
Количество проколов зависит от места проведения операции. Обычно делают 3 или 4 небольших отверстия размером до 1,5 см. В большинстве случаев используется общая анестезия или медикаментозный сон.
Специальным устройством (троакар) делают прокол, и через него вводят в операционную зону необходимые инструменты. Основной инструмент – лапароскоп, он представляет собой полую трубку с микроскопической камерой, при помощи которой врачи контролируют свои манипуляции. Информация с камеры выводится на монитор в операционной. Также используется оптический кабель, который оснащен световой установкой.
Чтобы прилегающие к зоне вмешательства ткани не мешали операции, их приподнимают при помощи нагнетания в полость газовой смеси. Это позволяет создать пространство для врачебных манипуляций. После этого проводится тщательный визуальный осмотр. Если нужно берется часть патологической ткани для лабораторного исследования.
После окончания хирургических работ инструменты вынимаются. На проколы накладываются косметические швы. В стационаре после операции человек находится от 2 до 7 дней. Это зависит от объема проводимого вмешательства. Через 7–10 дней швы снимают. Если были наложены саморассасывающиеся нитки, то они не требуют снятия. Рубцы со временем светлеют и становятся внешне практически незаметными.
Реабилитационный период
Заживление ран после лапароскопического вмешательства происходит гораздо быстрее, чем после классической операции. Основной уход – обработка антисептическим раствором. При соблюдении рекомендаций врача осложнений практически не возникает. В первые дни возможны болевые ощущения, но они проходят самостоятельно. Иногда требуется ношение послеоперационного бандажа. Через неделю уже можно вернуться к обычному ритму жизни.
Единственным ограничением является отказ от тяжелых физических нагрузок в течение 1–2 месяцев. Это зависит от индивидуальных особенностей организма.
Преимущества и недостатки лапароскопического метода
К неоспоримым плюсам такого способа проведения операции можно отнести:
- малозаметные послеоперационные рубцы;
- практически исключены осложнения в послеоперационный период;
- быстрое восстановление – уже через неделю можно вести привычный образ жизни;
- минимальная кровопотеря из-за небольших проколов;
- одновременное проведение диагностики и лечения.
Большим преимуществом является возможность удаления пораженного органа или образования, при его обнаружении. Даже если процедура осуществлялась только с диагностической целью.
- искаженное восприятие глубины проводимых манипуляций;
- ограниченное пространство, в ходе которого не всегда можно выполнить необходимый объем работы;
- острые инструменты, которыми нужно работать только смотря на экран. Это требует опыта и специального обучения.
- отсутствие тактильных ощущений не позволяет правильно рассчитать силу, которая прилагается к органу.
В современной хирургии используется оборудование, которое в значительной мере уменьшает трудности работы хирурга в процессе лапароскопического вмешательства.
Возможные осложнения
Учитывая, что во время операции лапароскопическим методом хирурги не проникают руками в брюшную полость, то риск инфицирования сведен к минимуму. Также невозможно оставить в полости салфетку или какой-нибудь инструмент. В редких случаях могут наблюдаться осложнения:
- Возникновение подкожной эмфиземы из-за введения в брюшину углекислого газа.
- Травматические повреждения сосудов или органов инструментами.
- При использовании электродов возможны электроожоги, которые хирурги могут не заметить.
- Гипотермия, при использовании сухого холодного газа.
Количество осложнений при лапароскопии гораздо меньше, чем после полостной операции. Их можно избежать, если операцию будет проводить опытный специалист. Цена лапароскопии зависит от множества факторов (наркоз, материалы, медикаменты и др).
Читайте также:
- Пальпация плечевого сустава с латеральной стороны
- Легочные вены. Бронхиальные артерии, безымянные вены и верхняя полая вена
- Лазерная косметология. Возможности аппаратной косметологии
- Лечение вторичной аменореи. Терапия гипоменструального синдрома
- Нейрогуморальные причины менструальных нарушений. Дисменорея и альгоменорея