МРТ при неудачной операции на позвоночнике
Добавил пользователь Skiper Обновлено: 20.01.2026
Казанская государственная медицинская академия — филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России;
ФГАОУ ВО «Казанский (Приволжский) федеральный университет»
ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России
ФГАОУ ВО «Казанский (Приволжский) федеральный университет»;
Медико-санитарная часть ФГАОУ ВО «Казанский (Приволжский) федеральный университет»
ФГАОУ ВО «Казанский (Приволжский) федеральный университет»
ГАУЗ «Клиника медицинского университета» г. Казани
Синдром неудачной операции на позвоночнике: роль центральной сенситизации и подходы к лечению
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2021;121(3): 64‑69
ЦЕЛЬ ИССЛЕДОВАНИЯ
Изучить роль центральной сенситизации у пациентов с синдромом неудачной операции на позвоночнике (Failed Back surgery Syndrome — FBSS) после декомпрессии поясничных и/или крестцовых корешков.
МАТЕРИАЛ И МЕТОДЫ
Были обследованы 96 пациентов: 1-я группа — «ранний FBSS» (early FBSS — e-FBSS, n=23), боль после операции уменьшалась, но продолжала значимо беспокоить пациента или рецидивировала в первые 6 мес после операции; 2-я группа — «средний FBSS» (middle FBSS — m-FBSS, n=42), боль после операции полностью прекращалась, но рецидивировала в период 6—12 мес; 3-я группа — «поздний FBSS» (late FBSS — l-FBSS, n=31), если рецидив боли происходил более чем через 12 мес. Проводились оценка неврологического статуса, исследование триггерных зон мышц (МТЗ), триггерных зон послеоперационного рубца (ТЗР), оценка боли по ВАШ, оценка по русскоязычной версии опросника центральной сенситизации (ОЦС). Лечение включало несколько этапов: 1 этап — нестероидный противовоспалительный препарат (НПВП) Амелотекс 15 мг 7 дней; 2 этап — аминофенилмасляной кислоты гидрохлорид (АФМК) 250 мг 3 раза в сутки 14 дней; 3 этап: флувоксамин 50 мг/сут 8 нед; 4 этап — лечение МТЗ и ТЗР, фитнес-программа. В отдельную группу, кроме описанных ранее 96 пациентов, выделили 15 пациентов (4 мужчин и 11 женщин в возрасте 36—47 лет) с FBSS и широко распространенной болью (widespread pain, WSP), соответствующей критериям фибромиалгии ACTTION-APS Pain Taxonomy, которые принимали только милнаципран 25—50 мг/сут в течение 2 мес (группа WSP-FBSS).
РЕЗУЛЬТАТЫ
Исходно пациенты группы e-FBSS имели среднюю оценку по ОЦС 72,2±6,5 балла, по ВАШ 58,5±8,8 мм. Пациенты группы m-FBSS имели среднюю оценку по ОЦС 49,2±9,0 балла, по ВАШ 39,5±5,3 мм. Пациенты группы l-FBSS имели среднюю оценку по ОЦС 18,1±5,9 балла, по ВАШ 18,1±5,4 мм. У всех больных были активные МТЗ и ТЗР. Отличия между подгруппами по МТЗ и ТЗР заключались в воспроизведении боли — появление характерной для пациента боли при раздражении (прессуре) МТЗ или ТЗР. В группе e-FBSS была низкая эффективность НПВП, умеренная эффективность АФМК, высокая эффективность флувоксамина. В группе m-FBSS: умеренная эффективность НПВП и АФМК, высокая эффективность флувоксамина. В группе l-FBSS: высокая эффективность НПВП. Группа WSP-FBSS: до лечения ВАШ 58,8±9,2 мм, ОЦС=75,1±8,04 балла. Через 2 мес лечения: ВАШ=15,51±5,1 мм (p=0,00032), ОЦС=25,6±8,2 балла (p=0,0002).
ЗАКЛЮЧЕНИЕ
У пациентов с FBSS необходимо учитывать центральную сенситизацию, проводить терапию МТЗ и ТЗР. Показана эффективность терапии АФМК, флувоксамином и милнаципраном при наличии центральной сенситизации.
Дата принятия в печать:
Рост количества нейрохирургических вмешательств на позвоночнике сопровождается ростом числа пациентов, испытывающих хроническую боль после операции [1]. Наиболее частым термином, обозначающим данную ситуацию, является «синдром неудачной операции на позвоночнике» (Failed back surgery syndrome, FBSS), который не имеет единой общепринятой дефиниции и может трактоваться как поясничная (шейная) боль с неизвестным источником, сохраняющаяся, несмотря на хирургическое вмешательство, или возникшая после хирургического вмешательства по поводу боли в позвоночнике, локализующаяся в той же области [2]. В настоящее время причинами рецидива поясничной боли после операции на позвоночнике признаются дооперационные, интраоперационные и послеоперационные факторы [3].
Ввиду того, что разные клиники (неврологии и нейрохирургии) используют как различные подходы к срокам и методам дооперационного лечения пациентов с вертеброгенной компрессией спинномозгового корешка, так и подходы к оперативному лечению, мы обследовали пациентов с компрессионной поясничной и/или крестцовой радикулопатией, получавших консервативное лечение на клинических базах кафедры неврологии Казанской государственной медицинской академии и оперированных в клинике нейрохирургии Казанского государственного медицинского университета.
Пациенты оперировались по поводу стойкой компрессии поясничных и крестцовых корешков, когда признаки радикулопатии, как правило, с выраженной болью в соответствующем дерматоме, не поддающиеся комплексному лечению в соответствии с принятыми клиническими рекомендациями, сочетались с признаками стеноза позвоночного канала или канала корешка и компрессией корешка или корешков. Возможности современной визуализации (МРТ, КТ и обзорная спондилография) позволяли до операции выявить компримирующие факторы (грыжа диска, гипертрофированные желтые связки, рубцы, полнокровные вены, деформированные фасочные суставы, остеофиты и др.). В зависимости от компримирующих факторов задний подход к позвоночному каналу со стороны спины под микроскопом был разным по объему: от односторонней лигаментэктомии до геминаминэктомии. В позвоночном канале удалялись факторы компрессии корешка, обеспечивая его свободный ход от дурального мешка до выхода из межпозвонкового отверстия.
Цель исследования — изучить роль центральной сенситизации у пациентов с FBSS после декомпрессии поясничных и/или крестцовых корешков.
Материал и методы
Всего обследованы 187 пациентов (105 мужчин и 82 женщины в возрасте 36—69 лет, средний возраст 42,4±13,5 года). Пациенты обследованы до операции, сразу после операции и при наличии рецидива боли. Длительность катамнеза достигала 5 лет.
Диагностика FBSS базировалась на соблюдении всех следующих критериев: 1) боль в спине и/или ногах, сохраняющаяся не менее 3 мес в любой период времени после операции; 2) характер боли полностью или в значительной степени воспроизводит дооперационную боль; 2) пациент прошел тщательное клиническое и радиологическое обследование после операции; 3) при клиническом обследовании и визуализации нет явной хирургической причины, соответствующей имеющимся симптомам; 4) проведено коллегиальное междисциплинарное обсуждение, которое подтвердило отсутствие необходимости хирургического вмешательства (декомпрессия и/или фиксация). Критериями невключения являлись клинически актуальные заболевания центральной и периферической нервной системы, некомпенсированные соматические заболевания и заболевания эндокринной сферы, травматические повреждения позвоночника, наличие имплантов позвоночника, металлических и иных искусственных материалов в позвоночнике на любом уровне; остеопороз, выраженные когнитивные расстройства, отказ пациента от участия в исследовании. Алекситимия значительно затрудняет вербализацию пациентом своих ощущений, поэтому в исследование не включали пациентов с выраженными алекситимическими чертами [4]. Когнитивное тестирование (краткая шкала оценки психологического статуса, тест рисования часов и тест прокладывания пути A и B) для оценки когнитивного статуса пациента проводилось на этапе отбора. Все пациенты показали отсутствие когнитивных нарушений, препятствующих полноценному контакту.
Пациенты (96) с рецидивом боли были разделены на 3 основные группы. Если боль после операции уменьшалась, но продолжала значимо беспокоить пациента или рецидивировала в первые 6 мес после операции, пациентов включили в группу «ранний FBSS» (early FBSS — e-FBSS) (n=23). Если боль после операции полностью прекращалась, но рецидивировала в период от 6 до 12 мес, пациентов включали в группу «средний FBSS» (middle FBSS — m-FBSS) (n=42). Если рецидив боли происходил более чем через 12 мес, пациентов включали в группу «поздний FBSS» (late FBSS — l-FBSS) (n=31).
Методы исследования: неврологический осмотр, мануальная диагностика миогенных триггерных зон (МТЗ) и тригерных зон послеоперационных рубцов (ТЗР), асимметрии таза и нижних конечностей (с коррекцией при необходимости), оценка боли по ВАШ, определение порога боли (ПБ) послеоперационного рубца (альгометрия с использованием механических альгометров Wagner Instruments с насадкой 1 мм 2 ) в области рубца и контрольной симметричной точке противоположной стороны, тестирование по русскоязычной версии [5] опросника центральной сенситизации (ОЦС) [6].
Первый этап лечения — назначение нестероидного противовоспалительного препарата (НПВП), в качестве которого выбран мелоксикам (Амелотекс), обладающий хорошим противовоспалительным эффектом и благоприятным профилем безопасности [7], в таблетированной форме 15 мг/сут в течение 7 дней. Ведущей тревожной мыслью пациентов с FBSS являлось опасение рецидива грыжи диска и необходимость повторной операции, поэтому второй этап включал лечение гидрохлоридом аминофенилмасляной кислоты (АФМК), который хорошо зарекомендовал себя в лечении боли, коморбидных расстройств и тревоги [8]. В качестве препарата АФМК был выбран Анвифен, который пациенты принимали по 250—500 мг 3 раза в сутки в течение 14 дней. Третий этап лечения пациентов е-FBSS и m-FBSS — потенцирование моноаминергического звена антиноцицептивной системы флувоксамином (Рокона), являющимся мощным селективным ингибитором обратного захвата серотонина (СИОЗС), имеющим благоприятный профиль переносимости вместе с сильным антидепрессивным действием [9]. Начальная доза препарата составляла 25 мг вечером. При хорошей переносимости через 7 дней дозу увеличивали до 50 мг вечером, прием продолжался еще 7 нед (всего длительность лечения составила 8 нед).
В отдельную группу, кроме описанных ранее 96 пациентов, мы выделили 15 пациентов (4 мужчины и 11 женщин в возрасте 36—47 лет) с FBSS и широкораспространенной болью, соответствующей критериям фибромиалгии ACTTION-APS Pain Taxonomy [10]: распространенная боль в 6 областях тела или более из 9; умеренно выраженные нарушения сна и усталость; вышеперечисленные симптомы отмечались не менее 3 мес. Эта группа получила наименование — «широкораспространенная боль и FBSS» («widespread pain and FBSS» — WSP-FBSS). Так как эти пациенты имеют большое количество областей аллодинии, для получения статистически валидного материала по вышеописанной схеме потребовалось бы значительное число пациентов, поэтому мы упростили дизайн исследования и лечения до диагностики интенсивности боли по ВАШ и ОЦС.
Поскольку, согласно рекомендациям Европейской противоревматической лиги, СИОЗС и норадреналина (СИОЗСН) милнаципран (Иксел) одобрены экспертами для лечения фибромиалгии [11], пациентам назначали Иксел 25 мг утром во время еды. Учитывая наличие у пациентов тревожности, первые 14 дней Иксел сочетали с приемом Анвифена 250 мг 3 раза в сутки. В дальнейшем дозу Иксела повышали до 25 мг 2 раза в сутки. Три пациента отметили нежелательные эффекты (ощущение приливов крови к голове), но согласились продолжить лечение дозой 25 мг/сут, которая не вызывала побочных эффектов. Иная фармакотерапия у пациентов данной группы не использовалась.
Статистическая обработка данных проведена с использованием программного пакета Statistica 12.0. Проверка на нормальность распределения признака осуществлялась с помощью W-теста Шапиро—Уилка. Описательный анализ включал определение среднего арифметического значения (X), ошибки среднего значения (m). Сравнительный анализ несвязанных групп основывался на определении достоверности разницы показателей по Z-критерию Манна—Уитни и связанных групп по T-критерию Вилкоксона. Критический уровень значимости (p) при проверке статистических гипотез в исследовании принимался 0,05.
Результаты
Выявлен высокий исходный уровень ЦС у пациентов с e-FBSS, ниже — у пациентов с m-FBSS, еще более низкий — при l-FBSS. Различия уровней ЦС между подгруппами были статистически достоверны (p=0,001). Усредненная оценка боли по ВАШ за прошедшую неделю показала аналогичную закономерность, также установлена сильная корреляция между показателями ЦС и ВАШ (табл. 1).
Таблица 1. Показатели ОЦС и ВАШ у пациентов до лечения
МРТ при неудачной операции на позвоночнике
МРТ при осложнении операции на позвоночнике
а) Терминология:
• Патология спинного мозга, неврологический дефицит, несостоятельность или неправильное положение металлоконструкций, косвенно или напрямую связанные с ранее проведенным хирургическим вмешательством (в т.ч. со связанными с ним изменениями биомеханики)
• Ранние осложнения: различные причины:
о Гематома и сдавление спинного мозга
о Инфаркт спинного мозга
о Неправильная установка трансплантатов/металлоконструкций о Осложнения спинальной анестезии
о Инфекция
• Поздние осложнения:
о Ускоренная дегенерация диска (поражение смежных сегментов) с формированием грыж/стеноза
о Псевдоменингоцеле/утечка СМЖ
о Арахноидит
о Перидуральный фиброз
о Рецидивирующая грыжа диска
о Нестабильность
• Отдаленные (от зоны вмешательства) осложнения:
о Интракраниальное кровоизлияние
о Послеоперационная ишемическая нейропатия зрительного нерва
(Слева) Сагиттальный срез, Т2-ВИ: зона высокоинтенсивного сигнала спинного мозга на уровне С3-С4, связанная с ятрогенной травмой, которой не было до операции. Видны изменения после выполненной дискэктомии и вентрального спондилодеза С3-С4 и многоуровневой ляминэктомии.
(Справа) Сагиттальный срез, Т2-ВИ: МР-картина после вентрального спондилодеза С4-С7 с замещением тел позвонков опорным костным трансплантатом и стабилизацией вентральной пластиной по поводу спондилеза. Видны признаки сдавления спинного мозга острой эпидуральной гематомой, которая в острую фазу характеризуется гиперинтенсивным сигналом. Обратите внимание на то, что спинной мозг оттеснен гематомой кзади. (Слева) Сагиттальный срез, Т1-ВИ: изменения после многоуровневой корпорэктомии и замещения тел позвонков опорным костным трансплантатом по поводу спондилеза. Спинной мозг веретеновидно расширен и характеризуется несколько гипоинтенсивным сигналом вследствие острого инфаркта.
(Справа) Сагиттальный срез, Т2-ВИ: картина после передней корпорэктомии и пластики опорным трансплантатом, а также многоуровневой корпорэктомии. Спинной мозг веретеновидно расширен и характеризуется гиперинтенсивным сигналом вследствие острого инфаркта.
б) Визуализация осложнения операции на позвоночнике:
• Новые патологические изменения, развивающиеся после операции и не входящие в круг обычных послеоперационных изменений
• Инфаркт:
о Некоторое увеличение объема спинного мозга, снижение интенсивности сигнала
• Кровоизлияние:
о В свежих случаях — гипо- или изоинтенсивность сигнала
в) Диагностическая памятка:
• МРТ+КТ для оценки состояния мягких тканей (кровоизлияние, ишемия) и костных структур/имплантов
• Кровоизлияние в острейшем периоде может характеризоваться в Т1+Т2 неспецифическим «жидкостным» сигналом, и определить его бывает возможно только по признакам объемного воздействия на смежные структуры
МРТ после операции на позвоночнике
Магнитно-резонансная томография (МРТ) – это один из наиболее информативных методов, которые могут использоваться как перед хирургическим вмешательством, так и после него. Технология использует направленное воздействие сильного магнитного поля, которое необходимо чтобы вызвать резонанс в атомах водорода. В результате получаются качественные снимки с высокой степенью детализации.
Любые хирургические операции связаны с рассечением тканей. При этом хирурги получают доступ к проблемному участку – это может быть как сам позвоночник, так и окружающие его ткани. Важно понять, насколько успешно прошла операция и какие результаты были получены по ее итогам. И здесь магнитно-резонансная томография оказывается очень полезной.
Можно ли использовать МРТ после операции на позвоночнике
Важно понимать значимое преимущество магнитной-резонансной томографии – в процессе на организм человека не оказывается никакого негативного воздействия. Полностью исключается облучение, нет риска того, что МРТ спровоцирует рецидив какой-либо патологии, с которой хирурги боролись во время проведения операции.
Именно по причине своей безопасности, МРТ может проводиться до операции и после нее. Более того, при сложных хирургических вмешательствах без такой диагностики попросту не обойтись. Она показывает, в каком состоянии на данный момент находятся ткани, костные структуры, где локализовано повреждение и насколько сильным оно оказалось.
Также МРТ может проводиться и после выполнения операции. Периодичность не ограничена – это очень удобно при отслеживании восстановительного процесса. Также врачи могут сделать выводы о медикаментозной терапии, которую они применяют в процессе, понять, не требуется ли ее срочное корректирование.
При этом важно понимать, что вопрос о доступности использования МРТ для конкретного человека должен обсуждаться отдельно. У метода не так много противопоказаний, но они есть и их стоит учитывать. В остальном, никакого негативного давления на состояние здоровья не оказывается.
Когда применяется МРТ
Как уже было отмечено ранее, магнитно-резонансную томографию используют как до, так и после непосредственного хирургического вмешательства.
Есть множество ситуаций, в которых МРТ становится лучшим методом для проведения точной диагностики. Метод применяется после таких вариантов вмешательства, как нуклеопластика, радиочастотная термоаблация, лазерная вапоризация и другие. Особенно активно применяется такое средство после эндоскопического удаления грыжи диска.
Хорошо показывает себя магнитно-резонансная томография позвоночника и после проведения декомпрессионно-стабилизирующих хирургических вмешательств. Метод может использоваться и если предполагается непосредственная последующая специализация, к примеру, межостистая фиксация.
Когда у пациента наблюдается слабость костной структуры позвонков, к примеру, при гемангиоме, остеопоротическом патологическом переломе и в других ситуациях, МРТ также может проводиться в качестве контрольной процедуры. Это делает средство доступным при вертебропластике и кифопластике, выполняемых в современных клиниках.
Хирурги отмечают особенную важность послеоперационной магнитно-резонансной томографии в том случае, когда происходит вживление в позвоночник имплантов и различных искусственных частей. В таком случае можно установить их расположение, успешность приживаемости, особенности фиксации. Это полезно, чтобы не допустить потенциальных проблем, повторного оперирования, на ранних этапах заметить признаки отторжения.
Как проводится МРТ позвоночника после операции
МРТ – это метод, который позволяет оценить текущее состояние позвонков, межпозвоночных дисков, нервной системы, спинного мозга и прилегающих тканей. Использование дополнительного контрастного усиления открывает возможности для анализа системы кровообращения, поиска потенциальных затруднений в ее нормальном функционировании.
Проведение магнитно-резонансной томографии занимает от 30 минут до одного часа. В ряде случаев процедура может быть менее длительной, когда стоит задача определить меньшее количество параметров.
Дополнительно увеличивает длительность диагностической процедуры необходимость использования контрастного усиления. В этом случае длительность становится больше в полтора-два раза.
Во время самого МРТ человек укладывается на специальную кушетку, которая помещается внутрь томографа. Там создается интенсивное магнитное поле, которое и провоцирует явление резонанса.
Главное требование при МРТ – на протяжении всего времени процедуры пациент должен сохранять полную неподвижность. Потенциальное изменение положения тела приводит к тому, что снимок получается менее четким.
Томограф формирует множество виртуальных срезов обследуемой области. Они получаются очень тонкими и четкими, складываются в полноценную трехмерную модель. Именно по этой модели и удается отследить наличие разных вариантов патологий, которые присутствуют у конкретного пациента, либо установить его состояние после операции на позвоночнике.
Дополнительное контрастное усиление возможно в том случае, если это рекомендовал лечащий врач. В организм внутривенно вводится специальное вещество на основе солей гадолиния. Оно значительно повышает информативность снимков, позволяет на раннем этапе развития отыскать новообразования и получить другие важные данные.
По итогам проведения процедуры вы получите снимки, которые также могут быть записаны на специальный носитель. Рентгенолог с большим опытом готовит подробную расшифровку полученных сведений. Данные можно использовать для дальнейшего лечения, корректировки выбранной схемы терапии и решения ряда других задач.
Предпосылки для проведения МРТ позвоночника после операции
Магнитно-резонансная томография может назначаться в разных случаях, инициироваться как самим пациентом, так и его лечащим врачом. В частности, направление на МРТ выдают хирурги, вертеброневрологи, неврологи и другие медицинские специалисты.
Консультация врача особенно важна для того, чтобы понять, нужно ли использовать контрастное усиление, есть ли какие-либо дополнительные требования при выполнении диагностики.
Среди основных причин, по которым назначается МРТ позвоночника после операции:
- Необходимость контроля успешности восстановительного процесса.
- Проведение анализа качества хирургического вмешательства.
- Наличие признаков негативной реакции организма – воспаления, нарушения целостности тканей.
- Появление внешних признаков проблем – болевого синдрома, увеличения температуры тканей в анализируемом месте, нестабильность позвоночного столба и многое другое.
Очень важно выполнить магнитно-резонансную томографию и до непосредственного хирургического вмешательства. Это позволяет установить исходные данные для оперирования, определить сложность ситуации в конкретном случае, потенциальные риски.
Лучевая диагностика синдрома неудачного вмешательства на позвоночнике (СНВП)
а) Терминология:
1. Сокращения:
• Синдром неудачного вмешательства на позвоночнике (СНВП)
2. Определения:
• Сохранение боли в нижней части спины ± корешкового синдрома у пациента после хирургического вмешательства на поясничном отделе позвоночника
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Стеноз: спинномозговой канал на уровне поясничного отдела позвоночника принимает форму «трилистника»
о Нестабильность: деформация, усиливающаяся при движениях и со временем прогрессирующая
о Рецидив грыжи диска: не накапливающее контраст объемное образование с четкими границами, исходящее из межпозвонкового диска
о Фиброз: инфильтрация эпидуральной/периневральной клетчатки мягкотканной плотности (интенсивности сигнала), контрастное усиление
о Арахноидит: скученность, формирование спаек между корешками конского хвоста
• Локализация:
о Поясничный отдел позвоночника
• Размеры:
о Вариабельны
• Морфология:
о Вариабельна и зависит от специфических особенностей патологического процесса
2. Рентгенологические данные:
• Рентгенография:
о Нестабильность:
- Динамическое смещение >3 мм при сгибании/разгибании
- Статичное смещение, превышающее 4,5 мм
- Угловая деформация >10-15° позволяет говорить о необходимости оперативного лечения
3. КТ при синдроме неудачного вмешательства на позвоночнике:
• Бесконтрастная КТ:
о Грыжа диска: образование мягкотканной плотности в вентральном отделе эпидурального пространства, распространяющееся дорзально в спинномозговой канал и являющееся продолжением межпозвонкового диска
4. МРТ при синдроме неудачного вмешательства на позвоночнике:
• Т1-ВИ:
о Стеноз: форма канала в виде «трилистника», утолщение желтой связки
о Нестабильность: антеролистез, ретролистез, боковое смещение позвонка
о Грыжа: изоинтенсивное межпозвонковому диску образование в вентральном отделе эпидурального пространства
о Фиброз: промежуточная интенсивность сигнала в Т1
о Арахноидит: скученность корешков конского хвоста по периферии или в центральной части дурального мешка
• Т2-ВИ:
о Стеноз: форма канала в виде «трилистника», утолщение желтой связки
о Нестабильность: неспецифическое снижение интенсивности сигнала, снижение высоты диска
о Грыжа диска: изо- или гиперинтенсивное образование в вентральном отделе эпидурального пространства
о Фиброз: обычно несколько усиленный по сравнению с грыжей диска сигнал
о Арахноидит: скученность корешков конского хвоста по периферии или в центральной части дурального мешка
• Т1-ВИ с КУ:
о Стеноз: скученность ± контрастное усиление корешков
о Нестабильность:неспецифическоеконтрастноеусилениедиска, связанное с его дегенеративными изменениями о Грыжа диска: вещество диска не накапливает контраст, рубцовая ткань накапливает
о Фиброз: быстрое, гомогенное контрастное усиление
о Арахноидит: минимальное контрастирование или отсутствие контрастирования корешков
5. Несосудистые интервенционные рентгенологические исследования:
• Миелография:
о Стеноз: сужение спинномозгового канала в форме «песочных часов» на одном или нескольких уровнях
о Грыжа диска: экстрадуральный дефект наполнения на уровне межпозвонкового диска
6. Радиоизотопные исследования:
• Костная сцинтиграфия:
о Неспецифическое усиление захвата изотопа в области всех дегенеративно измененных дисков
• ПЭТ:
о Гиперметаболические изменения при дегенеративных изменениях замыкательных пластинок
о Гиперметаболизм РФП при инфекции межпозвонкового диска, спондилите
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Рентгенография в положении сгибания/разгибания
о МРТ для оценки выраженности дегенеративных изменений, изменений замыкательных пластинок, стеноза позвоночника, фиброза, диагностики грыж межпозвонковых дисков
• Протокол исследования:
о Сагиттальные, аксиальные Т1-ВИ и Т2-ВИ, сагиттальные и аксиальные Т1-ВИ с КУ
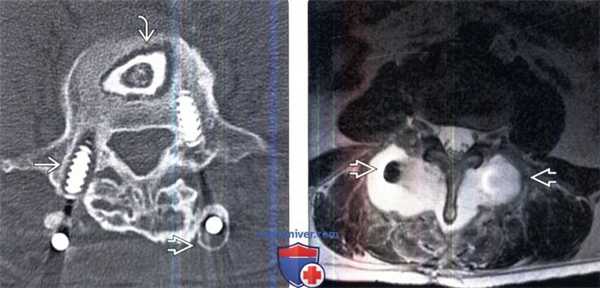
(Слева) Аксиальный срез, КТ-срез: признаки дестабилизации обоих педикулярных винтов, наиболее выраженные в средней и дистальной их части. Прозрачная зона и признаки ремоделирования кости также видны в области продольного стержня. Прозрачная зона вокруг костного трансплантата на уровне L3-L5 свидетельствует об отсутствии его интеграции.
(Справа) Аксиальный срез, Т2-ВИ: пациент, которому ранее были выполнены ляминэктомия и PLIF вокруг задней металлоконструкции видна патологическая жидкостная зона, распространяющаяся в паравертебральные ткани и представляющая собой послеоперационное псевдоменингоцеле.
в) Дифференциальная диагностика синдрома неудачного вмешательства на позвоночнике:
1. Инфекция:
• Деструкция замыкательных пластинок, гиперинтенсивность Т2-сигнала диска
• Периферическое контрастное усиление, характерное для абсцесса, может наблюдаться также при рецидивных грыжах диска
• Типичные для инфекции клинические и лабораторные изменения (ускорение СОЭ, увеличение уровня С-реактивного белка)
2. Опухоль:
• Накапливающее контраст объемное мягкотканное образование
• Источником является не межпозвонковый диск
• Неправильная форма, инфильтративный рост
3. Гематома:
• Промежуточная интенсивность Т1-сигнала в переходную между острой и подострой фазу
4. Ложный сустав:
• Патологическая низкая интенсивность Т1-сигнала в области диска, задних элементов и связок
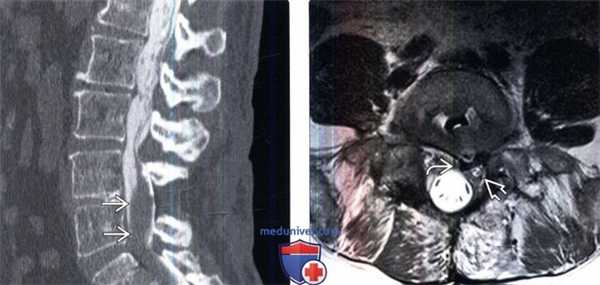
(Слева) Сагиттальный КТ-срез с КУ: после миелографии определяется крупный дефект наполнения мягкотканной плотности, сливающийся с корешками конского хвоста и представляющий собой хроническую воспалительную псевдоопухоль при арахноидите.
(Справа) Аксиальный срез, Т2-ВИ: неправильное расположение межтелового кейджа на уровне L4-L5, задний край кейджа касается края твердой мозговой оболочки и левого корешка S1.
г) Патология:
1. Общие характеристики:
• Этиология:
о Различные причины отдаленных неудовлетворительных результатов хирургических вмешательств на позвоночнике:
- Фораминальный/центральный стеноз (20-60%)
- Ложный сустав/нестабильность (14%)
- Рецидив грыжи диска (7-1 2%)
- Эпидуральный фиброз (5-25%)
- Арахноидит
о Причины ранних осложнений хирургических вмешательств:
- Послеоперационная гематома с компрессией нервных образований
- Инфекция межпозвонкового диска, спондилит, менингит
- Повреждение твердой мозговой оболочки сформированием псевдоменингоцеле
- Неправильное положение металлоконструкций
- Операция, выполненная не на том уровне
о Распространенность фиброза скорее всего связана с протяженностью хирургического вмешательства
о Чем больше хирургический дефект фиброзного кольца при первичном удалении грыжи диска, тем выше частота рецидивов грыжи
о В той или иной степени выраженный СНВП обнаруживается у 15% оперированных пациентов
• Послеоперационные рубцовые изменения являются компонентом нормального репаративного ответа организма
• Грыжа диска = пульпозное ядро, фрагменты фиброзного кольца, хрящ, фрагментированная апофизарная кость
2. Стадирование, степени и классификация синдрома неудачного вмешательства на позвоночнике:
• Наилучшие результаты ревизионных вмешательств наблюдаются у пациентов с грыжами дисков на других, отличных от уровня ранее выполненного вмешательства, уровнях
• Промежуточные результаты наблюдаются у пациентов с рецидивами грыж на ранее уже оперированном уровне
• Один лишь только фиброз является противопоказанием к ревизионному вмешательству
3. Макроскопические и хирургическое особенности:
• Различные изменения, связанные со специфическими особенностями конкретной патологии, будь то фиброз, ложный сустав, грыжа диска или артропатия дугоотростчатого сустава
4. Микроскопия:
• Фиброзная ткань может распространяться в спинномозговой канал и быть спаянной с твердой мозговой оболочкой и корешками
• Вещество грыжи диска окружено грануляционной тканью, капиллярами и макрофагами
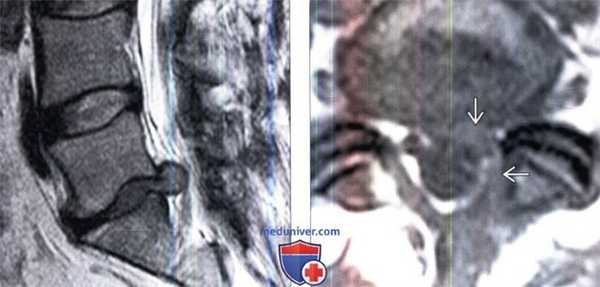
(Слева) Сагиттальный срез, Т2-ВИ: крупная рецидивная грыжа диска L5-S1. Видны признаки дегенерации этого диска в виде снижения его высоты и снижения интенсивности Т2-сигнала.
(Справа) На аксиальном Т1-ВИ определяются гомогенные изменения мягких тканей вдоль вентральной и левой боковой поверхности дурального мешка с минимальной деформацией последнего — это типичная картина перидурального фиброза.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки: о Сохраняющаяся боль в спине или радикулопатия о Слабость, онемение конечности
о Другие симптомы/признаки:
- У пациентов могут возникать проблемы психиатрического, психологического, социального/профессионального характера, которые косвенно могут быть связаны в т. ч. с болевым синдромом в спине
• Особенности клинической картины:
о Сохраняющаяся боль в спине после дискэктомии поясничного отдела позвоночника
2. Демография:
• Возраст:
о Взрослые
• Пол:
о М = Ж
• Эпидемиология:
о Частота ревизионных вмешательств после дискэктомии поясничного отдела позвоночника варьирует в пределах 5-33%
о Неоднократные ревизии: частота эпидурального фиброза и нестабильности увеличивается и может превышать 60%
3. Течение заболевания и прогноз:
• Наиболее благоприятный прогноз:
о Женщины молодого возраста
о Хорошие результаты предыдущих вмешательств
о Отсутствие рубцовых изменений эпидурального пространства
о Трудовая занятость до момента оперативного вмешательства о Преимущественно корешковая симптоматика (а не аксиальный болевой синдром)
4. Лечение синдрома неудачного вмешательства на позвоночнике:
• Консервативные мероприятия:
о Физиотерапия, упражнения, направленные на укрепление мышц спины
о Чрескожная электронейростимуляция
о Эпидуральное введение стероидов
• Стимуляция спинного мозга
• Хирургическое лечение, направленное на устранение конкретного источника болевого синдрома: рецидивная грыжа диска, фораминальный стеноз, нестабильность:
о 34% благоприятных исходов (50% - устойчивое снижение болевого синдрома на протяжении двух лет и удовлетворенность пациентов результатом)
е) Диагностическая памятка:
1. Следует учесть:
• Частота благоприятных исходов при ревизионных вмешательствах составляет 30-35% (у различных авторов эти цифры варьируют в пределах 12-100%)
2. Советы по интерпретации изображений:
• Информативность МРТ с КУ при дифференциальной диагностике перидурального фиброза и рецидивной грыжи диска достигает 96-100%
Диагностика причин рецидивных болей после операции удаления грыжи
У части пациентов после операции дискэктомии в разные сроки возникают рецидивные боли. В зарубежной литературе такое состояние обозначается термином “failed back surgery syndrome (FBSS)”, то есть синдром неудачных операций.
Частота этого синдрома составляет 10-40%. Существенный разброс в статистике связан с разными причинами: подбором больных для операционного лечения, типом операции, реабилитационными мероприятиями и оценкой состояния после операции. Клиническое ухудшение по сравнению с дооперационным состоянием находится в пределах 1-10%. Основные причины рецидивного болевого синдрома приведены ниже:
1. Непосредственно связанные с операцией, встречаются относительно часто:
2. Не связанные с грыжей диска и операцией, встречаются редко:
- первичные опухоли и метастазы в позвонки,
- заболевания позвоночника – остеопороз и компрессионные переломы, воспалительные заболевания суставов (ревматоидный артрит, синдром Рейтера и т.д.)
- иррадиация болей при панкреатите, расслаивающей аневризме брюшной аорты, раке предстательной железы
МРТ позвоночника играет решающую роль в определении ранних и поздних причин болевого синдрома.
Ближайшее осложнение операции – бактериальный спондилодисцит, иначе остеомиелит позвоночника. Его частота по данным литературы достигает 12%, в среднем 1-3%. Настораживать должно усиление болевого синдрома и воспалительная реакция крови. При МРТ позвоночника видна размытость замыкательных пластинок и отёк костного мозга. Эти симптомы неспецифичны, так как реактивный асептический дисцит, естественная реакция тканей на операцию, выглядит так же. Позже, при отсутствии лечения, происходит формирование эпидурального абсцесса.
Отдалёнными последствиями операции являются: сужение отверстия за счёт низкого диска (остаток) и гипертрофии дугоотростчатого сустава; эпидуральный фиброз с нарушением питания диска. Причиной болей служит отёк корешка, определяемый при МРТ. Он возникает при нарушении венозного оттока из-за сдавления заднего корешка.
Боковое сужение позвоночного канала (истмический спондилолистез) составляют свыше 50% причин рецидивных болей. При уменьшении высоты диска в первую очередь страдает боковой (субартикулярный) карман – место входа корешка в межпозвоночный канал. Эти изменения видны при КТ и МРТ позвоночника.
Адгезивный арахноидит – самая плохо изученная причина рецидивного болевого синдрома. Клинические проявления люмбо-сакрального арахноидита в зарубежной литературе часто обозначают как “Regional complex pain disorder” (RCPD), а нас чаще как каузалгию. Послеоперационный арахноидит по МРТ позвоночника приводит к слипанию корешков и формированию “пустого” дурального мешка. Это состояние отражает не только расположение корешков, но и нарушение их питания.
После стихания реактивного эпидурита остаётся грануляционная ткань, из которой постепенно формируется эпидуральный фиброз и мягкотканный рубец. Выраженность эпидурального фиброза при МРТ позвоночника зависит от свойств тканей, типа и объёма операции (гемиламинэктомия, малоинвазивная и т.п.). Само по себе развитие эпидурального фиброза не является патологическим состоянием. Однако если фиброз по данным МРТ муфтообразно охватывает корешок, он нарушает его питание. Предположительно, что с фиброзом связано около 8% рецидивных болей. Между выраженностью фиброза и вероятность рецидивного болевого синдрома имеется явная взаимосвязь.
Рецидивные грыжи дисков после ламинэктомии составляют 15-20% и несколько ниже после микрохирургических операций, что примерно в 2 раза чаще эпидурального фиброза. Рецидивной считается выявленная грыжа на уровне операции, на той же или противоположной стороне, после безболевого интервала не меньше 6 мес. Имеются весьма противоречивые сведения о факторах риска рецидива грыжи. Есть, например, данные, что при диабете рецидивы грыжи встречаются чаще.
Дифференциальная диагностика между фиброзом и рецидивной грыжей является ключевым моментом для выбора тактики лечения. Яркость изображения на неконтрастных МРТ позвоночника у них одинаковая. Грыжа является продолжением диска, и она обычно отграничивается тёмной задней продольной связкой, видимой при МРТ позвоночника. Однако при секвестрации эта связь теряется и подобно фиброзу секвестр может располагаться в стороне от диска. Эти признаки имеют недостаточно высокую степень надёжности. Диск и грыжа образования бессосудистые, рубцовая ткань, напротив, содержат сосуды. Поэтому при МРТ с введением контрастного вещества они контрастируются, что позволяет отличать рубец от рецидивной грыжи. Однако и здесь степень надёжности не абсолютная. Проблема состоит в том, что рецидивная грыжа и эпидуральный фиброз не исключают друг друга, а часто сосуществуют. Это существенно затрудняет постановку правильного диагноза при МРТ.
Подробнее о проблеме оперированного позвоночника в статье.
Разные центры МРТ СПб обследуют пациентов с рецидивными болями по-разному. МРТ в СПб при рецидивных болях мы с успехом проводим наших центрах.
Читайте также:
