Лечение пучковой головной боли. Лечение приступа головной боли.
Добавил пользователь Евгений Кузнецов Обновлено: 23.01.2026
Головная боль одна из самых часто встречающихся проблем со здоровьем. Каждый человек хотя бы раз в жизни испытывал головную боль, однако каждый описывает данный симптом по-разному, так-как и причины её возникновения могут быть самыми различными. В этой статье мы поговорим о таком виде, как кластерная головная боль, так как данная патология является серьёзной проблемой для больного и причиняет ему значительный дискомфорт, вплоть до развития субдепрессивного состояния или даже депрессии.
Содержание:
Виды головной боли
В практической медицине специалисты неврологи выделяют несколько типов головных болей, это очень удобно для диагностики и дальнейшего формирования плана лечения. Головная боль может быть четырёх основных типов:
- . Самый часто встречающийся вид головной боли среди всех вариантов. Головная боль напряжения возникает в результате психоэмоционального перенапряжения или высокой физической активности. Такой вид боли носит функциональный характер и не обладает выраженной интенсивностью. Головная боль напряжения чаще всего проходит самостоятельно без применения медикаментозной терапии.
- Мигренеподобная головная боль. Этиологическим фактором в формировании мигренеподобных болей или непосредственно самой мигрени выступает неврологическая патология со стороны центральной нервной системы. Чаще всего к мигреням приводит органическая патология головного мозга, а сама мигрень проявляется характерными приступами головной боли с локализацией только в правом или левом полушарии. Приступы головной боли носят пульсирующий характер и возникают через определённые временные интервалы. Таким образом мигрень имеет приступообразное течение с периодами ремиссии, которые могут достигать до 10-12 месяцев.
- Хроническая головная боль. Постановка диагноза хронической головной боли возможна при фиксировании более 4 приступов головной боли в неделю на протяжении как минимум трёх месяцев. Хроническая головная боль может возникать в результате широкого ряда причин, однако чаще всего основным компонентом формирования хронической головной боли становятся нарушение церебрального кровотока.
- Кластерная головная боль - наиболее редкий вид головной боли, однако самый опасный для пациента. Кластерная головная боль считается наиболее интенсивной и сильной среди всех её видов.
Что такое кластерная головная боль?
Кластерная головная боль или кластерная цефалгия - вид головной боли с резко выраженным болевым синдромом и яркой клинической картиной. Данный вид болей многими специалистами считается идиопатическим, т.е. с неясной этиологией возникновения. Кластерную головную боль также называют пучковой – оба понятия являются синонимами и никаких различий в себе не несут.
Кластерная головная боль в большинстве случаев ничем не провоцируется и возникает спонтанно. Больные испытывающие такой тип головной боли часто отмечают жалобы на боли колющего, жгучего и пульсирующего характера. Боль постепенно нарастает и становится буквально невыносимой, сравнить такие болевые ощущения можно только с почечной коликой или болями ишемического характера. Как показывает практика рядовые анальгезирующие препараты из группы нестероидных противовоспалительных лекарственных средств оказываются малоэффективными или же вовсе неэффективными, что требует госпитализации больного в стационар.
Статистика показывает, что мужчины практически в шесть раз чаще, чем женщины страдают от кластерных головных болей, однако, причины данного статистического явления пока что не выявлено.
Этиология и патогенез
Чтобы понять, как избавиться от кластерной головной боли необходимо понимать какие патологические процессы стоят за формированием данного заболевания.
Причины кластерной головной боли могут быть совершенно различными. В большинстве случаев не удаётся выявить какой-либо ведущий фактор, либо органическое поражение тканей головного мозга. Однако последние исследования показали, что наиболее частой причиной развития кластерной цефалгии является:
- Патология гипоталамо-гипофизарной системы;
- Патология ретикулярной формации;
- Спазм церебральных артерий;
- Заболевания симпатической нервной системы.
Часто больные отмечают возникновение боли в период переходных погодных условий в осенний и весенний периоды.
Кластерная головная боль – расстройство циклического характера и развитие заболевания можно связать с дезорганизацией в работе циркадианных ритмов, т.е. биологических часов организма. Циркадианные ритмы человека имеют тесную взаимосвязь с вегетативной симпатический и парасимпатической нервной системами. При развитии кластерных головных болей происходит нарушение работы во всех данных системах, т.е. нарушается нейрогуморальная регуляция вегетативных функций организма, таких как сосудистый тонус, образование секрета железами внутренней и внешней секреции, нарушение цикла сон-бодрствовании и многих других.
Учёными доказано, что в момент возникновения приступа кластерной цефалгии у больного значительно повышается секреция гистамина – воспалительного нейромедиатора в крови. Его концентрация в крови возрастает пропорционально интенсивности приступа головной боли. Медиатор воспалений гистамин является биологически активным веществом и оказывает вазодилатирующее или сосудорасширяющее действие, что в свою очередь приводит к такому симптому, как покраснение кожных покровов и гиперемия слизистой.
Виды кластерной боли
Внутри собственно кластерной цефалгии также можно выделить два основных клинических варианта течения заболевания. Классифицируются они по характеру течения приступов:
- Эпизодического характера . Такие приступы настигают больного постоянно, они могут возникать до 3-4 раз в неделю и длятся месяцами, после чего неожиданно проходят и могут не беспокоить больного годами.
- Хронические кластерные головные боли . Болевые припадки возникают на регулярной основе и длятся более года. Интенсивность болевого синдрома при хронической форме может быть несколько ниже, а также частота возникновения приступов меньше. Хроническая форма регистрируется не более чем у 20% больных.
Клиническая картина
Несмотря на то, что основным симптомом кластерной цефалгии является болевой синдром, заболевания проявляется рядом дополнительных характерных симптомов. Основную роль в формировании клинической картины играют вегетативные нарушения со стороны симпатической нервной системы, которые проявляются:
- Выраженным слезотечением;
- Гиперемией или покраснением кожного покрова лица и слизистой глаз;
- Заложенность носа;
- Повышенное слюноотделение.
Помимо вышеописанных симптомов важно отметить, что боль имеет чёткую локализацию. Большинство больных описывает зону болевых ощущений в области левого или правого глаза, причем боль проявляется только в одной половине головы. Самые интенсивные болевые ощущения больные отмечают в глазу или за глазом, также боль может распространяться на лицо, височную область, лоб и шею. Реже всего боль отмечается в затылочной области.
Кластерная цефалгия выглядит следующим образом:
- Головная боль возникает без каких-либо внешних или внутренних предвестников;
- Чаще всего головная боль кластерного характера возникает в ночные часы, во время ночного сна.
- Интенсивность болевого приступа быстро нарастает, однако длится не более 2-3 часов.
- Повторные приступы кластерной головной боли могут возникать в тот же день и далее проявляются в течение нескольких недель, после чего стихают. Из этого можно сделать вывод, что кластерные боли имеют серийных характер.
- Период ремиссии может длиться от полугода до нескольких лет.
Можно отметить, что боль проявляется всегда в одно и тоже время, это говорит о функциональных нарушениях в циркадианном суточном ритме больного. При исследовании сердечно-сосудистой системы во время приступа у больного отмечается учащённое сердцебиение (тахикардия) и повышение артериального давления, однако цифры повышаются несильно.
Сходные черты больных
Учёные отметили зависимость меду выявлением больных страдающих от кластерной головной боли и метрическими параметрами тела. Большинство из исследуемых больных имело схожие физические и метрические параметры. Так среди больных чаще встречаются мужчины среднего возраста от 25 до 40 лет, крепкого мускулистого телосложения. Отмечаются и характерные черты лица: практически квадратная нижняя челюсть, раздвоенный подбородок и светлый оттенок глаз. Более 90% больных отмечает, что они курят, причём интенсивность курения довольно высокая, доходит до полутора пачек сигарет в сутки.
Диагностика
Диагностировать пучковую кластерную головную боль довольно сложно, так как кроме жалоб и незначительных клинических проявлений зарегистрировать данную форму заболевания крайне тяжело. Так как зачастую этиологический фактор идиопатического характера, то и обследование должно быть максимально широким. Первым делом специалист фиксирует все жалобы пациента, а также заносит данные анамнеза заболевания в историю болезни, после чего больному назначается комплекс лабораторных и инструментальных диагностических исследований.
Пациент обязательно сдаёт такие анализы, как:
- Общий анализ крови;
- Биохимический анализ крови, который включает исследование липидного профиля крови;
- Коагулограмму;
Из инструментальных методов исследования больному назначают:
- Рентгенологические методы исследования, такие как компьютерную и магнитно-резонансную томографию. В некоторых случаях применяется контрастирование церебральных артерий;
- Ультразвуковое цветовое дуплексное сканирование сонных и мозговых артерий;
- Исследование глазного дна.
- Полисомнография – комплексное исследование качества сна, которое включает проведение электроокулометрии, электроэнцефалографии, электрокардиографии, миометрии, сатурации крови кислородом и углекислым газом, а также видеозапись сна.
К обследованию пациента с подозрением на кластерную головную боль обязательно привлекаются такие специалисты, как: терапевт, офтальмолог, невролог и психотерапевт.
Только после полного изучения симптомов кластерной головной боли и проведении обследования можно формировать тактику лечения.
Лечебная тактика
Лечение кластерной головной боли актуальный вопрос, активно изучающийся в современной неврологической практике. Оптимизация схем и принципов лечения позволяет добиться стойкого и эффективного результата. На данный момент существует два независимых и обязательных в применении у каждого больного подхода к лечению. Первый подход заключается в обезболивающей симптоматической терапии, направленной на симптоматическое лечение, т.е. купирование остро возникшего приступа пучковой головной боли. Второй принцип – профилактическое лечение, чтобы не допустить рецидива серии приступов кластерных болей. К сожалению полностью излечить заболевание в настоящее время невозможно, однако при поддерживающей корригирующей терапии можно добиться стойких результатов.
Обезболивание
Обезболивающая терапия заключается в назначении сильнодействующих анальгезирующих препаратов с центральным механизмом действия. Такие препараты относятся к группе наркотических и применяются только для лечения в условиях стационара. Также высокую эффективность в купировании приступа пучковой боли показало применение чистого кислорода. Во время приступа больному дают ингаляционно 100% кислород, который снижает интенсивность болевого синдрома.
Профилактика
Профилактика кластерной головной боли заключается в применении комплексной терапии, направленной на улучшение реологических свойство крови, поддержание сердечно-сосудистой и нервной системы, а также применении глюкокортикостероидов.
Используют препараты из группы ангиопротекторов и нейропротекторов, которые значительно повышают метаболическую активность головного мозга и препятствуют дистрофическим нарушениям в центральной нервной системе. Также применяют препараты Лития для улучшения работы гипоталамо-гипофизарной системы и нормализации электрохимических и нейромедиаторных процессов в головном мозге.
Кластерная головная боль ( Пучковая головная боль )
Кластерная головная боль – это первичная односторонняя цефалгия, сопровождающаяся периодическими рецидивирующими атаками в периорбитальной области и сочетающаяся с ипсилатеральными расстройствами вегетативной нервной системы. Диагностика базируется на клинических симптомах, данных анамнеза, дифференциации с другими гемикраниями. Лечение представлено препаратами из групп триптанов, антиконвульсантов и блокаторов кальциевых каналов, глюкокортикостероидами, топическими анестетиками и ингаляциями кислорода. Используется субокципитальная блокада и чрескожная стимуляция затылочного нерва, радиочастотная ризотомия и другие методики.
МКБ-10
Общие сведения
Кластерная, или пучковая, головная боль (ПГБ) – редко встречающаяся форма цефалгии, диагностируемая у 0,1-0,4% населения. Ранее используемые названия – гистаминная цефалгия, мигренозная невралгия Харриса, цилиарная невралгия. Показатель распространенности патологии составляет от 55 до 200 случаев на 100 тыс. населения. Наследственный характер прослеживается только у 2,5-4% больных. ПГБ намного чаще выявляется у мужчин – среди больных отмечается 3-4-кратное преобладание лиц мужского пола. Для женщин характерно два пика заболеваемости в возрасте от 15 до 20 лет и от 45 до 50 лет, у мужчин этот вариант патологии обычно дебютирует в 20-29 лет.
Причины ПГБ
Точная этиология заболевания не установлена. Считается, что одну из ведущих ролей в развитии болезни играет патологическая активность гипоталамуса, что косвенно подтверждается ритмичностью возникновения эпизодов головной боли. Триггерные факторы, способные вызывать новые приступы, индивидуальны для каждого пациента. Согласно статистике, чаще других провокацию боли обуславливают:
- Прием алкоголя. Обострение могут потенцировать даже небольшие дозы алкогольных напитков. Индуцированные спиртным приступы не предотвращаются обычно эффективными при ПГБ препаратами. Болевой синдром возникает только в кластерный период – во время ремиссии спиртное редко является причиной рецидива.
- Медикаменты. Иногда эпизод вызывают лекарственные средства, такие как гистамин (вводимый внутривенно или подкожно) и нитроглицерин (сублингвальная форма).
- Психоэмоциональное и физическое напряжение. У некоторых пациентов обострение боли отмечается при просмотре телевизора или продолжительной работе с персональным компьютером. Ухудшение состояния может наблюдаться при любом напряжении и усилиях, имитирующих пробу Вальсальвы (задерживание дыхания после глубокого вдоха).
Патогенез
Механизм развития кластерной головной боли досконально не изучен. Доказано, что цефалгия сопровождается сужением глазной и проксимальных отделов внутренней сонной артерий в комбинации с повышением уровня «болевых» нейропептидов. Это подтверждает факт активации волокон V пары ЧМН. Циркадные вегетативные изменения, а именно – нарушения выделения тестостерона, пролактина, кортизола и некоторых других гормонов, колебания АД и температуры тела свидетельствует о связи ПГБ с дисфункций гипоталамо-гипофизарной системы и надпочечников. Еще одним доказательством такой связи является активация серого вещества задней части гипоталамуса при приступах по результатам ПЭТ. Определенную роль в патогенезе кластерной гемикрании играет ствол головного мозга, что подтверждается развитием атак во время сна, изменением его структуры (выпадением фазы «быстрого сна» перед возникновением цефалгии), эпизодами остановки дыхания в этот период.
Классификация
В зависимости от особенностей течения выделяют несколько форм пучковой гемикрании. В основе систематизации лежит частота приступов, клинические симптомы заболевания практически идентичны. Благодаря использованию данной классификации упрощается тактика ведения пациента, выбор терапевтических средств. Различают два варианта ПГБ, которые со временем могут трансформироваться из одного в другой:
- Эпизодический. Диагностируется у 80-90% больных. Наблюдается более 2-х кластерных периодов с суммарной длительностью от 7 дней до 1 года (обычно – от 14 до 90 суток), между которыми отмечаются клинические ремиссии продолжительностью не менее 30 дней.
- Хронический. Выявляется не более чем у 20% больных. Отличается развитием эпизодов цефалгии в течение 1 года или дольше без клинических ремиссий либо с ремиссиями, не превышающими 1 месяца. Зачастую обнаруживается резистентность к лечению.
Симптомы ПГБ
Пациенты имеют типичные конституциональные особенности: высокий рост, хорошо развитую скелетную мускулатуру. Отличительной личностной характеристикой является излишняя амбициозность в сочетании с нерешительностью и ощущением внутренней беспомощности. При обострениях головная боль возникает остро, за 1-3 минуты достигает своего пика. Средняя продолжительность эпизода составляет менее 1 часа, может колебаться 15 до 180 минут. Приступ прекращается так же быстро, как начался. Зачастую наблюдаются серии («пучки», «кластеры») от одной атаки за 2 дня до восьми (в среднем – от двух до четырех) за сутки. Приступы обычно возникают в одно и то же время, преимущественно ночью. При типичном течении болезни период обострения длится от 14 суток до 2 месяцев.
Клинически каждая отдельная атака характеризуется односторонней, чаще – левосторонней невыносимой болью жгучего или колющего характера с эпицентром в области глазного яблока. Больные описывают ее как чувство «выдавливания глаза изнутри», «удар раскаленным ножом в глаз», «разрыв глаза». Наблюдается иррадиация в щеку, ухо и зубы со стороны поражения. Выявляются триггерные зоны, при давлении на которые усиливается болевой синдром: ременные мышцы шеи, одноименные мышцы головы, трапециевидная мышца. Редко боль распространяется на шею, плечо и лопатку ипсилатерально. У трети больных возникает тошнота с последующей рвотой, светобоязнь.
Для кластерной головной боли характерно специфическое поведение пациента при атаке – невозможность сохранять неподвижное горизонтальное положение. Это объясняется частичным купированием болевого синдрома при умеренной физической активности. При обострении больной может метаться из стороны в сторону, хлопать в ладоши или избивать стенку кулаком. Обязательный признак атаки ПГБ – вегетативные расстройства по типу повышения тонуса парасимпатической и гипоактивации симпатической нервной системы. Клинически это проявляется заложенностью и слизистыми выделениями из носа, гиперсаливацией, гиперемией конъюнктивы, гипергидрозом в орбитальной области, синдромом Горнера (птозом, миозом и энофтальмом) ипсилатерально.
В основе диагностики пучковой цефалгии лежит анализ клинических симптомов и дифференциация с другими формами пароксизмальной гемикраний. При опросе пациента врач-невролог тщательно детализирует жалобы, уточняет наличие триггерных факторов и эпизодов подобных патологий среди кровных родственников. При атипичных клинических проявлениях, подозрении на травматическое повреждение, опухоли или другие морфологические изменения ЦНС могут применяться аппаратные методы визуализации – КТ и МРТ головного мозга. После исключения органической патологии врач сопоставляет данные опроса с диагностическими критериями ПГБ согласно Международной классификации головных болей (ICHD-II), к которым относятся:
- A. Наличие не менее 5 приступов, подпадающих под критерии В-D.
- B. Чрезвычайно сильная односторонняя боль периорбитальной либо темпоральной локализации, без лечения сохраняющаяся на протяжении 15-180 минут.
- C. Помимо головной боли выявляется один либо несколько из следующих признаков:
- инъекция конъюнктивы и/или избыточная слезопродукция;
- выраженный отек слизистой оболочки носа и/или ринорея;
- отечность век;
- гипергидроз лба и лица;
- расширение зрачка либо опущение века;
- невозможность сохранять спокойное лежачее положение либо ажитация.
- D. Кратность приступов — от 1 раза за 2 суток до 8 раз за день.
- E. Отсутствие достоверной связи с другими вероятными нарушениями.
Дифференциальная диагностика ПГБ проводится с мигренью, тригеминальной невралгией, пароксизмальной гемикранией. Отличительными особенностями мигрени являются склонность больного к состоянию покоя в период цефалгии, наличие ауры и отягощенный семейный анамнез. Для невропатии тригеминального нерва типичны кратковременные боли продолжительностью несколько секунд, которые описывается пациентами как «удар электрическим током», обострение боли при напряжении жевательной мускулатуры. В отличие от кластерной цефалгии при тригеминальной невралгии больные боятся дотрагиваться до лица, поскольку это вызывает новые приступы боли. Пароксизмальная гемикрания более характерна для женщин, длительность приступа при ней составляет не более 30 минут, а частота может достигать 40 атак за сутки.
Лечение ПГБ
Этиотропное лечение кластерной головной боли на данный момент отсутствует. Используемые фармакотерапевтические средства нацелены на борьбу с уже развившимся болевым синдромом, уменьшение кратности атак в структуре «кластера», профилактику новых приступов в период обострения. Таким образом, в терапии кластерной головной боли выделяют следующие базовые подходы:
- Устранение приступа цефалгии. Действенными препаратами в борьбе с ПГБ являются триптаны. При непереносимости этой группы применяют ингаляции 100% кислорода, осуществляют аппликации слизистой носа местными анестетиками, реже используют препараты спорыньи.
- Профилактика новых атак. Основу превентивного лечения составляют блокаторы кальциевых каналов (верапамил). При резистентности рекомендовано назначение глюкокортикостероидов, противоэпилептических средств.
К хирургическому лечению ПГБ прибегают при неэффективности различных комбинаций медикаментозной терапии. Инвазивные методики представлены блокадой и чрескожной нейростимуляцией большого затылочного нерва, стимуляцией гипоталамуса, радиочастотной термокоагуляцией ганглия тройничного нерва, радиочастотной тройничной ризотомией.
Прогноз и профилактика
Вероятность выздоровления напрямую зависит от особенностей патологии и ответа пациента на проводимую терапию. Во врачебной практике описаны случаи полной клинической ремиссии заболевания. Кластерной головной боли присуще уменьшение кратности приступов и степени их выраженности с возрастом. Специфическая профилактика кластерной цефалгии не разработана. Доказательная база относительно предотвращения новых обострений при длительном приеме медикаментозных средств отсутствует. Неспецифические превентивные меры заключаются в исключении или минимизации воздействия триггерных факторов, способных вызывать новые атаки головной боли.
1. Пучковая головная боль / Козелкин А.А., Кузнецов А.А., Медведкова С.А., Нерянова Ю.Н. // Международный тематический журнал Головная боль – 2009 - №7.
2. Кластерная головная боль: диагностика и лечение / Курушина О.В., Коломытцева С.А., Мирошникова В.В., Барулин А.Е. // Лекарственный вестник – 2016 – Т10, №1.
Гипническая головная боль
Гипническая головная боль — это отдельная форма первичной хронической цефалгии, возникающая во время сна у пациентов в возрасте 50 лет и старше. Отличительной особенностью заболевания является отсутствие аналогичных приступов в бодрствующем состоянии. Данный вариант цефалгии диагностируется с учетом клинических особенностей после исключения органического поражения головного мозга при помощи инструментальных исследований (Эхо-ЭГ, МРТ, УЗДГ). Основными фармпрепаратами, используемыми в лечении гипнической головной боли, являются соли лития, снотворные, кофеин, индометацин, мелатонин.
Головная боль (цефалгия) — одна из самых часто встречающихся жалоб среди больных различных возрастных категорий. В молодом возрасте преобладают первичные цефалгии (головная боль напряжения, мигрень), у пожилых чаще наблюдаются вторичные боли, обусловленные различной интракраниальной патологией (опухолями, цереброваскулярными заболеваниями, арахноидитом и пр.). Единственным вариантом первичной цефалгии, возникающим исключительно в старшей возрастной группе, является гипническая головная боль (ГГБ). Пик заболеваемости приходится на возраст 50-60 лет, женщины болеют несколько чаще мужчин. Распространённость патологии находится на уровне 1,1%. Из-за особенностей возникновения в литературе по неврологии и среди пациентов гипническая цефалгия получила синонимичное название «будильниковая» головная боль.
Причины ГГБ
Провоцирующие этиофакторы неизвестны. Большинство исследователей предполагают, что в основе заболевания лежит специфическое расстройство регуляции циркадианных ритмов. Цефалгические пароксизмы возникают в период сна, сопровождающийся быстрыми движениями глазных яблок (фаза сна с БДГ). Поскольку регуляция чередования циклов сон-бодрствование осуществляется супрахиазмальным гипоталамическим ядром, его дисфункцию считают патогенетической основой гипнических приступов. Вероятным объяснением являются изменения взаимосвязей супрахиазмального ядра с ответственными за болевые ощущения ноцептивными структурами головного мозга.
Симптомы ГГБ
Гипническая цефалгия развивается приступообразно в ночное время суток. Пациент просыпается от головной боли, не может уснуть до окончания приступа. В 10% случаев больные отмечают, что пароксизмы могут возникать и в период дневного сна. Обычно боль тупая, умеренно выражена. Жалобы на интенсивный болевой синдром предъявляют 20% пациентов. Гипническая форма цефалгии отличается диффузным характером, в 60% случаев охватывает обе половины головы. Иногда наблюдается мигренеподобная симптоматика: подташнивание, повышенная восприимчивость к свету и звукам, однако фоно- и фотофобия не достигают значительной выраженности.
Минимальная продолжительность цефалгического пароксизма составляет 15 мин, максимальная — 3 часа. В среднем головная боль продолжается 0,5-1 час. Количество приступов варьируется от 1 эпизода в неделю до 6 в течение ночи, гипническая атака начинается спустя 2-6 часов от момента засыпания. После её окончания больные способны вновь погрузиться в сон. ГГБ имеет длительное хроническое течение. Появившись однажды, пароксизмы сопровождают пациента до окончания жизни.
Осложнения
Гипническая цефалгия — относительно доброкачественная патология, не сопровождающаяся серьёзными осложнениями. Негативно отражаются на качестве жизни больного частые гипнические атаки, возникающие несколько раз за ночь. Подобное течение ГГБ способно привести к депривации сна. Укорочённый до 4-5 часов сон отрицательно сказывается на трудоспособности, провоцирует проблемы с концентрацией внимания, дневную сонливость, повышенную эмоциональную лабильность, раздражительность, ухудшение памяти на текущие события. Депривация сна увеличивает риск развития сахарного диабета, ожирения, язвенной болезни желудка, фибромиалгии.
Поскольку гипническая головная боль является редкой патологией, многие практикующие неврологи и терапевты недостаточно информированы о критериях её диагностики. Характерной особенностью пациентов старшего является наличие отягощённого преморбидного фона (артериальной гипертензии, ишемической болезни сердца, хронической патологии ЖКТ). В результате гипнические пароксизмы относят к ночным приступам гипертонии, проявлениям абузусной головной боли, симптомам нарушенного венозного оттока из полости черепа (венозной ДЭП).
Диагностировать ГГБ позволяет тщательное изучение клинической симптоматики, исключение любой интракраниальной органической патологии, способной провоцировать подобную цефалгию. Диагностические критерии разработаны в 2003 году. Согласно Международной классификации головных болей, существует четыре признака гипнической формы заболевания. Обнаруживается тупая головная боль, возникающая только во сне, приводящая к пробуждению. Цефалгические атаки характеризуются минимум двумя признаками из указанных: дебютируют в возрасте старше 50-ти лет, появляются более 15 раз в течение месяца, имеют длительность свыше 15 минут. Головная боль не сопровождается вегетативной симптоматикой. Отсутствуют другие причины цефалгических пароксизмов.
С целью подтверждения последнего критерия проводятся инструментальные обследования для выявления нарушений сна, органической церебральной патологии. По показаниям назначаются консультации кардиолога, вертебролога, сомнолога. Перечень необходимых обследований включает:
- Эхоэнцефалографию. При помощи специального ЭХО-ЭГ измеряют интракраниальное давление. Исследование необходимо для исключения внутричерепной гипертензии.
- Оценку церебрального кровообращения. Осуществляется при помощи УЗДГ сосудов головы и шеи, дуплексного сканирования. У многих пациентов в силу возраста фиксируются различные гемодинамические отклонения. При отсутствии головной боли в период бодрствования их наличие не исключает диагноз ГГБ.
- Полисомнографию. Выполняется совместно с консультацией сомнолога. Полисомнография даёт возможность исключить различные сомнологические расстройства: синдром сонных апноэ, ночные эпиприступы, парасомнии.
- Томография.МРТ головного мозга визуализирует морфологические изменения церебральных тканей. Позволяет диагностировать опухоли головного мозга, кисты, воспалительные фокусы, обнаружить зону перенесённого инсульта, лакунарные инфаркты.
Дифференциальная диагностика ГГБ проводится с ночными пароксизмами мигрени, пучковой головной болью, венозной формой дисциркуляторной энцефалопатии. Мигрень характеризуется наличием дневных приступов наряду с ночными. Пучковая цефалгия отличается вегетативной окраской пароксизмов, высокой интенсивностью боли, психомоторным возбуждением больного. Венозная ДЭП протекает с преобладанием ночных и утренних цефалгических пароксизмов. Провести дифдиагностику помогает тест с наклоном головы.
Лечение ГГБ
Единая методика терапии гипнической цефалгии не разработана. Клинические исследования эффективности фармпрепаратов, применяемых в лечении ГГБ, не проводились. Основными средствами, используемыми в терапии, являются:
- Препараты лития (лития карбонат). Воздействуют на ноцептивную систему, увеличивают ночную выработку мелатонина. Назначаются на ночь.
- Гипнотики (зопиклон). Положительный эффект медикаментов связан с регулирующим воздействием на структуру сна, повышением порога пробуждения. Аналогичным действием обладают атипичные бензодиазепины (клоназепам).
- Прочие фармпрепараты. В литературе описаны удачные попытки лечения индометацином, верапамилом, габапентином, преднизолоном. Отмечена эффективность приёма перед сном кофеина, препаратов мелатонина.
Гипническая форма головной боли отличается доброкачественным хроническим течением. Терапевтические меры позволяют снизить вероятность возникновения очередного ночного пароксизма, но не приводят к выздоровлению. После манифестации заболевание продолжается весь период жизни пациента. Профилактические мероприятия не разработаны, поскольку неизвестны провоцирующие заболевание этиофакторы.
1. Дифференциальная диагностика гипнической головной боли.Обзор литературы/ Грязнев Р.А.// Бюллетень медицинских Интернет‐конференций – 2013 – Т. 3, №3.
2. Дифференциальная диагностика гипнической головной боли.Обзор литературы/ Грязнев Р.А.// Бюллетень медицинских Интернет‐конференций – 2013 – Т. 3, №3.
4. Первичные головные боли/ Салпагарова Ф.Б., Мехтиева Э.Т.// Международный студенческий научный вестник. – 2018 - №4.
Головная боль ( Цефалгия )
Головная боль – это неприятные или мучительные ощущения различной интенсивности, охватывающие всю голову или ее часть. Может быть продолжительной, приступообразной, тупой, острой, пульсирующей, распирающей. Наблюдается при мигрени, провоцируется сосудистыми расстройствами, травмами, повышением внутричерепного давления, инфекциями, интоксикациями и другими причинами. Этиологию цефалгии устанавливают на основании данных опроса, неврологического обследования, аппаратных и лабораторных методик. Лечение осуществляется использованием медикаментов и физиотерапевтических методов. Иногда требуются операции.
Общая характеристика
Головная боль (цефалгия) широко распространена. В течение года хотя бы раз возникает у 90% людей. В 95-98% случаев развивается при отсутствии органической патологии. Симптоматические (вторичные) цефалгии могут беспокоить людей любого возраста и пола, чаще появляются у представителей старших возрастных групп, что связано с широкой распространенностью сосудистых патологий, наличием ранее перенесенных провоцирующих заболеваний. Встречаемость различных первичных цефалгий коррелирует с полом больных.
Непосредственно в тканях головного мозга болевые рецепторы отсутствуют, поэтому фактором, обуславливающим возникновение боли, становится раздражение соседних структур: мозговых оболочек, черепно-мозговых и спинномозговых нервов, ноцирецепторов в стенках экстракраниальных сосудов, мышц головы и шеи на фоне сдавления, мышечного напряжения, изменения тонуса артерий и вен и пр. Причины первичных головных болей пока остаются окончательно не выясненными. Большинство специалистов предполагают, что такие цефалгии развиваются вследствие комплексных изменений в нервах и сосудах.
Редкие или однократные цефалгии, которые возникают на фоне внешних воздействий и не влекут за собой угрозы здоровью, рассматривают, как физиологические. Остальные варианты считаются патологическими. С учетом наличия или отсутствия провоцирующих заболеваний все головные боли делят на первичные и вторичные. Различают следующие причины вторичной цефалгии:
- травмы;
- патологии сосудов;
- несосудистые поражения внутримозговых структур;
- интоксикации либо синдром отмены;
- инфекционные заболевания;
- нарушения гомеостаза;
- болезни соседних структур: глаз, ЛОР-органов и др.;
- невралгии;
- психические расстройства.
В зависимости от локализации выделяют боль во всей голове, ее правой или левой половине, затылке, темени, висках. В ряде случаев болевой синдром мигрирует или возникает в одной зоне, а потом распространяется на соседние.
Почему болит голова
Физиологические причины
Эпизодические однократные или редкие цефалгии могут наблюдаться в следующих обстоятельствах:
- Стрессовые ситуации. Являются одним из наиболее распространенных провоцирующих факторов. Головная боль сочетается с яркими эмоциональными переживаниями. Возможна бессонница.
- Метеозависимость. Симптом появляется при изменениях погоды или незадолго до их начала. Тупые сдавливающие болезненные ощущения слабой или умеренной интенсивности дополняются головокружениями, разбитостью, раздражительностью, утомляемостью.
- Сексуальная активность. Болевой синдром наблюдается преимущественно у мужчин, может развиваться при возбуждении, во время оргазма или непосредственно перед ним. Как правило, имеет пульсирующий характер. Обусловлен повышением АД и учащением сердцебиения.
Другими возможными причинами являются умственное или физическое переутомление, голод, соблюдение жестких диет, прием большого количества крепкого чая и кофе либо, напротив, резкий отказ от кофеинсодержащих напитков при привычке к их употреблению.
Первичные цефалгии
Несмотря на отсутствие органической основы, появляются регулярно, нередко отличаются высокой интенсивностью, ухудшают качество жизни, негативно влияют на трудоспособность:
- Мигрень. Самая распространенная причина головной боли у женщин репродуктивного возраста. Относится к категории гемикраний, правая половина головы болит чаще левой, сторона иногда меняется. Эпицентр боли находится в зоне виска, глаза или лба. Болевые ощущения давящие, пульсирующие, сохраняются от нескольких часов до 3 суток.
- Кластерная головная боль. Выявляется у крепких молодых мужчин. Еще одна гемикрания, но с преимущественной локализацией в левой половине головы. Болевой синдром с эпицентром в глазнице, крайне интенсивный, невыносимый, колющего, жгучего или распирающего характера. Дополняется вегетативными нарушениями. Продолжается от 15 минут до 3 часов.
- Головная боль напряжения. Обнаруживается у людей обоих полов, провоцируется хроническими стрессами, перенапряжением, депрессивными расстройствами. Охватывает всю голову, стягивающая, сдавливающая, тупая, ноющая. Сочетается с раздражительностью, тревожностью, повышенной утомляемостью.
- Гипническая головная боль. Наблюдается у людей старшего возраста. Развивается только во сне, вызывает пробуждение пациента. Распространяется на всю голову или ее половину. Как правило, умеренная, тупая.

Травматические повреждения
Цефалгии сопровождают все черепно-мозговые травмы. Боли разлитые, могут быть давящими, распирающими, умеренными или интенсивными. Усиливаются в положении стоя и во время движений. Сочетаются с головокружением, тошнотой, рвотой, неврологическими расстройствами. Продолжительность зависит от тяжести травмы. При сотрясении болевые ощущения сохраняются 2-3 недели, при ушибе – 1-2 месяца и более.
Сосудистые заболевания
Наиболее грозным состоянием, вызывающим головную боль сосудистого генеза, является геморрагический или ишемический инсульт. Цефалгия возникает внезапно, сопровождается быстрым ухудшением состояния, слабостью, тошнотой, вегетативной симптоматикой. Затем развиваются парезы, расстройства сознания, нарушения речи. В число других патологий входят:
- ПНМК. Головные боли такие же, как перед инсультом, но все симптомы исчезают в течение суток.
- Церебральный атеросклероз. Беспокоит болезненность в затылке или разлитые цефалгии при эмоциональных и физических нагрузках, снижение памяти, ухудшение сна, астения.
- Гипертония. Боли разлитые, пульсирующие, распирающие с эпицентром в зоне затылка или лба.
- Гипотония. Болезненные ощущения распирающие, тупые, дополняются ощущением тяжести в голове, слабостью, головокружениями.
- Вегето-сосудистая дистония. Типичны тупые сжимающие, реже – жгучие распирающие боли, сочетающиеся с многочисленными вегетативными симптомами.
- Вертебробазилярная недостаточность. Отмечается резкая односторонняя боль в затылке после неловких движений шеей с иррадиацией в висок, лоб и глаз. Возможны падения, вегетативные нарушения.
- Болезнь Хортона. Болевой синдром обусловлен поражением височной артерии, локализуется в зоне виска, имеет вначале ноющий, затем жгучий характер, нарастает при разговоре и жевании.
Несосудистые внутричерепные поражения
Наиболее распространенной причиной этой группы цефалгий является внутричерепная гипертензия. Боль симметричная, разлитая, сильнее выражена в области темени и лба. При быстром повышении давления ликвора – интенсивная, прогрессирующая, при хронических нарушениях – умеренная, тупая, волнообразная или постоянная. Возможными провоцирующими состояниями являются:
- Объемные образования: первичные неоплазии, метастазы в головной мозг, абсцессы, гематомы, кисты.
- Отек мозга: асептический и карциноматозный менингит, асептический арахноидит.
- Ликвородинамические расстройства:гидроцефалия различного генеза.
Кроме того, в эту группу относят головные боли при снижении церебрального давления (при ликворных фистулах, после спинномозговой пункции), эпилептических припадках, непосредственном сдавливании мозговых оболочек неоплазиями.
Инфекционные болезни
Головная боль вызывается следующими инфекционными поражениями церебральных структур:
- Менингит. Сильнее выражена в затылке, распространяется по всей голове. Быстро нарастает, дополняется ознобами, лихорадкой, тошнотой, рвотой, выраженной слабостью, менингеальными симптомами.
- Энцефалит. Возникает остро, быстро прогрессирует, охватывает всю голову, сочетается с тяжелой интоксикацией. Возможны судороги, нарушения сознания, психические расстройства.
- Мозговые абсцессы. Наряду с разлитой головной болью наблюдается интоксикация. Отмечаются очаговые симптомы различной степени выраженности, эпилептиформные припадки.
- Эмпиема. Манифестирует цефалгией и тяжелой гипертермией. Наблюдаются тошнота, рвота, менингеальные симптомы. Позже присоединяется неврологический дефицит.
Незначительная или умеренная ноющая, давящая продолжительная головная боль может быть связана с инфекционно-токсическим синдромом при гриппе, ОРВИ, других общих инфекциях. Причинами также могут стать заболевания дыхательных путей (пневмония, трахеит, бронхит) или мочевыводящей системы (пиелонефрит, гломерулонефрит). Цефалгии наблюдаются при некоторых локальных гнойных процессах: абсцессах и флегмонах мягких тканей, гидрадените, карбункуле. Сопровождают рожистое воспаление волосистой части головы.
Невралгии
Затылочная невралгия провоцирует боль в затылке. Протекает в форме мучительных болевых пароксизмов, чаще беспокоит с одной стороны, отдает в шею и уши. При невралгии тройничного нерва возможны приступы интенсивных жгучих или стреляющих болей в виске, распространяющихся на половину лица. Продолжительность пароксизма в обоих случаях колеблется от нескольких секунд до 2 минут, эпизоды могут многократно повторяться в течение дня.
Интоксикации и отмена препаратов
Цефалгии чаще всего развиваются на фоне следующих интоксикаций:
- Прием алкоголя. Как правило, причиной становится похмелье. Боли бывают незначительными, тупыми или сильными, резкими, пульсирующими. Иногда симптом возникает сразу после употребления спиртного.
- Пищевые отравления. Головная боль неинтенсивная, ноющего характера, сочетается с болями в животе, тошнотой, диареей.
- Отравление угарным газом. Отмечаются умеренные разлитые ноющие болевые ощущения, иногда – в сочетании с дурашливостью, некритичностью к своему поведению.
В число психоактивных веществ, способных провоцировать симптом, входят никотин, гашиш, кокаин и опиаты. Абузусная головная боль развивается при длительном приеме обезболивающих медикаментов. Другими препаратами, способными вызвать цефалгию, являются эрготамин, гистаминсодержащие средства, некоторые гормоны, ингибиторы фосфодиэстеразы. Болевой синдром может наблюдаться при отмене эстрогенов, опиатов, иных лекарств.
Нарушения гомеостаза
Разнородная группа патологий, связанных с нарушением постоянства внутреннего состояния организма: кислородным голоданием, перегревом и пр. Включает:
- гипоксию, гиперкапнию;
- кессонную болезнь;
- тепловой и солнечный удар;
- нарушения дыхания при сонном апноэ;
- преэклампсию и эклампсию;
- гипотиреоз, феохромоцитому;
- ишемическую болезнь сердца.
Патологии соседних структур
Цефалгии могут сопровождать следующие заболевания близлежащих органов и тканей:
- Отоларингологические: фронтит, пансинусит, острый средний отит, мастоидит, киста Торнвальда, гнойный лабиринтит.
- Офтальмологические:близорукость, дальнозоркость, косоглазие, острая глаукома.
- Стоматологические:дисфункция ВНЧС на фоне нарушений прикуса, травм, дефектов зубных рядов, брускизма, перегрузки жевательных мышц.
- Вертебрологические:остеохондроз, межпозвоночная грыжа, спондилез, спондилоартроз.
Психические расстройства
Жалобы на тупые распирающие боли в голове могут предъявлять пациенты с ипохондрией, тревожным и депрессивным расстройством. Больные неврастенией описывают свои ощущения, как «сдавление головы каской». При истерии болевой синдром зачастую носит необычный характер, не укладывается в картину определенной патологии. У пациентов с тяжелыми психическими расстройствами болевые ощущения зачастую необычные, вычурные, странные.
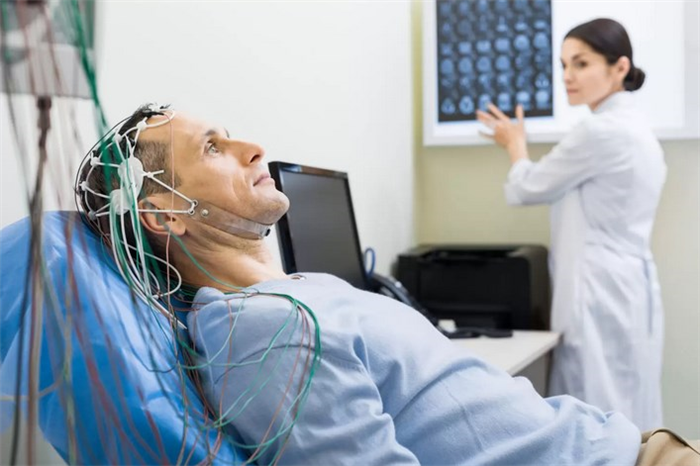
Определением характера патологии занимаются врачи-неврологи. По показаниям назначают консультации терапевта, инфекциониста и других специалистов. В рамках опроса выясняют жалобы и историю жизни, устанавливают обстоятельства появления и особенности головной боли, динамику развития заболевания. В ходе внешнего осмотра обнаруживают признаки ЧМТ и интоксикационного синдрома, выявляют гипотонию или гипертонию путем измерения АД. Для уточнения диагноза проводят следующие процедуры:
- Неврологический осмотр. Целью является обнаружение очаговой неврологической симптоматики, менингеальных симптомов и других проявлений, свидетельствующих о поражении ЦНС. Врач исследует рефлексы, чувствительность и силу мышц, проводит специальные пробы.
- Рентгенография.Рентгенологическое исследование черепа назначается для выявления переломов основания и свода. При обнаружении пальцевых вдавлений и остеопороза спинки турецкого седла указывает на хроническую внутричерепную гипертензию. При подозрении на патологию твердых структур шеи требуется рентгенография шейного отдела позвоночника.
- ЭЭГ. Производится для оценки функциональной активности мозга. Подтверждает очаги эпиактивности при эпилепсии, дает возможность заподозрить объемные образования (абсцессы, опухоли, гематомы). При необходимости выполняется с функциональными пробами.
- Ультрасонография.Эхоэнцефалография при ЧМТ обнаруживает наличие смещения срединных структур, гидроцефалию, отек мозга. Дуплексное исследование и допплерография показаны при подозрении на сосудистый характер цефалгий, выявляют нарушения кровообращения.
- Томография. КТ и МРТ головного мозга проводятся на заключительном этапе обследования, помогают уточнить данные, полученные в ходе других диагностических процедур. Позволяют оценить структуру тканей, детализировать информацию о расположении и особенностях очаговых изменений. Могут быть нативными и контрастными. Второй вариант рекомендован при опухолях и сосудистых патологиях.
- Люмбальная пункция. Выполняется при гидроцефалии, инфекционных и воспалительных поражениях головного мозга, ЧМТ. Подтверждает повышение или понижение внутричерепного давления, наличие воспаления и кровотечения. По данным микроскопии и ПЦР цереброспинальной жидкости позволяют изучают состав пунктата, выявляют возбудителей.
- Лабораторные анализы. Осуществляются для оценки общего состояния организма, диагностики инфекционных и воспалительных патологий, атеросклероза, обменных нарушений, интоксикаций.
Лечение
Консервативная терапия
Терапевтическая тактика определяется с учетом этиологии головной боли:
- Первичные цефалгии. Рекомендованы комбинированные обезболивающие средства, триптаны, НПВС. При интенсивных болях показаны наркотические анальгетики. В ряде случаев эффективны лечебные блокады.
- Сосудистые патологии. Лечение атеросклероза и артериальной гипертонии осуществляют с использованием гиполипидемических и гипотензивных препаратов, диуретиков, бета-адреноблокаторов, дезагрегантов. При ВСД и гипотонии назначают адаптогены, антидепрессанты, транквилизаторы, антиоксиданты, витаминные комплексы. Применяют иглорефлексотерапию, массаж, водолечение, ароматерапию.
- Инфекционные заболевания. Антибиотики вводят парентерально. План симптоматической терапии составляют с учетом имеющихся нарушений. Проводят инфузии растворов, по показаниям выполняют реанимационные мероприятия, поддерживают жизненно важные функции с использованием ИВЛ и лекарственных средств, производят мониторинг.
- Интоксикации и общие инфекции. В первом случае применяют антидоты, во втором назначают этиопатогенетическую терапию. Больным обеих групп необходимы дезинтоксикационные мероприятия: обильное питье, вливание кристаллоидных и коллоидных растворов, энтеросорбенты, стимуляция диуреза. Перечень мероприятий определяется состоянием пациента.
- Невралгии. Базовыми препаратами являются антиконвульсанты. План терапии дополняют антигистаминными средствами, корректорами микроциркуляции, спазмолитиками. Проводят лечебные блокады.
Пациентам с заболеваниями соседних структур требуется лечение с участием отоларинголога, офтальмолога или стоматолога. Программа может включать анальгетики, антибиотики, сосудорасширяющие лекарства и пр. Больным с опухолями показана лучевая терапия или химиотерапия.
Хирургическое лечение
В зависимости от имеющейся патологии выполняются следующие операции:
- Сосудистые заболевания:каротидная эндартерэктомия, создание экстра-интракраниальных анастомозов, протезирование брахиоцефального ствола, удаление гематом, дренирование желудочков.
- Гидроцефалия: удаление новообразований и абсцессов, декомпрессивная трепанация черепа, наружное вентрикулярное дренирование, разные варианты шунтирования.
- ЧМТ: удаление вдавленных переломов, декомпрессивная трепанация, малоинвазивное и открытое удаление гематом.
- Невралгии: стереотаксические операции, микрохирургическая декомпрессия, радиочастотная деструкция.
- ЛОР-болезни:санирующее вмешательство на среднем ухе, шунтирование барабанной полости, мастоидотомия, открытые и эндоскопические варианты полисинусотомии и фронтотомии.
4. Новый терапевтический справочник. Клинические рекомендации/ Денисов И.Н., Мухин Н.А., Чучалин А.Г. – 2005.
Резкая головная боль
Резкая головная боль – опасный симптом, который может указывать на ряд заболеваний. Она редко возникает у здорового человека, поэтому при ее появлении важно обратиться к врачу и пройти обследование. Результаты подскажут, как правильно лечить боли в области головы и как оказать профилактику очередных приступов. Клинический Институт Мозга специализируется на диагностике и лечении болезней, которые протекают с проявлениями острой головной боли. В нашем центре можно пройти полное обследование, а также получить точные рекомендации по лечению.
Причины резкой головной боли
Приступ внезапной боли в голове может быть связан с нарушениями работы сердечно-сосудистой системы, эндокринных желез, а также различных заболеваний других органов. В домашних условиях провести полную диагностику невозможно, но важно обратить на особенности головной боли. Место ее проявления, сила и другие характеристики могут указывать на причину, по которой она возникает.
- Сильные, острые боли в голове – последствия черепно-мозговых травм, инфекционных заболеваний головного мозга. Также они могут быть признаком мигрени, гипертонии и других заболеваний. Если боль продолжает усиливаться, это говорит о нарастании воспалительных либо дегенеративных процессов.
- Продолжительные боли – указывают на опасные хронические процессы, которые требуют своевременного лечения. При диагностике у человека могут обнаруживаться инфекционные заболевания мозга, новообразования, инвазии паразитов. К врачу стоит обратиться, если приступы возникают часто и продолжаются более суток.
- Пульсирующая боль – типичный симптом гипертонии или повышения внутричерепного давления. Однако, похожими признаками проявляется мигрень, болезни глаз и внутреннего уха. Для понимания точной причины обязательно проводится диагностика.
- Внезапная, резкая боль – сопровождает спазмы сосудов. Также она может возникать при механическом сдавливании нерва (при остеохондрозе и других болезнях позвоночника). Однако, похожая картина может развиваться при инсульте, поэтому важно вовремя обратиться за медицинской помощью.
Головная боль – это не отдельное заболевание, а сигнал организма о различных нарушениях. Человеку необходимо вовремя распознать его и начать лечение, в зависимости от причины. Также важно понимать механизмы, как появляется боль, чтобы подобрать наиболее эффективные препараты против нее.
Мигрень
Мигрень – это первичная головная боль, один из распространенных видов. Она часто затрагивает только одну половину головы, но также может распространяться на всю ее окружность. Считается, что приступы мигрени связаны с сосудистыми либо нейрогенными нарушениями, а триггерами являются факторы внешней среды. Типичная мигрень протекает в несколько этапов. Пациенты, которые страдают этим заболеванием уже длительное время, могут распознать начало приступа на первых стадиях и вовремя принять препарат против мигрени.
- Продромальная фаза – может начинаться за несколько часов либо дней до острого приступа головной боли. Она проявляется незначительными изменениями самочувствия, перепадами настроения. Также могут возникать расстройства работы пищеварительного тракта, спазмы мышц в области шеи.
- Аура – это неврологический симптом, который развивается у большинства пациентов. Она начинается непосредственно перед приступом головной боли и продолжается не более часа. Чаще проявляются зрительные нарушения, которые заключаются в снижении способности концентрироваться на различных объектах, появлении темных пятен и кругов в поле зрения. Также возможны сенсорные нарушения (ощущения покалывания, онемение кожи), головокружение, ухудшение речи и провалы в памяти. Эти симптомы временные и проходят после приступа.
- Непосредственно головная боль – у взрослого человека в среднем продолжается от 4 часов до 3 дней. У детей она длится не больше часа. Боль может быть односторонней либо двусторонней, часто сопровождается болезненностью и дискомфортом в области шеи. Также пациенты часто жалуются на тошноту, головокружение, нарушение координации движений.
- Постдромальная фаза – развивается после интенсивной головной боли. Еще некоторое время после приступа (несколько дней) могут оставаться такие нарушения, как усталость, тошнота, спутанность сознания, перепады настроения, расстройства работы желудочно-кишечного тракта.
Мигрень – это хроническое заболевание, которое может впервые возникать как у детей, так и во взрослом возрасте. Приступы проявляются с разной частотой – от 1 раза в несколько лет до нескольких раз в неделю. Головная боль может быть спровоцирована стрессами, сильной усталостью, а также резким изменением погодных условий. Она интенсивная, и обычные обезболивающие препараты малоэффективны против нее. Врач назначит специальные препараты против мигрени, которые необходимо принимать при первых проявлениях болезни.
Подробнее в материале: Мигрень с аурой
Сосудистые нарушения
Большинство случаев резкой головной боли связаны с изменением кровяного давления (см. Головная боль при гипертонической болезни). Гипертония – распространенное заболевание, которое возникает у пожилых людей, а также при различных патологиях сосудов. Она может быть спровоцирована атеросклерозом – хроническим нарушением, при котором стенки артерий пропитываются холестерином и некоторыми фракциями липопротеидов. Их отложения сужают просвет сосудов и могут формировать бляшки. Также гипертония часто вызвана снижением эластичности артерий, избыточным весом, ненормированными физическими нагрузками. Она проявляется приступами, во время которых пациент испытывает следующие симптомы:
- приступ резкой головной боли;
- покраснение кожи лица и видимых слизистых оболочек;
- ощущение пульсации в голове, которая особенно заметна в области затылка и висков;
- учащение пульса;
- общая слабость и головокружение;
- ухудшение слуха и зрения, появление зрительных, слуховых, сенсорных галлюцинаций;
- нарушение работы пищеварительного тракта.
У некоторых пациентов диагностируется хроническая гипотония. Она связана со снижением кровяного давления. Приступы проявляются резкой, ноющей головной болью, нарушением координации движений. При внезапном снижении давления возможны обмороки. Давление можно измерить самостоятельно, с помощью тонометра. Его постоянное снижение опасно, поскольку ткани испытывают гипоксию (кислородное голодание), что приводит к нарушению их функции.
Инсульт
Инсульт – это острое нарушение мозгового кровообращения. Он может возникать при длительной ишемии либо вследствие кровоизлияния в ткани головного мозга. Различают два основных вида инсульта. Первый из них – ишемический, связан с недостаточным кровоснабжением мозга. Он может возникать при длительной гипотонии либо при сужении просвета важных сосудов. Второй тип – геморрагический, представляет собой мозговое кровоизлияние. Он может проявляться при черепно-мозговых травмах либо вследствие разрыва сосуда при гипертонии. Второй вид более опасен, поскольку чаще приводит к летальному исходу.
Инсульт проявляется резкой головной болью, тошнотой, бледностью слизистых оболочек. Часто возникают обмороки, но в некоторых случаях человек остается в сознании. Существует схема, как определить признаки инсульта на ранних стадиях:
- попросить человека улыбнуться – улыбка может быть несимметричной из-за невозможности поднять один из углов рта;
- поднять обе руки перед собой – одну из них не получится поднять на одинаковую высоту;
- повторить простое предложение – при инсульте нарушается дикция, у человека не получается произвести некоторые слова.
Каждому человеку полезно знать первые признаки инсульта. Эффективность медицинской помощи снижается уже в течение нескольких часов. Даже легкий приступ может приводить к необратимым изменениям в структуре головного мозга, некрозу его отдельных участков. Своевременная неотложная помощь – это единственный способ восстановить мозговое кровообращение. Далее следует продолжительный период реабилитации, эффективность которого зависит от многих факторов: тяжести приступа, возраста пациента, наличия сопутствующих заболеваний.
Синусные боли
Простудные заболевания могут осложняться воспалением околоносовых синусов. Эти образования представляют собой полости в черепе, наполненные воздухом. Внутри они покрыты тонкой слизистой оболочкой, на которой при различных инфекционных заболеваниях развиваются вирусы и бактерии. Различают несколько разновидностей синуситов, которые проявляются резкой головной болью:
- гайморит – воспаление околоносовых (гайморовых) пазух;
- фронтит – инфицирование лобной пазухи;
- этмоидит – воспаление клиновидных пазух;
- сфеноидит – воспаление слизистой оболочки пазух решетчатой кости.
Самый распространенный вид синусита – это гайморит. Он проявляется у взрослых и детей, часто протекает в хронической форме. Характерные признаки этого заболевания – заложенность носа, повышение температуры, частые головные боли и общее ухудшение самочувствия. Часто эти симптомы обостряются на холоде и практически не ощущаются в теплом помещении. Самый простой тест на гайморит можно провести в домашних условиях – резко наклонить голову вперед и вниз. При синусите это движение сопровождается резкой головной болью. Для лечения гайморита назначают курс антибиотиков, промывание носа и симптоматические препараты. Если эти методы недостаточно эффективны, может понадобиться прокол гайморовой пазухи для удаления ее содержимого и промывания полости антибактериальным раствором.
Грипп, ОРВИ и другие вирусные респираторные заболевания на начальных этапах могут проявляться резкой болью в голове. Они возникают при попадании инфекции на слизистые оболочки рта и носа, после чего она вызывает острые воспалительные процессы в органах дыхания и носоглотке. Вирусы и бактерии постоянно находятся во внешней среде, и человек контактирует с ними, но заражение происходит при снижении иммунной защиты организма. Это проявляется следующими симптомами:
- головной болью, которая может проявляться первой из всех симптомов;
- заложенностью носа, насморком;
- болью в горле, воспалением слизистой оболочки носоглотки;
- кашлем, болезненными ощущениями во время дыхания.
Опасное инфекционное заболевание, которое сопровождается резкой головной болью – это менингит. Он проявляется воспалением оболочек головного мозга и представляет опасность для жизни пациента. Его основная причина – это вирусная и бактериальная инфекция, которая проникает в мозг при различных инфекционных заболеваниях. Менингит проявляется острыми головными болями, тошнотой и рвотой, нарушением координации движений, ухудшением слуха и зрения, также возможны обмороки. Лечение проходит в условиях стационара, под постоянным наблюдением врачей.
Неврит
Острые головные боли могут быть вызваны поражением тройничного нерва. Это самый крупный из черепных нервов, который на своем протяжении делится на 3 части. Его механическое повреждение либо инфекционное воспаление вызывают острую, пульсирующую боль. Она может проявляться в области лба и висков, носа и верхней челюсти либо напоминать зубную. Головная боль при неврите тройничного нерва также сопровождается дополнительными симптомами:
- спазмами мышц лица и головы;
- повышение температуры тела;
- уменьшение чувствительности кожи лица;
- ухудшение подвижности лицевых мышц.
При первых признаках неврита лицевого нерва необходимо начать лечение. Врач подберет комплекс препаратов, которые будут влиять как на причину, так и на симптомы воспаления. Общая схема включает антибиотики, противовоспалительные и обезболивающие препараты.
Другие причины
Резкая головная боль может возникать и у здорового человека. Ее причинами становятся физическая усталость, стрессы, нервное напряжение, нарушение графика сна. Однако, если она не проходит долго либо проявляется слишком часто, стоит обратиться к врачу для полного обследования. В результате обнаруживаются следующие заболевания:
- травмы и их последствия – болезненные ощущения могут проявляться еще длительное время после ушиба головы;
- повышение внутричерепного давления;
- болезни внутреннего уха;
- кластерные боли – редкая разновидность, которая отличается очень высокой интенсивностью.
Вне зависимости от причины головной боли, терпеть это состояние опасно. В домашней аптечке должны быть обезболивающие препараты, которые снимут приступ. Если не снять боль, клетки мозга испытывают постоянную гипоксию, что в дальнейшем повышает риски развития инсульта.
Методы диагностики
Чтобы подобрать эффективную схему лечения головной боли, важно пройти полное обследование и установить ее причину. Для этого назначают комплекс анализов для оценки состояния сердца и сосудов, головного мозга и других органов. Он может включать следующие методики:
- общий и клинический анализы крови – позволяют выявить воспалительные процессы, острые и хронические заболевания внутренних органов;
- электроэнцефалография – метод диагностики головного мозга, благодаря которому можно обнаружить признаки опухолей, сосудистых патологий;
- МРТ – информативная методика для оценки состояния пациента при инсульте, синуситах, травмах и других патологиях;
- УЗИ сосудов шеи и головы с использованием контрастного вещества (допплерография) – позволяет определить атеросклероза и других болезней сосудов.
В Клиническом Институте Мозга есть все условия для точной и комфортной диагностики. Врачи имеют большой опыт лечения заболеваний, которые сопровождаются резкой головной болью. Они назначат только необходимые обследования, чтобы быстро определить причину болезненности и назначить эффективную схему лечения.
Лечение головной боли
Для лечения головной боли важно определить ее причину. В домашних условиях можно принять обезболивающее средство, сделать массаж шеи и головы. Однако, полную схему назначает врач по результатам анализов. Она может включать следующие методики:
- медикаментозное лечение (антибиотикотерапия при инфекционных процессах, миорелаксанты, противовоспалительные средства, препараты для улучшения кровоснабжения головного мозга);
- физиотерапия – комплекс методик, основанных на воздействии ультразвука, тепла, электрического либо магнитного поля;
- лечебная физкультура – назначается при болезнях шеи, которые сопровождаются головной болью.
Врачи Клинического Института Мозга рекомендуют не заниматься самолечением. Современные методики позволяют быстро и безопасно избавиться от головной боли, устранить ее причины и не допустить дальнейшее развитие заболеваний. Врач назначит эффективную схему, но результаты лечения во многом зависят от выполнения всех предписаний в домашних условиях.
Методы профилактики
Резкие боли в голове – это симптом ряда нарушений, которые чаще являются приобретенными. Это значит, что их легко профилактировать, если следовать рекомендациям врачей:
- отказаться от вредных привычек – они образуют токсины, которые пагубно влияют на клетки головного мозга;
- исключить из рациона жирную пищу, сладости, соль и специи в больших количествах, фастфуд;
- нести умеренные физические нагрузки – важно поддерживать мышцы в тонусе, чтобы предотвратить болезни шейного отдела позвоночника;
- нормализовать график сна.
Клинический Институт Мозга специализируется на диагностике и терапии заболеваний, которые проявляются резкой головной болью. В нашем центре находится современное оборудование для проведения сложных обследований, а врачи имеют большой опыт лечения болей в голове. Для большинства пациентов достаточно выполнять рекомендации в домашних условиях, но центр предлагает возможность комфортного размещения в стационаре.
Читайте также:
