Лечение ретрокохлеарной тугоухости (поражения слухового нерва)
Добавил пользователь Владимир З. Обновлено: 23.01.2026
Что такое отосклероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Боденко Анны Анатольевны, ЛОРа со стажем в 23 года.
Над статьей доктора Боденко Анны Анатольевны работали литературный редактор Вера Васина , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Отосклероз (Otosclerosis) — это разрастание костной ткани внутри уха, из-за которого снижается слух и появляется шум в ушах.
При заболевании нарушается подвижность стремечка (слуховой косточки среднего уха), из-за чего гасится звуковая волна, которая должна проходить через барабанную перепонку, стремечко и поступать в мозг. В результате человек перестаёт нормально воспринимать звуки. Слух при этом снижается постепенно, часто пациенты не сразу замечают изменения.
При болезни поражены оба уха, но хуже слышит только одно, лишь при обследовании выясняется, что процесс двусторонний [1] [9] .
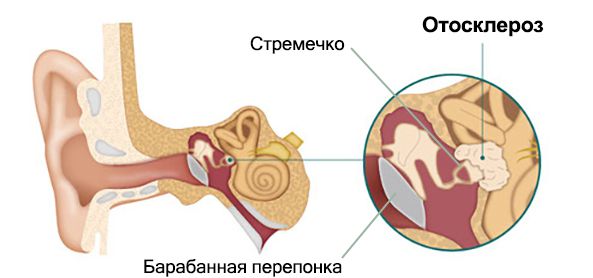
Отосклероз — это системное заболевание, при котором поражается не только внутреннее ухо, но и затылочная кость, позвоночник и кисти.
Распространённость отосклероза
Отосклероз с изменениями в среднем ухе, но без клинических проявлений выявляют у 10 % населения, со снижением слуха — у 1 %. Обычно заболевание начинается в возрасте от 15 до 45 лет, но может развиться и в раннем детстве. Чаще, в 80–85 % случаев, отосклерозом болеют женщины [1] [2] .
Причины отосклероза
Отосклероз относят к генетическим болезням с аутосомно-доминантным типом наследования. Если у родственников снижен слух, то вероятность развития заболевания значительно выше, но этот риск реализуется не более чем в 40 % случаев [1] .
Как правило, отосклероз прогрессирует при гормональных перестройках: в период полового созревания, при беременности, после родов, во время менопаузы. Поэтому гораздо чаще заболевание возникает у женщин, чем у мужчин [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы отосклероза
Основные симптомы отосклероза:
- снижение слуха;
- шум в ушах;
- головокружение и нарушение равновесия.
Слух снижается у всех пациентов с отосклерозом. В первую очередь начинает неразборчиво звучать чужая речь. В начале заболевания тугоухость односторонняя, затем становится двусторонней, но лучше слышащее ухо кажется человеку здоровым.
Особенности тугоухости, по которым можно заподозрить отосклероз:
- симптом Виллизия — слух парадоксально улучшается в шумной обстановке, например в трамвае или метро;
- симптом Шира — речь сложнее разобрать при глотании и жевании;
- симптомы Тойнби и Урбанчича — Вальбе — речь становится неразборчивой при одновременном разговоре нескольких людей и напряжённом внимании.
Слух при отосклерозе снижается постепенно, выраженная глухота развивается в среднем в течение 9–10 лет от начала заболевания. В редких случаях встречаются молниеносные формы, при которых повреждаются нервные элементы внутреннего уха, из-за чего за несколько месяцев развивается почти полная глухота. Также встречаются затянувшиеся формы, которые долго развиваются и проявляются в пожилом возрасте [1] .
Шум в ушах возникает у 75–93 человек из 100 больных отосклерозом [2] . Этот симптом иногда не беспокоит пациентов, но может стать основной жалобой и тревожить сильнее, чем снижение слуха. В начале заболевания ушной шум возникает только в тишине, но с ухудшением слуха он усиливается и становится постоянным. Шум при отосклерозе чаще всего низкотональный: напоминает звуки падающей воды, прибоя, шелест листвы, гул проводов, может походить на жужжание, шипение или щёлканье. Иногда он настолько сильный, что лишает сна, аппетита и доводит до отчаяния. Шум может нарастать под влиянием алкоголя, переутомления, после физической работы, спортивных занятий, волнений, во время насморка [2] .
Головокружение при отосклерозе встречается достаточно редко. Может проявляться как ощущением неустойчивости, так и приступами системного головокружения. Симптом возникает в определённом положении, например при повороте или запрокидывании головы, быстром наклоне и резком вставании с постели.
Патогенез отосклероза
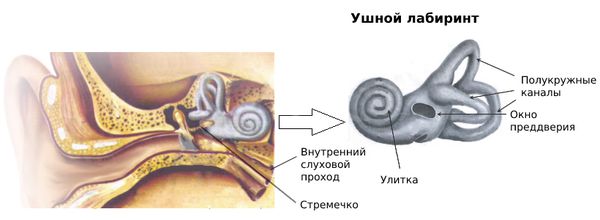
Ушной лабиринт в отличие от остальных костей со временем не твердеет и в норме остаётся таким, как при внутриутробном развитии. При возникновении отосклеротического очага лабиринтная кость выходит из этого первичного, «застывшего » состояния и образуется зрелая, плотная кость.
Отосклеротический очаг — это участок вновь образованной губчатой ткани, чётко отграниченный от плотной капсулы лабиринта и пронизанный множеством сосудистых каналов [1] .
Отосклеротический процесс развивается как в основании стремечка и окружающей его связки, так и в костном лабиринте в целом. Очаги отосклероза чаще всего возникают в области окна преддверия и улитки, капсуле улитки и значительно реже в полукружных каналах. Более чем у трети больных такие очаги появляются в нескольких местах костного лабиринта, в том числе в завитке улитки и даже во внутреннем слуховом проходе [2] . В капсуле лабиринта очаги располагаются в мозаичном порядке, но полностью капсулу никогда не замещают.
Отосклеротический процесс проходит четыре стадии:
- Происходит частичное окостенение кольцевой связки основания стремечка.
- В основании стремени развивается отосклеротический очаг, непоражённая часть основания атрофируется.
- Костные изменения приобретают характер остеомы — доброкачественной опухоли, развивающейся из костной ткани. Процесс распространяется и захватывает половину основания стремени.
- Отосклеротический процесс поражает всё основание стремени, выходит за его пределы и полностью обездвиживает стремя.
Существует много гипотез, которые объясняют механизмы развития отосклероза.
Можно выделить четыре основные группы:
- Гипотезы, согласно которым отосклероз развивается из-за механических и других физических факторов, например при работе без наушников в шумных условиях.
- Отосклероз рассматривается как наследственное или наследственно-конституциональное заболевание.
- Причиной отосклероза считается нарушение работы эндокринных органов, в первую очередь регулирующих минеральный обмен: надпочечников, гипофиза, паращитовидных и половых желёз.
- Отосклероз рассматривается как симптом других заболеваний. Предполагается, что его развитию способствуют некоторые нервно-трофические нарушения и отклонения в работе костной, сосудистой и вегетативной системы.
Точные причины отосклероза и факторы, провоцирующие его развитие, пока неизвестны [1] .
Классификация и стадии развития отосклероза
Отосклероз классифицируют по форме нарастания симптомов, локализации очага и периодам болезни. Также выделяют несколько стадий развития и периодов течения заболевания.
Стадии отосклероза:
- Гистологическая стадия (протекает без симптомов) — здоровая костная ткань замещается губчатой костью. Затем незрелая губчатая кость рассасывается и превращается в плотную зрелую кость.
- Клиническая стадия — отосклеротический процесс переходит на кольцевидную связку основания стремени и ограничивает его подвижность. Постепенно ухудшается проведение звуков в среднем ухе, что проявляется снижением слуха.
Три периода течения болезни:
- Начальный период — снижается слух, возникает шум в одном ухе, появляются гистологические изменения со стороны второго уха.
- Выраженное проявление основных симптомов — значительно ухудшается слух, появляются симптомы поражения второго уха.
- Терминальный период — глубокое поражение звуковоспринимающего аппарата (внутреннего уха, слухового нерва, центральных отделов слухового анализатора) [1][9] .
По нарастанию симптомов различают:
- Быструю форму — встречается у 11 % пациентов. Обычно наблюдается в подростковом возрасте, а также у людей с наследственной предрасположенностью к развитию отосклероза. Выраженная тугоухость у таких пациентов развивается за несколько месяцев или за год.
- Медленную форму — встречается у 68 % больных. Слух ухудшается медленно, глухота возникает в течение 9–10 лет.
- Скачкообразную форму — развивается у 21 % пациентов. При такой форме периоды стабилизации и значительного ухудшения слуха сменяют друг друга, но полностью слух никогда не восстанавливается [1] .
В зависимости от локализации очагов отосклероза выделяют:
- Тимпанальную форму — ограничена или полностью исчезает подвижность основания стремени, из-за чего нарушается звукопроведение. Прогноз при этой форме наиболее благоприятен, операция позволяет достичь хорошего эффекта.
- Кохлеарную форму — очаг отосклероза расположен в улитке, из-за чего снижается звуковосприятие. Это одна из самых неблагоприятных форм — она практически не лечится из-за развития сенсоневральной тугоухости.
- Смешанную форму — страдает звукопроведение и частично звуковосприятие. Лечение позволяет частично восстановить слух.
Осложнения отосклероза
При отосклерозе неотвратимо, порой достаточно быстро, снижается слух, что приводит к глухоте и инвалидности. От возникшей тугоухости и глухоты можно избавиться с помощью слуховых аппаратов и хирургического лечения [11] .
Диагностика отосклероза
Диагноз отосклероза устанавливают на основании анамнеза, симптомов, течения болезни и инструментальных исследований.
Сбор анамнеза
Отосклероз может встречаться в нескольких поколениях, поэтому врач спросит о снижении слуха у родственников. Диагноз у них может быть не подтверждён, но ухудшение слуха у членов семьи, особенно прогрессирующее и выраженное, может свидетельствовать о наследственном характере заболевания.
В начале болезни пациенты жалуются на нарастающее снижение слуха и шум в одном ухе, затем вовлекается и второе ухо.
Заподозрить отосклероз позволяют особенности снижения слуха: парадоксальное улучшение слуха в шумной обстановке, снижение разборчивости речи при глотании или разговоре нескольких людей. Шум в ухе при отосклерозе тоже достаточно специфичен — напоминает гул проводов, шум ветра или падающей воды.
Основные клинические критерии отосклероза: двусторонняя кондуктивная тугоухость, нормальные барабанные перепонки и хорошая проходимость слуховых труб [2] . При кондуктивной тугоухости звуковые волны плохо проходят от наружного уха к барабанной перепонке, слуховым косточкам среднего уха и внутреннему уху.
Инструментальные исследования
Диагностика отосклероза начинается с аудиометрии и акустической импедансометрии. Если с помощью этих методов выявлены отклонения, то проводится мультиспиральная или конусно-лучевая компьютерная томография.
Тональная пороговая аудиометрия — это наиболее простой и доступный метод, который позволяет заподозрить наличие отосклероза. При аудиометрии определяют пороги слуха, т. е. звуки наименьшей интенсивности, которые человек способен услышать на разных частотах. Аудиометрические кривые будут различаться в зависимости от формы отосклероза.
Акустическая импедансометрия — это комплекс исследований, с помощью которого оценивают передачу звуковых колебаний, и тем самым определяют состояние среднего уха. Именно этот метод позволяет подтвердить диагноз. Импедансометрия включает тимпанометрию и исследование слухового рефлекса.
Тимпанометрия — это исследование подвижности барабанной перепонки под давлением воздуха в слуховом проходе. При отосклерозе тимпанометрическая кривая практически не изменяется, но её амплитуда может немного снизиться.
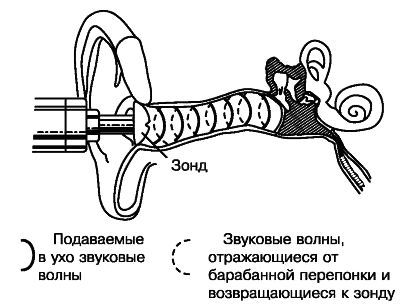
Характерным признаком заболевания является отсутствие или инверсия акустического рефлекса [10] . Акустический рефлекс — это сокращение под воздействием звука стременной мышцы среднего уха, при очень сильном звуке сокращаются ещё и мышцы, натягивающие барабанную перепонку.
Компьютерная томография височных костей высокого разрешения (КТ) — это высокоинформативный объективный метод диагностики отосклероза. КТ позволяет точно визуализировать структуры височных костей, выявлять расположение, распространённость очагов и активность отосклероза. Также можно выявить очаги как пониженной, так и повышенной плотности.
КТ-сканирование играет важную роль при диагностике перед кохлеарной имплантацией: позволяет оценить состояние связочного аппарата и слуховых косточек, определить объём, тактику и прогноз операции. Диагностическая чувствительность КТ височных костей составляет 80–95 % [3] .
Конусно-лучевая КТ височных костей — инновационная технология, которую проводят с помощью тонкого прерывистого конического пучка рентгеновского излучения. Конусно-лучевая КТ отличается от мультиспиральной КТ по форме рентгеновского луча. При конусно-лучевой КТ ниже лучевая нагрузка, цена исследования также ниже, при этом чувствительность метода составляет 100 %. Аппараты КЛКТ есть в государственных и частных медицинских учреждениях.
Магнитно-резонансная томография височных костей (МРТ) позволяет определить состояние жидкостных сред внутреннего уха и нервов внутреннего слухового прохода, что особенно важно при распространении процесса в просвет лабиринта. Также с помощью МРТ можно исключить сопутствующую ретрокохлеарную патологию: невриному слухового нерва, нейрофиброматоз II типа, изменения головного мозга [3] [8] .
Рентген височных костей при отосклерозе не информативен, так как не может показать мелкие структуры среднего уха и строение височной кости.
Лабораторная диагностика
Анализы при диагностике отосклероза сдавать не нужно. Они могут потребоваться только при подготовке к операции.
Дифференциальная диагностика
Отосклероз следует отличать от адгезивного среднего отита, нейросенсорной тугоухости, травмы слуховых косточек и врождённых аномалий среднего уха [9] .
Лечение отосклероза
Цель лечения — улучшить слух и предотвратить дальнейшее прогрессирование болезни. Применяются консервативные и хирургические методы.
Консервативное лечение
Медикаментозное лечение позволяет уменьшить шум в ушах, показано при активном отосклеротическом процессе [3] . Основная терапия — это бифосфонаты в сочетании с фторидом натрия, витамином D и препаратами кальция. Наиболее эффективны азотсодержащие бифосфонаты 3-го поколения, но в России пока используются азотсодержащие бифосфонаты 1–2-го поколений [3] .
Медикаментозная терапия проводится в течение трёх месяцев: месяц приёма препаратов, перерыв на месяц, снова месяц приёма. Если положительной динамики нет, то назначают ещё 1–2 курса. Эффективность медикаментозной терапии контролируют с помощью КТ височных костей.
К побочным эффектам бифосфонатов относятся боли в верхней части живота, запор, диарея и метеоризм. Фторид натрия может провоцировать боль в суставах, дискомфорт в желудке, тошноту, рвоту, гастрит, язвенную болезнь, миелопатию, отложение кальция в связках и боли в костях.
Чтобы усилить эффект, лечение иногда дополняют электрофорезом фторида натрия с сульфатом магния на область уха [7] . Но научных доказательств эффективности этого метода пока недостаточно.
При лечении отосклероза врач постоянно контролирует состояние пациента. Проверка слуха (аудиометрия) проводится через 6 месяцев после начала лечения, а затем раз в год. Если слух продолжает ухудшаться, может потребоваться хирургическое лечение [3] .
Когда речь собеседника звучит неразборчиво или не воспринимается совсем, рекомендуется носить слуховой аппарат.
Хирургическое лечение
Основной метод хирургического лечения отосклероза — это стапедэктомия со стапедопластикой (удаление стремени и замена его протезом). Заметного и стойкого улучшения слуха удаётся достичь у большинства пациентов.
Во время операции частично или полностью удаляют стремя и вживляют тефлоновые, керамико-танталовые, титановые протезы или свой хрящ, который берут с задней поверхности ушной раковины. Операция обычно проводится под местной анестезией.
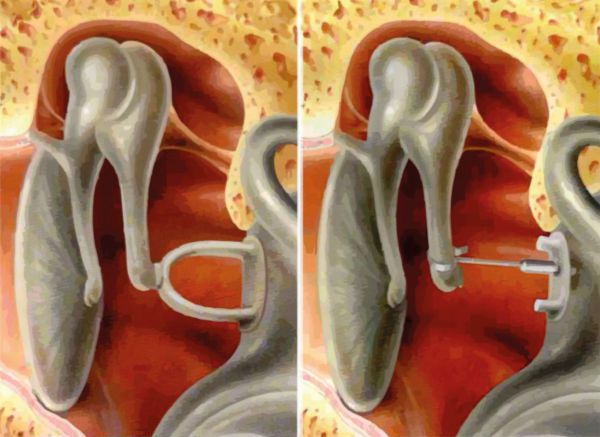
Чтобы уменьшить риск кровотечения и повреждения окружающих тканей, стремя удаляют с помощью лазера.
После хирургического лечения рекомендуется в течение 3–4 месяцев избегать тяжёлых физических нагрузок, резких движений головой, не бегать, не прыгать, не подвергать уши резким перепадам давления, громким звукам, шуму, сильно не сморкаться, избегать перегрева и переохлаждения, беречься от острых респираторных заболеваний. В течение 7–8 месяцев нельзя летать на самолёте.
При несоблюдении этих рекомендаций могут развиться осложнения. К возможным осложнениям после операции относятся фистула лабиринта и самопроизвольная ампутация длинного отростка наковальни. Чтобы устранить их, потребуется повторная операция.
Кохлеарная имплантация
При развитии тугоухости IV степени и глухоты спатедэктомия с протезированием не эффективны. Восстановить слух у таких пациентов можно с помощью кохлеарной имплантации — установки устройства, которое преобразует внешние импульсы в сигналы, понятные нервной системе [5] [6] . После установки имплант настраивает аудиолог. Чтобы пациент смог адаптироваться к новым слуховым ощущениям и научился снова узнавать звуки и речь, необходимо заниматься с сурдопедагогом и логопедом.
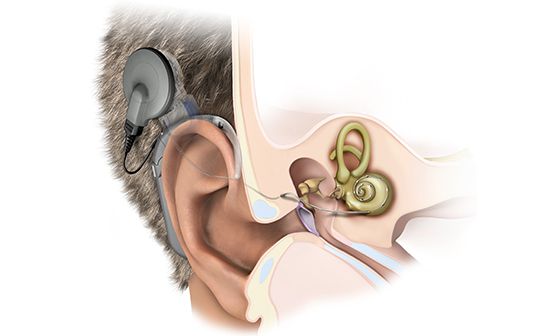
Прогноз. Профилактика
В большинстве случаев прогноз при отосклерозе относительно благоприятный: даже при развитии тугоухости и глухоте слух после операции улучшается, как правило, у 80–90 % пациентов [11] .
Специфической профилактики отосклероза не существует, но есть правила, которые позволяют замедлить развитие болезни.
Эти правила просты, но эффективны:
- нужно стараться вести спокойный образ жизни, избегать стрессовых ситуаций;
- чаще гулять на свежем воздухе, особенно по лесу, больше времени проводить на даче, в сельской местности;
- есть больше растительной пищи и продуктов, содержащих витамин Д (печень, желток, сливочное масло, рыбий жир);
- отказаться от длительного загара — продолжительное солнечное облучение негативно влияет на состояние кожи, вызывает перегрев тела, при этом снижается иммунитет и нарушается работа эндокринных желёз;
- обследоваться у ЛОР-врача не реже раза в год [1] .
Если у родственников были проблемы со слухом, то для профилактики нужно посетить ЛОР-врача.
Лечение ретрокохлеарной тугоухости (поражения слухового нерва)
Болезни слухового нерва и их течение
Примерно 10% населения страдает от снижения слуха. В подавляющем большинстве случаев причиной нейросенсорной тугоухости являются изменения со стороны улитки, обусловленные возрастными факторами, генетикой, воздействием громкого шума. Тем не менее, существует небольшое число клинически важных случаев, когда нейросенсорная тугоухость вызвана поражением ретрокохлеарного отдела слухового анализатора, т.е. расположенного проксимальнее улитки. Ретрокохлеарными считаются заболевания, поражающие слуховой нерв.
Если патологический процесс расположен ближе к центру, для упрощения терминологии его принято называть не ретрокохлеарным, а центральным, хотя формально он тоже локализуется проксимальнее улитки.
Рассматривая заболевания, способные вызывать ретрокохлеарные нарушения слуха, важно понимать анатомию слухового нерва. Слуховой (улитковый) нерв является частью преддверно-улиткового нерва, VIII пары черепно-мозговых нервов. Покинув улитку, он проходит во внутреннем слуховом проходе, выходит через слуховое отверстие, проходит через мостомозжечковый угол и далее входит в ствол мозга, где проецируется на улитковые ядра.
Чаще всего поражение слухового нерва обусловлено его сдавлением опухолевой тканью (или, реже, близлежащими кровеносными сосудами) в области внутреннего слухового прохода или мостомозжечкового угла. Иногда нерв может сдавливаться разрастаниями костной ткани внутреннего слухового прохода (пролиферативные заболевания костной ткани). Также причиной ретрокохлеарной тугоухости могут стать заболевания самого слухового нерва (физиологическая дисфункция нерва, слуховая диссинхрония). Состояние нерва может ухудшаться с возрастом, как при невральном пресбиакузисе.
Иногда нерв может просто отсутствовать (агенезия). Наконец, слуховой нерв может страдать при наличии системного неврологического заболевания, например, рассеянного склероза.
а) Поражение слухового нерва при опухоли внутреннего слухового прохода и мостомозжечкового угла. Одной из причин, по которой оториноларингологов просят осматривать всех больных с впервые возникшей нейросенсорной тугоухостью, является тот факт, что снижение слуха может быть вызвано ростом опухоли. Наиболее распространенным новообразованием внутреннего слухового прохода и мостомозжечкового угла является вестибулярная шваннома (акустическая невринома), доброкачественная опухоль, которая может происходить как из верхней, так и из нижней ветвей VIII ЧН. В большинстве случаев акустическая невринома растет медленно, со скоростью 1-2 мм в год.
Вырастая, опухоль вызывает сдавление и/или растяжение улиткового нерва, которое сопровождается появлением нейросенсорной тугоухости. Иногда опухоль может сдавливать сосуды, питающие улитковый нерв (внутренняя слуховая артерия). Результатом этого, опять же, будет нейросенсорная тугоухость. По мере разрастания в области мостомозжечкового угла опухоль начинает сдавливать другие черепные нервы, а в некоторых случаях может даже приводить к угрожающему жизни сдавлению ствола мозга.
Другие, более редкие опухоли внутреннего слухового похода и мостомозжечкового угла тоже могут сопровождаться развитием нейросенсорной тугоухости, патогенез, как правило, такой же. Вторым по частоте встречаемости новообразованием данной локализации является менингиома, доброкачественная опухоль, происходящая из паутинной мозговой оболочки. Невромы других черепных нервов, расположенных во внутреннем слуховом проходе, тоже могут вести к снижению слуха: фациальные невромы (лицевого нерва) и кохлеарные шванномы (улиткового нерва). В редких случаях обнаруживают липомы, гемангиомы, метастазы (рака молочной железы, предстательной железы, легких).
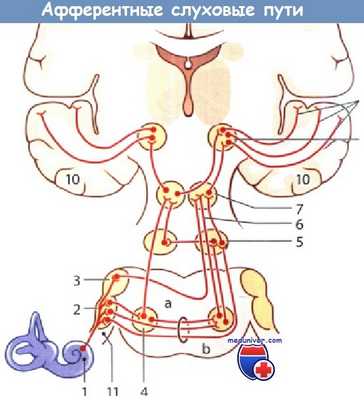
Афферентные слуховые пути. Для простоты показаны только пути, исходящие от улитки.
а - прямой слуховой путь; б - непрямой слуховой путь.
1 - улитка; 2 - переднее улитковое ядро; 3 - заднее улитковое ядро;
4 - верхнее оливное ядро; 5 -ядра латеральной петли; 6 - латеральная петля;
7 - нижний холмик; 8 - медиальное коленчатое тело; 9 - слуховая лучистость;
10 - слуховая лучистость; 11 -преддверно-улитковый нерв.
б) Невральный пресбиакузис. Пресбиакузисом называют прогрессирующее снижение слуха по нейросенсорному типу, которое связано со старением человека. В среднем, люди старше 55 лет «теряют» по 9 дБ слуха каждые десять лет в результате возрастной дегенерации различных элементов слухового анализатора. Страдают как структуры улитки, например, волосковые клетки (сенсорный пресбиакузис), базальная мембрана (механический пресбиакузис), сосудистая полоска (метаболический пресбиакузис), так и внеулитковые структуры, например, первые нейроны слухового нерва (невральный пресбиакузис).
Только последний тип пресбиакузиса связан с нарушением функции ретрокохлеарного отдела. Его классическими аудиометрическими признаками являются выраженное нарушение восприятия речи (более сильное, чем ожидается по результатам тональной аудиометрии) и нейросенсорная тугоухость с аудиограммой «нисходящего» типа.
в) Слуховая диссинхрония. Слуховая диссинхрония, которую также называют слуховой нейропатией, стала диагностироваться значительно чаще после включения в слуховой скрининг новорожденных методик объективной оценки слуха, в особенности, отоакустической эмиссии (ОАЭ) и стволовых вызванных потенциалов (СВП). Для слуховой диссинхронии характерно искажение СВП (т.е. нарушение функции слухового нерва) на фоне нормальной ОАЭ (т.е. нормальное состояние наружных волосковых клеток улитки). Для постановки диагноза слуховой диссинхронии другие причины поражения ретрокохлеарного отдела нужно исключить (например, опухоль внутреннего слухового прохода или мостомозжечкового угла).
Точная локализация патологического процесса при слуховой диссинхронии неизвестна; у разных пациентов она может быть также разной: внутренние волосковые клетки улитки, слуховой нерв, синапсы между улиткой и слуховым нервом. Описано две группы больных со слуховой диссинхронией. К первой из них относятся новорожденные, у которых диагноз был выставлен в результате слухового скрининга. Считается, что примерно у 7% детей с постоянной тугоухостью причиной является слуховая диссинхрония. И хотя точная причина этого состояния неизвестна, была обнаружена связь между различными заболеваниями неонатального периода (особенно гипербилирубинемия и гипоксия) и слуховой диссинхронией. Ко второй группе относятся молодые люди, обычно с полинейропатиями.
Например, слуховой нерв может страдать у пациентов с болезнью Шарко-Мари-Тута или атаксией Фридрейха.
г) Поражение слухового нерва при дисплазии височной кости. Очень редкие заболевания, сопровождающиеся ремоделированием костной ткани височной кости, могут сопровождаться нейросенсорной тугоухостью. Происходит разрастание костных стенок внутреннего слухового прохода, которые начинают сдавливать слуховой нерв. Костная дисплазия не обязательно сопровождается именно нейросенсорной тугоухостью. Например, может развиваться выраженное сужение наружного слухового прохода, ведущее к снижению слуха по кондуктивному типу.
Чаще всего стенозом внутреннего слухового прохода сопровождаются заболевания группы остеопетрозов («мраморная болезнь»), редкие наследственные заболевания, которые характеризуются образованием незрелой плотной костной ткани, имеющей на КТ вид «бледного» склероза кости. Существует еще две редкие дисплазии, которые могут вести к стенозу внутреннего слухового прохода и ретрокохлеарной тугоухости. Первой из них является фиброзная дисплазия, заболевание, при котором нормальная кость замещается слабой, незрелой костно-фиброзной тканью, имеющей на КТ вид «матового стекла». Вторая болезнь — это болезнь Педжета, при которой нарушение нормальной активности остеокластов и остеобластов ведет к патологическому отложению костной ткани и появлению на КТ участков пониженной плотности, свидетельствующей о деминерализации кости.
д) Другие заболевания слухового нерва. Описан ряд других заболеваний, которые могут сопровождаться появлением ретрокохлеарной тугоухости. При обследовании новорожденного с полной глухотой всегда следует помнить о том, что ее причиной может быть агенезия слухового нерва. Это состояние является противопоказанием к кохлеарной имплантации. На КТ определяется сужение внутреннего слухового прохода, на МРТ — отсутствие сигнала, который должен исходить от слухового нерва. Тем не менее, такие данные лучевой диагностики не всегда говорят о полном отсутствии нервных волокон. Некоторым детям с признаками аплазии слуховых нервов по данным лучевых методов диагностики успешно выполнялась кохлеарная имплантация, впоследствии у них появлялась реакция на звуковые стимулы.
Некоторые заболевания центральной нервной системы могут поражать слуховой нерв, вызывая развитие ретрокохлеарной тугоухости. У пациентов с рассеянным склерозом причиной снижения слуха обычно является демиелинизация волокон слухового нерва. Другим заболеванием, которое может повреждать слуховой нерв и приводить к снижению слуха, является нейросифилис. Тем не менее, при таких заболеваниях тугоухость очень редко является единственным симптомом, поскольку основное заболевание поражает все отделы нервной системы, а не только слуховые нервы.
Еще одной возможной причиной ретрокохлеарной тугоухости является сдавление слухового нерва близлежащими сосудами. Обычно сдавление вызывают сосудистые петли близлежащих передней или нижней ветвей нижней мозжечковой артерии. Тем не менее, правомерность постановки такого диагноза вызывает определенные сомнения, потому что у многих больных с нормальным слухом на МРТ можно найти кровеносные сосуды, которые касаются слухового нерва.
Видео урок схема, центры проводящих путей слухового анализатора
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
а) Лечение ретрокохлеарной тугоухости. Лечение нейросенсорной тугоухости кохлеарного и ретрокохлеарного генеза в целом схоже. При тугоухости легкой или средней степени могут быть эффективными слуховые аппараты. По мере возрастания степени снижения слуха эффективность слуховых аппаратов снижается. По сравнению с пациентами, страдающими от кохлеарной тугоухости, больным с ретрокохлеарными нарушениями слуховые аппараты оказываются менее полезны, потому что они делают речь громче, но отнюдь не понятнее. Пациентам с двусторонней тяжелой и очень тяжелой нейросенсорной тугоухостью может быть показана кохлеарная имплантация.
Необходимым условием для ее проведения является целостность слухового нерва (т. е. она не должна быть нарушена, например, опухолью).
б) Лечение опухоли внутреннего слухового прохода и мостомозжечкового угла. Лечение этих опухолей описано в других статьях сайта (рекомендуем пользоваться формой поиска на главной странице). Вкратце, существует три возможных тактики: наблюдение, хирургическое лечение и стереотаксическая радиохирургия. Наблюдательной тактики обычно придерживаются при обнаружении небольшой опухоли у пожилого пациента.
При проведении хирургического лечения необходимо сделать выбор между слухоразрушающей операцией (транслабиринтный доступ) или слухосохраняющей операцией (ретросигмоидный доступ или доступ через среднюю черепную ямку). Еще одним методом лечения, позволяющим сохранить слух, является стеретаксическая радиохирургия, но ее отдаленные результаты еще только предстоит оценить.
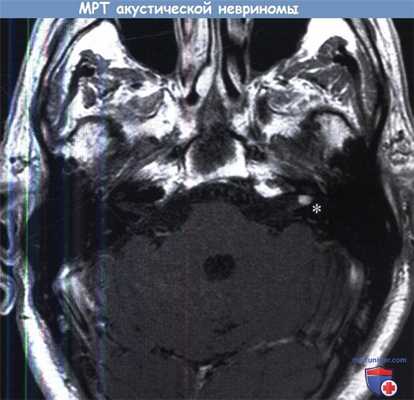
МРТ (Т1 с гадолинием), на которой определяется акустическая невринома левого внутреннего слухового прохода (0,5 см).
При введении контраста сигнал от невриномы усиливается (звездочка).
в) Лечение слуховой диссинхронии. Очень часто дети, которых обследуют по поводу снижения слуха, не проходят объективные тесты (ОАЭ и/или СВП). Признаком слуховой диссинхронии является нормальная ОАЭ на фоне измененных СВП. Обычно за такими детьми наблюдают до того момента, когда им будет возможно провести поведенческую аудиометрию, позволяющую оценить пороги восприятия звуков и сделать выводы о тяжести тугоухости.
Степень тугоухости у таких детей может варьировать от незначительной до крайне тяжелой. В первую очередь снижение слуха нужно попытаться скорректировать слуховым аппаратом. У взрослых же использование слухового аппарата редко дает какой-то положительный эффект, пациенты часто говорят, что он делает речь громче, но не более понятной. К вспомогательным мерам у детей можно отнести посадку на передние парты в школе и применение FM-приемников.
Практически всем детям показаны занятия с логопедом, потому что из-за нарушений слуха у них почти всегда страдает речь. Наконец, при неэффективности слуховых аппаратов таким детям показана кохлеарная имплантация. Решение о проведении кохлеарной имплантации нужно принимать очень взвешенно, потому что имеются случаи о самостоятельном разрешении слуховой диссинхронии в возрасте до одного года. Также стоит отметить, что хотя кохлеарная имплантация широко используется для лечения тяжелой слуховой диссинхронии, ее эффективность при легких и средних формах снижения слуха еще только предстоит изучить.
г) Ключевые моменты:
• При обследовании любого пациента с нейросенсорной тугоухостью всегда следует иметь в виду ретрокохлеарные расстройства. Подозрение должно усилиться при обнаружении асимметричного снижения слуха, одностороннего непульсирующего тиннитуса, повышенной утомляемости слухового анализатора, а также плохого восприятия разговорной речи (хуже, чем ожидается по результатам аудиограммы).
• Золотым стандартом диагностики ретрокохлеарных опухолей является МРТ с контрастом. В некоторых случаях может быть показано выполнение КТ и/или слуховых вызванных потенциалов (СВП).
• Слуховая нейропатия представляет собой ретрокохлеарное заболевание, которое обычно диагностируют у детей с нормальной отоакустической эмиссией (ОАЭ) и измененными СВП. Основное лечение заключается в использовании слухового аппарата и занятиях с логопедом. При неэффективности этих мер выполняется кохлеарная имплантация.
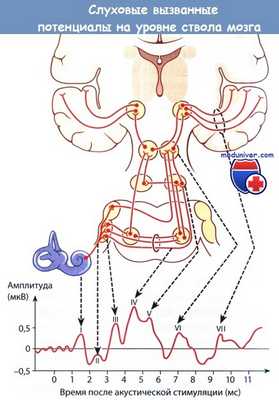
Слуховые вызванные потенциалы (СВП) на уровне ствола мозга.
На типичной кривой имеются 5 или 7 зубцов (I—VII),
отражающих активность анатомических структур слухового анализатора,
индуцируемую акустической стимуляцией.
Алгоритм обследования при ретрокохлеарном нарушении слуха (слухового нерва)
а) Анамнез и осмотр. При обследовании пациента с тугоухостью всегда важно тщательно собирать анамнез. Следует оценить характер тугоухости. Внезапная потеря слуха, асимметричное снижение слуха, наличие одностороннего непульсирующего тиннитуса требует проведения дополнительной диагностики для исключения ретрокохлеарной патологии. Всех пациентов нужно опрашивать о наличии дополнительных жалоб со стороны ушей: тиннитуса, отореи, оталгии, вертиго.
Из анамнеза нужно также уточнить следующие факторы: воздействие громкого шума, наличие в прошлом операций на ушах, использование слухового аппарата, случаи снижения слуха у родственников. При обследовании ребенка важно уточнить у родителей, прошел ли он слуховой скрининг, для того чтобы определить, является ли снижение слуха врожденным или приобретенным. Сведения о родах и о неврологическом развитии ребенка также помогают уточнить этиологию и тяжесть снижения слуха.
При осмотре органов головы и шеи очень часто не обнаруживается никаких отклонений от нормы. Отоскопия позволяет исключить другие, не ретрокохлеарные, причины снижения слуха (перфорация барабанной перепонки, экссудативный средний отит). Результаты тестов Вебера и Ринне должны говорить о нейросенсорной тугоухости. Иногда, например, в случае крупной опухоли мостомозжечкового угла, у пациента можно обнаружить нарушения функции других черепных нервов.
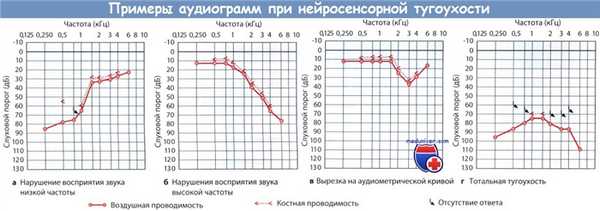
б) Аудиометрия при ретрокохлеарном нарушении слуха. При первом визите к врачу всем пациентам со снижением слуха необходимо выполнить аудиометрию, которая позволяет определить, требуются ли пациенту проведение других методов исследования для диагностики ретро-кохлеарных расстройств. Признаки снижения слуха по нейросенсорному типу характерны как для кохлеарной, так и для ретрокохлеарной тугоухости. Перечисленные ниже клинические признаки должны еще более насторожить врача в отношении возможной ретрокохлеарной тугоухости. Часто при их обнаружении требуется проведение дополнительных методов диагностики.
1. Асимметричное снижение слуха. Подозрение на ретрокохлеарую тугоухость (особенно опухоль внутреннего слухового прохода или мостомозжечкового угла) должно возникнуть при обнаружении выраженного асимметричного снижения слуха по нейросенсорному типу. Точные критерии «выраженности» асимметрии установить сложно. Obholzer и соавт. предлагают в качестве критериев значимой асимметрии использовать разницу между ушами в 15 дБ на двух смежных частотах для односторонней тугоухости, а в 20 дБ на двух смежных частотах — для двусторонней тугоухости. Использование данных критериев имеет чувствительность в 97% и специфичность в 49% в тех случаях, когда для дальнейшей диагностики была назначена МРТ.
2. Неразборчивость речи, не соответствующая общему уровню слуха. Пациенты с кохлеарной нейросенсорной тугоухостью обычно не испытывают проблем с восприятием речи до тех пор, пока снижение слуха не достигнет показателя в 60 дБ. Напротив, пациенты с ретрокохлеарной тугоухостью могут испытывать значительные сложности в восприятии речи, несмотря на наличие относительно нормальных порогов. Было показано, что для значимого повышения порогов восприятия чистых тонов требуется гибель примерно 75% волокон слухового нерва, в то же время, сложности в восприятии слов могут возникнуть при повреждении даже небольшого количества нервных волокон. Следовательно, при опухоли внутреннего слухового прохода восприятие речи начнет снижаться раньше, чем общий уровень слуха.
3. «Откат». Откат — это классический признак ретрокохлеарной тугоухости. Чем громче собеседник произносит слова, тем сложнее пациенту становится разобрать их. Предположительно, это связано с тем, что чем выше интенсивность звука, тем сильнее истощается слуховой нерв, и тем сложнее ему становится воспринимать речь.
4. Декруитмент. Декруитмент — это еще одна классическая находка при ретрокохлеарной тугоухости, которая заключается в том, что по мере объективного возрастания интенсивности звука субъективное восприятие громкости пациентом происходит медленнее. Некоторые пациенты даже могут воспринимать более громкие звуки как более тихие. Этот феномен, опять же, связан с повышенной утомляемостью слухового нерва. Тем не менее, выявление декруитмента не является частью рутинного аудиометрического обследования.
Стандартное исследование стволовых вызванных потенциалов у пациента с левосторонней акустической невриномой.
Форма графика справа нормальная. Слева отмечается удлинение латентного периода пиков I, III, V, что соответствует диагнозу акустической невриномы. Слуховые вызванные потенциалы (СВП) на уровне ствола мозга.
На типичной кривой имеются 5 или 7 зубцов (I—VII),
отражающих активность анатомических структур слухового анализатора,
индуцируемую акустической стимуляцией.
5. Нарушения акустического рефлекса. Традиционно в алгоритм диагностики ретрокохлеарной тугоухости входило исследование акустических рефлексов, при котором оценивается сокращение стременной мышцы в ответ на громкий звук. Считается, что этот рефлекс защищает ухо от акустической травмы. Для ретрокохлеарной тугоухости характерно два признака. Первым является резко повышенный порог акустического рефлекса (в некоторых случаях он может и отсутствовать). Для того, чтобы вызвать сокращение стременной мышцы, звук должен быть очень громким. Вторым признаком является быстрое затухание акустического рефлекса, при котором стременная мышца не способна поддерживать состояние сокращения при представлении длительного звукового стимула.
Эти результаты отражают повышенную утомляемость слухового нерва в ответ на стимул высокой интенсивности, которая вызвана ретрокохлеарным патологическим процессом. И хотя более чем у 75% пациентов с вестибулярной шванномой имеются нарушения акустических рефлексов, их исследование не является методом рутинной диагностики из-за высокого процента ложноотрицательных результатов.
в) Дополнительные методы обследования при поражении слухового нерва. При подозрении на ретрокохлеарную тугоухость необходимо проведение дополнительного обследования. Некоторые исследователи считают наиболее целесообразным следующим шагом исследование СВП, хотя эта точка зрения и подвергается сомнению. СВП подразумевает исследование слуховых вызванных потенциалов. Для измерения электрической активности, возникающей в ответ на звуковые стимулы, на голове пациента размещаются электроды. Активность отображается в форме пиков, которые возникают по мере прохождения нервного импульса по направлению от периферии к центру: от слухового нерва (пики I и II) до улитковых ядер (пик III), до комплекса верхней оливы (пик IV), до латеральной петли (пик V) и до нижнего холмика четверохолмия (пики VI и VII).
Подозрение на ретрокохлеарную тугоухость возникает в том случае, если отмечается замедление появления пиков. Замедление может быть как относительным (здоровое ухо по сравнению с больным, либо скорость появления ранних пиков в больном ухе по сравнению с поздними пиками в том же ухе), так и абсолютным. Неправильный график СВП со стороны больного уха также может быть признаком ретрокохлеарной тугоухости. Тем не менее, метод СВП имеет свои ограничения. Во-первых, он неэффективен у пациентов с тяжелой тугоухостью (более 70 дБ), потому что из-за выраженного снижения слуха форма графика СВП будет слишком узкой. Во-вторых, хотя исследование СВП позволяет диагностировать большие (более 1 см) опухоли с чувствительностью около 95%, для опухолей менее 1 см чувствительность составляет лишь 79%. Следовательно, наличие нормальных СВП не может полностью исключить акустическую невриному, хоть и значительно снижает вероятность такого диагноза.
Золотым стандартом диагностики ретрокохлеарных опухолей является МРТ с гадолинием. Многие врачи не выполняют исследование СВП, а сразу назначают МРТ, чтобы получить диагноз быстрее. МРТ позволяет визуализировать даже очень небольшие опухоли размером в несколько миллиметров. После введения контрастного вещества сигнал от них характерно усиливается. Некоторым пациентам выполнение МРТ противопоказано, например, из-за наличия металлических конструкций в теле (искусственные водители ритма сердца, шрапнель, клипсы на сосудах головного мозга). Таким больным показано выполнение КТ с контрастом и/или исследование СВП. При использовании КТ пациентов нужно предупреждать о том, что на КТ можно пропустить опухоль размером менее 1,5 см.
г) Слуховая диссинхрония, невральный пресбиакузис, центральные нарушения обработки слуховой информации. Некоторые взрослые пациенты могут предъявлять жалобы на сложности со слухом, которые усиливаются в шумной обстановке. При этом пороги восприятия чистых тонов и речи в тихих условиях будут относительно нормальными. Необходимость дальнейшего диагностического поиска в таком случае вызывает сомнения. Некоторые врачи списывают подобные изменения на невральный пресбиакузис, особенно если пациент пожилой. Другие назначат исследования ОАЭ и СВП для исключения слуховой диссинхронии. Однако следует отметить, что отсутствие ОАЭ у взрослого человека еще не обязательно исключает слуховую диссинхронию, потому что у многих людей с возрастом ОАЭ исчезает. Третьи врачи назначают обследования, позволяющие диагностировать центральные нарушения обработки слуховой информации (central auditory processing disorder, CAPD).
CAPD — это неоднозначный диагноз, когда сложности восприятия звуков, возникающие на фоне нормального состояния слухового анализатора, приписывают центральным нарушениям. Не существует общепринятых критериев диагностики CAPD. Чаще всего выполняют тест на восприятие неразборчивой речи (когда человеческую речь искусственно искажают для того, чтобы она стала менее разборчивой, как в условиях повышенного шума). Больным с диагностированным CAPD показано проведение слуховой реабилитации, хотя ее эффективность также находится под вопросом.
МРТ (Т1 с гадолинием), на которой определяется акустическая невринома левого внутреннего слухового прохода (0,5 см).
При введении контраста сигнал от невриномы усиливается (звездочка). Аксиальная МРТ в режиме Т1 с контрастированием. Определяется крупное гиперинтенсивное образование,
поражающее внутренний слуховой проход и распространяющееся в область мостомозжечкового угла.
Характерный вид опухоли, напоминающей рожок мороженого («шарик» сползает в мостомозжечковый угол), соответствует вестибулярной шванноме.
При подобных крупных опухолях, распространяющихся из внутреннего слухового прохода в мостомозжечковый угол, провести дифференциальную диагностику между шванномой VII или VIII нервов невозможно.
В большинстве случаев они однородно накапливают контраст, но при крупных опухолях, как у данного пациента, в центре возможно неравномерное усиление сигнала.
Дифференцировать следует с менингиомой, лимфомой, метастатическим поражением.
Невринома слухового нерва - симптомы и лечение
Что такое невринома слухового нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Касаткина Дениса Сергеевича, нейрохирурга со стажем в 11 лет.
Над статьей доктора Касаткина Дениса Сергеевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
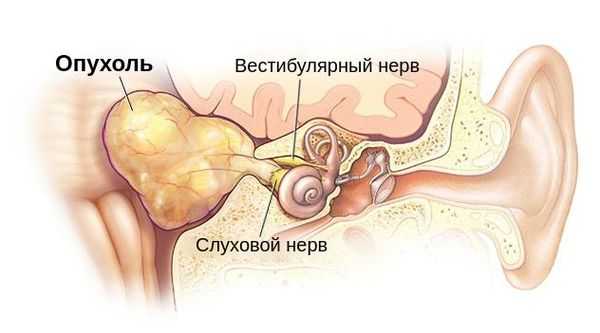
Данная опухоль составляет 82 % всех опухолей мостомозжечкового угла, 7 % всех внутричерепных опухолей и до трети опухолей задней черепной ямки. В год невриному обнаруживают примерно у одного человека на 100 тысяч населения. В 97 % случаев опухоль локализуется только с одной стороны. У остальных пациентов — поражение двустороннее [1] .
Невриномы слухового нерва возникают в 40-50 лет. Более часто они встречаются у женщин, чем у мужчин: примерно 3:2 [1] .
Впервые невриному описал Голландский анатом E. Sandifort в 1777 году, как "небольшое патологическое образование, прилежащее к слуховому нерву". Оно было выявлено у пациента, страдавшего глухотой. Позднее, в 1822 году J. Wishart, хирург из Шотландии, при вскрытии больного описал случай двусторонней опухоли вестибулокохлеарных нервов у пациента, страдавшего тугоухостью на оба уха, приступами головной боли и параличом лицевого нерва.
Наибольший вклад в изучение проблемы лечения вестибулярных шванном сделал американский нейрохирург H.Cushing. Он снизил летальность c 80 % до 10 %. Позднее его коллега из Швейцарии M.G. Yasargil внедрил технику работы с операционным микроскопом, разработал микронейрохирургические инструменты. Это позволило более безопасно и радикально удалять опухоли, сохраняя при этом ствол головного мозга, смежные черепно-мозговые нервы и сосудистую структуру [2] .
Причиной появления невриномы, чаще двусторонней, может быть нейрофиброматоз II типа — распространённая наследственная болезнь, которая предрасполагает к возникновению опухоли, а также наследственная генетическая мутация в 22-ой хромосоме.
Риск развития невриномы увеличивают:
- действие ионизирующего излучения;
- гормональный фон;
- агрессивные факторы внешней среды — жизнь в местности, загрязнённой промышленными отходами, продуктами сгорания авиационного топлива и пр.;
- неправильное питание [4][11] .
К примеру, беременность или облучение прямыми солнечными лучами могут ускорить рост опухоли и спровоцировать появление первых симптомов болезни.
Симптомы невриномы слухового нерва
Первые признаки заболевания:
- Расстройства слуха — шум или звон в ухе, волнообразное, постепенно нарастающее, иногда острое снижение слуха [13] . Чаще эти симптомы связаны с поворотом головы головокружением, иногда со спонтанным нистагмом — непроизвольным ритмичным движением глаз из стороны в сторону.
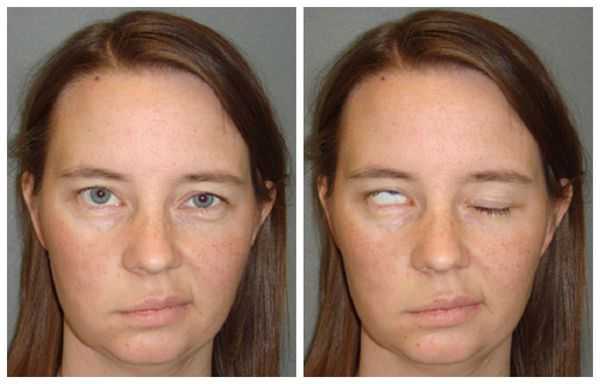
- Поражение лицевого нерва — негрубая слабость мимических мышц на стороне опухоли, усиленное слезотечение [14] , изменение вкусовых ощущений на передней 2/3 поверхности языка из-за воздействия на барабанную струну, которая отходит от лицевого нерва.
- Поражение тройничного нерва свидетельствует о большом размере опухоли. Первый признак такого нарушения — угнетение роговичного рефлекса (нарушение смыкания век при прикосновении к роговице). В дальнейшем развивается покалывание языка [14] , гипестезия на лице (потеря чувствительности) или тригеминальная невралгия — мучительные стреляющие боли в половине лица.
В дальнейшем могут появиться симптомы поражения черепных нервов каудальной группы:
- языкоглоточного нерва — нарушение вкусового восприятия на задней трети языка, снижение чувствительности слизистой верхней части глотки, дисфагия (нарушение глотания пищи);
- блуждающего нерва — асимметрия мягкого нёба, дисфония (голос становится хриплым) [14] ;
- добавочного нерва — слабость и гипотрофия трапециевидной и грудино-ключично-сосцевидной мышц;
- подъязычного нерва — атрофия мышц языка на стороне опухоли.
Появление тех или иных симптомов зависит от размеров опухоли и стадия её развития. Дальнейший рост невриномы ведёт к компрессии (сдавлению) 4-го желудочка и ствола головного мозга, появляются симптомы, связанные с увеличением внутричерепного давления. Например, пациент с большой опухолью может жаловаться на слабость в конечностях, асимметрию лица, тошноту, рвоту головокружение, глухоту на одно ухо.
Ниже в таблице представлена частота встречаемости неврологических симптомов невриномы слухового нерва [4] .
Патогенез невриномы слухового нерва
Увеличиваться опухоль может в двух направлениях: в сторону слухового прохода и в сторону мостомозжечкового угла. От направления роста зависит, какие органы и нервы будет сдавливать опухоль при дальнейшем увеличении: мозжечок, лицевой, тройничный или каудальная группа черепных нервов [16] .
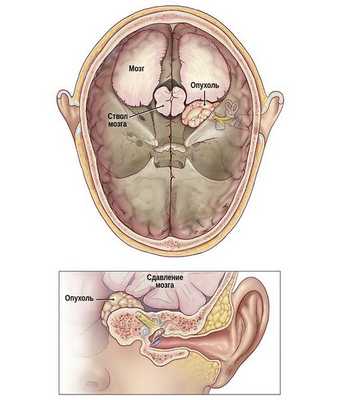
Рис. Схематичное изображение роста невриномы слухового нерва из внутреннего слухового прохода в заднюю черепную ямку со сдавление ствола головного мозга.
Макроскопически опухоль представляет собой бугристую серую сферу неправильной формы. Она не прорастает в ткань мозга и часто в своей структуре имеет вкраплённые кисты, заполненные жидкостью. Обычно растёт медленно — по 2-5 мм в год — и даёт о себе знать, когда достигает больших размеров.
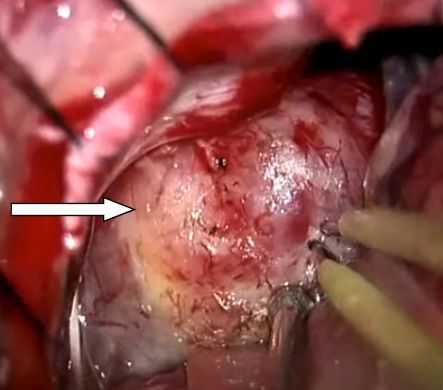
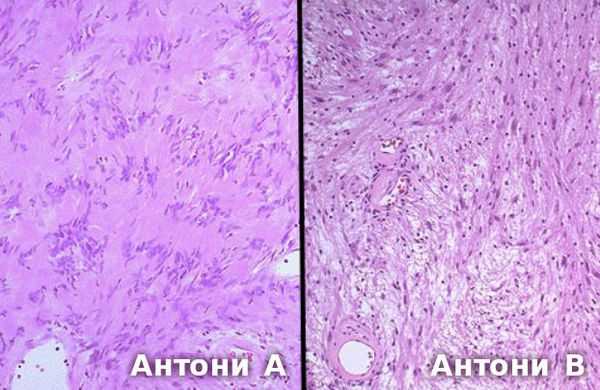
По данным патоморфологических исследований выделяют два основных типа опухоли:
- Антони А — клетки опухоли формируют группы с вытянутыми ядрами;
- Антони В — различные узоры звездообразных клеток и их длинных отростков [5] . Обычно этот тип встречается при больших невриномах. Считается, что они возникает в результате ишемии [14] .
Симптомы и жалобы при вестибулярной шванноме обусловлены четырьмя основным процессами:
- компрессия сосудов головного мозга, которая ведёт к инсульту;
- поражение черепных нервов;
- сдавление и смещение ствола головного мозга;
- сдавление 4-го желудочка [3] .
Классификация и стадии развития невриномы слухового нерва
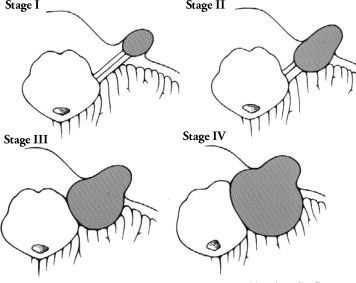
Все классификации и стадии невриномы слухового нерва учитывают размер опухоли и её положение относительно ствола головного мозга [6] . Активно во врачебной практике используются классификации W. Koos и M. Samii. Они позволяют определить тактику лечения.
Стадии роста невриномы по W. Koos:
- I стадия — опухоль до 10 мм, не выходит за пределы внутреннего слухового прохода;
- II стадия — опухоль до 20 мм, расширяет внутренний слуховой проход и выходит в мостомозжечковый угол;
- III стадия — опухоль до 30 мм, достигает ствола головного мозга, но не сдавливает его;
- IV стадия — опухоль больше 30 мм, сдавливает ствол головного мозга [15][17] .
Классификация невриномы слухового нерва по M. Samii:
- Т1 — опухоль, расположенная во внутреннем слуховом проходе;
- Т2 — опухоль, растущая из внутреннего слухового прохода;
- Т3а — опухоль, заполняющая цистерну мостомозжечкового угла;
- Т3b — опухоль, достигающая ствола головного мозга;
- Т4а — опухоль, сдавливающая ствол;
- Т4b — опухоль, грубо деформирующая ствол мозга и 4-й желудочек.
Также можно выделить четыре стадии клинического течения болезни:
- отиатрическая стадия — шум или глухота на одно ухо;
- отоневрологическая стадия — присоединяются поражения тройничного и лицевого нервов на стороне опухоли;
- гипертензионно-гидроцефальная стадия — на этой стадии болезни пациент отмечает головные боли, появляется тошнота, рвота;
- бульбарная стадия — добавляется дизартрия, дисфагия, дисфония.
Осложнения невриномы слухового нерва
Наиболее распространённым осложнением невриномы является односторонняя нейросенсорная тугоухость: с ростом опухоли человек полностью теряет слух. Также часто страдает лицевой нерв, из-за чего развивается односторонний паралич мимической мускулатуры.
Чем больше размер опухоли, тем выше риск поражения каудальной группы черепных нервов. Это может привести к такому опасному для жизни осложнению, как бульбарный синдром — паралич мышц, которые иннервированы каудальной группой нервов (языкоглоточного, блуждающего и др.). Он может привести к тому, что человек не сможет самостоятельно питаться через рот.
Когда опухоль начинает сдавливать ствол головного мозга, развиваются симптомы поражения пирамидного тракта — нарушается походка, возникает слабость в конечностях, параличи и парезы. А при сдавливании водопровода головного мозга может развиваться гидроцефалия. Если на этой стадии болезни не выполнить хирургическое лечение, дальнейшее компрессия ствола головного мозга приводит к смерти пациента из-за поражения дыхательного цента и ретикулярной формации — всей оси ствола головного мозга [7] .
Невриномы слухового нерва не перерождаются в рак, однако учитывая, что локализация опухоли очень сложная для радикального удаления, она может снова появляться или продолжать расти даже после радиохирургического лечения.
Диагностика невриномы слухового нерва
Диагностика невриномы слухового нерва должна включать в себя неврологическое обследование, исследование слуха, а также лучевые методы исследования.
Ранняя диагностика невриномы основана на точной оценке слуха — аудиограмме. Если заболевание есть, то исследование показывает ассиметричную нейросенсорную потерю слуха, при этом одновременно наблюдается диспропорциональное снижение разборчивости речи.
Так как вестибулярные шванномы постепенно приводят к вестибулярным нарушениям со стороны поражённого уха, пациенты редко жалуются на головокружения и чаще испытывают ощущение шаткости при походке. Уловить эти нарушения может самый чувствительный аудиометрический тест — аудиометрия по слуховым вызванным потенциалам (КСВП). С его помощью исследуют ответную реакцию ствола головного мозга на звуковой раздражитель. При обнаружении отклонений прибегают к визуальным методам исследования.
Оптимальными способами визуальной диагностики являются компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) головного мозга. Эти исследования принято проводить с контрастным усилением, так как оно позволяет обнаружить даже небольшие новообразования [14] . Иногда опухоль обнаруживается случайно — при проведении КТ или МРТ головного мозга по другому поводу [13] . По результатам этих исследований можно поставить точный диагноз, выявить локализацию опухоли, её размеры, структуру, отношение к окружающим тканям задней черепной ямки, спланировать тактику хирургического или радиологического лечения [12] .
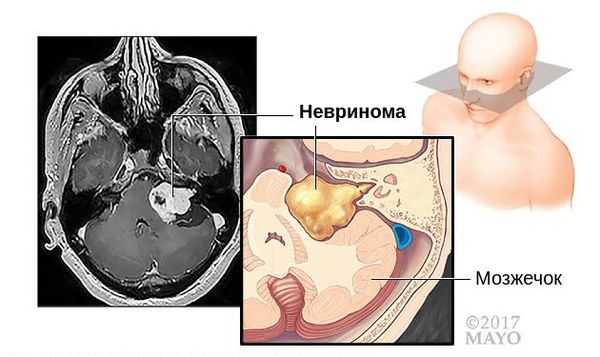
Дифференциальная диагностика невриномы проводится с заболеваниями, которые могут привести к односторонней нейросенсорной потере слуха:
- менингиомой задней черепной ямки;
- холестеатомой пирамиды височной кости;
- внутричерепными метастазами;
- арахноидальной кисты и других опухолей этой локализации.
Лечение невриномы слухового нерва
Алгоритм лечения невриномы зависит от её стадии, симптомов, общего состояния здоровья и возраста пациента. Если опухоль небольшая и не беспокоит больного, то врачи придерживаются выжидательной тактики, так как долгое время они могут не расти или вовсе регрессировать (редко) [17] . При этом необходимо минимум раз в год проходить МРТ, чтобы наблюдать за течением болезни. В других случаях избавиться от невриномы можно либо с помощью хирургического удаления, либо посредством облучения.
Показания к операции:
- молодой возраст больного;
- быстрый рост опухоли или продолженный рост опухоли после её облучения;
- прогрессирующая неврологическая симптоматика — возникновение симптомов сдавления ствола головного мозга, гидроцефалии, бульбарного синдрома [2][6] .
Цель оперативного лечения — радикальное (полное) удаление опухоли с сохранением жизненно важных структур. Может проводиться из различных доступов: через вскрытый сосцевидный отросток (выполняется чаще всего), за ухом и над ухом. Если операция прошла успешно, пациент находится в клинике под наблюдением ещё 5-7 дней. Швы с операционной раны снимают на 10-15 сутки. Существенных ограничений по образу жизни после восстановительного периода нет. Спустя некоторое время после операции рекомендуется пройти курс лучевой терапии, чтобы предотвратить продолженный рост остатков клеток опухоли.
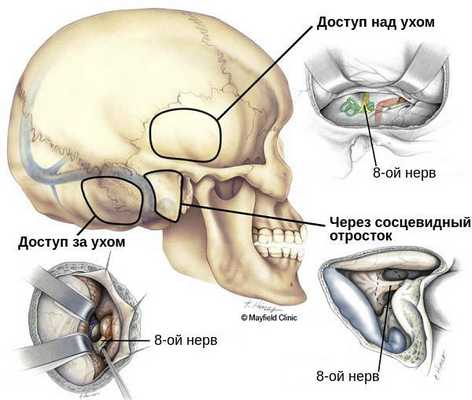
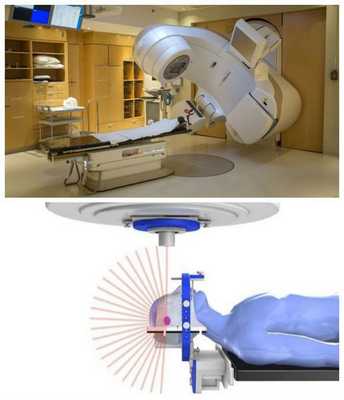
Если имеются противопоказания к традиционному хирургическому вмешательству, следует рассматривать методы лучевой терапии:
- стереотаксическую радиохирургию — удаление опухоли гамма-ножом (альтернатива стандартному оперативному лечению);
- фракционную стереотаксическую радиохирургию (FSRS) — радиотерапию [17] .
Цель лучевой терапии — приостановить дальнейший рост опухоли. Она показана:
- пожилым пациентам;
- людям с наличием сопутствующих заболеваний;
- после частичного удаления опухоли для облучения её остатков.
Максимальная доза лучевой терапии — не более 34 Гр, минимальная — 12 Гр [17] . В итоге такого лечения опухоль чаще всего уменьшается, но иногда она не меняется в размерах и продолжает расти. Поэтому радиотерапию рекомендуют как дополнительный метод лечения после традиционного хирургического лечения.
Правильный выбор метода лечения позволяет снизить показатель летальности при невриномах слухового нерва до 1 % [3] [5] [11] . Основными причинами повторного появления опухоли являются нерадикальность операции и отсутствие лучевой терапии в послеоперационном периоде.
Прогноз при невриноме слухового нерва благоприятный, особенно если удаётся выявить опухоль на ранних стадиях. Практически у всех пациентов невриному можно удалить полностью. В таких случаях рецидивы практически не встречаются, а отдалённые осложнения (например, гидроцефалия) развиваются редко.
Наиболее частой и сложной проблемой, с которой сталкиваются пациенты после лечения невриномы, является паралич лицевого нерва. Так как он развивается более чем у 50 % пациентов, разработан целый комплекс методов, которые позволяют восстановить работоспособность мышц лица. Операция на лицевом нерве после удаления вестибулярной шванномы создаёт условия для того, чтобы восстановить нейромышечную проводимость, миодинамическое равновесие и функциональную целостность зон лица. Причём раннее и поэтапное хирургическое лечение лицевого нерва позволяет избежать мышечной атрофии и ускорить выздоровление пациентов с грубой и стойкой асимметрией лица [11] .
Невриномы слухового нерва чаще развиваются спорадически, т. е. случайно в результате трансформации шванновских клеток в слуховом нерве. Поэтому методов первичной профилактики (вакцины) не существует. Однако если среди родственников были люди с нейрофиброматозом II типа или опухолью слухового нерва, человеку нужно быть настороженным в отношении невриномы слухового нерва и периодически выполнять МРТ головного мозга, особенно если появились жалобы на прогрессирующее снижение слуха.
Читайте также:
- Семейная дегенерация роговицы, патология обмена кальция и глухота
- Как избавиться от козней врагов? Разбираемся с недругами
- Интенсивная терапия астматического статуса. Инфузионная терапия при астматическом статусе.
- Рентгенограмма, КТ, МРТ при переломе ключицы
- Лучевая анатомия (КТ, МРТ анатомия) яичника
