Лекарства влияющие на кожу. Фармакология кожи
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Обыкновенные угри — хроническое мультифакториальное заболевание волосяных фолликулов и сальных желез. 80% пациентов в возрасте от 12 до 25 лет и примерно 30–40% пациентов в возрасте старше 25 лет подвержены acne vulgaris.
Начальные морфологические изменения при акне связаны с нарушением процессов ороговения устья волосяного фолликула и образованием микрокомедонов, которые закупоривают выводной проток сальной железы волосяного фолликула. Создавшиеся в результате этого анаэробные условия являются оптимальными для быстрого роста и размножения Propionibacterium acnes, с жизнедеятельностью которого связывают формирование воспалительных элементов угревой сыпи. В результате хронического воспаления на месте разрешившихся элементов угревой сыпи формируются стойкие дисхромии и рубцы.
Значительная роль в механизме образования акне отводится половым гормонам.
Кожа человека является комплексом андрогенчувствительных структур (сальные и потовые железы, волосяные фолликулы). Первые клинические признаки акне появляются в пубертатном периоде на фоне гиперактивной работы половых желез. Нередко угри возникают у женщин в связи с длительным приемом андрогенов при различных эндокринных заболеваниях, анаболических стероидов и противозачаточных препаратов. Авторы одной из теорий возникновения обыкновенных угрей во главу угла ставят наследственную предрасположенность.
Усугубить течение акне могут различные экзо- и эндогенные факторы: профессиональные вредности, косметические средства, длительная инсоляция.
Классификация, предложенная G. Plewig, A. Kligman (1991 г.), следующая.
- Неонатальные угри.
- Младенческие угри: конглобатные угри младенцев.
- Юношеские угри: комедональные, папуло-пустулезные, конглобатные, индуративные, флегмонозно-некротические, келоидные, твердый персистирующий отек лица при акне, механические.
- Угри взрослых: локализованные на спине; тропические; постювенильные угри у женщин; постменопаузальные; тестостерон-индуцированные молниеносные угри у чрезвычайно высоких подростков мужского пола, избыток андрогенов у мужчин, допинговые.
- Контактные угри: косметические; акне на помаду; хлоракне; жирные и смоляные угри.
- Комедональные угри вследствие воздействия физических факторов: единичные комедоны (болезнь Фавра–Ракушо); солярные; майорка-акне; угри обыкновенные в результате ионизирующей радиации.
Различают следующие клинические формы акне:
- невоспалительные (комедоны открытые и закрытые; милиумы);
- воспалительные (поверхностные папулы и пустулы; глубокие индуративные, конглобатные; осложненные абсцедирующие, флегмонозные, молниеносные, акне-келоид, рубцующиеся).
Тяжесть заболевания оценивается на основании подсчета высыпаний на одной стороне лица; классифицируют по градации и степени тяжести. Градация I — количество комедонов менее 10; II — 10–25; III — 26–50; IV — более 50. Степень I — количество папуло-пустул менее 10; II — 10–20; III — 21–30; IV — более 30.
Папулезные акне — воспалительный инфильтрат у основания комедонов, в результате чего образуется небольшой узелок ярко-красного цвета, слегка возвышающийся над уровнем кожи.
Пустулезные акне возникают на месте папулезных, воспалительный инфильтрат увеличивается, в центре узелков появляется полость с гнойным содержимым.
Индуративные акне формируются в результате мощного инфильтрата вокруг воспаленных волосяных фолликулов, достигающего размеров боба. Они обычно оставляют обезображивающие рубцы.
Флегмонозные акне образуются в результате слияния крупных пустул, глубоко залегающих и быстро созревающих, склонных к абсцедированию. Они имеют багрово-красный цвет и достигают размеров сливы.
Конглобатные акне — глубокие абсцедирующие инфильтраты, образовавшиеся около нескольких комедонов и фолликулитов, с образованием крупных конгломератов. После разрешения остаются келлоидные рубцы.
Выбор тактики лечения зависит от клинической формы заболевания, тяжести и длительности течения, переносимости препаратов, наличия сопутствующей эндокринной и соматической патологии, возраста, пола, психоэмоциональных особенностей пациента.
В комплексной терапии большое внимание уделяется режиму питания. Больным рекомендуют ограничить потребление животных жиров, копченостей, легкоусвояемых углеводов (мед, варенье), а также экстрактивных веществ.
Перед лечением рекомендуется провести клинико-лабораторное обследование больного, выяснить причину возникновения данного заболевания, факторы риска.
Обязательные лабораторные исследования: биохимический анализ крови (общий билирубин и его фракции, триглицериды, аланин-аминотрансфераза, аспартат-аминотрансфераза, холестерин, щелочная фосфатаза, креатинин, глюкоза).
Рекомендуемые лабораторные исследования: проверка гормонального профиля у женщин при наличии клинических признаков гиперандрогенемии (фолликулостимулирующий гормон, лютеинизирующий гормон, свободная фракция тестостерона и др.); выделение и идентификация микробной флоры кожи с определением чувствительности к антибиотикам; бактериологическое исследование кишечной флоры; общий анализ крови.
Применяется местная и системная терапия.
Наружные препараты, включающие кератолитики (комедонолитики), себостатики, противовоспалительные, антибактериальные средства назначают в виде монотерапии при невоспалительных акне легкой и средней тяжести, при воспалительных акне легкой степени.
Рекомендовано протирать кожу обезжиривающими и дезинфицирующими спиртовыми растворами с антибиотиками (5% левомицетиновый спирт), взбалтываемыми взвесями с серой, ихтиолом; резорцином (2%), салициловой кислотой (2–5%), камфорой (5–10%).
Кератолитики — препараты, нормализующие процессы кератинизации в устье фолликула, предотвращают образование микрокомедонов.
Третиноин (ретин-А) — крем или лосьон равномерно наносят на вымытую и высушенную поверхность пораженного участка кожи 1–2 раза в сутки. Курс лечения — 4–6 нед. Побочные эффекты: сухость, гиперемия, отечность, временные очаги гипер- или гипопигментации, фотосенсибилизация.
Адапален (дифферин) — метаболит ретиноида. Оказывает противовоспалительное действие, обладает комедонолитической активностью, нормализует процессы кератинизации и дифференциации эпидермиса. 0,1% крем или гель равномерно, не втирая, наносят на пораженные участки сухой, чистой кожи 1 раз в сутки перед сном. Терапевтический эффект развивается после 4–8 нед терапии, стойкое улучшение — через 3 мес от начала терапии. Побочные эффекты заключаются в покраснении и шелушении кожи. Не рекомендовано применение во время беременности и в период кормления грудью. Следует избегать попадания в глаза и на губы, не подвергать инсоляции; не рекомендовано использовать косметические продукты с подсушивающим или раздражающим эффектом (в том числе духи, этанолсодержащие средства). Обычно терапию начинают с геля, при чувствительной и сухой коже показан крем, содержащий увлажняющие компоненты.
Препараты, обладающие антибактериальным действием, назначают при воспалительных формах акне легкой и средней тяжести; при тяжелых формах акне — как дополнение к системной антибиотикотерапии.
Эритромициновую мазь (10 000 ЕД/г) наносят 2 раза в сутки. Продолжительность применения не должна превышать 5 нед в связи с риском развития резистентности микрофлоры.
Пиолизин — комбинированный препарат, мазь для наружного применения, содержащая фильтрат питательной среды бульонных культур микроорганизмов (Escherichia Coli, Pseudomonas aeruginosa, Streptococcusspp., Enterococcus spp., Staphylococcus spp.), консервированных раствором фенола, а также салициловую кислоту и цинка оксид. Оказывает противомикробное, противовоспалительное, иммуностимулирующее действие, улучшает регенерацию тканей. Мазь наносят тонким слоем на пораженные участки кожи 1–3 раза в сутки или чаще — в зависимости от состояния больного. Противопоказанием служит повышенная чувствительность к салицилатам.
Бензоил пероксид (базирон АС) — обладает широким спектром антибактериальной и противодрожжевой активности без развития микробной резистентности. Оказывает комедонолитическое и противовоспалительное действие, улучшает оксигенацию тканей, подавляет продукцию кожного жира в сальных железах. Гель наносят на чистую и сухую поверхность пораженных участков кожи 1 или 2 раза в сутки.
Зинерит — благодаря содержанию эритромицин-цинкового комплекса оказывает противовоспалительное, антибактериальное, комедонолитическое действие. Выпускается в виде порошка для приготовления раствора для наружного применения в комплексе с растворителем и аппликатором. Наносят тонким слоем на пораженный участок кожи 2 раза в сутки; утром (до нанесения макияжа) и вечером (после умывания). Курс лечения — 10–12 нед. После высыхания раствор становится невидимым.
Клиндамицин (далацин) — 1% гель, наносят его тонким слоем 2 раза в сутки. Побочные местные реакции проявляются в виде сухости кожи, покраснения, кожного зуда, шелушения, повышенной жирности кожи. Противопоказанием является указание в анамнезе колита, связанного с применением антибиотиков.
Азелаиновая кислота (скинорен) — 15% гель, 20% крем. Наносят равномерно тонким слоем 2 раза в сутки на предварительно очищенные (мягкими очищающими средствами и водой) участки кожи лица и, при необходимости, шеи и верхней части груди, пораженной угревой сыпью. Выраженное улучшение обычно наблюдается через 4 нед. Местные побочные реакции в виде жжения, покалывания, покраснения проходят самостоятельно в течение 15 мин. В случаях сильно выраженного раздражения кожи в первые недели лечения препарат можно применять 1 раз в сутки.
Цинка гиалуронат (куриозин) — гель, наносится тонким слоем на тщательно очищенную кожу 2 раза в день. Возможно ощущение стягивания кожи, гиперемия кожных покровов. Обычно данные проявления исчезают самостоятельно при продолжении терапии. Не обладает фотосенсибилизирующими свойствами, не окрашивает кожу и белье.
Системная терапия назначается для лечения больных со среднетяжелой или тяжелой формами акне, особенно в случае образования рубцов, а также при выраженной депрессии на фоне легкого течения акне. Кроме того, такое лечение показано при отсутствии эффекта от наружной терапии, проводимой в течение 3 мес.
Антибиотики (макролиды, тетрациклины) применяются не более 2–3 нед.
При неэффективности антибактериальной терапии или торпидном течении заболевания рекомендован синтетический ретиноид изотретиноин (роаккутан) — суточная доза составляет 0,5–1,0 мг на 1 кг массы тела, не должна превышать 60–80 мг/сут, капсулы принимать во время еды. Противопоказан беременным, кормящим матерям. Контрацепцию рекомендуют начать за 1 мес до начала терапии, проводить в течение всего ее срока и еще 1 мес после окончания лечения, так как препарат обладает тератогенным и эмбриотоксическим эффектом. Не рекомендуется сочетать с антибиотиками тетрациклинового ряда.
У женщин репродуктивного возраста при наличии гормональных нарушений и при неэффективности обычной терапии показано применение антиандрогенов (андрокур, диане-35), эстрогенов (жанин). Гормональные препараты назначаются женщинам со среднетяжелой и тяжелой формами акне после консультации гинеколога-экдокринолога с последующим наблюдением.
Для сокращения сроков медикаментозной терапии, закрепления положительного результата лечения и продления ремиссии необходимо дополнительно применять комплекс средств лечебной косметики.
Правильное очищение кожи — один из обязательных этапов избавления от угрей.
Очищающий гель «Клинанс» (лаборатория Авен, Пьер Фабр Дермо-Косметик, Франция) бережно очищает кожу с акне, не нарушая гидролипидную пленку. Смывается водой.
Регулирующий крем «Диакнеаль» воздействует на все звенья патогенеза акне за счет уникального сочетания ретинальдегида и гликолевой кислоты. Выравнивает рельеф кожи, препятствует формированию рубчиков. Наносят 1 раз вечером на сухую очищенную кожу. Применяется с 15-летнего возраста.
Себорегулирующий, кераторегулирующий крем «Клинанс К» смягчает, выравнивает кожу, устраняет «черные точки», небольшие воспалительные элементы. Применяется с 12-летнего возраста. Наносят на сухую очищенную кожу 1–2 раза в день.
На фоне лечения акне возможно появление сухости, раздражения, шелушения. Для устранения побочных эффектов терапии рекомендовано использование увлажняющего успокаивающего крема «Клин АК», в состав которого входит термальная вода, глюконат цинка, масло жожоба, масло каритэ. Наносят на очищенную кожу утром и/или вечером.
Для ежедневного ухода за проблемной кожей в качестве основы под макияж наносят 1–2 раза в день себорегулирующую матирующую эмульсию «Клинанс» (бесцветную и тональную), а также двухцветный корректирующий карандаш «Клинанс» для маскировки акне, зеленая часть которого оказывает дополнительное бактерицидное и подсушивающее действие. Наносят точно на элементы акне.
Рекомендована серия средств «Эксфолиак» (Мерк Медикасьон Фамильяль, Франция): очищающий гель «Эксфолиак» (для гигиены) и кремы (крем 10, являющийся базовым средством при уходе за кожей с акне I–II степени тяжести; крем-15 — для ежедневного ухода за кожей при акне III-IV степени тяжести).
Препараты серии «Клерасил Ультра» (Реккит Бенкизер): очищающий лосьон, гель для умывания, гель для глубокого очищения, крем от угревой сыпи — способствуют хорошей очистке кожных пор, обладают противовоспалительным, антибактериальным, комедонолитическим, себоцидным действием.
Средства серии «Сетафил» (Галдерма, Швейцария) — гель для ежедневного очищения и ухода за кожей и лосьон, наносимый 2–3 раза в сутки или по мере необходимости. Лосьон можно смывать водой или оставлять на коже.
Препараты линии «Зениак» (Лаборатории эволюционной дерматологии, Франция) предназначены для жирной кожи, склонной к появлению угрей. Система постепенного высвобождения за счет использования микрогубок обеспечивает продолжительный матирующий эффект и оптимальную переносимость активных веществ.
После применения очищающего геля, не содержащего мыла, роликового карандаша для локального ухода, лосьона, крема исчезает сальный блеск, кожа приобретает матовый оттенок, исчезают микрокисты, комедоны, угри.
В качестве средства ухода за кожей, склонной к появлению угрей, используют «Сфингогель» (Лаборатории эволюционной дерматологии) — очищающий гель для умывания 1–2 раза в сутки до исчезновения высыпаний, не менее 2 мес. В качестве поддерживающего лечения применяют 1 раз в день вечером, постоянно. Назначается как самостоятельно, без добавления традиционных лечебных средств, так и в сочетании с препаратами системного действия.
Угревую болезнь необходимо дифференцировать с воспалительными формами (розовыми угрями). В патогенезе розацеа ведущую роль играют сосудистые нарушения, обусловленные воздействием экзогенных (алкоголь, горячие напитки, пряности, обнаружение в коже клещей Demodex folliculorum) и эндогенных факторов (заболевания эндокринной системы, нарушения иммунной системы и др.).
Начало заболевания характеризуется ливидной эритемой, которая многие месяцы и годы может быть единственным клиническим признаком.
В дальнейшем на месте эритемы на коже лба, подбородка появляется инфильтрация, возникают папулы, пустулы. Вследствие длительного хронического прогрессирующего течения патологический процесс приводит к образованию воспалительных узлов, инфильтратов и опухолевидных разрастаний за счет прогрессирующей гиперплазии соединительной ткани и сальных желез и к стойкому расширению сосудов.
Локализуются высыпания на носу, щеках, реже на подбородке, лбу, ушных раковинах.
Лечение зависит от стадии розацеа и включает местные и системные препараты.
Метронидазол — противопротозойное средство, применяют внутрь, по 250 мг 4 раза в сутки в течение 4–6 нед (возможно до 8 нед) или орнидазол по 500 мг 2 раза в сутки — 10 дней. Рекомендуются антибиотики (макролиды, тетрациклины) плюс холодные примочки с 1–2% борной кислотой, настоями лекарственных трав. Применяют:
- адапален, или изотретиноин, или азелаиновую кислоту;
- метронидазол — 1% гель или крем — 2 раза в сутки до 8 нед;
- фузидовую кислоту — 2% гель 2 раза в сутки в течение 3–5 нед.
Дополнительные методы лечения. Физиотерапевтические методы ускоряют разрешение воспалительных элементов угревой сыпи: электрофорез с 10–30% раствором ихтиола 2–3 раза в неделю, курс — 5–10 процедур, или криотерапия (криомассаж) 2–3 раза в неделю, курс — 10 процедур.
Внутриочаговое введение триамцинолона с 4% гентамицином (в соотношении 1:1) 1 раз в неделю является наиболее эффективным методом лечения узловато-кистозной формы угревой сыпи.
Аутогемотерапия рекомендуется при тяжелых формах угревой сыпи.
Лечение вторичных поствоспалительных изменений кожи (гиперпигментаций, псевдоатрофий, рубцов). Микрокристаллическая дермабразия проводится 1 раз в неделю, рекомендовано 5–10 процедур. Обязательными условиями являются: полное купирование воспалительного процесса на коже, защита кожи от инсоляции во время проведения и в течение 1 мес после лечения.
Кроме того, проводятся поверхностные химические пилинги альфагидроксильными кислотами (30–70%, рН менее 3,5). Пациентам со вторичными поствоспалительными изменениями не рекомендуется проводить глубокие шлифовки кожи (СО2-лазер, эрбиевый лазер, дермабразия), поскольку они нередко приводят к рецидиву угревой сыпи.
А. Г. Пашинян, доктор медицинских наук, профессор
РГМУ, Москва
2.3.3. Средства, стимулирующие процессы регенерации
Эта группа препаратов используется для ускорения восстановительных процессов в организме.
В процессе жизнедеятельности организма клетки, прежде всего короткоживущие (клеточные элементы крови, эпителиальные клетки слизистой оболочки полости рта, желудочно-кишечного тракта и покровного эпителия кожи) и их функциональные элементы (нервные волокна, сократительные белки и т.д.), постоянно заменяются. Для осуществления физиологической регенерации необходимо стимулировать клеточное деление и биосинтез пуриновых и пиримидиновых оснований, нуклеиновых кислот, структурных и ферментных белков, фосфолипидов, формируемых из составных частей пищи (аминокислоты, моносахара, незаменимые жирные кислоты, витамины, микроэлементы и т.д.). При недостаточном питании нарушаются трофические процессы в тканях, возникает дефицит энергии, необходимой для биосинтетических процессов. При этом у пациентов развивается та или иная патология.
Восстановление структуры и функции органа после заболеваний, травм, чрезмерной нагрузки и т.д. обозначают термином "репаративная регенерация". Для стимуляции этого вида регенерации следует прежде всего устранить повреждающий агент, убрать нежизнеспособные ткани и учесть другие факторы, тормозящие регенерацию (стресс, воспаление, инфекция, перегружающие зубочелюстную систему протезы, недостаточная витаминная обеспеченность, нарушение кровоснабжения органов и тканей и т.д.).
В основе фармакологической регуляции процесса регенерации лежит стимуляция белкового синтеза и активация защитных механизмов, обеспечивающих функционирование организма как единого целого.
Для стимуляции процессов регенерации могут быть использованы различные группы лекарственных препаратов:
6. Неспецифические стимуляторы регенерации растительного и животного происхождения (масло облепихи, масло шиповника, каротолин, масло пихты, апилак, прополис, перга, румалон, церебролизин, актовегин, солкосерил и др.).
Влияние на процессы регенерации витаминных препаратов, стероидных анаболических средств и иммуномодуляторов рассматривается в соответствующих разделах ("Витаминные препараты", "Гормональные препараты", "Средства, влияющие на систему иммунитета").
К нестероидным анаболическим средствам относят препараты, стимулирующие биосинтез нуклеиновых кислот (субстратная активация). Это либо предшественники пуриновых или пиримидиновых оснований, либо продукты частичного гидролиза нуклеиновых кислот. В отличие от стероидных анаболических препаратов они не обладают гормональной активностью и имеют низкую токсичность.
Инозин (рибоксин) - предшественник адениловых и гуаниловых нуклеотидов и калия оротат - предшественник пиримидиновых оснований. Применяют их в основном при заболеваниях печени и миокарда.
Достаточно часто назначают натрия дезоксирибонуклеат (натрия нуклеинат) и метилурацил (метацил). Стимулируя метаболические процессы, синтез нуклеиновых кислот и белковый обмен, анаболические средства ускоряют размножение и рост клеток, восстановление массы и функции поврежденных органов и тканей, активируют лейкопоэз, повышают лейкоцитарную активность, способствуют образованию антител, лизоцима, комплемента, пропердина, интерферона, оказывают противовоспалительное действие. Они не только ускоряют регенерацию, но и улучшают ее качество, способствуя заживлению раневых и язвенных поверхностей, делая рубец более эластичным, восстанавливая функцию ткани.
Процессы регенерации усиливают так называемые биогенные стимуляторы. К ним относят препараты животного или растительного происхождения, содержащие вещества, как правило, неустановленной природы, оказывающие стимулирующее влияние на организм и ускоряющие репаративные процессы. Считают, что подобные вещества образуются в переживающих и изолированных тканях для адаптации к неблагоприятным условиям.
Стимулируют процесс регенерации масло облепихи и масло шиповника, содержащие ненасыщенные и насыщенные жирные кислоты, каротиноиды, токоферолы, витамины группы В, С, Р и другие органические вещества. Местно (аппликации) их применяют для ускорения заживления ран, ожогов, трофических и радиационных язв, трещин и т.д. Внутрь масло облепихи и шиповника используют при язвенной болезни желудка и у онкологических больных после химиотерапии и облучения. Соки, отвары, настои и настойки из ряда лекарственных растений (зверобой, каланхоэ, подорожник большой, кровохлебка лекарственная, окопник лекарственный, ноготки лекарственные, сушеница болотная, софора японская и др.) стимулируют процессы регенерации, оказывают антибактериальное и противовоспалительное действие, в связи с чем их применяют в виде аппликаций, "ванночек", полосканий при лечении инфекционно-воспалительных заболеваний слизистой оболочки полости рта и горла, для улучшения заживления раневых и ожоговых поверхностей.
Продукты пчеловодства - апилак (маточное молочко пчел), прополис (пчелиный клей), мед и перга (мед с высоким содержанием пыльцы растений) оказывают стимулирующее влияние на регенерацию, улучшают трофические процессы в тканях, снимают спазмы сосудов, обладают антибактериальным действием, повышают иммунитет. Их используют для лечения длительно незаживающих ран, язв, афт, эрозий.
Активными стимуляторами регенерации являются безбелковые препараты, получаемые из крови крупного рогатого скота, солкосерил и актовегин. Их используют в виде мази, желе или геля местно для улучшения обменных процессов и ускорения регенерации при язвенно-некротических процессах, ожогах, травмах.
В неврологии и травматологии широко используются тканеспецифические стимуляторы регенерации - церебролизин (при заболеваниях нервной системы) и румалон(при дистрофии хряща, при длительно незаживающих переломах).
Применяется внутрь (во время или после еды), в комплексной терапии заболеваний пародонта и слизистой оболочки полости рта, при длительно незаживающих язвах, переломах; местно - в виде 5-10% мази.
Выпускается в порошке; в таблетках по 0,5 г; 10% мази в тубах по 25 г.
Вводится в переходную складку полости рта (для стимуляции процесса регенерации при заболеваниях пародонта) и подкожно (при хронических воспалительных процессах).
2.1.1.3. Средства, раздражающие кожу и слизистые оболочки
Раздражающие средства, воздействуя на определенные рецепторные зоны кожи и слизистых оболочек, возбуждают чувствительные нервные окончания, вызывая поток импульсов в спинной и головной мозг, что сопровождается рядом местных, а затем и рефлекторных эффектов (спазм и расширение сосудов, изменение трофики и функции органов и т.д.). Улучшение трофики внутренних органов при воздействии раздражающих средств может осуществляться путем кожно-висцеральных рефлексов. На месте действия раздражающего препарата освобождаются из связанного состояния биологически активные вещества (гистамин, кинины, простагландины и др.), возникает гиперемия, улучшается кровоснабжение, трофика тканей, их регенерация. Раздражающие средства часто называют "отвлекающими", так как они уменьшают болевые ощущения в пораженном органе. Возможно, этот эффект связан с интерференцией на разных уровнях центральной нервной системы афферентных потоков импульсов из очага патологии и участков кожи, на которые нанесли раздражающий препарат. Кроме того, раздражающие средства способствуют высвобождению в центральной нервной системе энкефалинов и эндорфинов, являющихся нейромодуляторами боли.
При нанесении раздражающих средств на ткани наряду с местной реакцией (жжение, покраснение и т.д.), возникают рефлексы, изменяющие функции тех органов, которые получают иннервацию из того же сегмента спинного мозга. В восточной медицине издавна широко используется метод раздражения определенных точек (иглоукалывание) для воздействия на те или иные функции организма. Этим же пользуется современная рефлексотерапия.
Рефлекторное действие раздражающих средств способствует инволюции воспаления, перераспределению крови (например, раздражая кожу ног, можно уменьшить кровенаполнение мозговых сосудов, уменьшить венозный возврат к сердцу и т.д.). Однако чрезмерное раздражение кожи и слизистых оболочек может вызвать не стимуляцию, а угнетение центров спинного и головного мозга. Например, при вдыхании большой концентрации раздражающих средств может наблюдаться рефлекторная остановка дыхания и урежение сердечного ритма. При длительном контакте с тканями может наблюдаться их повреждение с появлением сильных болей и воспаления, эрозий и язв на слизистых оболочках.
В качестве раздражающих средств используются препараты, содержащие эфирные масла - летучие вещества со специфическим запахом и высокой липофильностью.
Горчичные эфирные масла, являющиеся действующим началом горчичников, образуются при смачивании (активация соответствующего фермента) теплой (не выше 40°С) водой. Горчичники часто применяют при воспалительных заболеваниях органов дыхания, при невралгиях, миалгиях, стенокардиях, артритах.
Масло терпентинное очищенное (скипидар) получают из сосны. Нанесенное на неповрежденную кожу, оно проникает через эпидермис (высокая липофильность), раздражая окончания чувствительных нервов. Используют его для растирания при артритах, миалгиях, невралгиях.
Так же действуют камфорный спирт, финалгон, яды пчел и змей (апизартрон и др.), перцовый пластырь.
Раздражающие свойства аммиака раствора (нашатырного спирта) используются для оказания неотложной помощи при обмороках. Воздействуя на чувствительные нервные окончания дыхательных путей, он рефлекторно возбуждает дыхательный и сосудодвигательный центры, в результате углубляется и учащается дыхание, повышается кровяное давление.
Ментол -основной компонент эфирного масла, содержащегося в листьях мяты перечной. Избирательно раздражая холодовые рецепторы, вызывает ощущение холода, жжения, покалывания с последующим небольшим понижением чувствительности. Ментол суживает поверхностные сосуды и рефлекторно расширяет сосуды внутренних органов, обладает слабым успокаивающим и спазмолитическим действием. Назначают его при заболеваниях верхних дыхательных путей (в виде капель, ингаляций), мигрени (ментоловый карандаш), при артритах, миозитах, невралгиях (в виде растираний).
Ментол является действующим началом валидола -препарата, применяемого (подъязычно) при болях в области сердца (стенокардия). Раздражая холодовые рецепторы в подъязычной области, он расширяет коронарные сосуды и снимает боли.
Вкусовые вещества (перец, горчица и т.д.) и горечи, раздражая вкусовые рецепторы, стимулируют деятельность пищеварительных желез и повышают аппетит. На раздражении отдельных рефлексогенных зон основано действие многих лекарственных средств (отхаркивающих, рвотных, слабительных, желчегонных и др.).
Применяется в виде 0,1-0,25% спиртового раствора для смазываний, орошений, аппликаций, введения на турундах в зубодесневые карманы.
Выпускается во флаконах по 10 мл 1% спиртовой раствор.
Применяется для смазываний, орошений, аппликаций, введения на турундах в зубодесневые карманы.
Лекарства влияющие на кожу. Фармакология кожи
Формы лекарств для лечения заболеваний кожи
Фармакологические препараты, которые наносят на поверхность кожи, предназначены как для ухода за кожей и защиты ее от вредных воздействий, так и служат в качестве источника лекарственных средств, которые всасываются в кожу или, при необходимости, в общий кровоток.
а) Формы лекарств для защиты кожи. Существует несколько видов защитных средств, удовлетворяющих различным требованиям в зависимости от состояния кожи (сухая, недостаточно жирная, потрескавшаяся/влажная, жирная, эластичная) и вида вредных воздействий (продолжительное воздействие воды, регулярное использование спиртсодержащих дезинфицирующих средств, интенсивная инсоляция).
Защитные средства различаются по консистенции, физико-химическим свойствам (липофильные, гидрофильные) и наличию добавок.
Присыпки наносятся на интактную кожу. Они состоят из талька, стеарата магния, диоксида кремния (кремния) или крахмала. Прилипая к коже, присыпки образуют маловязкую пленку, которая ослабляет механическое раздражение. Порошки обладают высушивающим (испаряющим) свойством.
Липофильная мазь (масляная мазь) состоит из липофильной основы (парафиновое масло, вазелин, ланолин) и может содержать до 10% порошковых веществ, например оксид цинка, оксид титана, крахмал или смесь из этих веществ. Эмульсия получается при смешивании с водой парафинов и неионного эмульгированного воска.
Паста (масляная паста) — мазь, содержащая более 10% порошковых компонентов.
Липофильный (жирный) крем — водная эмульсия в масле, которая наносится легче, чем масляная паста или масляная мазь.
Гидрогель и водорастворимая мазь имеют определенную консистенцию за счет разных гелеобразующих агентов (желатина, метилцеллюлозы, полиэтиленгликоля). Лосьоны являются водными суспензиями водорастворимых и твердых компонентов.
Гидрофильный (водный) крем — водно-масляная эмульсия, образованная с помощью эмульгатора; его также можно считать водно-масляной эмульсией эмульгирующей мази.
Все дерматологические препараты, имеющие липофильную основу, прилипают к коже в виде водоотталкивающей пленки. Они не смываются и предупреждают (ограничивают) выход воды из кожи. Поскольку кожа защищена от высыхания, повышается ее гидратация и эластичность. Уменьшенное испарение воды приводит к нагреванию закрытой кожи.
Гидрофильные препараты легко смываются и не препятствуют выходу воды сквозь кожу. Испарение жидкости сопровождается ощущением холода.
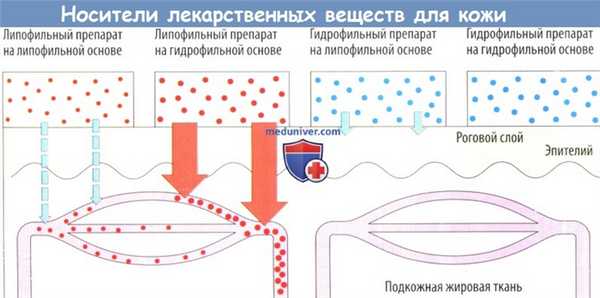
б) Дерматопогические средства, применяемые в качестве носителей действующего вещества. Для достижения мишени лекарственное средство должно покинуть фармакологическую форму и проникнуть в кожу, если нужен местный эффект (глюкокортикоидная мазь), или должно обладать способностью проникать в общий кровоток, если требуется системное действие (чрескожная система доставки, например нитроглицериновый пластырь).
Способность лекарственного вещества покидать свой носитель тем выше, чем выше разница в липофильности между ним и носителем (высокая склонность к высвобождению: гидрофильный лекарственный препарат и липофильный носитель и наоборот). Поскольку кожа представляет собой закрытый липофильный барьер, всасываются лишь липофильные лекарственные препараты.
Гидрофильные лекарственные средства не могут проникнуть даже через поверхностный слой кожи при использовании с липофильным носителем. Данная рецептура применяется в случаях, когда требуются высокие концентрации лекарственного препарата на поверхности кожи (неомициновая мазь при бактериальных кожных инфекциях).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дерматит и экзема. Глюкокортикостероиды, циклоспорин и пимекролимус при дерматите
Это взаимозаменяемые термины, обозначающие форму воспаления кожи, которая характеризуется присутствием межклеточного отека (спонгиоза) в эпидермисе. Термин часто используют для обозначения атопической экземы, но причиной заболевания могут также быть контакт с раздражающими агентами, например сильными кислотами или контактными аллергенами, такими как никель; гиперчувствительность к лекарственным средствам, дрожжам Pityrosporum (себорейный дерматит); местные факторы, например венозный стаз (варикозная экзема).
Рациональное лечение экземы заключается в попытках устранить или свести к минимуму влияние указанных этиологических факторов, а также лекарств, применяемых для ослабления воспалительной реакции (глюкокортикостероиды, циклоспорин, азатиоприн). Повреждение кожи, вызванное воспалением, приводит к повышенной чрезэпидермальной потере воды, которую частично можно скорригировать применением местных смягчающих средств. Следует использовать заменители мыла для уменьшения раздражения кожи и антагонисты Н1-рецепторов для борьбы с зудом, который может привести к дальнейшему повреждению кожи в результате расчесывания.
Местное применение глюкокортикостероидов служит основой терапии атопической экземы. Они оказывают противовоспалительный и сосудосуживающий эффекты и подавляют деление кератиноцитов. Глюкокортикостероиды можно подразделить на 4 группы соответственно их сосудосуживающей активности в тесте МакКензи, которая хорошо коррелирует с клиническим эффектом.
Следует учесть, что соли гидрокортизона существенно различаются по эффективности, поэтому дерматологи избегают назначать глюкокортикостероиды вне зависимости от их специфики. Фторированные глюкокортикостероиды обладают особенно сильным действием и системной абсорбцией. Есть сведения о том, что новые глюкокортикостероиды, флутиказона пропионат и мометазона фуроат, представляют собой сильные местные глюкокортикостероиды с менее выраженной системной абсорбцией.
Системное применение глюкокортикостероидов редко бывает необходимым в лечении атопической экземы, даже у взрослых. Системное действие глюкокортикостероидов относительно малоэффективно, наблюдается тахифилаксия и действие, обратное ожидаемому, они способны нарушать рост, особенно в период интенсивного роста у подростков.
Эффективность циклоспорина, облегчающего симптомы атопической экземы, была обнаружена случайно у пациентов, перенесших трансплантацию органов и одновременно страдавших экземой. Клинические испытания, проведенные на взрослых пациентах и детях, показали эффективность этого агента, часто проявляющуюся уже вскоре после начала лечения. Однако через несколько недель после окончания терапии заболевание рецидивировало. В настоящее время циклоспорин рекомендуют для кратковременного лечения атопической экземы у взрослых пациентов в случае отсутствия реакции на обычные способы терапии.
Циклоспорин действует главным образом на Т-лимфоциты, однако может влиять непосредственно на синтез ДНК и пролиферацию кератиноцитов.
До начала лечения циклоспорином необходимо тщательно обследовать пациентов, особенно в отношении функции почек. Уровень лекарственного средства в крови у пациентов с заболеваниями кожи обычно не определяют, т.к. используемые дозы (максимум 5 мг/кг) существенно ниже применяемых при трансплантации органов. Пациентам, принимающим циклоспорин, рекомендуется избегать избыточного солнечного освещения, а также лечения ультрафиолетовым облучением. Это обусловлено хорошо известным повышением числа случаев рака кожи у пациентов после трансплантации органов, что частично связано с иммуносупрессивной терапией.
Циклоспорин чаще используют для лечения псориаза, а не атопической экземы. Показанием являются случаи тяжелого псориаза, когда общепринятая терапия неэффективна или неприменима. Хороший эффект получен также при псориатической артропатии. Циклоспорин при этом заболевании можно использовать в сочетании с метотрексатом, чтобы снизить токсичность и кумулятивную дозу каждого агента.
Значение циклоспорина как средства лечения редких и тяжелых дерматозов, например гангренозной пиодермы, является предметом исследований.
Пимекролимус, Т-клеточный ингибитор второго поколения, также предназначен для лечения атопической экземы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
