Лихеноидный парапсориаз
Добавил пользователь Skiper Обновлено: 27.01.2026
Представлено наблюдение редкого дерматоза лихорадочного язвенно-некротического подтипа болезни мухи -Габермана. С учетом последних данных описаны этиология, патогенез, клинические и патоморфологические критерии диагностики, принципы терапии заболевания. на основе обзора литературы описываются исторические и современные данные классификации дерматоза и тактики ведения пациентов.
Ключевые слова
Полный текст
Об авторах
М А Парфенова
И Э Белоусова
д.м.н., доцент кафедры кожных и венерических болезней 194044, Санкт-Петербург, ул. Академика Лебедева, д. 6
А В Самцов
д.м.н., профессор, зав. кафедрой кожных и венерических болезней 194044, Санкт-Петербург, ул. Академика Лебедева, д. 6
Список литературы
- Bowers S., Warshaw E.M. Pityriasis lichenoides and its subtypes. J Am Acad Dermatol 2006; 55: 557-572.
- Brocq M.L. Les parapsoriasis. Ann Dermatol Syphiligr 1902; 3: 313-315.
- Raznatovskiy I.M. Parapsoriazy. Leningrad; 1977. [Разнатовский И.М. Парапсориазы. Ленинград; 1977. ]
- Neisser A. Zur Frage der lichenoiden Eruptionen. Verh Dtdch Dermatol Ges 1984; 4: 495-499.
- Jadassohn J. Ueber ein eigenartiges psoriasiformes und lichenoides Exanthem. Verh Dtsch Dermatol Ges 1984; 4: 524-529.
- Juliusberg F. Uber die Pityriasis lichenoides chronica (psoriasiform lichenoides Exanthem). Arch Dermatol Syph 1899; 50: 359-374.
- Mucha V. Uber einen der Parakeratosis variegata (Unna) bzw. Pityriasis lichenoides chronica (Neisser-Juliusberg) nahestehenden eigentumlichen Fall. Arch Dermatol Syph 1916; 123: 586-592.
- Habermann R. Uber die akut vereaufende, nekrotizierende Unterart der pityriasis lichenoides (Pityriasis lichenoides et varioliformis acuta). Dermatol Z 1925; 45: 42-48.
- Degos R., Duperrat B., Daniel F. Le parapsoriasis ulceronecrotique hyperthemique. Ann Derm Syph 1966; 93: 481-496.
- Cozzio A., Hafner J., Kempf W., Haffner A., Palmedo G., Michaelis S., Gilliet M., Zimmermann D., Burg G. Febrile ulceronecrotic Mucha Habermann's disease with clonality: a cutaneous T-cell lymphoma entity? J Am Acad Dermatol. 2004; 51(6): 1014-7.
- Tsai K.S., Hsieh H.J., Chow K.C., Lin T.Y., Chiang S.F., Huang H.H. Detection of cytomegalovirus infection in a patient with febrile ulceronecrotic Mucha Habermann’s disease. Int J Dermatol 2001; 40: 694-8.
- Torinuki W. Mucha Habermann's disease in a child: possible association with measles vaccination. J Dermatol 1992; 19: 253-5.
- Hsieh C.C., Chiu Y.K., Ho J.C., Huang S.C. Febrile ulceronecrotic Mucha Habermann’s disease: report of a case. Dermatol Sinica 2001; 19: 233-42.
© Парфенова М.А., Белоусова И.Э., Самцов А.В., 2013
Эта статья доступна по лицензии Creative Commons Attribution 4.0 International License.
Публикации в СМИ
Парапсориаз — группа приобретённых дерматозов неясной этиологии. Общие признаки — поверхностный характер очагов поражения (обычно эритематозно-папулёзные шелушащиеся высыпания), преимущественно хроническое (иногда рецидивирующее) течение, отсутствие генерализованных проявлений и субъективных ощущений, резистентность к лечению.
Клиническая картина
• Бляшечный парапсориаз. Болеют люди среднего и пожилого возраста, преимущественно мужчины. Обычно возникает при хронических эндогенных интоксикациях •• Слабошелушащиеся бляшки розовато-буроватого цвета с коричневатым оттенком, округлые, овальные или неправильных очертаний локализуются на конечностях, туловище (чаще на боковых поверхностях). Границы очагов чёткие, инфильтрацию не определяют •• Пятна могут существовать годами, не проявляя склонности к регрессу. Атрофии в очагах не бывает.
• Каплевидный парапсориаз (хронический лихеноидный лишай, узелковый псориазиформный дерматит) отмечают в 2 раза чаще у женщин молодого и среднего возраста. Обычно возникает на фоне инфекционно-токсического васкулита •• На коже внезапно появляются множественные круглые узелки размером до чечевицы, светло-розового цвета, иногда с буроватым оттенком, покрытые плотно сидящей в центре коричневато-сероватой чешуйкой, которая при снятии имеет вид облатки (феномен облатки) •• При поскабливании элементов удаётся вызвать отрубевидное шелушение (феномен скрытого шелушения), а при более интенсивном поскабливании на поверхности высыпаний появляются мельчайшие точечные кровоизлияния (феномен пурпуры).
• Лихеноидный парапсориаз (пёстрый или сетчатый парапсориаз, пёстрый паракератоз, Унны–Санти–Поллитцера болезнь): мелкие, часто фолликулярные папулы, группирующиеся в перекрещивающиеся полоски, образующие сеть.
Преобладающий возраст больных — 20–40 лет.
• Острый парапсориаз (парапсориаз оспенновидный лихеноидный острый, оспенновидный парапсориаз Мухи, Мухи болезнь, Мухи–Хабермана болезнь, острый лихеноидный и вариолиформный лишай); может предшествовать инфекционное заболевание •• Клиническая картина отличается полиморфизмом. Наряду с высыпаниями, сходными с таковыми при каплевидном парапсориазе, возникают геморрагические папулы, кровянистые корочки с элементами некроза, а также оспоподобные пустулы •• Обычно сопровождается лихорадкой и увеличением лимфатических узлов •• Через несколько недель после регресса процесса на месте бывших высыпаний остаётся пигментация, а нередко и атрофические рубцы •• В ряде случаев заболевание приобретает затяжное течение и трансформируется в каплевидный парапсориаз.
Дифференциальная диагностика • Псориаз • Папулёзный сифилид • Красный плоский лишай • Себорейный дерматит • Ветряная оспа • Начальная стадия грибовидного микоза.
Лекарственная терапия. Специфических средств лечения не существует. Применяют светолечение (УФ типа B), PUVA-терапию, наружно — мази с ГК. При остром парапсориазе и распространённом процессе назначают небольшие дозы ГК.
Прогноз благоприятный.
Синонимы • Брока парапсориаз • Эритродерма макулопапулярная
МКБ-10 • L41 Парапсориаз
Код вставки на сайт
Парапсориаз
Парапсориаз — группа приобретённых дерматозов неясной этиологии. Общие признаки — поверхностный характер очагов поражения (обычно эритематозно-папулёзные шелушащиеся высыпания), преимущественно хроническое (иногда рецидивирующее) течение, отсутствие генерализованных проявлений и субъективных ощущений, резистентность к лечению.
Клиническая картина
• Бляшечный парапсориаз. Болеют люди среднего и пожилого возраста, преимущественно мужчины. Обычно возникает при хронических эндогенных интоксикациях •• Слабошелушащиеся бляшки розовато-буроватого цвета с коричневатым оттенком, округлые, овальные или неправильных очертаний локализуются на конечностях, туловище (чаще на боковых поверхностях). Границы очагов чёткие, инфильтрацию не определяют •• Пятна могут существовать годами, не проявляя склонности к регрессу. Атрофии в очагах не бывает.
• Каплевидный парапсориаз (хронический лихеноидный лишай, узелковый псориазиформный дерматит) отмечают в 2 раза чаще у женщин молодого и среднего возраста. Обычно возникает на фоне инфекционно-токсического васкулита •• На коже внезапно появляются множественные круглые узелки размером до чечевицы, светло-розового цвета, иногда с буроватым оттенком, покрытые плотно сидящей в центре коричневато-сероватой чешуйкой, которая при снятии имеет вид облатки (феномен облатки) •• При поскабливании элементов удаётся вызвать отрубевидное шелушение (феномен скрытого шелушения), а при более интенсивном поскабливании на поверхности высыпаний появляются мельчайшие точечные кровоизлияния (феномен пурпуры).
• Лихеноидный парапсориаз (пёстрый или сетчатый парапсориаз, пёстрый паракератоз, Унны–Санти–Поллитцера болезнь): мелкие, часто фолликулярные папулы, группирующиеся в перекрещивающиеся полоски, образующие сеть.
Преобладающий возраст больных — 20–40 лет.
• Острый парапсориаз (парапсориаз оспенновидный лихеноидный острый, оспенновидный парапсориаз Мухи, Мухи болезнь, Мухи–Хабермана болезнь, острый лихеноидный и вариолиформный лишай); может предшествовать инфекционное заболевание •• Клиническая картина отличается полиморфизмом. Наряду с высыпаниями, сходными с таковыми при каплевидном парапсориазе, возникают геморрагические папулы, кровянистые корочки с элементами некроза, а также оспоподобные пустулы •• Обычно сопровождается лихорадкой и увеличением лимфатических узлов •• Через несколько недель после регресса процесса на месте бывших высыпаний остаётся пигментация, а нередко и атрофические рубцы •• В ряде случаев заболевание приобретает затяжное течение и трансформируется в каплевидный парапсориаз.
Дифференциальная диагностика • Псориаз • Папулёзный сифилид • Красный плоский лишай • Себорейный дерматит • Ветряная оспа • Начальная стадия грибовидного микоза.
Лекарственная терапия. Специфических средств лечения не существует. Применяют светолечение (УФ типа B), PUVA-терапию, наружно — мази с ГК. При остром парапсориазе и распространённом процессе назначают небольшие дозы ГК.
Прогноз благоприятный.
Синонимы • Брока парапсориаз • Эритродерма макулопапулярная
Лихеноидный парапсориаз
ГБУ РД "Республиканский кожно-венерологический диспансер", Махачкала
Парапсориаз: клинико-терапевтические параллели
Журнал: Клиническая дерматология и венерология. 2017;16(2): 73‑77
ГБУ РД "Республиканский кожно-венерологический диспансер", Махачкала
Представлены анализ данных литературы и собственные наблюдения трех вариантов парапсориаза: каплевидного, бляшечного и лихеноидного, каждый из которых может представлять самостоятельное заболевание. В обзоре литературы указано, что сегодня парапсориаз расценивают как доброкачественные иммунореактивные или лимфопролиферативные дерматозы с участием Т-клеток. Дано описание и представлены фотоизображения каплевидного парапсориаза (КП). В зависимости от остроты течения КП различают три клинические формы: хроническую, подострую и острую, например, вариолиформный парапсориаз Габермана—Муха, parapsoriasis lichenoides et varioliformis acuta (PLEVA). Представлены также клиническая картина бляшечного парапсориаза и его дифференциальная диагностика. Выделяют следующие его клинические формы: парапсориаз мелкобляшечный доброкачественный (пальцевидный), парапсориаз крупнобляшечный воспалительный, парапсориаз крупнобляшечный пойкилодермический. Дана интерпретация термину пойкилодермия — изменение кожи, характеризующееся обязательным наличием в очагах поражения атрофии в сочетании с двумя или более симптомами: сетчатая гиперпигментация, телеангиоэктазия, участки депигментации, пурпура, шелушение, фолликулярный кератоз. Представлены фотоизображения лихеноидного парапсориаза (ЛП), который является редкой разновидностью. Элементы его напоминают красный плоский лишай, однако зуд отсутствует. При рассасывании высыпаний ЛП развивается буроватая гиперпигментация, телеангиоэктазия и иногда поверхностная атрофия. В работе указан подход к терапии всех клинических форм парапсориаза, отмечены их резистентность к проводимому лечению и возможность трансформации в грибовидный микоз. Приведенные наблюдения клинических форм парапсориаза позволят дерматологам своевременно идентифицировать это заболевание и взять пациента на диспансерное наблюдение.
ГБУ РД "Республиканский кожно-венерологический диспансер", Махачкала
В 1902 г. французский дерматолог М. Брок [1] ввел в дерматологию термин парапсориаз, который объединил несколько сравнительно редких заболевания кожи. Автор выделил три варианта этого дерматоза: каплевидный, бляшечный и лихеноидный, каждый из которых, по мнению М. Брока, представляет самостоятельное заболевание. Однако эти дерматозы имеют и ряд общих признаков, позволяющих объединить их хроническое течение, отсутствие общих расстройств, отсутствие выраженных субъективных ощущений, поверхностный характер процесса, слабую выраженность гиперемии и шелушения, резистентность к терапии, а также наличие переходных форм между различными вариантами парапсориаза [2].
Сегодня парапсориаз расценивают как доброкачественные иммунореактивные или лимфопролиферативные дерматозы с участием Т-клеток. Основу дермального инфильтрата у больных парапсориазом составляют CD4±клетки с Т-клеточной клональностью, что свидетельствует о лимфопролиферативном процессе [3].
У больных каплевидным парапсориазом установлены выраженные изменения проницаемости и резистентности капилляров, подобные тем, которые наблюдают при свином тифе и скарлатине. Это может быть связано с реакцией гиперчувствительности на инфекционные агенты с поражением сосудов поверхностной сети кожи по типу инфекционно-токсического васкулита. Установлено, что заболеванию нередко предшествуют грипп, ангина, стрептококковая инфекция, хронический тонзиллит [4].
И.М. Разнатовский [5] рассматривает бляшечный парапсориаз как реакцию кожи на эндогенную интоксикацию, обусловленную хроническими заболеваниями внутренних органов, в основном желудочно-кишечного тракта (запоры, гастрит, колит, язвенная болезнь, холецистит) и мочеполовых органов (мочекаменная болезнь, гломерулонефрит, аденома предстательной железы). Прослеживается отчетливая зависимость улучшения кожного процесса от терапии вышеперечисленных заболеваний. Токсические факторы через вегетативную нервную систему воздействуют на состояние стенки сосудов кожи.
Клиническая картина парапсориаза отличается большим разнообразием. Различают три формы парапсориаза: каплевидный, бляшечный и лихеноидный.
Каплевидный парапсориаз (КП; синонимы: дерматит псориазиформный нодулярный Ядассона, питириаз лихеноидный хронический Юлиусберга, хронический лихеноидный лишай, parapsoriasis guttata Bracg) проявляется узелковыми высыпаниями диаметром 2—5 мм светло-розового (иногда буровато-красного) цвета [1, 6]. В зависимости от остроты течения заболевания различают три клинические формы: хроническую, подострую и острую, например, вариолиформный парапсориаз Габермана—Муха, parapsoriasis lichenoides et varioliformi sacuta (PLEVA).
При хронической форме выявляют симптомы:
1) в период развернутой клинической картины «скрытого шелушения» и точечного кровоизлияния, пурпуры (определяются при поскабливании), а также ложного полиморфизма элементов, изредка в процесс вовлекаются слизистые оболочки (мелкие единичные серовато-белые папулы);
2) в период регресса, разрешения процесса — симптом «облатки» (видимая на глаз чешуйка на поверхности папулы, которая снимается целиком) (рис. 1);
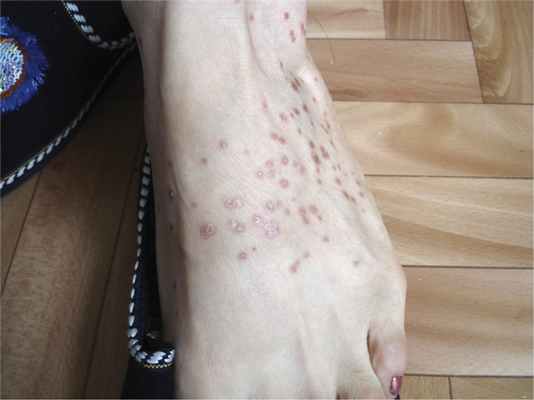
Рис. 1. Симптом облатки — видимая глазом чешуйка на поверхности папулы, которая отделяется целиком.
3) при полном разрешении папулы и рассасывания инфильтрата остается матово-белая чешуйка в виде тонкой пластинки, прикрепленной в центре и отстающей по краям — симптом «коллодийной пленки» (6) (рис. 2).
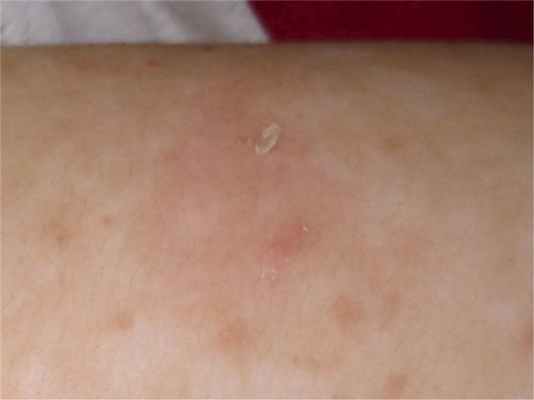
Рис. 2. Симптом коллодийной пленки.
Инфильтрат в основании папул незначительный и с трудом прощупывается. Зуд, как правило, отсутствует.
При разрешении папул остаются депигментированные пятна (рис. 3). Одновременно с папулами могут наблюдаться розеолезные пятна, иногда покрытые пластинчатыми чешуйками. Изредка встречаются высыпания на слизистых оболочках в виде точечных белых папул размером с булавочную головку.
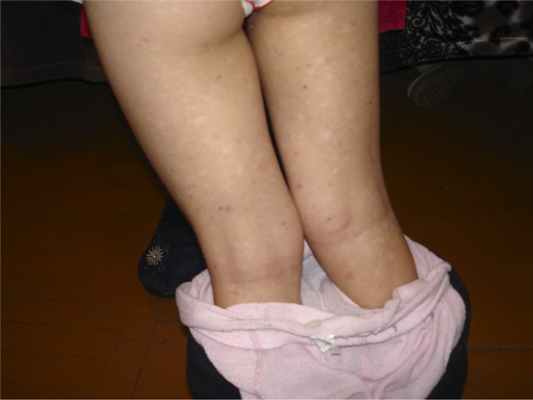
Рис. 3. Депигментированные пятна, оставшиеся после разрешения папул.
Хроническая форма КП встречается часто. Элементы локализуются преимущественно на внутренней поверхности плеч и предплечий, боковой поверхности грудной клетки, на груди, в нижней части живота, верхней части спины и в области крестца; в области бедер и подколенных ямок. Элементы не группируются и не сливаются. Волосистая часть головы, лицо, ладони и подошвы обычно не поражаются [7]. Заболевание длится годами с улучшениями в летнее время.
Подострая форма КП характеризуется наряду с элементами, типичными для вышеописанной формы геморрагическими папулами синюшного цвета. После их разрешения сохраняется выраженная пигментация, реже лейкодерма. Общее состояние не нарушается.
Острый вариолиформный парапсориаз Габермана—Муха. Заболевание встречается в любом возрасте, но чаще в юношеском. Часто наблюдается продромальный период: небольшое повышение температуры, общая слабость, увеличение лимфоузлов в 2/3 случаев. Папулы 2—8 мм в диаметре, иногда с пузырьком (геморрагическое содержимое). Везикулы и пустулы, как правило, находятся на поверхности папул и представляют собой одну из стадий развития элемента [6]. Часть папул некротизирована, элементы ссыхаются в корочки, после отторжения которых остаются оспеновидные рубчики и пигментация. Одновременно у больных можно наблюдать высыпания, характерные для хронического К.П. Слизистые оболочки поражаются наиболее часто при этой форме КП.
Разрешение сыпи происходит в течение 1—1,5 мес, иногда до 6 мес.
В западной литературе болезнь Габермана—Муха и К.П. Юлиусберга рассматривают как острую и хроническую формы лихеноидного парапсориаза. Термины «острый» и «хронический» относятся к характеристике индивидуальных очагов, а не к течению заболевания [8].
Для лечения КП показана пенициллина натриевая соль (на курс 12—15 мл ЕД), 10% хлорид кальция (10 мл внутривенно через день), 30% тиосульфат натрия (10 мл внутривенно через день, на курс 10 инъекций), 10% кальция глюконат (10 мл внутримышечно через день, на курс 10 инъекций), 0,5% новокаин (по 2—5 мл внутримышечно), аскорутин (по 1 таблетке 3 раза в день, или никотиновая кислота по 0,1 г 3 раза в день в течение 2—3 нед), ксантинола никотинат (по 0,15 г 3 раза в день курсом 2—3 нед), а также ПАСК, фтивазид, фотохимиотерапия.
При хронической и подострой форме можно назначить ПУВА-терапию, однако солнечных лучей и ультрафиолетового излучения следует избегать. Эффективны при КП антималярийные препараты (делагил по 0,25 г 1—2 раза в день), витамины группы B, ангиопротекторы (пармидин, продектин) [6].
При парапсориазе Габермана—Муха показаны кортикостероиды: преднизолон по 15—20 мг в сутки с постепенным снижением по полтаблетки в 7 дней после достижения эффекта; дексаметазон по 1,5—2 мг в сутки. При этой форме кортикостероиды назначают в комбинации с тетрациклином или эритромицином.
Местно применяют кортикостероидные мази, кремы, аэрозоли оксикорт, полькортолон, 2% линкомицин, 1% эритромициновую пасту.
Клиническая картина бляшечного парапсориаза (БП) отличается от К.П. Для этой формы характерны пятна желтовато-буроватого или коричневого цвета с резкими границами, иногда неправильных очертаний (рис. 4). Пятна покрыты незаметными мелкими плотно сидящими чешуйками. При поскабливании отмечается небольшое шелушение, напоминающее симптом скрытого шелушения (питириазиформное шелушение), имеется симптом «папиросной бумаги», однако феномен точечного кровоизлияния не наблюдают. Пятна слегка инфильтрированы, размером от 0,5 см до ладони взрослого человека.
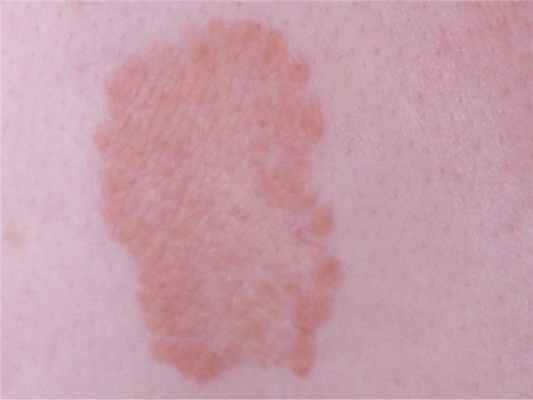
Рис. 4. Желтовато-бурое пятно неправильных очертаний бляшечного парапсориаза.
Располагаются экзантемы чаще на грудной клетке параллельно ребрам, на нижних конечностях, редко поражается кожа волосистой части головы (алопеция). Кожа ладоней и подошв обычно не поражена. Может отмечаться увеличение периферических лимфоузлов.
Выделяют следующие клинические формы БП:
1) парапсориаз мелкобляшечный доброкачественный (пальцевидный) — высыпания многочисленные, мелкие, преимущественно на боковых поверхностях туловища, красновато-желтые, иногда группируются в виде полос;
2) парапсориаз крупнобляшечный воспалительный (parapsoriasis engrandesplagues Brogue), как правило, имеет хроническое течение (до нескольких десятков лет), периодически беспокоит зуд. Мы наблюдали женщину 30 лет с подобной формой БП, которая в течение 13 лет страдает этим заболеванием. Она отмечает, что при ухудшении погоды в очагах поражения (рис. 5) возникают зуд и гиперемия;
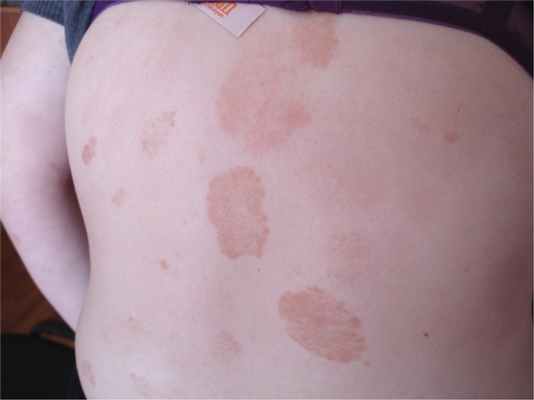
Рис. 5. Парапсориаз крупнобляшечный воспалительный.
3) парапсориаз крпнобляшечный пойкилодермический — форма с соответствующими изменениями кожи [6].
Пойкилодермия — изменение кожи, характеризующееся обязательным наличием в очагах поражения атрофии, в сочетании с двумя или более симптомами:
Зимой при БП наблюдается появление свежих высыпаний, летом — частичная ремиссия либо полное разрешение высыпаний [6].
А.В. Самцов и Л.Э. Белоусова [9] указывают в своей статье, что из всех многочисленных вариантов парапсориаза осталась лишь одна четко очерченная его форма — мелкобляшечная, а крупнобляшечная форма представляет собой раннюю стадию грибовидного микоза.
Терапия БП представляет определенные трудности. Необходимы обследование и лечение заболеваний желудочно-кишечного тракта. Назначают также витамины B1, B6, B12 по 20—30 инъекций каждого препарата (последовательные курсы); аскорбиновую и никотиновую кислоты, ксантинола никотинат; наружно — кортикостероидные мази, ПУВА-терапию, с осторожностью ультрафиолетовое облучение (УФО) в субэритемных дозах. Сосудистые средства (пармидин, продектин) назначают с антималярийными препаратами, липотропными средствами (липоевая кислота, полиспонин) [6].
Лихеноидный парапсориаз (ЛП; синонимы: лишай пестрый, паракератоз пестрый, паракератоз сетчатый, парапсориаз лихеноидный хронический Юлиусберга) является редкой разновидностью парапсориаза.
Первичные элементы — плоские милиарные, розовые (или буровато-красные) папулы, покрытые чешуйками (рис. 6), может наблюдаться вдавление в центре. Узелки могут сливаться, образуя сетчатые структуры (рис. 7) или бляшки (рис. 8). При поскабливании папул появляется незначительная пурпура (рис. 9). Элементы напоминают красный плоский лишай, однако зуд отсутствует. При рассасывании высыпаний развиваются буроватая гиперпигментация, телеангиоэктазия и иногда поверхностная атрофия.
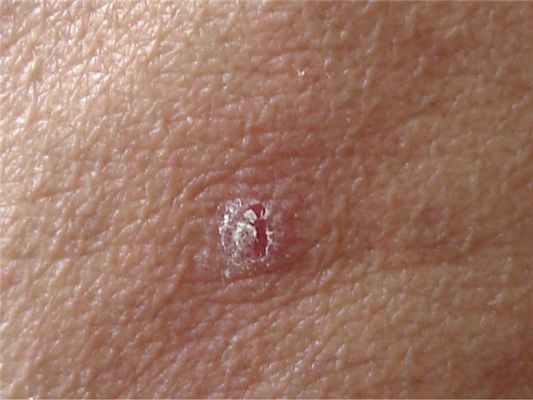
Рис. 6. Папулы лихеноидного парапсориаза.
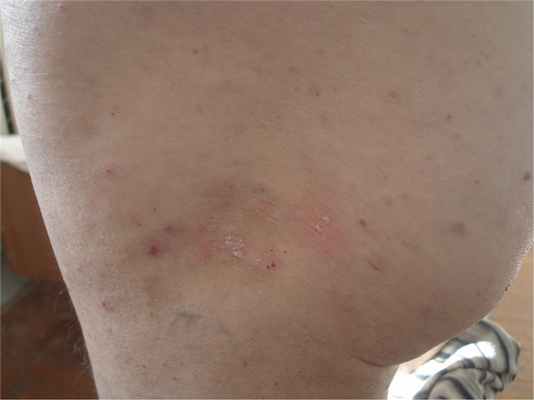
Рис. 7. Сетчатые структуры при лихеноидном парапсориазе.
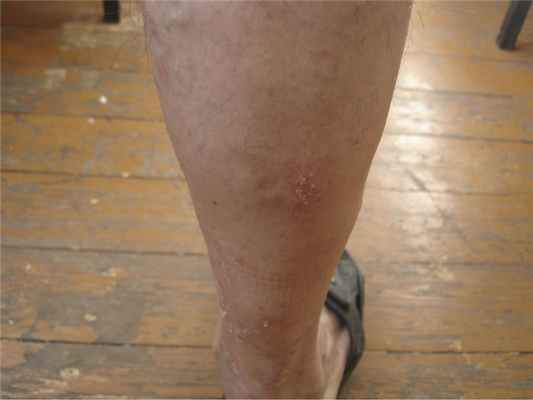
Рис. 8. Бляшечные элементы лихеноидного парапсориаза.
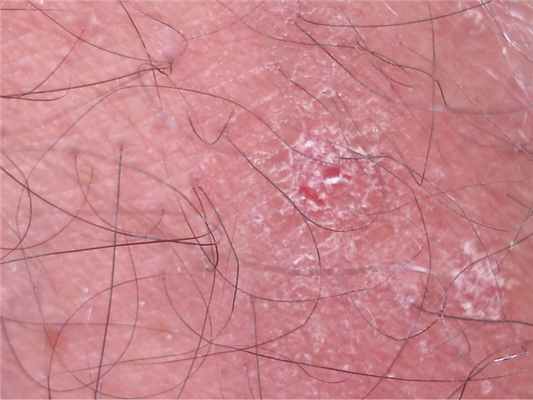
Рис. 9. Незначительная пурпура на папуле лихеноидного пара-псориаза.
Заболевание наблюдается у лиц обоего пола 20—40 лет с одинаковой частотой, существует длительно, может трансформироваться в грибовидный микоз [4].
ЛП резистентен к терапии. Показаны курсы витаминотерапии B1, B6, B12 по 20—25 инъекций каждого, никотиновая кислота, УФО. Наружное лечение малоэффективно [6].
Приведенные наблюдения фотоизображений клинических форм парапсориаза позволят дерматологам своевременно идентифицировать заболевание, провести дифференциальную диагностику и лечение.
Острый лихеноидный парапсориаз
Острый лихеноидный парапсориаз (болезнь Муха-Габермана) – острая доброкачественная папулосквамозная разновидность каплевидного парапсориаза. Клиническим отличием патологии является истинный полиморфизм высыпаний, папулы, пустулы, буллы, геморрагии, гетерогенные корки и варицеллеподобные (геморрагические) элементы, сочетающиеся с привычными для каплевидного псориаза розовыми каплевидными папулами. Первичные элементы рассеяны, располагаются симметрично. Заболевание дебютирует остро и очень быстро генерализуется. Возможны явления продрома. Способно к самостоятельному спонтанному разрешению. Единственным достоверным методом диагностики является биопсия. При необходимости назначают местные и системные стероиды и антибиотики.
Общие сведения
Острый лихеноидный парапсориаз – полиморфный дерматоз неясной этиологии, который является разновидностью парапсориаза, характеризуется острым дебютом и спонтанным разрешением процесса. Известна также редкая тяжелая фебрильная язвенно-некротическая форма заболевания, требующая лечения в стационаре. Обычно на месте первичных вариолиформных элементов остаются оспоподобные рубчики, папулы разрешаются с явлениями гиперпигментации, что клинически напоминает каплевидный псориаз. Именно этот факт дал некоторым дерматологам основание считать острый лихеноидный парапсориаз разновидностью каплевидного. Патология чаще возникает у мужчин подросткового и молодого возраста, не имеет расовых особенностей, встречается во всех этнических группах и географических регионах, внесезонна. Актуальность проблемы на современном этапе связывают с возможностью спонтанной трансформации острого лихеноидного парапсориаза в злокачественный грибовидный микоз.
Причины острого лихеноидного парапсориаза
Этиология патологического процесса не ясна. В современной дерматологии рассматривают три возможных причины развития острого лихеноидного парапсориаза. Ведущей считается инфекционная теория. С этой точки зрения острый лихеноидный парапсориаз провоцируется внедрением в кожу инфекционного антигена-возбудителя, запускающего защитную реакцию антиген-антитело. Антигенное проникновение нарушает целостность клеток иммунной системы местного и общего уровня, начинается выработка медиаторов воспаления, итогом которой становятся реакции кожи в виде высыпания первичных элементов.
К инфекционной теории близка теория возникновения острого лихеноидного парапсориаза вследствие качественного нарушения Т-клеточной ткани. В этом случае воспаление кожи рассматривается как процесс, спровоцированный ответной реакцией (возможно на вирус) с участием комплекса Т-лимфоцитов +С04, подавляющих цитокины и продуцирующих интерлейкины, которые участвуют в пролиферации лимфоидной ткани. Результатом становятся высыпания на коже лимфопролиферативного характера, способные в любой момент трансформироваться в грибовидный микоз. Процесс диссеминирует с реактивным вовлечением лимфоузлов.
Третья теория предполагает возникновение аллергического васкулита в результате образования иммунных комплексов. При таком варианте в качестве повреждающего кожу фактора рассматривают аллергическое начало, которое при внедрении вызывает сенсибилизацию дермы. Аллергизированная кожа становится гиперчувствительной и в ответ на любое негативное воздействие начинает активно продуцировать антитела, в результате развивается аутоиммунный процесс с поражением сосудов.
Симптомы острого лихеноидного парапсориаза
Клинические проявления заболевания сводятся к внезапному появлению симметричных высыпаний на сгибательных поверхностях конечностей, животе и передней части грудной клетки. Первичные элементы представлены бурыми эритемами, мелкими (от 1 мм до 7 мм) розовыми выпуклыми папулами и буллами с центральным геморрагическим некрозом. Высыпания появляются на фоне быстро проходящего субъективного ухудшения общего самочувствия. Первоначально волосистая часть кожи головы, ладони и подошвы не поражаются, затем процесс может распространиться и на эти участки кожного покрова. Через несколько месяцев высыпания самостоятельно разрешаются. Возможно поражение слизистых полости рта, языка.
Появлению элементов в отдельных случаях предшествуют высокая температура, астения, чувство разбитости, слабость, миалгии. Затем возникает полиморфная сыпь, элементы которой сливаются в крупные очаги с приподнятыми краями, изъязвлением и центральным некрозом. В 70% случаев увеличиваются регионарные лимфатические узлы. При появлении перечисленных симптомов говорят о тяжёлом течении фебрильной язвенно-некротической формы заболевания. Такая разновидность способна хронизироваться и персистировать в течение нескольких месяцев или лет. Течение острого лихеноидного парапсориаза зависит от общего состояния здоровья пациента и его иммунитета.
Диагностика острого лихеноидного парапсориаза
Клинический диагноз ставит дерматолог на основании симптомов заболевания и результатов биопсии. В исследуемом фрагменте кожи из очага поражения находят выраженный гиперкератоз, некроз эпидермальных клеток и лимфоцитарный инфильтрат. В дерме инфильтрат состоит из Т-клеточных цитотоксических лимфоцитов. Дифференцируют острый лихеноидный парапсориаз с ветрянкой, хроническим лихеноидным и каплевидным парапсориазом, лимфоматоидным папулёзом, пустулёзным сифилидом, болезнью Джанотти-Крости, многоформной эритемой, аллергическим васкулитом, папулонекротическим туберкулёзом кожи и токсикодермией.
Лечение острого лихеноидного парапсориаза
Тактика лечения заболевания зависит от тяжести патологического процесса и его распространённости. В терапии патологического процесса дерматологи выделяют три линии. Первая линия – приём антибиотиков тетрациклинового ряда или макролидов внутрь по индивидуальным схемам, использование в лечении кортикостероидов и местных иммуномодуляторов. Вторая линия – применение физиотерапии: ПУВА-терапия, УФБ-терапия. Третья линия – назначение цитостатиков. В тяжёлых случаях возможна смешанная терапия патологического процесса. При отсутствии эффекта от амбулаторного лечения или распространении процесса пациента госпитализируют. Наружно назначают эмоленты (вещества на жировой основе, равномерно распределяющиеся по коже), гормональные мази, препараты с алклометазоном, снижающим боль, зуд и выраженность воспаления в коже. Методов профилактики пока не существует. Прогноз неопределенный, при этом острая форма поддается лечению лучше других разновидностей заболевания и реже трансформируется в грибовидный микоз.
Острый вариолиформный парапсориаз Мухи — Габермана с формированием гипертрофических рубцов у подростка
В статье описан случай вариолиформного (оспоподобного) парапсориаза Мухи – Габермана у подростка с формированием гипертрофических рубцов на местах разрешения патологических элементов. Парапсориазы – гетерогенная группа хронических воспалительных дерматозо
Abstract. The article describes a case of Mucha – Habermann varioliform (smallpox-like) parapsoriasis in a teenager. Parapsoriasis is a heterogeneous group of chronic inflammatory dermatoses that are characterized by the presence of spots and/or papules and plaques covered with small scales. The relevance of parapsoriasis is due to the ambiguity of the etiopathogenetic mechanisms of the disease, the lack of a generally accepted classification. Interest in the disease is partly due to the possibility of transformation of parapsoriasis to T-cell lymphoma (fungal mycosis). Description of the clinical case. Patient A., 14 years old, went to the skin and Venereological dispensary in Surgut with complaints of multiple rashes on the skin of the trunk and limbs, accompanied by minor soreness, burning and moderate itching. Ill for about 10 days, the beginning of the disease was associated with hypothermia. The appearance of the rash was preceded by a sharp rise in body temperature to 38 °C, chills, weakness, malaise. Objectively: the pathological skin process was widespread. Rashes were localized in the torso area on the skin of the chest, back, abdomen, upper and lower limbs. It is represented by multiple miliary and lenticular papules of pink-red color, pustules. In the Central part of most elements, zones of necrosis or ulcerative defects from 0,2 to 2 cm in diameter, hemorrhagic crusts were visualized. The diagnosis of acute varioliform parapsoriasis was made on the basis of clinical and anamnestic data and the results of additional research methods. The treatment used antibacterial drugs, detoxification methods, physiotherapy (light therapy). The outcome of treatment is improvement. When actively called after 6 months, hypertrophic and smallpox-like scars of the skin of the trunk and extremities were found during examination. This clinical example is of interest to dermatovenerologists and pediatricians. It illustrates the relative goodness of the course of dermatosis, despite the brightness and acuteness of clinical manifestations. Timely treatment has significantly improved both the child's condition and quality of life. Due to the rare occurrence of acute lichenoid parapsoriasis, doctors may experience difficulties in making a diagnosis. The case is presented in order to attract the attention of the medical community to the problem of parapsoriasis. For citation: Pavlova E. V., Ulitina I. V., Efanova E. N. Mucha – Habermann acute varioliform parapsoriasis with the formation of hypertrophic scars in a teenager // Lechaschy Vrach. 2022; 2 (25): 36-39. DOI: 10.51793/OS.2022.25.2.006
Резюме. В статье описан случай вариолиформного (оспоподобного) парапсориаза Мухи – Габермана у подростка с формированием гипертрофических рубцов на местах разрешения патологических элементов. Парапсориазы – гетерогенная группа хронических воспалительных дерматозов, которые характеризуются наличием пятен и/или папул и бляшек, покрытых мелкопластинчатыми чешуйками. Актуальность парапсориазов обусловлена неясностью этиопатогенетических механизмов развития заболевания, отсутствием общепринятой классификации. Дано описание клинического случая. Пациент А., 14 лет, обратился в кожно-венерологический диспансер г. Сургута с жалобами на множественные высыпания на коже туловища, конечностей, сопровождающиеся незначительной болезненностью, жжением и умеренным зудом. Болен около 10 дней, начало заболевания связывал с переохлаждением. Появлению сыпи предшествовал резкий подъем температуры тела до 38? С, озноб, слабость, недомогание. Объективно: патологический кожный процесс носил распространенный характер. Высыпания локализовались в области туловища на коже груди, спины, живота, верхних и нижних конечностей. Представлены множественными милиарными и лентикулярными папулами розово-красного цвета, пустулами. В центральной части большинства элементов визуализировались зоны некроза или язвенные дефекты от 0,2 до 2 см в диаметре, геморрагические корки. Диагноз острого вариолиформного парапсориаза выставили на основании клинико-анамнестических данных, результатов дополнительных методов исследования. В лечении использовались антибактериальные препараты, дезинтоксикационные методы, физиотерапия (светолечение). Исход лечения – улучшение. При активном вызове на осмотр спустя 8 месяцев были обнаружены гипертрофические и оспенновидные рубцы кожи туловища и конечностей. Приведенный клинический пример представляет интерес для дерматовенерологов и педиатров. Иллюстрирует относительную доброкачественность течения дерматоза несмотря на яркость и остроту клинических проявлений. Своевременно назначенное лечение позволило существенно улучшить как состояние ребенка, так и качество его жизни. Ввиду редкой встречаемости острого лихеноидного парапсориаза врачи могут испытывать сложности при постановке диагноза. Случай приведен с целью привлечения внимания медицинского сообщества к проблеме парапсориаза.
Парапсориазы (ППсо) – гетерогенная группа хронических воспалительных дерматозов, которые характеризуются наличием пятен и/или папул и бляшек, покрытых мелкопластинчатыми чешуйками [1].
Актуальность ППсо обусловлена неясностью этиопатогенетических механизмов их развития и отсутствием общепринятой классификации [2]. Согласно современным представлениям в понятие ППсо включены 5 отдельных нозологических форм: лихеноидный, мелко- и крупнобляшечный, каплевидный, вариолиформный. Крайне редко встречающейся разновидностью является острый лихеноидный вариолиформный питириаз – болезнь Мухи – Габермана (1:6000-12 000).
По данным литературы заболевание регистрируется в любом возрасте, чаще юношеском, с преобладанием у лиц мужского пола. Имеется точка зрения, что эта форма ППсо представляет собой особую форму реактивного васкулита инфекционно-аллергического генеза [3]. Заболевание характеризуется острым началом, развитием фебрильной температуры, симптомами интоксикации (ознобами, общей слабостью и недомоганием), лимфаденопатией. Патологический кожный процесс носит распространенный и симметричный характер. Наиболее часто высыпания локализуются в области туловища и проксимальных отделов конечностей. Кожа в области ладоней, подошв, волосистой части головы и лица обычно остается интактной. Наблюдается истинный полиморфизм высыпаний (папулы, везикулы, пустулы) [2, 4]. Часть элементов сыпи некротизируется, в центре быстро формируются болезненные язвы. При их заживлении образуются «штампованные» рубцы 6. Разрешение сыпи происходит в течение 1-1,5 месяцев, иногда до 6 месяцев [11]. В анализах крови при этом обнаруживаются различные неспецифические отклонения, но их практическое значение невелико. У некоторых больных повышается СОЭ, возникает гипергаммаглобулинемия [5, 9-11]. Диагноз лихеноидного питириаза устанавливается на основании клинических данных и результатов гистологического исследования.
Гистологически отмечается утолщение эпидермиса, очаговый паракератоз, вакуолизация и дистрофические изменения клеток шиповатого слоя. Выраженность этих дистрофических изменений колеблется от образования внутриэпидермальных пузырьков (спонгиоз) до очаговых некрозов. В дерме обнаруживается лимфогистиоцитарный инфильтрат, преимущественно периваскулярный [10].
Дифференциальную диагностику ППсо Мухи – Габермана необходимо проводить с токсикодермией, геморрагическим васкулитом, лимфоматоидным папулезом. По данным литературы для наружного медикаментозного лечения рекомендовано применение топических глюкокортикостероидных препаратов (ГКС) умеренной и высокой степени активности. В системной терапии применяют антибактериальные препараты курсом до 14 дней, ГКС, метотрексат либо циклоспорин по соответствующим схемам, физиотерапевтические методы (неселективная ультрафиолетовая (УФ) терапия (УФА + УФБ), селективная УФ-терапия (УФБ), узкополосная УФБ (311 нм)) [1, 3, 11].
Клинический случай
Пациент А., 14 лет, обратился к дерматовенерологу амбулаторно-поликлинического отделения кожно-венерологического диспансера (КВД) Сургута в сопровождении матери. Предъявлял жалобы на множественные высыпания на коже туловища и конечностей, сопровождающиеся незначительной болезненностью, жжением и умеренным зудом. Считал себя больным в течение 10 дней, когда впервые появились высыпания на коже туловища. Начало заболевания связывает с переохлаждением (длительное пребывание вне помещения). Появлению сыпи предшествовали резкий подъем температуры тела до 38? С, озноб, слабость, недомогание. Самостоятельно принимал жаропонижающие средства, локально тушировал отдельные элементы раствором бриллиантового зеленого без выраженного положительного эффекта. Распространение сыпи на кожу туловища и конечностей отмечал за 2-3 дня. В связи с распространенностью кожного процесса пациент был направлен на лечение в стационарное отделение КВД Сургута.
Анамнез жизни: на Севере с рождения. Родился в срок, без патологии. На диспансерном учете у других специалистов не состоит. Прививки по возрасту. Наследственность дерматологически не отягощена. Аллергические реакции на лекарственные препараты в прошлом отрицает.
Физикальная диагностика
Общее состояние удовлетворительное. Положение активное. Телосложение правильное, удовлетворительного питания. Температура тела – 36,5 °С.
Сердечно-сосудистая система: пульс – 116 ударов в минуту, частота сердечных сокращений (ЧСС) – 110 в минуту, пульс ритмичный, удовлетворительного наполнения. Верхушечный толчок не изменен, локализован в пятом межреберье. Тоны сердца ясные, ритмичные, средней громкости. Артериальное давление (АД) – 129/76 мм рт. ст. Шумов нет.
Система органов пищеварения: язык влажный, обложен белым налетом. Зев симметричный, чистый, задняя стенка глотки раздражена, нёбные миндалины розовые, не увеличены. Живот мягкий, безболезненный при пальпации, печень не увеличена, селезенка не пальпируется. Стул в норме, регулярный, оформленный, 1 раз в день.
Мочевыделительная система: симптом Пастернацкого отрицательный, мочеиспускание не нарушено, безболезненное.
Локальный статус: патологический кожный процесс носил распространенный характер. Высыпания локализовались на коже груди, спины, живота, верхних и нижних конечностей. Представлен множественными милиарными и лентикулярными папулами розово-красного цвета, пустулами. В цент-ральной части большинства элементов визуализировались зоны некроза или язвенные дефекты от 0,2 до 2 см в диаметре, геморрагические корки. Язвы болезненные при пальпации (рис. 1-3). Кожа лица, волосистой части головы, кистей и стоп свободна от высыпаний. Ногтевые пластины кистей и стоп не изменены. Температурная, болевая и тактильная чувствительность в очагах сохранена. Дермографизм красный. Периферические лимфоузлы не увеличены. Видимые слизистые оболочки свободны от высыпаний. Других высыпаний на коже и видимых слизистых оболочках не наблюдается.
Лабораторные исследования: в общем анализе крови отмечается незначительное повышение СОЭ – 25 мм/ч, в биохимическом – без патологических отклонений, общий анализ мочи – без особенностей.
Иммуноферментный анализ: антитела на лямблиоз, аскаридоз, токсокароз не обнаружены.
Копроцитограмма: простейшие и яйца глистов не обнаружены.
Гистологическое исследование: утолщение эпидермиса, дистрофические изменения клеток его шиповатого слоя. Вокруг сосудов – инфильтраты из лимфоцитов, гистиоцитов, фибробластов. Такая морфологическая картина возможна при язвенно-некротическом подтипе лихеноидного ППсо.
На основании жалоб, данных анамнеза и клинической картины, результатов исследования выставлен клинический диагноз: «L41.0 Питириаз лихеноидный и оспоподобный острый (болезнь Мухи — Габермана), язвенно-некротический подтип».Лечение: дезинтоксикационная терапия – раствор натрия хлорида (0,9 %) – 200,0 внутривенно капельно № 5; раствор натрия тиосульфата (30%) – 10,0 внутривенно медленно № 7, гипосенсибилизирующая терапия – лоратадин 10 мг в сутки внутрь 10 дней, наружно – комбинированный топический ГКС бетаметазон + гентамицин 2 раза в день 10 суток, туширование очагов раствором анилиновых красителей 2 раза в день 5 суток. Внутрь – кларитромицин 250 мг 2 раза в сутки 7 дней.
Динамика и исход
На фоне лечения отмечалась положительная динамика. При выписке из стационара на коже в очагах папулы регрессировали, корочки отторглись, язвы находились в стадии рубцевания с формированием вариолиформных рубцов. На месте папул сформировались пятна поствоспалительной гипопигментации. Больной выписан с улучшением под наблюдение дерматовенеролога амбулаторного звена. Рекомендовано полноценное обследование у педиатра для исключения инфекционной и сопутствующей соматической патологии. Наблюдался пациент неохотно и нерегулярно. При активном вызове на осмотр спустя 8 месяцев, наряду с оспенновидными рубцами, обнаружены гипертрофические рубцы кожи туловища и конечностей (рис. 4, 5). При опросе выяснено, что гипертрофические рубцы развились примерно через 2 месяца после выписки из стационара. Субъективно не беспокоили, пациент на новые высыпания не обращал внимания. В лечении рубцов в настоящее время не заинтересован. Повторных эпизодов ППсо не отмечал.
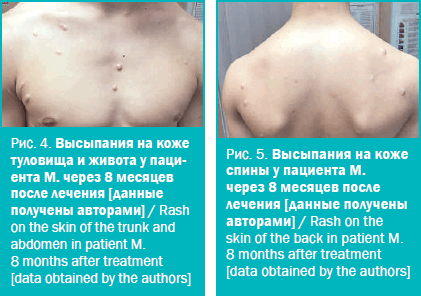
Вариолиформный парапсориаз Мухи – Габермана является редким и малоизученным заболеванием, сопровождающимся нарушением качества жизни и не всегда имеющим благоприятный прогноз. Приведенный клинический случай демонстрирует типичную картину вариолиформного ППсо с присущими клинико-анамнестическими особенностями (характерные папулы с зонами некроза и язвенными дефектами, пол, возраст пациента, сезонность, острое начало с лихорадкой и симптомами интоксикации), что совпадает с данными литературы [9, 11]. По мнению ряда авторов, высыпания при ППсо могут осложняться присоединением вторичной инфекции [2, 9]. В описанном случае, несмотря на положительный ответ на своевременно начатую медикаментозную терапию, заболевание разрешилось формированием гипертрофических рубцов, хотя по данным литературы именно для этой формы характерно образование оспенновидных рубцов. Согласно результатам современных исследований у людей с генетической предрасположенностью гипертрофические рубцы могут формироваться под действием различных факторов, в том числе изменений гормонального статуса [13, 14]. В данном случае эндокринный дисбаланс мог быть обусловлен половым созревания пациента. При этом в целом исход заболевания благоприятный. По мнению некоторых авторов, у большинства больных с острым лихеноидным ППсо хронический лихеноидный ППсо не развивается 11. Течение ППСо у нашего пациента также ограничилось одним эпизодом высыпаний; не отмечен переход заболевания в хронический лихеноидный ППсо.
Заключение
Приведенный клинический пример представляет интерес для дерматовенерологов и педиатров и иллюстрирует относительную доброкачественность течения дерматоза несмотря на яркость и остроту клинических проявлений. Своевременно назначенное лечение позволило существенно улучшить как состояние подростка, так и качество его жизни. Ввиду достаточно редкой встречаемости острого лихеноидного ППсо врачи могут испытывать сложности при постановке диагноза и необходимости своевременного назначения адекватной терапии. Случай приведен для привлечения внимания медицинского сообщества к проблеме ППсо и вероятности разрешения описанной разновидности гипертрофическими рубцами.
От родителя пациента получено согласие на использование медицинских данных для учебного процесса и научной деятельности без указаний персональных данных.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
1 Бюджетное учреждение Ханты-Мансийского автономного округа – Югры Сургутский клинический кожно-венерологический диспансер; 628403, Россия, Ханты-Мансийский автономный округ – Югра, Сургут, ул. Береговая, 70
2 Бюджетное учреждение высшего образования Ханты-Мансийского автономного округа – Югры Сургутский государственный университет; 628412, Россия, Ханты-Мансийский автономный округ – Югра, Сургут, пр. Ленина, 1
Сведения об авторах:
Information about the authors:
Острый вариолиформный парапсориаз Мухи - Габермана с формированием гипертрофических рубцов у подростка/ Е. В. Павлова, И. В. Улитина, Е. Н. Ефанова
Для цитирования: Павлова Е. В., Улитина И. В., Ефанова Е. Н. Острый вариолиформный парапсориаз Мухи – Габермана с формированием гипертрофических рубцов у подростка // Лечащий Врач. 2022; 2 (25): 36-39. DOI: 10.51793/OS.2022.25.2.006
Теги: кожа, сыпь, дерматоз, воспаление
Читайте также:
