Лимфома Беркитта - клиника, диагностика, лечение
Добавил пользователь Валентин П. Обновлено: 22.01.2026
ВДХТ с аутоТГСК – высокодозная химиотерапия с последующей трасплантацией аутологичных гемопоэтических стволовых клеток.
ПМВКЛ - первичная медиастинальная В-крупноклеточная лимфома
ЦНС – центральная нервная система
ПЭТ – позитронно-эмиссионная томография
Термины и определения
Первичная медиастинальная В-крупноклеточная лимфома (ПМВКЛ) относится к первичным экстранодальным опухолям и происходит из В-клеток мозгового слоя вилочковой железы.
Диффузная В-крупноклеточная лимфома (ДВКЛ) является гетерогенной группой лимфатических опухолей с различными клиническими, морфологическими, иммунофенотипическими, цитогенетическими проявлениями и с разным ответом на терапию. Субстратом опухоли являются крупные В-лимфоидные клетки с выраженным атипизмом и полиморфизмом, с размером ядра в два и более раз превышающим размер ядра малого лимфоцита. Опухолевые клетки в большинстве случаев располагаются диффузно, но могут быть и разбросанными среди зрелых В-лимфоцитов, иногда на фоне Т-клеточного окружения, или формировать очаговые скопления 3.
Нодальная ДВКЛ – заболевание с первичным и преимущественным поражением лимфоузлов
Экстранодальная ДВКЛ – заболевание с первичным поражением любого органа, кроме лимфоузлов
1. Краткая информация
1.1 Определение
ДВКЛ является гетерогенной группой лимфатических опухолей с различными клиническими, морфологическими, иммунофенотипическими, цитогенетическими проявлениями и с разным ответом на терапию. Субстратом опухоли являются крупные В-лимфоидные клетки с выраженным атипизмом и полиморфизмом, с размером ядра в два и более раз превышающим размер ядра малого лимфоцита. Опухолевые клетки в большинстве случаев располагаются диффузно, но могут быть и разбросанными среди зрелых В-лимфоцитов, иногда на фоне Т-клеточного окружения, или формировать очаговые скопления.
1.2 Этиология и патогенез.
В-клетки образуются в костном мозге, где происходит первичная перестройка генов, кодирующих синтез иммуноглобулинов. Гены вариабельного региона легких цепей (k или ?) собраны с помощью соединяющих (J – joing), а гены вариабельного региона тяжелых цепей - с помощью соединяющих (J) и разнообразных (D – diversity) сегментов.
Клетки с «успешной перестройкой» генов иммуноглобулинов (наивные В-клетки), покидают к/м и попадают во вторичные лимфоидные органы - л/у, миндалины, селезенку, пейеровы бляшки. В них В-клетки, подвергающиеся действию антигена, образуют фолликулы вместе с фолликулярными дендритными клетками и Т-клетками. В результате этого процесса формируются зародышевые центры во вторичных лимфоидных фолликулах. В зародышевом центре вторичных фолликулов наивные B-клетки, не имеющие адекватного антигена и не способные произвести функциональное антитело, подвергаются апоптозу, т.е. погибают. Но в В-клетках с адекватными антигенами и способными произвести функциональное антитело в зародышевом центре происходит переключение класса иммуноглобулина (IgM, IgD на IgG, IgA или IgE), а также соматическая гипермутация (замена одного нуклеотида в гипервариабельных регионах иммуноглобулинов), после чего В-клетки покидают фолликул, становясь окончательно дифференцированными плазматическими клетками или долгоживущими В-клетками памяти. Случайные неудачи в управлении этими процессами и играют решающую роль в развитии B-клеточных опухолей, в том числе ДВКЛ.
Патогенез ДВКЛ плохо изучен. Разнообразие клинических и морфологических проявлений ДВКЛ, иммунофенотипа позволяет предположить, что ДВКЛ является не единой нозологической формой, а группой лимфатических опухолей, имеющих близкий, но неодинаковый патогенез.
Это доказывают и молекулярно-цитогенетические исследования последних лет, позволившие выделить несколько вариантов ДВКЛ в зависимости от уровня дифференцировки опухолевых клеток, типов нарушения клеточных процессов, хромосомных аномалий [4].
В патогенезе ДВКЛ, вероятно, имеют значения многие гены, регулирующие события в зародышевых центрах, но изученным механизмом является перестройка гена Bcl-6, которая вызвана неправильным переключением класса иммуноглобулинов В-клеток в зародышевом центре. Ген Bcl-6 расположен в локусе 3q27 и экспрессируется исключительно В-клетками зародышевого центра.
В физиологических условиях ген Bcl-6 связывается с определенными регулирующими последовательностями ДНК, влияет на транскрипцию других генов, участвующих в В-клеточной активации и терминальной дифференцировке лимфоцитов. При перестройке локуса 3q27 происходит блок дальнейшей дифференцировки В-клеток в плазматические клетки, что приводит к бесконтрольной пролиферации В-клеток зародышевого центра.
1.3 Эпидемиология.
1.4 Кодирование по МКБ 10 :
C83.3 Лимфома крупноклеточная (диффузная) - ретикулосаркома
Лимфома Беркитта - клиника, диагностика, лечение
Лимфома Беркитта (ЛБ) — высокоагрессивная В-клеточная лимфома, описанная впервые R. J. Lukes и R. D. Collins как лимфома из мелких клеток с неизвитым ядром. Первое упоминание было в работах A. Cook как об опухоли верхней челюсти детей в Уганде и относится к 1897 г. Опухоль имеет ряд четких специфических характеристик: отчетливую связь с инфицированием вирусом Эпштейна — Барр (ВЭБ), географические особенности [эндемический вариант (80 %) встречается в Африке, Новой Гвинее и спорадический тип (20 %) наблюдается в других частях земного шара], транслокацию (8; 14), реаранжировку гена с-тус, экспрессию CD19, CD20, CD22, CD10 — общего антигена ОЛЛ, большую фракцию роста, очень короткое время удвоения опухолевого клеточного клона и своеобразную клинику: большая частота поражения экстранодальных зон или развития острого лейкемического поражения костного мозга.
Эндемический (африканский) вариант лимфомы Беркитта возникает в детском возрасте (пик заболеваемости 4—7 лет), в 2 раза чаще у мальчиков. Регионы заболеваемости эндемическим типом лимфомы Беркитта в Африке совпадают с областями высокой заболеваемости эндемической малярией.
Спорадический вариант лимфомы Беркитта описан в разных областях земного шара, везде чаще возникает у детей и подростков, составляя 1,2 % от всех лимфом в странах западной Европы и США и 30—50 % от всех лимфом детей. Средний возраст взрослых больных — 30 лет с преобладанием мужчин в 2 или 3 раза. В некоторых регионах (Южная Америка, Северная Африка) встречаются оба варианта болезни.
Низкий социально-экономический статус страны в сочетании с ранним инфицированием ВЭБ ассоциируется с высокой частотой развития ВЭБ-позитивной лимфомы Беркитта.
Лимфома Беркитта, ассоциированная с иммунодефицитом, развивается у больных СПИДом (с частотой 25—40 % обнаружения ВЭБ), при других иммунодефицитных состояниях развивается значительно реже.
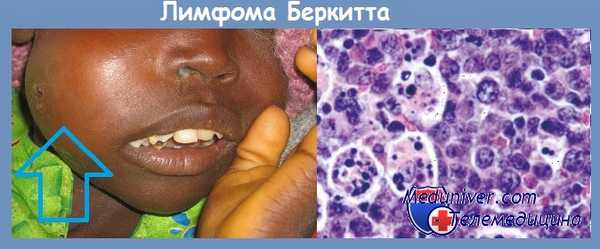
Наиболее частое расположение опухолей — экстранодальные зоны. При некоторых различиях в клинических проявлениях вариантов лимфомы существует одинаковый и очень высокий риск поражения ЦНС у всех больных. Африканскому варианту присуще поражение челюстей (70 %) и других костей лицевого скелета (у половины больных), тонкой и толстой кишки и/или большого сальника (60 %), яичников, яичек, почек, орбиты, молочных желез.
Нередко вовлекаются в опухолевый процесс обе молочные железы в пубертатном периоде или во время ранней беременности. При спорадическом варианте поражение челюстей встречается значительно реже; более характерно возникновение больших опухолевых масс в брюшной полости и ретроперитонеальном пространстве (с развитием компрессии спинного мозга и нижней параплегии). Часто вовлечение илеоцекального угла кишечника; опухоли других экстранодальных зон выявляются с той же частотой, что и при эндемическом варианте. Могут поражаться периферические лимфатические узлы, чаще у взрослых; вовлечение лимфатического аппарата глоточного кольца Вальдейера и медиастинального пространства — редкие проявления болезни. Лейкемическая фаза развивается у больных с опухолями больших размеров, но в редких случаях заболевание дебютирует с развития острого лейкоза (лейкемия Беркитта, ОЛЛ/LЗ по FAB-классификации.
Лейкемия Беркитта встречается лишь в 2 % случаев среди всех ОЛЛ, но развивается у 30 % больных с лимфомой Беркитта. При лимфоме Беркитта у больных с иммунодефицитом частота нодальных проявлений и поражения костного мозга одинакова; при этом в 2/з случаев поражение костного мозга сочетается с вовлечением ЦНС (наиболее часто в виде менингеальных проявлений, однако могут встречаться, хотя и реже, все возможные типы поражения ЦНС). Достаточно часто отмечается сочетание поражения оболочек и черепно-мозговых нервов (преимущественно зрительного и лицевого — в 30 %). Распространенность процесса определяется в соответствии с системой S. Murphy и Н. Hustu и модифицированной системой I. Magrath.
Массивное интраабдоминальное поражение сопровождается высокой частотой грозных осложнений: кишечная непроходимость, перфорация, кровотечения, венозная компрессия с тромбообразованием и тромбоэмболией, нарушение функции почек за счет сдавления мочеточников и др.
При изолированном абдоминальном поражении единственным диагностическим методом является лапаротомия. Но следует подчеркнуть, что при лимфоме Беркитта положительно влияет на прогноз максимальное хирургическое удаление опухолевых масс: снижается риск развития осложнений и улучшаются результаты лечения. Однако это вмешательство не сдерживает продолжающегося роста опухоли, если химиотерапия не будет начата в ближайшие 48 ч (хотя это и увеличивает риск развития послеоперационных инфекционных осложнений).
Опухоль растет диффузно и состоит из мономорфных В-клеток средних размеров (крупнее малого лимфоцита и меньше клеток при крупноклеточных лимфомах) с круглым ядром (содержит 2— 5 нуклеол) и умеренно базофильной цитоплазмой. Выделяется классический морфологический тип лимфомы Беркитта (присущ эндемической форме и встречается у большинства больных при спорадической форме — особенно у детей) и варианты: с плазмоцитоидной дифференцировкой (может встречаться у детей, но чаще развивается у пациентов с иммунодефицитом) и атипичная, или беркиттоподобная, лимфома (в отличие от классического типа наблюдается большой полиморфизм размера и формы ядра).
Клиническая классификация лимфомы Беркитта

Опухолевые клетки экспрессируют поверхностный IgM и В-клеточные антигены (CD19, CD20, CD22), CD10, BCL-6. Клетки CD5 и CD23 негативны. BCL-2 не экспрессируется. CD21, рецептор C3d, может экспрессироваться только при эндемической форме. Монотипические интрацитоплазматиче-ские иммуноглобулины могут присутствовать при плазмоцитоидном варианте. Отличительной чертой является большая доля фракции роста: почти 100 % клеток Ki-67 позитивны. Инфильтрация Т-клетками менее выражена, чем при ДККЛ.
В опухолевых клетках происходит реаранжировка генов тяжелых и легких цепей иммуноглобулинов.
Характерными молекулярными признаками лимфомы Беркитта являются транслокация с-тус с q24 хромосомы 8 в q32-регион Ig тяжелых цепей хромосомы 14 [t(8,14) (q24; q32)] и его активация в 80 % случаев. Это классическая генетическая поломка при эндемической лимфоме Беркитта. В 15 % случаев происходит транслокация 8q24 в регион IgK легких цепей 2р хромосомы 11 [t(2;8)] и в 5 % случаев наблюдается транслокация с-тус в регион Igh легких цепей 22q хромосомы 11 [t(22;8)]. Инактивация р53 встречается в 30—40 %, достаточно закономерна делеция 6q.
Основным лечебным мероприятием является химиотерапия. Лучевая терапия (даже в виде локального воздействия при поражении яичек или наличии опухолевых узлов в веществе головного мозга) не улучшает результаты адекватной системной лекарственной терапии. Столь же ненадежен хирургический метод: радикальное удаление абдоминальных опухолевых масс улучшает качество жизни, но не влияет на прогноз; однако диагностическая лапаротомия бывает необходима при спорадическом варианте болезни, поскольку поражение абдоминальных лимфатических узлов является первым и единственным проявлением болезни у подавляющего большинства больных.
Уже в 60-е годы XX в. была показана недостаточная эффективность монохимиотерапии. Полихимиотерапия является методом выбора. Поскольку значительную долю больных составляют подростки, предпочтение отдается коротким интенсивным курсам с целью снижения риска развития отдаленных токсических эффектов (развитие вторых опухолей, бесплодия, нарушение роста и т. д.). Обязательным компонентом лечения является профилактика поражения ЦНС. Исключение составляет I стадия болезни или состояние после радикального иссечения интраабдоминальных опухолей, так как в этих клинических ситуациях риск вовлечения ЦНС минимален. Прогноз лимфомы Беркитта у взрослых значительно хуже, чем у детей. Терапия без включения высоких доз метотрексата допустима только в случае радикального оперативного иссечения одиночных опухолевых образований (прогностически — низкий риск).
При промежуточном риске (в костном мозге менее 70 % опухолевых клеток) используется 3 г/м2 метотрексата, а при высоком риске (содержание опухолевых клеток в костном мозге более 70 %) доза метотрексата увеличивается до 8 г/м2. Кроме того, при высоком риске необходима более агрессивная консолидация и поддерживающая терапия четырьмя месячными курсами. Применение лечения по протоколу BFM-86, BFM-90 или режимам CODOX-M и IVAC обусловливает достижение практически одинаковых результатов. Использование высокодозной химиотерапии с трансплантацией костного мозга в 1-й линии изучается. Строго обязательна профилактика туморлизиссиндрома. Основным видом профилактики поражения ЦНС является интратекальное введение метотрексата, цитарабина и преднизолона.
Лучевая терапия (краниальное или краниоспинальное облучение) лимфомы Беркитта не является адекватным профилактическим мероприятием и не имеет преимуществ перед химиотерапией — констатировано развитие большого числа ранних рецидивов в ЦНС и увеличение отдаленных токсических повреждающих эффектов.
При достижении частичной ремиссии после индукционной терапии лимфомы Беркитта, но без прогрессирования болезни можно добиться стойкого положительного ответа использованием высокодозных режимов. Рецидивы развиваются в основном в первые 8 мес. Отсутствие рецидива в эти сроки позволяет надеяться на благоприятный прогноз. При африканском эндемическом варианте у всех больных рецидивы реализуются в течение первого года. Лечение рецидива осуществляется с обязательной сменой комбинации химиопрепаратов и включением в схемы препаратов платины или осуществления высокодозной химиотерапии с аллогенной ТКМ (DHAP, ESHAP и др.). Особенно плохой прогноз у пациентов при развитии нечувствительного рецидива — больные не переживают 9-месячный срок.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лимфома Беркитта
Лимфома Беркитта – опухоль высокой степени злокачественности, относящаяся к группе неходжкинских лимфом. Первичный очаг может локализоваться не только в лимфоузлах, но и в различных органах и тканях: в костях лицевого скелета, желудке, кишечнике, молочных железах и т. д. Характерен агрессивный местный рост и быстрое метастазирование. Лимфома Беркитта проявляется деформацией лица и костей скелета, лихорадкой, желтухой, диспепсией и неврологическими расстройствами. Диагноз выставляют на основании осмотра, данных биопсии и других исследований. Лечение – химиотерапия, лучевая терапия, хирургические операции.
Общие сведения
Лимфома Беркитта – крайне агрессивное злокачественное новообразование, преимущественно экстранодальной локализации; разновидность В-клеточных лимфом. Быстро распространяется за пределы лимфатической системы, после чего в процесс вовлекаются внутренние органы, ЦНС и костный мозг. Эндемическая форма лимфомы Беркитта составляет около 80% от общего количества случаев заболевания, спорадическая – около 20%. Эндемической формой преимущественно страдают дети, проживающие в Южной Африке и Новой Гвинее. Пик заболеваемости приходится на возраст 4-7 лет, болезнь вдвое чаще обнаруживается у мальчиков.
Спорадическая форма лимфомы Беркитта выявляется в разных странах мира, составляет чуть больше 1% от общего количества лимфом, диагностируемых в США и странах Западной Европы. Средний возраст пациентов около 30 лет, соотношение мужчин и женщин – 2,5:1. Обе формы лимфомы Беркитта нередко возникают на фоне СПИДа. Большинство пациентов инфицированы вирусом Эпштейна-Барр. В России данное заболевание практически не встречается. Лечение лимфомы Беркитта осуществляют специалисты в сфере онкологии, гематологии, отоларингологии, стоматологии, челюстно-лицевой хирургии, офтальмологии, ортопедии, гастроэнтерологии и т. д.
Этиология и патогенез
Причины развития лимфомы Беркитта точно не выяснены. Несмотря на частое сочетание данной патологии с инфицированием вирусом Эпштейна-Барр, большинство исследователей считают, что лимфома Беркитта возникает под влиянием нескольких факторов, в числе которых – низкий уровень иммунитета, контакт с канцерогенами и ионизирующая радиация. Специалисты отмечают корреляцию между уровнем социального неблагополучия региона и количеством ВЭБ-положительных лимфом Беркитта, указывая на возможную связь между неблагоприятными условиями жизни и ролью вируса Эпштейна-Барр в развитии этого заболевания.
Вирус Эпштейна-Барр относится к семейству герпесвирусов. Согласно современным представлениям, наряду с другими вирусами, входящими в это семейство, принимает участие в возникновении опухолевых клеток. Широко распространен, выявляется у половины детей и у 90-95% взрослых жителей Северной Америки. В большинстве случаев никак не проявляется. В список заболеваний, ассоциированных с этим вирусом, включают не только лимфому Беркитта, но и другие неходжскинские лимфомы, лимфогранулематоз, инфекционный мононуклеоз, герпес, рассеянный склероз, синдром хронической усталости и некоторые другие заболевания.
Вирус Эпштейна-Барр связывается с определенными рецепторами на поверхности В-лимфоцитов, выступая в роли активатора мутации. Кроме того, этот вирус изменяет В-клетки, стимулируя их постоянную пролиферацию. Ученые предполагают, что именно такие измененные клетки в последующем становятся основой для формирования первичного очага лимфомы Беркитта. Отмечено также, что мужчины, страдающие данным заболеванием, часто имеют наследственную аномалию Х-хромосомы, что обуславливает неадекватный иммунный ответ при попадании в организм вируса Эпштейна-Барр.
При эндемической форме лимфомы Беркитта очаги чаще всего выявляются в области челюсти, при спорадической – в желудке, кишечнике, поджелудочной железе, почках, яичках, яичниках, веществе мозга, мозговых оболочках, других органах и тканях. При проведении гистологического исследования лимфомы Беркитта обнаруживаются незрелые лимфоидные клетки, в ядрах которых видны мелкие зерна хроматина. Из-за большого количества липидов такие клетки слабо окрашиваются, что придает материалу характерный вид «звездного неба».
Симптомы лимфомы Беркитта
Для классического варианта лимфомы Беркитта характерно появление одного или нескольких узлов в области челюсти. Узлы быстро увеличиваются в размере, прорастают близлежащие органы и ткани, вызывая видимую деформацию лица. Лимфома Беркитта разрушает кости лицевого скелета, поражает щитовидную железу и слюнные железы, вызывает выпадение зубов, затрудняет дыхание и глотание. Появление узла сопровождается гипертермией и явлениями общей интоксикации. В последующем лимфома Беркитта метастазирует, поражая кости и центральную нервную систему, становясь причиной развития патологических переломов, деформаций конечностей и неврологических расстройств. Возможны парезы, параличи и нарушения функции тазовых органов.
При абдоминальной форме лимфомы Беркитта первично поражаются внутренние органы: желудок, поджелудочная железа, кишечник, почки и пр. Эта форма болезни отличается быстрым прогрессирующим течением и представляет значительные трудности в процессе диагностики. Клетки лимфомы Беркитта быстро распространяются по различным органам, вызывая боли в животе, диспепсию, желтуху и лихорадку. При поражении кишечника может развиваться кишечная непроходимость.
При лимфоме Беркитта также могут наблюдаться массивные кровотечения, перфорация полых органов, сдавление мочеточников с последующим нарушением функции почек и сдавление вен с тромбэмболией. При образовании крупных конгломератов в забрюшинном пространстве лимфома Беркитта может осложняться поражением позвоночника и спинного мозга с развитием нижней параплегии. Со временем опухоль метастазирует в отдаленные лимфоузлы. При этом лимфатические узлы средостения и глоточного кольца при обеих формах болезни обычно остаются интактными.
В 2% случаев первым проявлением лимфомы Беркитта становится лейкемия. При прогрессировании заболевания лейкемическая фаза возникает у каждого третьего пациента (чаще – при новообразованиях больших размеров). Вовлечение в процесс центральной нервной системы считается прогностически неблагоприятным признаком. Обычно проявляется в виде менингеальных симптомов. Поражение мозговых оболочек при лимфоме Беркитта нередко сочетается с нарушением работы черепно-мозговых нервов. Чаще всего страдают лицевой и зрительный нерв. При отсутствии лечения лимфома Беркитта быстро прогрессирует. Летальный исход наступает в течение нескольких недель или месяцев.
С учетом распространенности процесса выделяют следующие стадии лимфомы Беркитта:
- I стадия – поражается одна анатомическая область.
- IIа стадия – поражаются две смежных области.
- IIб стадия – поражается более двух областей, расположенных с одной стороны диафрагмы.
- III стадия – поражения выявляются с обеих сторон диафрагмы.
- IV стадия – в процесс вовлекается ЦНС.
Диагностика
Диагноз выставляется на основании жалоб, анамнеза, результатов внешнего осмотра и данных объективных исследований. Пациентам с подозрением на лимфому Беркитта выполняют биопсию лимфатического узла с последующим гистологическим исследованием. Назначают ИФА, РТ-ПЦР и ПЦР. Проводят рентгенографию черепа, КТ, МРТ, УЗИ внутренних органов и другие исследования для оценки поражения ЛОР-органов, органов брюшной полости, других органов и систем. По показаниям осуществляют стернальную пункцию. Дифференциальную диагностику проводят с другими злокачественными лимфомами.
Лечение лимфомы Беркитта
Основным методом лечения лимфомы Беркитта является полиохимиотерапия. Поскольку данным заболеванием чаще страдают дети, химиотерапию обычно проводят короткими курсами, чтобы уменьшить риск возникновения отсроченных токсических эффектов (нарушений роста, бесплодия, развития других злокачественных новообразований). Во всех случаях, кроме лимфомы Беркитта I стадии и состояния после радикального удаления опухоли, расположенной в брюшной полости, осуществляют профилактику поражений ЦНС с использованием метотрексата, преднизолона и цитарабина.
Химиотерапию дополняют приемом иммуномодуляторов и противовирусных средств. Назначают большие дозы интерферонов, фоскарнет и ганцикловир. Возможность применения других противовирусных препаратов для лечения лимфомы Беркитта пока находится в стадии изучения. В некоторых источниках сообщают об использовании комбинации химиотерапии и лучевой терапии, однако, исследования показывают, что облучение не повышает эффективность терапии с использованием лекарственных препаратов.
Радикальное хирургическое удаление опухоли, расположенной в брюшной полости или забрюшинном пространстве, рассматривается как вспомогательный метод лечения лимфомы Беркитта, улучшающий качество жизни пациентов, но не оказывающий влияния на прогноз. Операции при опухолях челюстей (даже сопровождающихся выраженной деформацией) не показаны из-за обильной васкуляризации лимфомы Беркитта и высокого риска развития массивного кровотечения. Иногда хороший эффект дает своевременная пересадка костного мозга.
Прогноз и профилактика
Лимфома Беркитта глазницы: признаки, гистология, лечение, прогноз
Лимфома Беркитта — неходжкинская лимфома, все чаще выявляемая в глазнице (1-14). Первые описания лимфомы Беркитта характеризовали ее как быстро прогрессирующую солидную лимфому с предрасположенностью к поражению нижней челюсти и органов брюшной полости у детей, проживающих в определенных районах Африки (2). В восточной Африке эта опухоль составляет приблизительно 50% всех злокачественных новообразований у детей (4).
Выделяют три отдельных формы лимфомы Беркитта: африканский тип, неафриканский (американский) тип и ассоциированный с синдромом приобретенного иммунодефицита (СПИД) тип; опухоли всех трех типов могут поражать мягкие ткани и кости глазницы и прорастать в глазное яблоко (2-14).
В серии наблюдений 1264 новообразований глазницы, описанной авторами, наблюдался лишь один случае этой опухоли (американский тип) (5).
а) Клиническая картина. При африканской форме поражение глазницы зачастую развивается вторично вследствие прорастания опухоли верхнечелюстной кости. При американской форме, как правило, поражаются лимфоузлы, костный мозг и внутренние органы. СПИД-ассоциированной форме опухоли свойственно более агрессивное течение, в основном она поражает центральную нервную систему больных СПИДом (6).
Африканская лимфома Беркитта. Массивное поражение обеих глазниц и вторичная кератопатия и изъязвление роговицы вследствие ее обнажения у ребенка-африканца. Неафриканская лимфома Беркитта. Отек век и экзофтальм справа у ребенка 26 месяцев. Аксиальная Т2-взвешенная МР-томограмма: пациент, представленный на рисунке выше; вдоль наружной стенки глазницы определяется удлиненное объемное образование. Гистологический препарат новообразования, показанного на рисунке выше: определяются пласты лимфоцитов с островками гистиоцитов (гематоксилин-эозин, х300). СПИД-ассоциированная лимфома Беркитта. Остро развившиеся отек века и экзофтальм у подростка. КТ, аксиальная проекция: пациент, представленный на рисунке выше; определяется диффузное поражение переднего отдела глазницы опухолью. Отмечен выраженный эффект химиотерапии.
б) Диагностика. Объемные образования брюшной полости и глазницы у ребенка-африканца, сопровождающиеся двусторонним или односторонним экзофтальмом и смещением глазного яблока вверх, с высокой вероятностью указывают на диагноз.
При КТ и МРТ определяется объемное образование верхней челюсти, вторично прорастающее в глазницу. При американской форме опухоли на томограммах обычно выявляются объемное образование придаточных пазух носа и вторичное прорастание опухоли в глазницу.
СПИД-ассоциированная форма опухоли поражает как мягкие ткани, так и кости глазницы (12, 13). Пациенту с подозрением на лимфому Беркитта необходимо провести системное обследование на предмет диагностики лимфом и инфекции ВИЧ.
в) Патологическая анатомия. Лимфома Беркитта представляет собой пролиферат плотно упакованных В-лимфоцтов. Рассеянные в ткани опухоли гистиоциты, содержащие фагоцитированный детрит, при микроскопии под малым увеличением формируют классическую картину «звездного неба».
В большинстве случаев удается выявить инфекцию вируса Эпштейна-Барр. Во многих случаях выявляются хромосомные аномалии, чаще всего транслокация хромосомы 8 на длинное плечо. В настоящее время становится ясным, что в патогенезе лимфомы Беркитта играет некоторую роль и вирус Эпштейна-Барр, но его значение остается неизвестным.
г) Лечение. Лечение проводится параллельно терапии системного заболевания. Обычно выполняется биопсия с одновременной попыткой циторедукции новообразования. Эта опухоль чрезвычайно чувствительна к химиотерапевтическим препаратам, в том числе к циклофосфамиду, вин-кристину, метотрексату, а также к преднизону. В некоторых случаях, когда опухоль оказывается резистентной к химиотерапии, проводится внешняя лучевая терапия (30 Гр на пораженную зону). В последние годы прогноз этого заболевания значительно улучшился.
Редактор: Искандер Милевски. Дата публикации: 29.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Неходжкинские лимфомы ( Лимфосаркома )
Неходжкинские лимфомы – опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа, лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных, результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.
МКБ-10
Неходжкинские лимфомы (НХЛ, лимфосаркомы) – различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы. Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин – 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости.
Причины
Этиология лимфосарком достоверно неизвестна. Более того, причины лимфом различных гистологических типов и локализаций существенно варьируются. В настоящее время правильнее говорить о факторах риска, повышающих вероятность развития лимфомы, которые на данный момент хорошо изучены. Влияние одних этиофакторов выражено значительно, вклад других в этиологию лимфом весьма несущественен. К такого рода неблагоприятным предпосылкам относятся:
- Инфекции. Наибольшим цитопатогенным эффектом на лимфоидные клетки обладает вирус иммунодефицита человека (ВИЧ), гепатита С, Т-лимфотропный вирус 1 типа. Доказана связь инфицирования вирусом Эпштейна-Барр с развитием лимфомы Беркитта. Известно, что инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
- Дефекты иммунитета. Риск возникновения лимфом повышается при врожденных и приобретенных иммунодефицитах (СПИДе, синдроме Вискотта-Олдрича, Луи-Бар, Х-сцепленном лимфопролиферативном синдроме и др.). У пациентов, получающих иммуносупрессивную терапию по поводу трансплантации костного мозга или органов, вероятность развития НХЛ увеличивается в 30-50 раз.
- Сопутствующие заболевания. Повышенный риск заболеваемости НХЛ отмечается среди пациентов с ревматоидным артритом, красной волчанкой, что может быть объяснено как иммунными нарушениями, так и использованием иммуносупрессивных препаратов для лечения данных состояний. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
- Токсическое воздействие. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), УФ-излучением, проведением лучевой терапии по поводу онкологического заболевания. Прямое цитопатическое действие оказывают цитостатические препараты, применяемые для химиотерапии.
Патогенез
Патологический лимфогенез инициируется тем или иным онкогенным событием, вызывающим нарушение нормального клеточного цикла. В этом могут быть задействованы два механизма - активация онкогенов либо подавление опухолевых супрессоров (антионкогенов). Опухолевый клон при НХЛ в 90% случаев формируется из В-лимфоцитов, крайне редко – из Т-лимфоцитов, NK- клеток или недифференцированных клеток.
Для различных типов лимфом характерны определенные хромосомные транслокации, которые приводят к подавлению апоптоза, утрате контроля над пролиферацией и дифференцировкой лимфоцитов на любом этапе. Это сопровождается появлением клона бластных клеток в лимфатических органах. Лимфоузлы (периферические, медиастинальные, мезентериальные и др.) увеличиваются в размерах и могут нарушать функцию близлежащих органов. При инфильтрации костного мозга развивается цитопения. Разрастание и метастазирование опухолевой массы сопровождается кахексией.
Классификация
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) - экстранодальными. По структуре опухолевой ткани НХЛ делятся на фолликулярные (нодулярные) и диффузные. По темпам прогрессирования лимфомы классифицируются на индолентные (с медленным, относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 – 10 лет, с агрессивными – от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов лимфосарком. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом. Группа В-клеточных опухолей включает:
- диффузную В-крупноклеточную лимфому – самый распространенный гистологический тип лимфосарком (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому – ее частота составляет 22% от числа НХЛ. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости – 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз – близкие типы НХЛ, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других – на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток– в структуре НХЛ составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны – делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому – встречается редко (в 2% случаев), однако в отличие от других типов поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) – диагностируется у 1% больных с НХЛ. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз– очень редкий тип лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта – на ее долю приходится около 2% НХЛ. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы – первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников – встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% - как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших – 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных лимфом быстрое, а исход неблагоприятный.

Симптомы
Варианты клинических проявлений НХЛ сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения. В большинстве случаев первым признаком НХЛ служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез.
Такие неспецифические симптомы лимфосарком, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы. Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная лимфосаркома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные лимфосаркомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом. Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом – течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Осложнения
Наличие значительной опухолевой массы может вызывать сдавление органов с развитием жизнеугрожащих состояний. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника. Прорастание стенок желудка или кишечника опасно возникновением кровотечения (в случае аррозии сосудов) или перитонита (при выходе содержимого в брюшную полость). Иммуносупрессия обусловливает подверженность пациентов инфекционным заболеваниям, представляющим угрозу для жизни. Для лимфом высокой степени злокачественности характерно раннее лимфогенное и гематогенное метастазирование в головной и спинной мозг, печень, кости.
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения. Для подтверждения предполагаемого диагноза необходимо проведение морфологической верификации опухоли и инструментальной диагностики:
- Исследование клеточного субстрата опухоли. Выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, аспирационная пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, установление структуры НХЛ важно для выбора тактики лечения и определения прогноза.
- Методы визуализации. Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки, гастроскопия. С целью стадирования опухоли проводится МРТ внутренних органов; в выявлении метастазов информативны лимфосцинтиграфия, сцинтиграфия костей.
- Лабораторная диагностика. Направлена на оценку факторов риска и функции внутренних органов при лимфомах различных локализаций. В группе риска производится определение ВИЧ-антигена, анти-HCV. Изменение периферической крови (лимфоцитоз) характерно для лейкемизации. Во всех случаях исследуется биохимический комплекс, включающий печеночные ферменты, ЛДГ, мочевую кислоту, креатинин и др. показатели. Своеобразным онкомаркером НХЛ может служить b2-микроглобулин.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, сифилисе, туберкулезе, токсоплазмозе, инфекционном мононуклеозе, гриппе, СКВ и др. При лимфомах конкретных локализаций проводятся консультации профильных специалистов: оториноларинголога, гастроэнтеролога, маммолога и т.д.

Лечение
Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию. Выбор методики определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного. В современной онкогематологии приняты протоколы лечения лимфосарком, базирующиеся на использовании:
- Химиотерапии. Наиболее часто лечение лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов. Возможно включение в циклы лечения гормонотерапии.
- Хирургических вмешательств. Обычно применяется при изолированном поражении какого-либо органа, чаще - ЖКТ. По возможности операции носят радикальный характер – выполняются расширенные и комбинированные резекции. В запущенных случаях, при угрозе перфорации полых органов, кровотечения, непроходимости кишечника могут выполняться циторедуктивные вмешательства. Хирургическое лечение обязательно дополняется химиотерапией.
- Лучевой терапии. В качестве монотерапии лимфом применяется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения других вариантов лечения.
- Дополнительных схем лечения. Из альтернативных методов хорошо себя зарекомендовала иммунохимиотерапия с применением интерферона, моноклональных антител. С целью консолидации ремиссии применяется трансплантация аутологичного или аллогенного костного мозга и введение периферических стволовых клеток.
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местнораспространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных - всего 10-15%. Неблагоприятными прогностическими факторами служат возраст старше 60 лет, III-IV стадии онкопроцесса, вовлечение костного мозга, наличие нескольких экстранодальных очагов. Вместе с тем, современные протоколы ПХТ во многих случаях позволяют добиться долгосрочной ремиссии. Профилактика лимфом коррелирует с известными причинами: рекомендуется избегать инфицирования цитопатогенными вирусами, токсических воздействий, чрезмерной инсоляции. При наличии факторов риска необходимо проходить регулярное обследование.
2. Эпидемиология и биология неходжкинских лимфом/ Хансон К.П., Имянитов Е.Н.// Практическая онкология. – 2004 - Т.5, №3.
4. Современные подходы к терапии неходжкинских лимфом/ Поддубная И. В.// Русский медицинский журнал. – 2011. - №22.
Читайте также:
- Деление уха в травматологии. Зоны уха в ЛОР травматологии
- Лапароскопическое лечение кист яичников - показания, эффективность
- Внутрикавернозное введение изониазида. Эффективность внутрикавернозного лечения туберкулеза
- Врожденная мышечная кривошея: атлас фотографий
- Генетические болезни миокарда. Наследственные причины кардиомиопатий
