Лимфома глотки - лечение, прогноз
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Лимфомы — это группа злокачественных заболеваний лимфоидной ткани, которые первично возникают вне костного мозга. Ранее данную группу заболеваний делили на неходжкинские лимфомы и лимфому Ходжкина. Однако с 2008 года классификация была пересмотрена и с тех пор данная нозология делится на 4 больших раздела:
- Опухоли, исходящие из зрелых В-клеток.
- Опухоли, исходящие из Т-клеток и NK-клеток (натуральных киллеров).
- Опухоли из гистиоцитов и дендритных клеток.
- Лимфомы Ходжкина.
Тем не менее, термин неходжкинские лимфомы продолжает использоваться как пациентами, так и многими врачами.
Стадирование лимфом происходит с использованием классификации Ann Arbor в модификации Cotswold. 4 стадия является последней и самой тяжелой. Она выставляется при наличии следующих критериев:
- Множественное поражение, как минимум одного экстралимфатического органа, вне зависимости от поражения лимфоузлов.
- Поражение экстралимфатического органа при наличии пораженных отдаленных лимфоузлов.
- Наличие поражения печени и/или костного мозга (лейкемизация).
Диагностика
При первичном обследовании, установленный диагноз лимфопролиферативного заболевания должен содержать следующую информацию:
- Диагноз опухоли, сформулированный согласно с действующей классификацией Всемирной организации здравоохранения.
- Стадия заболевания (распространенность опухолевого процесса).
- Общее состояние пациента.
Согласно современному алгоритму диагностики, для постановки диагноза лимфома, пациенту должно быть проведено:
- Полноценное клиническое обследование: КТ (шеи, грудной клетки, брюшной полости, органов малого таза), УЗИ (периферических лимфоузлов, органов малого таза и брюшной полости, забрюшинного пространства). Как правило, данные методы используются вместе, однако предпочтение чаще отдается компьютерной томографии. Кроме того, зачастую для постановки диагноза выполняется ПЭТ-КТ с фтордезоксиглюкозой и МРТ.
- Общий анализ крови с подсчетом лейкоцитарной формулы и проведением иммунофенотипирования методом проточной цитометрии.
- Морфологическое заключение. Является ключевым методом, позволяющим доказать наличие злокачественного новообразования и установить его морфологическую принадлежность. При определении типа лимфомы, недостаточно сделать стандартную гистологию. Важнейшее значение имеет иммуногистохимическое исследование, а также в некоторых случаях молекулярно-генетическое тестирование.

Определение размеров лимфоузлов является ключевым фактором, определяющим их поражение. Считается, что размеры шейных лимфоузлов не должны превышать 30 мм, средостения — 25 мм, подключичных — 6 мм, а паховые — не более 40 мм. Кроме того, пораженные лимфоузлы, как правило, имеют круглую форму.
Для оценки распространенности процесса и исключения лейкемизации (поражения костного мозга), которая отмечается на 4 стадии лимфомы, проводится гистологическое исследование трепанобиоптата костного мозга.
Симптомы
В связи с тем, что заболевание может поражать любую часть организма, лимфома на 4 стадии имеет крайне разнообразные клинические проявления. Наиболее часто отмечаются:
- Беспричинное повышение температуры тела.
- Необъяснимое снижение массы тела.
- Клиника острого живота.
- Тошнота и рвота.
- Желудочно-кишечное кровотечение.
- Кишечная непроходимость.
- Увеличение живота.
- Затруднение дыхания и глотания.
- Потеря голоса.
- Изнуряющий кашель.
- Увеличение сосудистого рисунка шеи и лица.
- Возможно поражение ЦНС с судорогами и потерей сознания.
- Появление выпота в брюшной или плевральной полости.
- Спленомегалия (увеличение селезенки).
Лечение
Современное лечение 4 стадии лимфомы в некоторых случаях оставляет шансы на полное излечение. В связи с этим, с пациентами детородного возраста, как правило, обсуждается вопрос криоконсервации спермы либо яйцеклеток перед началом химиотерапии и лучевой терапии.

Поскольку лимфомы — это группа крайне гетерогенных заболеваний, то тактика их лечения будет определяться гистологической формой новообразования, степенью дифференцировки и другими критериями. Оценка эффективности лечения проводится после нескольких циклов полихимиотерапии, после завершения химиотерапевтического этапа, а также после всей программы лечения.
Лечение лимфомы Ходжкина
В связи с наличием альтернативных терапевтических схем, эффективных при лечении лимфогранулематоза, предпочтение тому или иному протоколу отдается с учетом клинической ситуации.
У пациентов старше 60 лет применяется схема, включающая 6-8 курсов ABVD (доксорубицин, блеомицин, винбластин, дакарбазин). После этого следует лучевая терапия в суммарной очаговой дозе 30-36 Грей на опухолевые очаги, превышающие 2.5 см.
У молодых пациентов при лечении лимфомы Ходжкина 4 стадии предпочтение отдается более интенсивным протоколам — BEACOPP эскалированный или BEACOPP 14 (этопозид, доксорубицин, циклофосфамид, винкристин, блеомицин, прокарбазин, преднизолон, Г-КСФ) с последующим облучением крупных очагов (более 2.5 см) и применением колониестимулирующих факторов. Лимфома Ходжкина у детей лечится по стандартному протоколу Euro-Net-C1 с последующим облучением или без него.

Лечение неходжкинских лимфом
В связи с тем, что данная группа заболеваний включает множество гистологических вариантов, существуют различные протоколы, применяющиеся для лечения 4 стадии лимфом:
- R-CHOP (ритуксимаб, доксорубицин, циклофосфамид, винкристин, преднизолон).
- R-CVP (ритуксимаб, циклофосфамид, винкристин, преднизолон).
- R-FCM (ритуксимаб, флударабин, митоксантрон, циклофосфамид).
- RB (ритуксимаб, бендамустин).
- R-CEPP (ритуксимаб, циклофосфамид, этопозид, прокарбазин, преднизолон).
- R-CEOP (ритуксимаб, циклофосфамид, этопозид, винкристин, преднизолон).
- R-CNOP (ритуксимаб, циклофосфамид, митоксантрон, винкристин, преднизолон).
Подобных протоколов для лечения лимфом на 4 стадии существует гораздо больше. Предпочтение в пользу той или иной схемы отдается врачом с учетом клинических особенностей и гистологического варианта опухоли.
Возможно также применение лучевой терапии в суммарной очаговой дозе до 40 Гр в зависимости от состояния пациента. Хирургическое лечение чаще носит паллиативный характер и выполняется по жизненным показаниям.
При наступлении ремиссии, контрольные осмотры пациенты проходят каждые 3 месяца в течение первых 2 лет, далее каждые полгода в течение последующих 3 лет и затем 1 раз в год.
Прогноз при 4 стадии лимфомы
При лимфоме Ходжкина использование современных лечебных схем, даже на 4 стадии заболевания, в большинстве случаев позволяет достичь ремиссии. Ее продолжительность зависит от многих факторов, в том числе от состояния пациента и распространенности опухолевого процесса до начала лечения.
Если говорить о неходжкинских лимфомах, стоит отметить, что для большинства пациентов с 4 стадией, радикального лечения не существует. Тем не менее, в части случаев вопрос ставится именно о полном излечении.
Подобная гетерогенность связана с наличием как крайне высокоагрессивных форм, которые практически не отвечают на терапию, так и заболеваний, хорошо поддающихся лечению, которые в процессе лечения могут трансформироваться в более злокачественные.
Перспективы лечения лимфом 4 стадии связаны, прежде всего, с развитием молекулярно-биологического тестирования и появлением новых молекулярных мишеней для таргетных препаратов.
Лимфома кожи
Лимфома кожи – это доброкачественные и злокачественные опухоли, развивающиеся из лимфатических тканей. В случае если лимфома происходит от зрелых лимфоцитов, течение заболевания считают доброкачественным. Такой тип лимфом обладает низкой степенью злокачественности. Развитие лимфомы происходит незаметно для больного, первые признаки – это увеличение размера лимфатических узлов. Если лимфому не лечить, то через время более 20% доброкачественных лимфом перерождаются в саркому.
Лимфома образуется из лимфоцитов, по гистологическому составу классифицируется несколько видов:
- В-клеточные лимфомы из предшественников В-лимфоцитов.
- NK-клеточные и Т-клеточные лимфомы из предшественников Т-лимфоцитов.
- Т-клеточные опухоли из зрелых Т-лимфоцитов.
Среди указанных выше видов лимфом есть агрессивные и медленно прогрессирующие опухоли. Лимфома характеризуется скоплением лимфоидных клеток в лимфатических узлах и во внутренних органах. Детские лимфомы характеризуются агрессивным течением заболевания, но хорошо поддаются терапии. Лимфома у взрослого человека имеет положительный прогноз, если она диагностирована на ранней стадии развития. Неблагоприятный прогноз для больного, если лимфома обнаружена на поздней стадии, обладает выраженной злокачественностью.
Причиной неблагоприятного прогноза могут стать осложнения, возникшие во время лечения, случайно присоединившиеся заболевания, осложняющие течение лимфомы. К злокачественным видам лимфомы кожи относятся грибовидный микоз (Т-клеточная лимфома), ретикулез кожи, ретикулосаркоматоз кожи (В-клеточная лимфома).
Симптомы, фото опухоли
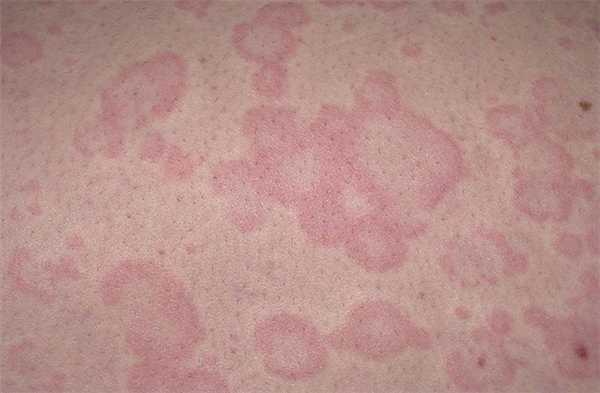
Симптомы заболевания зависят от стадии развития злокачественного процесса и типа лимфомы. Лимфома проявляется появлением на коже очагов поражения, папулами, бляшками, узлами, иногда сопровождается алопецией и муцинорреей (фолликулотропная первичная Т-клеточная лимфома кожи). Встречается редко, чаще болеют взрослые. Первым проявлением первичной Т-клеточной лимфомы кожи может быть эритродермия эксфолиативная – кожа в очаге поражения становится красного цвета, шелушиться, повышается температура тела, больной теряет вес, слабеет, его беспокоит постоянный зуд, развивается дистрофия ногтей, лимфаденопатия, алопеция.
Симптомы лимфомы кожи могут проявиться в виде слабости, повышения температуры, потери веса. Увеличиваются размеры лимфатических узлов, при поражении лимфоузлов шеи может измениться голос, увеличиваются в размере миндалины. Пораженные лимфатические узлы становятся плотными, но при пальпации боль не ощущается. Поражение внутренних органов вызывает нарушение их функций, при поражении ЦНС лимфомой начинаются судороги, падает острота зрения, может наступить частичный паралич. При поражении опухолью области грудной полости появляется чувство распирания, одышка, давление внутри грудной клетки, у больного наблюдается цианоз кожи.
В-клеточная лимфома кожи отличается агрессивным ростом, быстрым прогрессом заболевания. Быстрый рост бляшек на коже сопровождается поражением печени, селезенки, лимфатических узлов.
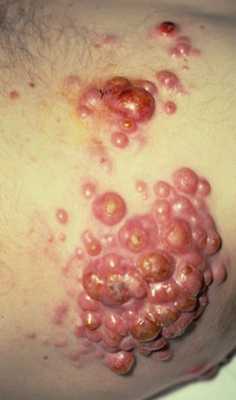
Фото т-клеточной лимфомы кожи
Т-клеточная лимфома кожи – это злокачественное заболевание, разновидность Т-клеточной лимфомы кожи - грибовидный микоз. Заболевание поражает кожный покров и лимфатические узлы, внутренние органы. Относится к патогенным группам лимфопролиферативных заболеваний, обусловленных разрастанием в коже клональных лимфоцитов. Во время развития заболевания кожа покрывается очагами поражения, которые могут представлять собой пятнистые, узелковые образования. Узелки и пятна могут быть покрыты шелушащимися чешуйками.
Разрастающаяся лимфома захватывает новые участки кожи, очаги сливаются, образуют большие бляшки с неровными краями. Кожа больного постоянно зудит, высыпания с течением времени превращаются в опухоль, покрываются язвами. Злокачественная Т-клеточная лимфома может поразить всю поверхность кожи больного.
Диагностика и лечение
Диагностику лимфомы кожи можно пройти в Юсуповской больнице. Лимфоме соответствуют изменения в клиническом анализе крови, для исследования состояния внутренних органов назначают УЗИ, КТ или МРТ. Проводится исследования биоптата, взятого из кожи больного, иммуногистохимическое и морфологическое исследование. Может быть назначена пункция костномозговая, спинномозговая пункция для исследования ликвора на наличие злокачественных клеток. Во время диагностики важно не только выявить лимфому, а также определить ее вид. От вида и стадии развития заболевания будет зависеть прогноз выживаемости для пациента. В больнице проводится лечение лимфомы с помощью химиотерапии и других методов. Записаться на консультацию к врачу можно по телефону.
Лимфома глотки - лечение, прогноз
а) Терминология:
1. Аббревиатуры:
• Неходжкинская лимфома (НХЛ) слизистого пространства глотки (СПГ)
2. Синонимы:
• Множество подтипов, обычно выделяют В- и Т-клеточные
о В-клеточные: лимфома Бёркита, диффузная крупноклеточная лимфома, фолликулярная лимфома, иммунобластная лимфома, мантийноклеточная лимфома, хроническая лимфоцитарная лимфома (ХЛЛ), MALT-лимфома
о Т-клеточные: анапластическая крупноклеточная лимфома, Т-лимфобластная лимфома из клеток-предшественников, фунгоидная гранулема
3. Определение:
• Три участка лимфатического кольца Вальдейера: глоточная, небные и язычная миндалины
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Крупное новообразование слизистого пространства глотки, сопровождающееся лимфаденопатией > 50% случаев
о Данные визуализации могут быть неотличимы от визуализации при плоскоклеточном раке
• Локализация:
о Наиболее распространенные участки локализации неходжкинских лимфом в глотке:
- Небная миндалина > носоглоточная миндалина > язычная миндалина
- Часто в процесс вовлечены сразу несколько областей
о В редких случаях встречаются внеузловые экстралимфатические неходжкинские лимфомы околоносовых пазух, глазницы, околоушной железы, гортани, щитовидной железы
• Размер:
о Крупные, обычно >4 см на момент постановки диагноза
• Морфология:
о Чаще всего имеют нечеткие контуры, характеризуются диффузным инфильтративным ростом (подобно плоскоклеточному раку)
о Реже встречаются в виде одностороннего асимметричного образования с гладкими контурами, расположенного в области небной миндалины (подобно доброкачественной смешанной опухоли)
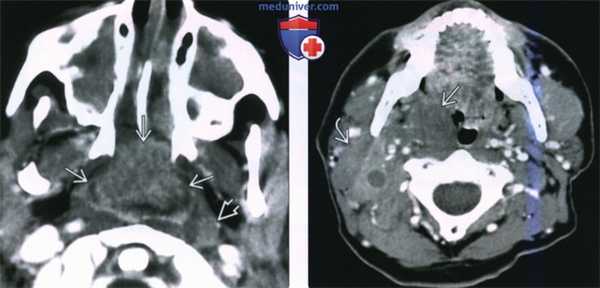
(Слева) При КТ с КУ в аксиальной проекции у ребенка со СПИД в области глоточной миндалины определяется крупная неходжкинская лимфома, неоднородно накапливающая контраст. Обратите внимание на увеличенный лимфоузел в заглоточном пространстве слева и на практически полную обструкцию просвета носоглотки. Полость носа и верхнечелюстные пазухи с обеих сторон заполнены доброкачественным секретом.
(Справа) При КТ с КУ в аксиальной проекции визуализируется мультифокальная неходжкинская лимфома с вовлечением правой небной миндалины, а также группа спаянных лимфоузлов II уровня. Шейная аденопатия встречается в 50% случаев неходжкинских лимфом слизистого окологлоточного пространства.
2. КТ при неходжкинской лимфоме слизистого пространства глотки:
• КТ с КУ:
о Опухоль крупных размеров, заполняющая просвет дыхательных путей и минимально накапливающая контраст:
- Часто не распространяется в окружающие пространства
о В 50% случаев поражаются лимфоузлы:
- Лимфоузлы обычно имеют большие размеры > 2 см без признаков некроза
- Иногда в центре обнаруживается зона некроза, особенно в случае лимфом высокой степени злокачественности:
Особенно у пациентов с ВИЧ
3. МРТ при неходжкинской лимфоме слизистого пространства глотки:
• Т1ВИ:
о Новообразование СПГ, интенсивность сигнала равна интенсивности сигнала от мышечной ткани
• Т2ВИ:
о Интенсивность сигнала варьирует и зависит от плотности клеточного строения, обычно однородный сигнал умеренной интенсивности:
- При повышенной целлюлярности сигнал на Т2ВИ менее гиперинтенсивный
о Нередко распространяется на окружающие структуры, в том числе основание черепа, окологлоточное пространство, пред-позвоночные мышцы
• ДВИ: диффузия ограничена, особенно при лимфомах, накапливающих ФДГ
• Т1ВИ с КУ:
о Новообразование глоточной, небной или язычной миндалины, накапливающее контрастное вещество
о Внутренние перемычки, накапливающие контраст, которые встречаются при гиперплазии миндалин или их воспалении, отсутствуют
4. Сцинтиграфия:
• ПЭТ:
о Накапливает ФДГ
о MALT-лимфомы менее интенсивно накапливают ФДГ
о ПЭТ/КТ используется для определения стадии и наблюдения в период после лечения:
- Чувствительность ПЭТ/КТ в диагностике менее злокачественных неходжкинских лимфом ограничена
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о ПЭТ/КТ является оптимальным методом для стадирования и наблюдения
о КТ с контрастированием рекомендуется выполнять как часть ПЭТ/КТ
• Протокол исследования:
о Область исследования (КТ или МРТ) должна полностью захватывать внечерепные отделы головы и шеи, от дна клиновидной пазухи сверху до ключиц снизу:
- Следует захватывать область первичного очага, а также все лимфоузлы, в которые возможно метастазирование
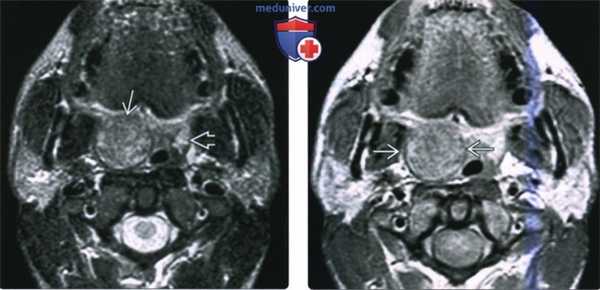
(Слева) МРТ Т2ВИ FS МРТ, аксиальная проекция, на которой визуализируется неходжкинская лимфома правой небной миндалины, контуры образования четкие. Поскольку с возрастом объем лимфоидной ткани снижается, небольшой размер левой небной миндалины является нормой. Плоскоклеточный рак или доброкачественная смешанная опухоль могут выглядеть идентично, и только биопсия позволит установить диагноз лимфомы.
(Справа) МРТ Т1ВИ с КУ, аксиальная проекция, тот же пациент. Лимфома однородно накапливает контрастное вещество. При воспалении миндалины контраст бы накапливался отдельными полосами, в случае интра-тонзиллярного абсцесса в центре образования обнаруживается очаг некроза.
в) Дифференциальная диагностика неходжкинской лимфомы слизистого пространства глотки:
1. Гиперплазия небных миндалин
• Пациенты 40 лет)
• Симметричное увеличение лимфоидной ткани глоточной и небных миндалин
2. Рак носоглотки
• Новообразование носоглотки с нечеткими контурами
о По данным визуализации часто напоминает лимфому
• Часто метастазирует в лимфоузлы, некроз лимфоузлов
3. Плоскоклеточный рак небной миндалины
• Новообразование небной миндалины, характеризующееся инвазивным ростом:
о По данным визуализации часто напоминает лимфому
4. Плоскоклеточный рак язычной миндалины
• Новообразование язычной миндалины, характеризующееся инвазивным ростом:
о По данным визуализации часто напоминает лимфому
5. Злокачественные опухоли малых слюнных желез СПГ
• Могут быть неотличимы от плоскоклеточного рака головы и шеи
• Метастазы в лимфоузлах встречаются редко
6. Доброкачественная смешанная опухоль СПГ
• Новообразование слизистого пространства глотки с четкими контурами и без признаков инфильтративного роста
7. Воспалительная псевдоопухоль/IgG4-связанная болезнь:
• Плохо изученное аутоиммунное заболевание, одним из проявлений которого может стать новообразование в слизистом пространстве глотки
• Сочетается синдромом Шегрена, тиреоидитом, аутоиммунными заболеваниями
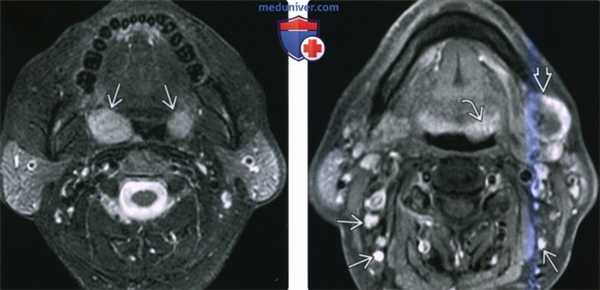
(Слева) MPT Т2ВИ FS в аксиальной проекции. В обеих небных миндалинах определяются мультифокальные лимфомы. Четкие края опухолей говорят о том, что они находятся в пределах капсул миндалин.
(Справа) MPT Т1ВИ FS с КУ, аксиальная проекция, этот же пациент. Определяется участок лимфомы в области лимфоидной ткани корня языка слева и крупный некротизированный лимфоузел IB уровня. На шее также визуализируются несколько мелких лимфоузлов, но установить, поражены ли они лимфомой, можно только при помощи метаболических исследований, например, ПЭТ/КТ.
г) Патология:
1. Общая характеристика:
• Этиология:
о Первичная злокачественная опухоль лимфатической системы
о Обычно имеет В-клеточное происхождение
• Генетика:
о Цитогенетика неходжкинских лимфом сложна и связана с ее подтипом
• Сопутствующие состояния:
о Синдром Шегрена и тиреоидит Хашимото связаны с MALT В-клеточной лимфомой:
- В настоящее время определяется как IgG4-связанная болезнь
о Посттрансплантационная лимфопролиферативная болезнь (ПТЛБ), при которой развитие неходжкинских лимфом связано с ятрогенной иммуносупрессией, которая искусственно развивается у пациентов, перенесших трансплантацию органа:
- Целый ряд заболеваний, от выраженной гиперплазии лимфоидной ткани до злокачественных неходжкинских лимфом
2. Стадирование, классификация неходжкинской лимфомы слизистого пространства глотки:
• Две прогностические группы: индолентные и агрессивные
• Стадии неходжкинских лимфом по системе Анн Арбор (I—IV)
о Стадия I или IE:
- Поражение одной группы лимфатических узлов: лимфатическое кольцо Вальдейера
- IE: поражение единичного внелимфатического органа + отсутствие метастазов в лимфоузлах
о Стадия II или IIE:
- ≥двух групп лимфоузлов по одну сторону от диафрагмы
- IIE: поражение одного внелимфатического органа и> 1 группы лимфоузлов с той же стороны диафрагмы
о Стадия III, IIIE, IIIS
- ≥двух групп лимфоузлов по обе стороны от диафрагмы
- IIIE: внелимфатическое распространение с вовлечением в процесс окружающих лимфоузлов
- IIIS: вовлечение в процесс селезенки
о Стадия IV: диффузное или диссеминирование вовлечение ≥ внелимфатических органов ± поражение лимфоузлов
3. Макроскопические и хирургические особенности:
• Мягкая опухоль СПГ больших размеров, может располагаться в подслизистом слое или изъязвляться
4. Микроскопия:
• Возможны любые формы и гистологические варианты неходжкинских лимфом
• Наиболее частый гистологический вариант-диффузный иммунобластный или крупноклеточный (В-клеточный) с соответствующими цитологическими признаками и маркерами
о Иммуногистохимический анализ позволяет отличить рак носоглотки от неходжкинской лимфомы:
- Общий лейкоцитарный антиген (ОЛА) и цитокератин
- Неходжкинская лимфома, иммунобластный или крупноклеточный вариант: общий лейкоцитарный антиген положительный, цитокератин отрицательный
- Недифференцированный рак носоглотки: общий лейкоцитарный антиген (-), цитокератин (+)
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Первые симптомы похожи на симптомы при ПКР:
- Локализация в носоглотке: затруднение носового дыхания, экссудативный средний отит
- Локализация в небной или язычной миндалине: боли в горле, оталгия, новообразование в области миндалины
о Другие симптомы/признаки:
- В-симптомы: общие жалобы, такие как лихорадка, повышенное потоотделение, снижение веса
- У детей с крупными лимфомами глотки поводом для обращения к врачу может стать нарушение проходимости дыхательных путей
• Клинический профиль:
о Наиболее типичный вариант: взрослый пациенте новообразованием в глотке и на шее
о Повышена заболеваемость у пациентов с ВИЧ, синдромом Шегрена, тиреоидитом Хашимото и другими аутоиммунными заболеваниями
2. Демография:
• Возраст:
о У взрослых встречается чаще, чем у детей, >50 лет
• Пол:
о М:Ж=1,5:1
• Эпидемиология:
о В области головы и шеи неходжкинские лимфомы встречаются в пять раз чаще, лимфогранулематоз
о В 35% внеузловые лимфомы возникают в слизистом окологлоточном пространстве:
- Небные миндалины (50%)
- Глоточная миндалина (35%)
- Язычная миндалина (15%)
о В 50% случаев к моменту обращения у пациентов имеются метастазы в лимфоузлах
3. Течение и прогноз:
• Прогноз зависит и от стадии, и от варианта лимфомы (индолентная или агрессивная):
о Худший прогноз при гистологически злокачественных вариантах и рецидивирующем диссеминированном течении
о У больных со СПИД прогноз обычно неблагоприятный
• После первичного лечения ремиссия развивается у 2/3 больных:
о Из них 2/3 пациентов выздоравливают без рецидивов
• У 75% больных, у которых после ремиссии возник рецидив, лимфома является причиной смерти
4. Лечение:
• Лечение зависит и от стадии, и от варианта лимфомы (индолентная или агрессивная)
• Лечение может варьировать от простого наблюдения (индолентные варианты, особенно у пожилых) до комбинированной химиолучевой терапии
• После разработки комбинированных химиолучевых методик лечения вероятность достижения ремиссии и излечения возросла
• Общая выживаемость составляет 60%
е) Диагностическая памятка:
1. Следует учесть:
• Крупное образование, происходящее из глоточной или небных миндалин, корня языка (язычная миндалина)
2. Советы по интерпретации изображений:
• Важно отметить признаки местной или глубокой инвазии опухоли, что может быть важно для стадирования и лечения
• Часто сочетается с шейной лимфаденопатией:
о Область исследования должна захватывать всю шею
3. Рекомендации по отчетности:
• Необходимо описать первичный очаг и состояние лимфоузлов, поскольку от этого зависит стадия заболевания
ж) Список использованной литературы:
1. Heacock I et al: PET/MRI for the evaluation of patients with lymphoma: initial observations. AJR Am J Roentgenol. 204(4):842-8, 2015
2. Aiken AH et al: Imaging Hodgkin and non-Hodgkin lymphoma in the head and neck. Radiol Clin North Am. 46(2):363-78, ix-x, 2008
Лимфома горла: описание и классификация
Лимфома наиболее распространенный вид гемобластозов (опухолевое заболевание кроветворной и лимфатической системы). Это злокачественное новообразование лимфатической ткани, характеризующееся бесконтрольным накоплением «патологических» В-лимфоцитов в различных органах тела человека и увеличением лимфатических узлов. Она распространяется от корня языка, небной миндалины, дужек до мягкой области неба. Среди главных причин развития лимфомы горла можно выделить следующие:
- Врожденные иммунодефициты;
- Приобретенные иммунодефициты;
- Вирусные инфекции (герпес, цитомегаловирус, вирус Эпштейн-Бара);
- Трансплантация органа;
- Воздействие радиации, ее продуктов.
Опухоль встречается редко, имеет молниеносное развитие и быстро метастазирует. При детальном рассмотрении опухолевого процесса под микроскопом, можно заметить, что лимфома состоит из трех клеточных форм иммунной системы. По гистологическому составу лимфома горла классифицируется на:
- В-клеточная лимфома – самый часто встречаемый вид опухоли, диагностируется в каждом втором случае обследования на злокачественное новообразование;
- Т-клеточная лимфома – составляет около 15-20% от общего процента неходжкинских лимфом;
- Т- и NK-клеточная лимфома – состоит преимущественно из незрелых клеток-предшественников В- и Т-лимфоцитов.

Клиническая картина лимфомы: боли внутри горла
Вначале, когда опухоль маленьких размеров, она имеет бессимптомный характер течения, особенно, при расположении опухолевого процесса под слизистой корня языка. Клиническая картина проявляется только на IV стадии заболевания, когда метастазы проникают в шейные лимфатические узлы. Однако по мере прогрессирования, характерны следующие симптомы:
- Болевой синдром – при лимфоме боль в горле носит постоянный, тупой характер;
- Нарушение глотания – соответствует II стадии, когда опухоль увеличивается в размерах и перерывает просвет гортани;
- Изменение голоса – возникает при прогрессировании онкопроцесса на голосовые связки;
- Кровохарканье;
- Затрудненное носовое дыхание, заложенность уха, гнойно-слизистые выделения.
При распространении опухоли вверх происходит разрушение костей основания черепа, поражаются черепные нервы. В результате возникает различная неврологическая симптоматика: от слепоты и потери слуха до пареза мышц лица и афазии. Благодаря программам по реабилитации в Юсуповской больнице пациенты могут восстановить нарушенные функции организма.
Лимфома горла: диагностика и лечение
После обращения пациента в клинику онкологии Юсуповской больницы, врач-онколог назначает ему ряд лабораторных и инструментальных исследований. Обязательно проводят биопсию опухолевой ткани для верификации диагноза. КТ и МРТ показано для установления стадии опухоли и наличия метастазов в лимфатических узлах. На базе Юсуповской больницы функционирует ПЭТ-КТ (позитронно-эмиссионный томограф) который помогает оценить масштабы онкопроцесса и определиться с тактикой лечения.
Все лимфомы горла подлежат хирургическому лечению, заключающееся в максимальном удалении опухоли и пораженных узлов. Лучевую терапию назначают как адъювантную при больших размерах новообразования и низкой ее дифференциации. Химиотерапия, в настоящее время, используется как самостоятельный метод терапии.
Юсуповская больница занимает первое место среди клиник Москвы в сфере лечения и реабилитации различных онкологических новообразований. Опытные врачи и средний медицинский персонал всегда готов оказать вам высококвалифицированную медицинскую помощь и поддержать психологически.
Рак носоглотки - симптомы и лечение
Что такое рак носоглотки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Опря Анны Николаевны, онколога со стажем в 12 лет.
Над статьей доктора Опря Анны Николаевны работали литературный редактор Вера Васина , научный редактор Татьяна Остринская и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Рак носоглотки (Nasopharyngeal cancer) — это злокачественная опухоль верхней части глотки. На ранних стадиях болезнь протекает бессимптомно или маскируется под другие заболевания, например под острые респираторные инфекции. Одним из первых проявлений рака носоглотки могут стать увеличенные шейные лимфоузлы.
В 70 % случаев в носоглотке развивается плоскоклеточный рак — опухоль, исходящая из клеток эпителия слизистой оболочки [3] .
Но могут встречаться и другие злокачественные новообразования:
- исходящие из малых слюнных желёз (аденокарцинома);
- из мягких тканей (саркома);
- из лимфоидной ткани (лимфома);
- из нейроэпителия (эстезионейробластома) [1] .
Распространённость рака носоглотки
В России на рак носоглотки приходится 0,1–0,2 % от всех онкологических болезней. Самая высокая заболеваемость в двух возрастных группах: в 15–25 и 40–60 лет. Мужчины болеют раком носоглотки примерно в пять раз чаще, чем женщины [2] [3] .
Причины рака носоглотки
Причины заболевания до конца не изучены, но известно, что основным фактором развития болезни является вирус Эпштейна — Барр [6] . Этим вирусом заражено более 90 % населения планеты, зачастую заболевание протекает без симптомов и не вызывает осложнений. Лишь у немногих заражённых инфекция становится хронической, что впоследствии может привести к раку [15] .
К другим факторам развития рака носоглотки относятся:
- Хронические воспалительные процессы, вызывающие гиперплазию и метаплазию слизистой оболочки носоглотки, т. е. разрастание и преобразование тканей.
- Анатомические особенности некоторых рас. Рак носоглотки чаще встречается среди народов Юго-Восточной Азии, Африки и Индокитая.
- Профессиональные факторы. Риск развития заболевания выше при работе, связанной с воздействием тепла, пара и пыли. Чаще заболевают сварщики, печники, пекари, кочегары, кузнецы, операторы кузнечных прессов, работники деревообрабатывающей и текстильной промышленности [6] .
- Частое потребление солёной консервированной рыбы. Предположительно, если есть её ежедневно, риск развития рака повышается в несколько раз. Потребление других консервированных продуктов также может повышать риск развития болезни [6] .
В исследовании, проведённом в США, две трети случаев рака носоглотки I типа были связаны с курением, но для II и III типа такую взаимосвязь не выявили [6] . Также не доказано, что рак носоглотки чаще возникает при употреблении алкоголя.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака носоглотки
На ранних стадиях рак носоглотки протекает бессимптомно или скрывается под маской острых респираторных инфекций, ринофарингита и аденоидных вегетаций. Кроме того, опухоль не видна и не прощупывается, поэтому часто её выявляют только на поздних стадиях.
Симптомы рака носоглотки зависят от расположения опухоли и направления её роста.
Можно выделить следующие проявления болезни:
- Со стороны полости носа — периодические носовые кровотечения, примесь крови в слюне и прогрессирующая заложенность носа.
- Ушные — пощёлкивание и боли, заложенность уха, ухудшение слуха, односторонний рецидивирующий средний отит.
- Офтальмологические — выпячивание и смещение глазного яблока, опущение верхнего века, косоглазие, снижение остроты зрения и двоение в глазах.
- Расстройство глотания и произношения звуков, провисание мягкого нёба, гнусавость.
- Неврологические — поражение черепно-мозговых нервов может привести к онемению лица, неподвижности половины гортани, отклонению языка в сторону и другим симптомам, связанным с параличом черепно-мозговых нервов. Чаще всего поражаются 3, 5, 6 и 12-й черепные нервы [1][16] .
Боль и затруднения при глотании, возникающие при других видах рака головы и шеи, редко встречаются на ранней стадии рака носоглотки, поскольку очаг находится выше ротоглотки.
Для рака носоглотки характерны метастазы, поражающие шейные лимфоузлы. Нередко первым и единственным симптомом становится их увеличение с одной или обеих сторон шеи, по поводу таких лимфоузлов пациент и обращается к врачу.
Неврологические, офтальмологические и другие симптомы, как правило, возникают на III–IV стадиях. К поздним проявлениям также относят спазм жевательной мускулатуры и головную боль [16] .
Патогенез рака носоглотки
Вирус Эпштейна — Барр связан с несколькими злокачественными опухолями: раком носоглотки, лимфомой и карциномой желудка. Инфекция передаётся через жидкости организма, особенно через слюну, а также половым путём.
Считается, что ядерный антиген вируса Эпштейна — Барр, т. е. его специфический белок, может поражать эпителиальную оболочку носоглотки и приводить к злокачественному перерождению тканей [16] .
Раковые опухоли носоглотки, связанные с вирусом Эпштейна — Барр, представляют собой недифференцированные карциномы с выраженной лимфоидной инфильтрацией — это означает, что опухоль содержит много лимфоцитов . Взаимодействие раковых клеток с лимфоцитами приводит к тому, что клетки опухоли распространяются через лимфоток и развиваются метастазы [1] .
Чаще всего ведущая роль в развитии рака носоглотки при вирусе Эпштейна — Барр принадлежит геномным изменениям, при которых активируется сигнальный путь NF-κB [5] . Этот путь связан с развитием воспаления, делением клеток и программируемой клеточной гибелью. Особую роль он играет в развитии B-лимфоцитов: при недостаточной активности NF-κB созревающие лимфоциты гибнут раньше времени, а при повышенной — могут развиваться злокачественные опухоли.
Вирус Эпштейна — Барр способен активировать путь NF-κB, а также механизмы уклонения от иммунитета, что приводит к неконтролируемому делению клеток и развитию рака [5] .
Связь потребления солёной рыбы с развитием рака объясняется тем, что консервирование в соли неэффективно и может приводить к частичному разложению рыбы. В результате в ней накапливаются нитрозамины. Считается, что они вызывают повреждение ДНК и хроническое воспаление в слизистой оболочке носоглотки, что способствует развитию рака [17] . Такая рыба содержит и другие вещества, которые активируют вирус Эптштейна — Барр и могут повышать риск развития рака [6] .
Классификация и стадии развития рака носоглотки
Согласно классификации Всемирной организации здравоохранения, выделяют три подтипа карциномы носоглотки:
- Ороговевающая плоскоклеточная карцинома, или кератинизирующий плоскоклеточный рак. В 85 % этот тип рака связан с вирусом Эпштейна — Барр.
- Неороговевающая плоскоклеточная карцинома. Бывает дифференцированной и недифференцированной, причём второй тип такой карциномы — самая распространённая форма рака носоглотки.
- Базалоидная плоскоклеточная карцинома — редкий тип опухоли [1][16] .
Международная классификация рака носоглотки по системе TNM (2017 г.) [7]
Наглядно это можно показать так:
Осложнения рака носоглотки
Характер осложнений зависит от распространения рака:
- При прорастании опухоли в область глазницы пациент может потерять зрение.
- При опухолях в области ротоглотки возникает спазм жевательных мышц, нарушается жевание и глотание, что способствует истощению и потере веса.
- Распространение опухоли в кости черепа и головной мозг может вызывать сильную головную боль. При сдавливании нервной ткани может нарушиться дыхание и речь.
- Массивная опухоль проявляется интенсивными носовыми кровотечениями. При распаде опухоли появляется неприятный гнилостный запах изо рта.
- При выраженном поражении шейных лимфоузлов затруднена подвижность шеи, возникает боль в ней, из-за чего нарушается сон[4] .
При распространённом онкологическом процессе, наряду с сильной болью в области головы и/или шеи, может развиться кахексия, анорексия и анемия, что проявляется, прежде всего, выраженной слабостью [18] [19] .
Диагностика рака носоглотки
Лабораторная диагностика
При первичной диагностике, а также для дальнейшей оценки эффективности лечения может проводиться анализ крови на вирус Эпштейна — Барр (количественное определение ДНК методом ПЦР) [9] . С помощью этого анализа можно быстро и недорого оценить эффективность лечения.
Инструментальная диагностика
- Эндоскопия носоглотки — для постановки диагноза проводится осмотр первичной опухоли. Наилучший обзор достигается с помощью гибкого или жёсткого носового эндоскопа. При заполнении опухолью всей полости носоглотки наиболее информативен осмотр через полость рта с помощью 30 ° или 70 ° жёсткого гортанного эндоскопа [1] . Если эндоскопа нет, может использоваться носоглоточное зеркало [11] .
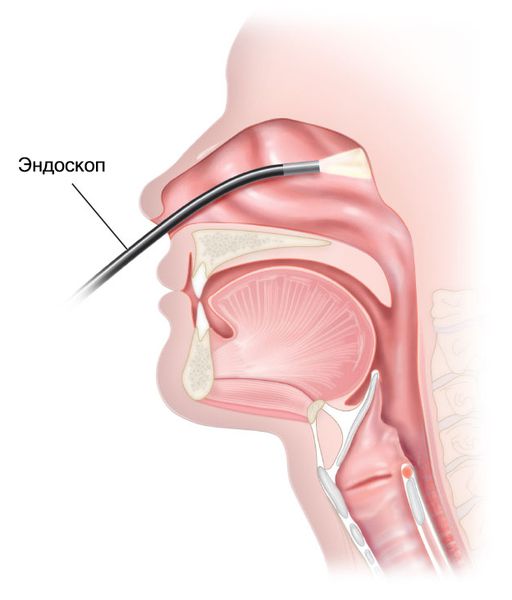
- МРТ (предпочтительно) и/или КТ носоглотки с контрастом — позволяют оценить распространение опухоли и определить стадию болезни.
- УЗИ шейных лимфоузлов — можно выявить изменённые лимфатические узлы. В сочетании с биопсией позволяет подтвердить или исключить метастазы в лимфоузлах.
- УЗИ брюшной полости и забрюшинного пространства — позволяет выявить метастазы в печени и сопутствующие патологии (кисту, мочекаменную болезнь, аденому надпочечников, цирроз печени и др.). Если обнаружены узловые образования, то для уточнения их характера проводится КТ или МРТ брюшной полости с контрастом.
- КТ грудной клетки — позволяет выявить или исключить метастазы в лёгких и сопутствующие болезни (туберкулёз, пневмонию, саркоидоз и др.).
- ПЭТ-КТ — показана при подозрении на распространённый процесс. Также это обследование проводят после лучевой или химиолучевой терапии, чтобы подтвердить полное рассасывание метастазов, выявить возможный рецидив и понять, нужна ли операция по удалению лимфоузлов (лимфаденэктомия) [1][3] .
Биопсия
Для гистологического подтверждения диагноза выполняется биопсия. Образец ткани берут через нос или через рот.
Консультации других врачей
До и после лечения пациентам потребуются консультации смежных специалистов:
- Стоматолог — обучает правильной гигиене полости рта и при необходимости проводит лечение зубов и дёсен. Санация полости рта, проведённая до начала лучевой терапии, позволяет снизить частоту и тяжесть лучевых мукозитов. При выраженном мукозите приходится делать перерыв в лучевой терапии, что плохо влияет на результаты лечения.
- Эндокринолог — консультация проводится после лучевой терапии. Она необходима, потому что после лечения, в среднем через 6–12 месяцев, может развиться постлучевой гипотиреоз. Врач оценивает уровень тиреотропного гормона (ТТГ) через 6, 12,18, 24 месяца после лечения. Также может потребоваться УЗИ щитовидной железы.
- Репродуктолог — консультирует молодых пациентов перед химиотерапией по вопросам фертильности [11] .
По показаниям может потребоваться консультация офтальмолога, оториноларинголога, сурдолога и логопеда.
Оценка нутритивного статуса
Нутритивная поддержка — это лечебное питание, цель которого обеспечить организм всеми необходимыми веществами. Нутритивная поддержка позволяет скорректировать уровень макро- и микронутриентов, улучшить переносимость и ослабить побочные эффекты химио- и лучевой терапии, повысить качество жизни.
Онколог оценивает нутритивный статус как до лечения, так и на всех этапах терапии.
Необходимость нутритивной поддержки определяется по следующим показателям: индекс массы тела (ИМТ) меньше 20, похудение более чем на 5 % за полгода, невозможность есть через рот, среднее или тяжёлое поражение тонкого кишечника, уровень белка в плазме крови менее 60 г/л, уровень альбумина менее 30 г/л. При лечении эти показатели желательно оценивать раз в 7 дней.
Дифференциальная диагностика
Рак носоглотки следует отличать:
- от плоскоклеточной и инвертированной папилломы;
- доброкачественных и злокачественных заболеваний малых слюнных желёз (онкоцитомы, полиморфной аденомы, аденокарциномы, цистаденокарциномы);
- доброкачественных и злокачественных новообразований мягких тканей (юношеской ангиофибромы, нейрофибромы, шванномы, хемодектомы, фибросаркомы, рабдомиосаркомы, нейрофибросаркомы);
- опухолей лимфоидной и кроветворной ткани (лимфосаркомы, ретикулосаркомы, плазмоцитомы, болезни Ходжкина);
- опухолей смешанного происхождения (солидной тератомы, дермоидной кисты, гипофихарной аденомы, менингиомы, хордомы, краниофарингиомы); ;
- эстезионейробластомы;
- метастазов других опухолей в носоглотку, но такие случаи очень редки;
- опухолеподобных состояний (псевдоэпителиальной гиперплазии, онкоцитарной метаплазии и гиперплазии, кисты, гемангиомы, фиброматоза, амилоидоза, инфекционной гранулёмы, гранулёмы Стеварта, гранулематоза Вегенера); и полипозного риносинусита [4] .
Лечение рака носоглотки
Злокачественные опухоли носоглотки высокочувствительны к химио- и лучевой терапии, поэтому эти методы предпочтительны для первичного лечения [11] .
При I стадии рака носоглотки показана лучевая терапия [3] . На этой стадии её проводят без химиотерапии: не доказано, что химиолучевое лечение повышает выживаемость по сравнению с лучевой терапией, но побочных эффектов возникает больше.
При II–IVA стадиях рекомендуется провести химиолучевую терапию с последующей химиотерапией или химио-, а затем химиолучевую терапию [3] . Если после проведённого лечения останутся метастазы в шейных лимфоузлах, потребуется операция. Хирургически удалить опухоль носоглотки очень сложно, поэтому в качестве первичного лечения операция не рассматривается [1] .
При IVB стадии (наличии отдалённых метастазов) назначается химиотерапия с препаратами платины [8] . После химиотерапии может проводиться лучевая и химиолучевая терапия, симптоматическое лечение, операция (при единичном метастазе) [3] .
Основной побочный эффект лучевой терапии в области головы и шеи — это мукозит (эпителиит), который проявляется болью и воспалением слизистой оболочки полости рта. При заболевании затруднён приём пищи, тяжело говорить, иногда трудно открывать рот. Полностью предотвратить это осложнение нельзя, но его течение можно облегчить. Для этого до лечения нужно обратиться к стоматологу, чтобы провести санацию полости рта, а также соблюдать рекомендации врача во время терапии.
Самым грозным осложнением лучевой терапии является остеомиелит. Как правило, заболевание развивается при удалении зуба после лучевой терапии. Удалять плохие зубы нужно за 14 дней до лучевой терапии, в течение двух лет после лечения следует избегать манипуляций, затрагивающих кость челюсти.
Прогноз. Профилактика
Прогноз зависит от времени постановки диагноза, степени распространения опухоли в носоглотке и наличия метастазов [16] . Пятилетняя выживаемость при I стадии составляет 98 %, при II стадии — 92 %, при III стадии — 83 %, при IVA стадии —71 % [12] .
Высокие изначальные или сохраняющиеся к концу лучевой терапии уровни ДНК вируса Эпштейна — Барр являются признаком неблагоприятного прогноза [14] [16] .
Профилактика рака носоглотки
Первичная профилактика. В некоторых исследованиях выявлено, что риск развития рака носоглотки снижается при употреблении фруктов и овощей: моркови, китайской капусты, зелёных листовых овощей, свежих соевых продуктов, апельсинов и мандаринов. Также риск развития болезни был ниже при приёме витаминов Е, С, А по отдельности или в сочетании. Защитное действие фруктов и овощей можно объяснить тем, что они оказывают антиоксидантный эффект и предотвращают образование нитрозаминов [6] .
При наличии профессиональных факторов риска снизить вероятность развития рака носоглотки можно с помощью средств защиты.
Не существует стандартных скрининговых тестов для определения рака носоглотки. Скрининг с тестом на антитела к вирусу Эпштейна — Барр или на ДНК вируса не помог снизить смертность от рака носоглотки [13] .
Вторичная профилактика заключается в знании симптомов, своевременном обращении за медицинской помощью и онконастороженности врачей — повышенной бдительности к симптомам, которыми может проявляться рак.
Во время лечения важно предотвратить развитие побочных эффектов, чтобы не пришлось прерывать цикл терапии. При прохождении химиотерапии рекомендуется заниматься ЛФК, будет полезна психологическая поддержка и курс массажа для уменьшения слабости. Также следует лечить стоматит, гематологические осложнения, ксеростомию и спазм жевательных мышц [3] [10] [20] .
Курильщикам необходимо бросить курить, а бывшим курильщикам воздержаться от курения [11] .
После завершения лечения нужно посещать врача:
- в первый год — раз в 1–3 месяца;
- во 2-й год — раз в 2–6 месяцев;
- на 3–5-й год — каждые 4–8 месяцев, далее раз в год.
При возникновении новых симптомов необходимо сразу же обратиться к врачу.
Читайте также:
- Нижняя челюсть на рентгеновском снимке.
- Иннервация сердца. Хронотропный эффект. Дромотропный эффект. Инотропный эффект. Батмотропный эффект.
- Диагностика брюшной аллергии. Периодическая болезнь
- Рентгенограмма, МРТ при синдроме верхней апертуры грудной клетки
- Костно-пластическая трепанация черепа. Показания для трепанации черепа. Методика выполнения трепанации черепа.
