Лучевая анатомия (КТ, МРТ анатомия) перикарда
Добавил пользователь Alex Обновлено: 09.01.2026
Кирилл Журавлев, заведующий отделением лучевой диагностики, врач-рентгенолог ГКБ им И.В. Давыдовского о методах исследования сосудов сердца в своем отделении.
В отделении лучевой диагностики ГКБ им.И.В. Давыдовского ежегодно выполняется более 22 000 КТ и МРТ исследований различного профиля.
К сильным сторонам отделения стоит отнести большой опыт в лучевой диагностике патологии пульмонологического, хирургического и общетерапевтического профиля, включая широкий спектр онкологических заболеваний.
Особое внимание мы уделяем исследованиям сердечно-сосудистой системы в интересах неотложной кардиологии, интервенционной кардиологии и кардиохирургии, а также нейровизуализации при острых нарушениях мозгового кровообращения.
Круглосуточно в отделении выполняются КТ исследования сердца и коронарных сосудов:
КТ КОРОНАРОГРАФИЯ
позволяет подтвердить или опровергнуть наличие стенозов в коронарных артериях сердца, а также определить степень стенозирования просвета артерии. По результатам исследования решается вопрос проводить или не проводить пациенту стентирование коронарных артерий.
РАСЧЕТ КАЛЬЦИЕВОГО ИНДЕКСА
в методику КТ коронарографии входит расчет кальциевого индекса, который позволяет оценить риск наличия у пациента ишемической болезни сердца (ИБС). Расчет кальциевого индекса можно применять в качестве скринингового метода, чтобы определить риск атеросклеротического поражения коронарных артерий: при кальциевом индексе равном 0 риск наличия ИБС у пациента минимален и, как правило, КТ коронарографию можно не проводить. Наличие у пациента атипичных болей в грудной клетке, которые сомнительны в отношении стенокардии, является основным показанием для проведения КТ коронарографии.
![]()
КТ УШКА ЛЕВОГО ПРЕДСЕРДИЯ
в отделении разработана и внедрена в практику методика КТ сердца у пациентов с нарушениями ритма сердца, которым планируется постановка кардиостимулятора или других устройств для лечения аритмий, а также радиочастотная аблация. За одно исследование можно не только оценить строение и особенности анатомии левого предсердия сердца, но также выявить тромботические массы в ушке левого предсердия. Это позволяет избежать назначение пациенту такой неприятной процедуры как чреспищеводная эхокардиография (чреспищеводнаяЭхоКГ). По запросу аритмолога для планирования миниинвазивного лечения аритмий выстраивается 3D модель левого предсердия с оценкой строения устьев легочных вен.
КТ ШУНТОГРАФИЯ
к нам регулярно обращаются пациенты после аорто-коронарного шунтирования для оценки проходимости шунтов при помощи КТ шунтографии. Кроме шунтов имеется возможность с высокой степенью достоверности оценить проходимость стентов после коронарной ангиопластики, при условии их крупного диаметра (более 3мм).
МЕТОДИКА «ТРОЙНОГО ПРОТОКОЛА»
В отделении внедрена и активно используется методика «тройного протокола» (“triple-rule-out”),которая позволяет за одно исследование определить состояние коронарных артерий сердца, оценить просвет грудного отдела аорты (например, при аневризме или при подозрении на расслаивающую аневризму) и выявить тромбоэмболию легочной артерии.
Дополнительно в отделении проводится широкий спектр КТ ангиографий с в/в контрастированием:
КТ ангиография артерий головы и шеи для выявления стенотического поражения артерий шеи и аневризм артерий головного мозга;
КТ артерий нижних конечностей для оценки стенозирующего атеросклероза ног;
КТ грудного и брюшного отделов аорты, КТ ангиография легочной артерии при диагностике тромбоэмболии
Все исследования КТ сердца проводятся с ЭКГ синхронизацией и болюсным в/в введением контрастного препарата на компьютерном томографе фирмы Toshiba с количеством срезов 160 и толщиной среза 0,5мм.
МРТ СЕРДЦА:
У пациентов с подозрением на миокардит или кардиомиопатию (гипертрофическая или дилатационная кардиомипатия) проводится МРТ сердца. Также МРТ сердца выполняется пациентам для выявления рубцовых изменения миокарда, что позволяет выяснить переносил ли он в прошлом инфаркт миокарда. У некоторых пациентов это можно выяснить только с использованием МРТ сердца, что позволяет выявить характерные рубцовые изменения. У пациентов с нарушениями ритма МРТ сердца позволяет выявить такие причины аритмий как аритмогенная дисплазия правого желудочка, рубцовые изменения после миокардитов, системные заболевания (амилоидоз, саркоидоз).
МРТ проводится на томографе фирмы Toshiba 1,5 Т
РАСШИФРОВКА СНИМКОВ:
Кирилл Николаевич Журавлев, заведующий отделением лучевой диагностики, врач-рентгенолог ГКБ им И.В. Давыдовского

Закончил в 2005г. ММА им. И.М. Сеченова с отличием. Член Европейского общества радиологов (European society of radiology, ESR), член Европейского общества онкологической визуализации (European society of oncologic imaging, ESOI), член Европейского общества гибридной медицинской визуализации (European society for hybrid medical imaging, ESHI), член Российского общества рентгенологов и радиологов (РОРР). Участник международной школы в Вене «Introduction to Hybrid Imaging in Oncology» в 2016г., участник Первого международного семинара по радиологии в Праге (1st Prague European Tutorial of Radiology) в 2012г. Участник многочисленных конференций по лучевой диагностике в России.
Лучевая анатомия сердца. КТ, МРТ, рентгеноанатомия сердца
На рентгенограмме грудной клетки в передней проекции оцениваются положение и размеры сердца. Положение сердца зависит от величины угла наклона, образованного длинником сердца и поперечником грудной клетки. Сердце может занимать косое (угол наклона равен 45°), вертикальное (более 45°) и горизонтальное (менее 45°) положение в зависимости от типа строения грудной клетки и положения диафрагмы. В первые годы жизни сердце у большинства детей занимает горизонтальное положение, к 3 годам оно принимает косое положение, которое сохраняется у большинства взрослых людей. Однако для большого числа подростков и для людей астенического сложения характерно вертикальное положение сердца. У людей гиперстенической конституции положение сердца чаще бывает горизонтальным.
Количественная оценка поперечника сердца проводится с помощью определения сердечно-легочного коэффициента (СЛК) — процентного отношения поперечника сердца к поперечнику грудной клетки, измеренному на уровне правой половины купола диафрагмы.
У новорожденных сердце имеет относительно большую величину, СЛК у них может достигать 58% (рис. 9.22). У более старших детей и у взрослых СЛК составляет 44—48%, для большого числа подростков характерны небольшие размеры сердца (СЛКменее 40%) (рис. 9.23),улюдей пожилого возраста поперечные размеры сердца увеличиваются, СЛК у них, как правило, более 50%.
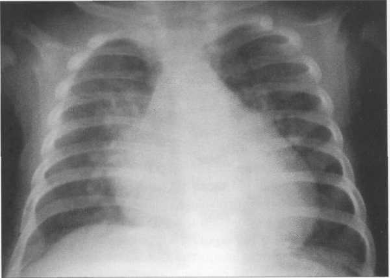
Рис. 9.22. Рентгенограмма грудной клетки ребенка 3 месяцев. Задняя проекция.
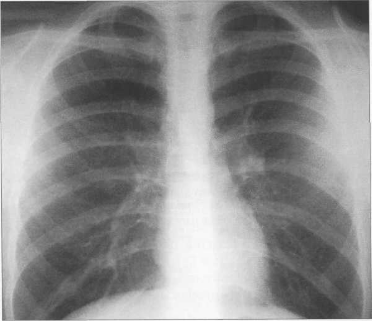
Рис. 9.23. Рентгенограмма грудной клетки подростка. Передняя проекция.
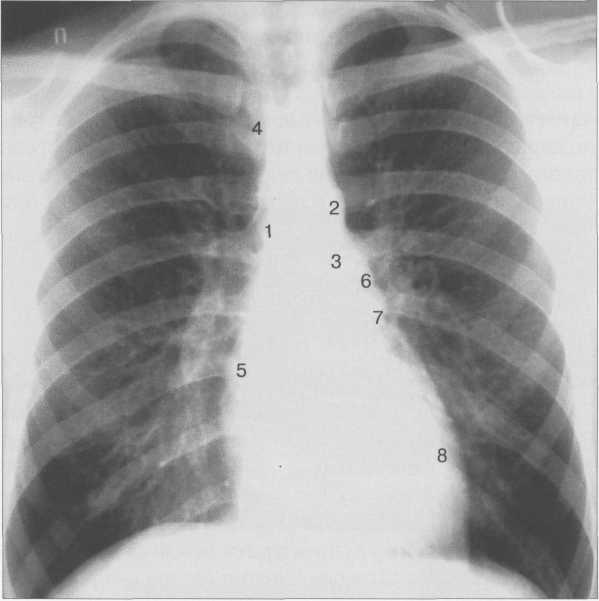
Рис. 9.24. Рентгенограмма грудной клетки. Передняя проекция.
1 — восходящая часть аорты; 2 — дуга аорты; 3 — нисходящая часть аорты; 4— верхняя полая вена; 5 — правое предсердие; 6 — легочный ствол; 7 — ушко левого предсердия; 8 — левый желудочек.
Состояние отдельных полостей сердца и крупных сосудов оценивается с помощью анализа краеобразующих дуг сердца (рис. 9.24).
Если сердце занимает косое положение, то ‘/3 его расположена справа, 2 /, — слева; расстояние от правого края позвоночника до наиболее удаленной точки правого контура сердца составляет 15—20 мм.
Правый контур образован двумя дугами: восходящая часть аорты и правое предсердие. Точка их пересечения носит название правого атриовазального угла. Протяженность первой и второй дуг должна быть одинаковой. У новорожденных правый желудочек имеет относительно большие размеры, поэтому протяженность второй дуги больше (см. рис. 9.22).
Левый контур образуют 4 дуги: дуга аорты, легочный ствол, ушко левого предсердия, левый желудочек. В детском возрасте (приблизительно до 7 лет) протяженность дуги легочного ствола преобладает над протяженностью дуги аорты, в дальнейшем протяженность дуг становится одинаковой. У подростков и людей астенического сложения дуга легочного ствола выпрямленная или выпуклая (см. рис. 9.23), у взрослых она, как правило, вогнутая. Левая граница сердца на уровне левого желудочка находится на уровне среднеключичной линии или на 1 см кнутри от нее.
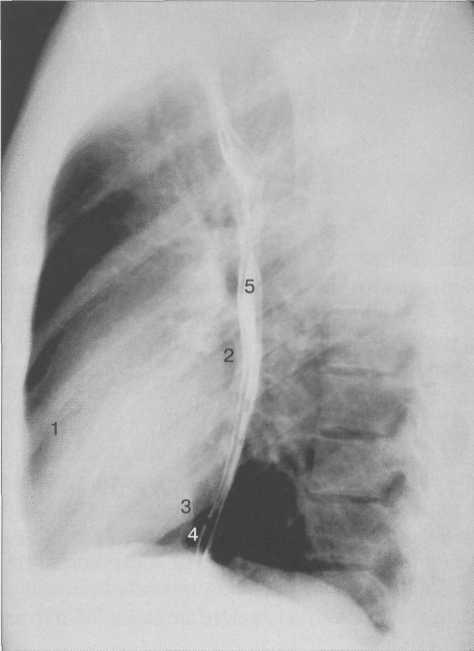
Рис. 9.25. Рентгенограмма грудной клетки. Левая боковая проекция.
1 — правый желудочек; 2 — левое предсердие; 3 — левый желудочек; 4 — нижняя полая вена; 5 — пищевод.
В левой боковой проекции (рис. 9.25) передний контур сердца образован правым желудочком. Задний контур сердца в верхнем отделе образован левым предсердием, которое вплотную прилежит к пищеводу, в нижнем отделе — левым желудочком, кзади от которого виден контур нижней полой вены. Правый желудочек образует с передней грудной стенкой угол, вершина которого находится на уровне наибольшего глубинного диаметра сердца. Протяженность прилегания правого желудочка к передней грудной стенке и левого желудочка к диафрагме должны быть одинаковыми.
КТ АНАТОМИЯ СЕРДЦА
КТ-исследование позволяет получать поперечные (аксиальные) сечения сердца. Стандартная пошаговая КТ и даже спиральная КТ не получили распространения для исследования морфологии и функции сердца. Более тщательный анализ внутрисердечных структур возможен с помощью многослойной спиральной КТ (МСКТ) в условиях внутривенного контрастирования. КТ-изображения сердца и сосудов на различных уровнях представлены на рис. 9.34.
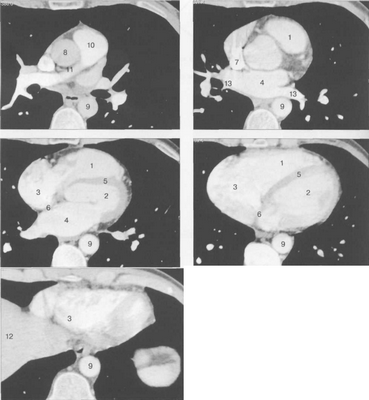
Рис. 9.34. КТ сердца и сосудов.
1 — правый желудочек; 2 — левый желудочек; 3 — правое предсердие; 4 — левое предсердие; 5 — межжелудочковая перегородка; 6 — межпредсердная перегородка; 7 — верхняя полая вена; 8 — восходящая часть аорты; 9 — нисходящая часть аорты; 10 — легочный ствол; 11 — правая легочная артерия; 12 — диафрагма; 13 — легочные вены.
МСКТ в условиях внутривенного болюсного контрастирования позволяет визуализировать коронарные артерии (МСКТ-коронарография). Анализ состояния коронарных артерий выполняется сначала на аксиальных срезах (рис. 9.35). В постпроцессинговой обработке изображений используются различные виды реконструкций: многоплоскостные реформации (MPR), проекция максимальной интенсивности (MIP), трехмерные (VRT) (рис. 9.36).
Наиболее распространенным методом оценки состояния сосудов сердца является селективная катетерная коронарография. Метод заключается в пункции под местной анестезией крупной артерии (чаще всего, бедренной или лучевой), подведении специально сформированного катетера к устью коронарной артерии и селективного болюсного введения контрастирующего вещества последовательно в левую, а затем в правую коронарную артерии.
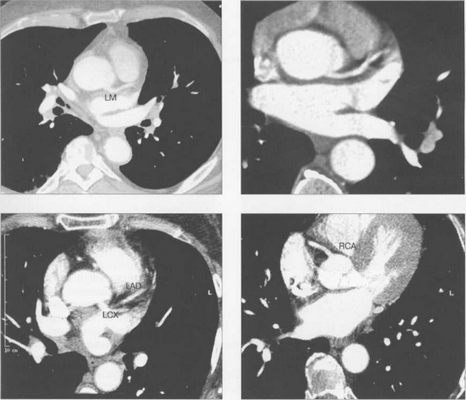
Рис. 9.35. МСКТ-коронарограммы. Поперечные срезы.
Здесь и на рис. 9.36:
LM — ствол левой коронарной артерии, LAD — левая передняя нисходящая артерия, LCX — левая огибающая артерия, RCA — правая коронарная артерия.
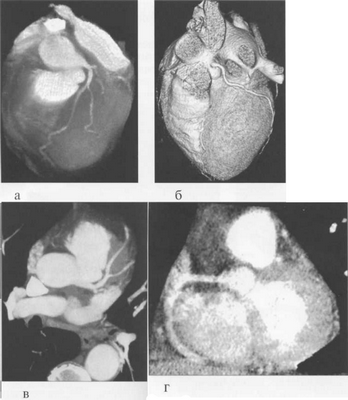
Рис. 9.36. МСКТ-коронарограммы.
а, б — VRT-реконструкции; в — проекция максимальной интенсивности; г — многоплоскостная реформация.
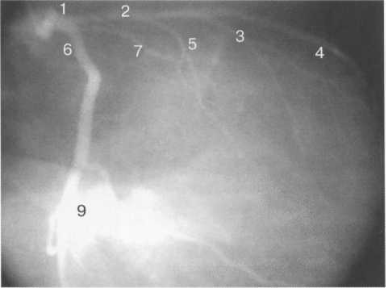
Рис. 9.37. Левая коронарная артерия. Правая косая проекция.
Здесь и на рис. 9.38—9.46:
1 — левая коронарная артерия; 2 — проксимальная треть передней нисходящей артерии; 3 — первая диагональная ветвь передней нисходящей артерии; 4 — дистальная часть передней нисходящей артерии; 5 — септальная ветвь передней нисходящей артерии; 6 — проксимальная часть огибающей артерии; 7 — первая маргинальная ветвь огибающей артерии; 8 — промежуточная артерия; 9 — дистальная часть огибающей артерии; 10 — проксимальная часть правой коронарной артерии; 11 — ветвь синусного узла правой коронарной артерии; 12 — ветвь острого края правой коронарной артерии; 13 — бифуркация правой коронарной артерии; 14 — правая левожелудочковая ветвь правой коронарной артерии; 15 — задняя нисходящая ветвь правой коронарной артерии.
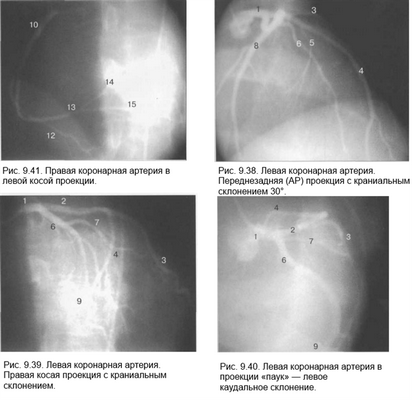
Фиксация изображения коронарных артерий производится последовательно в нескольких плоскостях.
На рис. 9.37—9.41 изображены левая и правая коронарные артерии и их ветви при равномерном типе коронарного кровообращения в обычной последовательности проекций.
На следующих рисунках представлены два типа коронарного кровообращения — правый и левый и характеризующиеся неравномерным развитием правой коронарной и огибающей (ветвь левой коронарной артерии) артерий. При левом типе отмечается выраженная периферия огибающей артерии при значительной гипоплазии правой коронарной артерии. При правом типе чаще всего хорошо развита маргинальная ветвь и гипоплазирована основная ветвь огибающей артерии. Периферия правой коронарной и, в особенности, правая левожелудочковая ветвь значительно выражены и превосходят огибающую по размерам зоны кровоснабжения.
Рис. 9.42-9.44 — левый тип коронарного кровообращения.
Рис. 9.45 и 9.46 — правый тип коронарного кровообращения.
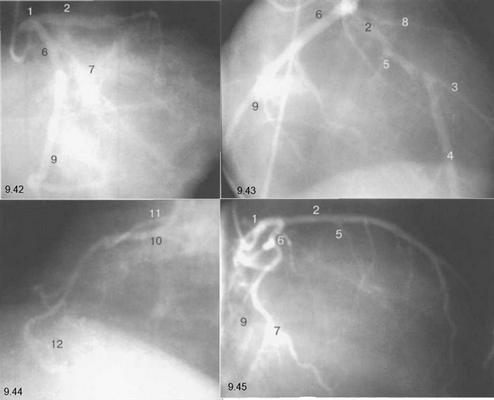
Рис. 9.42. Левая коронарная артерия. Правая косая проекция.
Рис. 9.43. Левая коронарная артерия. Проекция «паук».
Рис. 9.44. Правая коронарная артерия. Левая косая проекция.
Рис. 9.45. Левая коронарная артерия в правой косой проекции.
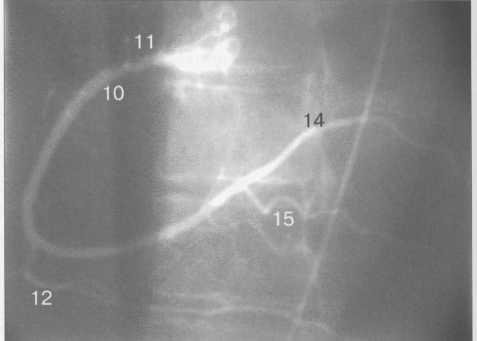
Рис. 9.46. Правая коронарная артерия в переднезадней проекции.
МРТ АНАТОМИЯ СЕРДЦА
МРТ позволяет получать изображения сердца в поперечной (аксиальной), фронтальной (корональной) и сагиттальной плоскостях (ортогональные сечения). Поскольку анатомические оси сердца и магистральных сосудов (за исключением аорты в нисходящем отделе и полых вен) не совпадают со стандартными ортогональными плоскостями исследования, общепринятыми при исследованиях других органов и систем организма, для МРТ-исследования сердечно-сосудистой системы разработаны дополнительные наклонные срезы (двухкамерное сечение, четырехкамерное сечение, сечение по короткой оси левого желудочка).
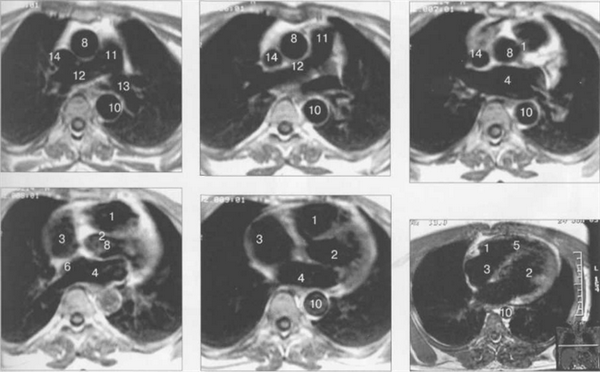
Рис. 9.47. МРТ сердца. Аксиальная плоскость.
Здесь и на рис. 9.48—9.52:
I — правый желудочек, 2 — левый желудочек, 3 — правое предсердие, 4 — левое предсердие, 5 — межжелудочковая перегородка, 6 — межпредсердная перегородка, 7 — задняя стенка левого желудочка, 8 — восходящая часть аорты, 9 — дуга аорты, 10 — нисходящая часть аорты, 11 — легочный ствол, 12 — правая легочная артерия. 13 — левая легочная артерия, 14 — верхняя полая вена, 15 — нижняя полая вена, 16 — трахея.
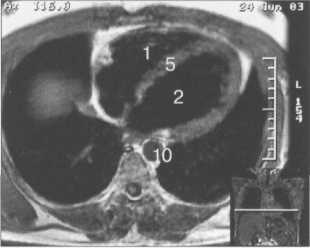
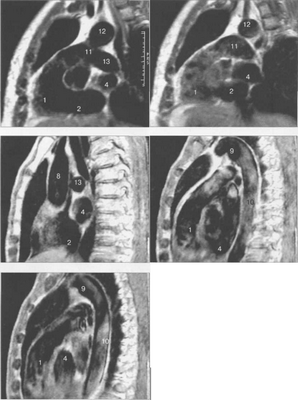
Рис. 9.48. MPT сердца. Сагиттальная плоскость.
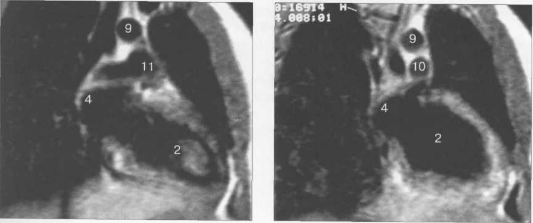
Рис. 9.49. МРТ сердца. Двухкамерные сечения.
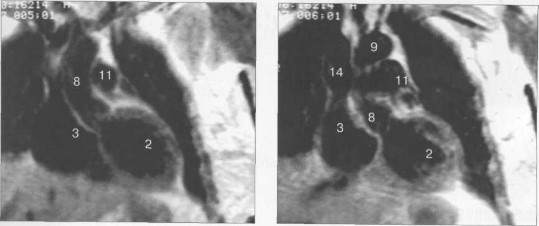
Рис. 9.50. МРТ сердца. Фронтальные сечения.
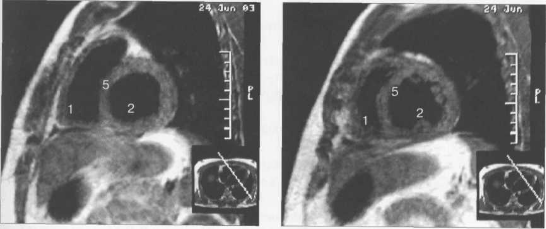
Рис. 9.51. МРТ сердца. Сечения по короткой оси левого желудочка.
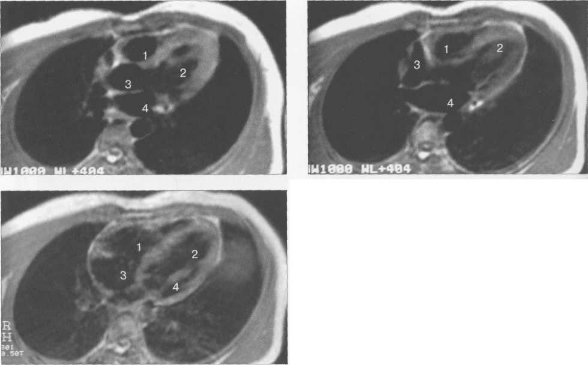
Рис. 9.52. МРТ сердца. Четырехкамерные сечения.
На рис. 9.47—9.52 представлены Т1-ВИ наиболее часто используемых МР-сечений сердца.
Лучевая анатомия селезенки. КТ, МРТ и ультразвуковая анатомия
Селезенка располагается в брюшной полости, занимая задненаружный отдел левой подреберной области, между диафрагмой и желудком. Положение селезенки не постоянно. К грудной клетке селезенка прилежит в области, ограниченной IX и XI ребрами, располагаясь продольной осью параллельно им.
В селезенке различают две поверхности: выпуклую диафрагмальную (наружную) и вогнутую висцеральную (внутреннюю). На последней находится продольная борозда — ворота селезенки, где располагаются сосуды и нервы. Диафрагмальная и висцеральная поверхности разделены краями — верхним и нижним. Края и поверхности селезенки сходятся, образуя концы — передний (обращенный вниз и вперед клевой реберной дуге) и задний (направленный вверх и назад к позвоночнику). Селезенка граничит вверху, сзади и снаружи с диафрагмой, отделяющей ее от левого легкого, спереди и медиально — со сводом и телом желудка, медиально и сзади—с левой почкой и иногда с левым надпочечником, снизу — с поперечной ободочной кишкой, диафрагмально-кишечной связкой и хвостом поджелудочной железы. Селезенка почти полностью, за исключением ворот, покрыта брюшиной. Под серозной оболочкой расположена соединительно-тканная капсула, которая содержит эластические и гладкомышечные волокна.
От нее в толщу селезенки направляются тяжи, анастомозирующие между собой и образующие перекладины (трабекулы), которые составляют основу селезенки. Между трабекулами находится пульпа селезенки, которая представляет собой ретикулярную ткань, выполненную форменными элементами крови — лимфоцитами и лейкоцитами (белая пульпа) и эритроцитами (красная пульпа). Кровь поступает в селезенку по селезеночной артерии, оттекает по селезеночной вене. Форма и размеры селезенки вариабельны и непостоянны, что связано в основном с ее кровенаполнением.
УЛЬТРАЗВУКОВАЯ АНАТОМИЯ СЕЛЕЗЕНКИ
При ультразвуковом исследовании для оценки размеров селезенки используют измерение ее длины (расстояние между передним и задним концами), ширины (расстояние между верхним и нижним краями) и толщины (расстояние между наружной и внутренней поверхностями на уровне ворот). Сведения о средних размерах селезенки в зависимости от возраста представлены в табл. 11.4.
Таблица 11.4 Средние размеры селезенки в зависимости от возраста
| Возраст | Длина, мм | Ширина, мм | Толщина, мм |
| Новорожденные | 50 | 30 | 10 |
| 1 ГОД | 70-80 | 40 | 20 |
| 8 лет | 80 | 50 | 20 |
| 12 лет | 100-110 | 60 | 25 |
| Взрослые | 100-120 (до 140) | 70-80 | 30-50 (до 60) |
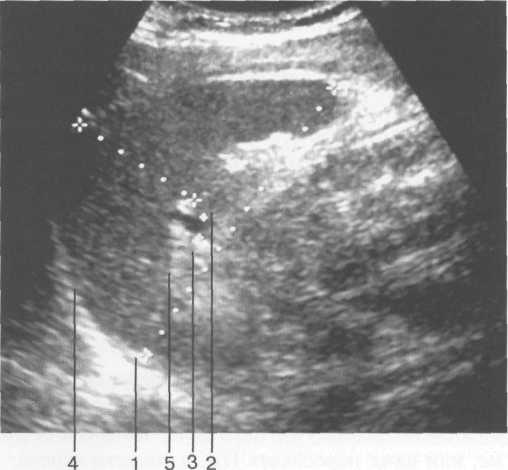
Рис. 11.23. УЗИ селезенки, продольное сканирование.
1 — длина селезенки; 2 — толщина селезенки; 3 — селезеночная вена в воротах селезенки; 4 — верхняя (диафрагмальная) поверхность; 5 — нижняя поверхность.
Для изучения размеров селезенки (в том числе в динамике) предложено определять селезеночный индекс, величина которого является произведением расстояния от ворот селезенки до ее переднего полюса и толщины органа на уровне ворот. В норме селезеночный индекс не превышает 20 см 2 .
Селезеночная вена в норме визуализируется в виде анэхогенной полосы, диаметр ее не зависит от возраста, но обычно не превышает 7 мм.
Паренхима селезенки имеет однородную мелкозернистую структуру, обладает эхогенностью ниже печени, но несколько выше чем у коркового вещества почки. Капсула селезенки представлена в виде линейного гиперэхогенного слоя, интенсивность которого увеличивается с возрастом за счет склерозирования, что особенно заметно у пациентов старше 60 лет (рис. 11.23).
КТ АНАТОМИЯ СЕЛЕЗЕНКИ
Брюшинный покров селезенки при КТ не дифференцируется. Фиброзная капсула селезенки тесно сращена с покрывающей ее висцеральной брюшиной снаружи. Разделить брюшину и фиброзную капсулу, так же как отделить фиброзную капсулу от паренхимы органа, невозможно. Наружная поверхность селезенки прилежит к реберной части диафрагмы.
В норме селезенка проецируется между IX и XI ребрами и соответствует уровню Thx_X[.
Форма селезенки индивидуальна и может меняться с возрастом. Различают два основных варианта ее формы: овальную (короткую и широкую), которая чаще встречается у детей, и длинную (узкую), наиболее характерную для взрослых.
На внутренней поверхности селезенки, в центральной ее части, по продольной оси находятся ворота селезенки длиной 50—60 мм и шириной 20—30 мм.
КТ исследование селезенки проводится, как правило, при исследовании брюшной полости и забрюшинного пространства. За 15—20 мин до исследования пациент выпивает 200 мл 3% раствора контрастирующего препарата и еще 200—300 мл — непосредственно перед ним. Исследование выполняют в краниокаудальном направлении — от Th]X до ThXI1 грудного позвонков при толщине срезов 8 мм и томографическом шаге 10 мм.
По мере выполнения срезов в каудальном направлении, размер изображения селезенки увеличивается и достигает максимума на уровне ThXI.
Максимальная длина селезенки составляет 100 мм и измеряется между передним и задним концами. Толщина органа может достигать 50 мм и определяется между наружной и внутренней поверхностями на уровне ворот.
Контуры селезенки обычно ровные четкие, структура гомогенная, плотность колеблется от 40 до 50 HU.
На более каудальных сканах изображение селезенки постепенно уменьшается и исчезает на уровне середины левой почки (нижний край ThXII).
Селезеночная вена образуется в области ворот селезенки из многочисленных вен, выходящих из пульпы селезенки. Эти мелкие веточки при КТ, как правило, не дифференцируются. От ворот селезенки вена направляется вправо параллельно заднему контуру ПЖ, располагаясь ниже одноименной артерии. Она пересекает переднюю поверхность аорты тотчас над верхней брыжеечной артерией и сливается с верхней брыжеечной веной, образуя воротную вену.
На аксиальных срезах селезеночная вена определяется в виде ровной четкой поперечной полосы по заднему контуру ПЖ. Она может проходить вдоль края ПЖ, частично в ее паренхиме, или даже пересекать ПЖ в области хвоста.
Основным источником кровоснабжения органа является селезеночная артерия. В большинстве случаев она отходит от чревного ствола, являясь самой крупной его ветвью.
Селезеночная артерия располагается позади верхнего края тела ПЖ, затем над ним, а на границе тела и хвоста переходит на переднюю поверхность железы и входит в поджелудочно-селе-зеночную связку, которая не видна при КТ. Диаметр начального отдела артерии — 7—10 мм, по мере отделения боковых ветвей и приближения к селезенке ее ствол сужается. Основной ствол селезеночной артерии в воротах селезенки делится на две ветви: верхнюю и нижнюю. В ряде случаев она делится на 3—4 ветви.
В дальнейшем артериальные ветви в паренхиме или даже до погружения их в паренхиму распадаются на более мелкие ветви последующих порядков. Анастомозы между внутриорганными артериями селезенки редки и имеют небольшой диаметр. В норме селезеночная артерия представлена также полосой, ширина которой в 1,5—2 раза меньше, чем у вены.
Для лучшей дифференцировки селезенки от окружающих тканей, а также для улучшения визуализации изменений в самом органе проводится внутривенное болюсное контрастирование. Так как исследование селезенки проводится совместно с исследованием других органов брюшной полости, контрастирующий препарат вводится в объеме 80—120 мл со скоростью 3— 4 мл/с.
При этом в гиподенсных зонах плотность может сохраняться на исходном уровне или незначительно повышаться (до 70 HU). В гиперденсных участках плотность возрастает в 2,5— 3,5 раза. В эту фазу состояние паренхимы и ее изменения не оцениваются.
В венозную фазу паренхима селезенки вновь становится гомогенной, ее плотность выравнивается и может колебаться от 80 до 115 HU.
Патологические изменения целесообразно искать именно в венозную фазу, когда гомогенная паренхима хорошо отличается от патологических изменений.
Фиброзная капсула селезенки достаточно прочна, эластична и растяжима, что позволяет органу менять свой объем и предотвращает разрывы при травмах, подкапсульных гематомах и кистах.
Контрастирование помогает и в определении объема органа. Для этого обязательным условием является неподвижность сканируемого объекта, что достигается задержкой дыхания на глубоком вдохе и проведением исследования в режиме спиральной КТ.
К порокам и вариантам развития относятся полное отсутствие селезенки, дистопия, блуждающая селезенка, изменения формы и наличие добавочных долек селезенки, которые могут быть отшнурованы.
Добавочные дольки селезенки, как и незавершенное развитие, являются наиболее часто встречающейся аномалией развития. Внутренняя поверхность селезенки, ее верхний полюс, ворота или хвост ПЖ, реже область нижнего полюса или большой сальник являются местами прицельного исследования при поиске одной или нескольких добавочных долек селезенки.
Незавершенное развитие селезенки наиболее часто проявляется в виде частично неслив-шихся участков.
МРТ АНАТОМИЯ СЕЛЕЗЕНКИ
Неизмененная селезенка на Т1-ВИ имеет несколько большее время релаксации, чем паренхима печени, и характеризуется изоинтенсивным сигналом, более низким по сравнению с сигналом от печени. На Т2-ВИ селезенка имеет подчеркнуто высокую интенсивность сигнала и визуализируется как структура с более высокой интенсивностью сигнала по сравнению с печеночной паренхимой. Интенсивность сигнала селезенки соответствует параметрам кортикального слоя почек (см. рис. 11.9—11.12).
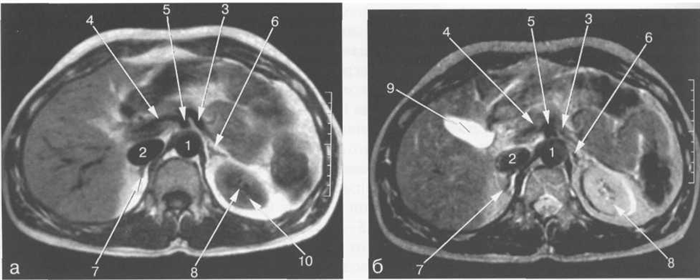
Рис. 11.24. MPT брюшной полости в аксиальной плоскости на уровне надпочечников.
а-Т1-ВИ;б-Т2-ВИ.
1 — аорта; 2 — нижняя полая вена; 3 — селезеночная артерия; 4 — общая печеночная артерия; 5 — чревный ствол; 6 — левый надпочечник; 7 — правый надпочечник; 8 — левая почка; 9 — желчный пузырь; 10 — Бертиниевы столбы левой почки.
Сосуды ворот селезенки хорошо видны во всех импульсных последовательностях (рис. 11.24). Селезеночная вена определяется как структура продолговатой формы, которая зачастую имеет горизонтальное расположение (см. рис. 11.12). Селезеночная вена используется в качестве ориентира для локализации хвоста и тела поджелудочной железы, которые располагаются кпереди от нее (см. рис. 11.12, 11.14). В области ворот внутриселезеночные сосуды видны как разветвляющиеся продолговатые структуры.
Лучевая анатомия (КТ, МРТ анатомия) перикарда
а) Терминология:
1. Синонимы:
• Опухолевый перикардиальный выпот
2. Определение:
• Перикардиальный выпот или воспалительные изменения в перикарде у пациентов со злокачественным новообразованием
о Метастазы в перикарде
о Осложнения лечения:
- Лучевая терапия
- Химиотерапия
- Сочетание лучевой терапии и химиотерапии
о Инфекционный перикардит
о Идиопатический перикардит
• Не является проявлением исключительно злокачественного перикардиального выпота
б) Лучевые признаки:
1. Основные особенности опухолевого перикардита:
• Оптимальный диагностический ориентир:
о Перикардиальный выпот у пациентов с выявленной ранее злокачественной опухолью
• Размер:
о Согласно измерениям при эхокардиографии:
- Небольшой перикардиальный выпот < 1 см, обычно жидкость скапливается в задних отделах при положении пациента лежа на спине
- Умеренный перикардиальный выпот, 1-2 см; обычно жидкость скапливается по всей окружности сердца
- Большой перикардиальный выпот > 2 см
2. Рентгенография опухолевого перикардита:
• Расширение тени сердца (силуэт «бутылки с водой»), обусловленное большим перикардиальным выпотом:
о Наблюдается при медленном накоплении жидкости в полости перикарда
• Симптом слоистости при рентгенографии органов грудной клетки в боковой проекции; высокая специфичность, но низкая чувствительность:
о Между менее интенсивными тенями медиастинальной и субэпикардиальной жировой клетчатки определяется более интенсивная тень жидкости в перикардиальной полости (светлая полоса между темными)
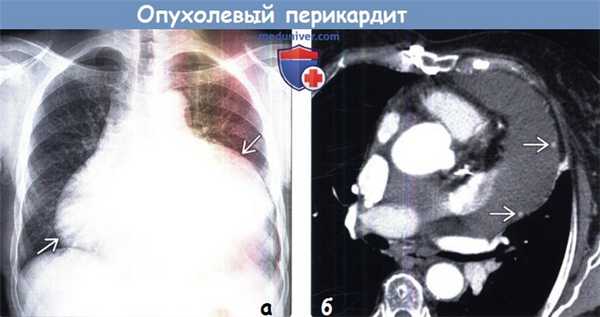
(а) При рентгенографии органов грудной клетки в ПП проекции определяется выраженное шаровидное расширение тени сердца, обусловленное большим перикардиальным выпотом.
Данная картина обычно выявляется при длительно сохраняющемся перикардиальном выпоте. Также описывается, как силуэт «бутылки с водой».
(б) У больной раком молочной железы при КТ с контрастным усилением на реконструкции в косоаксиальной проекции визуализируются крупный перикардиальный выпот и как минимум два небольших узелка в перикарде, накапливающих контрастное вещество. При пункции перикарда было подтверждено наличие метастазов рака молочной железы, заподозренное клинически.
3. КТ опухолевого перикардита:
• Особенности метастатического поражения перикарда согласно результатам исследования 60 пациентов с доказанным заболеванием:
о Перикардиальный выпот (90%)
о Увеличенные или заметные передние диафрагмальные либо кардиодиафрагмальные лимфатические узлы (65%)
о Утолщение перикарда (45%)
о Накопление контрастного вещества перикардом (35%)
о Узелок или объемное образование в перикарде, могут быть множественными (23%):
- Узелки чаще всего располагаются вдоль латеральной стенки правого желудочка и правой предсердно-желудочковой борозды
• Констриктивный перикардит:
о Может возникать вследствие вовлечения в злокачественный опухолевый процесс, после лучевой терапии, открытого хирургического вмешательства на сердце или развития инфекции
о Утолщение перикарда >4 мм, может быть изолированным
о ± кальцификаты в перикарде
о ± тубулярная конфигурация правых отделов сердца
о ± плевральный выпот и асцит
о Выявляемые при КТ признаки могут свидетельствовать в пользу констриктивного перикардита только при наличии соответствующей клинической картины:
- Признаки сердечной недостаточности (например, одышка, слабость, ортопноэ, отечность нижних конечностей)
• Тампонада полости перикарда:
о Повышение давления в полости перикарда, приводящее к уменьшению ударного объема сердца
о Формирование тампонады полости перикарда в наибольшей степени зависит от скорости накопления в ней жидкости:
- Быстрое накопление 100-200 мл жидкости может привести к развитию тампонады по причине ригидности перикарда
- Медленное накопление 1000-1500 мл жидкости может не вызвать тампонады, поскольку у перикарда есть время для того, чтобы растянуться
о Тампонада является клиническим диагнозом, однако ее можно заподозрить в случаях выявления при КТ некоторых признаков:
- Расширение полых вен
- Обратный заброс контрастного вещества в непарную и нижнюю полую вены
- Сдавление камер сердца (симптом уплощенного сердца)
- Кривизна межжелудочковой перегородки
- Перипортальный отек
4. МРТ опухолевого перикардита:
• Признаки, аналогичные выявляемым при КТ:
о Перикардиальный выпот, утолщение перикарда, накопление им контрастного вещества
о Узелок или объемное образование в перикарде, могут быть множественными
о Данные признаки могут наблюдаться и при неопухолевом перикардиальном выпоте
• Констриктивный перикардит:
о Утолщение перикарда >4 мм
о Колебания межжелудочковой перегородки в кино-режиме свободной прецессии в устойчивом состоянии (SSFP):
- Смещение межжелудочковой перегородки влево в ранней диастоле
о Взаимосвязь между желудочками:
- Увеличение смещения перегородки влево при вдохе
о Разметка миокарда при пространственной модуляции намагничивания (SPAMM) облегчает обнаружение перикардиальных спаек:
- Разметка выглядит в виде темных полос, накладываемых на сердце и перикард
- В норме полосы между висцеральным и париетальным листками перикарда «ломаются» вследствие движения сердца
- При наличии перикардиальных спаек полосы остаются интактными
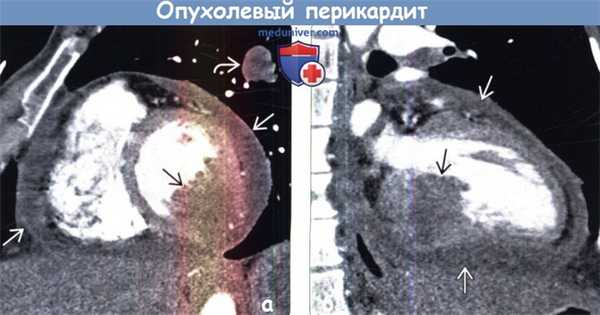
(а) При КТА в проекции по короткой оси сердца в нижнелатеральной стенке левого желудочка определяется крупное инфильтративное мягкотканное объемное образование с дольчатым контуром.
Следует отметить прилежащий злокачественный перикардиальный выпот и метастаз в легком.
(б) У этого же пациента при КТА в проекции вертикальной длинной оси сердца в базальных отделах левого желудочка визуализируется инфильтративное мягкотканное объемное образование.
Следует отметить злокачественный перикардиальный выпот, обусловленный метастазом саркомы. В сердце и перикарде метастазы встречаются в 40-100 раз чаще, чем первичные опухоли.
в) Дифференциальная диагностика опухолевого перикардита:
1. Постлучевой перикардит:
• Лучевая терапия по поводу злокачественного новообразования в анамнезе:
о Рак легких, молочной железы, пищевода или лимфома
• К ранним проявлениям относят перикардит и перикардиальный выпот
• Поздние проявления: перикардиальный выпот (наиболее часто), тампонада полости перикарда, выпотно-констриктивный перикардит и констриктивный перикардит:
о При констриктивном перикардите могут выявляться утолщение перикарда (>4 мм) или кальцификаты в его структуре
о Дифференцирование с метастазами в перикарде затруднено: для исключения злокачественной опухоли требуется выполнение цитологического исследования или биопсии
2. Лекарственный перикардит:
• Перикардит, вызванным действием химиотерапевтических веществ, которые используются для лечения пациентов со злокачественными опухолями:
о Наиболее часто провоцируют развитие перикардита доксорубицин и циклофосфамид
• На начальных этапах лечения обычно наблюдается дозозависимый эффект
• Клинические и лучевые симптомы сходны с таковыми при метастазах в перикарде
3. Инфекционный перикардит:
• Пациенты, принимающие химиотерапевтические препараты, входят в группу риска развития инфекции
• Вирусная инфекция (цитомегаловирусная), туберкулез, грибковая инфекция (кандидоз и аспергиллез)
• Лихорадка, шум трения перикарда
• Для постановки диагноза в большинстве случаев необходимо цитологическое исследование с бактериологическим посевом
г) Патоморфология опухолевого перикардита. Основные особенности:
• Этиология:
о Вторичные или первичные злокачественные опухоли в перикарде:
- В странах Запада являются наиболее частой причиной развития большого перикардиального выпота неясной этиологии В 20% случаев умеренный и большой перикардиальный выпот неясной этиологии представляет собой первичное клиническое проявление злокачественного новообразования
- В перикарде метастазы встречаются в 40-100 раз чаще, чем первичные злокачественные опухоли:
Рак легких (35%), рак молочной железы (25%), лимфома/лейкоз (15%)
- Злокачественное новообразование может вызывать перикардиальный выпот:
Прямое распространение на париетальный листок перикарда (рак легких, молочных желез, пищевода, лимфома)
Гематогенная или лимфогенная диссеминация в перикарде (рак легких, молочных желез, меланома)
Нарушение тока лимфы вследствие увеличения лимфатических узлов средостения
- При патологоанатомическом исследовании пациентов со злокачественными опухолями метастазы в перикарде были обнаружены в 10-12% случаев
- Первичные злокачественные новообразования в перикарде встречаются редко:
Мезотелиома, лимфома, фибросаркома, синовиальная саркома и липосаркома
о Облучение средостения:
- При раке легких, молочных желез, пищевода и лимфоме в зону облучения могут попадать сердце и перикард
- Наиболее частым проявлением является бессимптомный перикардиальный выпот
- Возможно развитие констриктивного перикардита, сходного с метастатическим
о Химиотерапевтические препараты:
- Наиболее часто провоцируют развитие перикардита доксо-рубицин и циклофосфамид
о Оппортунистические инфекции:
- Пациенты, принимающие иммуносупрессивные химиотерапевтические препараты, находятся в группе риска развития инфекции:
Вирусная инфекция (цитомегаловирусная), туберкулез, грибковая инфекция (кандидоз и аспергиллез)
д) Клинические аспекты опухолевого перикардита:
1. Проявления:
• Наиболее частые признаки:
о Боли в груди (часто плевритические), одышка, в редких случаях симптомы отсутствуют
• Другие симптомы:
о Кашель, отечность нижних конечностей
о Возникновение мерцательной аритмии
о Вследствие большого или быстро нарастающего перикардиального выпота может развиться тампонада перикардиальной полости:
- Достаточно быстрого накопления в полости перикарда 100—200 мл жидкости
- Триада Бека: гипотензия, набухание шейных вен и глухие тоны сердца
2. Естественное течение заболевания и прогноз:
• Перикардиальный выпот при раке является угрожающим признаком
• В большинстве случаев приводит к летальному исходу в течение одного года после выявления, часто — влечение нескольких месяцев
3. Лечение опухолевого перикардита:
• Целью является симптоматическое лечение и предотвращение рецидивирования:
о Чрескожное или открытое (через перикардиальное окно) дренирование полости перикарда
о Введение в полость перикарда склерозирующих веществ через дренажную трубку
о Местное или системное введение химиотерапевтических препаратов
о Лучевая терапия
4. Постановка диагноза:
• При доказанном наличии злокачественной опухоли в 50-90% случаев получают положительный результат цитологического исследования
• Бактериологический посев позволяет исключить инфекционную этиологию
• В случае отрицательного результата цитологического исследования может потребоваться выполнение биопсии перикарда
е) Диагностические пункты. Ключевые моменты диагностического заключения:
• Следует помнить о возможной неопухолевой этиологии перикардиального выпота у пациентов со злокачественным новообразованием:
о Перикардит может быть инфекционным, идиопатическим и обусловленным лечением
о Для постановки точного диагноза часто требуется выполнение биопсии перикарда или цитологического исследования жидкости из полости перикарда
Лучевая анатомия (КТ, МРТ анатомия) грудной стенки
а) Анатомия грудной стенки:
• Кожа, подкожная жировая клетчатка
• Кровеносные сосуды, лимфатические сосуды, нервы
• Кости, хрящи
• Мышцы
• Внутригрудная фасция, фиброэластическая соединительная ткань между внутренней поверхностью грудной клетки и реберной плеврой
б) Функция:
• Скелетно-мышечный каркас (клетка): окружает сердечно-легочную систему; обеспечивает дыхательные движения путем расширения и сжатия в процессе вентиляции
в) Поверхностные ориентиры:
• Надгрудинная (яремная) вырезка: на верхней части рукоятки грудины; между грудинными концами ключиц
• Грудинный угол: является ориентиром для внутренней анатомии грудной клетки: спереди проецируется на уровне реберного хряща второго ребра
• Реберный край: нижние края нижних ребер и реберных хрящей
Костные структуры
а) Грудные позвонки:
• 12 позвонков (Т1-Т12); нормальный кифоз
• Суставные поверхности на позвонках для сочленения с ребрами и поперечные отростки (кроме Т11-Т12)
• Широкие пластинки дуг позвонков и остистые отростки (направлены книзу) перекрывают соответствующие структуры нижележащих позвонков
б) Плечевой пояс:
• Три сустава между ключицей, лопаткой и проксимальным концом плечевой кости: акромиально-ключичный, грудино-ключичный, лопаточно-плечевой суставы
• Одно функциональное сочленение (лопаточно-грудной «сустав»):
о Мобильная лопатка подвешена на ребрах за счет мышц
в) Грудина:
• Плоская широкая кость, которая формирует переднюю стенку грудной клетки, состоит из трех частей (рукоятка, тело, мечевидный отросток)
• Рукоятка: формирует верхнюю часть грудины
• Тело: сочленяется с рукояткой вверху и мечевидным отростком внизу, с обеих сторон от нее расположены хрящи 2-7 ребер
• Мечевидный отросток: вариабельные размеры, форма, степень оссификации; сверху сочленяется с телом грудины
г) Ключица:
• Узкая S-образная кость, соединяет грудину с лопаткой
д) Лопатка:
• Крупная плоская кость треугольной конфигурации; располагается параллельно верхнезадним отделам грудной клетки на уровне 2-7 ребер
• Суставная ямка плечевого сустава
КТ с контрастированием (мягкотканное окно), первое из шести аксиальных изображений: нормальные структуры грудной стенки. На первом срезе визуализируются мышцы грудной стенки в надключичной области. КТ с контрастированием, аксиальный срез через верхушки легких: визуализированные структуры включают нормальные подключичные и подмышечные сосуды. КТ с контрастированием, аксиальный срез через медиальные отделы ключиц: мышцы, прикрепляющиеся к лопатке. КТ с контрастированием, аксиальный срез на уровне ветвей дуги аорты. КТ с контрастированием, аксиальный срез на уровне дуги. КТ с контрастированием, аксиальный срез через субкаринальную область. На первом из шести аксиальных Т1-взвешенных МР-томограмм представлены нормальные структуры грудной стенки. Первый срез выполнен через надключичную область. МРТ, аксиальное Т1-ВИ через верхушки легких. МРТ, аксиальное Т1-ВИ на уровне дуги аорты. МРТ, аксиальное Т1-ВИ на уровне аортолегочного окна. МРТ, аксиальное Т1-ВИ через легочные артерии. МРТ, аксиальное Т1-ВИ через нижние доли легких и нижние легочные вены. КТ с контрастированием (костное окно), первое из шести корональных изображений спереди назад: мышцы грудной стенки в норме. Первый срез получен на уровне грудино-ключичных суставов. КТ с контрастированием, корональный срез на уровне легочных артерий. КТ с контрастированием, корональный срез на уровне киля трахеи. КТ с контрастированием, корональный срез на уровне нисходящего отдела грудной аорты. КТ с контрастированием, корональный срез на уровне грудного отдела позвоночного канала. КТ с контрастированием, корональный срез на уровне задних отрезков ребер и остистых отростков. Первая из шести корональных Т1-взвешенных МР-томограмм: нормальные структуры грудной стенки (спереди назад). Первый срез получен через медиальные отделы ключиц. МРТ, корональное Т1-ВИ на уровне подключичной вены. МРТ, корональное Т1-ВИ на уровне подключичных артерий и переднего отдела плечевого сплетения. МРТ, аксиальное Т1-ВИ через плечевое сплетение и превертебральные структуры. МРТ, аксиальное Т1-ВИ через грудной отдел позвоночного канала. МРТ, аксиальное Т1-ВИ через задние отрезки ребер. Рентгенограмма, фокусированный вид, заднепередняя проекция: частично визуализируемая рукоятка грудины, грудино-ключичные суставы, характерный ход первых ребер и их сочленения с латеральными краями рукоятки грудины. КТ с контрастированием (костное окно), сагиттальный срез: у мужчины 25 лет определяется нормальная анатомия грудины, визуализированы рукоятка, тело и мечевидный отросток.
Мышцы грудной стенки
а) Грудные:
• Большая грудная: наиболее крупная в грудной области; начинается от передней грудной стенки, грудины и ключицы; обеспечивает приведение, сгибание и медиальную ротацию верхней конечности
• Малая грудная: залегает глубже большой грудной мышцы; начинается от грудной стенки, крепится к клювовидному отростку лопатки; стабилизирует лопатку
б) Межреберные мышцы:
• Наружные: находятся в 11-ти межреберных промежутках; начинаются от бугорков ребер и идут к реберно-хрящевым сочленениям
• Внутренние: средний слой; занимают 11 межреберных промежутков; начинаются от границы грудины и идут к углам ребер
• Самые внутренние: формируют внутренний мышечный слой грудной стенки вместе с подреберными мышцами и поперечной мышцей груди
г) Группа задних мышц:
• Поверхностные наружные мышцы (соединяют верхние конечности с туловищем, осуществляют движения конечностей); трапециевидная, широчайшая мышцы, мышца, поднимающая лопатку, ромбовидные мышцы
• Промежуточные наружные мышцы (поверхностные дыхательные мышцы); задняя зубчатая мышца
• Глубокие внутренние мышцы (позадипозвоночные мышцы; контролируют позу, осуществляют движения позвоночника и головы); ременная мышца, мышца, разгибающая позвоночник, глубокие поперечно-остистые мышцы
Сосуды грудной стенки
а) Артерии:
• Внутренняя грудная: ветвь подключичной артерии; спускается позади реберных хрящей с 1-6 ребер; снабжает верхнюю часть передней грудной стенки
• Снабжает передние межреберные артерии 1-6 межреберий Вены
• В непарную вену впадают задние межреберные вены, полунепарная и добавочная полунепарная вены
б) Лимфатические сосуды:
• От грудной клетки отток лимфы происходит через грудной проток (правая верхняя конечность, правые отделы лица и шеи дренируются правым лимфатическим протоком)
Мягкие ткани грудной стенки
а) Кожа и подкожные ткани:
• Сосок: расположен поверхностно на уровне 4-го межреберья (у мужчин и у женщин в препубертатном периоде)
б) Нервы:
• Передние ветви грудных спинномозговых нервов (Т1—Т11) иннервируют кожу, ткани грудной стенки; формируют межреберные нервы
• Межреберные нервы проходят в борозде ребра между внутренними и самыми внутренними межреберными мышцами
• Плечевое сплетение: разветвляющаяся сеть нервных корешков, стволов, разделений, пучков и ветвей
• Спинномозговые корешки формируют три ствола; позади ключиц каждый ствол подразделяется на переднее и заднее разделения
Анатомические области грудной стенки
б) Выход из грудной клетки:
• Открывается книзу от нижнего края грудной клетки; в нем проходят структуры грудной клетки, выходящие из нее
• Граница образована телом Т12 позвонка, правым и левым ребрами 12-й пары, хрящами 7-12 ребер, симфизом мечевидного отростка грудины
в) Надключичная область:
• Надключичные лимфатические узлы располагаются внутри и кнаружи от сонного влагалища
• Лимфатический отток от молочной (грудной) железы осуществляется кверху в надключичные и нижние глубокие лимфатические узлы, латерально- в подмышечные лимфатические узлы, медиально - в окологрудинные (внутренние грудные) и средостенные лимфатические узлы, книзу - в диафрагмальные лимфатические узлы
г) Подмышечная область:
• Пространство пирамидальной формы между грудной клеткой латерально и верхней конечностью; граничите грудными мышцами (спереди), подлопаточной мышцей, широчайшей мышцей спины и большой круглой мышцей (сзади), схождением мышц подмышечной ямки (латерально) и ключицей, лопаткой и наружным краем первого ребра (на верхушке)
• Подмышечные лимфатические узлы дренируют молочную (грудную) железу, грудную и брюшную стенки вокруг пупка и верхнюю конечность
д) Молочная (грудная) железа и грудная область:
• Передняя и верхняя часть грудной клетки; мышцы и фасции принимают участие в движениях верхней конечности; молочные (грудные) железы
Визуализация грудной стенки
а) Рентгенография:
о Имеет ограниченные возможности; может позволить выявить врожденные деформации, мягкотканные изменения, деструктивные изменения костей
б) Компьютерная томография:
о Спиральная КТ и мультипланарные реформации оптимальны для визуализации костных и мягкотканных повреждений
в) Магнитно-резонансная томография:
о Возможность исследования в разных плоскостях; продвинутые импульсные последовательности для оценки опухолевого поражения структур грудной клетки
Особенности визуализации при патологических изменениях
На заднепередней рентгенограмме грудной клетки определяется выраженное просветление в левом гемитораксе. КТ с контрастированием (мягкотканное окно), аксиальный срез: у этого же пациента визуализируются нормальные правые большая и малая грудные мышцы, однако имеется врожденное отсутствие левых большой и малой грудных мышц, что соответствует синдрому Поланда. Рентгенограмма, заднепередняя проекция: у пациента с воронкообразной деформацией грудной клетки определяются неотчетливая правая граница сердца и чрезмерно вертикальный ход передних отрезков ребер. Рентгенограмма грудной клетки, боковая проекция: у этого же пациента определяется заднее смещение грудины с соответствующим уменьшением переднезаднего размера между грудиной и грудными позвонками. КТ с контрастированием (мягкотканное окно), аксиальный срез: у этого же пациента определяется смещение кзади нижней части грудины и вдавление передней стенки грудной клетки. КТ, сагиттальный срез (костное окно), другой пациент: воронкообразная грудная клетка со смещением кзади нижнего полюса грудины. Рентгенограмма, заднепередняя проекция: у пациента с килевидной деформацией грудной клетки грудная клетка выглядит нормальной. Рентгенограмма грудной клетки, боковая проекция: у этого же пациента определяется выпячивание грудины и смежных реберно-хрящевых элементов кнаружи. Также отмечается увеличение расстояния между верхней частью грудины и грудными позвонками. Рентгенограмма органов грудной клетки, заднепередняя проекция: у пациента с выраженным кифосколиозом определяются правосторонний сколиоз в сочетании с потерей объема полости левого гемиторакса на уровне вогнутого компонента деформации грудного отдела позвоночника, что проявляется элевацией левой половины диафрагмы. Рентгенограмма органов грудной клетки, боковая проекция: определяются выраженная кифотическая деформация грудного отдела позвоночника и элевация левой половиной диафрагмы. КТ с контрастированием (мягкотканное окно), аксиальный срез: у героинозависимого пациента 34 лет определяется инфекционное поражение правого грудино-ключичного сустава в виде деструкции кости и мягкотканного объемного образования, распространяющегося на окружающие ткани и смещающего правую подключичную вену кзади. При культуральном исследовании был выявлен Staphylococcus aureus. КТ с контрастированием (мягкотканное окно), аксиальный срез: у иммунокомпрометированного мужчины 53 лет с инфекционным поражением (Alcaligenes faecalis) левого легкого и левой плевральной полости определяется распространение процесса в левые передние и латеральные отделы грудной стенки, что проявляется отеком и набуханием подкожных тканей. КТ с контрастированием (мягкотканное окно), аксиальный срез: у мужчины 77 лет определяется крупное мягкотканное объемное образование с центральной зоной кальцификации, исходящее из передних левых отделов грудной стенки. При биопсии была выявлена хондросаркома. КТ с контрастированием (мягкотканное окно), аксиальный срез: у женщины 21 года с остеосаркомой визуализируется крупное мягкотканное объемное образование с внутренними очагами оссификации, исходящее из левых латеральных отделов грудной стенки и инфильтрирующее левый гемиторакс. Также отмечается плевральный выпот. КТ с контрастированием (костное окно), сагиттальный срез: у женщины 64 лет, страдающей раком молочной железы, определяется распространенное метастатическое поражение рукоятки и тела грудины, имеющее преимущественно склеротический характер. КТ с контрастированием (костное окно), аксиальный срез: у мужчины с раком предстательной железы визуализируются склеротические метастазы в нескольких ребрах справа с экспансивным характером роста. Также наблюдается утолщение смежной плевры. КТ с контрастированием (мягкотканное окно), аксиальный срез: в левых отделах грудной клетки визуализируется объемное образование, содержащее жировую ткань, представляющее собой липому. Также представлена единичная тонкая внутренняя перегородка. КТ с контрастированием (мягкотканное окно), аксиальный срез: у пациента, поступившего в лечебное учреждение с жалобами на боль в левой половине грудной стенки, в структуре левой грудной стенки определяется крупное объемное образование неоднородной структуры, содержащее мягкотканный и жировой компоненты. При биопсии была диагностирована липосаркома.
а) Врожденные и приобретенные аномалии:
• Воронкообразная деформация грудной клетки («грудь сапожника»): аномальный рост реберных хрящей, опущение и ротации ребер, сжатие, затемнение правой границы сердца на рентгенограмме в прямой проекции
• Килевидная деформация грудной клетки («куриная грудь»): аномальный рост реберных хрящей; протрузия грудины
• Добавочное шейное ребро: добавочное ребро, обычно отходящее от 7-го шейного позвонка
• Синдром Поланда: встречается нечасто; частичное или полное отсутствие большой и малой грудных мышц; сочетается с мальформациями ипсилатеральных ребер (2-5) и ключицы; врожденное отсутствие ткани ипсилатеральной молочной (грудной) железы
б) Воспалительные и инфекционные заболевания:
• Этиология:
о Первичные инфекции грудной стенки встречаются редко:
- Связаны с иммуносупрессией, сахарным диабетом
- Осложнение травмы, хирургического вмешательства
о Более часто встречается вторичное поражение:
- Инфекционное заболевание легких (туберкулез, грибковые заболевания)
- Эмпиема плевры (самопроизвольный прорыв гнойника за пределы париетальной плевры)
• Внутривенные потребители наркотических средств склонны к развитию септического артрита грудино-ключичного и грудино-хрящевых сочленений
• Другие возбудители:
- Актиномикозы (стоматологическая инфекция)
- Нокардиоз
- Легочный стрептококк
- После стернотомии
- Staphylococcus aureus, Streptococcus epidermidis, Pseudomonas aeruginosa
• Ключевые рентгенологические признаки:
о Консолидация легочной ткани с вовлечением грудной стенки
о Мягкотканное объемное образование
о Костная деструкция, периостит, остеомиелит
о Сопутствующие изменения
о Плевральный выпот, бронхоплевральный свищ, подкожная эмфизема
в) Новообразования:
• Доброкачественные:
о Липома: преимущественно состоит из жировой ткани; включает в себя минимальное количество мягкотканных компонентов
о Эрозия костной ткани вследствие давления с формированием гладких контуров отражает медленный рост опухоли (например, нейрофиброма)
• Злокачественные:
о Хондросаркома: ребра (11%), чаще поражаются передние отрезки ребер около реберно-хрящевого сочленения; имеет литический экспансивный характер роста, часто с толстым склеротическим краем; кальцификация хряща (60-75%)
о Остеосаркома: внутренняя оссификация
о Миелома: часто манифестирует реберной деструкцией в сочетании с мягкотканным объемным образованием
о Метастатическое поражение: деструкция ребер, грудных позвонков, лопаток, ключиц, грудины
о Липосаркома: содержит жировую ткань и выраженные мягкотканные компоненты; может иметь агрессивное течение
Читайте также:
- Примеры флюоресцентной ангиографии астроцитарной гамартомы сетчатки
- Прерывные соединения костей, суставы, диартрозы
- Ключично-черепной дизостоз (КЧД): атлас фотографий
- Параганглиома глазницы (хемодектома глазницы): признаки, гистология, лечение, прогноз
- Патогенез (механизмы развития) крепетирующего тендовагинита предплечья