Лучевая анатомия (рентген, КТ анатомия) средостения
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Нормальная рентгеноанатомия легких
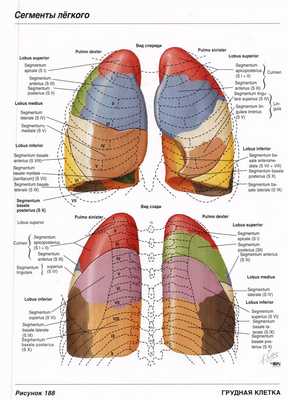
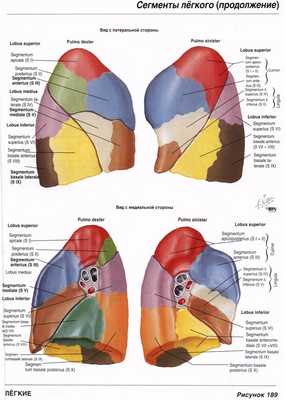
Топография и сегментарное строение легких
Для организации корректного диагностического и терапевтического процесса, установки правильного дифференциального ряда, необходимо знать точную локализацию патологического процесса. При визуализации легких, расположение изменений принято описывать с указанием долей или сегментов.
Доли легких разделены междолевыми щелями. Границы между долями в прямой проекции обычно визуализируются при инфильтрации легочной ткани, граничащей с плеврой или при утолщении междолевой плевры. Точные границы долей определяются в боковой проекции. Косые (главные) междолевые щели идут от третьего грудного позвонка до промежутка между средней и передней третями купола диафрагмы. Горизонтальная (малая) междолевая щель располагается горизонтально от середины главной щели до грудины.
Бронхолегочный сегмент – часть легкого, представляющая собой третичный (сегментарный) бронх, вену и легочную артерию. Сегменты легких отделяются друг от друга соединительной тканью. Следовательно, каждый бронхолегочный сегмент представляет собой дискретную анатомическую и функциональную единицу. Проведение снимка в прямой и боковой проекции позволяет точно установить локализацию и сегмент патологического процесса в легких.
Ацинус – функционально-анатомическая единица легкого. Состоит из всех структур дистальнее терминальной бронхиолы: дыхательных бронхиол, альвеолярных ходов и альвеолярных мешочков с альвеолами, также включая сосуды, нервы и соединительную ткань. Терминальная (концевая) бронхиола, которая дихотомически ветвясь дает начало дыхательным бронхиолам трех порядков. Главное отличие дыхательных бронхиол то, что на их стенках уже присутствуют альвеолы, но не в большом количестве. От каждой дыхательной бронхиолы радиально отходят альвеолярные ходы, которые заканчиваются слепо альвеолярными мешочками. Альвеолярные мешочки, почти полностью состоят из альвеол, и стенку каждого альвеолярного мешочка оплетает густая сеть кровеносных капилляров. Через стенку альвеол происходит газообмен.
Альвеолярные ходы и мешочки, относящиеся к одной дыхательной бронхиоле последнего порядка, составляют первичную дольку, которых в ацинусе 10 — 20. Диаметр ацинуса составляет 4-8 мм. Вторичная долька уже содержит 3-12 ацинусов, и достигает в размерах 1 – 2,5 см. Всего же в обоих легких число ацинусов достигает 30 тысяч, а альвеол – 300-350 млн.
При инфильтрации ацинус появляется на рентгенограмме как неясное затемнение приблизительно 0,5 см в диаметре (ацинарная тень). Перибронхиальная инфильтрация или уплотнение могут иметь сходные рентгенологические признаки.
В правом легком выделяют 10 сегментов:
- Верхняя доля
- Апикальный (верхушечный) сегмент (S I)
- Передний сегмент (S III)
- Задний сегмент (S II)
- Средняя доля
(отделена от верхней доли косой междолевой щелью)
- Латеральный сегмент (S IV)
- Медиальный сегмент (S V)
- Нижняя доля
(отделена от средней доли горизонтальной междолевой щелью)
- Верхний сегмент (S VI)
- Медиальнобазальный (коронарный) сегмент (S VII)
- Передний сегмент (S VIII)
- Боковой сегмент (S IX)
- Задний сегмент (S X)
В левом легком выделяют 8,9 или 10 сегментов (по различным литературным данным):[1,2,3]
- Верхняя доля
- Апикально-задний сегмент (слияние S I + S II)
- Передний сегмент (S III)
- Верхний язычковый сегмент (S IV)
- Нижний язычковый сегмент (S V)
- Верхний сегмент (S VI)
- Медиальнобазальный (S VII) (не выделяется некоторыми авторами)
- Переднемедиальный сегмент (S VIII)
- Латеральный сегмент (S IX)
- Задний сегмент (S X)
Средостение
Средостение — анатомическое пространство грудной полости, которое включает в себя все органы и структуры грудной клетки, за исключением легких. Средостение находится между плевральными полостями, и ограничено спереди грудиной, грудным отделом позвоночника сзади. Вверху средостение ограничено верхней апертурой грудной клетки, внизу – диафрагмой. [4]
Средостение можно разделить на 2 этажа: верхний и нижний. Условной границей служит линия, проведённая между углом грудины и межпозвоночным диском IV и V грудных позвонков.
Верхнее средостение включает вилочковую железу у детей, трахею, верхний отдел пищевода, грудной лимфатический проток, блуждающий и диафрагмальные нервы. Также в нем находятся правая и левая плечеголовные вены, начальный отдел верхней полой вены, дуга аорты и начало плечеголовного ствола, левая общая сонная артерия и левая подключичная артерия.
Нижнее средостение больше верхнего, и в свою очередь, делится на 3 отдела: передний, средний и задний.
Передний отдел нижнего средостения расположен между телом грудины и передней поверхностью перикарда, и является наименьшим отделом нижнего средостения. Включает в себя внутренние грудные артерии и вены, окологрудные и предперикардиальные лимфатические узлы.
Средний отдел нижнего средостения, содержит сердце с окружающим его перикардом и крупные магистральные сосуды (восходящую часть аорты, легочный ствол, конечные части верхней и нижней полых вен), а также главные бронхи, легочные артерии и вены, диафрагмальные нервы и лимфатические узлы.
Задний отдел нижнего средостения расположен между перикардом и грудным отделом позвоночного столба. Содержит пищевод, грудную часть аорты, непарную и полунепарную вены, блуждающий нерв, грудной лимфатический проток. [5]
Рентгеноанатомия средостения
На обзорной рентгенограмме органов грудной клетки (ОГК) в прямой проекции органы средостения формируют тень по форме напоминающую неправильную трапецию. Нижняя половина формируется за счет тени сердца, и небольшой участок за счет нижней полой вены. Верхняя половина за счет теней магистральных кровеносных сосудов (верхняя полая вена, дуга аорты, легочная артерия). По бокам средостения визуализируются корни легких, и легочные поля, снизу купол диафрагмы (Рис. 14).
На обзорной рентгенограмме ОГК в боковой проекции наиболее четко контурируются сердце, восходящая и нисходящая часть аорты, и дуга аорты, трахея. У детей в переднем средостении также визуализируется тимус. (Рис. 15).
Для вычисления отклонений от нормы используют кардиоторакальный индекс (КТИ) — отношение поперечного размера сердца к поперечному размеру грудной клетки, измеряемому на уровне правого сердечно-диафрагмального угла (Рис.14).
КТИ = ((Mr+Ml)·100%) / Базальный диаметра грудной клетки. Выделяют 3 степени увеличения КТИ: нормальная величина не превышает 50%; увеличение I степени — 50 — 55%; II степени — 56 — 60%; III степени — более 60%. [5,6]
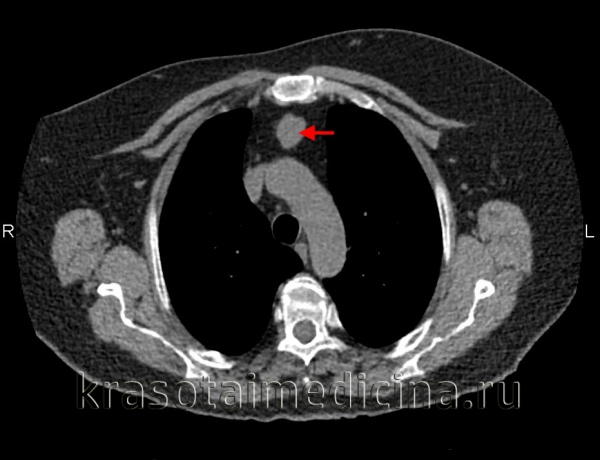
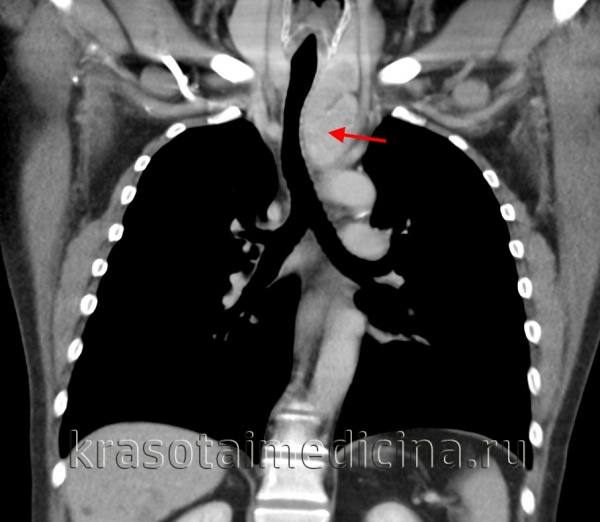
На компьютерных томограммах в аксиальной проекции визулизируются (Рис.7 — 13, 16-19):
1 – Правое легкое
2 – Левое легкое
4 — Левый главный бронх
5 – Правый главный бронх
6 – Непарная вена
7 — Нисходящая часть аорты
8 – Восходящая часть аорты
9 – Левый желудочек сердца
10 – Левое предсердие
11 – Правый желудочек
12 – Правое предсердие
13 – Легочный ствол, с отходящими от него левой и правой легочными артериями
15 – Плечеголовной ствол
16 – Левая общая сонная артерия
17 – Левая подключичная артерия
18 – Правая общая сонная артерия
19 – Правая подключичная артерия
20 – Верхняя полая вена
21 – Левая плечеголовная вена
22 — Правая плечеголовная вена
Костные структуры на рентгенограмме органов грудной клетки
Несмотря на то, что обзорная рентгенограмма органов грудной клетки способна помочь нам в оценке патологий легких и органов средостенья, не стоит забывать про грудную клетку и кости плечевого пояса, которые мы также видим на рентгенограмме ОГК. (Рис. 20)
В первую очередь на обзорной рентгенограмме мы видим 12 пар ребер (7 истинных, 3 ложных и 2 пары свободных) (7), которые прикрепляются к телу и поперечному отростку (11) грудных позвонков Th1-Th12 (15). У ребра выделяют три части: заднюю часть(13) (в нее входит головка (16), шейка и бугорок), тело ребра (14) и переднюю часть (17). Так же выделяют верхний (8) и нижний (9) края ребер. Стоит отметить I ребро, которое более широкое, чем остальные ребра и на рентгенограмме хорошо виден бугорок (10) этого ребра. [8]
Ребра отходят от позвонков под прямым углом только у детей до года, у детей старше года и взрослых образуют острый угол в каудальном направлении, и затем через реберные хрящи, которые мы в норме не видим на рентгенограмме, соединяются с грудиной. Грудина на обзорном снимке в сливается с тенью средостения и не визуализируется. Только в некоторых случаях тень рукоятки грудины может симулировать расширение средостения.
Из костей плечевого пояса в область исследования чаще всего попадает только лопатка (4) и ключица (12). Так как рентгенограмма это суммационное изображение, то невозможно отчетливо увидеть все их структуры, но мы четко можем различить границы: медиальный (5) и латеральный (6) края и верхний угол (2) лопатки, клювовидный отросток лопатки (3) и грудинный конец ключицы (1). [8]
Анатомия легких: сегменты на рентгенограмме и КТ, ход бронхов.
Сегмент S1 (апикальный или верхушечный) правого лёгкого. Относится к верхней доле правого лёгкого. Топографически проецируется на грудную клетку по передней поверхности 2 ребра, через верхушку лёгкого до ости лопаточной кости.
Сегмент S2 (задний) правого лёгкого. Относится к верхней доле правого лёгкого. Топографически проецируется на грудную клетку по задней поверхности паравертебрально от верхнего края лопатки до её середины.
Сегмент S3 (передний) правого лёгкого. Относится к верхней доле правого лёгкого. Топографически проецируется на грудную клетку спереди от 2 до 4 рёбер.
Сегмент S4 (латеральный) правого лёгкого. Относится к средней доле правого лёгкого. Топографически проецируется на грудную клетку в передней подмышечной области между 4 и 6 рёбрами.
Сегмент S5 (медиальный) правого лёгкого. Относится к средней доле правого лёгкого. Топографически проецируется на грудную клетку жду 4 и 6 рёбрами ближе к грудине.
Сегмент S6 (верхний базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически проецируется на грудную клетку в паравертебральной области от середины лопатки до её нижнего угла.
Сегмент S7 правого лёгкого. Топографически локализуется с внутренней поверхности правого легкого, располагается ниже корня правого лёгкого. Проецируется на грудную клетку от 6 ребра до диафрагмы между грудинной и срединноключичной линиями.
Сегмент S8 (передний базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически отграничен спереди главной междолевой бороздой, снизу диафрагмой, сзади — задней подмышечной линией.
Сегмент S9 (латеральный базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически проецируется на грудную клетку между лопаточной и задней подмышечной линиями от середины лопаточной кости до диафрагмы.
Сегмент S10 (задний базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически проецируется на грудную клетку от нижнего угла лопатки до диафрагмы, по бокам отграничен околопозвоночной и лопаточной линиями.
Сегмент S1+2 (верхушечно-задний) левого лёгкого. Представляет комбинацию из С1 и С2 сегментов, что обусловлено наличием общего бронха. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку по передней поверхности от 2 ребра и вверх, через верхушку до середины лопаточной кости.
Сегмент S3 (передний) левого лёгкого. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку спереди от 2 до 4 ребра.
Сегмент S4 (верхний язычковый) левого лёгкого. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку по передней поверхности от 4 до 5 ребра.
Сегмент S5 (нижний язычковый) левого лёгкого. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку по передней поверхности от 5 ребра до диафрагмы.
Сегмент S6 (верхний базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически проецируется на грудную клетку в паравертебральной области от середины лопатки до её нижнего угла.
Сегмент S8 (передний базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически отграничен спереди главной междолевой бороздой, снизу диафрагмой, сзади — задней подмышечной линией.
Сегмент S9 (латеральный базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически проецируется на грудную клетку между лопаточной и задней подмышечной линиями от середины лопаточной кости до диафрагмы.
Сегмент S10 (задний базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически проецируется на грудную клетку от нижнего угла лопатки до диафрагмы, по бокам отграничен околопозвоночной и лопаточной линиями.
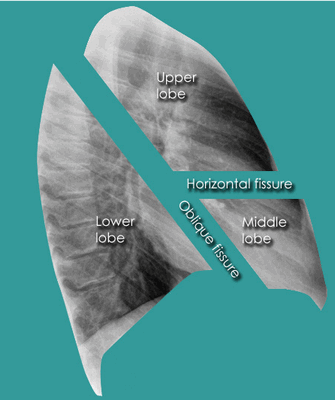
Представлена рентгенограмма правого лёгкого в боковой проекции с указанием топографии междолевых щелей.
Лёгкие располагаются в грудной клетке, занимая большую ее часть, и отделены друг от друга средостением. Размеры лёгких неодинаковые вследствие более высокого положения правого купола диафрагмы и положения сердца, смещенного влево.
В каждом лёгком различают доли, разделенные глубокими щелями. Правое лёгкое состоит из трёх долей, левое — из двух. На правую верхнюю долю приходится 20% лёгочной ткани, на среднюю — 8%, правую нижнюю — 25%, левую верхнюю — 23%, левую нижнюю — 24%.
![15]()
Главные междолевые щели проецируются справа и слева одинаково — от уровня остистого отростка 3 грудного позвонка они направляются косо вниз и вперед и пересекают 6 ребро у места перехода его костной части в хрящевую.
Дополнительная междолевая щель правого лёгкого проецируется на грудную клетку по ходу 4 ребра от средней подмышечной линии до грудины.
На рисунке обозначены: Upper Lobe — верхняя доля, Middle Lobe — средняя доля, Lower Lobe — нижняя доля
![Z5nCBUx5gEQ]()
![Y5vKbPvH4zc]()
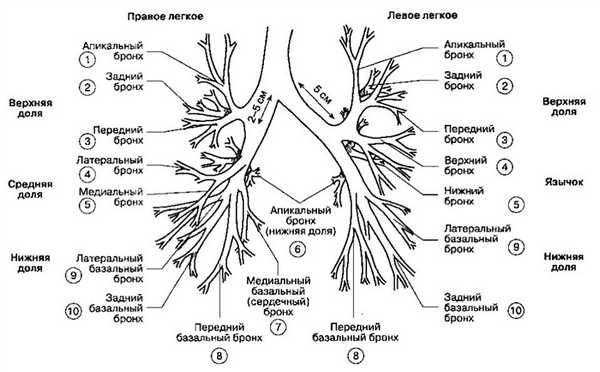
Левый бронх
Left main bronchus — левый главный бронх
Left upper lobe bronchus — левый верхнедолевой бронх
Сегмент S1+2 (верхушечно-задний) левого лёгкого. Представляет комбинацию из С1 и С2 сегментов, что обусловлено наличием общего бронха. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку по передней поверхности от 2 ребра и вверх, через верхушку до середины лопаточной кости.
Сегмент S3 (передний) левого лёгкого. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку спереди от 2 до 4 ребра.
Сегмент S4 (верхний язычковый) левого лёгкого. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку по передней поверхности от 4 до 5 ребра.
Сегмент S5 (нижний язычковый) левого лёгкого. Относится к верхней доле левого лёгкого. Топографически проецируется на грудную клетку по передней поверхности от 5 ребра до диафрагмы.Left lower lobar bronchus — левый нижнедолевой бронх
Сегмент S6 (верхний базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически проецируется на грудную клетку в паравертебральной области от середины лопатки до её нижнего угла.
Сегмент S8 (передний базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически отграничен спереди главной междолевой бороздой, снизу диафрагмой, сзади — задней подмышечной линией.
Сегмент S9 (латеральный базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически проецируется на грудную клетку между лопаточной и задней подмышечной линиями от середины лопаточной кости до диафрагмы.
Сегмент S10 (задний базальный) левого лёгкого. Относится к нижней доле левого лёгкого. Топографически проецируется на грудную клетку от нижнего угла лопатки до диафрагмы, по бокам отграничен околопозвоночной и лопаточной линиями.Правый бронх
Right main bronchus — правый главный бронх
Intermediate bronchus — средний бронхRight upper lobar bronchus — правый верхнедолевой бронх
Сегмент S1 (апикальный или верхушечный) правого лёгкого. Относится к верхней доле правого лёгкого. Топографически проецируется на грудную клетку по передней поверхности 2 ребра, через верхушку лёгкого до ости лопаточной кости.
Сегмент S2 (задний) правого лёгкого. Относится к верхней доле правого лёгкого. Топографически проецируется на грудную клетку по задней поверхности паравертебрально от верхнего края лопатки до её середины.
Сегмент S3 (передний) правого лёгкого. Относится к верхней доле правого лёгкого. Топографически проецируется на грудную клетку спереди от 2 до 4 рёбер.Right middl lobar bronchus — правый среднедолевой бронх
Сегмент S4 (латеральный) правого лёгкого. Относится к средней доле правого лёгкого. Топографически проецируется на грудную клетку в передней подмышечной области между 4 и 6 рёбрами.
Сегмент S5 (медиальный) правого лёгкого. Относится к средней доле правого лёгкого. Топографически проецируется на грудную клетку жду 4 и 6 рёбрами ближе к грудине.Right lower lobar bronchus — правый нижнедолевой бронх
Сегмент S6 (верхний базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически проецируется на грудную клетку в паравертебральной области от середины лопатки до её нижнего угла.
Сегмент S7 правого лёгкого. Топографически локализуется с внутренней поверхности правого легкого, располагается ниже корня правого лёгкого. Проецируется на грудную клетку от 6 ребра до диафрагмы между грудинной и срединноключичной линиями.
Сегмент S8 (передний базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически отграничен спереди главной междолевой бороздой, снизу диафрагмой, сзади — задней подмышечной линией.
Сегмент S9 (латеральный базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически проецируется на грудную клетку между лопаточной и задней подмышечной линиями от середины лопаточной кости до диафрагмы.
Сегмент S10 (задний базальный) правого лёгкого. Относится к нижней доле правого лёгкого. Топографически проецируется на грудную клетку от нижнего угла лопатки до диафрагмы, по бокам отграничен околопозвоночной и лопаточной линиями.Лучевая анатомия (рентген, КТ анатомия) средостения
Схема описания рентгенограммы и КТ при патологических изменениях в средостении
Оценка средостения часто начинается с выполнения рентгенографии. Выявление патологических изменений на рентгенограмме является достаточно сложной задачей и требует наличия опыта и знания ориентиров и контуров средостения в норме. В средостении располагается множество различных органов и типов тканей. За исключением дыхательных путей, а иногда и пищевода, заполненного воздухом, большинство органов при рентгенографии характеризуются однородной жидкостной плотностью.
По этой причине патологические образования часто проявляются лишь незначительным изменением контура средостения. Поэтому для соблюдения систематического подхода к описанию изменений в средостении рекомендуем пользоваться представленным ниже алгоритмом.
Шаг 1: Есть ли в средостении объемное образование? Для первичной диагностики заболеваний органов грудной клетки широко используется рентгенография в прямой передней и боковой проекциях. Несмотря на то, что у пациентов с патологическими образованиями, в средостении могут выявляться определенные симптомы, часто данные образования обнаруживают случайно при выполнении рентгенографии по другому поводу (перед хирургическим вмешательством или в рамках медицинского осмотра при приеме на работу).
Таким образом, чтобы осуществить своевременную диагностику и лечение пациента, врачам лучевой диагностики следует уметь распознавать ранние слабо выраженные патологические изменения в средостении.
На рентгенограммах органов грудной клетки, выполненных в прямой и боковой проекциях, следует оценивать контуры средостения и определенные ориентиры (линии и полосы), поскольку именно их изменение обычно свидетельствует о наличии в средостении объемного образования. Во многих случаях объемные образования первоначально обнаруживают при рентгенографии в прямой проекции, однако некоторые образования в прямой проекции не являются краеобразующими, и поэтому визуализируются только в боковой проекции.
Узловое утолщение передней соединительной линии обычно свидетельствует о наличии патологического образования в переднем средостении; смещение азигоэзофагеального кармана предполагает наличие образования в среднем средостении; изменение паравертебральной полосы свидетельствует о параспинальной локализации образования.
Шаг 2: Является ли поражение изолированным или диффузным? В средостении могут выявляться различные опухоли, в том числе первичные и вторичные, доброкачественные и злокачественные. Рентгенологическое заключение должно содержать описание морфологических особенностей патологического образования. Объемное образование может проявляться изолированным односторонним изменением контура средостения или диффузным двухсторонним расширением средостения. В первом случае следует подозревать наличие первичного новообразования, тогда как в последнем — лимфаденопатии, в том числе обусловленной метастазами или медиастинальной лимфомой.
Лимфаденопатию можно обнаружить по изменению контуров средостения, соответствующих различным группам внутригрудных лимфатических узлов. Благодаря знанию этой особенности можно сузить дифференциальный ряд заболеваний.
Шаг 3: В каком отделе средостения выявляются патологические изменения? На данном этапе по рентгенограмме в боковой проекции определяют пораженный отдел средостения. Не имеет значения, какая классификация отделов средостения будет выбрана (по Фелсону или по Фрейзеру и Паре), поскольку целью является разумное формулирование дифференциального ряда заболеваний, с тем чтобы предложить оптимальный метод обследования и наиболее подходящую тактику ведения пациента.
Шаг 4: Выявляются ли сопутствующие патологические изменения? Выявление сопутствующих патологических изменений может позволить врачу лучевой диагностики сузить дифференциальный ряд заболеваний. Например, при наличии изолированного объемного образования в переднем средостении и узелков в легком следует подозревать злокачественную эпителиальную опухоль тимуса.
Определенный характер кальцификации соответствует гранулематозной лимфаденопатии, медиастинальной тератоме, медиастинальному зобу, нейрогенным опухолям или аневризме. При эрозии костей в результате давления на них паравертебрального образования следует предположить нейрогенную его этиологию (нейрогенная опухоль и боковое менингоцеле грудного отдела позвоночника). В то же время обнаружение паравертебрального объемного образования в сочетании с признаками хронической анемии при исследовании костей скелета, сердца и легких свидетельствует о экстрамедуллярном гемопоэзе.
Шаг 5: Формулировка дифференциального диагноза. Последним этапом оценки средостения является разумная формулировка дифференциального диагноза в зависимости от того, является ли патологическое образование изолированным или диффузным, в каком отделе средостения оно расположено и выявляются ли при рентгенографии сопутствующие патологические изменения. На дифференциальный ряд заболеваний влияют демографические особенности (возраст, пол), сведения анамнеза (например, стаж курения) и наличие или отсутствие симптомов.
Например, у курящего мужчины пожилого возраста с синдромом верхней полой вены крупное объемное образование в среднем средостении, вероятнее всего, будет соответствовать распространенному раку легких, причем чаще всего мелкоклеточной карциноме. У молодой женщины с жалобами на лихорадку, ночную потливость и потерю веса диффузное двухстороннее расширение преимущественно переднего средостения с большой вероятностью будет обусловлено наличием лимфомы, причем чаще всего лимфомы Ходжкина. Изолированное объемное образование в переднем средостении, случайно выявленное у мужчины или женщины среднего возраста, вероятнее всего, соответствует тимоме.
КТ органов грудной клетки позволяет установить преимущественную локализацию объемного образования в каком-либо отделе средостения: преваскулярном, висцеральном или паравертебральном. Крупные новообразования с местнодеструирующим характером роста могут выявляться более чем в одном отделе средостения. Кроме того, поражение нескольких отделов средостения наблюдается при диффузной лимфаденопатии.
(а) У женщины 22 лет с системными проявлениями при рентгенографии органов грудной клетки в ПП проекции определяется диффузное двухстороннее расширение тени средостения с дольчатым контуром.
(б) У этой же пациентки при рентгенографии органов грудной клетки в боковой проекции видно, что массивное патологическое образование расположено в переднем средостении. С учетом пола, возраста и анамнеза пациентки и данных рентгенографии наиболее вероятным диагнозом является лимфома, что и было подтверждено при биопсии. (а) Мужчина 60 лет с жалобами на боли в груди. При рентгенографии органов грудной клетки в ПП проекции в правой половине средостения определяется изолированное объемное образование с дольчатым контуром.
(б) У этого же пациента при рентгенографии органов грудной клетки в боковой проекции видно, что данное образование расположено в переднем средостении. С учетом симптомов, пола и возраста пациента и данных рентгенографии наиболее вероятным диагнозом является тимома, что и было подтверждено при резекции.Томографические методы исследования средостения
КТ органов грудной клетки при наличии объемных образований средостения следует выполнять с контрастным усилением. Несмотря на то что объемные образования средостения часто имеют опухолевую этиологию, существует несколько неопухолевых заболеваний, которые поражают средостение и имитируют новообразования.
Введение контрастного вещества позволяет оценивать сосудистые структуры и обнаруживать варианты сосудистой анатомии, что особенно важно, поскольку примерно в 10% случаев изменение контуров средостения обусловлено изменениями сосудов. По характеру контрастирования сосудов можно достоверно диагностировать аневризмы и варикозное расширение параэзофагеальных вен. Также контрастное усиление при КТ органов грудной клетки позволяет оценивать васкуляризированные опухоли и улучшать визуализацию мягкотканных структур, а также зон некроза и кистозных изменений в объемных образованиях средостения.
В случае паравертебральных патологических образований следующим этапом диагностики часто является проведение МРТ. Данный метод позволяет выявлять поражение спинного мозга, которое может наблюдаться при нейрогенных опухолях.
а) Дифференциальная диагностика по локализации. В клинической практике во многих случаях объемные образования средостения соответствуют лимфаденопатии, обусловленной распространенным раком легких, метастазами внелегочных злокачественных новообразований или лимфомами. Заподозрить данные заболевания при наличии в средостении отдельных увеличенных лимфатических узлов или их конгломератов следует соответственно у курящих лиц пожилого возраста, пациентов с выявленными злокачественными новообразованиями и лиц молодого возраста с системными проявлениями.
Примерно по 20% от всех первичных новообразований преваскулярного, висцерального и паравертебрального отделов средостения приходится соответственно на тимомы, кисты и нейрогенные опухоли. Еще 30% случаев приходится на тератомы, лимфомы, гранулемы и образования щитовидной железы. Облегчить постановку диагноза может знание пола и возраста пациента и имеющихся у него симптомов. Так, и тимомы, и зрелые тератомы являются изолированными объемными образованиями преваскулярного отдела средостения, однако первые обычно наблюдаются у лиц старше 40 лет, а последние — у лиц моложе 40 лет.
б) Основные томографические особенности. Томография позволяет определить морфологические особенности объемных образований средостения и прилежащих тканей. Выявление лимфаденопатии позволяет заподозрить наличие метастазов или лимфомы, а обнаружение кальцификатов в лимфатических узлах — наличие доброкачественной гранулематозной лимфаденопатии. Визуализация интактных клетчаточных пространств позволяет определить резектабельность опухоли, а выявление признаков местнодеструирующего роста свидетельствует в пользу агрессивного характера роста опухоли.
В патологических образованиях средостения часто выявляются кистозные изменения. Обнаружение перегородок и узелков в стенках кист позволяет дифференцировать врожденные кисты с сосудистыми мальформациями или кистозными новообразованиями. Врожденные кисты характеризуются однокамерным строением, сосудистые мальформации обычно содержат множество перегородок, а узелки в стенках кист являются типичным признаком опухолей.
Обнаружение жировых включений в объемных образованиях средостения может свидетельствовать в пользу липоматоза, тимолипомы, грыжи Морганьи или экстрамедуллярного гемопоэза. В то же время наличие жировых включений в кистозном объемном образовании переднего средостения является практически патогномоничным признаком зрелой тератомы.
Интенсивное накопление контрастного вещества является типичным признаком медиастинального зоба, болезни Каслмана, гемангиомы, параганглиомы и метастазов васкуляризированных злокачественных новообразований.
в) Роль врача лучевой диагностики. Врач лучевой диагностики играет ключевую роль в оценке патологических изменений в средостении и в выборе тактики ведения пациента. Установление преимущественной локализации патологического образования в каком-либо отделе средостения позволяет формулировать дифференциальный ряд заболеваний, от чего зависит тактика и дальнейшего обследования пациента и его лечения.
По возможности следует определять, является ли патологическое образование опухолевым или неопухолевым, требует оно хирургического лечения или нет. В случае лимфом и злокачественных герминативно-клеточных опухолей может потребоваться выполнение биопсии под визуализационным контролем. В некоторых случаях лучевая картина является патогномоничной, что позволяет врачу лучевой диагностики поставить точный диагноз.
(а) На данной томограмме с контрастным усилением цветом отмечены отделы средостения по классификации ITMIG (преваскулярный - пурпурным, висцеральный-голубым, паравертебральный-желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами.
(б) На данной томограмме с контрастным усилением цветом отмечены отделы средостения по классификации ITMIG (преваскулярный — пурпурным, висцеральный — голубым, паравертебральный - желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами. Преваскулярный отдел охватывает сердце и перикард. (а) На данной томограмме с контрастным усилением цветом отмечены отделы средостения по классификации ITMIG (преваскулярный - пурпурным, висцеральный— голубым, паравертебральный-желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами. Преваскулярный отдел охватывает сердце и перикард.
(б) При КТ с контрастным усилением на реконструкции в сагиттальной плоскости цветом отмечены отделы средостения по классификации ITMIG (преваскулярный - пурпурным, висцеральный - голубым, паравертебральный-желтым). Зеленой линией обозначена граница между висцеральным и паравертебральным отделами. (а) Женщина 58 лет с жалобами на боли в груди. При рентгенографии органов грудной клетки в ПП проекции в левой половине средостения определяется объемное образование с дольчатым контуром. На рентгенограмме в боковой проекции (не показана) данное образование располагалось в переднем средостении. Следует отметить наличие узлового затемнения в прикорневой зоне справа, характеризующегося симптомом неполного контура.
(б) У этой же пациентки при КТ с контрастным усилением визуализируются объемное образование с кальцификатами в пре-васкулярном отделе средостения и «падающий» метастаз в плевре по задней поверхности правого легкого. Данная картина, вероятнее всего, соответствует инвазивной тимоме, что и было подтверждено при биопсии. (а) Курильщик 54 лет с гемофтизом. При рентгенографии органов грудной клетки в ПП проекции определяются объемное уменьшение нижней и средней долей правого легкого, смещение горизонтальной междолевой щели вниз и патологическое образование в правой половине средостения. На рентгенограмме в боковой проекции (не показана) данное образование располагалось в среднем средостении.
(б) У этого же пациента при КТ с контрастным усилением в висцеральном средостении визуализируется объемное образование с дольчатым контуром, которое суживает промежуточный бронх и инвазирует правую легочную артерию. Наиболее вероятный диагноз - распространенный рак легких. В данном случае была выявлена мелкоклеточная карцинома легкого. (а) Мужчина 21 года без жалоб. При рентгенографии органов грудной клетки в ПП проекции в правой паравертебральной области определяется объемное образование, которое на рентгенограмме в боковой проекции (не показана) проецировалось на позвоночник.
(б) У этого же пациента при КТ с контрастным усилением в паравертебральном отделе средостения визуализируется объемное образование с четким контуром. Несмотря на то что передний край данного образования пересекает воображаемую границу висцерального и паравертебрального отделов, большая часть образования расположена паравертебрально. Наиболее вероятный диагноз — нейрогенная опухоль, что и было подтверждено при хирургическом вмешательстве.г) Список литературы:
1. Carter BW et al: A modern definition of mediastinal compartments. J Thorac Oncol. 9(9 Suppl 2): S97-101.2014
2. Takahashi К et al: Computed tomography and magnetic resonance imaging of mediastinal tumors. J Magn Reson Imaging. 32(6): 1 325-39, 2010
3. Gibbs JM et al: Lines and stripes: where did they go?-From conventional radiography to CT. Radiographics. 27(1):33-48, 2007
4. Whitten CR et al: A diagnostic approach to mediastinal abnormalities. Radiographics. 27(3):657-71, 2007
5. Fraser RS et al: Fraser and Pare's Diagnosis of Diseases of the Chest. 4th ed. Philadelphia: W. B. Saunders Co, 1999
6. Felson B. Chest Roentgenology. Philadelphia: W. B. Saunders Co, 1973Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
МКБ-10
![Опухоли средостения]()
![КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.]()
![КТ органов грудной клетки. Тимома переднего верхнего средостения]()
Общие сведения
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрасте 20-40 лет, т. е. у наиболее социально-активной части населения.
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
![Опухоли средостения]()
Анатомия средостения
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины.
В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.
![КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.]()
КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
- Рентгеновская диагностика. Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.
![КТ органов грудной клетки. Тимома переднего верхнего средостения]()
- Эндоскопическая диагностика. При опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов.
- Пункционная биопсия. Также в процессе исследований возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения. В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
- Хирургическая биопсия. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения. При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
1. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
Принципы и методы лучевой диагностики заболеваний органов дыхания (рентгенография, рентгеноскопия, линейная томография, кт, мрт, узи)
Нормальная рентгеновская анатомия органов грудной полости. Сегментарное строение легких
![]()
![]()
Вертикаль от диска Th3\4, касаясь главного бронха имеющего круглое сечение к высшей точке диафрагмы (получили нижнюю долю)
Восстанавливаем перпендикуляр к передней грудной стенке (получили верхнюю и среднюю долю)
Выделяем S1. +\- 1 см от трахеи кзади и кпереди. Кзади располагается S2, кпереди S3. Получены все сегменты верхней доли.
Строим продолжение добавочной междолевой плевры на заднюю стенку. Получили S6.
Делим полученную среднюю долю на 3 части. Проксимальную 1\3 занимает S4, дистальные 2\3 – S5.
Делим отсеченный главной междолевой плеврой контур диафрагмы на 3 части. Соединяем дистальную треть с главным бронхом. Получили S10.
В оставшихся 2\3 строим перпендикуляр к главному бронху – получили S8, S9.
Делим полученные S8, S9 на 2 части каждую, соединяем с главным бронхом – получили S7.
Проводим диагональ от диска Th2\3 в синус, касаясь главного бронха имеющего овальное сечение. Получили верхнюю и нижнюю долю.
Строим перпендикуляр от сочленения рукоятки тела с грудиной – через главный бронх к позвоночнику. Получаем S6.
От трахеи +1 см кпереди – получили S3, S1+2 (имеют общий бронх).
Расстояние от S3 до диафрагмы (спереди) делим пополам – получили S4 (проксимальнее) и S5 (дистальнее). Язычковые сегменты.
Делим контур диафрагмы на 3 части – получаем S8, S9, S10.
В правом легком 3 доли, 10 сегментов. В левом 2 доли, 7 сегментов (вместо S7 слева – сердце), S1+2 слева имеют общий бронх третьего порядка.
Нет добавочной междолевой плевры слева, главная междолевая идет в синус. Нет средней доли слева, но есть язычковые сегменты S4, S5.
Основные этапы рентгенологической диагностики заболеваний легких.
Общая оценка рентгенологического документа (оценка технического качества снимка, определение правильности установки больного, определение фазы дыхания, наличие артефактов).
оценку качества рентгенограммы грудной клетки
целесообразно проводить в следующей последовательности:
полнота охвата исследуемого объекта;
положение больного во время выполнения снимка;
Полнота охвата исследуемого объекта
На качественной выполненной рентгенограмме должна получить отображение вся грудная клетка — от верхушек до реберно-диафрагмальных синусов.
Положение больного во время выполнения снимка
Прямая рентгенограмма грудной клетки характеризуется тем, что при ее выполнении центральный луч проходит по срединной сагиттальной плоскости тела обследуемого.
При нарушении этого условия проекция перестает быть прямой, а изображение объекта изменяется тем больше, чем более значителен поворот обследуемого, т. е. угол, образованный центральным лучом и срединной сагиттальной плоскостью.
При правильной установке больного расстояния между медиальными контурами ключиц и остистым отростком, расположенным на их уровне (обычно Тh3), одинаковы.
Следует также обращать внимание на выведение теней лопаток кнаружи от легочных полей. Этого добиваются правильным положением рук обследуемого (руки на талии, лучше ладонями кнаружи, локти повернуты кпереди). При недостаточном повороте локтей кпереди тени лопаток могут наслоиться на наружные отделы легочных полей, затрудняя их изучение и имитируя наличие лентовидной тени, напоминающей утолщение пристеночной плевры.
Обращают внимание на то, чтобы больной не поднимал плечи кверху, так как в противном случае тени ключиц наслаиваются на верхушки легких и частично их перекрывают.
Правильная установка – руки на пояс, локти вперед, плечи опущены, лицом к кассете. Стернальные концы ключиц равноудалены от вертикали проходящей через остистые отростки. Видны грудные позвонки до дуги аорты, далее только межпозвонковые диски.
Боковая рентгенограмма: плотно прижаться боком к кассете, руки над головой, локти отвести в стороны. Размах между прилежащими ребрами и дугами нижних ребер с противоположной стороны не более 1,5 см. Грудина имеет 2 поверхности. видна головка плечевой кости. На тени сердца видны сосуды (среднедолевые и язычковых сегментов). Слева – может визуализироваться газовый пузырь желудка.
Если в верхнем куполе есть газовый пузырь – значит это левосторонний снимок (+ лучше видна дуга аорты и легочной артерии - аорто-легочное окно), если его нет – значит правосторонний
Четкость рентгенограммы.
Под термином «четкость» принято понимать хорошую очерченность каждой детали снимка.
Наиболее частой причиной нечеткости рентгенограммы грудной клетки является недостаточная задержка дыхания обследуемых, что сказывается на качестве снимка даже при очень короткой экспозиции.
Тестом для определения четкости снимка считают контуры тени ребер. Наиболее подвижными при дыхании являются передние отрезки нижних ребер, поэтому судить о четкости снимка лучше всего по их очертаниям.
Контрастность рентгенограммы
На контрастной рентгенограмме грудной клетки должно быть различимо множество оттенков черно-белого изображения.
Изображение срединной тени и печени имеет цвет, близкий к белому,
а легочных полей на участках, где отсутствуют тени ребер, — близкий к черному. Воздух – черный.
Отсутствие любого из этих оттенков приводит к снижению контрастности снимка.
Жесткость снимка
Принято считать, что при оптимальной «жесткости» рентгенограммы грудной клетки отчетливо видны первые три — четыре грудных позвонка, расположенные над срединной тенью. Если на рентгенограмме сквозь срединную тень видны остальные грудные позвонки, то ее именуют «жесткой», или суперэкспонированной. Если же первые три — четыре грудных позвонка не видны или выявляются неотчетливо, то снимок получается чересчур «мягким».
Фаза дыхания
Вдох средней глубины. Рентгенограмма на вдохе – 7 ребро по среднеключичной линии пресекает купол диафрагмы. Диафрагма опущена.
Рентгенограмма на выдохе – купол диафрагмы поднят, межреберные промежутки уменьшены, ребра идут более горизонтально, легочный рисунок сгущен.
Рентгенологический анализ рентгенограммы с позиций нормальной и патологической анатомии и физиологии (изучение мягких тканей грудной клетки, костного скелета, анализ теневой картины корней легких, изучение легочного рисунка, анализ срединной тени, положение диафрагмы, костно-диафрагмальных синусов).
Грудные стенки
Мягкие ткани грудной клетки видны на снимке в виде более или менее однородной тени лишь в тех случаях, когда они расположены по ходу рентгеновских лучей. На прямых рентгенограммах хорошего качества часто видны тени больших грудных мышц, особенно их нижние границы. У лиц, занимающихся физическим трудом, нередко определяется меньшая прозрачность среднего пояса правого легочного поля за счет большого развития большой грудной мышцы на этой стороне. Внутренние отделы верхушек, как правило, менее прозрачны, чем наружные, из-за теней грудиноключично-сосцевидных мышц, латеральный край которых нередко хорошо виден.
Параллельно верхнему краю ключицы и несколько выше его видна полоска, выходящая кнаружи за пределы легочного поля, а кнутри сливающаяся с тенью шеи. Это — отображение края кожи, повторяющей линию верхнего края ключицы и переходящей в надключичную ямку. У полных лиц, у которых надключичная ямка выполнена жировой клетчаткой, описанная полоска обычно отсутствует.
Нижние отделы легочных полей у женщин обычно менее прозрачны, чем остальные, вследствие наложения теней молочных желез, границы которых отчетливо видны. Симметричные округлые затемнения, обусловленные сосками.
Из элементов костного скелета грудной клетки видны задние и передние отрезки ребер, за исключением их хрящевых отделов, прозрачных для рентгеновских лучей; у лиц пожилого возраста хрящи обычно обызвествляются и становятся видимыми.
Как уже отмечалось, на прямых рентгенограммах видны первые три — четыре грудных позвонка, на жестких снимках — весь грудной отдел позвоночника. Грудина на прямых рентгенограммах не видна, за исключением частично определяемого правого края рукоятки. Хорошо отображены тени ключиц, отделяющие верхушки легких от остальной части легочных полей. Тени лопаток почти не видны, так как они отводятся кнаружи при выполнении снимка.
Диафрагма представлена двумя куполами, правым и левым, которые имеют выпуклые контуры, хорошо подвижна в процессе дыхания. На рентгенограмме в передней проекции правый купол расположен на уровне переднего отрезка VI ребра, левый — на одно ребро ниже. В боковой проекции одновременно визуализируются оба купола диафрагмы. В норме прилежащий к пленке купол диафрагмы всегда выше.
Плевра подразделяется на париетальную и висцеральную. Дупликатура плевры, идущая от корня легкого к диафрагме, образует так называемую легочную связку, которая на рентгенограммах в боковых проекциях определяется в виде структуры треугольной формы над диафрагмой. В этой связке из брюшной полости в грудную проходит нижняя полая вена. Доли легких отделены друг от друга междолевыми щелями. Плоскость косой междолевой щели слегка спиральна, имеет небольшую выпуклость, направленную вниз и кзади. Выпуклость горизонтальной щели направлена вверх. Косая междолевая щель на рентгенограммах в боковых проекциях проецируется справа начиная от нижнего края ThIV, а слева — ThIII, идет косо вниз и вперед к диафрагме. Эта щель справа отделяет нижнюю долю от верхней и средней долей, слева разделяет верхнюю и нижнюю доли легкого. Горизонтальная междолевая щель на рентгенограмме в передней проекции в правом легком расположена на уровне переднего отрезка IV ребра, отграничивает верхнюю долю от средней. Нормальная междолевая плевра имеет равномерную толщину не более 1 мм ровный и четкий контур.
На рентгенограммах в передней и боковой проекциях между диафрагмой и грудной стенкой определяются синусы, выстланные плеврой; на рентгенограммах в боковых проекциях — передний и задний (более глубокий); на рентгенограмме в передней проекции — боковые плевральные синусы. Между диафрагмой и сердцем выделяют правый и левый кардиодиафрагмальные углы.
Трахея определяется на рентгенограммах в передней проекции в срединной плоскости на фоне позвоночного столба в виде полосы просветления с четкими, ровными контурами, шириной 15-18 мм. В норме хрящи трахеи не определяются, но при обызвествлении они могут отображаться на снимке. Бифуркация трахеи располагается на уровне ThV, угол бифуркации составляет 90° или меньше. Правый главный бронх короткий, широкий, выглядит как продолжение трахеи. Левый главный бронх длиннее, приблизительно в 1,5 раза уже правого и отходит от трахеи под большим углом.
Читайте также: