Лучевая диагностика десмопластической фибромы челюсти
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Сокращения:
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
Введение
Десмопластическая фиброма — редкое доброкачественное новообразование костей, характеризующееся локальной агрессивной инфильтрацией фибробластами, миофибробластами и зрелым коллагеном костной ткани, что может привести к компрессии жизненно важных структур, таких как сосуды и нервы [1]. По данным литературы, десмопластическая фиброма составляет около 0,06% всех костных опухолей и 0,3% всех доброкачественных новообразований костной ткани [2]. Самой распространенной локализацией опухоли является поражение нижней челюсти (20—25% случаев), вторыми по частоте являются бедренные кости (15%), далее — кости таза (13%), лучевые кости (12%) и большеберцовая кость (9%) [3]. Этиология и патогенез этой патологии не изучены, однако существуют теории, что на возникновение опухоли влияют генетические, эндокринные и травматические факторы [4].
В клинической картине десмопластическая фиброма не имеет патогномоничных признаков и на ранней стадии заболевания протекает бессимптомно [5]. В дальнейшем она проявляется как безболезненные или малоболезненные узловые образования на конечностях, шее и костях черепа, при этом жалобы пациентов связаны с компрессией образованием соседних структур, сосудов и нервов. Также при поражении костей лица возможны косметические дефекты [6].
Диагноз «десмопластическая фиброма» может быть поставлен только при выполнении гистологического исследования ткани опухоли. Данные лучевых методов исследования (компьютерной томографии — КТ, магнитно-резонансной томографии — МРТ) не специфичны, тем не менее они дают представление о размерах образования, его распространении в соседние анатомические области. Эта информация является базовой для определения тактики лечебно-диагностических мероприятий [7].
Лечение десмопластической фибромы — только хирургическое. Лучевые методы и химиотерапия, по данным литературы, не обладают достаточной эффективностью, а риск побочных эффектов превышает пользу терапии [8].
Приводим собственное наблюдение десмопластической фибромы клиновидной пазухи.
Клинический случай
Пациентка Б., 41 год, поступила в НМИЦН им. акад. Н.Н. Бурденко 10.02.20 с жалобами на интенсивные головные боли, сопровождающиеся подъемом артериального давления, снижением зрения на правый глаз.
Из анамнеза известно, что вышеперечисленные жалобы беспокоили в течение длительного времени (около 2 лет) с постепенным нарастанием. Выраженные головные боли появились после родов, около 2 мес назад, тогда же начала отмечать снижение зрения. Обратилась к неврологу по месту жительства и была направлена в НМИЦН им. акад. Н.Н. Бурденко для дальнейшего обследования и лечения.
При поступлении: общее состояние удовлетворительное.
Инструментальное исследование лор-органов: спинка носа по средней линии, при передней риноскопии — слизистая оболочка полости носа розовая, влажная, в носовых ходах патологического отделяемого нет, носовое дыхание не затруднено; при эндоскопии эндоскопом 0° — носовые раковины не увеличены, потологических выделений в области соустий верхнечелюстной и клиновидной пазух нет, отверстие слуховой трубы визуализируется с двух сторон, мягкое нёбо подвижно. Другие лор-органы — без патологических изменений.
Консультация нейроофтальмолога: смыкание век полное, острота зрения OD=0,9—1,0, OS=0,9—1,0. Поля зрения не изменены, корнеальные рефлексы справа и слева в норме, реакция на свет удовлетворительная, конвергенция в норме, движение глазных яблок в полном объеме, справа и слева диск зрительного нерва розовый, границы четкие, артерии не изменены, вены умеренно полнокровны. Признаки застойных зрительных дисков отсутствуют, нейроофтальмологической симптоматики нет. На компьютерной томограмме околоносовых пазух определяется новообразование клиновидной пазухи справа с деструкцией костей средней черепной ямки (рис. 1а, 1б).
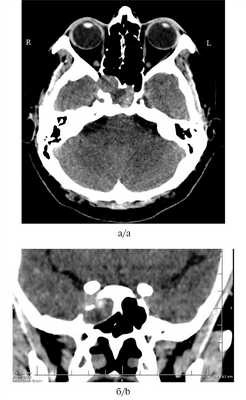
Рис. 1. Пациентка Б. Компьютерная томография носа и околоносовых пазух.
а — аксиальная проекция; б — фронтальная проекция. Десмопластическая фиброма клиновидной пазухи справа с деструкцией костей средней черепной ямки.
На основании результатов обследования сформулирован клинический диагноз: новообразование клиновидной кости неопределенного характера с деструкцией основания черепа в проекции латеральной стенки основной пазухи (D48.0). Определены показания к хирургическому вмешательству — эндоскопическому удалению новообразования с одномоментной пластикой дефекта основания черепа.
Пациентке 11.02.20 под внутривенной анестезией под контролем 4-миллиметрового эндоскопа 0° проведена латерализация средней носовой раковины справа. Естественное соустье правой клиновидной пазухи было расширено пистолетными кусачками до размера 10×15 мм. В полости пазухи выявлено образование большого размера, покрытое тонкой костной капсулой. После вскрытия капсулы стала видна опухоль плотноэластичной консистенции. При проведении срочного гистологического исследования не исключалась оссифицирующая фиброма. С помощью бора были удалены задние отделы перегородки носа, передняя стенка и межпазушая перегородка клиновидной пазухи. Новообразование с большим трудом отсепаровано от стенок пазухи и удалено несколькими фрагментами. В процессе удаления опухоли в левой половине пазухи была обнаружена и вскрыта киста (мукоцеле). После удаления новобразования выявлен костный дефект верхнелатеральной стенки клиновидной пазухи справа размером 4 мм, в который пролабировала твердая мозговая оболочка с признаками патологической пульсации без ликвореи. При помощи микрокусачек Блексли и микрораспатора в область дефекта уложен свободный лоскут слизистой оболочки, взятый из задних отделов перегородки носа, а полость клиновидной пазухи справа заполнена гемостатической губкой, с помощью которой выполнена фиксация лоскута слизистой оболочки в области дефекта. Интраоперационный гемостаз выполнялся с помощью монополярной коагуляции, тампонады гемостатической губкой. Кровопотеря во время операции составила 150 мл. В левую половину носа установлен эластичный тампон. Правая половина носа не тампонировалась.
Заключение гистологического исследования операционного материала: биоптат представлен фрагментами опухоли фиброзной ткани, характеризующейся упорядоченной структурой пучков коллагена и расположенными между ними фибробластами с умеренным полиморфизмом. Отмечаются оссификаты.
Иммуногистохимическое исследование: положительная экспрессия виментина, актина, ядерная экспрессия β-катенина. Морфологическая картина соответствует десмопластической фиброме (рис. 2).
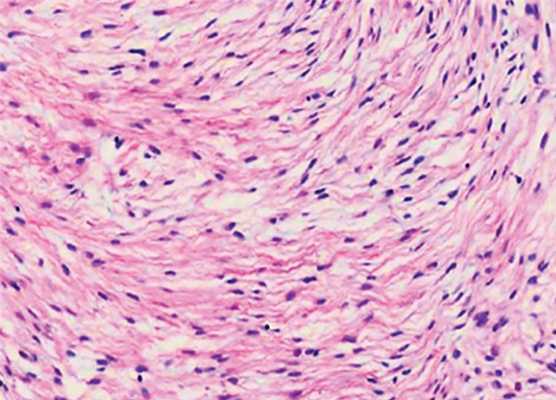
Рис. 2. Микрофотография, демонстрирующая особенности десмопластической фибромы.
Фрагменты опухоли, характеризующейся упорядоченной структурой пучков коллагена (1) и расположенными между ними фибробластами (2) с умеренным полиморфизмом. Окраска гематоксилином и эозином, ув. ×200.
Послеоперационный период протекал без осложнений, ликворея и носовое кровотечение отсутствовали. На 3-и сутки после вмешательства пациентка в удовлетворительном состоянии была выписана на амбулаторное наблюдение.
Представлено описание диагностики и хирургического лечения редко встречающегося в клинической практике новообразования — десмопластической фибромы клиновидной пазухи. Впервые эта патология как самостоятельное заболевание была описана в 1958 г. доктором Джеффри Яффе, хотя термин «десмоид» (от греч. desmos — группа/связки) был предложен ранее, в 1838 г., Иоганном Мюллером [9].
Этиология десмопластической фибромы является малоизученной. V. Fornasico и соавт. [10] считают, что возникновение этой опухоли является одним из признаков фиброматоза десмоидного типа. У пациентов с этим заболеванием выявляются соматические мутации в 3-м экзоне гена CTNNB1 (ген, кодирующий β-катенин). Мутации в гене CTNNB1 приводят к накоплению β-катенина в ядре фибробластов, что, в свою очередь, нарушает путь дифференцировки клетки и межклеточные взаимосвязи и ведет к образованию опухолей [11]. Однако, по данным E. Hauben и соавт. [12], мутации в гене CTNNB1 могут отсутствовать, а опухоль может возникнуть под воздействием травмы или эндокринных нарушений. В представленном наблюдении у пациентки опухоли другой локализации отсутствовали. Кроме того, анализ анамнестических сведений не выявил признаков или симптомов, указывающих на фиброматоз среди родственников пациентки. Обращает на себя внимание тот факт, что симптомы, послужившие поводом обращения к врачу, усилились спустя 2 мес после родов.
Клинически десмопластическая фиброма имеет сходство с другими доброкачественными новообразованиями полости носа и околоносовых пазух. При этом симптомы зависят от локализации опухоли, а также от скорости развития заболевания и степени воздействия опухоли на окружающие структуры. В связи с этим дифференциальный диагноз включает в себя целый спектр заболеваний: фиброзно-костную дисплазию, аневризмальную костную кисту, фиброму, полипы, злокачественные опухоли [13]. Рентгенологические методы исследования, такие как КТ или МРТ, обычно используются для диагностики и выявления характерных признаков опухоли, планирования хирургического доступа. КТ позволяет определить плотность новообразования, границы и степень его распространения. На КТ-изображениях десмопластическая фиброма обычно выглядит как очаг деструкции костной ткани, который может иметь неправильный трабекулярный или ячеистый вид [14].
На МРТ-изображениях десмопластические фибромы имеют гетерогенный вид; неусиленные изображения, в T1-режиме, характеризуются неспецифической низкой интенсивностью сигнала, в то время как изображения в T2-режиме отличаются промежуточной или высокой интенсивностью сигнала в областях с низкой интенсивностью [15]. Однако все эти признаки неспецифичны, поэтому опухоль может маскироваться под фиброзную дисплазию, гигантоклеточную опухоль, хондромиксоидную фиброму, аневризмальную костную кисту. Разрушение костной ткани является типичным для десмопластической фибромы, вследствие этого в спектр дифференциального диагноза также входят злокачественные образования, такие как остеосаркома, фибросаркома [16].
Методом выбора для лечения десмопластической фибромы является радикальное хирургическое удаление опухоли. Химиотерапия или лучевая терапия могут быть рассмотрены для пациентов, у которых имеются абсолютные противопоказания к операции, либо при отказе пациента от хирургического вмешательства [17].
Выбор хирургического доступа зависит от локализации, объема опухоли и ее распространения в соседние структуры [18]. При расположении десмопластической фибромы в области околоносовых пазух применяются различные хирургические подходы, такие как доступ по Caldwell—Luc, эндоскопическое эндоназальное удаление опухоли. Поскольку по структуре опухоль плотная, во время операции применяют высокоскоростные боры и инструменты, необходимые для удаления костных опухолей. Также хирургу необходимо быть готовым к выполнению пластики дефекта основания черепа в связи с разрушением костей опухолью [19].
В литературе описаны единичные случаи десмопластической фибромы околоносовых пазух и основания черепа. С 1990 по 2020 г. в медицинской базе данных PubMed было найдено описание 8 клинических случаев десмопластической фибромы околоносовых пазух, которые сравниваются с опытом НМИЦН им. акад. Н.Н. Бурденко [20]. Сводные данные по опубликованным случаям десмопластической фибромы околоносовых пазух приведены в таблице.
Из данных таблицы видно, что в основном опухоль поражает верхнечелюстную пазуху. Поражение клиновидной пазухи является крайне редким и описано, в частности, в статье D. Gnepp и соавт. в 1996 г. [20]. Опухоль в основном возникает у молодых людей, хотя в настоящем случае клинические проявления образования манифестировали после 30 лет. Все авторы сообщают о хирургическом лечении опухоли. В связи с тем, что в основном образование локализуется в верхнечелюстной пазухе, в литературе описано применение экстраназальных доступов. В представленном в настоящей статье случае был применен эндоскопический эндоназальный доступ с хорошим результатом. Проведенное гистологическое исследование выявило морфологическую картину и иммунофенотип десмопластической фибромы без признаков малигнизации.
Таблица. Клинические наблюдения десмопластической фибромы околоносовых пазух и основания черепа
Лучевая диагностика десмопластической фибромы челюсти
а) Терминология:
1. Аббревиатура:
• Десмопластическая фиброма (ДФ)
2. Синоним:
• Агрессивный фиброматоз
3. Определение:
• Редкая миофибробластическая опухоль, составляющая
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Многокамерное просветление с толстыми прямыми перегородками
• Локализация:
о Челюсти > бедренная кость > кости таза > лучевая > малоберцовая кость
о Нижняя >> верхняя челюсть:
- Задние > передние отделы; преимущественно ветвь
• Морфология:
о Много- >> однокамерное образование (3:1)
- Образования меньшего размера: однокамерные, могут напоминать простую костную кисту
- Образования большего размера: многокамерные, с толстыми прямыми перегородками
о Хорошо отграниченные > плохо отграниченные
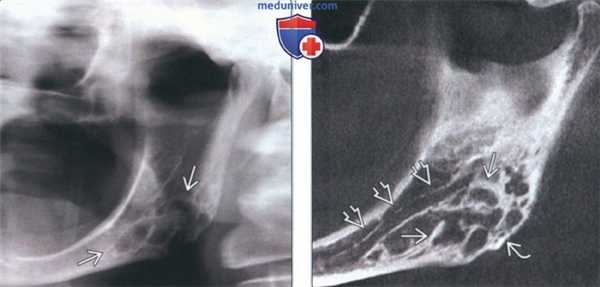
(Слева) На панорамной рентгенограмме определяется десмопластическая фиброма в виде многокамерного просветления в задних отделах нижней челюсти слева и в области угла. Отношение нижнечелюстного канала к опухоли неясно.
(Справа) На панорамной реформатированной КЛКТ у этого же пациента определяются толстые перегородки в опухоли, распространяющейся в нижнюю кортикальную пластинку. Отчетливо визуализируется смещенный кверху нижнечелюстной канал. Расположение опухоли под нижнечелюстным каналом позволяет исключить одонтогенное поражение.
2. Рентгенография при десмопластической фиброме челюсти:
• Интра- и экстраоральная рентгенография:
о Расхождение или резорбция корней
о Вздутие или перфорация кортикальной пластинки (29% случаев)
о Иногда может обнаруживаться лучистая периостальная реакция, имитирующая остеогенную саркому
о Может наблюдаться смещение нижнечелюстного канала
3. КТ при десмопластической фиброме челюсти:
• КЛКТ и КТ в костном окне:
о Позволяют лучше оценить многокамерную структуру, кортикальные эрозии, периостальную реакцию
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КЛКТ/КТ для оценки поражения кортикальной пластинки и периостальной реакции
о МРТ в случаях перфорации кортикальной пластинки:
- Для определения распространенности поражения мягких тканей
в) Дифференциальная диагностика десмопластической фибромы челюсти:
1. Аневризматическая костная киста:
• Многокамерное просветление с тонкими перегородками
• Эта же возрастная группа; быстро нарастающее вздутие
2. Одонтогенная миксома (миксофиброма):
• Многокамерное просветление с прямыми перегородками
• Лежит над нижнечелюстным каналом
3. Амелобластома:
• Многокамерное просветление в виде «мыльных пузырей»
• Располагается над нижнечелюстным каналом; пациенты старше
4. Центральная гемангиома:
• Многокамерное просветление; эта же возрастная группа
5. Центральная одонтогенная фиброма:
• Много- = однокамерная; резорбция корней
• Пациенты старше; Ж>М
6. Простая (травматическая) костная киста:
• Однокамерное просветление с кортикальной пластинкой по краю
• Может напоминать маленькую однокамерную ДФ
7. Эозинофильная гранулема:
• Однокамерное «выштампованное» просветление без кортикальной пластинки по краю
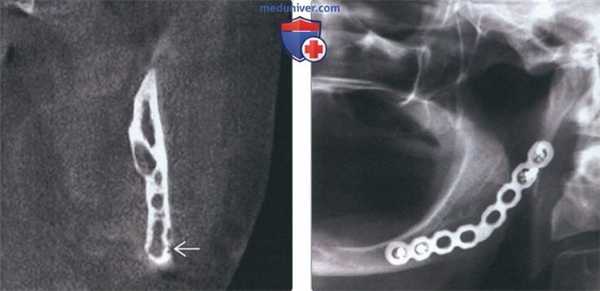
(Слева) На корональной КЛКТ у этого же пациента определяется многокамерное образование, не приводящее к вздутию. Не исключается эрозия щечной кортикальной пластинки в нижних отделах. При подозрении на вовлечение мягких тканей методом выбора является MPT.
(Справа) На панорамной рентгенограмме у этого же пациента, выполненной после операции, определяются признаки заживления кости с наличием стабилизирующей пластины. В случае таких агрессивных опухолей с целью недопущения рецидива рекомендуется резекция или широкое иссечение.
г) Патология:
2. Микроскопия:
• Мелкие вытянутые фибробласты; большое количество коллагеновых волокон
• Картина может напоминать высокодифференцированную фибросаркому
• Материал при биопсии нужно забирать из центра опухоли, чтобы не попасть в реактивно измененную кость и не прийти к ошибочному заключению о фиброзно-костной опухоли или остеосаркоме
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Безболезненное экспансивное образование
• Другие признаки/симптомы:
о Ограничение открывания рта/тризм
о Иногда - боль, особенно при поражении ВНЧС
о Подвижность зубов или их смещение
2. Демография:
• Возраст:
о 1-5 десятилетие; 84% • Пол:
о М=Ж
3. Течение и прогноз:
• Агрессивная доброкачественная опухоль; смертность может быть высокой
• Требуется долговременное наблюдение на предмет рецидива
4. Лечение:
• Резекция или широкое иссечение
• Простая эксцизия или энуклеация: 20-40% рецидивов
• Выскабливание: 70% рецидивов
• Химиотерапия, если оперативное лечение невозможно
е) Диагностическая памятка. Советы по интерпретации изображений:
• Расположение под нижнечелюстным каналом исключает одонтогенные поражения
ж) Список использованной литературы:
1. Khatib В et al: Desmoplastic fibroma of the mandible in young children-а case series. Int J Oral Maxillofac Surg. 46(2): 173-180, 2017
1. Синонимы:
• Десмоидная опухоль кости, внутрикостный аналог мягкотканного фиброматоза
2. Определение:
• Редкая доброкачественная костная опухоль, образованная веретеновидными клетками с минимальной клеточной атипией
1. Общая характеристика:
• Локализация:
о Возможно поражение любой кости; чаще всего поражается нижняя челюсть
о Круглые кости: метадиафизарное или диафизарное расположение
• Размер:
о В среднем: длина 8 см
2. Рекомендации по визуализации:
• МРТ позволяет установить диагноз; эффективна для оценки зоны опухолевого поражения
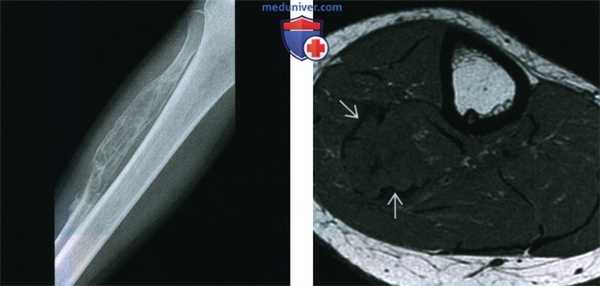
(Слева) Рентгенография в ПЗ проекции: умеренно агрессивный, вспученный литический диафизарный очаг с псевдотрабекуляцией и патологическим переломом в дистальном отделе. Данные признаки не специфичны. Двумя наиболее вероятными диагнозами являются неоссифицирующая фиброма и десмопластическая фиброма.
(Справа) МРТ, аксиальная проекция, режим Т1: внутрикостный очаг у этого же пациента В, характеризующийся сигналом, интенсивность которого немногим ниже сопряженной мышцы. Визуализируется выраженная вспученность малоберцовой кости. Такие признаки неспецифичны, однако сигнал очень низкой интенсивности предполагает наличие фиброзного очага.
3. Рентгенография при десмопластической фиброме:
• Преимущественно неагрессивный очаге наложением легких агрессивных признаков
• Литический очаг (иногда минимальная зона склероза, 13%)
• В 63% определяется псевдотрабекуляция
• Географический или частично географический характер в 95%
• Имеет центральное (61%) или эксцентричное расположение
• Склерозированный край (46%)
• Умеренное вздутие, истончение кортикального слоя
• Умеренно выраженный прорыв кортикального слоя (53%) и ассоциированный мягкотканный компонент
4. КТ при десмопластической фиброме:
• Литический очаг в 65%:
о Смешанный литический и умеренно склеротический очаг в 35%
• В 88% определяется прорыв кортикального слоя; в 41 % - мягкотканный компонент
5. МРТ при десмопластической фиброме:
• Режим Т1: низкая интенсивность сигнала (изо- или гипоинтен-сивный по отношению к мышце)
• Последовательности, чувствительные к жидкости (с подавлением или без подавления сигнала от жира): изо- или гипоинтенсивный сигнал по отношению к мышце:
о Сигнал низкой интенсивности в режиме Т2 охватывает не менее 50% очага
о Сигнал низкой интенсивности в режиме Т2 является наиболее значимым дифференциально-диагностическим признаком
о Может искажаться на фоне отека и кровоизлияния в зоне патологического перелома
о Описан один случай кистозного характера очага
• Контрастное усиление: неоднородное накопление контраста
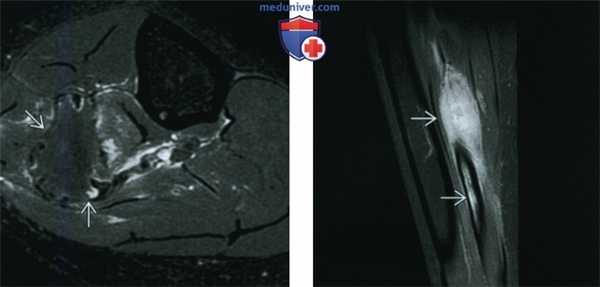
(Слева) МРТ, аксиальная проекция, режим Т2, с подавлением сигнала от жира: у этого же пациента определяется область преимущественно низкоинтенсивного сигнала, окруженная зоной умеренно выраженного отека. Низкоинтенсивный сигнал занимает большую часть патологического очага. Десмопластическая фиброма является внутрикостной формой фиброматоза или мягкотканного десмоида. Такое новообразование встречается редко, его наличие можно предполагать при умеренно агрессивном костном очаге, большая часть которого имеет сигнал низкой интенсивности в режиме Т2.
(Справа) МРТ, сагиттальная проекция, режим Т1, с подавлением сигнала от жира и контрастированием, этот же пациент: очаге контрастным усилением.
в) Дифференциальная диагностика десмопластической фибромы:
1. Неоссифицирующая фиброма (фиброксантома, НОФ):
• При наличии очага НОФ в тонкой трубчатой кости (малоберцовая, локтевая кости) он выглядит центрально расположенным и может имитировать десмопластическую фиброму
2. Фибросаркома или злокачественная фиброзная гистиоцитома:
• Веретеноклеточные опухоли низкой степени злокачественности могут характеризоваться только умеренно агрессивными признаками и имитировать десмопластическую фиброму
• МРТ позволяет дифференцировать патологические очаги, основываясь на характеристиках сигнала в режиме Т2
1. Общая характеристика:
• Генетика:
о Трисомия 8 и 20 кажутся неслучайными:
- Аналогично мягкотканным десмоидным опухолям
2. Макроскопические и хирургические особенности:
• Поверхность среза кремово-белесая с витой структурой
• Хорошо выраженная фестончатость сопряженной кости
3. Микроскопия:
• Веретеновидные клетки среди избыточного коллагена
• Редко имеется выраженная хондроидная метаплазия, что может привести к ошибочной диагностике хондросаркомы
• Клеточная атипия и плеоморфизм выражены минимально; низкая метотическая активность
1. Проявления:
• Типичные признаки/симптомы:
о Боль или деформация; патологические переломы в 13%
2. Демография:
• Возраст:
о Подростки и лица молодого возраста (диапазон значительно шире)
• Пол:
о Мужчины заболевают несколько чаще
• Эпидемиология:
о Редкое новообразование: 0,1% от всех первичных опухолей кости
3. Течение и прогноз:
• Местно прогрессирующее/агрессивное образование
• В литературе описаны редкие случаи саркоматозного перерождения, часто через много лет после резекции
4. Лечение:
• Предпочтительно выполнение широкой резекции:
о Рецидивы развиваются в 17%
• Краевая резекция выполняется из соображений функциональности:
о Рецидивы развиваются в 72%; могут возникать через несколько лет после резекции
е) Диагностическая памятка. Следует учесть:
• Диагноз следует предполагать при неагрессивном, несклеротическом костном очаге с низкоинтенсивным сигналом в Т2:
о Участки низкоинтенсивного сигнала в режиме Т2 наблюдаются при гигантоклеточной опухоли и фиброзной дисплазии, однако они не занимают очаг на всем протяжении, как при десмопластической фиброме
ж) Список использованной литературы:
1. Okubo Т et al: Desmoplastic fibroma of the rib with cystic change: a case report and literature review. Skeletal Radiol. 43(5):703-8, 2014
2. Yin H et al: Desmoplastic fibroma of the spine: a series of 12 cases and outcomes. SpineJ. 14(8):1622-8, 2014
3. Wadhwa V et al: Incidental lesion in the femoral metaphysis. Desmoplastic fibroma of the bone. Skeletal Radiol. 42(12):1739-40, 1775-6, 2013
4. Apaydin M et al: Desmoplastic fibroma in humerus. J Med Imaging Radiat Oncol. 52(5):489-90, 2008
5. Rastogi Setal: Desmoplastic fibroma: a report of three cases at unusual locations. Joint Bone Spine. 75(2):222-5, 2008
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
ГБУЗ "Московский научно-практический центр оториноларингологии" Департамента здравоохранения Москвы
Десмопластическая фиброма височной кости
Журнал: Вестник оториноларингологии. 2016;81(5): 81‑83
Представлены данные о крайне редко встречающемся заболевании — десмопластической фиброме височной кости (ДФ). Описано клиническое наблюдение ДФ, диагностика и хирургическое лечение при данном заболевании.
Десмопластическая/десмоидная фиброма (ДФ) или десмоид (синонимы: агрессивный фиброматоз, глубокий мышечно-апоневротический фиброматоз, высокодифференцированная фибросаркома десмоидного типа) — особая опухоль мягких тканей, исходящая из фибробластов, склонная к рецидивированию и не имеющая метастатического потенциала. Данная патология встречается крайне редко — 0,01% всех опухолей височной кости [1, 2]. Сообщается всего о двух случаях диагностики и успешного хирургического лечения пациентов с ДФ височной кости [1].
Данная опухоль имеет достаточно агрессивный местный рост за счет компрессии жизненно важных структур тела, таких как сосуды и нервы, что может вызвать тяжелые осложнения, вплоть до летального исхода. В ряде работ описаны даже косметические уродства, обусловленные местным компрессирующим действием образования [3, 4]. Что касается локализации, то ДФ может возникать практически в любой точке тела. Десмоиды проявляются как безболезненные или малоболезненные узловые образования на конечностях, шее и костях черепа [4]. В подавляющем большинстве случаев ДФ протекает бессимптомно и является случайной находкой при обследовании у специалистов смежных направлений [5, 6]. Тем не менее десмоид любой локализации может вызывать серьезные повреждения сосудистых структур и быть причиной калечащих операций при отсутствии грамотной диагностики и комбинированного радикального лечения [1, 3, 6].
Диагноз ДФ может быть поставлен только при наличии заключения планового гистологического исследования ткани опухоли, полученной пункционной, инцизионной или экцизионной биопсией [1, 2, 5]. Это необходимо для верификации диагноза, установления уровня агрессии процесса и дифференцировки клеток опухоли. Эти данные являются базовыми для определения тактики лечебно-диагностических мероприятий. В связи с отсутствием способности данной опухоли к метастазированию возможно проведение хирургического лечения в общем ЛОР-отделении [1, 4, 5]. Наличие в стационаре экспресс-методов гистологического исследования позволяет хирургу определиться с объемом хирургического вмешательства. Стоит отметить, что экспресс-метод гистологического исследования не является высокодостоверным при ДФ [5, 6]. В виду крайней редкости данной патологии височной кости не существует четкого алгоритма действий при лечении данной группы пациентов [3, 4].
Представляем случай диагностики и хирургического лечения ДФ височной кости.
Пациент О., 27 лет, обратился в НИКИО им. Л.И. Свержевского с жалобой на периодически возникающие головные боли. Из анамнеза известно, что около 1 мес назад после переохлаждения появились головные боли. Обследовался у невролога по месту жительства в связи с данными жалобами. При выполнении магнито-резонансной томографии (МРТ) головного мозга обнаружилась случайная находка — образование левого сосцевидного отростка (предположительно гранулема). Учитывая локализацию данного образования, рекомендована консультация оториноларинголога (отохирурга). По результатам консультации отохирурга выставлен диагноз — новообразование левого сосцевидного отростка. После амбулаторного обследования и консультации пациента онкологом запланировано проведение хирургического лечения в объеме ревизии левого сосцевидного отростка с удалением новообразования.
При поступлении: общее состояние больного удовлетворительное. Температура тела нормальная. Кожные покровы обычной окраски. В легких дыхание везикулярное, без хрипов. АД — 120/80 мм рт.ст., пульс — 68 в 1 мин, ритмичный, хорошего наполнения.
ЛОР-статус. Носовое дыхание не затруднено с обеих сторон. Носовая перегородка не искривлена. Слизистая оболочка полости носа розового цвета, патологического отделяемого нет. При осмотре глотки — слизистая оболочка розовая, миндалины не изменены, за небными дужками. Гортань — слизистая оболочка розового цвета, влажная, голосовая щель 12 мм, дыхание свободное. При осмотре заушных областей — кожа не изменена, пальпация безболезненная с обеих сторон. При отомикроскопии с обеих сторон — наружные слуховые проходы широкие, свободные, сухие. Барабанные перепонки обычной формы и цвета, подвижные, опознавательные знаки определяются. Слуховые трубы при пробе Вальсальвы проходимы с обеих сторон.
При тональной пороговой аудиометрии (ТПА) слух в пределах нормы с обеих сторон.
По данным МРТ височных костей: в задних отделах сосцевидного отростка слева имеется образование, имеющее слабогетерогенный изоинтенсивный МР-сигнал в режимах T1 и T2 BИ, содержащее сосудистые структуры. Определяется четкая косная деструкция на границе с бороздой сигмовидного синуса (рис. 1). Отсутствует связь образования с оболочками мозга. Размеры образования — боковой до 15 мм, переднезадний — до 18,5 мм, каудокраниальный — до 19,5 мм. По данным МРТ образование левого сосцевидного отростка, активно накапливающее контрастный препарат, рекомендовано дифференцировать с ксантогранулемой, лангергансоклеточным гистиоцитозом и эозинофоильной гранулемой.
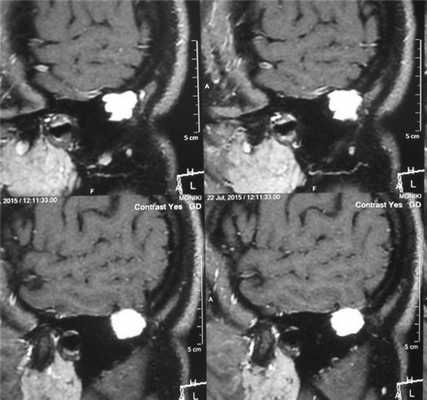
Рис. 1. МРТ височных костей. Боковая проекция слева. В задних отделах сосцевидного отростка образование со слабогетерогенным изоинтенсивным сигналом. Размеры образования — боковой до 15 мм, переднезадний — до 18,5 мм, каудокраниальный — до 19,5 мм.
На компьютерной томограмме височных костей отмечается хорошая пневматизация барабанной полости, антрума и образование мягкотканной консистенции размером 3×4 см с деструкцией клеток в задних отделах сосцевидного отростка и разрушением стенки сигмовидного синуса слева (рис. 2).
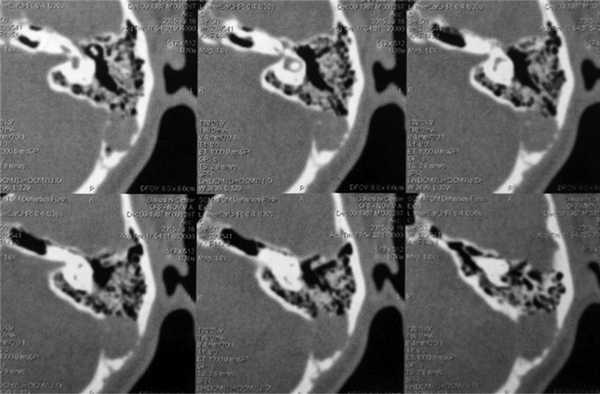
Рис. 2. КТ височных костей. Аксиальная проекция. Отмечается хорошая пневматизация барабанной полости, антрума и образование мягкотканной консистенции размером 3×4 см с деструкцией клеток в задних отделах сосцевидного отростка и разрушением стенки сигмовидного синуса слева.
Под эндотрахеальным наркозом произведено удаление образования левой височной кости с последующим гистологическом исследованием.
Ретроаурикулярным разрезом, отступя на 1 см кзади от заушной складки, обнажена площадка сосцевидного отростка. Отмечено истончение кортикального слоя в верхнезадней области сосцевидного отростка. В этой области (проекция синодурального угла) после удаления грубой фрезой кортикального слоя определяется деструктивная полость неправильной формы, заполненная грануляционноподобной тканью, резко кровоточащей при манипуляциях. Образование размером 3×3 см выделено и удалено единым конгломератом в пределах здоровой кости без вскрытия антрума. Образование заполняет всю полость деструкции, прилежит к неизмененным стенке сигмовидного синуса и оболочкам задней черепной ямки (рис. 3). В созданную полость уложена губка Surgisel и мышечно-фасциальный лоскут на нижней ножке до уровня кортикального слоя. Рана ушита послойно. Образование отправлено на гистологическое исследование.
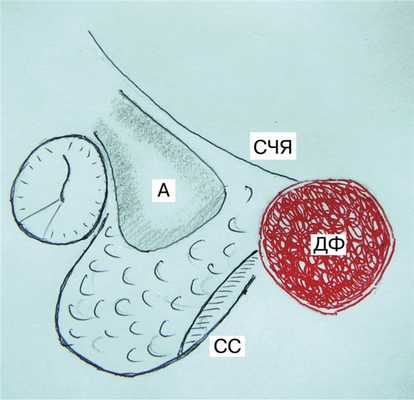
Рис 3. Схема интраоперационного расположения образования в левом сосцевидном отростке. А – антрум, СС – сигмовидный синус, СЧЯ – средняя черепная ямка, ДФ – десмопластическая фиброма.
По данным гистологического исследования: в представленном материале обнаружены фрагменты мезинхимальной опухоли с разрастаниями зрелых фибробластов, встречаются очаги миксоматоза, гиалиноза, ангиоматоза, микрокальцификаты и единичные оссификаты, включенные в ткань опухоли. Заключение: морфологическая картина и иммунофенотип опухоли соответствуют десмопластической фиброме кости (рис. 4).
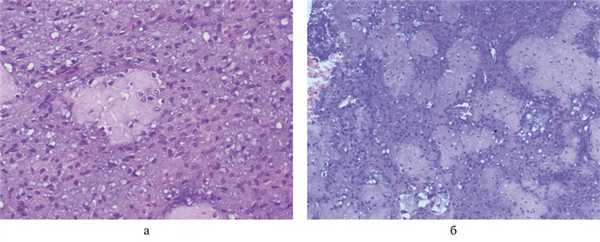
Рис. 4. Фотографии микропрепаратов десмопластической фибромы. а — очаги миксоматоза, гиалиноза; б — единичные оссификаты, включенные в ткань опухоли. Окраска гематоксилином и эозином.
Пациент выписан в удовлетворительном состоянии на 3-и сутки после операции под наблюдение оториноларинголога и онколога.
Таким образом, проведение не только МРТ, но и КТ височных костей позволяет предположить характер патологии данной области и спланировать объем хирургического лечения. Окончательный диагноз и алгоритм послеоперационного периода формируется только после гистологического исследования удаленных тканей.
Российская детская клиническая больница, Москва
Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева, Москва
ФГБУ «Российская детская клиническая больница», Москва, Россия
кафедра патологической анатомии педиатрического факультета РНИМУ Минздрава России, Москва, Россия, 117997
ФГБУ «Российская детская клиническая больница» Минздрава России, Москва
Неоссифицирующая фиброма (метафизарный фиброзный дефект)
Неоссифицирующая фиброма (НОФ), или метафизарный фиброзный дефект (МФД), — это доброкачественная пролиферация фибробластов с наличием гигантских многоядерных остеокластоподобных клеток. Большинство НОФ/МФД возникает в метафизах длинных трубчатых костей нижних конечностей, чаще в дистальном метафизе бедренной кости и в проксимальном метафизе большеберцовой кости. Данное поражение имеет характерную рентгенологическую картину и не требует хирургического вмешательства, за исключением случаев патологического перелома или угрозы последнего. Проанализировано 35 случаев НОФ/МФД у детей и подростков. Обнаружено, что хирургическое вмешательство проведено всем без исключения пациентам, что свидетельствует о низком уровне информированности о данной патологии среди специалистов лучевой диагностики, патологоанатомов и хирургов.
Неоссифицирующая фиброма (НОФ) — часто встречающееся доброкачественное поражение костей у детей и подростков, состоящее из пролиферирующих вытянутых фибробластов, в сочетании с вариабельным количеством гигантских многоядерных остеокластоподобных клеток [7]. Существует несколько синонимов: метафизарный фиброзный дефект (МФД), кортикальный фиброзный дефект (КФД), гистиоцитарная фиброма и фиброзная ксантома. Если речь идет о небольших поражениях кортикального слоя, чаще употребляется термин МФД или КФД. Когда поражение распространяется медуллярно, а тем более при возникновении угрозы патологического перелома, используется термин НОФ.
В большинстве случаев НОФ не имеет клинической симптоматики и, как правило, является случайной находкой во время обследования. При активно увеличивающихся поражениях иногда появляются жалобы на локальную болезненность [10]. Часть исследователей рассматривают НОФ не как истинную опухоль, а как локальный дефект остеогенеза в процессе роста костей скелета [1]. Множественный характер поражения встречается редко, чаще в рамках синдрома Яффе—Кампаначи (Jaffe—Campanacci syndrome), который, помимо множественных НОФ, характеризуется наличием светло-коричневых пятен на коже (Café au lait spots), может сопровождаться отставанием в умственном развитии, гипогонадизмом или крипторхизмом, пороками развития сердечно-сосудистой системы, глаз, а также сочетаться с нейрофиброматозом [3, 4].
Частота обнаружения МФД/НОФ достигает 30%. Поскольку клиническая симптоматика чаще всего отсутствует, истинная распространенность данной патологии остается неизвестной. МФД/НОФ регистрируется чаще у детей и подростков, редко в возрасте младше 5 лет и у взрослых старше 20 лет.
Несмотря на высокую распространенность данной патологии, осведомленность хирургов, специалистов лучевой диагностики и патологоанатомов в отношении последней остается крайне низкой.
Материал и методы
Были проанализированы 678 случаев опухолей и опухолеподобных поражений костей у детей и подростков с января 2009 по июнь 2015 г. НОФ/МФД выявлены у 35 больных. В каждом случае анализировали данные анамнеза (пол, возраст, локализация, жалобы, проведенное лечение), рентгенологического (и/или КТ-исследования) и МРТ-исследования (при наличии) и гистологический материал. Всем больным произвели хирургическое лечение (экскохлеация). В каждом случае осуществляли дифференциальную диагностику с фиброзной дисплазией, аневризмальной костной кистой, гигантоклеточной опухолью, хондромиксоидной фибромой и десмопластической фибромой.
Результаты
В нашем исследовании в структуре всех опухолей и опухолеподобных поражений костей у детей и подростков МФД/НОФ составили 5,16%.
Возраст больных варьировал от 7 до 18 лет, наибольшее количество наблюдений отмечалось в возрасте от 12 до 18 лет. Распределение по возрасту показано на рис. 1.
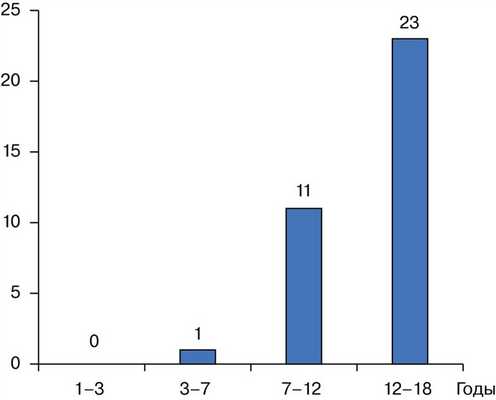
Рис. 1. Распределение МФД/НОФ по возрасту.
Множественный характер поражения наблюдался у одного пациента (мальчик, 14 лет) в дистальном метафизе левой бедренной и проксимальном метафизе левой большеберцовой кости. Пациенту выполнили экскохлеацию НОФ левой большеберцовой кости.
Количество пациентов женского пола незначительно преобладало над количеством пациентов мужского пола (20/15). Однако, по данным литературы, данная патология несколько чаще встречается у мальчиков [1].
Размер образования варьировал в широких пределах: от 0,8 см (в диаметре) до 8×5×4 см (случай осложнился патологическим переломом).
Как правило, жалобы на момент обнаружения образования отсутствовали. Часть больных отмечали непостоянные болевые ощущения при нагрузке. В основном болевой синдром был выражен при большом объеме поражения дистального метафиза бедренной кости. В 2 (5,71%) случаях выявлен патологический перелом вследствие большого объема поражения кости.
У двух детей отмечался рецидив образования после хирургического лечения (через 2 и 3 года соответственно).
НОФ/МФД чаще всего обнаруживаются в метафизах длинных трубчатых костей, в подавляющем большинстве в костях нижних конечностей (дистальный метафиз бедренной кости, проксимальный и дистальный метафизы большеберцовой и малоберцовой костей). Самой распространенной локализацией, по нашим наблюдениям, были дистальный метафиз бедренной кости и проксимальный метафиз большеберцовой кости (рис. 2).
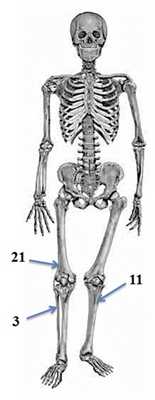
Рис. 2. Локализация МФД/НОФ в наших наблюдениях.
Клинический диагноз до проведения хирургического лечения в большинстве случаев (22, 62,85%) — фиброзная дисплазия, в 3 (8,57%) наблюдениях — гигантоклеточная опухоль, в 2 (5,71%) — остеомиелит, в 1 (2,85%) — остеоид остеома, в 1 (2,85%) — остеосаркома, в 3 (8,57%) — опухоль кости без уточнения. Диагноз кортикальный фиброзный дефект был поставлен до оперативного лечения лишь у 3 (8,57%) больных, что напрямую свидетельствует о низком уровне осведомленности о данной патологии хирургов и специалистов лучевой диагностики.
В одном случае (девочка 10 лет) поставлен морфологический диагноз гигантоклеточная опухоль ввиду большого количества гигантских многоядерных остеокластоподобных клеток. Однако при пересмотре рентгеновских снимков (хорошо ограниченный овальный очаг поражения в кортикальном слое дистального метафиза бедренной кости с перифокальной зоной склеротических изменений) и гистологического материала (веретеноклеточное поражение, шториформный паттерн, митотическая активность не обнаружена, группы ксантомных клеток, депозиты гемосидерина), а также, учитывая возраст (гигантоклеточная опухоль казуистически редко встречается у детей и подростков), диагноз был изменен на МФД.
МФД/НОФ локализуются в метафизах длинных трубчатых костей и по мере роста костей скелета могут немного смещаться в сторону диафиза. Хорошо известно, что области метафиза и ростковой пластинки являются местами наиболее интенсивного роста костей у детей и подростков. Следовательно, МФД/НОФ как локальный «дефект остеогенеза» возникают в этой зоне. Некоторые авторы считают, что пусковым механизмом для развития МФД/НОФ может служить незначительная травма с субпериостальным кровоизлиянием [5]. Большинство поражений возникает вокруг коленного сустава, но описаны случаи возникновения и в костях таза, позвонках, ключице [8], даже в нижней челюсти [1, 2]. Однако при исследовании опухолей нижней челюсти в первую очередь следует проводить дифференциальную диагностику с гигантоклеточной репаративной гранулемой.
Описан случай сочетания НОФ с остеосаркомой дистального метафиза бедренной кости у 15-летней девочки [10].
При рентгенологическом исследовании МФД выглядит как округлое или овальной формы литическое образование кортикального слоя (или субпериостально), чаще немного вытянутое параллельно оси кости. Границы четкие, как правило, хорошо заметна небольшая зона остеосклероза вокруг (рис. 3). По мере роста МФД начинает распространяться в медуллярном направлении. Поэтому НОФ всегда выглядит эксцентрично, но также с четкими границами и зоной перифокальных остеосклеротических изменений (рис. 4). При больших поражениях, занимающих более трети—половины поперечника кости, часто можно обнаружить дольчатость за счет склерозированных септ, в составе которых при гистологическом исследовании определяется фиброзная ткань с очагами реактивного остеогенеза. В данных случаях заболевание может манифестировать патологическим переломом. В редких случаях контуры НОФ могут выходить за анатомические пределы кости. Периостальная реакция в большинстве случаев отсутствует.
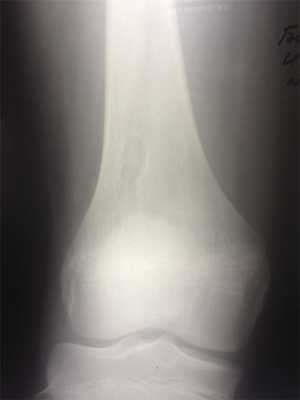
Рис. 3. Хорошо ограниченный кортикальный очаг поражения в зоне дистального метафиза бедренной кости. Перифокальные склеротические изменения не выражены. Стадия, А по Ritschl.
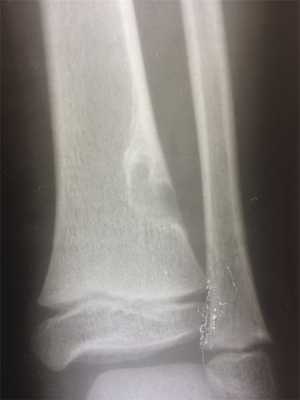
Рис. 4. Хорошо ограниченный очаг поражения дистального метафиза большеберцовой кости с выраженным перифокальным склерозом, больше выраженным в области диафизарного полюса образования. Стадия D по Ritschl.
P. Ritschl и соавт. [6] описали процесс эволюции МФД и НОФ от их возникновения до полного склерозирования, основываясь на рентгенологических данных и выделили 4 стадии: A, B, C и D. Стадия A: небольшой кортикальный округлый или овальный эксцентричный очаг расположен вблизи зоны роста (близко к эпифизу). Зона перифокального склероза практически отсутствует. Стадия B: очаг поражения дистанцируется от эпифиза, приобретает неправильные поликистозные очертания, появляется тонкий склеротический ободок по периферии. Стадия C: склеротические изменения становятся выраженными, причем начинаются, как правило, с диафизарного полюса образования. Стадия D: образование полностью замещается гомогенной зоной склеротических изменений. Затем МФД/НОФ замещаются нормальной костной тканью и не выявляются рентгенологически. Активный рост МФД и НОФ происходит на стадиях A и B, при выявлении образования в стадиях B и C увеличения в размерах в динамике не наблюдалось.
Рентгенологическая картина НОФ/МФД настолько типична, что в подавляющем большинстве случаев диагноз может быть поставлен только на основании данного исследования. Поскольку НОФ/МФД относятся к группе костных поражений «leave me alone lesion», это служит основанием для наблюдения и периодического рентгенологического контроля. В связи с тем что НОФ/МФД способны регрессировать самопроизвольно во время роста и созревания костей скелета, активная хирургическая тактика далеко не всегда оправдана. Оперативные методы лечения применяются только при больших объемах образования, когда возникает угроза патологического перелома или НОФ манифестирует клинически патологическим переломом.
По системе стадирования Enneking доброкачественных опухолей НОФ/МФД в большинстве случаев имеют I стадию (G0T0M0), в редких случаях при распространении за пределы нормальных анатомических границ кости — II.
При макроскопическом исследовании поражение четко ограничено, желтовато-серого цвета (рис. 5). Могут встречаться кистозные изменения, очаги кровоизлияний. Участки некроза могут быть выявлены после патологического перелома.
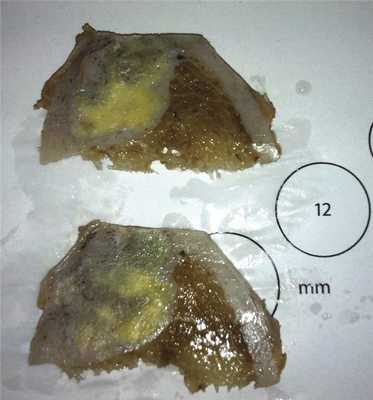
Рис. 5. При макроскопическом исследовании поражение четко ограничено, желтовато-серого цвета.
При гистологическом исследовании образование хорошо ограничено, состоит из фибробластоподобных веретеновидных клеток, образующих хаотично ориентированные пучки и шториформные структуры (рис. 6). Ядра овальной или вытянутой формы, мелкие ядрышки выявляются не во всех ядрах. Митотическая активность достоверно не определяется или обнаруживаются немногочисленные фигуры митоза. Одним из постоянных морфологических признаков является выявление кластеров крупных гистиоцитов или ксантомных клеток с обильной светлой цитоплазмой. Почти всегда можно обнаружить мелкие рассеянные гранулы гемосидерина, которые лучше видны при специальной гистохимической окраске на железо. Часто можно выявить скопления гигантских многоядерных остеокластоподобных клеток (рис. 7). Нередко обнаруживаются кистозные изменения по типу вторичной аневризмальной костной кисты. При большом объеме образования могут быть выявлены зоны реактивного остеогенеза в виде грубоволокнистой костной ткани (woven bone), зоны гипоклеточной зрелой соединительной ткани. Если НОФ осложнилась патологическим переломом, часто определяются зоны некротических изменений.
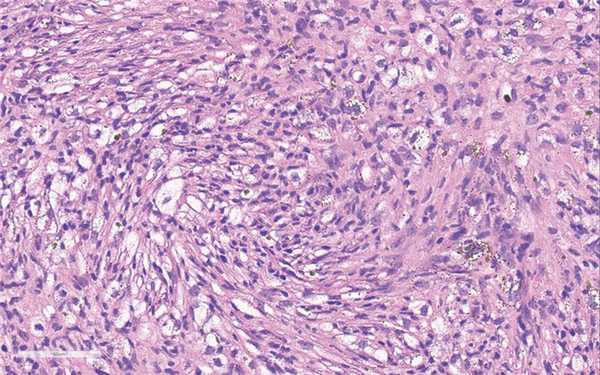
Рис. 6. Типичная гистологическая картина МФД/НОФ. Веретеноклеточный компонент, кластеры ксантомных клеток и депозиты гемосидерина. Окраска гематоксилином и эозином, ×400.
Рис. 7. МФД/НОФ всегда четко ограничены, местами могут содержать большое количество гигантских многоядерных остеокластоподобных клеток. Окраска гематоксилином и эозином, ×300.
Дифференциальную диагностику следует проводить с фиброзной дисплазией, аневризмальной костной кистой, гигантоклеточной опухолью, хондромиксоидной фибромой и десмопластической фибромой.
Фиброзная дисплазия по определению — доброкачественное медуллярное фиброзно-костное поражение, при котором в патологический процесс вовлекается одна или несколько костей. Чаще встречается в костях черепа и бедренных костях, реже — в ребрах, костях таза и др. Рентгенологически выглядит, как хорошо ограниченное поражение, но в отличие от МФД не локализуется кортикально. НОФ — всегда эксцентричное образование, распространяющееся медуллярно из кортикального слоя. При гистологическом исследовании фиброзная дисплазия состоит из двух компонентов: фиброзного (в виде относительно гипоклеточной зрелой соединительной ткани с вытянутыми фибробластами) и костного (в виде причудливых костных трабекул, как правило, без перифокального остеобластического римминга). В НОФ костный компонент отсутствует, могут лишь определяться участки реактивного остеогенеза, особенно при наличии патологического перелома.
Редко встречается солидный вариант аневризмальной костной кисты (АКК). Чаще локализуется в длинных трубчатых костях. При рентгенологическом исследовании АКК, как правило, в виде литического очага хорошо ограничена, часто выходит за нормальные анатомические пределы кости, иногда четкая граница с мягкотканным компонентом может утрачиваться. При гистологическом исследовании нет выраженного шториформного паттерна как при МФД/НОФ, обнаруживаются множественные фокусы реактивного остеогенеза (woven bone). В первичной АКК обнаруживается t (16;17) с перестройкой гена UPS6.
Гигантоклеточная опухоль (ГКО) практически не встречается у детей и подростков, начинает регистрироваться в конце второй — начале третьей декады жизни, тогда как МФД/НОФ возникают у детей и подростков. Локализация эпифизарно-метафизарная, поражаются длинные трубчатые кости. Примерно в половине случаев диагностируется в костях вокруг коленного сустава: дистальной части бедренной кости, проксимальном метафизе большеберцовой и малоберцовой костей. При гистологическом исследовании мононуклеарный компонент чаще представлен неопластическими клетками овальной формы, ядра мононуклеаров в ГКО идентичны по морфологии ядрам многоядерных остеокластоподобных клеток [9].
Хондромиксоидная фиброма (ХФ) — доброкачественная опухоль, состоящая из вытянутых миофибробластоподобных и звездчатых клеток, с хондроидным и миксоидным матриксом. Может быть выявлена в любом возрасте. Чаще встречается в длинных трубчатых костях на второй и третьей декадах жизни, чаще среди пациентов мужского пола. Наиболее значимым клиническим симптомом является боль (от нескольких месяцев до нескольких лет). Рентгенологически обнаруживается в метафизах длинных трубчатых костей как резко ограниченный эксцентричный очаг, чаще без подчеркнутой зоны склеротических изменений в периферических отделах. В МФД/НОФ всегда хорошо определяется зона склероза по периферии. При гистологическом исследовании ХФ состоит из долек с относительно гипоклеточным центром и возрастанием клеточности к периферии. Клетки лежат в хондроидном и/или миксоидном межклеточном матриксе. Митотическая активность достоверно не определяется или низкая.
Десмопластическая фиброма (ДФ) — редкая доброкачественная локально агрессивная опухоль кости, состоящая из веретеновидных клеток и коллагенизированного матрикса. Является аналогом глубокого фиброматоза мягких тканей. Встречается в любом возрасте, в том числе у детей и подростков. В патологический процесс может вовлекаться любая кость, однако чаще возникает в нижней челюсти, метаэпифизарных зонах бедренной, большеберцовой, лучевой, плечевой костей, а также в костях таза. При рентгенологическом исследовании, как правило, контуры патологического очага выходят за анатомические границы кости. ДФ хорошо ограничена, часто имеет «сотовое» строение, иногда в патологический процесс вовлекаются мягкие ткани, в некоторых случаях наблюдается периостальная реакция, чего не бывает при МФД/НОФ. При гистологическом исследовании ДФ состоит из пучков веретеновидных фибробластоподобных клеток с выраженным коллагенизированным межклеточным матриксом. При иммуногистохимическом исследовании часто выявляется ядерная реакция с антителом к β-catenin.
Выводы
1. МФД/НОФ являются одними из самых частых новообразований длинных трубчатых костей у детей и подростков.
2. МФД/НОФ имеют типичную рентгенологическую картину и не требуют хирургического лечения в подавляющем большинстве случаев.
3. МФД/НОФ следует дифференцировать с фиброзной дисплазией, аневризмальной костной кистой, гигантоклеточной опухолью, хондромиксоидной фибромой и десмопластической фибромой.
Читайте также:
