Лучевая диагностика фибролипомы терминальной нити
Добавил пользователь Skiper Обновлено: 21.01.2026
На базе НМИЦ детской травматологии и ортопедии им. Г. И. Турнера с 2015 года работает профильный Центр лечения детей с последствиями спинномозговых грыж Spina bifida, где применяется комплексный подход к лечению с участием ортопеда, невролога, нейрохирурга, уролога и психолога.
Предлагаем Вам ознакомиться с описанием патологии и современными методами лечения.
Spina bifida: определение, распространённость заболевания в мире и в России
Spina bifida (рус.: Спина бифида, лат.: Spina bifida, англ.: split spine) – это врождённый порок развития позвоночника и спинного мозга, при котором дуги одного или нескольких позвонков не срослись и в результате чего позвоночник остаётся «расщепленным». В сформированный дефект могут выпячиваться сам спинной мозг или различные структуры спинного мозга и его оболочки. Термин Spina bifida впервые использовал N. Tulp в 1651 году для описания удвоения остистого отростка позвонка как проявления аномалии развития позвоночника, но не спинного мозга. Несмотря на только лишь историческое значение данного термина, он до сих пор применяется для обозначения так называемых спинальных дизрафий – группы заболеваний, проявляющихся нарушением формирования позвоночника и спинного мозга. Спинальный дизрафизм (dys – нарушение + греч. rhaphē – шов), или Spina bifida, принадлежит к группе заболеваний, носящих название «дефекты нейральной трубки» (ДНТ), включающее в себя также аномалии развития головного мозга и черепа.
Другими словами, Spina bifida охватывает группу дефектов развития позвоночника, начиная от достаточно «безобидной» Spina bifida occulta (от латин. «скрытый»), которая обычно не влияет на функции организма, до тяжёлой миеломенингоцеле, которая характеризуется тяжёлыми нарушениями двигательной и чувствительной сферы нижних конечностей, а также органов малого таза – именно с этой формой большинство людей ассоциируют понятие спинно-мозговая грыжа или Spina bifida.
Встречаемость заболевания по данным исследователей в различных странах неодинаковая и составляет от 0,1 до 5 случаев на 1000 новорождённых. В России этот показатель составляет 0,1-0,2 % от числа всех новорождённых детей. В научной литературе встречается мнение, что данный порок развития встречается чаще у девочек.
Как развивается заболевание?
У нормально развивающегося эмбриона человека центральная нервная система, включающая в себя головной и спинной мозг, развивается из слоя клеток, который формируется ко 2 неделе беременности и носит название нервной пластинки. В начале 3 недели развития эмбриона данная пластинка утолщается, образуя продольную борозду. На 4 неделе борозда углубляется и с обеих сторон от неё развиваются складки, которые со временем сливаются и образуют закрытую трубку. Из данной трубки или цилиндра в дальнейшем развивается головной и спинной мозг. Параллельно с этим из зародышевых листков экто- и мезодермы развиваются мышцы, позвоночник и череп. В основе данных процессов лежат сложные механизмы дифференцировки и миграции клеток.
При Spina bifida и любом дефекте нервной трубки определённая часть нервной пластинки не сливается в цилиндр и остаётся дефектной. Если нервная трубка не сформировалась правильно, то и окружающие ткани, включая череп и позвоночник, также будут аномальными. Полости головного мозга вырабатывают церебро-спинальную жидкость, или ликвор, которая омывает и защищает нервные клетки. Данная жидкость в норме циркулирует между головным и спинным мозгом, проходя через большое затылочное отверстие, через которое головной мозг переходит в спинной мозг. Обычно со Spina bifida связана аномалия развития головного мозга и задней черепной ямки или аномалия Арнольда-Киари 2 типа. При данной патологии структуры ствола головного мозга, мозжечка, четвёртого желудочка смещаются в большое затылочное отверстие. При этом может возникнуть расстройство циркуляции ликвора с развитием гидроцефалии и, как следствие, повреждение нервных клеток в результате увеличения внутричерепного давления с возможными осложнениями в виде судорог, спастичности мышц и грозными нарушениями функции ствола головного мозга, где располагаются сердечно-сосудистый и дыхательные центры. Подобное состояние часто требует проведения неотложной хирургической коррекции в виде различных вариантов шунтирования с целью коррекции ликвородинамики.
В зависимости от периода внутриутробного развития и уровня возникновения дефекта нервной трубки будет определяться тяжесть и многообразие клинических проявлений. Так, раннее поражение верхнего конца нервной трубки будет приводить к развитию анэнцефалии (отсутствие головного мозга), а нижнего отдела – к миеломенингоцеле.
Классификация и характеристика наиболее распространённых форм Spina bifida
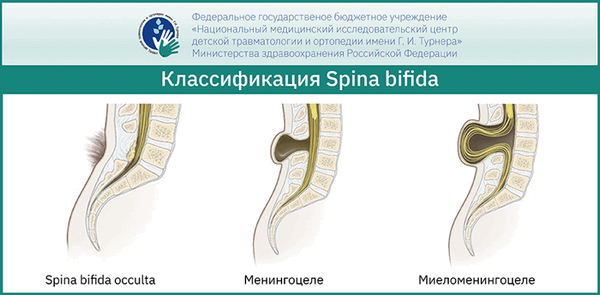
Выделяют открытые и закрытые формы Spina bifida или спинального дизрафизма в зависимости от вовлечённости в патологический процесс кожных покровов и связи структур спинномозгового канала с внешней средой. К открытым формам или Spina bifida относится aperta/cystica, когда в имеющемся дефекте кожных покровов формируется грыжевой мешок, заполненный ликвором. При наличии в грыжевом мешке только лишь твёрдой мозговой оболочки данный подтип Spina bifida aperta носит название менингоцеле, а при наличии в нём самого спинного мозга – миеломенингоцеле, и его корешков – миеломенингорадикулоцеле.
Закрытые формы спинального дизрафизма или Spina bifida occulta не имеют дефекта кожных покровов, но могут проявляться диспластическими изменениями на её поверхности в виде невусов или локального гипертрихоза. К данной форме можно отнести менингоцеле, липомиеломенингоцеле, миелоцистоцеле, липому терминальной нити, Spina bifida posterior, интрадуральную или интрамедуллярную липому, диастематомиелию, дермальный синус, синдром каудальной регрессии и другие.
Наиболее часто встречающейся и тяжёлой формой заболевания является миеломенингоцеле, встречающейся в 75 процентов случаев Spina bifida. Данное состояние является угрожающим для жизни плода и новорождённого ребёнка. Неврологические нарушения будут зависеть от уровня расположения миеломенингоцеле. Чем выше локализация, тем тяжелее нарушения функции органов и систем, находящихся ниже. Как правило, данный дефект наиболее часто локализуется в поясничном отделе и приводит к парезам и параличам нижних конечностей, нарушению мочеиспускания и дефекации. Если грыжа находится в грудных отделах, то неврологические нарушения гораздо более тяжёлые, вплоть до полной неподвижности. Грыжа шейного отдела является показанием к прерыванию беременности.
Менингоцеле встречается в 15-25 процентах случаев и может не иметь дефекта кожи. При этом отсутствие вовлечения в дефект спинного мозга и его компонентов может не приводить к тяжёлому неврологическому дефициту.
Скрытые формы спинального дизрафизма или Spina bifida occulta – наименее тяжёлый вариант заболевания. Может протекать бессимптомно и обнаруживаться случайно при лучевых методах исследования. Иногда может давать неприятные симптомы в виде периодических болей в спине, слабости в ногах или дизурических явлений.
Клинические проявления последствий заболевания Spina bifida
Многообразие последствий заболевания возникает в связи с поражением структур спинного мозга и его корешков, что приводит к нарушению чувствительности нижних конечностей и невозможности совершать активные движения по причине отсутствия иннервации мышц ниже уровня поражения с развитием вялого или периферического паралича.
Уровень поражения определяет количество вовлечённых мышечных групп нижних конечностей и степень двигательных нарушений локомоторного аппарата, проявляющихся от едва заметных нарушений походки до полного отсутствия движений.
Мышечный дисбаланс или полное отсутствие сократительной активности мышц (вялый паралич) вызывают формирование контрактур в суставах конечностей, приводят к развитию костных деформаций, к вывихам и подвывихам в суставах. Наиболее распространёнными ортопедическими проблемами являются вывихи/подвывихи тазобедренных суставов, сгибательные контрактуры в коленных суставах, вывихи костей голени, деформации стоп в виде косолапости, плано-вальгусной деформации, эквинусной деформации, пяточно-вальгусной деформации и т. д.
Сопутствующий порок развития позвоночника может являться причиной тяжёлых деформаций, таких как лордоз пояснично-кресцового отдела позвоночника и кифосколиоз, часто требующих хирургической коррекции.
Данные ортопедические проблемы могут являться причиной нарушения походки, затруднять ношение ортезов, вызывать развитие трофических нарушений кожи нижних конечностей.
Снижение осевой нагрузки и способности к передвижению на фоне нарушенной иннервации конечностей приводит к развитию остеопороза с риском развития патологических переломов костей нижних конечностей.
Нарушение иннервации мускулатуры органов малого таза увеличивает риск инфекций мочевыводящих путей и развития хронической почечной недостаточности.
Причины заболевания Spina bifida
Spina bifida является многофакторным заболеванием, но не имеет достоверной причины возникновения. Повышают вероятность развития Spina bifida следующие факторы:
- генетические;
- алкоголь;
- интоксикации;
- внутриутробная инфекция плода на раннем сроке;
- ионизирующее излучение;
- недостаточность фолиевой кислоты;
- приём противосудорожных препаратов на ранних сроках;
- приём цитостатиков;
- ожирение;
- сахарный диабет с гипергликемией (малокомпенсированный).
Диагностика Spina bifida
Современные методы диагностики позволяют выявить Spina bifida на ранних сроках беременности. Скрининговые УЗИ проводятся женщинам в каждом триместре беременности. В I триместре уже с 12 недели ультразвуковая диагностика может достоверно обнаружить эту патологию.
Комплексные программы скрининга новорождённых проводятся в Консультативно-диагностическом Центре (ул. Лахтинская, д. 12) ФГБУ «НМИЦ детской травматологии и ортопедии им. Г. И. Турнера» Минздрава России.
При подозрении на Spina bifida необходимо провести УЗИ плода c 3D-визуализацией.
При обнаружении Spina bifida проводят сканирование головного мозга на предмет выявления гидроцефалии или кровоизлияний. Также обследуют конечности плода на предмет выявления врождённой сопутствующей патологии.
Дополнительно исследуют сыворотку крови женщины на наличие альфа-фето-протеина и гомоцистеина, но, в настоящее время, в виду распространённости лучевой УЗИ-визуализации данные методы утрачивают своё значение.
Лучевая диагностика фибролипомы терминальной нити
МРТ при фиксированном спинном мозге
а) Терминология:
• Синонимы: синдром фиксированного спинного мозга (СФСМ), синдром натянутой терминальной нити (СИТИ)
б) Визуализация фиксированного спинного мозга:
• Растянутый, истонченный спинной мозг, низкое расположение конуса спинного мозга, утолщенная терминальная нить
• ± фибролипома/терминальная липома, дизрафия, аномалии сегментации позвоночника
• Снижение подвижности спинного мозга
в) Дифференциальная диагностика:
• Низкое расположение конуса спинного мозга как вариант нормы
• Открытая или закрытая дизрафия позвоночника
• Послеоперационное низкое расположение конуса спинного мозга
(Слева) Сагиттальная схема пояснично-крестцового отдела позвоночника с признаками фиксированного спинного мозга сложного генеза: низкое расположение и фиксация спинного мозга, гидромиелия, утолщение и фибролипоматозные изменения терминальной нити, переходящей в терминальную липому, которая в свою очередь через задний дизрафический дефект переходит в подкожную жировую клетчатку.
(Справа) Т2-ВИ, сагиттальная проекция (клиника СФСМ): удлинение и низкое расположение спинного мозга, продолжающегося до уровня S2, где он оканчивается небольшой терминальной липомой. Также имеются признаки задней дизрафии крестца. (Слева) Это сагиттальное Т1-ВИ (клиника СФСМ) подтверждает удлинение и низкое расположение спинного мозга, продолжающегося до уровня 52 и оканчивающегося небольшой терминальной липомой. Также имеются признаки задней дизрафии крестца. Липомы обычно значительно лучше видны на Т1 -ВИ, чем на Т2-ВИ.
(Справа) На аксиальном Т1-ВИ на уровне пояснично-крестцового перехода виден аномально удлиненный и низкорасположенный спинной мозг, продолжающийся до уровня крестца.
г) Патология:
• Фиксация спинного мозга приводит к растяжению нервных волокон, артериол и венул → нарушение процессов аэробного метаболизма в конусе спинного мозга и корешках → сирингогидромиелия, миеломаляция
• Фиксированная терминальная нить спинного мозга имеет аномальное гистологическое строение даже в тех случаях, когда конус спинного мозга располагается на нормальном уровне
д) Клинические особенности:
• Боль в нижней части спины и нижних конечностях, нарушения походки, чувствительные нарушения, дисфункция мочевого пузыря
• Заболевание наиболее часто манифестирует в периоды ускоренного роста (скачок роста в подростковом возрасте, возрасте 4-8 лет) либо на фоне формирующейся кифотической деформации позвоночника (престарелый возраст)
е) Диагностическая памятка:
• Синдром фиксированного спинного мозга (СФСМ) является клиническим диагнозом, в задачи лучевой диагностики входит выявление низкого расположения конуса спинного мозга/утолщенной терминальной нити, сочетанных аномалий развития при выборе хирургической тактики
• Клинические проявления фиксированного спинного мозга могут иметь место даже несмотря на нормальное расположение конуса спинного мозга
• Измерение диаметра терминальной нити следует проводит на уровне L5/S1, растяжение нити на более краниальных уровнях может истончить ее и размеры нити в таком случае будут «нормальными»
а) Терминология:
1. Синонимы:
• Фибролипома терминальной нити, жировая перестройка терминальной нити, «жир в нити»
2. Определения:
• Бессимптомное присутствие жировой ткани в толще нормальной во всех остальных отношениях терминальной нити
• Конус спинного мозга располагается на нормальном уровне, признаки фиксированного спинного мозга отсутствуют
б) Визуализация фибролипомы терминальной нити:
2. КТ при фибролипоме терминальной нити:
• Бесконтрастная КТ:
о Точечное ослабление сигнала в дорзальном отделе дурального мешка на поясничном уровне
о Отсутствие признаков дизрафии позвоночника
• КТ с КУ:
о Отсутствие КУ
3. МРТ:
• Т1-ВИ:
о Линейный высокоинтенсивный сигнал, ориентированный на сагиттальных изображениях в кранио-каудальном направлении:
- Может располагаться на любом участке между конусом спинного мозга и крестцом
о Располагается в дорзальной половине дурального мешка там, где должна располагаться терминальная нить спинного мозга
о Потеря сигнала при использовании режима подавления сигнала жировой ткани
• Т2-ВИ:
о Сигнал жировой ткани
• Т1 -ВИ с КУ:
о Отсутствие усиления сигнала
4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о На Т1-ВИ визуализируется типичная жировая ткань, морфология конуса спинного мозга не изменена, расположение его нормальное
• Протокол исследования:
о Т1-ВИ с подавлением сигнала жировой ткани для выявления гиперинтенсивности сигнала
(Слева) Схема сагиттального среза пояснично-крестцового отдела позвоночника: жировая инфильтрация терминальной нити спинного мозга. Конус спинного мозга располагается на нормальном уровне - L1 -L2.
(Справа) МРТ, Т1-ВИ, сагиттальная проекция: жировая инфильтрация терминальной нити. Конус спинного мозга Ев располагается, как обычно, на уровне L1-L2. В этом случае фибролипома терминальной нити признана случайной находкой, поскольку она не может быть причиной нарушения походки у данного пациента. (Слева) На схеме аксиального среза поясничного отдела позвоночника показан характерный вид жировой инфильтрации терминальной нити спинного мозга Терминальная нить располагается в дорзальном отделе дурального мешка и никак не влияет расположение корешков конского хвоста.
(Справа) Данное аксиальное Т1-ВИ подтверждает диагноз жировой инфильтрации терминальной нити спинного мозга, Конус спинного мозга располагается нормально на уровне L1/2 (здесь не показано). Жировую инфильтрацию терминальной нити, как правило, лучше всего видно на аксиальных Т1-ВИ.
в) Дифференциальная диагностика фибролипомы терминальной нити:
1. Интраспинальная липома:
• Более крупное липоматозное образование (>5 мм)
• Утолщение терминальной нити (>2 мм)
• Низкое расположение или нечеткие контуры конуса спинного мозга
2. Фиксированный спинной мозг:
• Утолщенная терминальная нить, нечеткое окончание конуса спинного мозга, отсутствие четкой границы между ним и терминальной нитью
3. Липомиелоцеле:
• Дорзальная дизрафия позвоночника
4. Эпидермоидная/дермоидная киста:
• Интрадуральное образование сложного строения, различная степень подавления сигнала жировой ткани
5. Субарахноидальное кровоизлияние:
• Жидкостно-жидкостные уровни в дуральном мешке
6. Опухоль с парамагнитными эффектами:
• Меланома, меланотическая менингиома и шваннома могут характеризоваться высокой интенсивностью сигнала на Т1-ВИ
г) Патология:
1. Общие характеристики фибролипомы терминальной нити:
• Этиология:
о Врожденная
• Сочетанные аномалии:
о Отсутствие кожных проявлений в нижней части спины при бессимптомном течении фибролипомы терминальной нити
• Жировая инфильтрация терминальной нити
2. Макроскопические и хирургические особенности:
• Небольшой очаг жировой инфильтрации в толще нормальной во всех остальных отношениях терминальной нити
3. Микроскопические особенности:
• Типичная жировая ткань
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о По определению бессимптомное лечение, случайная находка
2. Демография:
• Возраст:
о Дети и взрослые
• Пол:
о М=Ж
• Эпидемиология:
о Случайная находка в 4-6% случаях по данным вскрытий
3. Течение заболевания и прогноз:
• Вариант нормы
4. Лечение:
• При бессимптомном течении лечение не требуется
д) Диагностическая памятка. Следует учесть:
• При наличии клиники следует подозревать интраспинальную липому, поскольку фибролипома всегда существует бессимптомно
• При больших размерах образования, развитии клиники, утолщении терминальной нити > 2 мм всегда думайте об интраспинальной липоме
е) Список литературы:
1. Harada A et al: Intraspinal lesions associated with sacrococcygeal dimples. J Neurosurg Pediatr. 14(1):81—6, 2014
2. Thompson EM et al: Clinical significance of imaging and histological characteristics of filum terminate in tethered cord syndrome. J Neurosurg Pediatr. 13(3):255—9, 2014
а) Терминология:
1. Синонимы:
• Интрадуральная (юкстамедуллярная, субпиальная) или терминальная липома
2. Определения:
• Липома позвоночника, интимно связанная со спинным мозгом (интрадуральная) или дистальным отделом спинного мозга/ началом терминальной нити (терминальная)
б) Визуализация:
1. Общие характеристики липомы спинного мозга и позвоночника:
• Наиболее значимый диагностический признак:
о Гиперинтенсивное (Т1-ВИ) интрадуральное образование
• Локализация:
о Интрадуральная:
- Грудной отдел (30%) > шейно-грудной переход (24%) > шейный отдел (12%) > пояснично-крестцовый отдел
- Дорзальная (73%) >латеральная/антеролатеральная (25%) > передняя (2%)
о Терминальная:
- Пояснично-крестцовый отдел
• Размеры:
о Вариабельны: небольшие → значительные
• Морфология:
о Широкий спектр образований от простых липом терминальной нити до сложных мальформаций
2. Рентгенологические данные:
• Рентгенография:
о Интрадуральная липома:
- Гиподенсное образование ±дизрафия; задние элементы обычно интактны, однако определяется локальное расширение спинномозгового канала вследствие костных эрозий
о Терминальная липома
- Гиподенсное образование ± задняя дизрафия
3. КТ при липоме спинного мозга и позвоночника:
• Бесконтрастная КТ:
о Интрадуральная липома: ограниченное дольчатое гиподенсное интрадуральное образование ± расширение центрального каналагмежпозвонковых отверстий на уровне липомы
о Терминальная липома: удлиненное гиподенсное образование в области терминальной нити, может через дизрафический дефект соединяться с подкожной жировой клетчаткой
4. МРТ при липоме спинного мозга и позвоночника:
• Т1-ВИ:
о Интрадуральная липома:
- Дольчатое овоидное/округлое интрадуральное гиперинтенсивное образование, интимно связанное со спинным мозгом
- ± расширение спинномозгового канала, локальная дизрафия
- Снижение интенсивности сигнала в режимах насыщения жировой ткани
о Терминальная липома:
- Гиперинтенсивное образование в области дистального конца спинного мозга/терминальной нити, распространяется через дизрафический дефект пояснично-крестцового отдела позвоночника в подкожную клетчатку
- Тонкий, «натянутый» спинной мозг обычно фиксирован + кисты спинного мозга
• Т2-ВИ:
о Аналогичные Т1-ВИ интенсивность сигнала и морфология образования
о ± компрессия спинного мозга (интрадуральная) → гиперинтенсивный сигнал спинного мозга
• STIR:
о Снижение интенсивности сигнала подтверждает жировую природу образования
• Т1-ВИ с КУ:
о Отсутствие усиления сигнала от липоматозной ткани
• Динамическая MPT:
о Снижение подвижности конуса спинного мозга → фиксированный спинной мозг
5. Ультразвуковые данные:
• Монохромное УЗИ:
о Эхогенное интраспинальное образование ± снижение подвижности конуса спинного мозга
6. Несосудистые рентгенологические исследования:
• Миелография:
о Интрадуральное или терминальное гиподенсное образование, может быть частично окружено гиперденсным контрастом
о Крупные опухоли могут быть причиной блокады ликворных пространств
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Многоплоскостная МРТ
• Протокол исследования:
о Скрининговое УЗИ в младенческом возрасте, при положительном результате-МР-подтверждение
о Сагиттальные, аксиальные Т1-ВИ для оценки распространения липомы (липом) и ее взаимоотношения с невральной плакодой, окружающими тканями
(Слева) МРТ, Т1 -ВИ, сагиттальная проекция: участок гиперинтенсивного сигнала, соответствующий у этого пациента остатку интрадуральной дорзальной субпиальной липомы конуса спинного мозга после выполненной ранее частичной ее резекции.
(Справа) На сагиттальном Т1 FS изображении определяется очаг гипоинтенсивности сигнала, соответствующий небольшой липоме конуса спинного мозга, режим FS подтверждает жировую природу образования. Эпидермоидная киста или подострое (метгемогло-бин) кровоизлияние в этом режиме демонстрируют гиперинтенсивность сигнала, подавление сигнала подтверждает диагноз липомы. (Слева) МРТ, Т1-ВИ, сагиттальная проекция: классические признаки интрадуральной субпиальной липомы, спаянной с дорзальной поверхностью спинного мозга. Обратите внимание на лишь незначительное ремоделирование и расширение костных стенок спинномозгового канала на уровне липомы.
(Справа) MPT, Т1 -ВИ, сагиттальная проекция: крупная интрадуральная липома грудного отдела спинного мозга пролабирующая в дорзальную поверхность спинного мозга. Обратите также внимание на ремоделирование дорзальных костных стенок спинномозгового канала, свидетельствующее о долгосрочном существовании данного образования. (Слева) МРТ, Т1-ВИ, сагиттальная проекция: терминальная липома, фиксирующая низкорасположенный спинной мозг на уровне. Также в этом случае имеет место терминальная сирин-гогидромиелия. На кожу в области устья эпителиального хода для его визуализации помещена капсула витамина.
(Справа) МРТ, Т1 -ВИ, сагиттальная проекция: низкое расположение спинного мозга с длинной гиперинтенсивной нитчатой липомой, вплетающейся в гетерогенную интраспинальную дермоидную опухоль крестца.
в) Дифференциальная диагностика липомы спинного мозга и позвоночника:
1. Липомиелоцеле/липомиеломенингоцеле:
• Покрытый кожными покровами (закрытый) комплекс невральная плакода-липома, продолжающийся через дизрафический дефект в подкожную клетчатку
• Образование нередко удается пропальпировать ± кожные стигмы
2. Фибролипома терминальной нити:
• Встречается часто, у 4-6% людей, в большинстве случаев бессимптомная, при наличии клиники последняя обычно связана с «фиксированным спинным мозгом»
• Гиперинтенсивное/гиподенсное образование в толще терминальной нити ± фиксация, низкое расположение конуса спинного мозга
3. Дермоидная киста:
• Образование с неоднородной плотностью/интенсивностью сигнала; отсутствие гомогенной гиперинтенсивности ± наличие эпителиального хода
1. Общие характеристики:
• Этиология:
о Развивается вследствие преждевременного отделения (разделения) кожной эктодермы от нейроэктодермы в фазу нейруляции:
- Окружающая мезенхима проникает в выстланный эпендимой центральный канал спинного мозга, препятствуя смыканию нервных складок → открытая плакода
- Мезенхимальная ткань дифференцируется в жировую клетчатку
- Аналогичный механизм (неразделение) → эпителиальный ход, что объясняет частое их сочетание
• Сочетанные аномалии:
о Интрадуральная липома: ± локальная дизрафия на уровне липомы, аномалии сегментации встречаются редко
о Терминальная липома: дисгенезия крестца, мальформации аноректальной области, мальформации мочеполовой системы (5-10%), терминальная диастематомиелия, эпидермоид, эпителиальный ход, ангиома, арахноидальная киста:
- Аномалии развития крестца намного чаще встречаются при наличии мальформаций аноректальной области, мочеполовой системы (>90%)
2. Стадирование, степени и классификация:
• Традиционная классификация подразделяет липоматозные мальформации на интрадуральные и терминальные:
о Является двусмысленной и неточной: многие липоматозные мальформации обладают признаками как липомы, так и липомиеломенингоцеле
о Интрадуральная липома:
- Частично инкапсулированное на широком основании (55%) или экзофитное (45%) юкстамедуллярное жировое образование, полностью расположенное внутри дурального мешка
- Срединная часть спинного мозга «открыта», субпиальная липома располагается между двумя «губами» спинного мозга
о Терминальная липома:
- Окруженное тонкой капсулой жировое образование, прикрепляющееся к конусу/нити спинного мозга, часто через задний дизрафический дефект пояснично-крестцового отдела позвоночника переходит в подкожную жировую клетчатку
- Спинной мозг практически всегда оказывается фиксированным, натянутым и истонченным ± гидросирингомиелия (20%)
• Недавно (2009) предложенная классификационная схема предполагает подразделение липом на две группы в зависимости от наличия или отсутствия дефекта твердой мозговой оболочки:
о По сравнению страдиционной классификацией лучше отражает различия в эмбриологии, клинической картине, хирургических находках, осложнениях и прогнозе заболевания
о Липомы без дурального дефекта:
- Липома терминальной нити, каудальная липома без дурального дефекта, интрамедуллярная липома
о Липомы с дуральным дефектом:
- Дорзальная липома, каудальная липома с дуральным дефектом, переходная липома, липомиелоцеле, липомиеломенингоцеле
3. Макроскопические и хирургические характеристики:
• Образовано нормальной жировой тканью:
о Жировые клетки в младенческом возрасте значительно увеличиваются в размерах, маленькие в период новорожденности липомы в этот период могут значительно увеличиваться в размерах
о И наоборот, если пациент худеет, липомы также уменьшаются в размере
4. Микроскопические характеристики:
• Гомогенное образование, построенное из зрелой жировой ткани, состоящее из долек, разделенных фиброзными перемычками:
о ± кальцификация, оссификация, мышечные волокна, нервы, глиальная ткань, паутинная оболочка, эпендима
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Интрадуральная липома шейной/грудной локализации: медленно прогрессирующий нисходящий спастический моно- или парапарез, нарушение кожной и глубокой чувствительности
о Интрадуральная липома пояснично-крестцовой локализации: вялый нижний парапарез, нарушение функции сфинктеров
о Терминальная липома: нарушение функции мочевого пузыря/ кишечника, слабость нижних конечностей/нарушения чувствительности, деформации стоп, сколиоз
• Другие симптомы/признаки:
о Симптоматика может усугубляться во время беременности
• Внешний вид пациента:
о Интрадуральная липома: пациент предъявляет жалобы на слабость мышц и чувствительные нарушения, соответствующие уровню образования:
- Покрывающая образования кожа выглядит нормально, отсутствие кожных стигм
о Терминальная липома: клиника синдрома «фиксированного спинного мозга» и (часто) кожные стигмы
2. Демография:
• Возраст:
о Три возрастных пика дебюта заболевания:
- < 5 лет (24%)
- 2-3-е десятилетие жизни (55%)
- 5-е десятилетие жизни (16%)
• Пол:
о Интрадуральные липомы: Мо Терминальные липомы: М• Эпидемиология:
о Интрадуральная липома (4%):
- < 1 % первичных интраспинальных опухолей
о Липомиело(менинго)целе (включая терминальные липомы) (84%)
о Липома терминальной нити (1 2%)
3. Течение заболевания и прогноз:
• Небольшие липомы в период младенчества могут значительно увеличиваться в размерах
• При развитии клиники заболевания спонтанный регресс ее (без хирургического вмешательства) маловероятен
4. Лечение:
• Хирургическая резекция, освобождение спинного мозга (по возможности)
е) Диагностическая памятка:
1. Следует учесть:
• Даже небольшие липомы у новорожденных требуют динамического наблюдения, они могут значительно увеличивать свои размеры!
2. Советы по интерпретации изображений:
• Глубоко гиподенсное образование на КТ-миелограммах и гиперинтенсивность сигнала на Т1-ВИ - характерные признаки липомы
• Для подтверждения жировой природы образования используйте МР-режимы химического насыщения жировой ткани или инверсия-восстановление
Диагностика и лечение пациентов с эпендимомами конечной нити спинного мозга
Общая информация
С топографо-анатомической точки зрения эпендимомы конечной нити, несмотря на их нейроэктодермальное происхождение, относят к экстрамедуллярным интрадуральным опухолям спинного мозга[1,4,12]. Миксопапиллярная эпендимома является наиболее распространенным гистологическим вариантом опухоли. Особенностью этого вида опухолей является их расположение между корешками конского хвоста спинного мозга[2,3]. Зачастую клиническая картина эпендимом терминальной нити напоминает проявления дегенеративных заболеваний позвоночника, и пациент в течение нескольких лет лечится консервативными методами. Такое лечение только усугубляет состояние пациента и способствует вероятному росту новообразования. Проблема несвоевременного установления правильного диагноза опухоли конского хвоста, как и других экстрамедуллярных опухолей, остаётся актуальной по настоящее время[1]. Диагностирование опухоли на поздних стадиях может привести к неудовлетворительному результату лечения [14,15]. С использованием современной микрохирургической техники значительную часть экстрамедуллярных опухолей удается удалить радикально и большинство нейрохирургов не относят проведение операции по удалению этих опухолей к числу сложных вмешательств. Несмотря на это, постоянно наблюдается рост числа обращений пациентов с рецидивами или продолженным ростом экстрамедуллярных опухолей, в особенности эта тенденция наблюдается среди пациентов с эпендимомами терминальной нити. Большинство этих пациентов имеют неудовлетворительный результат в виде нарастания неврологических нарушений после операции. Особую роль среди нарушений играют функции тазовых органов[1,5,6]. Не всегда радикальное удаление опухоли является оптимальным вариантом, так как может привести к усугублению состояния пациента в послеоперационном периоде. В настоящее время существует необходимость оптимизации лечения пациентов с эпендимомами терминальной нити. Учитывая, что средний возраст пациентов с эпендимомами терминальной нити составляет 30-40 лет, совершенствование и подведение методов лечения к стандарту, может позволить реабилитировать трудоспособного пациента в кратчайшие сроки[7]. Так как эпендимомы терминальной нити являются редкой патологией, научно обоснованных доказательств эффективности тех или иных методов диагностики и лечения уровня «А» и «В» не существует. Вся информация по эпендимомам экстрамедуллярной локализации является либо анализом ретроспективных серий «С», либо мнением экспертов «D».
Диагностика
В диагностике эпендимом терминальной нити, как и любых других опухолей центральной нервной системы, важным является клиническое обследование пациента: сбор анамнеза, тщательный неврологический осмотр. Данные осмотра позволяют не только заподозрить опухоль конского хвоста, но и определить локализацию процесса.
Однако более полную информацию о локализации, характере роста, возможной гистологической принадлежности опухоли дают современные методы нейровизуализации, такие как компьютерная томография (КТ) и магнитно-резонансная томография (МРТ)[2,8]. Эти методы являются стандартным этапом диагностики у больных с подозрением на объемное образование спинного мозга или позвоночного канала. На обычных КТ изоденсную ткань эпендимомы сложно отличить от спинного мозга или содержимого позвоночного канала.
Для эпендимом характерно гетерогенное накопление контрастного вещества, что незначительно улучшает визуализацию границ опухоли на КТ.
Медленный рост ЭП в ряде случаев приводит к появлению рентгенологически видимых костных изменений – симптому Эльсберга-Дайка, экскавации задней поверхности тел позвонков [13]. На МРТ эпендимомы визуализируются как объемные образования гетерогенной структуры с дольчатой поверхностью. Гетерогенность сигнала обусловлена наличием кист, петрификатов, участков новообразованных сосудов, кровоизлияний и некроза.
Солидная часть опухоли чаще всего выглядит изо- или гипоинтенсивной на Т1 взвешенных изображениях и гиперинтенсивной – на Т2. Как правило, кисты у ЭП терминальной нити встречаются крайне редко и имеют более интенсивный сигнал по отношению к ликвору на Т1-взвешенных изображениях. Безусловно, золотым стандартом в диагностике ЭП является внутривенное введение контрастного препарата, которое повышает дифференцировку тканей опухоли от окружающих нервных структур спинного мозга. При введении контрастного вещества отмечается умеренное неравномерное его накопление.10
Стандарт
МРТ пояснично-крестцового отдела позвоночника с введением контрастного препарата и без него, при необходимости расширение зоны исследований до грудного и шейного отделов позвоночника, а также головного мозга. Рекомендуемая напряженность магнитного поля аппарата от 1,5 до 3,0 Тесла.
Рекомендация
При деструкции опухолью костной ткани позвонков или крестца рекомендуется выполнить КТ. Последняя необходима для решения вопроса о целесообразности проведения стабилизации патологичных позвоночных сегментов.
Опция
Обзорная спондилография с функциональными пробами (прямая проекция в положении стоя прямо, с наклоном вперед и назад, боковая проекция в положении стоя) – позволяет наиболее полно получить общую характеристику костного строения пояснично-крестцового отдела позвоночника, выявить спондилолистез и гипермобильность (нестабильность) позвоночного сегмента, которая может не выявляться при МРТ, выполняемом в горизонтальном положении.
Не рекомендуется
Выполнять операцию только с целью взятия фрагментов опухоли для выполнения биопсии.
Лечение
Тактика первичного лечения
Пациенты с рентгенологически верифицированной экстрамедуллярной опухолью, локализующейся в области корешков конского хвоста, подразделяются на две группы по клиническим проявлениям. Пациенты первой группы, не имеющие проявлений заболевания (случайная находка при МРТ), проходят наблюдение и повторяют МРТ каждые 6 месяцев в течение 2-3 лет. В случае появления негативной симптоматики МРТ повторяется ранее 6 месяцев. Данного срока, как правило, достаточно для понимания динамики роста опухоли и определения тактики лечения пациента[1].
Пациентам второй группы с впервые выявленной экстрамедуллярной опухолью конского хвоста, в том числе с подозрением на эпендимому терминальной нити, рекомендуется хирургическое лечение – удаление опухоли. Цель операции – радикальное удаление отграниченных опухолей, покрытых капсулой, без включения в строму корешков конского хвоста или структур конуса спинного мозга. В случае с инфильтративно растущими опухолями следует придерживаться максимально щадящего удаления эпендимомы, тем самым исключая риск развития грубого неврологического дефицита у пациента в послеоперационном периоде. Проведение биопсии у данного вида опухолей является нецелесообразным.
Обеспечение операции
Стандарт
Обязательные условия - микроскоп и хирург, владеющий микронейрохирургической техникой.
Рекомендация
Желательные условия - возможность выполнения нейрофизиологического мониторинга в виде моторных вызванных потенциалов (МЕР), прямой стимуляции корешков конского хвоста, опыт хирурга в выполнении различных нейроонкологических вмешательств на спинном мозге и позвоночнике. Для выполнения интраоперационной разметки необходимы средства нейровизуализации, например, электронно-оптический преобразователь (ЭОП).
При выявлении у пациента патологического перелома или нестабильности позвоночника после удаления опухоли необходимо осуществить одномоментную стабилизацию пораженных сегментов. С целью восстановления задней опорной колонны позвоночного сегмента применяется транспедикулярная стабилизация. Введение винтов следует осуществлять под рентгенологическим контролем, соответственно в операционной должен находиться ЭОП.
Опция
В качестве опции при проведении стабилизирующего этапа при хирургическом лечении с целью повышения безопасности пациента следует рассматривать возможность использования специальных средств интраоперационной нейровизуализации и навигации.
Операция
Вид доступа
Стандарт
Ламинэктомия с медиальной фасетэктомией, гемиламинэктомия
Рекомендация
Ламинотомия у детей. Для осуществления доступа необходимо применять ретракторы для минимально-инвазивной хирургии позвоночника, что позволяет минимизировать доступ и уменьшить ятрогенную травматизацию тканей.
Опция
Применение метода ламинотомии у взрослых.
Микрохирургическая техника
Стандарт
Достаточное вскрытие твердой мозговой оболочки, необходимое для полной визуализации полюсов опухоли.
Удаление инкапсулированной эпендимомы должно осуществляться единым блоком, не прибегая к кускованию опухоли и не повреждая ее фиброзную капсулу.
Если источником роста эпендимомы является конус мозга и проксимальные отделы конечной нити, резекцию следует осуществлять по принципу удаления интрамедуллярных опухолей со срединной миелотомии спинного мозга.
Взятие материала, фрагментов опухоли для осуществления гистологического исследования.
Опция
Опцией является: применение высокоскоростного бора для выполнения доступа, средств микрохирургической дессекции, материалов для пластики ТМО. При неинкапсулированном росте опухоли для повышения радикальности удаления необходимо использовать ультразвуковой аспиратор.
Послеоперационное ведение
Рекомендации
Шаг 1. Первые сутки после операции
а) Режим: после операции пациент находится в палате пробуждения. После стабилизации гемодинамических показателей и витальных функций пациент переводится в отделение. Как правило, в течение первых суток пациент должен быть активизирован (уровень активизации зависит от состояния пациента);
б) Медикаментозная терапия
• Противоболевая терапия:
Кеторол 10-30 мг в/м 2 раза в день или при появлении боли;
Трамадол (Трамал) 50-100 мг в/м при выраженной боли в области операционной раны
• Антибактериальная терапия (согласно общему плану антибиотикопрофилактики):
Цефазолин 2,0 г в/м х 2 раза в сутки в течение 5-7 дней
• Терапия, направленная на профилактику постоперационного отека каудальных отделов спинного мозга и структур конского хвоста:
Метипред 1000 мг в/в медленно капельно на 400 мл 0,9%-ного р-ра NaCl в течение суток с последующим переходом на введение дексаметазона по схеме, описанной ниже;
Дексаметазона натрия фосфат (Дексазон) 4 мг х 3 раза в сутки в/м в течение 3 суток после операции; 4 мг х 2 раза в сутки в/м в течение 2 суток и 4 мг х 1 раз в сутки в/м до момента выписки пациента из стационара
• В зависимости от состояния пациента, его неврологического и соматического статуса возможно применение дополнительной терапии;
в) Перевязка операционной раны, люмбальная пункция, анализы ликвора (общий, биохимический);
г) Осмотр пациента специалистами: неврологом, урологом (коррекция медикаментозной терапии).
Шаг 2. Ведение пациента в период пребывания в стационаре в раннем послеоперационном периоде
а) Режим: согласно состоянию пациента, возможно проведение реабилитационных мероприятий с первых суток после операции;
б) Медикаментозная терапия (согласно описанию в первом шаге);
в) Перевязка операционной раны выполняется ежедневно;
г) Установка мочевого катетера при нарушении мочеиспускания, очистительные клизмы 1 раз в 3-4 дня при нарушении периодичности дефекации.
Шаг 3. День выписки из стационара (7-9 сутки). Рекомендации
а) Режим: пациент сохраняет ограничительный ортопедический режим до месяца после операции. При необходимости возможно применение специальных корсетов для грудо-поясничного и пояснично-крестцового отделов позвоночника.
б) Терапия:
НПВС, Эторикоксиб (Аркоксиа) – 60 мг х 1-3 раза в сутки per os или мелоксикам (Мовалис) 7,5 мг х 1-4 раза в сутки при болях.
Наблюдение за пациентом в отдаленном послеоперационном периоде
Стандарт
Тактика наблюдения за пациентами в отдаленный период после операции определяется интраоперационной картиной и результатами гистологического исследования.
При инкапсулированном типе роста эпендимомы, эпендимоме Grade II контрольные МРТ пояснично-крестцового отдела позвоночника с контрастным усилением следует проводить через 3, 12, 24 месяца после операции для определения радикальности удаления и определения рецидива опухоли. В дальнейшем пациенты могут быть сняты с наблюдения.
Пациентам с неинкапсулированной опухолью, миксопапиллярной эпендимомой Grade I контрольные МРТ всех отделов позвоночника и головного мозга через 3 месяца после операции, затем каждый год - МРТ пояснично-крестцового отдела позвоночника с контрастным усилением. При наличие признаков диссеминации опухоли – консультация нейроонколога.
Пациенты с эпендимомой Grade III должны быть направленны к нейроонкологам для прохождения возможной лучевой и химиотерапии.
Рекомендация
Пациент с нарушениями функции тазовых органов, помимо обязательного осмотра нейрохирурга и невролога, должен проходить обследования у уролога.
Лечение рецидивов
Рекомендация
При выявлении у пациента рецидива доброкачественной эпендимомы терминальной нити и при условии наличия клинических проявлений заболевания необходимо выполнить повторную операцию по удалению опухоли.
Во время операции по удалению рецидива опухоли выполнение пластики истонченной ТМО практически неизбежно. В раннем послеоперационном периоде необходимо установить люмбальный дренаж на 3-5 суток после операции.
При невозможности проведения радикального удаления опухоли следует выполнить пластику ТМО для создания свободного резервного пространства внутри оболочки для возможного дальнейшего роста опухоли и адекватного ликворотока.
При отсутствии прогрессирования неврологического дефицита пациент продолжает наблюдение у нейрохирурга и невролога пожизненно либо до момента появления симптомов заболевания.
Консультация радиолога, химиотерапевта.
Информация
Источники и литература
Информация
Основные понятия
Стандарт
Общепризнанные принципы диагностики и лечения, которые могут рассматриваться в качестве обязательной лечебной тактики (эффективность подтверждена несколькими рандомизированными исследованиями, метаанализами или когортными клиническими исследованиями).
Рекомендация
Лечебные и диагностические мероприятия, рекомендованные к использованию большинством экспертов по данным вопросам. Могут рассматриваться как варианты выбора лечения в конкретных клинических ситуациях (эффективность подтверждена отдельными рандомизированными исследованиями или когортными клиническими исследованиями).
Опция
Лечебные или диагностические мероприятия, которые могут быть полезны (эффективность подтверждена мнением отдельных экспертов, в отдельных клинических случаях).
Не рекомендуется
Лечебные и диагностические мероприятия, не имеющие положительного эффекта или могущие принести вред (любой уровень подтверждения).
Читайте также:
