КТ, МРТ при менингиоме оболочек зрительного нерва
Добавил пользователь Alex Обновлено: 20.01.2026
Диагностика менингиомы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Типичная менингиома (ТМ)
• Атипичная менингиома (AM), злокачественная менингиома (ММ)
2. Определение:
• ТМ = менингиома 1 степени злокачественности по классификации ВОЗ
б) Визуализация:
(Слева) КТ с контрастированием, аксиальный срез: у беременной женщины 26 лет с внезапной потерей зрения определяется накапливающее контраст супраселлярное объемное образование.
(Справа) Исходя из опасения о наличии геморрагического новообразования гипофиза была проведена МРТ. На корональных Т2-ВИ определяются нормальный гипофиз в сочетании с расположенным над ним гиперинтенсивным объемным образованием ( четкими контурами, которое развивается из диафрагмы седла. Отчетливо наблюдается отсутствие связи образования с железой. При хирургическом лечении была диагностирована классическая менингиома диафрагмы седла (grade I). (Слева) КТ с контрастированием, аксиальный срез: у пациента с первичной менингиомой оболочки зрительного нерва отмечается интенсивное контрастирование левого зрительного нерва. Данные изменения описаны в литературе как симптом «трамвайной линии».
(Справа) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у другого пациента с вторичной менингиомой оболочки зрительного нерва определяется менингиома, растущая из области клиновидного гребня вокруг переднего наклоненного отростка, сужающая пещеристый сегмент внутренней сонной артерии, распространяющаяся через зрительный канал и инфильтрирующая оболочку зрительного нерва.
(Слева) МРТ, Т2-ВИ, режим подавления сигнала от жира, аксиальный срез: у женщины 66 лет с выраженным экзофтальмом визуализируется массивное утолщение большого крыла клиновидной кости, окруженное слегка гиперинтенсивным мягкотканным объемным образованием, вовлекающим в процесс глазницу, высокое глубокое жевательное пространство и среднюю черепную ямку.
(Справа) МРТ, STIR, корональный срез: хорошо визуализируется гиперостоз крыла клиновидной кости. Отмечается отчетливый дуральный хвост более гиперинтенсивен мягкотканного компонента объемного образования. (Слева) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у этой же пациентки определяется интенсивное и равномерное контрастное усиление мягкотканного компонента объемного образования. Гиперостотически измененная кость накапливает контрастное вещество слабоинтенсивно.
(Справа) МРТ, постконтрастное Т1-ВИ, корональный срез: накапливающее контраст мягкотканное образование Визуализируется утолщенное и васкуляризированное крыло клиновидной кости. В смежных отделах прослеживается дуральный хвост. При операции была обнаружена менингиома grade I, а также присутствие опухолевых клеток в резецированной клиновидной кости.
4. Ангиография:
• ЦСА:
о «Лучистый» или радиальный характер:
- Центральные отделы образования кровоснабжаются сосудами твердой мозговой оболочки
- Сосуды мягкой мозговой оболочки могутбыть «паразитизи-рованы» и кровоснабжать периферические отделы опухоли
о Длительное сосудистое «пятно»
о Венозная фаза чрезвычайно важна для оценки вовлечения в процесс венозных синусов
5. Радионуклидная диагностика:
• Для определения степени злокачественности опухоли ОФЭКТ сталлием-201 дает лучшие результаты, чем ПЭТ с ФДГ
6. Данные других методов исследования:
• Рентгенологические признаки сложного экстрапиального кливажа:
о Перитомуральный отек при МРТ/КТ → может скрывать инвазию опухоли в мягкую мозговую оболочку
о Выявление васкуляризации опухоли сосудами мягкой мозговой оболочки при ЦСА = инвазия мягкой мозговой оболочки
о Граница между опухолью и корой не является надежным предиктором
7. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с контрастным усилением
• Совет по протоколу исследования:
о Рассмотрите возможность проведения МР-спектроскопии → оцените пик аланина, соотношения глутамин: креатин
в) Дифференциальная диагностика менингиомы:
1. Метастатическое поражение твердой мозговой оболочки:
• Часто наблюдается инфильтрация черепа; мультифокальный характер
• Наиболее частая локализация первичной опухоли - молочная железа
2. Гранулема:
• Саркоидоз
• Туберкулез
3. Идиопатический гипертрофический пахименингит:
• Для подтверждения диагноза необходима биопсия твердой мозговой оболочки
• Часто, IgG4-связанное заболевание
4. Внекостномозговое кроветворение:
• Известное гематологическое заболевание
• Часто мультифокальный характер
5. Гемангиома (твердая мозговая оболочка/венозные синусы):
• Может быть неотличима от ТМ
• Венозный синус (например, пещеристый) → объемное образование, прилежащее широким основанием к твердой мозговой оболочке
(Слева) МРТ, Т2-ВИ, аксиальный срез: в правом мостомозжечковом углу (ММУ) визуализируется объемное образование с четкими контурами, распространяющееся в правый внутренний слуховой проход.
(Справа) МРТ, постконтрастное Т1-ВИ, аксиальный срез: отмечается интенсивное и однородное контрастное усиление менингиомы в ММУ. (Слева) МРТ, Т2-ВИ, корональный срез: в области левой обонятельной луковицы определяется объемное образование изоинтенсивного по отношению к коре головного мозга сигнала с перифокальным отеком.
(Справа) МРТ, постконтрастное Т1 -ВИ, аксиальный срез: интенсивное и однородное контрастное усиление объемного образования, представляющего собой менингиому обонятельной борозды.
г) Патология:
1. Общие характеристики менингиомы:
• Этиология:
о Развивается из арахноидальных менинготелиальных клеток
о Делеция 22-й хромосомы (40-60% спорадических менингиом)
о Менингиомы при НФ2:
- Геномная нестабильность
- Наиболее вероятен атипичный характер менингиомы
- Больше полушария, полушария мозжечка, латеральные отделы основания черепа, позвоночник
о Менингиомы, не связанный с НФ2:
- Практически всегда доброкачественные
- Хромосомная стабильность, частые мутации в гене SMO
- Медиальные отделы основания черепа
о При множественных менингиомах часто наблюдаются мутации гена SMARCB1
• Ассоциированные аномалии:
о Нейрофиброматоз 2 типа (НФ2):
- Множественные наследственные шванномы, менингиомы и эпендимомы (синдром MISME)
- У 50-75% пациентов с НФ2 развивается менингиома
- 10% пациентов с множественными менингиомами имеют НФ2
о Метастазирование в менингиому («опухоль в опухоли», иногда именуется «коллизионная опухоль»):
- ПМ-наиболее частая первичная внутричерепная опухоль, в которой обнаруживаются метастазы; первичный очаг в большинстве случаев - в легком или молочной железе
• Медленный рост, доброкачественный характер
2. Макроскопические и хирургические особенности:
• Два основных варианта морфологии:
о Шаровидная = глобулярное новообразование, хорошо отграниченное от окружающих структур, прилегающее широким основанием к твердой мозговой оболочке (дуральный хвост):
- В 60% случаев наблюдается локальная инвазия опухоли в дуральный хвост
о Бляшечная = пластинчатое утолщение, покрывающее твердую мозговую оболочку без инвагинации в мозговую паренхиму
• Однородная красновато-коричневая полупрозрачная бледная поверхность
• Консистенция от мягкой до упругой, иногда «песчаная»
о Зависит от фиброзной ткани, содержания кальцификатов
• ТМ обычно инвагинируют в головной мозг, но не инвазируют в него
3. Микроскопия:
• ТМ (I степень злокачественности по классификации ВОЗ [grade I]) имеет широкий диапазон подтипов:
о Менинготелиальный подтип: единообразные опухолевые клетки, коллагеновые перегородки, псаммоматозные кальцификаты (наиболее часто)
о Фиброзный подтип: переплетение пучков веретеновидных клеток, коллагеновый/ретикулярный матрикс
о Промежуточный (смешанный) подтип: завитки по типу «луковицы», псаммозные тельца
о Псаммоматозный подтип
о Ангиоматозный подтип
о Микроцитарный подтип
о Секреторный подтип
о Богатый лимфоплазмацитами подтип
о Метапластический подтип
(Слева) МРТ, FLAIR, аксиальный срез: визуализируется дольчатое слегка гиперинтенсивное внутрижелудочковое объемное образование, растущее из клубка сосудистого сплетения. Обратите внимание на расширение височного рога левого бокового желудочка с перивентрикулярным интерстициальным скоплением мигрировавшей жидкости.
(Справа) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется интенсивно и равномерно накапливающее контрастное вещество объемное образование (внутрижелудочковая менингиома). Около 1 % внутричерепных менингиом имеют внутрижелудочковую локализацию; здесь внутри сосудистого сплетения могут сохраняться остатки паутинной мозговой оболочки. (Слева) Бесконтрастная КТ, аксиальный срез: выраженные гиперостоз и кальцификация бляшечной менингиомы, распространяющейся вдоль внутренней компактной пластинки черепа слева.
(Справа) МРТ, Т1-ВИ, аксиальный срез: у этого же пациента определяется характерный гипоинтенсивный сигнал от зоны кальцификации/оссификации. (Слева) КТ с контрастированием, аксиальный срез: справа визуализируются несколько интенсивно накапливающих контраст в немозговых объемных образований с четкими контурами, которые были умеренно гиперденсны на бесконтрастных КТ-изображениях (не представлены).
(Справа) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяются интенсивно накапливающие контраст объемные образования. Множественные менингиомы чаще встречаются у женщин и пациентов с НФ2.
д) Клиническая картина:
1. Проявления менингиомы:
• Наиболее частые признаки/симптомы
о Симптоматическими являются < 10% всех менингиом
о Симптомы зависят от локализации опухоли
2. Демография:
• Возраст:
о Средний взрослый
• Пол:
о М: Ж = 1:1.5-3
• Эпидемиология:
о Наиболее частое первичное внутричерепное новообразование у взрослых (20-35%):
- Частота выявления при аутопсии 1-1,5%
3. Течение и прогноз:
• Обычно характерны медленный рост, компрессия смежных структур
• При парасагиттальной локализации часто врастают в сагиттальный синус и окклюзируют его
• Метастазируют редко (0,1 —0,2%): гистология, локализация не коррелируют с метастазами
4. Лечение менингиомы:
• При бессимптомном течении - наблюдение в динамике методами диагностической визуализации
• Хирургическое
• Лучевая терапия для лечения ПМ используется нечасто
е) Диагностическая памятка. Советы по интерпретации изображений:
• До операции определите протяженность всей опухоли
• Может ли иметь место специфический синдром (например, НФ2)
ж) Список литературы:
1. Shibuya М: Pathology and molecular genetics of meningioma: recent advances. Neurol Med Chir (Tokyo). 55(1):14-27, 2015
2. Watanabe К et al: Prediction of hard meningiomas: quantitative evaluation based on the magnetic resonance signal intensity. Acta Radiol. ePub, 2015
3. Lin BJ et al: Correlation between magnetic resonance imaging grading and pathological grading in meningioma. J Neurosurg. 121 (5): 1201-8, 2014
4. Wen M etal: Immunohistochemical profile of the dural tail in intracranial meningiomas. Acta Neurochir (Wien). 1 56(12):2263-73, 2014
КТ, МРТ при менингиоме оболочек зрительного нерва
Менингиома оболочек зрительного нерва - лучевая диагностика
а) Терминология:
• Менингиома оболочек зрительного нерва:
о Также известна как периоптическая менингиома
• Доброкачественная медленно растущая опухоль влагалища зрительного нерва
• Менингиома оболочек зрительного нерва и внутричерепная (сфеноорбитальная) менингиома, прорастающая через верхушку глазницы - разные заболевания
б) Визуализация:
• Равномерно контрастируемое объемное образование, окружающее внутриглазничный сегмент зрительного нерва; кальциноз развивается в 1/3-1/2 случаев
• Вокруг зрительного нерва наблюдается контрастирование или кальциноз типа «трамвайных рельс»
• При МРТ Т2 ВИ наблюдается вариабельная гипер- или гипоинтенсивность новообразования
(Слева) На рисунке аксиального среза глазницы показана веретеновидная менингиома, развившаяся из влагалища зрительного нерва. Характерная «периневральная киста» позади глазного яблока представляет собой замкнутое между оболочками зрительного нерва скопление спинномозговой жидкости.
(Справа) При КТ с КУ в аксиальной проекции определяется контрастируемая менингиома влагалища зрительного нерва с точечными и линейными кальцинатами, окружающая комплекс левого зрительного нерва и прорастающая через верхушку глазницы. Обратите внимание на прилегающий гиперостоз. (Слева) При МРТ Т2ВИ FS в аксиальной проекции определяется глобулярная менингиома, поражающая внутриглазничный сегмент правого зрительного нерва. Т2-сигнал аналогичен сигналу паренхимы головного мозга. Менингиомы влагалища зрительного нерва, как и внутричерепные новообразования, на Т2ВИ иногда относительно гипоинтенсивны.
(Справа) При МРТ Т1 ВИ FS в аксиальной проекции определяется глобулярная конфигурация интенсивно контрастируемой менингиомы влагалища зрительного нерва, эксцентрично окружающей глазничный сегмент правого зрительного нерва. Характерно, что опухоль не распространяется на сегмент зрительного нерва непосредственно позади глазного яблока.
в) Дифференциальная диагностика:
• Глиома зрительного нерва
• Псевдотумор глазницы
• Саркоидоз глазницы
• Метастазы
• Лимфопролиферативные новообразования глазницы
г) Патология:
• Доброкачественная опухоль, развивающаяся из верхушечных клеток паутинной оболочки влагалища зрительного нерва
• Гистологические подтипы и степень кальциноза влияют на интенсивность сигнала при Т2 ВИ МРТ
д) Клинические особенности:
• Классическая триада: ухудшение зрения, атрофия зрительного нерва, оптоцилиарные венозные шунты
• В настоящее время терапией первой линии является фракционная лучевая терапия, также исследуются возможности радиохирургии
е) Диагностическая памятка:
• Из методов лучевого исследования предпочтение отдается МРТ, но при сомнениях в диагнозе выполняется КТ с целью диагностики кальциноза
• Необходимо провести обследование на предмет других проявлений нейрофиброматоза 2 типа, особенно у детей
а) Терминология:
1. Аббревиатура:
• Менингиома оболочек зрительного нерва (МОЗН)
2. Синоним:
• Периоптическая менингиома
3. Определения:
• Доброкачественное медленно растущее новообразование твердой оболочки зрительного нерва
• Является иным патологическим состоянием, нежели порастающая через верхушку глазницы внутричерепная (сфено-орбитальная) менингиома:
о 90% поражающих глазницу менингиом представляют собой вторичные новообразования, в отличие от первичной МОЗН
1. Общая характеристика:
• Лучший диагностический критерий:
о Контрастируемое объемное образование, окружающее внутриглазничный сегмент зрительного нерва, сопровождающееся кальцинозом
• Локализация:
о Объемное образование внутри мышечного конуса или в верхушке глазницы, развивающееся из комплекса оболочек зрительного нерва
• Размеры:
о Менингиома оболочек внутриглазничного сегмента зрительного нерва достигает относительно небольших размеров из-за рано развивающейся симптоматики
о Сфеноорбитальные опухоли имеют более крупный внутричерепной компонент
• Морфология:
о Солидное четко отграниченное расширение комплекса зрительного нерва
о Окружает зрительный нерв, но может быть также эксцентричной или иметь ножку
о Трубчатая форма (65%) > на ножке (25%) > веретеновидная (10%):
- Диффузное утолщение наблюдается чаще, чем сегментарное
- Могут встречаться варианты в виде бляшки
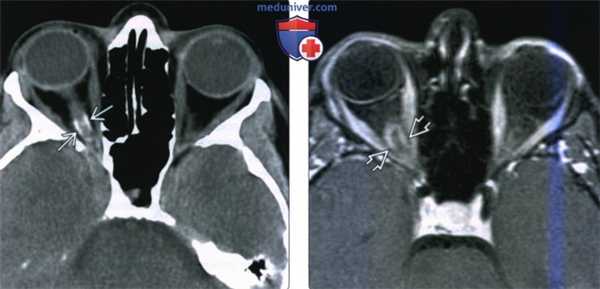
(Слева) При КТ без контрастного усиления в аксиальной проекции наблюдается типичный кальциноз менингиомы оболочек зрительного нерва типа «трамвайных рельс» при отсутствии выраженного мягкотканного объемного образования. Иногда такую картину может симулировать посттравматический или идиопатический кальциноз оболочек зрительного нерва.
(Справа) При МРТ Т1ВИ FS с КУ в аксиальной проекции у этого же пациента определяется окружающая зрительный нерв типичная контрастная опухоль, соответствующая симптому «трамвайных путей» на КТ. Наличие контрастируемой опухоли исключает травматические и идиопатические изменения.
2. КТ при менингиоме оболочек зрительного нерва:
• КТ без контрастного усиления:
о В 1/2-1/3 случаев наблюдается характерный линейный или точечный кальциноз:
- Как правило, дистальный сегмент зрительного нерва у места прикрепления его головки остается неизмененным
о При отсутствии кальциноза опухоль имеет ту же плотность, что и другие мягкие ткани
• КТ с КУ:
о Однородное контрастирование умеренной интенсивности
о Картина «трамвайных путей»: кальциноз или контрастирование опухоли вокруг зрительного нерва:
- Хотя симптом «трамвайных путей» относительно специфичен, он не является патогномоничным:
При псевдотуморе, лимфоме или саркоидозе наблюдается периферическое периоптическое контрастирование
3. МРТ при менингиоме оболочек зрительного нерва:
• Т1 ВИ:
о Одинаковой интенсивности с другими мягкими тканями
• Т2 ВИ:
о Вариабельно гиперинтенсивна или гипоинтенсивна в зависимости от степени кальциноза и гистологического подтипа
о Специфическим признаком являются «периоптические кисты»: отграниченные оболочками нерва скопления спинномозговой жидкости, окружающее дистальный сегмент зрительного нерва между опухолью и глазным яблоком
• МРТ в режиме STIR:
о Наблюдаются те же изменения, что и при MPT Т2, но новообразования лучше заметны из-за подавления сигнала жировой клетчатки глазницы
• Т1 ВИ с контрастированием:
о Однородное умеренное или интенсивное контрастирование опухоли при отсутствии контрастирования окруженного опухолью зрительного нерва
о Опухоль лучше всего видна при подавлении жира
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о MPT FS с КУ:
- МРТ позволяет лучше, чем КТ, охарактеризовать опухоль относительно соседних структур глазницы
- МРТ позволяет лучше всего оценить распространенность патологического процесса, поражение верхушки глазницы, канала зрительного нерва, зрительного перекреста и внутричерепных структур
о КТ может оказаться информативным в неясных случаях, поскольку позволяет выявить кальциноз
• Рекомендации по протоколу исследования:
о Лучше всего границы опухоли определяются при Т2 ВИ с подавлением сигнала от жира на постконтрастных томограммах
о Периоптические кисты лучше всего выявляются с помощью МРТ Т2 ВИ с насыщением жира
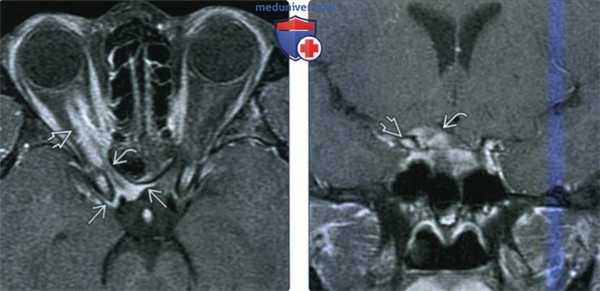
(Слева) При MPT Т1ВИ FS с КУ в аксиальной проекции определяется опухоль, окружающая внутриглазничный и внутри канальный сегменты правого зрительного нерва. Обратите внимание на отросток (опухоли) вдоль твердой мозговой оболочки малого крыла клиновидной кости.
(Справа) При МРТ Т2 ВИ FS c КУ в корональной проекции у этого же пациента подтверждается контрастирование опухоли канала правого зрительного нерва, распространяющейся с медиальной стороны от переднего наклоненного отростка и над малым крылом клиновидной кости. Поскольку основная масса опухоли лежит в полости глазницы, был выставлен диагноз менингиомы оболочек зрительного нерва, а не сфено-орбитальной менингиомы.
в) Дифференциальная диагностика менингиомы оболочек зрительного нерва:
1. Глиома зрительного нерва:
• Опухолевое утолщение зрительного нерва
• Отсутствует контрастирование типа «трамвайных путей», кальциноз и периоптические кисты
• Как правило, представляют собой низкозлокачественные опухоли детского возраста (менингиома оболочек зрительного нерва обычно развивается у взрослых)
• Может сопутствовать нейрофиброматозу 1 типа (НФ1); тогда как МОЗН связана с НФ2
2. Неврит зрительного нерва:
• Т2-гиперинтенсивный контрастируемый зрительный нерв при его минимальном утолщении или «лоскутное» контрастирование влагалища зрительного нерва
• Часто связан с воспалительными или демиелинизирующими заболеваниями, например, с рассеянным склерозом
3. Идиопатический воспалительный псевдотумор глазницы:
• Нечеткие границы, поражение обычно не ограничено оболочками зрительного нерва
• Манифестирует болящим экзофтальмом
4. Саркоидоз глазницы:
• При отсутствии системного поражения, при МРТ и КТ с контрастированием может быть неотличим от МОЗН
• Предрасположенность к поражению слезной железы
5. Метастаз:
• Первичная опухоль чаще всего локализуется в молочной железе или легком
• Часто поражает сосудистую оболочку и глазодвигательные мышцы
6. Лимфопролиферативные новообразования глазницы:
• Обычно поражение не ограничивается влагалищем зрительного нерва
• Как правило, мягкое объемное образование с нечеткими контурами
• Ослабление Т2-сигнала вследствие высокой плотности клеточных элементов
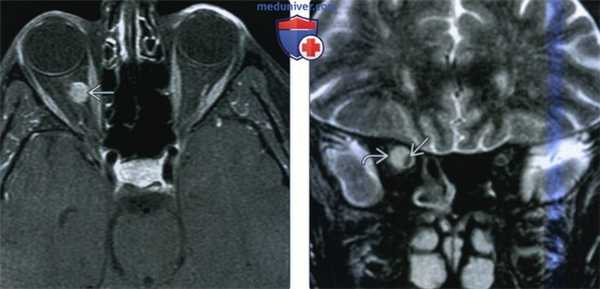
(Слева) При МРТ Т1ВИ FS в аксиальной проекции определяется эксцентрическая менингиома оболочек зрительного нерва на ножке. Такая маленькая опухоль поздно вызвала развитие симптоматики, так как сдавление зрительного нерва было не выражено. Хотя отмечается значительная вариабельность рентгенологической картины менингиом оболочек зрительного нерва, типичными признаками являются контрастирование опухоли и отсутствие поражения зрительного нерва.
(Справа) При МРТ Т2 ВИ FS в корональной проекции отмечается уплощение правого зрительного нерва, лежащего эксцентрично в толще менингиомы периневральных оболочек. Обратите внимание, что основной массив опухоли лежит латерально и сверху Опухоль гиперинтенсивна по сравнению с тканью головного мозга.
1. Общая характеристика:
• Этиология:
о Доброкачественная опухоль из верхушечных клеток паутинной оболочки влагалища зрительного нерва
• Генетика:
о У 4-12% пациентов диагностируется НФ2:
- У 28% детей с МОЗН впоследствии диагностируют НФ2
• Сопутствующие патологические изменения:
о У пациентов с НФ2 выявляются характерные изменения (двусторонние вестибулярные шванномы)
2. Стадии, классификация менингиомы оболочек зрительного нерва:
• Используется классификация внутричерепных менингиом ВОЗ
3. Макроскопические и хирургические особенности:
• Четко отграниченная, лишенная капсулы
• Окружает зрительный нерв
• Плотно фиксирована к микрососудистым структурам мягкой периневральной оболочки:
о Инвазия зрительного нерва наблюдается редко
4. Микроскопия:
• Гистологические изменения аналогичны картине внутричерепных менингиом
• В глазнице чаще всего встречается менинготелиальный подтип
• У детей чаще всего развиваются опухоли переходного (54%) и менинготелиоматозного (38%) подтипов
• Положительная реакция на прогестероновые рецепторы наблюдается в 40-80% случаев, чаще у женщин
• Опухоли фибробластного и переходного подтипов при МРТ Т2 ВИ чаще бывают менее интенсивными по сравнению с корой головного мозга
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Медленные, обычно безболезненные, прогрессирующие односторонние ухудшение зрения и экзофтальм
о Центральное зрение страдает лишь на поздних стадиях заболевания
• Другие признаки/симптомы:
о Диплопия, транзиторное потемнение в глазах, головная боль
о Офтальмоскопия:
- Типичные изменения: бледность и отек диска зрительного нерва
- Наличие оптоцилиарных шунтов в сочетании с изменениями диска с большой вероятностью указывают на МОЗН
• Клинический профиль:
о Классическая триада: ухудшение зрения, атрофия зрительного нерва, оптоцилиарные венозные шунты
2. Демография:
• Возраст:
о Обычно манифестирует в четвертом или пятом десятилетии жизни, но возрастные рамки гораздо более широкие
о У детей МОЗН протекает по-другому:
- Средний возраст при манифестации: 10 лет
- Чаще сопутствует НФ2
• Пол: Ж:М - 2:1-4:1:
- В детском возрасте немного чаще встречается у мальчиков
• Эпидемиология:
о 5% первичных опухолей глазницы
о МОЗН составляют только 2% от всех менингиом
о Факторы риска: воздействие ионизирующего излучения, наследственную предрасположенность и гормональное влияние
3. Течение и прогноз:
• При отсутствии лечения у большинства пациентов прогнозируется медленная прогрессирующая потеря зрения
• У пациентов детского возраста наблюдается более агрессивное течение:
о Относительно более крупные размеры, более быстрый рост, выше частота рецидивов и озлокачествления
• Неизбежно постоперационное нарушение зрительных функций, поскольку опухоль плотно фиксирована к мягкой мозговой оболочке и имеет общее с ней кровоснабжение
4. Лечение:
• Фракционная стереотаксическая лучевая терапия (и более современный метод-радиохирургия) проводится при прогрессировании заболевания, но при сохранении каких-либо зрительных функций
• При отсутствии зрительных нарушений и стабильном течении заболевания проводится наблюдение, включающее в себя регулярную оценку зрения и МРТ
• Хирургическое иссечение опухоли показано при ее прорастании в полость черепа или при невозможности сохранения зрительных функций:
о Результаты декомпрессии влагалища или канала зрительного нерва обычно неудовлетворительны
е) Диагностическая памятка:
1. Следует учесть:
• Основным дифференциальным диагнозом у пациентов детского возраста является глиома зрительного нерва
• При характерной рентгенологической картине лучевая терапия без проведения биопсии характеризуется наивысшими шансами на сохранение зрения
2. Советы по интерпретации изображений:
• МРТ: предпочтительный метод диагностики этой опухоли:
о При сомнительном диагнозе выполняется КТ с целью выявления кальцинатов
Менингиома
Менингиома в большинстве случаев представляет собой доброкачественную опухоль, развивающуюся из клеток арахноэндотелия (твердой мозговой оболочки или реже сплетений сосудов). Симптомами новообразования являются головные боли, нарушение сознания, памяти; мышечная слабость; эпилептические приступы; нарушение работы анализаторов (слухового, зрительного, обонятельного). Диагноз ставится на основании неврологического обследования, МРТ или КТ головного мозга, ПЭТ. Лечение менингиомы хирургическое, с вовлечением лучевой или стереотаксической радиохирургии.
Общие сведения
Менингиома представляет собой опухоль, чаще всего доброкачественной природы, произрастающую из арахноэндотелия мозговых оболочек. Обычно опухоль локализуется на поверхности мозга (реже на конвекситальной поверхности либо на основании черепа, редко в желудочках, или в костной ткани). Как и для многих других доброкачественных опухолей, для менингиом характерен медленный рост. Довольно часто не дает о себе знать, вплоть до значительного увеличения новообразования; иногда бывает случайной находкой при компьютерной или магнитно-резонансной томографии.
Причины развития менингиомы
Выявлен генетический дефект в 22 хромосоме, ответственный за развитие опухоли. Он находится недалеко от гена нейрофиброматоза (НФ2), с чем и связывают повышенный риск развития менингиомы у пациентов с НФ2. Отмечена связь развития опухоли с гормональным фоном у женщин, которая и обуславливает большую заболеваемость женского пола менингиомой. Выявлена закономерная связь между развитием рака молочной железы и опухоли мозговых оболочек. Кроме того, менингиома склонна увеличиваться в размерах при беременности.
Также провоцирующими факторами развития опухоли могут быть: черепно-мозговая травма, радиоактивное облучение (любое ионизирующее, рентгенологическое излучение), всевозможные яды. Тип роста опухоли чаще всего экспансивный, то есть менингиома растет единым узлом, раздвигая окружающие ткани. Возможен и мультицентрический рост опухоли из двух и более очагов.
Макроскопически менингиома представляет собой новообразование округлой формы (или реже подковообразной), чаще всего спаянное с твердой мозговой оболочкой. Размер опухоли может составлять от нескольких миллиметров до 15 см и более. Опухоль плотной консистенции, чаще всего имеет капсулу. Цвет на разрезе может варьировать от серых оттенков до желтых с серым. Образование кистозных выростов не характерно.
Классификация менингиомы
По степени злокачественности выделяют три основных типа менингиом. К первому из них относятся типичные опухоли, разделяющиеся на 9 гистологических вариантов. Больше половины из них представлены менинготелиальными опухолями; около четверти составляют менингиомы смешанного типа и чуть более 10% фиброзные новообразования; остальные гистологические формы встречаются крайне редко.
Ко второй степени злокачественности следует отнести атипические опухоли, которые обладают высокой митотической активностью роста. Такие опухоли обладают способностью к инвазивному росту и могут прорастать в вещество головного мозга. Атипичные формы склонны к рецидивированию. И наконец, к третьему типу относят самые злокачественные или анапластические менингиомы (менингосаркомы). Они отличаются не только способностью проникать в вещество мозга, но и возможностью метастазировать в отдаленные органы и часто рецидивировать.
Симптомы менингиомы
Заболевание может протекать бессимптомно и никак не влиять на общее состояние пациента, вплоть до приобретения опухолью значительных размеров. Симптомы менингиомы зависят от той анатомической области головного мозга, к которой она примыкает (область больших полушарий, пирамиды височной кости, парасагиттальный синус, тенториум, мостомозжечковый угол и пр.). Общемозговыми клиническими проявлениями опухоли могут быть: головные боли; тошнота, рвота; эпилептические припадки; нарушения сознания; мышечная слабость, нарушения координации; зрительные нарушения; проблемы со слухом и обонянием.
Очаговая симптоматика зависит от расположения менингиомы. При расположении опухоли на поверхности полушарий может проявляться судорожный синдром. В ряде случаев при такой локализации менингиомы имеется пальпируемый гиперостоз костей черепного свода.
При поражении парасагиттального синуса лобной доли, возникают нарушения, связанные с мыслительной деятельностью и памятью. Если поражается ее средняя часть, то возникает слабость мышц, судороги и онемение в противоположной опухолевому очагу нижней конечности. Продолжающийся опухолевый рост приводит к возникновению гемипареза. Для менингиомы основания лобной доли характерны расстройства обоняния - гипо- и аносмия.
При развитии опухоли в задней черепной ямке могут возникать проблемы слухового восприятия (тугоухость), нарушения координации движений и походки. При расположении в области турецкого седла возникают нарушения со стороны зрительного анализатора, вплоть по полной потери зрительного восприятия.
Диагностика менингиомы
Диагностика опухоли представляет собой трудность, в связи с тем, что долгие годы менингиома может никак себя клинически не проявлять в виду ее медленного роста. Часто пациентам с неспецифическими проявлениями приписываются возрастные признаки старения, поэтому ошибочный диагноз дисциркуляторной энцефалопатии у больных с менингиомой не является редкостью.
При появлении первых клинических симптомов назначается полное неврологическое обследование и офтальмологическая консультация, в ходе которой офтальмолог исследует остроту зрения, определяет размеры полей зрения и проводит офтальмоскопию. Нарушения слуха являются показанием к консультации отоларинголога с проведением пороговой аудиометрии и отоскопии.
Обязательным в диагностике менингиомы является назначение томографических методов исследования. МРТ головного мозга позволяет определить наличие объемного образования, спаянность опухоли с твердой мозговой оболочкой, помогает визуализировать состояние окружающих тканей. При МРТ в Т1 режиме сигнал от опухоли схож с сигналом от мозга, в режиме Т2 выявляется гиперинтенсивный сигнал, а также отек мозга. МРТ может применяться во время операции для контроля удаления всей опухоли и для того, чтобы получить материал для гистологического исследования. МР спектроскопия применяется для определения химического профиля опухоли.
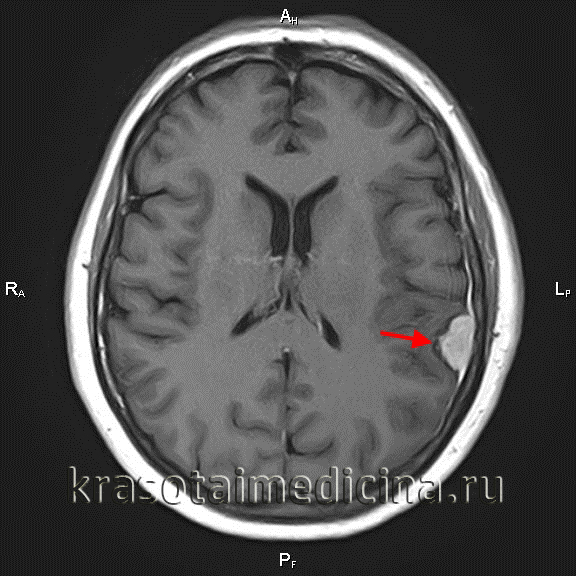
МРТ головного мозга (С+). Объемное образование в теменной области слева, широким основанием прилежащее к мягкой оболочке
КТ головного мозга позволяет выявить опухоль, но в основном применяется для определения задействования костной ткани и опухолевых кальцинатов. Позитронно-эмиссионная томография (ПЭТ головного мозга) применяется с целью определения рецидивирования менингиомы. Окончательный диагноз выставляется неврологом или нейрохирургом, исходя из результатов гистологического исследования биоптата, которое определяет морфологический тип опухоли.
Лечение менингиомы
Доброкачественные или типичные формы менингиом подвергаются хирургическому удалению. С этой целью вскрывается черепная коробка и производится полное или частичное удаление менингиомы, ее капсулы, волокон, пораженной костной ткани и примыкающей к опухоли твердой мозговой оболочки. Возможна одномоментная пластика образовавшегося дефекта собственными тканями или искусственными трансплантатами. В предоперационном периоде иногда прибегают к предварительной эмболизации менингиомы.
При атипичных или злокачественных опухолях с инфильтративным типом роста не всегда бывает возможным удалить опухоль полностью. В таких ситуациях удаляют основную часть новообразования, а за остальной наблюдают в динамике посредством неврологического обследования и данных МРТ. Наблюдение также показано для пациентов с отсутствием симптоматики; у пожилых пациентов с медленным ростом опухолевой ткани; в случаях, когда хирургическое лечение грозит осложнениями или не выполнимо, в виду анатомического расположения менингиомы.
При атипичном и злокачественном типе менингиомы применяется лучевая терапия или ее усовершенствованная разновидность − стереотаксическая радиохирургия. Последняя представлена в виде гамма-ножа, системы Новалис, кибер-ножа. Радиохирургические методики воздействия позволяют ликвидировать опухолевые клетки головного мозга, уменьшить размеры новообразования, и при этом не страдают окружающие опухоль ткани и структуры. Радиохирургические методики не требуют анестезии, не вызывают боли и не имеют послеоперационного периода. Больной обычно сразу может отправляться домой. Подобные методики не применяются при внушительных размерах менингиомы. Химиотерапия не показана, так как большинство опухолей твердой мозговой оболочки имеют доброкачественное течение, но в этой области ведутся клинические разработки.
Консервативная медикаментозная терапия направлена на уменьшение отека мозга и имеющихся воспалительных явлений (если они имеют место быть). С этой целью назначаются глюкокортикостероиды. Симптоматическое лечение включает в себя назначение антиконвульсантов (при судорогах); при повышенном внутричерепном давлении возможно проведение оперативных вмешательств, направленных на восстановление циркуляции цереброспинальной жидкости.
Прогноз
Прогноз типичной менингиомы при своевременном выявлении и хирургической ликвидации вполне благоприятный. Такие больные имеют показатель 5-летней выживаемость равный 70-90%. Остальные же типы менингиом склонны к рецидивированию и даже после успешного удаления опухоли могут приводить к летальному исходу. Процент 5-летней выживаемости пациентов с атипичными и злокачественными менингиомами составляет около 30%. Неблагоприятный прогноз наблюдается и при множественных менингиомах, составляющих около 2 % от всех случаев развития данной опухоли.
На прогноз также оказывают влияние сопутствующие заболевания (сахарный диабет, атеросклероз, ИБС - ишемические поражения коронарных сосудов и пр.), возраст пациента (чем моложе больной, тем лучше прогноз); показатели опухоли – расположение, размеры, кровоснабжение, вовлечение соседних структур головного мозга, наличие предыдущих операций на мозге или данных о проведении лучевой терапии в прошлом.
Менингиома зрительного нерва
Менингиома зрительного нерва – это преимущественно доброкачественная внутриглазная опухоль, которая развивается из арахноидальной оболочки зрительного нерва или клеток периорбитальной локализации. В зависимости от типа роста новообразования ведущими симптомами являются снижение остроты зрения, болезненность внутри глазницы и в соответствующей половине головы, ограничение подвижности глазных яблок, экзофтальм. Диагностика основывается на проведении визиометрии, тонометрии, офтальмоскопии, УЗИ, КТ, МРТ. Применяют хирургические методы лечения (резекция пораженного участка зрительного нерва, энуклеация), лучевую терапию и стереотаксическую радиотерапию.
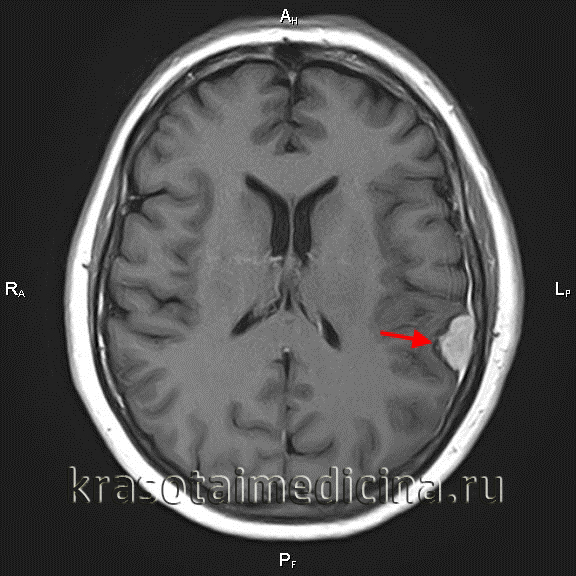
Менингиома зрительного нерва – это новообразование, которое происходит из клеток арахноэндотелия и характеризуется преимущественно доброкачественным течением. Впервые клиническую симптоматику менингиомы зрительного нерва описал немецкий офтальмолог А. Лебер в 1877 году. С того времени поменялось множество названий и теорий возникновения данной патологии. Х. В. Кушинг в 1922 году предположил, что опухоль развивается из структур твердой мозговой оболочки и ввел для ее обозначения термин «менинготелиома».
По опубликованным данным Л. И. Смирнова (1962 г.), источником новообразования являются арахноидальные ворсинки, поэтому для обозначения данной нозологической единицы также использовали термин «арахноидэндотелиома». Название «менингиома» было введено в 70-х годах ХХ века и остается актуальным по сегодняшний день. Согласно статистическим данным, распространенность заболевания среди всех опухолей ЦНС составляет 1-2%, среди новообразований орбиты – 5-10%. Неоплазия чаще развивается в возрасте 30-60 лет, однако имеются сведения о возникновении патологии у детей раннего возраста. Женщины болеют в 3-4 раза чаще мужчин.
Причины менингиомы зрительного нерва
Менингиома зрительного нерва может быть приобретенной или врожденной. Врожденная патология зачастую развивается бинокулярно. Основными причинами возникновения являются прием матерью в период беременности тератогенных медикаментов, курение, употребление спиртных напитков или наркотических веществ. Семейные формы данной патологии не описаны. Приобретенная форма, как правило, образуется спорадически. В клинической офтальмологии различают первичную и вторичную менингиому. Источниками развития первичного новообразования могут выступать арахноидальная оболочка зрительного нерва, арахноидальные клетки периорбитальной локализации или небольших нервных веточек. Вторичная опухоль распространяется в глазницу из черепной полости. Прорастание менингиомы со структур черепа встречается гораздо реже, чем первичное поражение зрительного нерва.
Факторами риска возникновения менингиомы зрительного нерва являются наличие нейрофиброматоза 2-го типа или синдрома Ли-Фраумени в анамнезе, высокие дозы рентгеновского или радиоактивного облучения, травмы головы. Лица женского пола подвержены большему риску развития данной опухоли, нежели мужчины.
Симптомы менингиомы зрительного нерва
Менингиома зрительного нерва в большинстве случаев развивается монокулярно. Бинокулярное поражение зрительных нервов – редкое явление, которое диагностируют в раннем детском возрасте при врожденной форме заболевания. Различают два типа роста опухоли: первый – субдуральный, на протяжении ствола оптического нерва, второй – с прорастанием твердой мозговой оболочки и распространением на глазные мышцы и мягкие ткани глазницы. Для менингиомы зрительного нерва в большинстве случаев характерно доброкачественное течение. При злокачественном характере опухоли развивается необратимая потеря зрения с прорастанием неоплазии в стенки орбиты.
Клинически субдуральная менингиома зрительного нерва проявляется снижением остроты сначала периферического, далее центрального зрения. На ранних стадиях развития концентрическое или асимметрическое сужение зрительных полей приводит к интермиттирующим нарушениям центрального зрения. Тотальная потеря зрительных функций отмечается только при полной атрофии диска оптического нерва. Проявления осевого экзофтальма возникают в среднем через 2-3 года после снижения остроты зрения. Обычно смещение глазного яблока вперед достигает не более 5-6 мм. При этом функционирование внутриглазных мышц не нарушено. Данная форма новообразования в 5% процентах случаев сопровождается распространением на структуры канала зрительного нерва.
При втором типе роста опухоль расположена на периферии зрительного нерва, что приводит к его смещению. На ранних этапах развития менингиомы пациенты отмечают болезненность глазницы с иррадиацией в соответствующую половину головы. Острота зрения находится в пределах нормы в течение 3-4 лет, далее прогрессирующе снижается. Данная форма менингиомы зрительного нерва сопровождается выраженным смещением глазного яблока вперед до 1,4 см. Для экзофтальма характерна осевая направленность или незначительное смещение. Зачастую возникает отек периорбитальной клетчатки и слизистой оболочки глаз без других признаков воспаления. При распространении новообразования на внутриглазные мышцы пациенты отмечают у себя снижение способности производить движения глазами. В отличие от других форм менингиомы данная патология не сопровождается гиперостозом костной ткани глазницы.
Диагностика менингиомы зрительного нерва
Диагностика менингиомы зрительного нерва включает в себя проведение визиометрии, тонометрии, офтальмоскопии, ультразвукового исследования, компьютерной томографии, магнитно-резонансной томографии. При помощи УЗИ можно охарактеризовать тип роста опухоли, степень прорастания в окружающие структуры, контуры новообразования. Преимуществом данной методики является возможность провести анализ в виде цветовой картограммы потоков сосудистой сети в режиме цветового допплеровского картирования. В среднем максимальная линейная скорость кровотока в сосудах составляет 13-15 см/с. МРТ показана пациентам со вторым типом роста опухоли или при дополнительной локализации патологического процесса в структурах головного мозга. КТ назначается при распространении менингиомы зрительного нерва за пределы глазницы. При проведении МРТ и КТ можно не только обнаружить новообразование, но и изучить его размер, структуру и распространенность.
При втором типе менингиомы зрительного нерва методом офтальмоскопии диагностируют проявления застоя диска оптического нерва. На ранних этапах определяется отечность периферических отделов и размытость границ диска. Далее исчезает физиологическая экскавация, развивается гиперемия, возможны точечные или множественные кровоизлияния на диске с последующим вовлечением в патологический процесс сетчатки. Выявление оптикоциллиарных шунтов, участков кровоизлияния в области глазного дна при первом типе роста ассоциировано с распространением новообразования к заднему полюсу глазного яблока.
Методом визиометрии при субдуральной менингиоме зрительного нерва уже на ранних стадиях определяется снижение остроты зрения. При втором типе роста данный признак наблюдается только на поздних этапах развития опухоли. Проведение тонометрии указывает на повышение внутриглазного давления (ВГД) только при большом размере новообразовании. На ранних стадиях процесса ВГД в пределах нормы (10-20 мм. рт. ст.). Диагностика субдуральной менингиомы зрительного нерва на начальных этапах развития затруднена в связи с незначительным увеличением диаметра оптического нерва. При эксцентричном росте (2 тип опухоли) необходимо дифференцировать менингиому от опухоли параневральной локализации иного происхождения. Дифференциальная диагностика патологии в детском возрасте представляет сложности в связи с широкой распространенностью арахноидальной гиперплазии на фоне глиомы зрительного нерва.
Лечение менингиомы зрительного нерва
Тактика лечения менингиомы зрительного нерва зависит от типа роста опухоли, распространенности на другие структуры глазного яблока или головного мозга, степени нарушения зрительных функций. При субдуральной локализации новообразования оперативное вмешательство рекомендовано в случае тотальной потери зрения. При вовлечении в патологический процесс исключительно оптического нерва выполняется резекция пораженного участка. В случае выявления очагов кровоизлияния или оптикоциллиарных шунтов требуется энуклеация глазного яблока. Отсутствие нарушений зрения при втором типе заболевания рассматривается в качестве показания к проведению лучевой терапии.
Альтернативой оперативному лечению является стереотаксическая радиотерапия (СРТ) менингиомы зрительного нерва. Преимущество данного метода лечения – возможность сохранить или незначительно улучшить зрение. В отличие от лучевой терапии данная методика позволяет достигнуть уменьшения размеров опухоли. При этом острые или отстроченные побочные эффекты от облучения не наблюдаются. Однако СТР рекомендована к применению только на ранних стадиях заболевания.
Прогноз и профилактика менингиомы зрительного нерва
Специфических мер профилактики менингиомы зрительного нерва не разработано. Женщинам в период беременности запрещено курение, прием лекарственных средств с тератогенным эффектом, алкогольных и наркотических средств. Для предупреждения прогрессирования патологии необходимо проходить своевременный осмотр у офтальмолога. Прогноз при менингиоме зрительного нерва зависит от своевременности диагностики и лечения. При раннем выявлении возможно полное выздоровление, в силу доброкачественного течения прогноз благоприятен. Злокачественный рост опухоли или диагностика опухоли на поздних стадиях могут стать причиной необратимой потери зрения, поэтому данная патология нередко приводит к инвалидизации пациентов.
Читайте также:
- Показания к назначению статинов. Дозировка статинов. Побочные эффекты статинов.
- Лечение пароксизмальных нарушений при рассеянном склерозе. Лечение невралгии тройничного нерва при рассеянном склерозе.
- Лечение надпочечниковой недостаточности. Лекарства
- Влияние пенициллина и гризина на глаза
- Показания к лапароскопии. Лапароскопия при травме живота.
