Лучевая диагностика хондросаркомы позвоночника
Добавил пользователь Skiper Обновлено: 28.01.2026
а) Терминология:
1. Синонимы:
• Первичная хондросаркома (ХС), обычная ХС, вторичная ХС
2. Определения:
• Злокачественная опухоль, образующая гиалиновый хрящ:
о Первичная хондросаркома (ХС): развивается центрально из ранее неизменнной кости
о Вторичная ХС: развивается из предшествующего хрящеобразующего новообразования (энхондрома или экзостоз)
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Крылья подвздошных костей > проксимальный отдел бедренной кости > проксимальный отдел плечевой кости> дистальный отдел бедренной кости
о Другие кости (осевой скелет, кости лицевого черепа, дистальные отделы аппендикулярного скелета) поражаются реже
о Метафизарное или метадиафизарное расположение:
- Эпифизарное поражение не характерно, но должно настораживать:
Энхондромы не развиваются из эпифиза; имеющие подобную локализацию хрящеобразующие опухоли, не являющиеся хондробластомой, должны настораживать в отношении ХС
(Слева) Рентгенография в боковой проекции: энхондрома проксимального метафиза плечевой кости, содержащая хрящевой матрикс. Дистальнее энхондромы визуализируется литический очаг, который служит причиной умеренно выраженного вспучивания кортикального слоя и его фестончатости. Такие изменения в структуре патологическою образования указывают на ХС низкой степени злокачественности.
(Справа) МРТ, корональная проекция, режим Т1: у этого же пациента ожидаемо визуализируются гипоинтенсивные зоны как в области энхондромы, так и в области хондросаркомы. (Слева) МРТ, корональная проекция, режим Т2 с подавлением сигнала от жира: низкоинтенсивный сигнал в проксимальной части патологического очага, соответствующая хрящевому матриксу у того же пациента. Неспецифичный высокоинтенсивный сигнал распространяется в очаге дистально. Признаков прорыва кортикального слоя нет. Также отсутствует отчетливая дольчатость хряща.
(Справа) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастированием: в той же зоне ожидаемо визуализируются признаки периферическою накопления контрастного вещества, которое также накапливается в некоторых безперегородочных зонах. В данном случае ХС низкой степени злокачественности была подтверждена результатами биопсии. (Слева) КТ реконструкция, сагиттальная проекция, костный режим: экзостоз, развивающийся из крыла подвздошной кости. Нормальная часть экзостоза окружена мягкотканным компонентом, содержащим хрящевой матрикс, имеющий вид «снежной бури». Такие признаки типичны для экзостоза, трансформирующеюся в ХС.
(Справа) МРТ, корональная проекция, режим STIR: у этою же пациента визуализируется исходный экзостоз с утолщенной гиперинтенсивной хрящевой крышкой, что указывает на хондросаркоматозное перерождение.
2. Рентгенография при хондросаркоме:
• Интрамедуллярная ХС (первичная или вторичная):
о Литический очаг, развивающийся центрально из метафиза (чаще всего) или диафиза
о Хрящевой матрикс непостоянен: точечный, в виде колец и арок (однако очаг может быть полностью литическим)
о Новообразование, как правило, имеет низкую степень злокачественности и умеренно агрессивные рентгенографические признаки:
- Истончение или фестончатость эндостального слоя с небольшим вспучиванием:
Фестончатое поражение кортикального слоя на 2/3 его толщины (75% ХС) или 2/3 длины очага в большей степени указывает на ХС, чем на энхондрому
Важно: энхондрома, развивающаяся эксцентрично сопряженно кортикальному слою характеризуется аналогичной фестончатостью
- Часто отмечается эндостальное утолщение
- Периостальная реакция отсутствует
- Прорыв кортикального слоя не выражен или выражен незначительно, мягкотканный компонент отсутствует
о Интрамедулярные очаги более высокой степени злокачественности встречаются редко:
- Широкая переходная зона без скперозированного края
- Прорыв кортикального слоя (57% при рентгенографии), наличие мягкотканного компонента (46%)
о При вторичной ХС возможен переход от энхондромы к более агрессивной хондросаркоме
• ХС коротких трубчатых костей:
о Встречается редко (энхондрома с такой локализацией может иметь агрессивные признаки, еще до озлокачествления)
о Вздутие корткального слоя, пузырчатость
о Прорыв кортикального слоя, наличие мягкотканного компонента
о Периостальная реакция
• Экзофитная ХС (вторичная):
о Подлежащая остеохондрома (ножка с нормальным костномозговым каналом и кортикальным слоем, развивающаяся из неизмененной кости)
о Толщина хрящевой крышки более 1 см:
- Растянутые жировые плоскости
о Матрикс по типу «снежной бури» или очевидные изменения его структуры и локализации о Деструкция кости, мягкотканный компонент
3. КТ при хондросаркоме:
• Данные аналогичны данным рентгенографии:
о Протяженность и глубина фестончатости более четко визуализируется при КТ
о Протяженность фестончатых изменений хорошо визуализируется на продольных изображениях в режиме переформатирования
• Обеспечивает лучшую визуализацию матрикса (визуализируется в 94%)
• Позволяет определить размер хрящевой крышки экзофитной ХС, измерения, обычно, ненадежны
4. МРТ при хондросаркоме:
• Матрикс (визуализируется в 79%); низкоинтенсивный сигнал во всех последовательностях
• Хорошо визуализируется протяженность и эндостальная фестончатость:
о Фестончатость на 2/3 толщины кортикального слоя визуализируется при МРТ в 85% ХС
• Мягкотканный компонент визуализируется при МРТ в 76% ХС
• Режим Т1: патологический очаг фактически изоинтенсивен по отношению к скелетной мышце:
о Участки желтого костного мозга визуализируются гораздо реже, чем при энхондромах
• МРТ, последовательности, чувствительные к жидкости: высокоинтенсивный сигнал характеризуется различной степенью неоднородности:
о Новообразование низкой степени злокачественности: доброкачественная или низкой степени злокачественности хрящеообразующая опухоль характеризуется дольчатым высокоинтенсивным сигналом (72% хондросарком)
о Новообразование высокой степени злокачественности: более выраженная неоднородность и меньшая организация высокоинтенсивного сигнала; дольчатость может не определяться
• МРТ, режим Т1, с контрастным усилением: зависит от степени злокачественности патологического очага:
о Новообразование низкой степени злокачественности: накопление контрастного вещества по периферии в перегородках вокруг дольчатого хряща с несколькими, обычно периферическими участками уплотнения
о Режим быстрого градиентного эха с контрастным усилением помогает провести дифференциальную диагностику между энхондромой и ХС низкой степени злокачественности:
- Более раннее накопление контрастного вещества при ХС, но значительное наложение
о Новообразование высокой степени злокачественности: более генерализованное накопление контрастного вещества вокруг низкоинтенсивных участков некроза
• МРТ с динамическим контрастным усилением позволяет дифференцировать энхондрому от ХС низкой степени злокачественности:
о Пороговое значение относительного накопления = 2 и наклон 4,5 указывают на 100% ХС, однако при энхондромах количество ложно-положительных диагнозов достигает 37%
• Экзофитная ХС (вторичная):
о В последовательностях, чувствительных к жидкости хрящевая крышка характеризуется высокоинтенсивным сигналом; толщина крышки более 1 см
о Более четко визуализируются признаки костной деструкции и мягкотканный компонент
5. Биопсия под визуальным контролем:
• Не все онкологические центры разделяют идею выполнения чрескожной биопсии хрящеобразующих опухолей:
о При хрящеообразующих опухолях часто необходим анализ крупных фрагментов патологического очага, гораздо больших, чем удается получить при чрескожной биопсии
о Высказаны опасения, относительно распространения опухолевых клеток с гематомой или посредством иглы и контаминации тканей
(Слева) Рентгенография в ПЗ проекции: литический, эксцентрично расположенный очаг с узкой переходной зоной, но склерозированным краем и распространяющийся в субхондральную кость. На основании рентгенографических признаков следует диагностировать гигантоклеточную опухоль.
(Справа) МРТ, корональная проекция, режим Т2: у этого же пациента в зоне очага определяется дольчатый сигнал высокой интенсивности, который более характерен для хрящеобразующего новообразования, чем для гигантоклеточной опухоли (зона высокоинтенсивного сигнала без признаков дольчатости с центральным низкоинтенсивным участком). По результатам МРТ можно предположить наличие энхондромы, однако локализация для нее не типична. Здесь следует думать о ХС. (Слева) MPT, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: на том же срезе визуализируется накопление контраста перегородками и по периферии, а также зона сливного характера накопления. Имеются признаки отека костного мозга. При биопсии выявлена ХС со степенью злокачественности G2.
(Справа) Рентгенография в ПЗ проекции: ХС с полным лизисом ткани. Патологический очаг характеризуется умеренно агрессивными признаками и наличием склерозированного края, однако с прорывом кортикального слоя и патологическим переломом. Данные признаки могут указывать либо на метастатический очаг, либо на миелому, однако также нельзя исключать ХС, которая может характеризоваться наличием полностью литического очага. (Слева) МРТ, корональная проекция, режим протонной плотности с подавлением сигнала от жира: у этого же пациента визуализируется зона неоднородного сигнала высокой интенсивности. Этот признак не является специфичным. Важнее наличие высокоинтенсивного участка вдоль стенки таза, по-видимому, представляющего собой гематому в зоне патологического перелома.
(Справа) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: на этом же срезе определяется периферическое накопление контраста наряду с несколькими высокоинтенсивными зонами за пределами основного патологического очага. При биопсии была определена ХС низкой степени злокачественности; выявлены признаки опухолевого обсеменения структур левой половины таза - грозное последствие перелома.
в) Дифференциальная диагностика хондросаркомы:
1. Энхондрома:
• Центральное метафизарное образование, обычно с хрящевым матриксом
• Сложно отличить от ХС низкой степени злокачественности:
о Эксцентрично расположенная энхондрома, развивающаяся сопряженно кортикальному слою ожидаемо может явиться причиной эндостальной фестончатости и даже минимального прорыва кортикального слоя
г) Патология:
1. Общая характеристика:
• Генетика:
о Многоступенчатая генетическая модель при вторичной ХС
• Сопутствующие изменения:
о Вторичная ХС:
- Энхондрома: частота дегенерации солитарных энхондром неизвестна:
Частота дегенерации при болезни Олье (множественный энхондроматоз) достигает 25%
Частота дегенерации при синдроме Мафуччи достигает 25%
- Остеохондрома: частота дегенерации солитарных очагов не превышает 1%:
Множественные наследственные экзостозы: частота дегенерации достигает 3%
2. Стадирование и классификация:
• Гистологическая степень злокачественности от 1 до 3:
о В зависимости от размеров ядер, гиперхромазии и насыщенности клетками
о Степень 1 очень близка энхондроме
о Большая часть новообразований (61%) имеет степень 1, 36% - степень 2, 3% - степень 3
3. Микроскопия:
• Сине-серый хрящ, неравномерные дольки, разделенные фиброзными пучками
• Большая насыщенность клетками, по сравнению с энхондромой, с атипичными хондроцитами
(Слева) Рентгенография в ПЗ проекции: экзофитная ХС. Визуализируется очень крупный мягкотканный компонент, содержащий хрящевой матрикс в виде «снежной бури». В проксимальном отделе, где экзостоз развивается из ветви лонной кости, мягкотканный компонент имеет другие характеристики. Хрящевой матрикс здесь более зрелый и организованный.
(Справа) МРТ, сагиттальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: у этого же пациента визуализируется ножка экзостоза. На периферии визуализируется неорганизованный компонент, состоящий из утолщенной хрящевой крышки и некротизированной хондросаркоматозной ткани. (Слева) Рентгенография в ПЗ проекции: деструкция задних элементов крестца и крупный мягкотканный компонент. В структуре мягкотканного компонента визуализируется матрикс, который может иметь рентгенографические признаки хон дроида или костных фрагментов внутри образования, такого, как хордома.
(Справа) МРТ, аксиальная проекция, режим Т2, в положении на животе: мягкотканный компонент имеет размер даже больше ожидаемого и распространяется в обе ягодицы, а также кпереди. Визуализируется выраженная высокоинтенсивная дольчатость, характерная для ХС низкой степени злокачественности. ХС является часто встречающейся опухолью крестца. (Слева) КТ, аксиальная проекция: крупное, содержащее матрикс образование, развивающееся из крыла правой подвздошной кости. Оно распространяется кпереди, смещая подвздошно-поясничную мышцу. Это объясняет почему ХС крыла подвздошной кости может иметь столь крупный размер к моменту ее обнаружения. Диагнозом здесь должна быть ХС, лечением - широкая резекция.
(Справа) МРТ, аксиальная проекция, режим Т2 с подавлением сигнала от жира: у того же пациента через шесть месяцев после резекции визуализируются множественные зоны рецидива, представляющие собой высокоинтенсивные узлы. Важно понимать, при ХС имеется высокий риск развития послеоперационных рецидивов.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль, отек:
- Из личного опыта: энхондрома протекает безболезненно, а ХС - с болевым синдромом:
В действительности, в литературе часто указывается на болевой синдром при энхондроме: боль в качестве изолированного критерия не позволяет дифференцировать энхондрому от ХС
о Часто опухоль развивается длительное время до момента ее выявления: это особенно касается новообразований крыльев подвздошных костей
2. Демография:
• Возраст:
о Пик развития опухоли приходится на возраст 50-70 лет
о Большой возрастной диапазон; возраст не является исключающим критерием для ХС у подростков или лиц молодого возраста
• Пол:
о Перевес в сторону мужчин (М:Ж = 1,5:1)
• Эпидемиология:
о Третье по частоте злокачественное костное новообразование о Обычная ХС составляет 90% от всех ХС (включая более редкие внескелетные, периостальные и дедифференцированные новообразования)
3. Течение и прогноз:
• Прогноз определяется несколькими факторами:
о Наиболее важным прогностическим фактором является гистологическая степень злокачественности:
- G1: пятилетняя выживаемость 89%
- Сочетание G2 и 3: пятилетняя выживаемость 53%
о Некроз опухоли, количество митозов, миксоидный матрикс
о Исход при запущенной, нерезецированной центральной ХС: выживаемость в течение года - 48%, двух лет - 24%, трех лет - 12%
• Поздние метастазы: легкие, кости
4. Лечение:
• Широкая резекция
• Рецидивы связаны с контаминацией хирургического ложа или с неполным иссечением краев:
о Любая контаминация повышает риск рецидива; для роста хрящеобразующих опухолей не требуется богатое кровоснабжение
о В 10% случаев рецидивировавшая опухоль характеризуется более высокой степенью злокачественности
• Контроль появления рецидивов/метастазов необходимо осуществлять в течение 10 лет
е) Диагностическая памятка. Следует учесть:
• Важно: интрамедуллярная ХС бедренной или плечевой костей обычно имеет низкую степень злокачественности и неагрессивные лучевые признаки:
о Значительное количество подобных новообразований недооценивается и принимается либо за энхондрому, либо, при отсутствии матрикса, за другую опухоль
о Крупная «энхондрома» бедренной или плечевой кости должна настораживать
о Любое утолщение или значительно выраженная фестонча-тость кортикального слоя должны усиливать подозрения относительно ХС
• Дифференциальная диагностика между ХС низкой степени злокачественности и энхондромой может оказаться сложной:
о Эндостальная фестончатость на большом протяжении патологического очага, является суггестивным рентгенографическим признаком:
- Исключение: эксцентрично расположенная энхондрома, развивающаяся сопряженно кортикальному слою ожидаемо является причиной эндостальной фестончатости и даже минимального прорыва кортекса
о Увеличение количества матрикса или размеров энхондромы не указывают на хондросаркоматозные изменения; энхондрома может в норме претерпевать подобные изменения
о Толщина хрящевой крышки, превышающая 1 см указывает на трансформацию экзостоза
Лучевая диагностика хондросаркомы позвоночника
а) Терминология:
1. Сокращения:
• Хондросаркома (ХС)
2. Определения:
• Злокачественная опухоль соединительной ткани, характеризующаяся продукцией хрящевого матрикса
1. Общие характеристики хондросаркомы позвоночника:
• Наиболее значимый диагностический признак:
о Литическое образование с хондроидным матриксом
• Локализация:
о Из позвоночных сегментов наиболее часто поражается грудной отдел позвоночника
о Задние элементы (40%)
о Тела позвонков (15%)
о Задние элементы и тела позвонков (45%)
о Изредка поражается крестец
• Размеры:
о Вариабельные размеры, на момент установки диагноза обычно довольно значительные
• Морфология:
о Литическое образование с хондроидным матриксом либо без такового (кальцинаты в виде «колец и дуг»)
о Нередко дольчатое строение
о Могут пенетрировать кортикальный слой с распространением в эпидуральное пространство или паравертебральные ткани
2. Рентгенологические данные:
• Рентгенография:
о Деструктивное образование
о Может быть виден хондроидный матрикс
3. КТ при хондросаркоме позвоночника:
• Бесконтрастная КТ:
о Литическое костное образование
о Минерализация хондроидного матрикса
о Неминерализованные части опухоли выглядят гиподенсно по сравнению с мышцами
о Различная степень экстраоссального распространения
4. МРТ при хондросаркоме позвоночника:
• Т1-ВИ:
о Деструктивное костное образование
о Низкая или промежуточная интенсивность сигнала
о Различная степень экстраоссального распространения
• Т2-ВИ:
о Дольчатое строение и высокая интенсивность сигнала в связи с высоким содержанием в гиалиновом хряще воды
о Участки низкой интенсивности сигнала, представляющие собой кальцинаты
• Т1-ВИ с КУ:
о Контрастное усиление периферии образования и перегородок
о Не накапливающие контраст участки представляют собой гиалиновый хрящ, кистозную мукоидную ткань и зоны некроза
5. Радиоизотопные методы исследования:
• Костная сцинтиграфия:
о Усиление захвата изотопа
о Переоценка распространения опухоли в связи с гиперемией и отеком окружающих тканей
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о КТ позволяет оценить выраженность костной деструкции, наличие кальцинатов, распространение опухоли
• Протокол исследования:
о КТ позволяет визуализировать хондроидный матрикс, деструкцию кортикального слоя, интра- и экстраоссальное распространение опухоли
о МРТ позволяет оценить распространение опухоли внутри кости и степень поражения окружающих мягких тканей
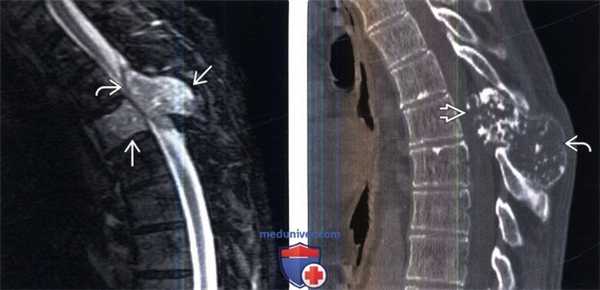
(Слева) Сагиттальный срез, STIR МР-И: образование, поражающее остистый отросток и тело верхнего грудного позвонка. Эпидуральный компонент опухоли сдавливает дуральный мешок и спинной мозг. МРТ не позволяет адекватно оценить минерализацию опухоли, поэтому картина опухоли выглядит достаточно неспецифично.
(Справа) Сагиттальный КТ-срез (этот же пациент): также визуализируется экспансивное объемное образование, полностью замещающее собой остистый отросток пораженного позвонка. Увеличение объема дорзальной части дуги позвонка стало причиной выраженного стеноза спинномозгового канала.
в) Дифференциальная диагностика хондросаркомы позвоночника:
1. Метастазы:
• Остеолитические очаги с неровными границами
• Обычно множественные поражения
• Паравертебральное, эпидуральное распространение
• Компрессионные переломы
• Некоторые первичные опухоли могут быть источником остеобластических метастазов
2. Плазмацитома:
• Остеолитическая опухоль с неровными границами
• Обычно солитарная опухоль
• Паравертебральное, эпидуральное распространение
• Компрессионный перелом
3. Лимфома:
• Преимущественное поражение мягких тканей позвоночника (например, эпидурального пространства)
• Деструктивная инфильтративная опухоль (при костной локализации)
• Не бывает кальцификации
4. Остеосаркома:
• Остеоидный (не хондроидный) матрикс
• Пациенты обычно более молодого возраста
5. Злокачественная фиброзная гистиоцитома (ЗФГ):
• Обычно исключительно литическая опухоль
• Могут наблюдаться участки склероза, хондроидный матрикс отсутствует
• Нет выраженной периостальной реакции
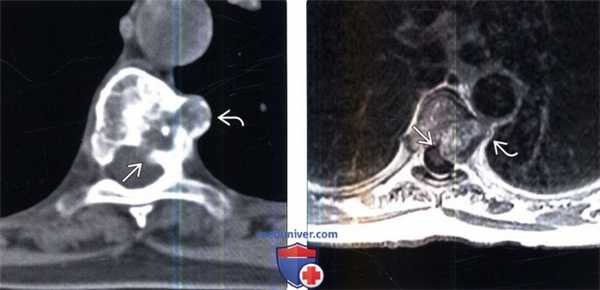
(Слева) Аксиальный КТ-срез: экспансивное литическое объемное образование, содержащее точечные включения кальцинатов. Видны признаки распространения опухоли в эпидуральное пространство и паравертебральные ткани слева от позвонка.
(Справа) Аксиальный срез, Т1-ВИ с КУ: у этого же пациента лучше визуализируется эпидуральный компонент опухоли, оттесняющий дуральный мешок и деформирующий спинной мозг. Видны признаки умеренного гетерогенного контрастного усиления в толще образования. Также отмечается распространение опухоли в паравертебральные ткани слева от позвонка.
1. Общие характеристики:
• Этиология:
о Первичная ХС:
- Может быть следствием лучевой терапии
о Вторичная ХС, злокачественная трансформация энхондромы или остеохондромы
• Генетика:
о ХС 1 степени: диплоидный кариотип
о ХС 2 и 3 степени: анеуплоидный кариотип, коррелирует с агрессивным характером опухоли
о Высокозлокачественные опухоли: комплексные хромосомные аберрации с нереципроктными транслокациями и делециями генов:
- Накопление протеина р53, может быть индикатором неблагоприятного прогноза заболевания
• Злокачественная опухоль, клетки которой продуцируют гиалиновый хрящ
2. Стадирование, степени и классификация хондросаркомы позвоночника:
• ХС 1 степени: медленный местно-агрессивный рост, продолжительное бессимптомное течение:
о Возможность местного рецидива, отсутствие метастазов
о Диагноз требует клинического и рентгенологического подтверждения
• ХС 2 степени: местно-агрессивная опухоль с высоким потенциалом к местному рецидивированию:
о Менее выраженный хондроидный матрикс
о Метастазирует в 10-15% случаев
• ХС 3 степени: высокоагрессивная быстрорастущая опухоль:
о Метастазирует более чем в 50% случаев
о Хондроидный матрикс практически или полностью отсутствует
о Высокое содержание миксоидного компонента
3. Макроскопические и хирургическое особенности:
• Дольчатая опухоль, образованная прозрачными гиалиновыми узелками (напоминает нормальный хрящ):
о Минерализация периферической части узелков
• Фокальные зоны вида «слоновой кости» представляют собой энхондральные кальцинаты
• Зоны геморрагического некроза, особенно при высокозлокачественных опухолях
• Центрально расположенные опухоли разрушают кортикальные пластинки костей и распространяются в окружающие мягкие ткани: о В плоских костях это происходит раньше, поскольку костномозговые пространства в этих костях достаточно невелики
• Экстраоссальное распространение с формированием мягкотканного компонента непосредственно в области пенетрации кортикального слоя кости
4. Микроскопия:
• Неправильной формы дольки, образованные хрящевой тканью
• Могут быть разделены между собой узкими фиброзными пучками
• Хондроциты образуют кластеры, встречаются одноядерные и многоядерные клетки
• Матрикс: зрелый гиалиновый хрящ или миксоидная строма
• Иммуногистохимия: положительный результат исследования на протеин S100 и виментин
5. Гистологические подтипы:
• Типичная интрамедуллярная форма (80-90%):
о На момент диагностики обычно достигает значительных размеров
о Дольчатое строение, кальцинаты в виде «колец и дуг»
о Чем злокачественнее опухоль, тем меньше в ней выражен хондроидный матрикс
• Светлоклеточная форма:
о Встречается редко, низкая степень злокачественности, медленный рост
о Напоминает хондробластому
• Юкстакортикальная форма:
о Исходит из поверхности кости
о Наблюдается эрозия кортикального слоя, интрамедуллярное распространение встречается редко
о Имеется фиброзная псевдокапсула, являющаяся продолжением надкостницы
• Миксоидная форма:
о Редко встречающаяся форма промежуточной степени злокачественности
о Высокое содержание в миксоидной строме опухоли воды
• Мезенхимальная форма:
о Редко встречающийся высокозлокачественный вариант
о ХС низкой степени злокачественности, образованная гнездами мелких округлых недифференцированных клеток
• Дедифференцированный вариант:
о «Смесь» ХС низкой степени злокачественности с более злокачественными саркомами (ЗФГ, остеосаркома, фибросаркома)
о 5-летняя выживаемость < 10%

(Слева) Аксиальный срез, Т1-ВИ с КУ: массивное деструктивное гетерогенно накапливающее контраст объемное образование. Наряду с распространением в паравертебральные ткани имеется выраженный эпидуральный компонент опухоли, вызывающий тяжелый стеноз спинномозгового канала и сдавление спинного мозга.
(Справа) Аксиальный КТ-срез шейного позвонка: деструктивное образование позвонка, характеризующееся инфильтративным ростом и распространяющееся в превертебральные мягкие ткани. В толще опухоли присутствуют мелкие точечные кальцинаты.
1. Клиническая картина хондросаркомы позвоночника:
• Наиболее распространенные симптомы/признаки:
о Локальный болевой синдром, обычно достаточно длительно продолжающаяся симптоматика
о Неврологическая симптоматика наблюдается в 45% случаев хондросарком позвоночной локализации:
- Слабость мышц, парестезии, паралич
о Пальпируемое объемное образование
2. Демография:
• Возраст:
о 20-90 лет, пик заболеваемости: 40-60 лет
• Пол:
о М:Ж = 2 : 1
• Эпидемиология:
о 3-е место среди первичных злокачественных опухолей костей
о 2-е место среди первичных нелимфопролиферативных злокачественных опухолей позвоночника о 10-25% всех первичных сарком костей
о Внекостные ХС: 2% всех сарком мягких тканей
4. Лечение хондросаркомы позвоночника:
• Радикальная резекция «единым блоком»:
о При позвоночной локализации опухоли радикальная резекция невозможна
• Имеются доказательства о некотором снижении числа местных рецидивов при назначении адъювантной лучевой терапии
е) Диагностическая памятка. Следует учесть:
• Ускорение роста или появление болевого синдрома при энхондроме или остеохондроме заставляет заподозрить саркоматозную трансформацию этих опухолей
• Светлоклеточную ХС бывает невозможно отличить от доброкачественных хондроидных опухолей (хондробластома, энхондрома)
• Значительный риск отсевов опухолевых клеток и развития местного рецидива при биопсии или резекции опухоли методом «кускования»
ж) Список использованной литературы:
1. Groves ML et al: Epidemiologic, functional, and oncologic outcome analysis of spinal sarcomas treated surgically at a single institution over 10 years. Spine J. ePub, 2014
2. Yin H et al: Prognostic factors of patients with spinal chondrosarcoma: a retrospective analysis of 98 consecutive patients in a single center. Ann Surg Oncol. 21(11):3572-8,2014
3. McLoughlin GS et ai: Chondroma/Chondrosarcoma of the spine. Neurosurg Clin N Am. 19(1):57-63, 2008
Хондросаркома
Хондросаркома – это злокачественная опухоль скелета, происходящая из хрящевой ткани. Может развиваться на неизмененных костях или образовываться в результате перерождения некоторых доброкачественных опухолей. Проявляется прогрессирующими болями и припухлостью в области поражения. В некоторых случаях отмечается местное повышение температуры, расширение сети подкожных вен над зоной опухоли и ограничение движений в близлежащем суставе. Возможно несколько вариантов течения – от относительно благоприятного, с медленным ростом и поздним метастазированием до неблагоприятного, с быстрым ростом и ранним появлением метастазов. Патология диагностируется по результатам рентгенографии, КТ, МРТ. Лечение хирургическое – резекция кости, ампутация или экзартикуляция.
МКБ-10
Общие сведения
Хондросаркома – второе по распространенности злокачественное новообразование скелета. По различным данным составляет от 7 до 16% от общего количества злокачественных опухолей костей. Лечение хирургическое – радикальная операция, при которой производится удаление новообразования вместе с окружающими тканями. Примерно в 60% случаев болезнь выявляется у пациентов среднего и пожилого возраста (40-60 лет). Однако страдать этим заболеванием могут люди всех возрастов. Самое раннее появление опухоли отмечено в возрасте 6 лет, самое позднее – в возрасте 90 лет. У мужчин хондросаркома обнаруживается в 1,5-2 раза чаще, чем у женщин.
Причины хондросаркомы
Причины возникновения новообразования не выяснены. Неоплазия может развиваться первично или выявляться при озлокачествлении ряда диспластических процессов. Возможно поражение любых костных структур, однако чаще страдают кости таза, кости плечевого пояса, ребра, плечевые и бедренные кости.
Классификация
С учетом происхождения все хондросаркомы делятся на первичные и вторичные. Первичные, в свою очередь, подразделяются на центральные (растущие внутри кости) и периостальные или периферические (растущие по наружной поверхности кости). Среди вторичных хондросарком выделяют опухоли, возникшие в результате озлокачествления хондром, хондромиксоидных фибром, хондробластом, костно-хрящевых экзостозов или опухолей при хондроматозе костей (болезни Олье-Маффучи). Первичные хондросаркомы выявляются в 90% случаев, вторичные – 10% случаев.
В зависимости от особенностей строения различают типичные, светлоклеточные, анапластические и недифференцированные хондросаркомы. Кроме того, существует классификация степени злокачественности хондросарком с учетом особенностей опухоли, выявленных во время гистологического исследования:
- 1 степень злокачественности. Межклеточное вещество преимущественно состоит из хондроидной ткани, в которой расположены хондроциты с плотными мелкими ядрами. Многоядерных клеток мало, фигуры митоза отсутствуют.
- 2 степень злокачественности. Межклеточное вещество чаще миксоидное, клеток больше, чем при 1 степени злокачественности, отмечаются скопления клеток по периферии долек. Ядра увеличены, выявляются единичные фигуры митоза. Есть зоны разрушения (некроза).
- 3 степень злокачественности. Межклеточное вещество миксоидное. Клетки располагаются в межклеточном веществе группами или тяжами. Выявляется большое количество клеток неправильной или звездчатой формы. Много многоядерных клеток и клеток с увеличенными ядрами. Наблюдаются фигуры митоза. Есть обширные некротические очаги.
Чем выше степень злокачественности хондросаркомы, тем больше вероятность раннего образования метастазов и возникновения рецидива при хирургическом удалении опухоли.
Симптомы хондросаркомы
Клиническая картина зависит от вида и степени дифференцировки клеток опухоли. При высокодифференцированной хондросаркоме болезнь может развиваться в течение нескольких лет. Как правило, такое течение наблюдается у больных в возрасте 30 лет и старше. При изучении истории болезни выясняется, что пациента длительное время беспокоили сначала неприятные ощущения, а потом слабые, медленно прогрессирующие боли в области поражения. Болевой синдром мог усиливаться в ночное время, ослабевал под действием обезболивающих препаратов, но не исчезал после отдыха.
Опухоль может достигать значительных размеров, вызывать визуально видимую деформацию или определяться при пальпации. В ряде случаев также отмечается повышение температуры кожи и расширение подкожных вен над областью хондросаркомы, хотя эти симптомы выражены не так значительно, как при других злокачественных опухолях костей. Иногда выявляется ограничение движений в близлежащем суставе.
При низкодифференцированных формах хондросаркомы наблюдается более бурное течение. Как правило, до обращения пациента к врачам проходит не более 1-3 месяцев. Основной жалобой, как и в предыдущем случае, является боль в месте поражения, иногда усиливающаяся в ночное время и не исчезающая после отдыха. Однако при низкодифференцированных формах опухоли боли устойчивее к действию анальгетиков.
Болевой синдром отличается постоянством и быстро нарастает. Припухлость также увеличивается быстрее, чем при относительно благоприятном варианте течения. Повышение местной температуры, ограничение движений в расположенном рядом суставе и расширение подкожных вен встречается с той же частотой, что и при высокодифференцированных опухолях. Низкодифференцированные формы хондросаркомы чаще возникают в молодом и юношеском возрасте и отличаются более высокой частотой рецидивов.
При всех видах хондросарком большого размера, расположенных в области костей таза, может наблюдаться ряд характерных симптомов, обусловленных давлением опухоли на соседние органы и ткани. При сдавлении седалищного сплетения возникают боли, отдающие в ягодицу и по задней поверхности бедра. При сдавлении шейки мочевого пузыря возможны затруднения мочеиспускания. При сдавлении подвздошной вены может развиться односторонний отек нижней конечности на стороне поражения.
Отдаленные метастазы чаще возникают при низкодифференцированных формах хондросарком. Злокачественные клетки попадают в другие органы с током крови (гематогенным путем). Обычно поражаются регионарные лимфатические узлы, печень, легкие и головной мозг. Для периостальных хондросарком характерен особый вид метастазирования. Вокруг таких опухолей существует реактивная зона – область, отделяющая новообразование от окружающих тканей. Периферические хондросаркомы прорастают эту зону и образуют так называемые прыгающие метастазы (сателлитные узлы) – очаги злокачественных клеток, не имеющие непосредственной связи с основной опухолью. Такие очаги располагаются либо в самой реактивной зоне, либо поблизости от нее в толще здоровых тканей.
Диагностика
Диагностику заболевания осуществляют врачи-онкологи, к которым больных обычно направляют травматологи и ортопеды. Клинические симптомы при хондросаркоме неспецифичны, поэтому диагноз выставляется на основании дополнительных исследований. При центральных хондросаркомах на рентгеновских снимках обнаруживается очаг деструкции неправильной формы с нечеткими очертаниями, обычно расположенный в метадиафизе. Иногда опухоль выглядит крапчатой из-за мелких очажков обызвествления. Кость вокруг очага вздута.
При периферических хондросаркомах на рентгенограммах выявляется контрастное образование бугристой формы с нечеткими контурами, расположенное на наружной поверхности кости. В переходной зоне между нормальной костью и измененной опухолевой тканью отмечается неравномерное уплотнение. Кортикальный слой кости в этой зоне неровный. Как и при центральной хондросаркоме, может выявляться крапчатость из-за участков обызвествления.
Для уточнения диагноза выполняют трепанобиопсию кости. Забор материала производится из нескольких участков опухоли. В процессе гистологического исследования определяется степень злокачественности хондросаркомы. Как правило, перечисленных исследований достаточно для точной диагностики. В отдельных случаях могут понадобиться дополнительные методы: МРТ кости, компьютерная томография и остеосцинтиграфия. Для выявления метастазов в легких пациентам с хондросаркомой назначается рентгенография грудной клетки.
Лечение хондросаркомы
Пациенты госпитализируются в отделение онкологии. Большинство хондросарком устойчивы к химиотерапии и лучевой терапии, поэтому основным способом лечения при этом заболевании является хирургическая операция. При хондросаркомах 1 и 2 степени злокачественности выполняется удаление новообразования. Хондросаркому иссекают единым блоком вместе с тканями реактивной зоны и некоторым запасом окружающих здоровых тканей, чтобы в ране не осталось опухолевых клеток. В зависимости от размера и локализации опухоли проводится либо резекция части кости, либо ее удаление с последующим эндопротезированием.
При хондросаркомах 3 степени злокачественности может потребоваться радикальное хирургическое вмешательство – ампутация или экзартикуляция пораженной конечности. Если из-за общих противопоказаний или труднодоступности опухоли ее оперативное удаление невозможно, проводится химио- и лучевая терапия. Однако эти методы являются лишь паллиативными, направленными на замедление роста хондросаркомы, и не обеспечивают излечения.
Прогноз и профилактика
Прогноз при хондросаркомах всегда серьезный. Исход зависит от степени злокачественности неоплазии. При 1 степени пятилетняя выживаемость составляет 90%, при 2 степени – 45-60%, при 3 степени – около 30%. Профилактические мероприятия не разработаны.
Саркома позвоночника
Саркомы позвоночника – группа злокачественных опухолей, происходящих из незрелой соединительной ткани. Могут поражать кости, хрящи, сосуды и другие соединительнотканные структуры позвоночника. Проявляются болями, тазовыми расстройствами, нарушениями чувствительности и движений. Клиническая картина определяется видом саркомы позвоночника, уровнем поражения, расположением опухоли относительно спинного мозга и степенью повреждения спинного мозга. Диагноз выставляется с учетом анамнеза, жалоб, данных осмотра, результатов рентгенографии, КТ, МРТ, биопсии и других исследований. Лечение – операция, химиотерапия, радиотерапия.
Саркомы позвоночника – группа редко встречающихся соединительнотканных злокачественных опухолей позвоночника, характеризующихся взрывным ростом и быстрым прогрессированием. Несмотря на незначительную долю в общей структуре онкологической заболеваемости, саркомы позвоночника являются второй после рака причиной смертности больных злокачественными новообразованиями. Причиной большого количества летальных исходов становятся инфильтративный рост, раннее метастазирование и частое рецидивирование. Саркомы позвоночника особенно агрессивно протекают у детей и подростков, что обусловлено быстрым ростом соединительнотканных структур в этом возрастном периоде. Чаще страдают лица мужского пола. Лечение осуществляют специалисты в области онкологии, вертебрологии и неврологии.
Причины сарком позвоночника
Причины развития саркомы позвоночника точно не установлены. Предполагается, что заболевание возникает под влиянием группы факторов, в число которых входят некоторые ДНК- и РНК-содержащие вирусы, ионизирующее облучение, контакт с канцерогенными веществами и т. д. Ученые отмечают, что саркома позвоночника чаще развивается у лиц, в прошлом перенесших переломы и ушибы позвоночного столба. При этом большинство исследователей считают, что травма не является непосредственной причиной развития саркомы позвоночника, а лишь провоцирует рост уже имеющихся в организме аномальных клеток.
Существуют научные данные в пользу теории неблагоприятной наследственности. У пациентов детского и юношеского возраста имеет значение интенсивный рост костной, хрящевой и мышечной ткани. Установлено, что остеосаркома и саркома Юинга обычно развиваются у детей и подростков и крайне редко встречаются у больных старше 30-35 лет. Вместе с тем, некоторые виды сарком позвоночника поражают преимущественно людей старше 30 лет. Предполагается, что в подобных случаях определенное значение могут иметь некоторые заболевания позвоночника. При развитии сарком позвоночника у людей старше 40-45 лет обычно предполагают малигнизацию доброкачественной опухоли либо развитие болезни на фоне воспалительного или дегенеративно-дистрофического процесса.
Классификация сарком позвоночника
С учетом происхождения выделяют следующие виды сарком позвоночника:
- Остеосаркома – происходит непосредственно из костной ткани.
- Хондросаркома – происходит из хрящевой ткани.
- Саркома Юинга – происходит из ретикулоэндотелиальной ткани костного мозга.
- Ангиосаркома – происходит из ткани сосудов, обеспечивающих кровоснабжение позвоночного столба.
- Периостальная фибросаркома – происходит из наружного слоя надкостницы.
Наряду с перечисленными саркомами позвоночника, к онкологическим поражениям соединительной ткани позвоночного столба можно отнести миеломную болезнь – близкую к лейкозам злокачественную опухоль из плазматических клеток, очаги которой нередко обнаруживаются в позвонках. Кроме того, в позвоночнике могут выявляться узлы, возникшие в результате метастазирования сарком других локализаций. Такие новообразования называются метастатическими саркомами.
С учетом уровня дифференцировки клеток различают три вида сарком позвоночника: высокодифференцированные, среднедифференцированные и низкодифференцированные. Низкодифференцированные саркомы позвоночника быстрее растут, раньше метастазируют и чаще рецидивируют. Чем ниже уровень дифференцировки – тем более неблагоприятен прогноз. С учетом уровня поражения выделяют опухоли шейного, грудного, поясничного, крестцового и копчикового отдела позвоночника, с учетом локализации – новообразования, расположенные по передней, задней и боковой поверхности спинного мозга.
Симптомы саркомы позвоночника
Первым симптомом заболевания обычно становится боль. Вначале болевой синдром выражен слабо или умеренно, боли носят интермиттирующий характер, обычно усиливаются в ночное время. В отличие от болевого синдрома, обусловленного дегенеративно-дистрофическими процессами, боли при саркоме позвоночника не уменьшаются в покое. Из-за стертой симптоматики, отсутствия онкологической настороженности в отношении молодых пациентов и неправильной трактовки проявлений онкологического процесса (например, предположений о травматическом генезе болевого синдрома из-за частых незначительных травм у детей и подростков) на ранних стадиях саркома позвоночника нередко остается нераспознанной.
При прогрессировании интенсивность болей нарастает. Пациенты не могут заснуть или просыпаются от боли по ночам. Подвижность позвоночника ограничивается. Возникает корешковый синдром (радикулит), в зависимости от уровня поражения больные саркомой позвоночника предъявляют жалобы на боли в руках, ногах, пояснице или внутренних органах. При сдавлении спинного мозга вначале возникают нарушения чувствительности и движений, затем развиваются парезы, параличи и тазовые расстройства. У всех пациентов, страдающих саркомой позвоночника, отмечается снижение трудоспособности и нарушение повседневной активности. Выявляются анемия, повышение температуры, слабость, апатия, ухудшение аппетита и снижение веса. На поздних стадиях саркомы позвоночника возникают патологические переломы. Наблюдается гематогенное метастазирование с поражением легких, костей и головного мозга. Другие органы страдают редко.
Отдельные виды сарком позвоночника
Остеосаркома позвоночника встречается очень редко и составляет всего 1-2% от общего количества остеогенных сарком. Обычно возникает в период интенсивного роста скелета, иногда выявляется у взрослых пациентов моложе 30 лет. В литературе описаны случаи остеогенной саркомы позвоночника у больных старшего возраста, однако специалисты предполагают, что в подобных случаях речь идет не о первичном поражении, а о малигнизации при хондроматозе или болезни Педжета. Обычно поражает один поясничный позвонок. Метастазирует в головной мозг и в легкие. Метастазы в кости при остеогенной саркоме позвоночника диагностируются редко.
Хондросаркома позвоночника также является редкой злокачественной опухолью и составляет около 2,5% от общего количества хондросарком. Может быть первичной (возникшей из неизмененного хряща) или вторичной (развившейся на фоне хондроматоза, хондромы, хондромиксоидной фибромы или хондробластомы). Эта разновидность саркомы позвоночника диагностируется у лиц старше 30 лет, в детском возрасте встречается редко. Мужчины страдают чаще женщин. У молодых больных отмечается более бурное течение и быстрое прогрессирование. Поражаются преимущественно крестец и поясничные позвонки.
Саркома Юинга является одной из наиболее агрессивных злокачественных опухолей. На момент постановки диагноза отдаленные метастазы выявляются у 14-50% пациентов. Этот вид саркомы позвоночника развивается в детском и юношеском возрасте, после 30-35 лет встречается крайне редко. Мужчины страдают чаще женщин. Первичная опухоль представляет собой одиночный узел, обычно расположенный в теле позвонка. При прогрессировании саркома позвоночника может прорастать близлежащие структуры позвоночного столба, давать метастазы в другие позвонки и в ткань легких. Лимфатические узлы и другие кости скелета страдают редко.
Ангиосаркома – злокачественная опухоль сосудистого происхождения. Прогрессирует быстрее доброкачественных сосудистых опухолей, разрушает костные структуры и прорастает окружающие мягкие ткани. Эта разновидность саркомы позвоночника вызывает выраженные неврологические нарушения, часто становится причиной патологических переломов позвонков.
Миеломная болезнь (болезнь Рустицкого-Калера) – злокачественное новообразование из плазматических клеток. Поражает преимущественно костный мозг. Диагностируется у людей пожилого возраста, мужчины страдают чаще женщин. Обычно бывает множественной (с вовлечением позвонков, ребер, трубчатых костей и костей черепа), реже встречаются одиночные очаги. Вызывает многочисленные патологические переломы и искривления костей скелета. Может становиться причиной сдавления спинного мозга с развитием параплегии.
Диагностика саркомы позвоночника
Диагноз устанавливается с учетом жалоб, анамнеза, результатов общего и неврологического осмотра, данных инструментальных и лабораторных исследований. При проведении рентгенографии у больных саркомой позвоночника в пораженном позвонке обнаруживается очаг деструкции с неровными контурами. Выявляется разрушение кортикального слоя и округлая тень мягкотканного компонента новообразования. КТ и МРТ позвоночника позволяют уточнить размеры опухоли и ее взаимоотношения с близлежащими анатомическими структурами. В некоторых случаях для уточнения диагноза назначают сцинтиграфию.
Наряду с перечисленными методиками в процессе диагностики саркомы позвоночника используют исследование крови на онкомаркеры, иммуногистохимические и молекулярно-генетические исследования. Окончательный диагноз выставляют на основании результатов гистологического исследования. Забор материала осуществляют путем пункционной биопсии позвонка под контролем КТ или рентгеноскопии. Для выявления отдаленных метастазов назначают рентгенографию грудной клетки, КТ и МРТ головного мозга, рентгенографию и сцинтиграфию всего скелета.
Лечение и прогноз при саркоме позвоночника
Радикальное оперативное удаление опухоли зачастую невозможно из-за прорастания близлежащих тканей. При компрессии спинного мозга осуществляют паллиативные хирургические вмешательства. Ведущую роль в лечении саркомы позвоночника отводят комбинированной терапии. Назначают радиотерапию и полихимиотерапию с использованием этопозида, циклофосфана, доксорубицина и других препаратов. При отдаленных метастазах для увеличения эффективности лечения применяют лучевую терапию в высоких дозах с последующей пересадкой костного мозга или введением стволовых клеток.
Прогноз зависит от стадии процесса, распространенности и уровня дифференцировки саркомы позвоночника. Использование комбинированной терапии при локальных высокодифференцированных опухолях обеспечивает устойчивую ремиссию у 60-70% пациентов. Высокодозное облучение с последующей трансплантацией костного мозга позволяет добиться излечения 30% больных. При высокой чувствительности саркомы позвоночника к химио- и радиотерапии вероятность благоприятного исхода возрастает, половине пациентов удается дожить до 7 лет с момента окончания лечения.
Остеосаркома ( Остеогенная саркома )
Остеосаркома – это злокачественная опухоль, происходящая из костной ткани. Отличается склонностью к бурному течению и раннему метастазированию. На начальных стадиях проявляется локальной болью, похожей на боли при ревматизме. В дальнейшем появляется припухлость, ограничение движений в расположенном поблизости суставе. Боли становятся резкими, невыносимыми. Возникают метастазы. Патология диагностируется на основании анамнеза, результатов осмотра, рентгенографии, КТ, МРТ и других исследований. Лечение включает в себя операцию по удалению опухоли в сочетании с предоперационной и послеоперационной химиотерапией.
Остеосаркома (от лат. osteon кость, греч. sarkos мясо, плоть + oma опухоль) – злокачественное новообразование, возникающее из элементов кости. Для этой опухоли характерно ранее метастазирование и бурное течение. Ранее прогноз при этом заболевании был очень неблагоприятным. Пятилетняя выживаемость наблюдалась менее чем в 10% случаев. В настоящее время, в связи с появлением новых методов лечения, шансы пациентов существенно увеличились. Сегодня 5 лет после постановки диагноза переживает более 70% пациентов с локализованной остеосаркомой и 80-90% с чувствительной к химиотерапии опухолью.
По данным специалистов в сфере клинической онкологии, остеосаркома чаще наблюдается у молодых пациентов. Более двух третей всех случаев заболевания приходится на возраст 10-40 лет. При этом мужчины страдают вдвое чаще женщин. Пик заболеваемости приходится на период быстрого роста: 10-14 лет у девочек и 15-19 лет у мальчиков. После 50 лет такая опухоль встречается крайне редко.
Причины остеосаркомы
Причины развития заболевания пока не выяснены. Однако существует ряд обстоятельств, при которых риск ее возникновения увеличивается. К их числу относится лучевая терапия и химиотерапия, проводимая ранее по поводу другого онкологического заболевания. Сама по себе травма (ушиб или перелом) никак не влияет на вероятность возникновения опухоли. Тем не менее, в ряде случаев именно достаточно серьезное травматическое повреждение (патологический перелом) или необычные, сохраняющиеся в течение длительного времени после ушиба боли в пораженной области становятся причиной обращения к врачу-травматологу и последующего обнаружения остеосаркомы. В отдельных случаях остеосаркома развивается на фоне хронического остеомиелита. Риск образования опухоли также увеличивается при болезни Педжета (деформирующем остеите).
Патанатомия
Обычно заболевание поражает длинные трубчатые кости. Доля коротких и плоских костей составляет не более 20% от общего числа всех остеосарком. Нижние конечности поражаются в 5-6 раз чаще верхних. При этом около 80% от всего количества остеогенных сарком развивается в области дистального конца бедренной кости. Далее в порядке убывания по частоте располагаются большеберцовые, плечевые, тазовые и малоберцовые кости. Затем – кости плечевого пояса и локтевая кость. Кости черепа страдают редко, в основном – у детей или у пожилых людей.
Типичной локализацией остеосаркомы является область метафиза (часть кости, расположенная между суставным концом и диафизом). Тем не менее, около 10% от общего числа остеосарком бедра обнаруживаются в его диафизарной части, а метафиз при этом остается нетронутым. Кроме того у остеосаркомы существуют «излюбленные» места расположения в каждой отдельной кости. Так, у бедра обычно поражается дистальный конец, у большеберцовой кости – внутренний мыщелок, у плечевой – область, где расположена шероховатость дельтовидной мышцы.
При постановке диагноза остеосаркома проводится стадирование – оценка распространенности процесса. С учетом распространенности все остеосаркомы делятся на две большие группы:
- Локализованные саркомы. Клетки опухоли есть только в месте ее первоначальной локализации или окружающих тканях.
- Метастатические саркомы. Выявляется метастатическое поражение других органов.
Предполагается, что у 80% больных существуют микрометастазы, которые настолько малы, что не обнаруживаются при проведении дополнительных исследований. Кроме того, выделяют мультифокальную саркому, при которой опухоли одновременно возникают в нескольких (двух или более) костях.
Остеосаркома, как и другие злокачественные опухоли, в ряде случаев возвращается после лечения. Новая опухоль может возникнуть как в месте локализации предыдущей, так и в другой части тела (в области метастазов). Такое состояние называется рецидивом. Рецидив при остеосаркоме чаще всего развивается через 2-3 года после лечения и обнаруживается в легких. В дальнейшем рецидивы тоже возможны, но вероятность их развития уменьшается.
Симптомы остеосаркомы
Болезнь начинается исподволь, постепенно. Вначале пациента беспокоят тупые неясные боли, возникающие вблизи сустава. По своему характеру они могут напоминать болевой синдром при ревматических миалгиях, артралгиях, миозитах или периартритах. При этом выпот (жидкость) в суставе отсутствует. Опухоль постепенно растет, в процесс вовлекаются расположенные рядом ткани, и боли усиливаются. Пораженный отдел кости увеличивается в объеме, мягкие ткани над ним становятся припухшими, на коже возникают флебэктазии (сеть мелких расширенных вен). Формируется контрактура в расположенном рядом суставе. При локализации остеосаркомы на костях нижней конечности развивается хромота. Пальпация пораженной области резко болезненна.
Через некоторое время боли становятся нестерпимыми, лишающими сна. Они появляются как при нагрузке, так и в покое и не снимаются обычными анальгетиками. Остеосаркома продолжает стремительно расти, распространяясь на соседние ткани, прорастая мышцы и заполняя костномозговой канал. Клетки опухоли разносятся с током крови, «оседая» в различных органах и образуя метастазы. При этом чаще всего поражается головной мозг и легкие.
Диагноз остеосаркома выставляется на основании клинических данных, результатов инструментальных и лабораторных исследований. Врач-онколог расспрашивает пациента, обращая внимание на постепенное начало и неясные боли вблизи сустава, а также на усиление этих болей с течением времени. Припухлость в области поражения на начальных стадиях определяется всего у 25% пациентов. Флебэктазии возникают на поздних стадиях и также наблюдаются не у всех больных. Поэтому отсутствие данных симптомов не может являться поводом для исключения злокачественного новообразования.
Окончательный диагноз устанавливается на основании результатов дополнительных исследований: рентгенографии, сканировании кости и биопсии ткани, взятой из пораженного участка. Для выявления метастазов в других органах выполняется компьютерная томография и рентгенография.
В начальной стадии на рентгенограммах определяется остеопороз и смазанность контуров опухоли. В последующем выявляется дефект костной ткани. Нередко наблюдается характерная картина отслоения надкостницы с образованием «козырька». У детей часто обнаруживается игольчатый периостит – тонкие костные образования (спикулы), расположенные перпендикулярно по отношению к кости. На рентгеновском снимке такие образования создают типичную картину «солнечных лучей».
При исследовании биоптата выявляются клетки сарокоматозной соединительной ткани, часть которых образует остеоидные и атипичные костные клетки. Обнаруживаются серьезные нарушения структуры кости. Во многих случаях остеогенез (образование кости) слабо выражен и наблюдается только на периферии остеосаркомы. Остеосаркому дифференцируют с остеобластокластомой, хрящевыми экзостозами, эозинофильной гранулемой и хондросаркомой.
Лечение остеосаркомы
Тактика лечения выбирается с учетом места расположения остеосаркомы, стадии заболевания, возраста пациента, его общего состояния, наличия рецидивов и т. д. Лечение остеосаркомы проводится в отделении онкологии и включает в себя три этапа:
- Предоперационную химиотерапию для уменьшения первичной опухоли и подавления мелких метастазов. Используется ифосфамид, метотрексат, этопозид, а также препараты платины (цисплатин, карбоплатин).
- Хирургическое лечение для удаления опухоли. В прошлом при остеосаркомах выполняли ампутации и экзартикуляции. В настоящее время в большинстве случаев проводят щадящую органосохраняющую операцию – сегментарную резекцию пораженного участка с его заменой имплантатом из металла, пластика, собственной кости пациента или трупной кости. Ампутация необходима только при большом размере остеосаркомы, патологическом переломе, прорастании мягких тканей или сосудисто-нервного пучка. Хирургическим путем может удаляться не только первичная опухоль, но и крупные метастазы в легких. При поражении лимфатических узлов также выполняется их оперативное удаление (лимфоаденэктомия).
- Послеоперационную химиотерапию для окончательного подавления злокачественных клеток, которые могли остаться в области метастазов или месте расположения первичной опухоли.
Лучевая терапия при остеосаркоме малоэффективна и проводится только при наличии абсолютных противопоказаний к операции.
Прогноз при остеосаркоме зависит от определенных факторов как до, так и после лечения. Факторы, влияющие на прогноз до начала лечения остеосаркомы:
- Размер и место расположения опухоли.
- Стадия остеосаркомы (локализованная опухоль, наличие метастазов в других органах).
- Возраст и общее состояние здоровья пациента.
После лечения прогноз определяется эффективностью химиотерапии и результатом операции. Более оптимистичный прогноз – при значительном уменьшении местастазов и первичного очага после химиотерапии, а также при полном удалении опухоли.
В прошлом остеосаркома относилась к числу злокачественных опухолей с наиболее неблагоприятным прогнозом. Даже при том, что в ходе лечения проводились тяжелые калечащие операции – ампутации и экзартикуляции конечностей, пятилетняя выживаемость не превышала 5-10%. В настоящее время, в связи появлением новых методов лечения и применением эффективных органосохраняющих операций, шансы пациентов на благополучный исход существенно увеличились даже при наличии метастазов в легких. Пятилетняя выживаемость при локализованной остеосаркоме в наши дни составляет более 70%, а в группе с остеогенными саркомами, чувствительными к химиотерапии, этот показатель еще выше – 80-90%.
2. Ортопедия. Руководство для практикующих врачей/ Корнилов Н.В., Грязнухин Э.Г., Осташко В.И., Редько К.Г. - 2001
Читайте также:
