Рентгенограмма, КТ атланто-затылочной дислокации
Добавил пользователь Владимир З. Обновлено: 28.01.2026
а) Краниовертебральное сочленение. Переломы мыщелков затылочной кости подразделяются на два типа:
• Тип I = оскольчатый перелом, возникающий на фоне аксиальной нагрузки, при сохранении целостности одного из мыщелков перелом считается стабильным
• Тип II = перелом мыщелка затылочной кости в сочетании с переломом основания черепа, большинство переломов стабильны
• Тип III = отрывной перелом, возникающий вследствие натяжения крыловидных связок, может становиться причиной затылочно-шейной нестабильности
Согласно данным последних исследований (Maserati, 2009), первичная диагностика должна быть направлена на выявление изменений нормальных анатомический взаимоотношений в краниовертебральном сочленении. При выявлении в ходе первичного обследования перелома или изменения нормальных анатомических взаимоотношений показаны окципитоспондилодез или наружная стабилизация гало-аппаратом, а если первичное обследование по тем или иным причинам откладывается, показана иммобилизация жестким шейным воротником.
1. Атланто-затылочная диссоциация (дислокация)/дистракционное повреждение С0-С1. Полный (диссоциация) или частичный (подвывих) разрыв связок между затылочной костью и С1 может происходит в одном из трех направлений: (1) передне-верхнее смещение черепа относительно позвоночника — наиболее частое повреждение; (2) чисто дистракционное повреждение со смещением черепа вверх; (3) задняя дислокация черепа - наиболее редкий тип повреждения.
Для оценки характера травматических изменений краниовертебрального сочленения существует множество параметров, многие из которых были предложены еще в эпоху, когда рентгенография была единственным методом визуализации этой области. Современные же методы визуализации - КТ и МРТ-позволяют напрямую оценить состояние тканей в зоне повреждения, поэтому многие из ранее использовавшихся методик утратили свое значение. Согласно данным литературы, для оценки атланто-затылочного сочленения следует опираться на следующие параметры:
Базион-дентальный интервал (БДИ)-патологией считается увеличение его размера на сагиттальном КТ-срезе более 10 мм.
Суммарное смещение мыщелков (сумма расстояний между центрами мыщелков затылочной кости и мыщелковой ямкой С1 ) — патологией считается увеличение этого параметра более 4,2 мм.
Другие параметры, например, отношение Пауэрса или линии Ли, отличаются недостаточной чувствительностью и специфичностью, поэтому использовать их не рекомендуется. «Правило 12» Харриса для БДИ и базион-аксиального интервала применимолишь для стандартной рентгенографии, которая у пациента с острой травмой имеет ограниченное применение, в таких случаях чаще назначается КТ.
2. Переломы С1:
• Передняя дуга = вертикальный или поперечный перелом с отрывом длинной мышцы шеи
• Двусторонний перелом передней дуги с задним атланто-аксиальным подвывихом = перелом типа «плуг»
• Боковая масса = при сохранении целостности бокового полукольца атланта перелом считается стабильным, встречается редко
• Задняя дуга = встречается часто
• Перелом Джефферсона = сочетанное смещение боковых масс С1 относительно С2 на 6,9 мм и более свидетельствует о разрыве поперечной связки атланта и нестабильности
3. Атланто-аксиальная нестабильность:
• Превышающие физиологические пределы движения в С1-С2 сегменте
• Существует множество причин развития этого состояния
• → разрыв поперечной связки (наиболее часто)
• → перелом зубовидного отростка
• → нестабильный перелом Джефферсона
• → перелом боковой массы С1 или С2
• → односторонний разрыв крыловидной связки
• → разрыв крыловидной связки или текториальной мембраны
4. Классификация атланто-аксиальных ротационных подвывихов (Fielding, 1977):
• Тип I = ротация вокруг зубовидного отростка без передней дислокации (АДИ не увеличен)
• Тип II = ротация вокруг одной из боковых масс с передней дислокацией 3-5 мм (АДИ) (повреждение поперечной связки атланта)
• Тип III = ротация вокруг одной из боковых масс с передней дислокацией > 5 мм (повреждение поперечной и крыловидной связок)
• Тип IV = задняя дислокация С1, при которой атлант оказывается позади зубовидного отростка (встречается редко, обычно фатальна)
5. Зубовидный отросток:
• Тип I = отрывной перелом верхушки зуба
• Тип II = поперечный перелом зуба выше тела С2
• Тип III = перелом, захватывающий верхнюю часть тела С2
6. Переломы дуги С2 (Effendi, 1981):
• Тип I = двусторонний перелом межсуставной части дуги с передним подвывихом, не превышающим 3 мм (стабильные)
• Тип II = перелом межсуставной части дуги со смещением + передняя дислокация тела С2 за счет повреждения связок и межпозвонкового диска
• Тип III = переломы межсуставной части дуги с вывихом в дугоотростчатых суставах С2-3
7. Переломы тела С2 (Fujimura, 1996):
• Тип I = перелом каудо-вентрального угла тела С2
• Тип II = горизонтальная линия перелома, проходящая через тело С2 (каудальней, чем при III типе перелома зубовидного отростка)
• Тип III = взрывной перелом тела С2
• Тип IV = нестабильные переломы с сагиттальным направлением плоскости перелома
(Слева) На сагиттальной схеме показаны нормальные базион-дентальный интервал (БДИ) (красная линия) и базион-аксиальный интервал (БАИ) (желтая линия). БАИ -это расстояние между базионом и задней аксиальной линией (черная). Патологией считается увеличение БДИ более 10 мм на сагиттальном КТ -срезе. БАИ на стандартной рентгенограмме считается патологическим, если он превышает 12 мм.
(Справа) На сагиттальном КТ-срезе у пациента с АЗД определяется увеличение расстояния между базионом и верхушкой зуба (желтая линия), патологическое увеличение расстояния между базионом и задней аксиальной линией (оранжевая линия). Задняя аксиальная референсная линия обозначена белым. (Слева) На парасагиттальном КТ-срезе у пациента с АЗД определяется расширение суставных щелей сочленений С0-С1 и С1-C2. Суммарное смещение мыщелков (сумма расстояний между центральными точками мыщелков затылочной кости и суставных впадин С1 с обеих сторон) считается патологическим, если оно превышает 4,2 мм.
(Справа) На сагиттальном STIR МР-И определяется патологическое расширение и усиление сигнала суставных щелей сочленений С0-С1 и С1-С2. Этому пациенту по поводу атланто-затылочной и атланто-аксиальной диссоциации был выполнен задний спондилодез протяженностью от затылочной кости до СЗ позвонка. (Слева) КТ, аксиальной срез: множественные переломы кольца С1 без признаков компрессии спинномозгового канала.
(Справа) КТ, аксиальной срез: переломы передней и задней дуг С1 в сочетании с отрывом костного фрагмента на уровне прикрепления поперечной связки атланта.
б) Классификация переломов шейных позвонков:
1. Гиперфлексионные повреждения:
• Простой компрессионный перелом
• Передний подвывих: разрыв задних связочных стабилизирующих структур
• Двусторонний межсуставной вывих: нестабильный
• Флексионный перелом каудо-вентрального угла тела позвонка: нестабильный
• «Перелом глинокопателя» = отрывной перелом остистого отростка С7-Т1
P.S. В 1930-х годах в Австралии рабочие, занятые копанием глубоких рвов, порой вынуждены были выбрасывать глинозем на 3-5 метров выше себя, для чего использовались специальные лопаты с длинным черенком. Вязкая глина иногда не соскальзывала со штыка лопаты, а прилипала к нему, а рабочий чувствовал «щелчок» и острую боль в межлопаточной области и не мог продолжать работать. Так появилось название этого перелома.
2. Гиперфлексионно-ротационные повреждения:
• Односторонний вывих в дугоотростчатом суставе (блокада сустава)
• Может иметь место сочетанный перелом суставных отростков
• На рентгенограмме определяется переднее смещением тела позвонка, не превышающее % его диаметра
3. Гиперэкстензионно-ротационные повреждения:
• Переломы суставной колонны
4. Повреждения вследствие вертикальной компрессии:
• Перелом Джефферсона = перелом передней и задней дуг с образованием 2-4 фрагментов, расходящихся радиально
• Взрывной перелом = перелом с вовлечением средней колонны позвоночника и смещением фрагментов тела позвонка назад в спинномозговой канал
5. Гиперэкстензионные повреждения:
• Гиперэкстензионный вывих
• Отрывной перелом передней дуги С1 = перелом в области зоны прикрепления длинной мышцы шеи к переднему бугорку С1
• Разгибательный перелом каудо-вентрального угла тела С2
• Перелом задней дуги С1 =сдавление задней дуги С1 между затылком и остистым отростком С2
• Перелом пластинки дуги = между суставными и остистым отростками
• Перелом палача = двусторонний перелом межсуставной части дуги С2
• Гиперэкстензионный переломовывих: двусторонний перелом + вывих суставных отростков
6. Повреждения в результате бокового сгибания:
• Перелом крючковидного отростка
7. Классификация повреждений субаксиальных шейных позвонков (Vaccaro, 2007):
• Классификация учитывает три главных компонента повреждения: морфология повреждения позвоночника, целостность связочно-дискового комплекса и неврологический статус
• Каждый компонент повреждения подразделяется на подгруппы от наименее до наиболее тяжелых типов повреждений
(Слева) На схеме С2 позвонка показана локализация I, II и III типов переломов зубовидного отростка.
(Справа) КТ, фронтальный срез: косая линия перелома зубовидного отростка III типа, проходящая через основание отростка и верхнюю часть тела С2 с фрагментаций левой боковой массы С2. (Слева) КТ, сагиттальный срез: перелом межсуставной части дуги С2 без значительного смещения, ангуляции или дистракции.
(Справа) КТ, аксиальной срез: типичный случай травматического перелома межсуставных частей дуги С2 при классическом переломе палача. У этого пациента имел место наиболее простой тип повреждения (тип I), который, согласно классификации Levine и Edwards в модификации Effendi, можно отнести к ста (Слева) На схеме показано гиперфлексионное повреждение шейного отдела позвоночника с разрывом передней и задней продольных связок, межпозвонкового диска и межостистой связки с формированием эпидуральной гематомы и компрессией спинного мозга.
(Справа) Рентгенограмма в боковой проекции: двусторонний сцепившийся вывих С4-С5. При такой травме имеет место повреждение всех трех колонн позвоночника. (Слева) КТ, сагиттальный срез шейного отдела позвоночника: пациент с анкилозирующим спондилитом, определяется горизонтальная линия перелома, проходящая через тело С5 и основание остистого отростка со смещением проксимальных сегментов позвоночника кзади, что свидетельствует о гиперэкстензионном механизме травмы у данного пациента. Обратите внимание на типичную оссификацию передней продольной связки при анкилозирующем спондилите.
(Справа) КТ, сагиттальный срез: полный вывих шейного отдела позвоночника на уровне С5-С6. Тело С5 полностью смещено кпереди относительно С6. (Слева) Рентгенограмма в боковой проекции: гиперфлексионное повреждение шейного отдела позвоночника в виде двустороннего сцепившегося вывиха в дугоот-ростчатых суставах, расширения межтелового пространства, переднего подвывиха С6 относительно С7 на 50% и увеличение межостистого промежутка.
(Справа) КТ, аксиальный срез: признаки одностороннего вывиха в дугоотростчатом суставе. S Здесь определяется обратное нормальному взаиморасположение суставных отростков позвонка: нижний суставной отросток С6 располагается кпереди от верхнего суставного отростка С7 (расположение «спина к спине»).
в) Классификация переломов грудопоясничного отдела позвоночника:
1. Двухколонная модель Holdsworth (1963):
• В настоящее время ей на смену пришла классификация Denis
• Передняя колонна = ППС, тело позвонка, диск, ЗПС
• Задняя колонна = костные и связочные структуры, расположенные кзади от ЗПС
2. Трехколонная модель Denis (1983):
• Передняя колонна: ППС, фиброзное кольцо, передняя часть тела позвонка
• Средняя колонна: задняя стенка тела позвонка, фиброзное кольцо, ЗПС
• Задняя колонна: дугоотростчатые суставы, задние костные структуры, задние связки
• Трехколонная модель применима и по отношению к повреждениям нижнешейного отдела позвоночника
3. Подклассификация взрывных переломов Denis (1984):
• Тип А
• Аксиальная нагрузка, повреждение передней и средней колонн, нестабильные
• Повреждение верхней и нижней замыкательных пластинок
• Тип В и С
• Сгибательная и аксиальная нагрузка, повреждение передней и средней колонн, потенциально нестабильные
• В - повреждение верхней замыкательной пластинки
• С — повреждение нижней замыкательной пластинки
• Тип D
• Аксиальная нагрузка и ротация, повреждение всех колонн, нестабильные
• Модификация повреждения типа D для атланта (1986)
• D1 - взрывной перелом с боковым смещением, D2 — взрывной перелом с сагиттальным смещением
• Тип Е
• Боковая компрессия, повреждение всех колонн, потенциально нестабильные
(Слева) На сагиттальной схеме грудопоясничного перехода показаны компрессионные (клиновидные) переломы, захватывающие в первую очередь переднюю колонну позвоночника с сохранением целостности средней и задней колонн.
(Справа) На сагиттальной схеме показан перелом Шанса (перелом «ремня безопасности») на уровне грудопоясничного перехода, представляющий собой горизонтальный перелом на уровне тела и задних элементов позвонка (через все три колонны).
г) Патоморфологическая классификационная система Magerl/АО (1994):
• Типы А, В и С, характеризующие все распространенные варианты повреждений
• Каждый тип подразделяется на три группы, каждая из которых в свою очередь также подразделяется на три подгруппы (схема 3-3-3)
• Тип А: компрессионные переломы тел позвонков на фоне действия аксиальной нагрузки, без разрывов мягкотканных образований в поперечной плоскости (66%)
• Тип В: дистракционные повреждения передних и задних элементов без разрывов мягкотканных образований в аксиальной плоскости (14,5%)
• Тип С: аксиальные скручивающие силы, приводящие к разрывам передних и задних элементов и ротации (19%)
• Тяжесть повреждений увеличивается от типа А ктипу С, то же самое происходит и в подгруппах
• Стабильный тип А1 -это наиболее распространенный тип перелома (клиновидный компрессионный перелом)
• Тип АЗ соответствует взрывным переломам классификации Denis
• Нестабильные типы: АЗ.2, АЗ.3, В, С
д) «Load-sharing»2 классификация McCormack (1994):
• Разработана специально для того, чтобы оценить необходимость в реконструкции передней колонны позвоночника после задней транспедикулярной стабилизации
• Также применяется в качестве инструмента оценки выраженности повреждения и биомеханической стабильности позвоночника
• Степень повреждения позвонка
• → степень повреждения тела позвонка
• → степень смещения фрагментов
• → объем коррекции кифоза
е) Классификация и степень тяжести повреждений грудопоясничного отдела позвоночника (TLICS) (Vaccaro, 2006):
• Три главных компонента повреждения определяют окончательное числовое значение, согласно которому выбирается та или иная тактика лечения
• Механизм повреждения, целостность заднего связочного комплекса и неврологический статус
ж) Нестабильные переломы. Шейный отдел позвоночника:
• Атланто-аксиальная диссоциация
• Атланто-затылочная диссоциация
• Переломы мыщелков затылочной кости со смещением
• Перелом Джефферсона с суммарным смещением боковых масс С1 более 7 мм или расстоянием между фрагментами более 7 мм
• Переломы палача II, III типов
• Переломы зубовидного отростка I, II типов
• Передний подвывих субаксиальных шейных позвонков >3,5 мм
• Гиперфлексионные переломовывихи
• Гиперфлексионные переломы каудо-вентрального угла
• Гиперэкстензионные переломовывихи
• Взрывные переломы
Рентгенограмма, КТ атланто-затылочной дислокации
Лучевая диагностика атланто-затылочной дислокации
а) Терминология:
1. Сокращения:
• Атланто-затылочная дислокация (АЗД)
2. Синонимы:
• Краниоцервикальная диссоциация
• Затылочно-атлантная дислокация
3. Определения:
• Разрыв стабилизующих связок между затылочной костью и С1 ± между С1 и С2
б) Визуализация:
1. Общие характеристики атланто-затылочной дислокации:
• Наиболее значимый диагностический признак:
о Расширение промежутка между мыщелками затылочной кости и С1
о Увеличение расстояния между базионом и зубом
• Локализация:
о Аксиальная дистракция краниовертебрального сочленения (КВС) может приводить к атланто-затылочной или атланто-аксиальной дислокации:
- Согласно данным кадаверных исследований, возникновение повреждения на уровне С0-С1 или С1-С2 зависит от размеров верхней и нижней порций крестовидной связки, ориентации крыловидных связок и выраженности связки верхушки зуба
- Согласно одному из исследований, более чем у 1/3 пациентов с АЗД наряду с ней имели место и дистракционные повреждения С1-С2
2. Рентгенологические данные атланто-затылочной дислокации:
• Увеличение объема превертебральных мягких тканей (неспецифический признак)
• Увеличение интервала между базионом и верхушкой зуба (БДИ) > 12 мм
• Отношение Пауэрса (использовать его как критерий не рекомендуется):
о ВС = расстояние от верхушки ската (базион) до передней кортикальной пластинки задней дуги С1
о АО = расстояние от задней кортикальной пластинки передней дуги С1 до заднего края большого затылочного отверстия (опистион)
о ВС/АО > 1 свидетельствует о передней АЗД
о Чувствительность этого параметра низкая, ключевые его ориентиры порой бывает сложно идентифицировать
• Линия Ваккенгейма:
о Проводится вдоль заднего края ската:
- В норме ее продолжение располагается кзади от верхушки зуба
о При продольной или задней АЗД линия также будет располагаться кзади от зуба
о При передней АЗД линия идет через центр зуба или еще более кпереди
• Базион-аксиальный интервал (БАИ):
о Вертикальная линия, проходящая через базион
о Вертикальная линия, проходящая вдоль заднего края тела С2
о В норме у взрослых составляет от + 12 до -4 мм
о В норме у детей составляет от + 12 до 0 мм
• Атланто-затылочный интервал (АЗИ): пространство между мыщелками затылочной кости и С1:
о Диагностически значимым считается увеличение этого интервала более 4 мм
о Суставные щели обоих суставов должны быть симметричны
о При АЗД увеличение АЗИ может наблюдаться только с одной стороны
• Рентгенография является технически ограниченным методом: неадекватные параметры экспозиции, движение пациента, сложности укладки и плохая визуализация, особенно области КВС
2. Флюороскопия при атланто-затылочной дислокации:
• Для оценки состояния С0-С1 сочленения можно выполнить флюороскопическое исследование в условиях тракционной нагрузки
3. КТ при атланто-затылочной дислокации:
• Одностороннее увеличение АЗИ >2 мм:
о Нормальные пределы этого интервала составляют 0,5-1,8 мм у взрослых (у детей-больше):
- 1,4 мм (является максимальным значением у 97,5% людей)
о Увеличение суммарного атланто-затылочного интервала >4,2 мм - чувствительность 100%, специфичность 69%, точность 76%
• Расстояние между срединной затылочной и спиноляминарной линией С1 >4,2 мм:
о Может быть укорочено на фоне иммобилизации воротником в положении разгибания
• Базион-дентальный интервал: значения варьируют в пределах 1,4-9,1 мм:
о Нормальными у взрослых считаются значения < 8,5 мм (максимум для 97,5% людей)
• Спиноляминарный интервал С1-С2 > 7,8 мм:
о Суставная щель дугоотростчатого сустава С1 -С2 > 3 мм
• Переднее или заднее смещение С1 относительно базиона:
о Неконгруэнтность атланто-затылочных суставов хорошо видна на сагиттальных изображениях
• Отрывной перелом мыщелка затылочной кости или передней дуги С1
• Субарахноидальные кровоизлияния в области КВС связаны с АЗД и их обнаружение диктует необходимость прицельного поиска признаков повреждения атланто-затылочного сочленения
4. МРТ:
• Наиболее информативны в отношении повреждения связок МР-изображения в режиме STIR/T2:
о В одном из исследований, в которое было включено 16 детей с АЗД, признаки повреждения текториальной мембраны обнаружены у 71 % из них
о Изменение визуализации апикальной, крыловидных и передних атланто-аксиальных связок:
- В норме эти связки на МР-изображениях высокого разрешения и центрированных относительно КВС видны всегда
о Задняя атланто-аксиальная мембрана нередко остается интактной
о Достаточного количества данных о пациентах с признаками лишь повреждения связок без нарушения нормальных анатомических взаимоотношений по результатам КТ или МРТ нет:
- Для оценки стабильности С0-С1 сочленения можно выполнить флюороскопию в условиях тракционной нагрузки
• Расширение суставной щели между мыщелком затылочной кости и С1 > 2 мм и заполнение ее жидкостью:
о Может быть односторонним
• Переднее или заднее смещение С1 относительно основания черепа:
о Лучше всего видно на сагиттальных томограммах
• Эпидуральная и/или субдуральная гематома на уровне верхне-шейного отдела позвоночника
• Субарахноидальное кровоизлияние в заднюю черепную ямку
• Травма позвоночной артерии
• Превертебральная гематома
5. Рекомендации по визуализации атланто-затылочной дислокации:
• Наиболее оптимальный метод диагностики:
о КТ или МРТ
о КТ часто используется как первичный метод обследования при оказании неотложной помощи
о МРТ лучше позволяет оценить характер связочных повреждений
• Протокол исследования:
о Рекомендуемый протокол исследования травматологических пациентов, позволяющий полностью оценить состояние КВС:
- Фронтальные и сагиттальные STIR, Т2 изображения, а также МР-цистернография
- Аксиальные срезы обязательно должны включать область выше мыщелков затылочной кости
- 3D-волюметрический Т2-режим позволяет визуализировать связочные структуры КВС
о КТ-ангиография/МР-ангиография для диагностики травмы позвоночной и сонной артерий
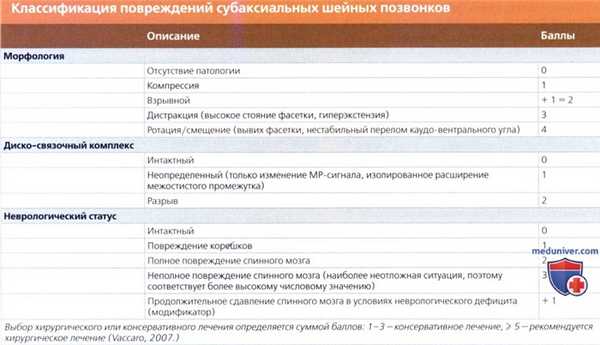
(Слева) КТ, фронтальный срез: расширение суставных щелей атланто-затылочных суставов (АЗС). Небольшие костные фрагменты представляют собой отрывные переломы нижне-медиального края мыщелков затылочной кости. Переломы в области прикрепления связок эквиваленты разрыву этих связок и только усиливают выраженность нестабильности КВС.
(Справа) Т2-ВИ, фронтальная проекция: расширение и гиперинтенсивность сигнала обоих АЗС. Также здесь видно нарушение непрерывности обеих крыловидных связок.
в) Дифференциальная диагностика атланто-затылочной дислокации:
1. Перелом мыщелка затылочной кости:
• Лучше всего видны на многоплоскостных КТ-реконструкциях
• Отрывные переломы мыщелков могут быть связаны с АЗД
2. Перелом С1 Джефферсона:
• Переломы передней и задней дуги С1
• Нередко можно наблюдать латеральное смещение боковых масс С1
3. Перелом зубовидного отростка С2:
• Перелом II типа нередко приводит к смещению фрагмента зуба кзади
• Отношение Пауэрса будет изменено
4. Атланто-аксиальный ротационный подвывих:
• Асимметрия боковых масс С1 относительно зуба
• Атланто-затылочные суставы и атланто-дентальный интервал не изменены
5. Синдром Дауна:
• Нетравматическая атланто-затылочная нестабильность
о Гипермобильность С1-С2 сочленения на фоне слабости крыловидных связок
о Связочная нестабильность, согласно данным исследований, наблюдается у 15-20% пациентов с синдромом Дауна
6. Ревматоидный артрит, взрослые:
• Нетравматическая атланто-затылочная нестабильность
о Паннус, приводящий к дестабилизации суставов и связок
• На рентгенограмме будут видны эрозии костных структур
• Паннус виден при КТ/МРТ
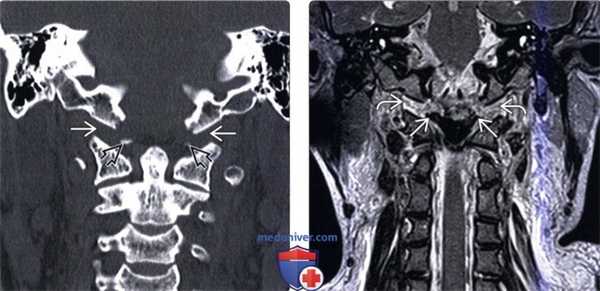
(Слева) Этот сагиттальный КТ-срез иллюстрирует передний подвывих мыщелка затылочной кости относительно С1. Видны свободно лежащие небольшие фрагменты мыщелка.
(Справа) Т2-ВИ, сагиттальная проекция: выраженные изменения связочного аппарата КВС, истончение и нарушение непрерывности текториальной мембраны. Передняя атланто-затылочная мембрана неправильной формы и натянута кпереди. Аномальный гипоинтенсивный сигнал от мягких тканей в надзубовидной области позволяет заподозрить повреждение апикальной, крыловидной и связки Баркова.
г) Патология:
1. Общие характеристики:
• Этиология:
о Высокоэнергетические травмы, например, в результате ДТП:
- Смещение головы относительно позвоночника или
- Вертикальная дистракция головы относительно позвоночника
• Сочетанные травмы:
о Внутричерепные кровоизлияния
о Травма ствола мозга и черепных нервов
о Переломы мыщелков затылочной кости, С1 и С2
о Связочные повреждения на уровне С1-С2
о Перелом костей лицевого черепа
о Травмы груди
2. Стадирование, степени и классификация атланто-затылочной дислокации:
• Продольная АЗД:
о Вертикальное смещение
о Возникает вследствие дистракции головы относительно позвоночника
• Передняя АЗД:
о Череп смещается кпереди относительно С1
о Возникает вследствие смещения головы вперед
• Задняя АЗД:
о Череп смещается кзади относительно С1
о Возникает вследствие смещения головы назад
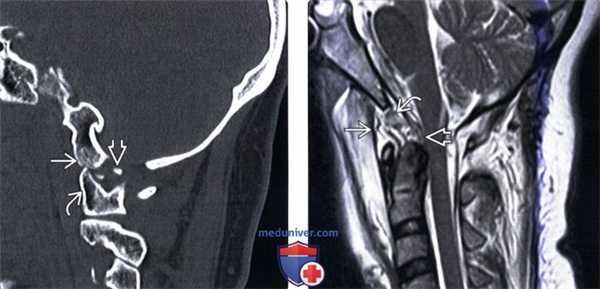
(Слева) КТ-ангиограмма, аксиальная проекция: изменение контура и сужение обеих позвоночных артерий. Здесь также видны признаки отека превертебральных мягких тканей. Сосудистые изменения могут варьировать от вазоспазма и расслоения стенки сонных и позвоночных артерий до полного их пересечения с экстравазацией контраста.
(Справа) Т2-ВИ, фронтальная проекция: расширение суставных щелей АЗС и атланто-аксиальных суставов (ААС) с обеих сторон. Механизмом травмы является гиперэкстензия АЗС и гиперфлексия ААС, что позволяет объяснить такой комбинированный характер повреждения.
д) Клинические особенности:
1. Клиническая картина атланто-затылочной дислокации:
• Наиболее распространенные симптомы/признаки:
о Нарушение дыхания, поражение черепных нервов, двигательные расстройства
о У 20% пациентов изначально нет признаков неврологического дефицита, такие пациенты нуждаются в пристальном внимании
• Другие симптомы/признаки:
о Развитие неврологической симптоматики в отсроченном периоде может быть связано с формированием посттравматического псевдоменингоцеле:
- Наблюдается в сочетании с гидроцефалией
2. Демография:
• Возраст:
о Чаще встречается в детском возрасте:
- Связано это с относительно большими размерами головы и горизонтальным расположением мыщелков затылочной кости
• Эпидемиология:
о Составляет < 1 % в структуре острой травмы шейного отдела позвоночника
3. Течение заболевания и прогноз:
• Нередко такие повреждения являются фатальными
• При условии правильной диагностики и адекватной стабилизации могут иметь благоприятный прогноз
• При значении базион-дентального интервала > 16 мм исходы лечения неудовлетворительные
• Высокая тяжесть повреждений по шкале ISS и полный перерыв спинного мозга напрямую коррелируют с высокими уровнями летальности
4. Лечение:
• При данных повреждениях показан окципитоспондилодез
е) Диагностическая памятка. Следует учесть:
• Ни один из лучевых признаков не отличается 100% чувствительностью
• Наиболее чувствительным КТ-признаком АЗД является суммарное смещение мыщелков затылочной кости, превышающее 4,2 мм
• Использовать с диагностической целью отношение Пауэрса не рекомендуется:
о Базион очень сложно идентифицировать на большинстве рентгенограмм, выполненных по поводу острой травмы позвоночника
о Не позволяет выявить заднее или вертикальное смещение
• Всем пациентам с признаками отека превертебральных тканей на верхне-шейном уровне показана КТ
ж) Список использованной литературы:
1. Theodore N et al: The diagnosis and management of traumatic atlanto-occipital dislocation injuries. Neurosurgery. 72 Suppl 2():1 14-26, 2013
2. Chaput CD et al: Defining and detecting missed ligamentous injuries of the occipitocervical complex. Spine (Phila Pa 1976). 36(9):709-14, 2011
3. Chaput CD et al: Survival of atlanto-occipital dissociation correlates with atlanto-occipital distraction, injury severity score, and neurologic status. J Trauma. 71(21:393-5,2011
4. Chang W et al: Diagnostic determinants of craniocervical distraction injury in adults. AJR Am J Roentgenol. 192(1):52-8, 2009
5. Horn EM et al: Survivors of occipitoatlantal dislocation injuries: imaging and clinical correlates. J Neurosurg Spine. 6(2): 113-20, 2007
а) Терминология:
• Разрыв стабилизующих связок между затылочной костью и С1
б) Визуализация атланто-затылочной дислокации:
• Увеличение объема превертебральных мягких тканей (неспецифический признак)
• Увеличение суммарного атланто-затылочного интервала > 4,2 мм — чувствительность 100%, специфичность 69%, точность 76%
• Увеличение БДИ > 8,5 мм (КТ у взрослых)
• Одностороннее расширение суставной щели атланто-затылочного сочленения > 2 мм:
о Расширенная заполненная жидкостью суставная щель между мыщелком затылочной кости и С1
• Наиболее информативна при повреждения связок МРТ в режиме STIR/T2
в) Дифференциаьлная диагностика:
• Перелом мыщелка затылочной кости
• Перелом С1 Джефферсона
• Перелом зубовидного отростка
• Ревматоидный артрит (взрослые)
(Слева) На схеме в сагиттальной проекции показан пример фатальной атланто-затылочной диссоциации с полным перерывом спинного мозга на уровне кранио-вертебрального сочленения. Кроме перерыва может наблюдаться и тракционное повреждение спинного мозга с развитием неврологического дефицита.
(Справа) Рентгенограмма в боковой проекции: отделение мыщелка затылочной кости от С1. Отношение Пауэрса (> 1), БАИ (> 12 мм) и БДИ (> 12 мм) являются классическими рентгенологическими критериями диагностики атланто-затылочной диссоциации. (Слева) КТ, сагиттальный срез: увеличение БДИ. В норме этот интервал на КТ-срезах у взрослых не должен превышать 8,5 мм, а на рентгенограммах в боковой проекции - 12 мм.
(Справа) КТ, сагиттальный срез: в мягкотканном режиме в вентральной части эпидурального пространства определяется гиперденсный участок, соответствующий кровоизлиянию. Патологический мягкотканный компонент также виден в надзубовидной области, что соответствует кровоизлиянию в области расположенной здесь связки. Кадаверные исследования показали, что для того, чтобы произошла АЗД, необходимо наступление разрыва текториальной мембраны и крыловидных связок.
г) Патология:
• Высокоэнергетическая травма, например, в результате ДТП
• Сочетанные повреждения:
о Повреждение ствола мозга и черепных нервов
о Переломы мыщелков затылочной кости, С1 и С2
д) Клинические особенности:
• Составляет < 1 % в структуре острой травмы шейного отдела позвоночника
• Нередко приводит к мгновенной смерти
• При условии правильной диагностики и адекватной стабилизации может иметь благоприятный прогноз
е) Диагностическая памятка атланто-затылочной дислокации:
• Ни одна из лучевых находок не отличается 100% чувствительностью
• Наиболее чувствительным КТ-признаком АЗД является суммарное смещение мыщелков затылочной кости, превышающее 4,2 мм
• Использовать с диагностической целью отношение Пауэрса не рекомендуется (обладает низкой чувствительностью и специфичностью)
• Обнаружение признаков субарахноидального кровоизлияния в области КВС должно настораживать и диктует необходимость прицельного поиска признаков повреждения атланто-затылочного сочленения
Лучевая диагностика перелома первого шейного позвонка (С1) Джефферсона
а) Терминология:
1. Синонимы:
• Взрывной перелом атланта
2. Определения:
• Перелом(ы) кольца С1
1. Общие характеристики перелома первого шейного позвонка (С1) Джефферсона:
• Наиболее значимый диагностический признак:
о Боковое смещение обеих суставных масс С1 относительно границ С2 на рентгенограмме через открытый рот
2. Рентгенологические данные перелома первого шейного позвонка (С1) Джефферсона:
• Рентгенография:
о Нарушение целостности С1
о Увеличение расстояния между зубовидным отростком и боковыми массами С1 на рентгенограмме через открытый рот:
- Ротация головы в норме может быть причиной изменения этого интервала и симулировать таким образом перелом
- Суммарное увеличение офсета боковых масс С1 относительно латеральных границ С2 > 7 мм позволяет заподозрить разрыв поперечной связки:
Потенциально нестабильное повреждение
о Расширение атланто-аксиального интервала:
- >4 мм -требует исключения разрыва поперечной связки
- > 7 мм-свидетельствует о разрыве поперечной связки:
Потенциально нестабильное повреждение
о Отек превертебральных мягких тканей на верхне-шейном уровне
о Сочетанные переломы С2 (переломы палача, зубовидного отростка)
о Переломы нижележащих позвонков встречаются нечасто
3. Флюороскопия:
• При нестабильных повреждениях будет виден подвывих
4. КТ при переломе первого шейного позвонка (С1) Джефферсона:
• Бесконтрастная КТ:
о Аксиальные КТ-срезы позволяют наилучшим образом визуализировать все фрагменты перелома:
- Множественные переломы дуг С1 (2-х, 3-х или 4-х фрагментарные переломы)
- Отрыв костного фрагмента внутренней поверхности кольца С1 в области прикрепления поперечной связки свидетельствует о нестабильном повреждении
о Могут наблюдаться самые различные варианты переломов кольца С1
о При кровоизлиянии в эпидуральное пространство могут визуализироваться соответствующие гиперденсные участки
• КТ-ангиография:
о При развитии сосудистой симптоматики нарушения мозгового кровообращения в вертебробазилярном бассейне может быть диагностировано нарушение целостности позвоночной артерии
5. МРТ при переломе первого шейного позвонка (С1) Джефферсона:
• Т1-ВИ:
о Отек превертебральных мягких тканей кпереди от С1
о Нарушение целостности кортикальных пластинок С1
• Т2-ВИ:
о Отек превертебральных мягких тканей
о При наличии контузии спинного мозга в его толще может быть виден гиперинтенсивный очаг отека:
Низкоинтенсивный сигнал в толще очага ушиба свидетельствует о кровоизлиянии
• МР-ангиография:
о Повреждение позвоночной артерии (при наличии такового) в виде расслоения стенки или окклюзии
6. Ангиография:
• Ангиография может быть информативна при невозможности исключения повреждения позвоночной артерии по данным КТА/МРА
• Эндоваскулярное вмешательство
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Бесконтрастная мультидетекторная КТ
• Протокол исследования:
о Любые признаки латерального смещения боковых масс С1 на рентгенограмме через открытый рот требуют проведения КТ
о Тонкосрезовая (< 1 мм) аксиальная КТ с последующей реконструкцией изображений:
- Максимально короткая продолжительность исследования, позволяющая минимизировать влияние эффектов движения на качество изображений
- Сагиттальные и фронтальные реконструкции:
Фронтальные реконструкции наиболее информативны для оценки латерального подвывиха боковых масс С1
о Обследование должно включать полностью весь шейный и верхнегрудной отделы позвоночника:
- Сочетанные переломы на других уровнях наблюдаются у 24-48% пациентов
о Аксиальные и сагиттальные Т1-ВИ, Т2-ВИ и сагиттальные STIR МР-И для оценки морфологии перелома, степени дислокации фрагментов, диагностики повреждения связок и отека мягких тканей
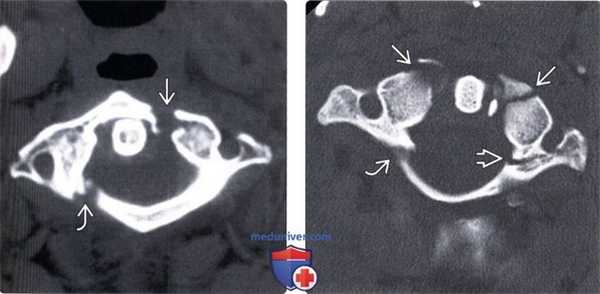
(Слева) КТ, аксиальный срез: взрывной перелом передней и задней дуг С1 с боковым расхождением фрагментов.
(Справа) КТ, аксиальный срез: симметричные переломы передней дуги С1, правой боковой части задней дуги и левой боковой массы, последняя линия перелома распространяется на отверстие поперечного отростка.
в) Дифференциальная диагностика перелома первого шейного позвонка (С1) Джефферсона:
1. Врожденные варианты строения, расщелины, мальформации атланта:
• Офсет боковых масс С1 относительно боковых масс С2 может достигать 1 -2 мм
• Расщелины задней дуги атланта встречаются у 4% людей, передней дуги-у 0,1 %
• 97% расщелин задней дуги атланта располагаются по срединной линии, 3% - в области борозды позвоночной артерии
• Могут наблюдаться различные варианты аномалий развития атланта
• Наиболее распространенная из них — частичная гемиаплазия задней дуги
• Расщелины, врожденные дефекты развития характеризуются ровными с хорошо выраженным кортикальным слоем краями
2. Ротационные подвывихи атланта, осевого позвонка:
• Обычно односторонние, сопровождаются ротацией и наклоном головы
3. Псевдоподвывих атланта у детей:
• Наиболее распространенная находка у детей в возрасте трех месяцев-четырех лет, обследование которым проводится по поводу относительно незначительной травмы
• Наблюдается у 90% и более детей в возрасте двух лет
• Причиной являются различия в скорости роста атланта и осевого позвонка
• Перелом Джефферсона в раннем детском возрасте встречается редко ввиду большей пластичности позвонка и наличия синхондрозов, которые действуют как буферные зоны
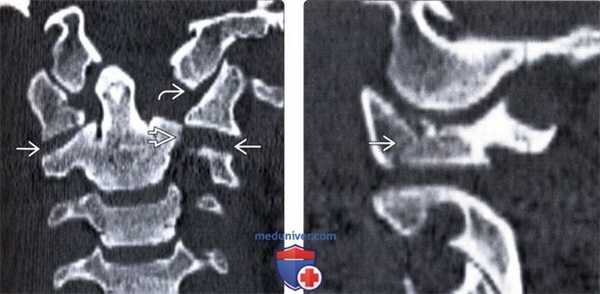
(Слева) КТ, фронтальный срез: латеральная дислокация боковой массы С1. Верхушка зубовидного отростка находится у края большого затылочного отверстия в связи с потерей высоты атланта. Обратите внимание на повреждение атланто-затылочного сустава и вывих в дугоотростчатом суставе С1-С2. Также здесь имеет место перелом левой суставной колонны С2.
(Справа) КТ, сагиттальный срез: часть взрывного перелома С1, линия которого проходит через боковую массу позвонка, подчеркивая роль аксиальной нагрузки со стороны мыщелка затылочной кости в механизме возникновения данного повреждения.
1. Общие характеристики перелома первого шейного позвонка (С1) Джефферсона:
• Этиология:
о Аксиальная компрессирующая сила, действующая со стороны свода черепа
о Перелом возникает при действии аксиальной нагрузки, действующей через мыщелки затылочной кости на боковые массы С1 при жесткой фиксации головы и шеи в вертикальном положении:
- Эффект клина
о Поперечная связка нередко остается интактной
о При повреждении поперечной связки стабильность перелома определяется целостностью крыловидных связок
• Сочетанные травмы:
о Переломы на других уровнях
о Повреждение позвоночной артерии: расслоение стенки или окклюзия
о Травма спинного мозга (редко)
2. Стадирование, степени и классификация перелома первого шейного позвонка (С1) Джефферсона:
• Тип I: двусторонний перелом одной из дуг атланта
• Тип II: сочетанные переломы передней и задней дуги:
о В т. ч. классический четырехфрагментарный перелом Джефферсона
• Тип III: перелом боковой массы атланта
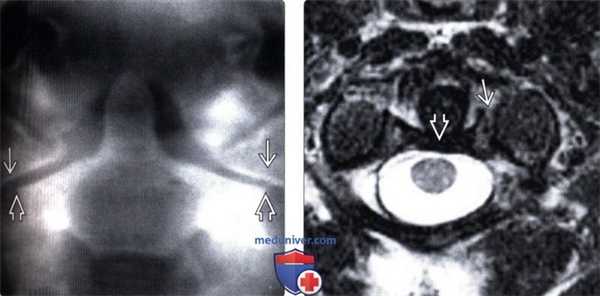
(Слева) На фронтальной томограмме, полученной через зубовидный отросток, отмечается латеральное смещение боковых масс С1 относительно боковых масс С2.
(Справа) На аксиальном Т2-ВИ пациента со взрывным переломов С1 видна интактная поперечная связка атланта. Обратите внимание на отрывной перелом костного фрагмента в области прикрепления этой связки при сохранении целостности самой связки.
1. Клиническая картина перелома первого шейного позвонка (С1) Джефферсона:
• Наиболее распространенные симптомы/признаки:
о Боль в подзатылочной области после компрессионной травмы (например, после ныряния)
о Спазм мышц шеи
о Ограничение объема движений
о Наклон головы
• Другие симптомы/признаки:
о Неврологический дефицит развивается нечасто, только при нестабильных повреждениях, переломах на других уровнях и травме сосудов:
- Травма верхнего отдела спинного мозга:
Потенциально фатальное повреждение вследствие развития апноэ
- Синдром задней нижней мозжечковой артерии, в частности синдром Валленберга
• Внешний вид пациента:
о Пострадавший в результате травмы
о Боль в подзатылочной области шеи
2. Демография:
• Эпидемиология:
о Переломы С1 составляют 6% всех травм позвоночника
о 1/3 всех переломов С1 представляют собой классические переломы Джефферсона
о У младенцев и детей раннего возраста встречаются редко
3. Течение заболевания и прогноз:
• Стабильный перелом:
о В большинстве случаев консолидация при консервативном лечении
е) Диагностическая памятка:
1. Следует учесть:
• КТ у пострадавших в результате травмы с выраженным болевым синдромом в области шеи должно быть рутинным исследованием
• Прицельно ищите признаки распространения перелома на отверстия поперечных отростков
• Для исключения других переломов необходимо включение в обследование и нижележащих позвонков
2. Советы по интерпретации изображений:
• Имеющие хорошо выраженный кортикальный слой края срединного дефекта дуги С1 с высокой долей вероятности свидетельствует о врожденном характере этого дефекта
• Офсет боковых масс С1 относительно С2 в 1-2 мм на рентгенограмме через открытый рот у детей младенческого возраста может быть вариантом нормы
Ассимиляция атланта
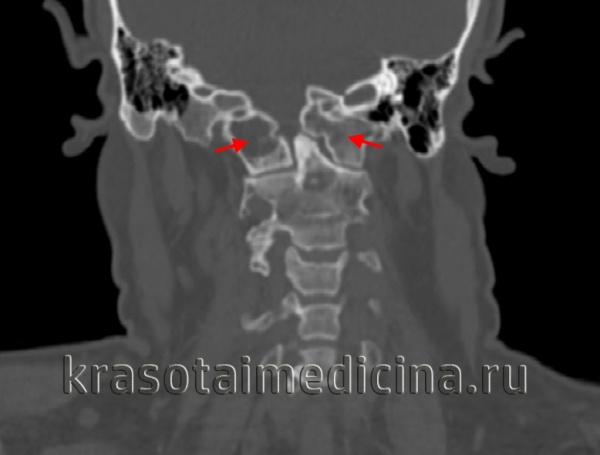
Ассимиляция атланта — частичное или полное сращение I шейного позвонка и затылочной кости черепа. Ассимиляция атланта может не сопровождаться клинически значимыми нарушениями. В других случаях она приводит к сдавлению структур краниовертебральной области (верхнего шейного отдела спинного мозга и продолговатого мозга), ограничению подвижности в верхнем шейном отделе позвоночника и развитию нестабильности сегментов нижнего шейного отдела. Диагностируется ассимиляция атланта путем рентгенологического исследования шейного отдела позвоночника и краниовертебрального перехода, дополнительно проводится Эхо-ЭГ, РЭГ, ЭЭГ, МРТ и КТ головного мозга, МРТ шейного отдела позвоночника. Лечится ассимиляция атланта в основном консервативными методами. Хирургические вмешательства проводятся с целью декомпрессии мозговых структур.
МКБ-10
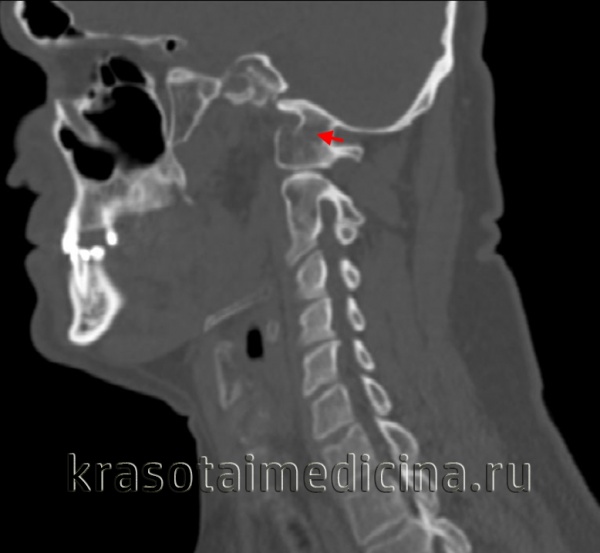
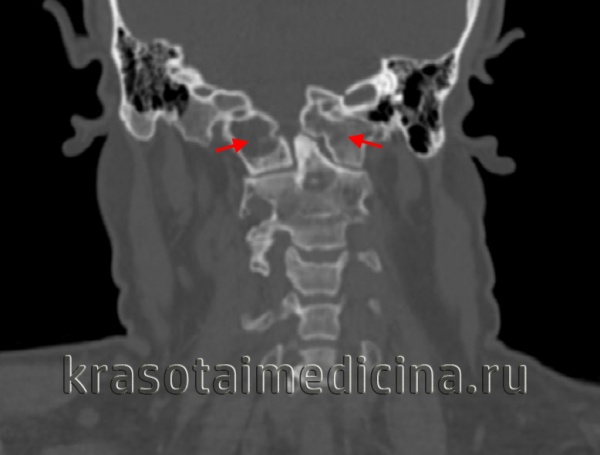
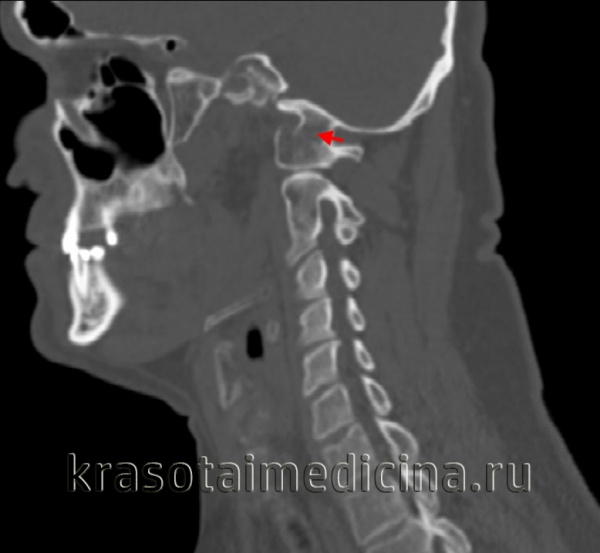
Общие сведения
Вместе с аномалией Кимерли и аномалией Киари ассимиляция атланта в неврологии и вертебрологии относится к врожденным аномалиям развития позвоночника. Встречается ассимиляция атланта примерно в 1-2% случаев и наиболее часто проявляется в возрасте от 20 до 30 лет. Как правило, развитие позвоночника происходит до 20-22 лет, причем шейный отдел оссифицируется в первую очередь. В норме суставные отростки I шейного позвонка (атланта) примыкают к мыщелкам затылочной кости. Ассимиляция атланта характеризуется плотным приращением атланта к затылочной кости. Зачастую ассимиляция атланта сочетается с его недоразвитием и смещенным положением по отношению ко II шейному позвонку, а также с базилярной импрессией — смещением вверх базилярного отдела затылочной кости, которое приводит к уменьшению объема задней черепной ямки и сдавлению расположенных в ней анатомических структур.
Причины
Ассимиляция атланта является нарушением формирования краниовертебральных структур в процессе эмбрионального развития. В некоторой степени подобные нарушения являются генетически детерминированными. Об этом свидетельствует большая частота встречаемости ассимиляции атланта в семьях, члены которых имеют те или иные аномалии развития ЦНС (менингоцеле, платибазию, гидромиелию, аномалию Киари и др.). К факторам, вызывающим нарушения в процессе внутриутробного развития, относятся:
- радиоактивное излучение
- тяжелые заболевания матери (сахарный диабет, порок сердца, сердечная недостаточность, бронхиальная астма и пр.)
- осложненное течение беременности: токсикоз, нефропатия и перенесенные в период беременности инфекции (корь, краснуха, цитомегалия, хламидиоз и пр.).
Патогенез
Развитие патологических изменений, которыми сопровождается ассимиляция атланта, может происходить двумя путями. Первый путь связан с тем, что ассимиляция атланта вызывает сужение и нарушение конфигурации большого затылочного отверстия, в результате чего возникает сдавление структур продолговатого мозга и верхних сегментов шейного отдела спинного мозга.
Второй патогенетический механизм обусловлен тем, что ассимиляция атланта приводит к сокращению амплитуды движений в верхнешейном отделе позвоночника. Ограничение движений в верхнем отделе за счет компенсаторных механизмов приводит к развитию повышенной подвижности в нижнем отделе шейного сегмента позвоночника. В результате гипермобильности увеличивается нагрузка на СIV-СV и СV-СVI межпозвонковые диски. Так может возникнуть их избыточная изношенность, ведущая к формированию нестабильности позвоночника на этом уровне.

Симптомы ассимиляции атланта
Нерезко выраженная ассимиляция атланта характеризуется бессимптомным течением и может на протяжении всей жизни пациента не давать о себе знать. Клинически значимая ассимиляция атланта дебютирует обычно после 20 лет. Ее проявления зависят от степени сращения атланта с затылочной костью и сочетания с другими врожденными аномалиями.
Ассимиляция атланта проявляется головными болями, которые могут иметь приступообразный характер и сопровождаться вегетативными реакциями: повышенной потливостью, тахикардией, колебаниями артериального давления, чувством жара в теле или наоборот зябкостью. При нарушении оттока цереброспинальной жидкости ассимиляция атланта проявляется чувством давления на глазные яблоки, тошнотой и рвотой. Возможны нарушения сна и боли в шее. Болевой синдром с локализацией болей в шейном отделе позвоночника зачастую появляется, если ассимиляция атланта сопровождается нестабильностью нижнешейных сегментов. Интенсивность боли может нарастать после физической нагрузки. При осмотре у таких пациентов выявляется повышенный тонус мышц шеи.
Ассимиляция атланта, приводящая к сдавлению верхних сегментов спинного мозга, обычно не сопровождается выраженной компрессионной миелопатией с тяжелыми двигательными нарушениями. Как правило, она проявляется легкими диссоциированными расстройствами чувствительности в области нижних шейных дерматомов, для выявления которых необходим тщательный неврологический осмотр.
Если ассимиляция атланта приводит к сдавлению структур продолговатого мозга, то наблюдаются признаки поражения выходящих из него черепно-мозговых нервов. Сдавление IX-XII пар проявляется нарушением глотания с поперхиванием во время еды, дезартрией, осиплостью голоса, снижением вкусовых ощущений. Поражение VIII пары черепно-мозговых нервов (преддверно-улитковый нерв) сопровождается развитием тугоухости, головокружением и появлением нистагма, VII пары — невритом лицевого нерва.
Диагностика
Клинические проявления, сопровождающие различные варианты ассимиляции атланта, и данные неврологического осмотра позволяют неврологу заподозрить нарушения, локализующиеся в шейном отделе позвоночника и краниовертебральной области. Для выявления ассимиляции атланта необходимо проведение:
- Рентгенографии ШОП. Рентген шейного отдела позвоночника с захватом затылочной кости в прямой и боковой проекциях позволяет визуализировать место сращения. На стандартных и функциональных рентгенограммах часто обнаруживаются признаки нестабильности СIV-СV и СV-СVI, которой сопровождается ассимиляция атланта: изменение высоты межпозвонковых дисков, смещение позвонков и нарушение параллельности их суставных поверхностей.
- ЭФИ. В ходе стандартного первичного обследования (ЭЭГ, Эхо-ЭГ и РЭГ) у пациентов с ассимиляцией атланта обычно определяется лишь повышенное внутричерепное давление.
- Томографии. В случаях, когда ассимиляция атланта сопровождается симптомами поражения продолговатого мозга, необходимо исключение другой церебральной патологии: опухоли головного мозга, сирингомиелической кисты, абсцесса. С этой целью проводится КТ или МРТ головного мозга, которые в случае ассимиляции атланта могут выявлять признаки гидроцефалии. МРТ позвоночника позволяет судить о степени сдавления спинного мозга.

Лечение ассимиляции атланта
Ассимиляция атланта при наличие клинических проявлений нуждается в проведении симптоматического лечения. Оно может осуществляться совместными усилиями неврологов, вертебрологов и ортопедов. Для купирования болевого синдрома применяют анальгетики, нестероидные противовоспалительные средства (нимесулид, мелоксикам, диклофенак), рефлексотерапию. Для понижения внутричерепного давления пациентам назначают мочегонные препараты (ацетазоламид, спиронолактон, маннит). В лечении нестабильности позвоночника применяется ношение воротника Шанца, ЛФК и массаж, электрофорез, ультрафонофорез. Для снятия выраженного болевого синдрома могут проводиться паравертебральные блокады.
Хирургически ассимиляция атланта лечится только в случаях значительного сдавления спинного или продолговатого мозга. Операция может включать расширение затылочного отверстия и декомпрессию спинного мозга путем ламинэктомии. Операции переднего и заднего спондилодеза применяются с целью стабилизации шейного отдела позвоночника.
Читайте также:
