Лучевая диагностика мицетомы пазухи носа
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Оперируем все виды новообразований в гайморовых пазухах. Результат — навсегда.
- Причины появления
- Виды новообразований
- Почему ЛОР-стоматология?
- Как мы лечим
- Госпитализация
- ЛОР-операции
- Этапы лечения
- Врачи
- Цены
Бесконтрольное и в 100% случаев бессимптомное появление новообразований в пазухах — главная опасность всех пациентов. Ужас ситуации в том, что в России не принят протокол ежегодных «чек-апов» с проведением компьютерной томографии придаточных пазух носа, только визуальный осмотр. Надежда на ЛОР врачей, принимающих пациентов со смежными состояниями, очень слабая, так как направления на КТ строго регламентированы, записаться через систему ОМС просто невозможно, иногда эта возможность издевательски предоставляется через несколько месяцев, а чаще пациенты просто игнорируют данную диагностику после череды трудностей с записью.
Причины появления новообразований
Разрастание новообразований в верхнечелюстных пазухах происходит по трем основным причинам:
Инфекция
Хронический воспалительный процесс риногенного (ЛОР) происхождения, например, отиты, гаймориты, при которых пациент не лечится у специалистов, ходит на работу, активно принимает таблетки из рекламы и «лечится» советами из интернета. Со временем иммунный ресурс заканчивается и начинается неконтролируемый процесс на фоне ослабленного многолетней инфекцией иммунитета.
Одонтогенные причины, связанные с зубами
Провоцирующие факторы стоматологического характера:
- несвоевременно вылеченные зубы, скрытно располагающиеся кисты. Кисты годами и десятилетиями постепенно захватывают всю окружающую кость, постепенно переползая в гайморову пазуху — самая частая картина, ежедневно наблюдаемая в нашем Центре. Старые кисты на корне зуба, бережно выращиваемые годами, чаще всего провоцируют переход воспаления в пазуху с появлением огромных новообразований;
- Различные терапевтические и хирургические манипуляции с механическим или химическим повреждением пазухи, которые я подробно описал выше, могут невольно спровоцировать ткани, которые постепенно спровоцируют появление новообразований в гайморовой пазухе, таких, как кисты и полипы;
- проникновение инородных тел, тут все так же — отломанный корешок зуба проник в пазуху, он провоцирует разрастание мягких тканей, далее все то же самое, инфекция, но только в центре инородное тело.
Травмы
Автотравмы, бытовые травмы, спортивные травмы могут также спровоцировать появление опухолей, полипов и слизистых кист гайморовой пазухи.
Виды новообразований
Практика и наблюдения показывают, что после провоцирующих факторов могут развиваться следующие новообразования, состояния и заболевания:
Новообразования годами разрастаются внутри пазухи тихо, без каких-либо проявлений и болей, никак не проявляются или иногда возникает клиническая картина с симптомами гайморита. Данные новообразования чаще обнаруживаются случайно на компьютерной томограмме, на обычном рентгеновском снимке мягкотканые новообразования невидимы.
Отсутствие болей, красноты, отеков и любых проявлений — главная опасность, со временем кисты гайморовой пазухи могут занять все свободное место в пазухе, травмировать и деформировать соседние анатомические структуры, растворить вокруг себя челюстную кость и убить корни соседних зубов.
Почему стоит доверить лечение отделению ЛОР-стоматологии
ЛОР-стоматология объединяет два направления медицинских услуг и вариантов лечения — отоларингологию и стоматологию. Это современный формат работы клиники по комплексной реабилитации при лечении травматических и воспалительных процессов на верхней челюсти, проникающих в гайморову пазуху или проходящих по ее границам.
Мы тщательно подходим к статистике и с сожалением вынуждены сообщить, что основным поставщиком пациентов являются наши коллеги, попавшие в тупик неуспешного плана лечения, первичных обращений в клинику не так много. К счастью, правильное и вовремя приостановленное неидеальное лечение всегда возможно развернуть от неуспешной развязки. Я очень благодарен нашим коллегам, не стесняющихся присылать к нам подобных сложных пациентов, несмотря на некоторый репутационный ущерб.
По нашей статистике 70% пациентов обратились в наш Центр после безуспешного консервативного лечения кист у ЛОР-врачей, бесконечного множества травматичных «проколов» гайморовой или попыток найти и уговорить стоматологов не удалять кисту зуба, а пролечить кисту без удаления.
Под этот запрос много лет назад ЛОР стоматология была выделена нами, как отдельное важное направление клинической работы.
Центр Приватной Стоматологии «Доктор Левин» много лет специализируется на оказании помощи пациентам с комбинированной ЛОР и стоматологической патологией. Лечебные и хирургические программы лечения проводят кандидаты медицинских наук, челюстно-лицевые хирурги с ЛОР-подготовкой.
Как мы лечим
Лечение проводится только комплексное и стремится к проведению в одно посещение, одномоментно:
Будьте уверены в том, что после операции мы никогда не задержим Вас в стационаре без крайней необходимости.
Киста околоносовой пазухи - симптомы и лечение
Что такое киста околоносовой пазухи? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нагорной Оксаны Александровны, ЛОРа со стажем в 16 лет.
Над статьей доктора Нагорной Оксаны Александровны работали литературный редактор Вера Васина , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Киста околоносовой пазухи (paranasal sinus cysts) — это патологическое образование, которое состоит из оболочки и полости, содержащей жидкость.
Синонимы заболевания: мукоцеле околоносовой пазухи и ретенционная киста. Код по Международной классификации болезней (МКБ-10): J34.1 – киста или мукоцеле носовых синусов.
Кисты бывают от небольших размеров, еле различимых на компьютерной томографии, до огромных, занимающих всю полость пазухи [13] [15] .
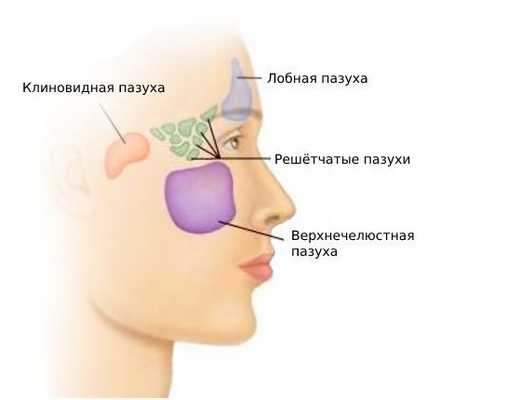
Кисты могут формироваться в различных околоносовых пазухах:
- в верхнечелюстных — 80 % от всех случаев;
- в решётчатом лабиринте (в ячейках решётчатой кости, в верхней группе околоносовых пазух) — 15 %;
- в клиновидной и лобной пазухах — 5 % [1][3] .
Эпидемиология
Зачастую кисты развиваются без симптомов и выявляются случайно на рентгенограмме черепа, поэтому оценить их распространённость сложно. При случайных рентгенологических и МРТ-исследованиях, по разным данным, кисты встречаются у 10–30 % пациентов [3] [14] [15] .
Причины заболевания
- хронический ринит и синусит;
- травмы с повреждением стенок околоносовых пазух — переломы верхней челюсти и орбиты, огнестрельные лицевые ранения, грубые стоматологические вмешательства и др.;
- длительное воздействие аллергенов и фоновых аллергических заболеваний — при аллергии выделятся много слизи и увеличивается вязкость назального секрета, что блокирует протоки желёз;
- хронический полипозный риносинусит; ;
- апикальный периодонтит — воспаление в области верхушки корня зуба;
- анатомические особенности — наличие костных выступов (септ) в просвете синуса, дополнительное соустье пазухи, аномальное развитие крючковидного отростка и др. [12][13]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кисты околоносовой пазухи
Кисты околоносовых пазух часто протекают бессимптомно. Клинические признаки, как правило, появляются при большом размере кисты и связаны с её давлением на стенки пазухи. Симптомы становятся выраженными, когда киста полностью закрывает просвет придаточной пазухи носа [10] .
Самый частый симптом у пациентов с кистой верхнечелюстных пазух — это периодическая тупая головная боль на стороне кисты, возникающая из-за раздражения рецепторов тройничного нерва.
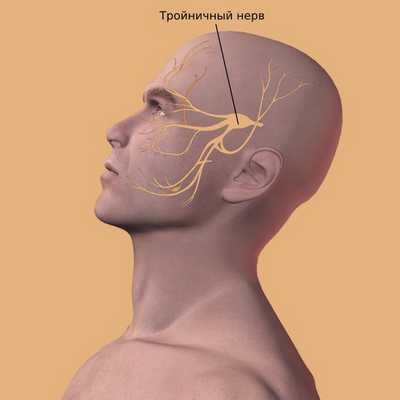
Со временем хронический болевой синдром приводит к изменениям со стороны психики: больные становятся раздражительными, развивается депрессия и нарушается сон.
Другие симптомы заболевания схожи с острым воспалением в пазухе (гайморитом):
- дискомфорт и чувство наполнения в области поражённой пазухи, которые усиливаются при наклонах головы вперёд;
- односторонняя заложенность носа;
- ощущение давления, тяжести и напряжённости около глазницы;
- боль в щеке, распространяющаяся на скулу и зубы;
- обильная вязкая слизь, стекающая по задней стенке глотки;
- нарушение обоняния;
- отёк щеки;
- дискомфорт в области челюсти и лба;
- признаки интоксикации (повышение температуры, общее недомогание, утомляемость, разбитость, снижение аппетита), которые появляются при нагноении кисты.
Если киста появилась давно и достигла больших размеров, то может сместиться глазное яблоко, из-за чего ухудшится зрение. Кисты ячеек решётчатого лабиринта вызывают изменения в слезовыводящих путях и приводят к хроническому слезотечению. Поэтому некоторые пациенты обращаются сперва не к отоларингологу, а к офтальмологу [11] .
В редких случаях может произойти самопроизвольный разрыв кисты и её опорожнение. При этом из одной половины носа вытекает прозрачная жёлтая жидкость. Когда отхождение жидкости прекращается, симптомы, связанные с давлением кисты на стенки пазухи, стихают.
В целом, клинические признаки болезни достаточно разнообразны и зависят от того, где расположена киста, её размера и продолжительности заболевания.
Патогенез кисты околоносовой пазухи
На слизистую оболочку носа и околоносовые пазухи постоянно воздействуют различные факторы: инфекционные агенты, химические вещества, температура и другие физические свойства воздушного потока.
Непрерывное выделение слизи и её циркуляция в полостях пазух и носа позволяют согревать и увлажнять вдыхаемый воздух, очищать его от взвешенных частиц, бактерий, вирусов и грибковых спор.
Cлизь состоит из двух слоёв:
- Наружного густого гелеобразного слоя толщиной 2 мкм. Его выделяют специальные бокаловидные клетки, расположенные в слизистой оболочке.
- Лежащего под ним более жидкого слоя (золя) толщиной 2–4 мкм. Золь выделяют подслизистые ацинозные железы. В нём содержатся ферменты, разрушающие плёнки болезнетворных микробов, и белки иммунной защиты: лизоцим и лактоферрин.
![Слизь и клетки эпителия [19]](/pimg3/luchevaya-diagnostika-mitsetomi-B48CE.jpg)
Киста формируется из-за изменений в слизистой оболочке околоносовых пазух: отёка, нарушения оттока слизи, гипоксии и ряда других причин, провоцирующих закупорку выводных протоков ацинозных желёз.
В дальнейшем продукты воспаления растягивают концевые отделы желёз. Их просвет постепенно заполняется густым содержимым, и формируется киста. Расширение протоков желёз ведёт к атрофии их перегородок, преобразованию малых желёз и кист в большие кисты. Киста растёт до тех пор, пока давление внутри неё не сравняется с давлением окружающих тканей [9] .
Кроме механической закупорки протоков желёз, к появлению кисты приводит повреждение ресничек мерцательного эпителия слизистой носа. В результате окончательно блокируется продвижение секрета из железистых протоков.
Также кисты могут развиваться как осложнение отёчной формы гайморита [10] . Воспалительный экссудат в просвете пазухи раздражает слизистую оболочку и усиливает выделения секрета в её полость. Если воспалительная жидкость не рассасывается, не выводится и длительно давит на слизистую оболочку, то это приводит к дистрофии и рубцовым изменениям желёз. При этом железы продолжают вырабатывать слизистый секрет. В результате формируются небольшие шаровидные ёмкости с тонкими фиброзными стенками, заполненные специфической жидкостью — будущие кисты [2] .
Классификация и стадии развития кисты околоносовой пазухи
По внутреннему содержимому кисты околоносовых пазух бывают:
- слизистыми;
- гнойными;
- серозными;
- заполненными воздухом [8] .
По месту образования различают кисты:
- верхнечелюстной пазухи;
- лобной пазухи;
- этмоидальные (в передних и задних ячейках решётчатого лабиринта);
- клиновидные (в самой задней пазухе, расположенной под основанием черепа).
По происхождению:
- Ретенционные кисты — истинные кисты, которые возникают из-за полной или частичной непроходимости выводных протоков желёз, вырабатывающих слизь. Истинные кисты выстланы эпителием слизистой оболочки [13][14] .
- Ложные кисты — это кистоподобные образования, происхождение которых до конца не изучено. Чаще возникают у мужчин. Возможные причины появления ложных кист: патология верхних зубов, воздействие аллергенов или инфекции. Ложные кисты образуются в толще слизистой оболочки и не имеют эпителиальной выстилки [13][14][15] .
- Одонтогенные кисты формируются вокруг воспалённого корня верхнего зуба и заполнены гноем. Они бывают радикулярными и фолликулярными. Первые образуются около воспалённого корня кариозного зуба и постепенно прорастают через атрофированную костную ткань челюсти в пазуху. Вторые возникают из фолликула воспалённого молочного зуба [1][8] .
Стадии заболевания
Различают три стадии развития кисты околоносовой пазухи:
- Бессимптомная — период, когда киста в пазухе не вызывает дискомфорта, обычно её размеры не превышают 1 см. У некоторых пациентов эта стадия может протекать длительно и не переходить в последующие. В таком случае кисту случайно обнаруживают при рентгенологическом или томографическом исследовании по другому поводу [3] . Как правило, лечение в этом случае не требуется, нужно лишь наблюдать, не будет ли киста расти.
- Стадия клинических проявлений — киста становится больше 1 см и появляются первые симптомы: головная боль и заложенность носа.
- Стадия развития осложнений — симптомы становятся выраженными: появляется гнойный насморк, сильно болит голова, возникают признаки интоксикации и отекают веки. Оболочка кисты может самопроизвольно прорваться, и патологическое содержимое истечёт из неё, в таком случае самочувствие временно улучшится.
Осложнения кисты околоносовой пазухи
Осложнения, связанные с нагноением кист:
- гнойный риносинусит;
- флегмона орбиты — разлитое гнойное воспаление глазничной клетчатки с её расплавлением и омертвением;
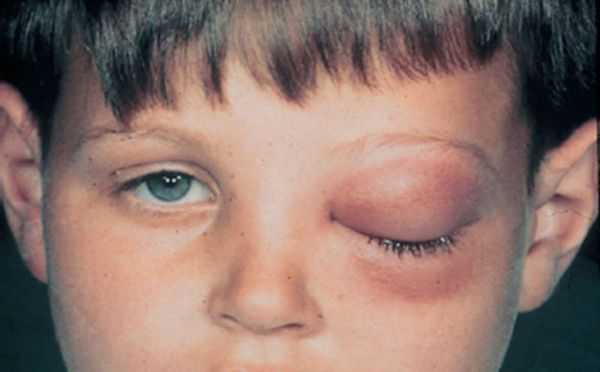
Осложнения, связанные с увеличением размеров кисты:
- Блок соустья пазухи и прилегающих внутриносовых структур — развивается из-за скопления циркулирующей слизи в околоносовых пазухах. Проявляется болезненностью в области переносицы, угла глаза или лба.
- Деформация лицевого скелета — редкое осложнение, при котором лобный отросток верхней челюсти выпячивается, переносица и слёзная борозда уплощаются и смещается глазное яблоко.
- Компрессия орбиты — сдавливаются структуры внутри глазницы, из-за чего нарушается зрение.
Диагностика кисты околоносовой пазухи
Диагностика включает: эндоскопию, рентгенографию придаточных пазух носа, мультиспиральную и конусно-лучевую компьютерную томографию, магнитно-резонансную томографию.
Эндоскопия
Врач осматривает полость носа жёстким или гибким эндоскопом. Метод позволяет оценить состояние выводного соустья, а также наличие или отсутствие отделяемого из синусов. Визуализировать кисту можно, если есть фонтанелла — добавочное соустье или дополнительное отверстие на стенке верхнечелюстной пазухи [9] .
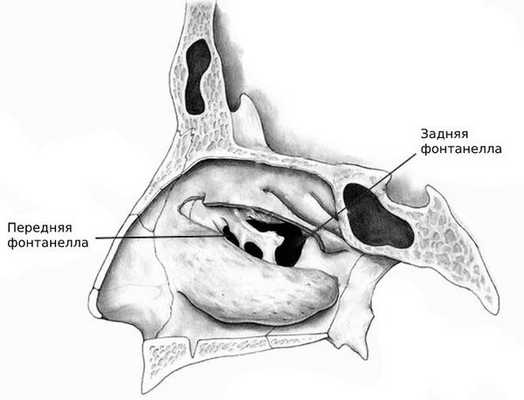
Рентгенография придаточных пазух носа
Скрининговый метод, позволяющий заподозрить кисту. Снимок делается в прямой проекции. Недостатки метода: невозможно посмотреть в проекциях сверху и сбоку, нет визуализации клиновидной пазухи, часто кисту ошибочно принимают за синусит.
Мультиспиральная компьютерная томография (МСКТ)
МСКТ — это метод лучевой диагностики, основанный на сканировании организма рентгеновскими лучами. Позволяет получить качественное трёхмерное изображение околоносовых пазух, полноценно изучить форму, плотность, размеры кисты и оценить её распространение в прилежащие структуры черепа [5] .
Конусно-лучевая компьютерная томография (КЛКТ)
КЛКТ — это современный рентгеновский метод исследования, разновидность компьютерной томографии. Он высоко информативен и применяется при диагностике в стоматологии, оториноларингологии и челюстно-лицевой хирургии. Позволяет выполнять точные измерения и визуализировать мельчайшие детали как костей, так и мягких тканей [4] .
Другие достоинства КЛКТ: лучевая нагрузка ниже, чем при КТ, нет наложения анатомических структур и искажения их размеров [4] [5] .
Магнитно-резонансная томография (МРТ)
МРТ проводится в двух режимах:
- Т1 — кисты дают средний либо слабый сигнал. Сила сигнала зависит от концентрации в них белка.
- Т2 — кисты дают очень интенсивный сигнал. Размеры кисты на изображении могут быть больше, чем на самом деле.
Вариабельность сигнала при МРТ не позволяет поставить окончательный диагноз. Чтобы уточнить или подтвердить его, после МРТ, как правило, проводится КЛКТ [16] .
Лечение кисты околоносовой пазухи
Лечение зависит от типа кисты, её расположения и размера. Если она меньше 1 см и нет выделений, то врач предлагает консервативные методы: регулярное обследование, таблетки, спреи и капли. Если киста больших размеров или есть гнойное отделяемое, то потребуется операция.
Медикаментозное лечение кист
Метод позволяет устранить неприятные симптомы и причины образования кисты: отёк, воспаление и блок соустья пазухи. Медикаментозное лечение эффективно и может облегчить состояние пациента на ранних стадиях заболевания. Однако оно не поможет, когда фиброзная оболочка кисты стала слишком плотной.
Применяются препараты:
- сосудосуживающие капли — быстро уменьшают отёк в области соустья и нормализуют вентиляцию пазух полости носа; лекарства этой группы вызывают зависимость, безопасно использовать их можно не более 5 дней подряд;
- антигистаминные средства — помогут, если киста вызвана аллергией;
- муколитики — нормализуют отток слизи;
- антисептики — помогают бороться с воспалением и очищают поверхность слизистой оболочки полости носа;
- топические глюкокортикостероиды — наиболее эффективны при лечении аллергической риносинусопатии, затяжных синуситов, гиперплазии слизистой оболочки в области соустья и остиомеатального комплекса;
- обезболивающие — уменьшают боль, возникшую из-за давления кисты на окружающие ткани [6] ;
- пробиотики — нормализуют микрофлору полости носа и носоглотки, что важно при лечении хронического воспаления верхних дыхательных путей.
Хирургическое лечение
- киста более 8 мм;
- неэффективность консервативного лечения;
- признаки нагноения внутри кисты [7] .
Самый популярный метод лечения кист — это прокалывание, или пункция. Хирург прокалывает стенку кисты тонкой иглой и откачивает гнойное отделяемое [1] . Однако этот метод имеет только временный эффект. Прокалывание кисты, как и самопроизвольное вытекание её содержимого, на некоторое время избавляет от боли. Но постепенно киста снова срастается и начинает накапливать гнойную жидкость. Чтобы удалить её полностью, потребуется более серьёзное хирургическое вмешательство [8] .
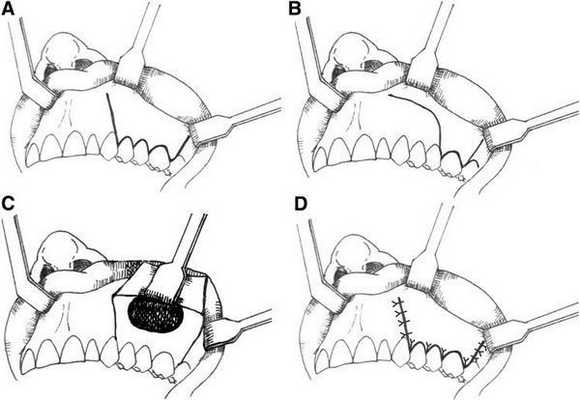
Гайморотомия по Колдуэллу — Люку
Проводится через разрез под верхней губой в полости рта. Это классический метод удаления кисты пазухи, однако сейчас он практически не используется из-за высокой травматичности: после операции могут формироваться рубцы, спайки и нарушаться работа пазух.
Микрогайморотомия
Малоинвазивная хирургическая методика, которая проводится через переднюю стенку гайморовой пазухи. В кости формируется отверстие 4–8 мм, и киста удаляется специальными инструментами. Выполняется под общим обезболиванием. Недостатком является риск повреждения ветвей тройничного нерва и формирование стойкой лицевой невралгии.
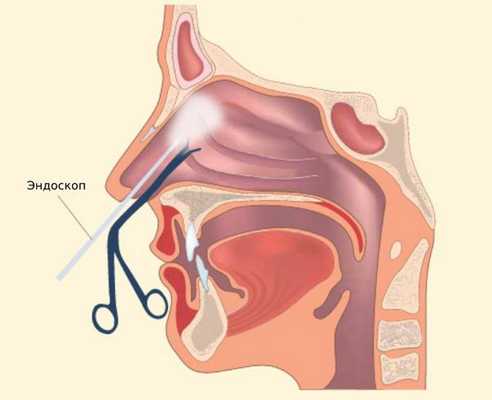
Функциональная эндоскопическая ринохирургия (Functional Endoscopic Sinus Surgery, FESS-хирургия)
Этот метод считается самым щадящим и эффективным: при процедуре не делаются ненужные надрезы и проколы на лице пациента. Выполняется через полость носа под контролем эндоскопа. Позволяет достигнуть всех околоносовых синусов, включая клиновидную, лобную пазухи и клетки решётчатого лабиринта. Операцию проводят под местной и общей анестезией [17] .
- можно применять для лечения детей;
- уменьшают вероятность рецидива кисты;
- в стационаре нужно находиться не более двух дней;
- разрез быстро заживает;
- операция не оставляет шрамов;
- нет риска, что появятся спайки [18] .
Относительные недостатки: требуются подготовленные специалисты и специальное оборудование, из-за чего операция стоит дорого.
Прогноз. Профилактика
Кисты околоносовых пазух возникают при длительном отёке слизистой оболочки полости носа и пазух. Причина этого — воспалительные и аллергические заболевания, поэтому прогноз зависит от их течения. Важно не допускать обострения болезни, которая привела к образованию кисты.
Если нормализовать функции носа, поддерживать адекватную вентиляцию околоносовых пазух и корректно провести операцию по удалению кисты, то прогноз благоприятный и риск рецидива крайне мал.
Чтобы предотвратить появление кист пазух, необходимо:
- своевременно лечить насморк и синусит;
- регулярно посещать стоматолога и вовремя лечить зубы;
- своевременно устранять аллергию и избегать аллергенов;
- проходить профилактические осмотры у оториноларинголога и аллерголога, соблюдать их рекомендации [6][8] .
При появлении боли и других симптомов кисты пазухи нужно немедленно обратиться к врачу.
Лучевая диагностика мицетомы пазухи носа
а) Терминология:
1. Синонимы:
• Грибковый шар, аспергиллома
2. Определение:
• Хроническая неинвазивная грибковая инфекция пазухи
• Колонизация грибками содержимого пазухи
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Гиперденсное содержимое в одной из околоносовых пазух:
- Мелкие округлые или вытянутые кальцианты
• Локализация:
о Обычно поражает одну пазуху
о Верхнечелюстная > основная >> лобная > решетчатая пазуха
• Размер:
о Не изменен, вздутие отсутствует
• Морфология:
о Может повторять форму пазухи или имеет овоидную (шаровидную) форму
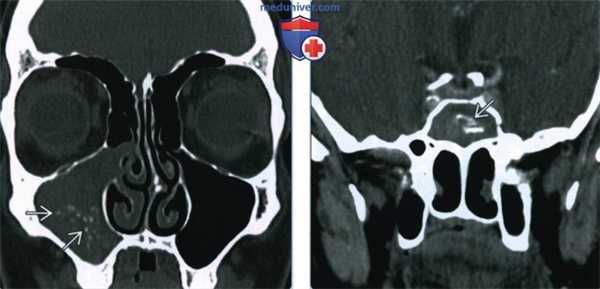
(Слева) При корональной КТ в костном окне определяются классические признаки мицетомы правой верхнечелюстной пазухи. Пневматизация пазухи снижена, но она не вздута. В пазухе визуализируется материал смешанной плотности (грибки и кальцинаты).
(Справа) При корональной КТ с КУ у пациента с мицетомой сфеноидальной пазухи визуализируются множественные кальцинаты в грибковом шаре. Пневматизация пазухи снижена, надкостница слегка утолщена, однако пазуха не вздута.
2. КТ при мицетоме пазух:
• КТ с КУ:
о Утолщенная слизистая оболочка может накапливать контраст
• «Костная» КТ:
о Снижение пневматизации или фокальное образование в просвете пазухи
о Центральная зона высокой плотности ± кальцинаты
о Хронические мукопериостальные изменения могут быть минимальными
3. МРТ при мицетоме пазух:
• Т1ВИ:
о Материал с вариабельным сигналом в пораженной пазухе
о Гипоинтенсивный (Т1) сигнал, обусловленный отсутствием воды в плотном солидном мицетоматозном образовании
• Т2ВИ:
о Гипоинтенсивный сигнал (макромолекулярный белок) может быть ошибочно принят за газ
• Т1ВИ С+:
о Воспаленная слизистая оболочка может накапливать контраст
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Изменения на КТ без КУ диагностические в большинстве случаев; лучше для обнаружения Са++
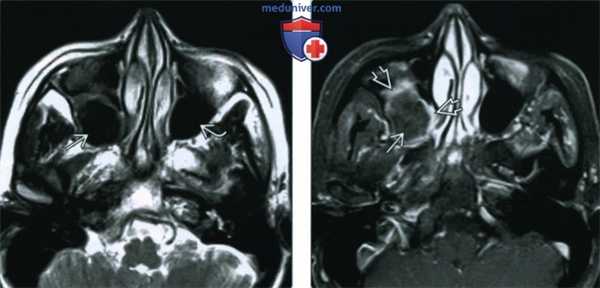
(Слева) МРТ Т2ВИ у женщины среднего возраста с жалобами на легкое ощущение распирания в лице: левая верхнечелюстная пазуха пневматизирована обычно, пневматизация верхнечелюстной пазухи справа снижена за счет материала, интенсивность сигнала в котором практически соответствует газу.
(Справа) При аксиальной МРТ Т1ВИ С+ FS определяется сигнал промежуточной интенсивности в правой верхнечелюстной пазухе, подтверждающий отсутствие газа в ней. Материал в пазухе не накапливает контраст, окружающая слизистая оболочка контрастируется в виде «ободка».
в) Дифференциальная диагностика мицетомы пазух:
1. Хронический риносинусит:
• Менее вероятно выглядит как объемное образование
• Реже содержит Са++
2. Аллергический грибковый синусит:
• Пациент с атопией и хроническим полипозным риносинуситом
• Поражение нескольких придаточных пазух со вздутием и эрозиями
• Гиперденсное (КТ) и гипоинтенсивное (MPT, Т1 /Т2) плотное содержимое
3. Мукоцеле носа/околоносовых пазух
• Снижение пневматизации и вздутие пазухи
• Лобные и решетчатые >> верхнечелюстные и основные пазухи
4. Инвазивный грибковый синусит:
• Пациент с иммунодефицитом
• Деструкция костей и инвазия мягких тканей
5. Инвертированная папиллома носа/пазух:
• Объемное образование в полости носа (средний носовой ход)
• Конволютивная, церебриформная
г) Патология:
1. Общая характеристика:
• Этиология:
о Рост грибков-сапрофитов в околоносовых пазухах
о Обычно Aspergillus fumigatus
2. Макроскопические и хирургические особенности:
• Плотное, творожистое, семисолидное содержимое
3. Микроскопия:
• Плотно «упакованные» гифы грибов без аллергической слизи
• Отсутствие инвазии тканей (слизистой оболочки, кровеносных сосудов, костей) по сравнению с острым инвазивным грибковым синуситом
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Бессимптомное течение или легкое ощущение распирания над пазухами
• Клинический профиль:
о Иммунокомпетентный, в целом здоровый пациент без атопии, без симптоматики или с минимальной симптоматикой
2. Демография:
• Возраст:
о Любой; чаще всего пациенты старшего возраста
• Пол:
о Чаще у женщин
3. Течение и прогноз:
• Вялое течение (несколько лет)
4. Лечение:
• Кюретаж - метод выбора (куративное лечение)
• Противогрибковая терапия не эффективна
е) Диагностическая памятка. Следует учесть:
• «Типичный» пациент: с легкой симптоматикой, иммунокомпетентный, с поражением одной пазухи
• Может сочетаться с другими формами хронического риносинусита
Мицетома околоносовой пазухи - симптомы и лечение
Что такое мицетома околоносовой пазухи? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюриной Юлии Викторовны, ЛОРа со стажем в 21 год.
Над статьей доктора Мисюриной Юлии Викторовны работали литературный редактор Елизавета Цыганок , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова
Мицетома (Mycetoma) — это грибковое поражение околоносовой пазухи, при котором скопление грибов и их отростков в просвете пазухи формируют шар. Как правило, болезнь сопровождают боль в лице, гнойные выделения и неприятный запах из носа, но иногда она протекает бессимптомно [11] .
Мицетому околоносовой пазухи также называют грибковым телом, грибковым шаром или синулитом. Мицетома околоносовых пазух не имеет ничего общего с грибковым поражением стопы (мадурская стопа, мадуромикоз, фикомицетома), которое представляет собой хроническое заболевание, проявляющееся безболезненным поражением подкожной клетчатки стоп.
![Мицетома гайморовой пазухи [16]](/pimg3/luchevaya-diagnostika-mitsetomi-96FCA.jpeg)
Распространённость мицетомы
Слизистая пазухи обычно не вовлечена в воспалительный процесс или может быть воспалена частично, в месте контакта с мицетомой. В связи с этим мицетому связывают с возникновением хронического риносинусита. По данным исследований, грибковые риносинуситы встречаются примерно в 8 % случаев от всех риносинуситов. Причём от 13,5 до 16,9 % из них протекает бессимптомно [14] . Однако отсутствие иммунологических методов диагностики и положительного эффекта противогрибковой терапии при консервативном лечении хронического риносинусита до сих пор ставит под сомнение факт влияния грибов на возникновение риносинусита [7] .
Причины мицетомы
Известно более 100 видов грибов, поражающих организм человека. Мицетому формируют грибы рода Пеницилл (Penicillium), Кандида (Candida), Аспергилл (Aspergillius), Мукор (Mucor), Альтернанрия (Alternaria) и Цефалоспориум (Cephalosporium) [4] . Этим грибам не нужен свет, поэтому придаточные пазухи являются идеальной средой для их развития и размножения [11] .
Грибы широко распространены в природе, например аспергиллы содержатся в гниющих продуктах, испорченной пище, почве и домашней пыли. Чаще всего в организм человека они попадают с воздухом. При этом грибы могут высеиваться со слизистой оболочки носа, пазух и носоглотки и у здоровых людей.
К факторам, провоцирующим развитие мицетомы, можно отнести длительный приём антибиотиков и иммунодепрессантов, а также сниженный иммунитет из-за сахарного диабета, ВИЧ-инфекции, трансплантации органов, лучевой терапии или гемодиализа при почечной недостаточности [11] .
Симптомы мицетомы околоносовой пазухи
Проявления мицетомы неспецифичны и напоминают рецидивирующий хронический синусит, для которого характерны стойкие выделения из носа, затруднённое носовое дыхание, головная боль или боль в области околоносовой пазухи. Реже снижается обоняние, закладывает уши, повышается температура тела, возникает общее недомогание и кашель (в особенности у детей) [1] .
Мицетома длительное время (от года до нескольких лет) может существовать бессимптомно и определяться только при рентгенологическом обследовании. Это связано с тем, что она находится в пазухе, но не прикреплена к слизистой и никак на неё не воздействует. Поэтому клинические проявления болезни зависят от локализации «грибкового шара». Чаще всего мицетому находят в верхнечелюстной (гайморовой) пазухе, реже — в клиновидной.
При поражении верхнечелюстной пазухи пациентов, как правило, беспокоит постоянная ноющая или приступообразная головная боль, ощущение тяжести, давление в подглазничной области, зубная боль, иногда заложенность носа со слизистыми и слизисто-гнойными выделениями.
При локализации в основной (клиновидной) пазухе у пациента наблюдается постоянная выраженная головная боль (иногда болит только одна половина головы), ощущение «стекания» носового секрета по задней стенке и периодический кашель.
Если отростки грибов прорастают в стенки сосудов, это приводит к тромбозу и кровотечениям [5] [6] .
Патогенез мицетомы околоносовой пазухи
В основном мицетома гайморовой пазухи образуется тогда, когда через сообщающийся канал зуба в неё попадает пломбировочный материал. В состав пломбы входят оксид цинка и сульфат бария, образующие пищевую среду для аспергиллов, что провоцирует развитие мицетомы.
![Пломбировочный материал в гайморовой пазухе [15]](/pimg3/luchevaya-diagnostika-mitsetomi-60767.jpeg)
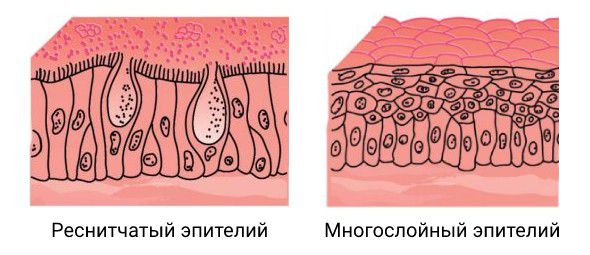
Также существует теория развития мицетомы, у которой нет достоверных лабораторных подтверждений, но она выглядит достаточно правдоподобно. Эта теория также основана на образовании в пазухе питательной среды, но на фоне нарушения выделительной функции. Согласно этой теории, клетки крови, которые запрограммированны бороться с паразитам, мигрируют в просвет пазухи и «атакуют» грибы, вырабатывая при этом токсичные белки (катионный эозинофильный протеин и эозинофильный нейротоксин). Однако белки разрушают не только тело гриба, но и поражают слизистую пазухи, что провоцирует хроническое воспаление, при котором реснитчатый эпителий, выстилающий просвет пазухи, меняется на многослойный, лишённый ресничек. Это затрудняет отток содержимого пазухи в полость носа. Изменения происходят и на клеточном уровне: количество вырабатывающих слизь бокаловидных клеток увеличивается, а подслизистый слой утолщается, что провоцирует отёк. Эти изменения, как правило, необратимы.
Застой содержимого внутри пазухи приводит к размножению условно-патогенной флоры, которая уже присутствует в пазухе, поэтому гнойный риносинусит периодически обостряется [2] .
Классификация и стадии развития мицетомы околоносовой пазухи
Мицетома относится к грибковым заболеваниям носа и околоносовых пазух. В зависимости от локализации болезни можно выделить мицетому верхнечелюстной, клиновидной и лобной пазухи. Поражение, как правило, изолированное и одностороннее.
Единой классификации грибковых синуситов не существует, но нидерладский оториноларинголог В. Дж. Фоккенс вместе с соавторами выделила пять форм грибковых заболеваний:
- Острый инвазивный грибковыйриносинусит (включая риноцеребральный мукормикоз) — молниеносная форма, приводящая к разрушению костной ткани (некрозу). Развивается у людей со сниженным иммунитетом и длится меньше 4 недель. Сопровождается лихорадкой, нарушением сознания, сильной головной болью, отёком и покраснением мягких тканей лица, выпячиванием глазного яблока и ослабеванием мышц глаза.
- Хронический инвазивный грибковый риносинусит — локальное поражение пазухи, которое длится не меньше 3 недель. Болезнь прогрессирует медленно и характеризуется некрозом кости. Процесс может распространиться в глазницу, альвеолярный отросток и мозговые оболочки. Протекает бессимптомно.
- Гранулематозный инвазивный грибковый риносинусит — похож на предыдущую форму, но отличается присоединением воспалительных образований.
- Грибковый шар (мицетома) — скопление грибковых колоний, которые не воздействуют на слизистую пазухи напрямую, поэтому может долгое время протекать бессимптомно.
- Неинвазивный (аллергический) грибковый синусит — хроническая форма. Развивается при наличии сопутствующей патологии, например аллергии и астмы. В полости носа при осмотре можно обнаружить полипы [9] .
Из классификации видно, что мицетома относится к неинвазивным формам грибкового поражения пазух носа, т. е. не поражает слизистую оболочку пазух.
Американский учёный К. Т. Монтоне на основе различных клинико-диагностических признаков выделяет уже не 5, а 6 форм грибковых заболеваний носа, причём разделяет их на две группы:
- инвазивные формы:
- острый инвазивный (фульминантный (молниеносный) и некротизирующий) грибковый риносинусит;
- хронический гранулематозный грибковый риносинусит;
- хронический инвазивный грибковый риносинусит;
- неинвазивные формы:
- сапрофитные (плесневые) грибковые инвазии;
- мицетома (грибковое тело);
- аллергический (эозинофильный) грибковый синусит [10] .
Инвазивные формы чаще развиваются у людей с иммунодефицитом и сопровождаются некрозом кости [12] .
Официально течение мицетомы не разделяют на стадии, но по выраженности клинических проявлений можно выделить 2 стадии: бессимптомное течение и стадию возникновения симптомов. Время проявления яркой клинической картины индивидуально.
Осложнения мицетомы околоносовой пазухи
Грибковое тело может не влиять на слизистую околоносовой пазухи и не вызывать никаких последствий, но при сопутствующей патологии, снижающей иммунитет и нарушающей обмен веществ, например при сахарном диабете или ожоговой болезни, а также при длительном лечении препаратами железа, болезнь может распространиться. Установлено, что при кетоацидозе у людей с сахарным диабетом в крови повышается содержание свободного железа, необходимого для жизнедеятельности грибов. Благоприятным условием также является кислая среда в тканях, характерная для кетоацидоза. Грибы рода Аспергилл способны проникать вглубь тканей. Там они формируют паутину из своих отростков, разрушают окружающие ткани и повреждают сосуды, что приводит к кровотечению.
Длительное пребывание грибкового шара в пазухе повышает чувствительность организма к грибам, вызывая как локальную аллергию (например, аллергический ринит), так и системную, которая проявляется как хроническое воспаление. Кроме этого, длительное присутствие мицетомы осложняется хроническим риносинуситом в форме гнойного воспаления и локальных односторонних разрастаний полипов, затрудняющих носовое дыхание [8] .
Диагностика мицетомы околоносовой пазухи
При передней риноскопии врач орошает полость носа раствором анестетика и осматривает анатомические структуры носа с помощью носового зеркала или эндоскопа (жёсткого или гибкого). При этом он оценивает размер, цвет слизистой носовых раковин, отмечает возможные деформации носовой перегородки и наличие полипозных разрастаний. Но диагностировать мицетому околоносовой пазухи только на основании данных обычного осмотра ЛОР-органов сложно.

В первое время видимые симптомы патологии могут отсутствовать или проявляться в форме увеличения и посинения нижней носовой раковины на стороне поражения. Однако эти признаки характерны не только для мицетомы, но и для других патологических состояний носа, например бактериального синусита, кисты или вазомоторного ринита [3] . Отличиить мицетому от этих болезней можно только комплексно, на основании жалоб, анамнеза, данных объективного осмотра, лабораторных и инструментальных исследований.
Инструментальная диагностика
Стандартные рентгенологические методы недостаточно информативны, поскольку они не могут дать объёмную послойную картину черепа, как КТ. На рентгенограммах утолщённая воспалённая слизистая оболочка пазухи имеет серый цвет, участки кальцификатов, которые образуют грибы мицетомы, — белый, а воздух — чёрный. Эти участки характерны только для мицетомы.
Мультиспиральная компьютерная томография остаётся эффективным и единственным способом диагностики мицетомы околоносовой пазухи. Использование трёхмерной реконструкции даёт представление об объёмном взаиморасположении костей, позволяет оценить состояние верхнечелюстной пазухи и зубочелюстной системы (целостность зубов, степень разрушения, цвет, положение в зубном ряду, подвижность, глубину зубодесневых каналов), а при наличии инородных тел точно показывает их форму, размер и местонахождение.
При магнитно-резонансной томографии исследование можно выполнить в двух режимах. С помощью T1-режима в центре поражённой пазухи обычно определяется образование, окружённое слоем жидкости, с низкой интенсивностью сигнала. Такое образование будет тёмным. В режиме T2 МРТ может дать ложноотрицательный результат. При этом режиме грибковое тело имеет низкую интенсивность и выглядит как область, лишённая сигнала, поэтому на снимке может быть принята за воздух.
Лабораторная диагностика
Мицетому можно ошибочно принять за неагрессивную опухоль околоносовой пазухи [12] . Опухолевый процесс диагностируется по данным компьютерной томографии с контрастированием или на МРТ. Чтобы исключить этот диагноз, лечащий врач назначает дополнительные методы обследования:
- Микроскопическое исследование — специально окрашенные мазки из пазухи рассматривают под микроскопом. Позволяет быстро подтвердить диагноз.
- Культуральное исследование — биоматериал пациента помещают в специальную среду для размножения микроорганизмов. Помогает выявить природу патогена, хотя в большинстве случаев грибы за пределами изначальной бактериальной флоры погибают.
Часто патогенное содержимое пазухи изучают уже после выполненной операции. Например, при гистологическом исследовании операционного материала хирурги удаляют из пазухи плотные массы и рассматривают их клеточный состав под микроскопом. Только после этого они ставят точный диагноз.
Лечение мицетомы околоносовой пазухи
Системные противогрибковые средства не используют, поскольку мицетома относится к неинвазивным грибковым болезням.
Основным методом лечения является оперативное вмешательство. Цель операции — удалить грибковое тело и восстановить отток содержимого из пазухи. Если мицетома находится в верхнечелюстной пазухе, этого можно добиться двумя способами: экстраназальным вскрытием через переднюю стенку пазухи (операция по Калдвелл — Люку) и эндоназальным — через расширение естественного соустья пазухи на перегородке под эндоскопическим контролем [2] . Обе операции являются приемлемыми, выбор зависит от возможностей клиники и врача.
При операции по Калдвелл — Люку разрезают слизистую в преддверии ротовой полости, вскрывают костную стенку пазухи и удаляют мицетому, формируя отверстия между пазухой и нижним носовым ходом. Эта операция очень травматична: после неё пациенты восстанавливаются в течение 7–14 дней. В позднем послеоперационном периоде, в среднем через год, обычно формируется рубец в месте разреза [6] .
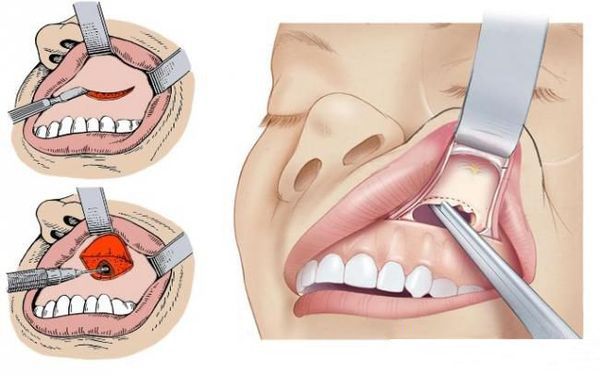
Альтернативой является эндоскопическое эндоназальное вскрытие верхнечелюстной пазухи. Вскрытие через полость носа считается более физиологичным способом: после такой операции не образуются рубцы, пациенты восстанавливаются примерно через 7 дней.
Если мицетома находится в клиновидной пазухе, её вскрытие проводят только эндоназально.
Операция проходит под общим наркозом или под местной анестезией в зависимости от объёма вмешательства и наличия или отсутствия противопоказаний к проведению наркоза. Ведение пациента в первые 7–10 дней после операции предусматривает местное лечение, которое включает в себя орошение носа физиологическим раствором и антисептиками. При скоплении кровяных сгустков и выраженном отёке врач промывает оперированную пазуху через соустье.
Критериями эффективности удаления грибкового тела считаются:
- уменьшение выраженности основных симптомов болезни, например выделений и заложенности носа;
- восстановление носового дыхания и обоняния;
- улучшение качества жизни пациента [1] .
Сроки, когда наступает улучшение, индивидуальны, но обычно восстанавливается в течение 6 месяцев.
Операцию проводят в плановом порядке. Это значит, что пациент должен пройти все обследования согласно стандарту оказания медицинской помощи, в том числе электрокардиограмму, флюорографию органов грудной клетки, биохимическое исследование крови, тест на определение группы крови, резус фактора и реакции на сифилис, а также сдать общий анализ крови и мочи. Если у пациента обострилось сопутствующее хроническое заболевание, то его обязательно нужно компенсировать.
Консервативное лечение и прокол поражённого синуса не являются радикальными методами лечения и могут применяться при гнойном воспалении пазухи как предоперационная подготовка.
При грибковом риносинусите, протекающем без осложнений, прогноз в большинстве случаев благоприятный и зависит от выраженности поражения и длительности процесса.
При мицетоме прогноз благоприятный только при условии своевременно выполненной операции: после вмешательства и восстановления нормальной работы пазухи процент излечения приближается к 100 %.
Профилактика мицетомы околоносовой пазухи
Для профилактики мицетомы необходимо своевременно обращаться к врачу за медицинской помощью при частых эпизодах головной боли, выделений и заложенности носа, особенно при рецидивирующем риносинусите. Самостоятельное употребление антибиотиков также может спровоцировать формирование мицетомы, поэтому не стоит их употреблять без назначения лечащего врача [1] .
К тому же важно соблюдать личную гигиену, вести здоровый образ жизни и контролировать количество потребляемого сахара.
Лечение мицетомы гайморовой пазухи
Мицетома гайморовой пазухи — грибковое новообразование шаровидной формы. На начальных стадиях никак не проявляется, но при разрастании заполняет всю полость пазухи, ухудшая качество жизни. Лечение только хирургическое. В нашем Центре проводится опытными челюстно-лицевыми хирургами с ЛОР-подготовкой. Операция выполняется по малоинвазивному ультразвуковому протоколу, в состоянии медикаментозного сна — атравматично, без боли и эмоционального напряжения.
Причины возникновения
Возбудителем мицетомы в гайморовой пазухе является грибковый мицелий рода Aspergillus. Человек постоянно вдыхает споры грибков, находящиеся в окружающем воздухе, но при нормальной работе иммунной системы они не страшны для организма. При ослаблении иммунитета мицелий способен прорастать в гайморовых пазухах. Новообразование неинвазивного характера — растет в полости верхнечелюстного синуса, но не проникает в его слизистую оболочку.
Основные причины, способствующие развитию грибкового тела:
- Прием иммунодепрессантов
- Неблагоприятная экология
- Онкологические заболевания
- Сахарный диабет
- Злоупотребление противовирусными препаратами
- ВИЧ-инфекция, СПИД
Отдельной причиной можно выделить некачественное стоматологическое лечение, в результате которого происходит попадание инородных тел в пазуху — пломбировочного материала, обломков инструментов. Такое возможно при анатомически близком расположении верхних жевательных зубов к носовому синусу, а у некоторых людей корни и вовсе находятся в пазухе, отделяются только слизистой оболочкой.
Без предварительной диагностики, не учитывая локализацию корней, стоматолог может не рассчитать усилия, проткнуть верхушку корня инструментом и протолкнуть пломбировочный материал в пазуху. Соли цинка в составе материала играют роль катализатора, запускают механизм образования мицетомы, особенно под влиянием общих факторов, ослабляющих защитные функции организма. Ускорить разрастание грибковой колонии может обломок инструмента в канале, выведенный за пределы верхушки корня в просвет пазухи. Такое случается при проведении лечения неопытным врачом без предварительной диагностики.
Компьютерная диагностика перед лечением жевательных зубов верхней челюсти — обязательное условие. 3D-снимки позволяют оценить расположение корней и спланировать безопасную тактику лечения. В нашем Центре КТ проводится на высокоточном компьютерном томографе Sirona с настройками ЛОР-режима, позволяющими оценить состояние пазухи, локализацию зубных корней по отношению к ней.
Симптомы
О разрастании грибкового тела человек не подозревает неделями, месяцами, а иногда и годами, все зависит от иммунитета организма. На начальных стадиях болезнь протекает бессимптомно, зачастую обнаруживается случайно при обследовании, назначенном с другими целями.
Постепенно грибковый шар увеличивается в размерах, появляются неприятные симптомы:
- головная боль
- заложенность носа
- неприятный запах в носу
- гнойно-слизистые выделения
- потеря обоняния
- боли в области носа и/или зубов
Возможно ощущение распирания. Слизистая оболочка носовой полости может посинеть. Для мицетомы свойственны также выделения творожистого характера.
Новообразование при разрастании вызывает воспаление и симптоматику, схожую с гайморитом, поэтому можно встретить термин «грибковый гайморит».
Мицетома в гайморовой пазухе на снимке КТ
Чем опасна мицетома верхнечелюстной пазухи
Если мицетому не удалить, она постепенно увеличивается в размерах, заполняя пазуху полностью. Даже незначительное количество пломбировочного материала может спровоцировать конгломерат грибковой инфекции, диаметром 3-5 сантиметров. Если инородное образование остается без внимания, качество жизни человека значительно ухудшается, иногда приводит к тяжелым последствиям:
- Затрудняется дыхание, соответственно ухудшается снабжение тканей и клеток организма кислородом
- Высока вероятность аллергической реакции, которая способна перерасти в бронхиальную астму, вызватьприступы удушья
- Продукты жизнедеятельности грибка, стекая по задней стенке горла, вызывают раздражение слизистой с последующим фарингитом
- Дисбаланс респираторной системы чреват хроническими ОРВИ, снижением стойкости к инфекциям, хроническим гайморитом
Почему стоит доверить лечение ЛОР-отделению стоматологии
К нам часто обращаются пациенты, уставшие от бесконечного лечения у ЛОР-врачей городских медучреждений. К сожалению, в организациях государственного финансирования можно месяцами ждать своей очереди на компьютерную томографию для уточнения диагноза. Без выявления причины ЛОР-врач поликлиники назначает стандартный протокол лечения, который не приносит результатов. Или же узкая специализация попросту не позволяет отоларингологу решить проблему стоматологического характера. В результате человек безрезультатно ходит по замкнутому кругу от одного врача к другому.
Лечением осложнений на гайморовых пазухах одонтогенного (или «зубного») происхождения должен заниматься специалист, одинаково разбирающийся в стоматологии и отоларингологии. ЛОР-стоматология объединяет эти два медицинских направления для решения проблемы в комплексе.
Наш Центр уже много лет специализируется на оказании помощи пациентам с совмещенной стоматологической и ЛОР-патологией. Программы лечения проводят челюстно-лицевые хирурги с ЛОР-подготовкой, кандидаты медицинских наук. Это думающие врачи с клиническим опытом от 5 лет, отточенными мануальными навыками и глубокими знаниями анатомии челюстно-лицевой области.
Читайте также:
- Лучевая терапия аденокарциномы яичника по стадиям
- Лабораторная диагностика миелодиспластического синдрома - анализы
- Дисконтирование в медицине. Чувствительность результатов в медицине к неопределенности
- Методы обследования инфаркта почки
- Дифференциальная диагностика глубокой депрессии. Трициклические антидепрессанты
