Лучевая терапия аденокарциномы яичника по стадиям
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Аденокарцинома яичника — это злокачественное новообразование, развивающееся из железистых клеток органа. Опухоль характеризуется бурным ростом и ранним метастазированием.
Причины и факторы риска аденокарциномы яичников
Причины развития аденокарциномы яичника четко не определены. В настоящее время разговор ведется на уровне гипотез и определения факторов риска. Существуют как минимум три гипотезы, объясняющие развитие тех или иных форм аденокарциномы яичников:
Гиперэстрогения — высокое содержание эстрогенов (женских половых гормонов) в первой фазе менструального цикла. Данное состояние в целом повышает вероятность злокачественной трансформации тканей, чувствительных к данному гормону, в том числе и ткани яичников. Увеличение риска развития аденокарциномы возникает при ожирении (жировая ткань обладает собственной эстрогенной активностью), длительном приеме гормональной терапии при лечении патологии климакса, а также при лечении бесплодия (стимуляция суперовуляции в протоколе ЭКО).
Длительный репродуктивный период с непрерывной овуляцией. Гормональные процессы во время овуляции способствуют изменениям клеток стромы яичников, что создает условия для повреждения ДНК и экспрессии онкогенов.
- Раннее начало менструации — раньше 11-12 лет.
- Поздняя менопауза.
- Отсутствие родов в анамнезе.
- Отказ от кормления грудью.
- Ранние первые роды (младше 20 лет).
- Поздние первые роды (старше 35 лет).
Существуют исследования, подтверждающие, что непрерывный прием оральных контрацептивов в течение 5 лет снижает риск развития аденокарциномы яичников в 2 раза, за счет подавления овуляции. Вместе с тем, не рекомендуется применять данный метод контрацепции только с этой целью.
Генетическая предрасположенность
Раньше генетической предрасположенности отводилась ключевая роль в развитии аденокарциномы яичников, но на сегодня доказано, что на ее долю приходится около 10% всех случаев злокачественных новообразований данного органа.
До 90% наследственных аденокарцином яичников развивается из-за мутаций генов BRCA1 и/или BRCA2. Например, при наличии мутации в гене BRCA1, каждая вторая женщина рискует заболеть аденокарциномой яичника в возрасте старше 50 лет. В некоторых странах таким пациенткам предлагают превентивные операции по удалению яичников по достижению данного возраста.
Большинство врачей на постсоветском пространстве придерживаются другой тактики, рекомендуя более частое и тщательное обследование у гинеколога. Узнать о наличии таких мутаций можно с помощью специальных молекулярно-генетических анализов.
В целом, наличие в семье родственниц первой линии, заболевших аденокарциномой яичников, в той или иной мере увеличивает риски развития данной патологии:
- Если заболела одна родственница (бабушка, мать или сестра) риск увеличивается в 2-3 раза по сравнению с общей популяцией.
- Если рак яичников диагностирован у 2 родственниц — риск составляет 15%.
Помимо вышеперечисленного, вероятность развития аденокарциномы яичника повышается при следующих факторах риска:
- Возраст старше 50-60 лет.
- Наличие в анамнезе рака молочной железы.
- Эндометриоз.
- Воспаление яичников.
- Доброкачественные опухоли яичников.
- Диабет.
- Малоподвижный образ жизни.
- Длительное воздействие канцерогенов.
- Патология щитовидной железы.
- Миома матки.
- Гиперплазия эндометрия.
Симптомы аденокарциномы яичников
На ранних стадиях аденокарцинома яичника никак себя не проявляет, или присутствуют неспецифические симптомы, которые сложно связать с серьезной патологией:
- Незначительные болевые ощущения внизу живота. Многие пациентки идентифицируют их как «потягивание». Болезненность носит односторонний характер.
- Боли в животе без определенной локализации. Они могут возникать и в области малого таза, и в подреберье. Возникают они без видимых причин и могут самостоятельно прекращаться на долгое время.
- Гораздо реже заболевание манифестирует с резкой болью в нижней части живота. Ее причиной является перекрут ножки опухоли или разрыв ее капсулы.
При увеличении опухоли в размерах, могут возникать следующие симптомы:
- Нарушение мочеиспускания и дефекации. Они возникают из-за того, что опухоль смещает положение матки, которая в свою очередь сдавливает кишечник или мочевой пузырь.
- Также признаком заболевания является увеличение объема живота и наличие в нем уплотнений, обнаруживаемых при пальпации.
На распространенных стадиях уже имеется выраженная симптоматика:
- Ухудшение самочувствия и быстрая утомляемость.
- Резкое похудание без объяснимых причин.
- Выраженные боли в животе.
- Вздутие кишечника, особенно его верхних отделов.
- Потеря аппетита. Насыщение малым объемом пищи.
- Асцит. Увеличение объема живота из-за скопления в нем свободной жидкости. Это приводит к усилению боли, нарастанию одышки и слабости.
Все эти симптомы возникают, когда опухолевая масса достигла большого объема и распространилась по большому сальнику и брюшине.
Классификация
Серозная
Серозная аденокарцинома является одним из наиболее агрессивных видов рака яичников. Опухоль представлена кистой больших (иногда даже гигантских) размеров, имеющей множество камер. Злокачественные клетки вырабатывают серозную жидкость, схожую по составу с жидкостью, располагающейся внутри маточной трубы. Как правило опухоль поражает оба яичника, быстро растет, инфильтрируя всю ткань органа и прорастает его капсулу. Склонна метастазировать по брюшине и большому сальнику, что приводит к формированию асцита и нарушению работы пищеварительной системы. Выделяют несколько подвидов серозной аденокарциномы:
- Низкодифференцированная аденокарцинома яичников. Обычно в онкологии считается, что низкая степень дифференцировки означает сильное изменение злокачественных клеток. Они утрачивают внешнюю и функциональную схожесть с нормальными клетками, их основной деятельностью является рост и размножение. Такие опухоли очень агрессивны. Особенностью низкодифференцированной аденокарциномы яичников является то, что клетки не имеют выраженных характеристик, которые должны быть у данного вида рака.
- Папиллярная аденокарцинома. Папиллярные аденокарциномы имеют выраженную капсулу, которая изнутри выстлана разросшимися в виде сосочков эпителиальными выростами. Эти образования располагаются на соединительнотканной основе, которая обильно кровоснабжается за счет развитой сети кровеносных сосудов. В ряде случаев на выростах имеются кальцификаты. Внутри опухоли имеется серозное содержимое.
Муцинозная аденокарцинома
Для муцинозной аденокарциномы характерно продуцирование слизи, поэтому она и получила такое название. Опухоль образует кисты с большим количеством камер, заполненных этой слизью. Постепенно злокачественные клетки инфильтрируют строму яичников, меняя его архитектонику, прорастают за пределы капсулы органа и выходят в брюшную полость. Что касается внешнего вида клеток, то они отличаются выраженным полиморфизмом.
Светлоклеточная аденокарцинома
Светлоклеточная аденокарцинома образована несколькими типами клеток, большая часть из которых прозрачна за счет высокого содержания гликогена. Помимо этого, встречаются гвоздиковые клетки (похожие на сапожные гвозди).
Светлоклеточный рак яичников может быть первичной опухолью, а может являться вторичным очагом метастазирования светлоклеточного рака другой локализации. Данная опухоль встречается крайне редко, менее чем в 3% случаев всех злокачественных новообразований яичников. В основном от нее страдают женщины старше 50 лет. Этот вид аденокарциномы крайне агрессивен, быстро растет и, как правило, диагностируется на 3-4 стадии.
Эндометриоидная аденокарцинома
Эндометриоидная аденокарцинома представляет опухоль плотной консистенции, в основе которой лежат железистые клетки с очагами плоского эпителия. При высокодифференцированной опухоли она морфологически напоминает эндометрий.
Стадии аденокарцином яичников
- 1 стадия — опухоль локализована в пределах одного или двух яичников. — аденокарцинома распространяется на органы, располагающиеся в малом тазу, но за его пределы еще не выходит.
- 3 стадия — есть метастазы в органы брюшной полости, брюшину, паховые лимфоузлы. Но за пределы брюшной полости аденокарцинома не выходит.
- 4 стадия — аденокарцинома выходит за пределы брюшной полости. Например, появляются метастазы в легких.
У подавляющего количество пациенток аденокарцинома яичника диагностируется на 3-4 стадии.

Диагностика аденокарцином яичников
Как мы уже говорили, симптомы аденокарциномы яичника не являются специфичными и, как правило, развиваются на поздних стадиях заболевания. Достоверно эффективных скрининговых программ также нет. В связи с этим, на первое место выходят регулярные профилактические обследования у гинеколога с проведением УЗИ органов малого таза. Для женщин в менопаузе рекомендуется определение онкомаркеров HE-4 и СА-125 с обязательным подсчетом индекса ROMA.
Ключевым методом обнаружения опухоли является ее визуализация с помощью методов лучевой диагностики:
Для подтверждения диагноза необходима биопсия с последующим гистологическим исследованием фрагмента опухоли. Однако аденокарцинома яичника обладает высочайшим метастатическим потенциалом, поэтому есть риск, что биопсия спровоцирует опухолевый рост. Поэтому гистологическое исследование проводят после хирургического удаления опухоли по всем правилам абластики.
Терапия аденокарциномы яичников
Для лечения аденокарциномы яичников применяются хирургические операции и химиотерапевтическое лечение. Лучевая терапия практически не используется, поскольку опухоль распространяется на брюшину и соседние органы, что приводит к необходимости облучения чуть ли не всей брюшной полости, что неизбежно приводит к серьезным осложнениям. Тем не менее, лучевое воздействие может рекомендоваться отдельным пациенткам в рамках паллиативной терапии.
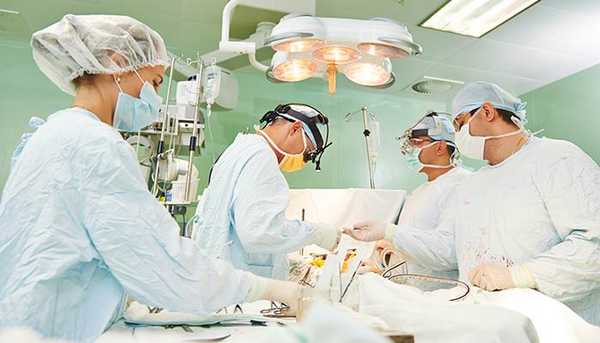
Хирургическое лечение аденокарциномы яичников
Важнейшим этапом лечения аденокарциномы яичника является ее хирургическое удаление. Объем операции будет определяться степенью распространения опухоли. При первой стадии возможно обойтись удалением яичника с маточной трубой, это позволит сохранить второй яичник, репродуктивную функцию и отсрочить наступление менопаузы (если женщина желает родить ребенка). После операции такие пациентки должны проходить регулярное обследование. После родов им рекомендуют удалять второй яичник вместе с маткой. Такая схема лечения аденокарциномы возможна, но практикуется крайне редко и только при определенном круге показаний.
В остальных случаях проводится операция по удалению матки, яичников, маточных труб, лимфатических узлов и резекция большого сальника — серозной оболочки, которая покрывает органы брюшной полости. Это необходимо т. к. аденокарцинома яичников очень рано дает метастазы в эти органы и, таким образом, распространяется по брюшной полости.
На 3-4 стадии заболевания проводят операции, направленные на максимально возможное удаление опухолевой массы. Хирургическое вмешательство помимо уже указанного объема дополняется резекцией пораженных органов. Например, если ткань аденокарциномы проросла в мочевой пузырь или прямую кишку, проводят удаление или резекцию данных органов и наложение стомы.
Есть много случаев, когда аденокарциномы распространяются настолько широко, что оперативным путем невозможно ее удалить, тогда лечение начинают с химиотерапии, и после 2-3 цикла проводят операцию.
Химиотерапевтическое лечение аденокарцином яичников
Аденокарцинома яичников хорошо реагирует на химиотерапевтическое лечение. Наилучшие результаты показала комбинация препаратов платины с таксанами, поэтому их используют в рамках терапии первой линии.
Как правило, химиотерапию назначают после операции. Хирургия позволит уменьшить объем опухолевой ткани и синхронизировать жизненный цикл злокачественных клеток, что повысит их чувствительность к цитостатикам. А непосредственное назначение ХТ уничтожит оставшиеся злокачественные клетки и предотвратит развитие метастазов. Такая химиотерапия (ХТ) называется адъювантной. Решение о необходимости адъювантной ХТ принимается, исходя из стадии заболевания пациентки и гистологических особенностей аденокарциномы яичников.
Пациенткам с начальной стадией заболевания и низкой степенью злокачественности опухоли адъювантная химиотерапия не проводится. Во всех остальных случаях, начиная со стадии 1С лечение обязательно. Как правило, оно включает в себя 6 циклов химиотерапии.
Если выполнение циторедукции в оптимальном объеме маловероятно, лечение рекомендуют назначать с химиотерапии. В этом случае выполняют 2-3 курса ХТ, затем промежуточную хирургическую операцию, а после нее еще 3-4 курса химии с использованием тех же препаратов по идентичной схеме.
После окончания 6 курсов ХТ, лечение аденокарциномы яичников прекращают и активно наблюдают пациентку до прогрессирования заболевания. По показаниям может назначаться поддерживающая терапия таргетными препаратами (бевацизумаб).

Признаки прогрессирования аденокарциномы:
- Рост новых очагов по данным УЗИ, КТ, МРТ.
- Рост онкомаркера СА-125.
При обнаружении данных за прогрессирование аденокарциномы яичников и предъявлении пациенткой жалоб на ухудшение самочувствия, встает вопрос о дальнейшем лечении. Для подбора оптимальной схемы ХТ, необходимо определиться с типом рецидива:
- Платиночувствительный рецидив — время от момента последнего введения препарата платины составляет 6 и более месяцев. Для лечения такого рецидива могут и дальше применяться препараты платины, но только в комбинации с ранее неиспользовавшимися химиопрепаратами. Если безрецидивный промежуток превысил 12 месяцев, можно использовать один из вариантов схем I линии (платина и таксаны).
- Платинорезистентный рецидив — возобновление роста опухоли произошло раньше, чем 6 месяцев после последнего введения препаратов платины.
- Платинорефрактерный рецидив — прогрессирование началось во время I линии ХТ или сразу после ее окончания.
В двух последних случаях делают попытку лечения другими, неплатиновыми препаратами, и, если оно не увенчалось успехом, ограничиваются поддерживающей терапией.
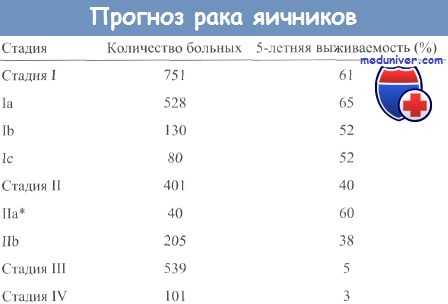
Прогноз выживаемости при аденокарциномах яичников
Прогноз выживаемости при аденокарциноме определяется стадией заболевания и гистологическим видом опухоли. Пятилетняя выживаемость колеблется в следующих пределах:
Лучевая терапия аденокарциномы яичника по стадиям
Рекомендации по опредению стадии рака яичника
Среди злокачественных эпителиальных опухолей яичников наиболее часто встречаются серозные, муцинозные, эндометриоидные и светлоклеточные (мезонефрома). В отличие от противоречивых взглядов в прошлом сейчас нет сомнений в том, что эти разные гистологические типы рака яичника (РЯ) одной и той же стадии и степени дифференцировки ведут себя одинаково.
Поэтому прогноз, выживаемость и лечение всех этих морфологических вариантов рака рассматривают совместно. Муцинозный и эндометриоидный рак яичника (РЯ) диагностируют на более ранних стадиях.

Согласно одной из теорий эпителиального рака яичника (РЯ), опухоль первоначально возникает локально, прорастая капсулу и брыжейку яичника, а затем контактно распространяется на соседние органы и метастазирует в лимфоузлы. Когда злокачественное новообразование достигает наружной поверхности капсулы яичника, клетки слущиваются в брюшную полость, где свободно циркулируют и затем имплантируются.
Локальные и регионарные лимфатические метастазы поражают матку, маточные трубы и тазовые лимфоузлы, а через воронкотазовую связку — парааортальные лимфоузлы.

Woodruff предположил другой механизм распространения рака яичника (РЯ). Он считает, что при поступлении канцерогенных веществ в брюшную полость через влагалище и маточные трубы возникает поражение целомического эпителия в виде множественных очагов, «как коревая сыпь». Эта теория могла бы объяснить типичные случаи диагностики поздних стадий заболевания у пациенток, у которых при недавних тщательных исследованиях не было никаких жалоб и не пальпировались объемные образования в тазу.
Стадия, или распространенность заболевания, — самый важный фактор прогноза. Классификацию по стадиям разработали так, чтобы можно было сравнивать результаты лечения в разных учреждениях, т. к. тактика терапии обычно определяется стадией заболевания.
Выживаемость зависит от стадии, степени дифференцировки новообразования, макроскопических данных, обнаруживаемых во время лапаротомии, объема остаточной опухоли и дополнительного лечения после операции.
Гистология некоторых эпителиальных опухолей яичников
Серозно-папиллярная аденокар-цинома яичника.
Выраженные фиброзные тяжи и клетки эпителия, не продуцирующие муцин. Микроскопическая картина муцинозной аденокарциномы яичника.
Обратите внимание на высокие цилиндрические клетки, продуцирующие муцин. Эндометриоидная аденокарцинома яичника.
Цилиндрический и псевдомногослойный эпителий с выпуклыми удлиненными гиперхромными ядрами.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Химиотерапия аденокарциномы яичника по стадиям
Широкий диапазон результатов обусловлен тем, что при субоптимальной циторедуктивной операции выживаемость составила 12—18 мес, а при оптимальной — 18—30 мес. Препараты платины до сих пор остаются неотъемлемой частью лечения рака яичника (РЯ).
Сейчас исследуют модифицированные таксаны СТ-2103 (Ксиотакс) и абраксан, у которых, возможно, будут преимущества за счет большей активности или меньшей токсичности.
Последние 5—10 лет в лечении рака яичника (РЯ) стали применять и другие активные препараты, наиболее значимые из них: топотекан — ингибитор топоизомеразы I; пегилированная липосомная инкапсулированная форма доксорубицина (Доксил) и гемцитабин, первоначально апробированный при лечении рака поджелудочной железы. Результаты применения этих трех препаратов в качестве терапии первой линии, по данным клинических исследований GOG 182/ICON-5, будут обсуждаться далее в статьях на сайте (их можно найти по ссылкам ниже или с помощью формы поиска на главной странице сайта).
Современные клинические исследования направлены на поиск лекарственных средств, действующих против специфических молекулярных мишеней. Один из наиболее перспективных препаратов — бевацизумаб, проявляющий активность при метастатическом раке толстой кишки.
P.S. Метастатический колоректальный рак; местно рецидивирующий или метастатический рак молочной железы; распространенный неоперабельный, метастатический или рецидивирующий неплоскоклеточный немелкоклеточный рак легкого; распространенный и/или метастатический почечноклеточный рак; глиобластома (глиома IV степени злокачественности по классификации ВОЗ).

* Схема назначения и способ введения могут меняться.
Приводятся ориентировочные цифры эффективности, которые могут быть разными.
** Для опухолей, устойчивых к цисплатину.
Относительно низкая эффективность большинства препаратов химиотерапии (XT) в монорежиме стимулировала поиск комбинированных схем. На современном этапе наиболее эффективными считаются схемы ПХТ на основе препаратов платины. Клинические испытания, касающиеся раннего РЯ, обсуждались в начале этой главы.
В этом исследовании показана более высокая эффективность полихимиотерапии (ПХТ) с включением препаратов платины для группы больных с субоптимальными, поддающимися измерению остаточными опухолями после циторедуктивных операций.
В других исследованиях в то же время было отмечено, что схемы с наличием циклофосфамида (АС) были столь же эффективны, как и комбинации на основе платины, содержащие до четырех компонентов. В другом исследовании GOG (протокол 52) сравнили эффективность применения САР и циклофосфамида с цисплатином у пациенток с III стадией РЯ после оптимальной циторедуктивной операции с остаточной опухолью менее 1 см. Интервал до прогрессирования заболевания и выживаемость в обеих группах практически не отличались. Поэтому в большинстве клинических исследований конца 1980-х — начала 1990-х годов сочетание циклофосфамида и цисплатина стало стандартным.
Однако, поскольку в 3 исследованиях интенсивность дозы в схеме САР была выше, чем в схеме циклофосфамид + цисплатин, неясно, чем обусловлена более высокая эффективность применения САР — интенсивностью дозы или препаратом доксорубицин. В последующем исследовании GOG (протокол 132) провели оценку эффективности трех режимов XT: цисплатина, паклитаксела и комбинации двух препаратов — у 614 пациенток после субоптимальных циторедуктивных операций. Разницы в выживаемости без прогрессирования и общей выживаемости в трех группах не отмечено. Сходство результатов можно объяснить переходом на лечение другим препаратом в группах монохимиотерапии. Интерпретируя результаты этого исследования, некоторые авторы считают, что препарат платины можно использовать в качестве одного из этапов первичного лечения.
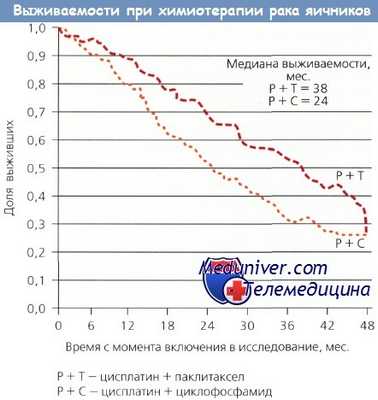
Для предотвращения нежелательной нейропатии при использовании цисплатина и паклитаксела последний необходимо вводить в течение 24 ч. Это неудобно, поэтому во многих клиниках цисплатин заменили на карбоплатин. В связи с этим GOG и другие исследователи изучили применение паклитаксела (175—185 мг/м2) и карбоплатина (AUC 5—7,5) и показали одинаковую их эффективность. С не меньшей результативностью GOG провела исследование (протокол 158) в группе больных после оптимальных циторедуктивных операций (размер остаточной опухоли менее 1 см). Относительный риск прогрессирования заболевания в группе паклитаксел + карбоплатин составил 0,88 (95% ДИ 0,75—1,03); токсичность комбинации паклитакссл + цисплатин оказалась выше. Также в протокол входила операция «second-look», ее результаты будут описаны далее.
В исследовании International Collaborative Ovarian Neoplasm (ICON2) 1526 пациенток с раком яичников (РЯ) рандомизировали на две группы, получавших карбоплатин или САР. Различий в выживаемости не было. Она не зависела от возраста, стадии, наличия остаточной опухоли, степени ее дифференцировки и гистологических особенностей.
Не следует полагать, что частота противоопухолевого ответа служит точным индикатором выживаемости. Очень часто ХТ дает хороший эффект, но он, к сожалению, не влияет на общую выживаемость. В связи с этим для оценки влияния ПХТ на основе производных платины на выживаемость необходимы длительные исследования. Omura и соавт. сообщили об анализе 2 крупных исследований GOG, посвященных ПХТ РЯ различных стадий. За 726 пациентками с III или IV стадией заболевания провели длительное наблюдение. Авторы сделали неутешительный вывод, что к настоящему времени результат XT был весьма скромным. Менее 10 % женщин жили без прогрессирования заболевания в течение 5 лет, а поздние рецидивы возникали даже после 7 лет наблюдения.
Sutton и соавт. сообщили о 7 % безрецидивной выживаемости в течение 10 лет. К сожалению, преимущество какой-либо специфической комбинации цитостатиков со статистически значимым увеличением отдаленной выживаемости остается недоказанным. Хотя карбоплатин считают наиболее эффективным препаратом при раке яичника (РЯ), неизвестно, как его комбинация с другими средствами влияет на исход заболевания.
Изучение чувствительности и лекарственной резистентности к химиотерапевтическим препаратам in vitro проводят не менее 20 лет, но значение этих многочисленных методов при первичном и рецидивном раке яичника (РЯ) окончательно не определено.
Поддерживающая терапия после первичной операции и химиотерапии (XT) у пациенток с полным клиническим ответом вызывает много вопросов. В клиническом исследовании женщин разделили на две группы: в одной проведено 3 дополнительных введения паклитаксела с интервалом 4 нед., в другой — 12. Исследование было досрочно закрыто Data Safety Monitoring Board, когда запланированный промежуточный анализ показал 7-месячный интервал без прогрессирования заболевания за счет дополнительного лечения в течение 9 мес. Однако в последующем анализе никакого преимущества в выживаемости не выявили. Для выяснения возможной роли поддерживающей терапии необходимы дополнительные исследования.
В послеоперационный период применяют интраперитонеальное введение радиоактивного фосфата хрома и дистанционную лучевую терапию (ЛТ) на область живота и таза. Основанием для такого «широкого» лечебного плана облучения стал анализ рецидивов после лучевой терапии (ЛТ) I и II стадий рака яичника (РЯ), большинство из которых возникают за пределами таза. В тазу нет никакой «заслонки», поэтому злокачественные клетки первичной опухоли яичников, отделяясь от нее, циркулируют по всей брюшной полости. Также возможна и лимфогенная диссеминация.
Для облучения брюшной полости используют две методики. Крупными полями на брюшную полость подводят 25—30 Гр в течение 4—5 нед. Почки и, возможно, правую долю печени экранируют, чтобы ограничить дозу до 20—25 Гр. Лечение часто прекращают из-за тошноты и рвоты. В некоторых центрах долгое время для абдоминальной ЛТ использовали так называемый способ смещающихся полос облучения (moving strip techniques), который завершали бустерной (усиливающей эффект) дозой облучения таза (20—30 Гр).
С развитием химиотерапии (XT) роль облучения при лечении рака яичника (РЯ) значительно снизилась. Характер распространения опухоли и свойства нормальных тканей, попадающих в зону облучения, не позволяют провести эффективную ЛТ. Некоторые специфические проблемы перечислены в таблице ниже.

Если после операции остаточная опухоль большого размера, лучевая терапия (ЛТ) неэффективна. Облучение всей брюшной полости сопровождается осложнениями и имеет множество ограничений. Причины ограничения дозировки ЛТ приведены в таблице ниже.

Эксперты GOG изучили эффективность комбинированной химиолучевой терапии. В проспективном рандомизированном исследовании у четырех групп больных после хирургического вмешательства использовали только ЛТ, ЛТ перед XT (мелфалан), только XT и XT перед ЛТ и не обнаружили существенных различий.
Dembo и соавт. проанализировали результаты проспективного рандомизированного исследования у 231 пациентки с I, II и бессимптомной III стадией рака яичника (РЯ), получивших лучевую терапию (ЛТ) или ее сочетание с хлорамбуцилом. Хлорамбуцил назначали в дозе 6 мг/сут в течение 2 лет. На область таза подводили 22,5 Гр за 10 фракций и сразу же приступали к облучению живота в той же дозе 22,5 Гр за 10 фракций (кобальт) по нисходящей методике (от верхних отделов живота к тазу) смещающихся полос. При I или II стадии рака яичника (РЯ) применяли только тазовое облучение в дозе 45 Гр.
Авторы пришли к выводу, что при Ib, II и бессимптомной III стадиях неполное удаление опухоли влечет за собой плохую выживаемость.
У пациенток после полного удаления опухоли лучевая терапия (ЛТ) на область живота и таза дала лучшие результаты (отдаленная выживаемость и процент возникновения рецидивов в брюшной полости), чем изолированное облучение таза или облучение таза в сочетании с приемом хлорамбуцила. Эффективность абдоминального и тазового облучения не зависела от стадии или гистологических особенностей новообразования. Наилучшие результаты достигнуты у больных без видимой остаточной опухоли. При Ib или II стадии послеоперационное облучение только области таза оказалось неэффективным.
Абдоминальное и тазовое облучение с захватом обоих куполов диафрагмы без защиты печени значительно снизило распространение опухоли за пределы таза и улучшило выживаемость. Однако адъювантная XT хлорамбуцилом после тазового облучения у этих пациенток оказалась неэффективной. Авторы пришли к выводу, что при выборе послеоперационного лечения небольшое поражение верхнего этажа брюшной полости не должно служить поводом к использованию только XT и отказу от ЛТ. По данным Dembo и соавт., 5-летняя выживаемость при II стадии составила 58 %, а при III — 43 %.

Кроме того, Martinez и соавт. сообщили о 42 пациентках со II и III стадиями РЯ, 5-летняя выживаемость у которых достигла 54 %. Для подтверждения этих результатов и возобновления интереса к ЛТ при III и IV стадиях рака яичника (РЯ) необходимы дальнейшие исследования.
Эффективность лучевой терапии (ЛТ) при локальных формах заболевания требует обсуждения. GOG провела проспективное рандомизированное исследование у больных раком яичника (РЯ) I стадии, которых разделили на три группы: без дальнейшего после операции лечения, прием мелфалана (Алкеран) и облучение области таза. Самым эффективным оказался прием мелфалана.
Эффективность тазового облучения при II стадии рака яичника (РЯ) необходимо уточнить. Ранее в некоторых клиниках в качестве стандартного лечения при этой стадии заболевания использовали облучение области таза в сочетании с системной XT. По данным ретроспективных исследований, облучение таза увеличивает выживаемость больных, если его применить после хирургического лечения. Для того чтобы сравнить эффективность тазового облучения и XT при II стадии заболевания, необходимо провести проспективное рандомизированное исследование. Young и соавт. сообщили об исследовании GOG, в котором сравнивалась эффективность XT и и/п введения коллоидного 32Р. По нашему мнению, при II стадии РЯ существует риск распространения злокачественного процесса по всей брюшной полости.
Поэтому, если планируют адъювантную лучевую терапию (ЛТ), целесообразно провести облучение всего живота и таза. III фазу сравнительных исследований эффективности XT препаратами платины и облучения у пациенток с РЯ низкого и промежуточного риска не проводили. Ретроспективные исследования этих методов лечения обладают многими недостатками, не позволяющими провести сравнение эффективности ЛТ и XT. Эти методы лечения настолько разные, что из-за заинтересованности исследователей в конечных результатах невозможно привлечь достаточное число больных и провести проспективный анализ. Во многих случаях исследования ЛТ проводили достаточно давно, а стадирование выполняли не слишком точно. Тщательный отбор пациенток и низкая токсичность ЛТ, обусловленная последними достижениями, — предпосылки к проведению III фазы исследования эффективности этого метода лечения при РЯ.

Лучевая терапия (ЛТ) в качестве терапии второй линии при рецидивирующем и резистентном к цитостатикам РЯ имеет своих сторонников. Как уже говорилось, в связи с прогрессом в области XT ЛТ перестали применять в комплексе первичного лечения. Возрождение интереса к ЛТ как к терапии второй линии связано с безуспешностью XT. Cmelak и Карр сообщили о собственном опыте лечения 41 пациентки, у которых XT оказалась неэффективной. Всем провели полное облучение живота с бустерным воздействием на область таза. 5-летняя актуриальная (предполагаемая) выживаемость, зависящая от заболевания, составила 40 %, а у пациенток с резистентностью к платине — 50 %.
При остаточной опухоли менее 1,5 см безрецидивная 5-летняя выживаемость составила 53 %, при большем размере остаточной опухоли — 0 %. Практически 1/3 пациенток не смогла закончить спланированный курс облучения брюшной полости из-за токсических побочных явлений. В 3 случаях потребовались операции для устранения осложнений со стороны ЖКТ Sedlacek и соавт. провели обследование 27 пациенток, получивших полный курс облучения брюшной полости после XT на основе препаратов платины. 5-летняя выживаемость составила 15 %. Больные с микроскопическими остаточными опухолями прожили в среднем 63 мес, а при размере более 2 см — 9 мес. Хирургическая коррекция проблем, связанных с ЖКТ, потребовалась 4 пациенткам.
Возможно, облучение брюшной полости после химиотерапии (XT) эффективно только при малом размере остаточной опухоли. Sedlacek проанализировал данные литературы и отметил, что при микроскопических остаточных опухолях на момент облучения отдаленная выживаемость составила 36 % (47 из 130 пациенток), а при макроскопических — только 6,8 % (15 из 218).
Серозный рак яичников
Серозный рак, или серозная карцинома яичника — наиболее распространенная (до 80%) разновидность эпителиального рака, который составляет большую часть (90%) злокачественных опухолей яичников. Чаще всего заболевание встречается у женщин старшего возраста. Примерно половине пациенток на момент установления диагноза более 63 лет.
В настоящее время рак яичников входит в десятку самых распространенных причин смертности среди женщин от онкологических заболеваний. Вероятность заболеть им в течение жизни для среднестатистической женщины составляет 1:78, а вероятность погибнуть от него — 1:108.
Зачастую опухоль яичников диагностируют на поздней стадии, так как она долго не вызывает симптомов, и не существует эффективных методов скрининга.
Причины возникновения серозной карциномы яичников
Раньше господствовала теория, согласно которой злокачественное перерождение происходит в результате повреждения поверхностного слоя яичника во время овуляции (выхода созревшей яйцеклетки). В настоящее время считается, что в большинстве случаев серозные карциномы изначально развиваются на яичниковом конце маточной трубы. Затем опухолевые клетки распространяются на яичник.
Нормальная клетка становится раковой, когда в ней происходят определенные мутации, из-за которых она перестает подчиняться общим механизмам регуляции и начинает бесконтрольно размножаться, приобретает способность распространяться в организме. Нельзя точно сказать, когда эти мутации произошли у конкретной женщины с раком яичников, и что к ним привело.
Факторами риска называют условия, которые не вызывают заболевание напрямую, но повышают вероятность его развития. Они могут быть связаны с полом, возрастом, наследственностью, образом жизни или внешними воздействиями.
Известные на данный момент факторы риска рака яичников:
- Возраст. Карцинома яичника чаще всего возникают после менопаузы. Их редко диагностируют у женщин младше 40 лет.
- Ожирение. Разделите свой вес в килограммах на квадрат роста в метрах. Если получилось больше 30, ваши риски рака яичников повышены.
- История беременностей. Серозный рак яичников чаще диагностируют у женщин, которые никогда не беременели или решили впервые завести ребенка после 35 лет.
- Заместительная гормональная терапия в постменопаузе. Риски повышены у женщин, которые принимают только препараты эстрогенов. Комбинация эстрогенов и прогестерона более безопасна.
- Семейный анамнез. Риски женщины повышены, если у ее близких родственников был диагностирован рак яичников, молочной железы, толстой или прямой кишки.
- Генетические дефекты. Некоторые наследственные мутации, передающиеся от родителей детям, связаны с наследственными синдромами, при которых повышен риск рака яичников.
- Курение.
Не доказана роль таких факторов, как повышенный уровень мужских половых гормонов (андрогенов), применение талька на область половых органов, особенности питания.
Беременность, кормление грудью и прием оральных контрацептивов относят к факторам, снижающим риск развития карциномы яичников.

Классификация и стадии развития серозной карциномы яичников
Ранее серозные карциномы яичников, в зависимости от степени злокачественности, делили на три класса — их так и обозначали: 1, 2 и 3. В 2014 году эксперты Всемирной организации здравоохранения опубликовали классификацию, согласно которой серозный рак делят на два типа:
- I тип — серозные карциномы низкой степени злокачественности. Они медленно растут. Обычно сначала развивается доброкачественное новообразование — серозная цистаденома. Затем она трансформируется в пограничную опухоль, и впоследствии происходит озлокачествление. В опухолях I типа часто обнаруживают мутации генов KRAS и BRAF.
- II тип — серозные карциномы высокой степени злокачественности. Они ведут себя более агрессивно, быстро растут. Лечить их очень сложно из-за того, что они часто становятся устойчивы к противоопухолевым препаратам (развивается резистентность), рецидивируют. В таких опухолях нередко отмечаются мутации гена TP53, инактивация гена BRCA1/2.
Классификация по стадиям
Для определения стадии серозной карциномы используют общепринятую международную систему TNM. Буквой T обозначают характеристики первичной опухоли, ее размеры, прорастание за пределы яичников:
- T1: опухоль ограничена одним (T1a) или обеими (T1b) яичниками, при этом может иметь место разрыв капсулы, разрастания опухоли на поверхность яичника, присутствие опухолевых клеток в жидкости, которая находится в брюшной полости (T1c).
- T2: опухоль прорастает в матку, маточные трубы (T2a), или в другие органы таза (T2b), при этом опухолевые клетки могут присутствовать в жидкости в брюшной полости (T2c).
- T3: микроскопические метастазы в брюшине (T3a), или крупные метастазы в брюшине до 2 см (T3b), или метастазы в брюшине более 2 см (T3c).
Буква N обозначает наличие (N1) или отсутствие (N0) очагов в регионарных лимфатических узлах, буква M — наличие (M1) или отсутствие (M0) отдаленных метастазов.
Метастаз серозной карциномы яичника high-grade
Симптомы и проявления серозной карциномы яичников
Злокачественные опухоли яичников долго протекают бессимптомно. Даже после того как раковые клетки распространились в организме, часто клиническая картина бывает неясна, и серозный рак удается диагностировать не сразу. В итоге до 80% опухолей выявляют на поздних стадиях.
Распространенные симптомы серозного рака яичников неспецифичны, они встречаются при многих других заболеваниях, не связанных со злокачественными опухолями. Эти проявления должны насторожить, если они стойкие, беспокоят в течение длительного времени или возникали более 12 раз за последний месяц:
- Вздутие живота.
- Боли в животе, в области таза.
- Быстрое насыщение во время приема пищи.
- Частые мочеиспускания, императивные позывы — когда возникает сильное желание немедленно помочиться.
Время возникновения симптомов не связано со стадией рака яичников и вариабельно у разных женщин. В одних случаях жалобы появляются на ранних стадиях, а в других женщину ничего не беспокоит, даже когда опухоль проросла в соседние органы и метастазировала.
Другие возможные проявления серозной карциномы: повышенная утомляемость, боли в пояснице, болезненность во время секса, запоры, расстройства месячных (нерегулярные, обильные), беспричинная потеря веса.
Диагностика серозной карциномы яичников
Обычно, если женщина обращается к врачу с симптомами, которые могут быть вызваны патологиями яичников, в первую очередь назначают ультразвуковое исследование, потому что это простой, доступный, недорогой, безопасный и в то же время весьма информативный метод диагностики. УЗИ помогает оценить размеры и внутреннюю структуру яичника, обнаружить патологические образования, отличить плотные опухоли от кист (патологических полостей с жидкостью).
Единственный способ разобраться, является ли обнаруженная опухоль злокачественной или доброкачественной — провести биопсию. При раке яичника материал для исследования обычно получают в ходе хирургического удаления опухоли. Реже прибегают к диагностической лапароскопии или биопсии с помощью иглы, введенной в яичник через кожу. Если у женщины обнаружена жидкость в животе – асцит, – проводят лапароцентез. Асцитическую жидкость выводят через прокол и отправляют на цитологическое исследование.
Обследование при подозрении на серозную карциному яичника обязательно должно включать общие анализы мочи и крови, коагулограмму (исследование свертываемости крови), биохимический анализ крови для оценки функции печени и почек, анализ на онкомаркер СА125. Если женщина старше 40 лет, в крови исследуют уровень альфа-фетопроотеина и хорионического гонадотропина, это помогает исключить другие типы злокачественных опухолей яичников.
Проводят гастроскопию, колоноскопию, УЗИ молочных желез.
После того как злокачественная опухоль яичников обнаружена, нужно оценить ее размеры, расположение, проверить, прорастает ли она в соседние органы, есть ли поражение регионарных лимфатических узлов и отдаленные метастазы. В этом помогают такие методы диагностики, как:
- Компьютерная томография.
- Рентгенография грудной клетки.
- Позитронно-эмиссионная томография.
- Диагностическая лапароскопия.
Лечение серозной карциномы яичников
Обычно лечение начинают с хирургического вмешательства. Дальнейшую тактику врач определяет по результатам операции.
Хирургическое лечение
Операция при раке яичников преследует две цели: максимально удалить опухоль и уточнить ее стадию. Практически всегда начинают с того, что у женщины удаляют матку (проводят экстирпацию) с маточными трубами и яичниками, большой сальник и лимфатические узлы, которые могут быть поражены опухолевым процессом. Удаленные новообразования отправляют на гистологическое, цитологическое исследование. Также хирурги проводят смывы из брюшной полости: промывают ее физиологическим раствором и отправляют его на цитологию. Если в брюшной полости присутствует жидкость, она также должна быть подвергнута анализу.
В редких случаях, у молодых женщин с раком на ранней стадии, может быть проведена органосохраняющая операция.
После того как хирург удаляет матку с яичниками, беременность в дальнейшем становится невозможной, у женщины наступает менопауза.
Химиотерапия
В зависимости от стадии и степени агрессивности опухоли, после операции по поводу серозного рака яичников может быть назначен курс адъювантной химиотерапии. Обычно применяют комбинацию из двух типов химиопрепаратов, один из которых относится к препаратам платины (цисплатин, карбоплатин), а другой — к таксанам (паклитаксел, доцетаксел).
Если изначально понятно, что хирург не сможет обеспечить оптимальную циторедукцию, лечение начинают с неоадъювантной химиотерапии, затем выполняют операцию, и после этого снова назначают курсы химиотерапии. В некоторых случаях показана внутрибрюшинная химиотерапия, когда раствор химиопрепарата вводят в брюшную полость.
Иногда после химиотерапии опухолевые очаги больше не обнаруживаются в организме женщины. Но впоследствии сохраняется довольно высокий риск рецидива, особенно при серозной карциноме яичника высокой степени злокачественности.
Лечение канцероматоза брюшины при раке яичников методом HIPEC
Одно из самых опасных осложнений рака яичников — канцероматоз брюшины. Это состояние, при котором раковые клетки распространяются по поверхности внутренней оболочки брюшной полости — брюшине. При этом прогноз резко ухудшается.
До недавнего времени не было эффективных способов борьбы с этим осложнением. Во время операции хирург не может удалить мелкие очаги, и из-за них происходит рецидив. При внутривенном и интраперитонеальном (внутрь брюшной полости) введении химиопрепараты плохо проникают в опухолевую ткань.
В настоящее время для борьбы с канцероматозом брюшины при раке яичников применяется HIPEC — гипертермическая интраперитонеальная химиотерапия. Хирурги удаляют в брюшной полости все крупные опухолевые очаги, а затем ее промывают раствором химиопрепаратов, подогретым до 41-42 градусов. Высокая температура повреждает опухолевые клетки и повышает эффективность химиопрепаратов.
Преимущества HIPEC по сравнению с классическими методами лечения доказаны во многих клинических исследованиях. Этот метод подходит в случае, когда всем крупные опухоли можно удалить хирургически, если нет отдаленных метастазов, и если женщина может перенести операцию по состоянию здоровья.
С 2018 года HIPEC проводится в «Евроонко». Наши доктора проходили стажировку под руководством ведущих специалистов в Израиле.
Профилактика возникновения серозной карциномы яичников
У большинства женщин есть несколько факторов риска, связанных с эпителиальным раком яичников. Но это не означает, что все они непременно заболеют. Некоторые меры помогают снизить риск:
- Поддержание нормального веса и отказ от вредных привычек.
- Прием оральных контрацептивов. Исследования показали, что, если женщина принимает их в течение 5 лет, ее риски развития опухолей яичников снижаются на 50%. Но стоит помнить, что эти препараты имеют некоторые побочные эффекты, в том числе немного повышают риск рака молочной железы.
- В постменопаузе нужно с осторожностью относиться к применению заместительной гормональной терапии.
- Беременность и роды до 35 лет способствуют снижению риска.
- Сильно снизить риски помогает перевязка маточных труб и удаление матки с придатками. Но такие операции не стоит выполнять только ради профилактики рака, к ним должны быть обоснованные показания.
Если в вашей семье часто были случаи рака яичника, стоит получить консультацию клинического генетика. Возможно, вы являетесь носительницей генетических дефектов, которые повышают риски.
Читайте также:

