Лучевая диагностика несеминомной герминативноклеточной опухоли средостения на рентгене, КТ
Добавил пользователь Дмитрий К. Обновлено: 16.01.2026
Лучевая диагностика шванномы средостения на рентгене, КТ, МРТ
а) Терминология:
1. Синонимы:
• Невринома
2. Определение:
• Опухоль оболочки периферических нервов (ООПН)
б) Лучевые признаки шванномы средостения:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Шаровидное объемное образование паравертебральной локализации, расширяющее межпозвонковое отверстие
• Локализация:
о Может возникать в любом периферическом нерве
- Может располагаться в центре межпозвонкового отверстия и расти в спинномозговой канал
2. Рентгенография:
• Объемное образование шаровидной или продолговатой формы с четким контуром, располагающееся паравертебрально на протяжении 1-2 межреберных промежутков:
о Часто располагается в центре межпозвонкового отверстия, которое на рентгенограмме в боковой проекции может визуализироваться расширенным
• Вследствие внелегочной локализации визуализируется симптом неполного контура
• Граница между легким и опухолью визуализируется выше ключицы, что указывает на локализацию образования в заднем средостении (его паравертебральном отделе)
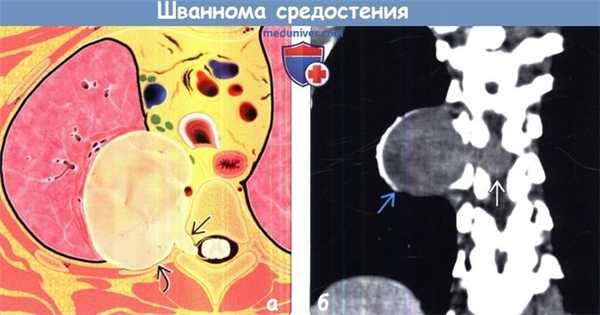
(а) На рисунке изображена опухоль оболочки периферических нервов: шаровидное мягкотканное объемное образование паравертебральной локализации.
Давление опухоли может приводить к доброкачественной эрозии костных структур и расширению межпозвонкового отверстия.
(б) Женщина 33лет, которой была выполнена КТА по поводу тромбоэмболии легочной артерии.
При сканировании в правой паравертебральной области случайно было выявлено мягкотканное объемное образование, гетерогенно накапливающее контрастное вещество.
Также было обнаружено расширение межпозвонкового отверстия на уровне позвонка Th8 и распространение опухоли в спинномозговой канал. При биопсии под ультразвуковым контролем был подтвержден диагноз шванномы.
3. КТ шванномы средостения:
• Нативная КТ:
о Мягкотканное объемное образование шаровидной или продолговатой формы, располагающееся паравертебрально:
- Гантелевидная форма опухоли, распространяющейся в спинномозговой канал
о Вследствие наличия жировой ткани или кистозных изменений характеризуется пониженной плотностью
о Кальцификаты выявляются в 1 0% случаев
о Симптом расщепления жировой клетчатки: ткани жировой плотности вокруг мягкотканного новообразования
о Оценка изменений костных структур: доброкачественная эрозия ребер или позвонков от давления
• КТ с контрастным усилением:
о Различный характер накопления контрастного вещества (гомогенный, гетерогенный)
- Гетерогенность контрастирования обусловлена наличием как клеточного, так и неклеточного (миксоидного) компонентов
4. МРТ шванномы средостения:
• Т1ВИ:
о Различная интенсивность сигнала на Т1ВИ, часто сигнал изоинтенсивный по сравнению со спинным мозгом
• Т2ВИ:
о Сигнал изоинтенсивный или гиперинтенсивный
о На фоне гиперинтенсивного сигнала от спинномозговой жидкости сигнал от образования может не визуализироваться
о Симптом фасцикул: множественные небольшие гипоинтенсив-ные кольцевидные структуры, соответствующие пучкам мышечных волокон
• Т1ВИ с контрастным усилением:
о Характер контрастирования аналогичен таковому при КТ с контрастным усилением
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о МРТ позволяет выявить распространение опухоли в спинномозговой канал или за пределы дурального мешка, а также обнаружить вовлечение в опухолевый процесс спинного мозга
о Введение гадолиния облегчает определение границ новообразования интрадуральной локализации

(а) При рентгенографии органов грудной клетки в боковой проекции в паравертебральной области определяется объемное образование, характеризующееся симптомом неполного контура вследствие внелегочной локализации.
Картина позволяет заподозрить опухоль оболочки периферических нервов: для исключения распространения опухоли в спинномозговой канал была назначена МРТ.
(б) При МРТ на совмещенных Т1 (вверху) и Т2 (внизу) взвешенных изображениях визуализируется овоидноеобъемное образование гомогенной структуры, гипоинтенсивное на Т1ВИ и гиперинтенсивное на Т2ВИ.
Биопсия под контролем КТ позволила подтвердить диагноз шванномы.
в) Дифференциальная диагностика шванномы средостения:
1. Нейрофиброма:
• Методами лучевой диагностики дифференцировать со шванномой затруднительно
2. Злокачественная опухоль оболочки нервов:
• Интенсивное поглощение контрастного вещества; рост обычно сопровождается болевыми ощущениями
3. Ганглионеврома:
• Опухоль овальной формы, вытянутая вертикально на протяжении 3-5 межреберных промежутков
• Чаще выявляются кальцификаты
4. Параганглиома:
• Интенсивное накопление контрастного вещества
г) Патоморфология:
1. Основные особенности:
• В 90% случаев опухоли паравертебральной локализации являются нейрогенными:
о На долю шванном приходится 30% случаев
2. Макроскопические патоморфологические и хирургические особенности:
• Опухоль оболочки нервов, покрытая капсулой; эксцентрический рост, компрессия нерва
• Часто в опухоли обнаруживаются кистозные изменения и кровоизлияния
3. Микроскопические особенности:
• Тип А по Антони (гиперклеточное образование, которое состоит из веретеновидных клеток, образующих переплетающиеся пучки)
• Тип В по Антони (гипоклеточная миксоидная ткань)
• Положительная реакция на белок S100
д) Клинические аспекты шванномы средостения:
1. Проявления:
• Наиболее частые признаки:
о Обычно симптомы отсутствуют
• Другие симптомы:
о Симптомы, обусловленные ущемлением нерва: потеря чувствительности, ухудшение двигательной функции
• Опухоли обычно единичные:
о Могут быть множественными при шванноматозе, нейрофиброматозе 2 типа (НФ2) и комплексе Карнея
2. Демографические данные:
• Эпидемиология:
о Наиболее частая опухоль оболочки периферических нервов
3. Естественное течение заболевания и прогноз:
• Медленный рост
4. Лечение:
• При наличии симптомов выполняется резекция
е) Диагностические пункты. Следует заподозрить:
• Шванному при выявлении шаровидного объемного образования паравертебральной локализации и доброкачественной эрозии костей от давления
ж) Список литературы:
1. Kapoor A et al: Mediastinal schwannoma: A clinical, pathologic, and imaging review. South Asian J Cancer. 4(2):104-5, 2015
2. Koontz NA et al: Schwannomatosis: the overlooked neurofibromatosis? AJR Am J Roentgenol. 200(6): W646-53, 2013
Лучевая диагностика несеминомной герминативноклеточной опухоли средостения на рентгене, КТ
Несеминомная герминативноклеточная опухоль средостения на рентгенограмме, КТ
а) Терминология:
• Злокачественная герминативно-клеточная опухоль (ЗГКО)
• Первичная медиастинальная опухоль желточного мешка, хориокарцинома, эмбриональная карцинома, герминативно-клеточная опухоль смешанного типа
б) Лучевые признаки:
• Рентгенография:
о Крупное объемное образование в переднем средостении
о Объемное воздействие на прилежащие структуры средостения
• КТ:
о Объемное образование гетерогенной структуры в преваскулярном отделе средостения
о Узловой характер накопления контрастного вещества периферическими отделами новообразования о Зона в центре пониженной плотности: кровоизлияние и некроз
о Может наблюдаться инвазия прилежащих структур, в том числе легких
• МРТ:
о Объемное образование в преваскулярном отделе средостения, гетерогенно контрастирующееся
(а) Мужчина 20 лет с жалобами на боли в груди. При рентгенографии органов грудной клетки в ПП проекции в левой половине средостения определяется крупное объемное образование, на фоне которого не визуализируется АП окно и левый контур сердца.
(б) У этого же пациента при КТ с контрастным усилением в преваскулярном отделе средостения визуализируется крупное объемное образование гетерогенной плотности, периферические отделы которого накапливают контрастное вещество. Также выявляются объемное воздействие данного образования на прилежащие крупные сосуды и небольшой левосторонний плевральный выпот. При биопсии была подтверждена герминативно-клеточная опухоль смешанного типа.
При наличии у мужчины молодого возраста в преваскулярном отделе средостения объемного образования следует заподозрить ЗГКО. (а) Мужчина 41 года с медиастинальной опухолью желточного мешка. При КТ с контрастным усилением на реконструкции в коронарной плоскости в преваскулярном отделе средостения определяется крупное объемное образование гетерогенной структуры, смещающее сердце вниз. Также выявляются утолщение перикарда, перикардиальный выпот и метастаз в правом легком.
(б) У женщины 31 года при КТ с контрастным усилением в преваскулярном отделе средостения визуализируются крупные объемные образования гетерогенной структуры, деформирующие или инвазирующие легочный ствол. Несмотря на то что при биопсии была выявлена эмбриональная карцинома, наличие жировой ткани свидетельствует в пользу ЗГКО смешанного типа.
в) Дифференциальная диагностика:
• Семинома
• Тимома
• Лимфома
г) Патоморфология:
• Крупное некротическое новообразование с местнодеструирующим ростом
• Повышенные уровни β-хорионического гонадотропина человека или α-фетопротеина в 85% случаев
д) Клинические аспекты:
• Признаки: боли в груди, одышка, потеря веса
• Лечение: химиотерапия и резекция резидуальной опухоли
е) Диагностические пункты:
• При наличии у мужчины в преваскулярном отделе средостения крупного объемного образования гетерогенной структуры с местнодеструирующим ростом следует заподозрить несеминомную ЗГКО
Давыдов М.И., Полоцкий Б.Е., Мачаладзе З.О., Тюляндин С.А., Карселадзе А.И., Савелов Н.А., Ахмедов Б.Б. (РОНЦ им. Н.Н.Блохина)
В материалах РОНЦ им. Н.Н.Блохина 1980-2005 гг. отражен опыт диагностики, хирургического и комбинированного лечения свыше 500 больных. Среди анализированных случаев – опухоли органов и тканей собственно средостения: вилочковой железы (16,9%), нейрогенные (17,7%) и мезенхимальные (10,4%) опухоли; новообразования из тканей, дистопированных в средостение (внегонадные герминогенные опухоли, тератомы, дермоидные кисты) – 22,7%, а также – процессы с изолированным поражением лимфатических узлов средостения: лимфомы Ходжкина и неходжкинске лимфомы (25,7%), случаи саркоидоза Бека (29), ангиофолликулярной гиперплазии (4) и др.
Обобщение опыта, накопленного, в особенности, в 1990-х – 2000-х гг., с учетом современных возможностей клинической онкологии, позволило оптимизировать уточняющую диагностику, обосновать расширение показаний к хирургическому и комбинированному лечению, повторным и паллиативным операциям. Результаты операций по поводу новообразований средостения, прежде всего при массивных опхолевых поражениях, сопряженных со сдавлением дыхательных путей, пищевода, магистральных сосудов (при условии должного реанимационно-анестезиологического обеспечения) характеризуются сравнительно низкой летальностью, улучшением качества жизни и увеличением ее продолжительности.
ОБЩИЕ ПОЛОЖЕНИЯ (КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ. )
Материалы РОНЦ подтверждают известные сведения о локализации и преимущественно злокачественном характере опухолей осредостения. Соотношение злокачественных и доброкачественных новообразований составило 3:1. Тимомы, лимфомы, внегонадные герминогенные опухоли (ВГО), мезенхимомы локализовались в переднем средостении, нейрогенные опухоли – в заднем; несоответствие локализации и структуры новообразования отмечено у 15% больных нейрогенными опухолями – в тех случаях, когда новообразования локализовалась в переднем средостении. Определение исходной локализации процесса было затруднено при «гигантских» опухолях, когда (в 10-20% случаев) наблюдались поражения как переднего, так и заднего средостения с распространением процесса на б?льшую часть гемиторакса.
Длительность клинических проявлений составляла от нескольких месяцев до 3 лет. При небольших опухолях, не связанных с прилежащими анатомическими образованиями не отмечалось клинических проявлений (до 30-40% случаев). В остальных наблюдениях регистрировались проявления, обусловленные наличием опухоли – миастения (5%), осиплость (часто сопряженная с ВГО), медиастинальный компрессионный синдром (до 30-40% случаев, в особенности при злокачественных процессах); а также различные неспецифические симптомы (повышение температуры тела, кашель, боли и чувство сдавления за грудиной, др.). Рентгенологическое исследование, безусловно, позволяло определять локализацию и размеры опухоли. Для уточнения топографии новообразований, выявления связей с прилежащими анатомическими образованиями применялись КТ и МРТ. Чувствительность. специфичность и точность * этих методов соответствовали 90-80%, достигая 97-98% значимости оценки – как например, МРТ в диагностике распространенности тимом. Повышение уровня опухолевых маркеров сыворотки крови (АФП и ХГЧ) наблюдалось при несеминомных герминогенных опухолях средостения. Морфологическое подтверждение диагноза, кроме пункционной биопсии (информативность, при лимфопролиферативных заболеваниях, соответствует 48%), достигалось хирургическими методами диагностики. При этом, вместо медиастиноскопии и парастернальной медиастинотомии (16 и 43 исследования 1990-х гг.) в 2000-х гг. стала применяться видеоторакоскопия (53 исследования).
Следует отметить, что современные возможности диагностики позволяют устанавливать морфологический диагноз во всех случаях лимфопролиферативных заболеваний с поражением средостения. При этом, агрессивность применяемых методов лечения вынуждает считать недопустимой попытку лечения при данных новообразоованиях без морфологического диагноза.
Хирургический метод – основа лечения больных опухолями средостения. Исключения составляют злокачественные внегонадные герминогенные и лимфопролиферативные заболевания основу лечения которых составляют консервативные методы лечения. Учитывая низкую эффективность химио-лучевой терапии в отношении остальных медиастинальных новообразований хирургическое лечение, в том числе и с паллиативной целью, с выполнением повторных операций, способствует существенному продлению жизни. Выполнение боковой торакотомии в 73% случаев обеспечивало возможность удаления опухоли. Локализация процесса, безусловно, определяла особенности хирургического доступа. Так, при нейрогенных опухолях, растущих в форме «песочных часов» торакотомия дополнялась одномоментной ляминэктомией для радикального удаления внутригрудной и внутрипозвоночной частей опухоли – по N.Guleke (1916) в модификации H.Grillo et al. (1983). Для удаления местнораспространенных и «гигантских» опухолей выполнялась двусторонняя торакотомия, полная продольная стернотомия (4), иные комбинированные доступы.
ОСОБЕННОСТИ, ОБУСЛОВЛЕННЫЕ ЛОКАЛИЗАЦИЕЙ НОВООБРАЗОВАНИЙ
Опухоли вилочковой железы. Из 85 наблюдений в 44,7% случаев диагностированы доброкачественные новообразования, в 55,3% – злокачественные. Клиническое течение заболевания не всегда определялось гистологическим строением опухоли и характером её роста. Оперированы 70 (82,4%) больных; остальным проведено консервативное лечение из-за распространенности опухолевого процесса.
Радикальные операции составили 59 (84,3%) случаев; у остальных пациентов удаление опухоли выполнено с паллиативной целью, у 6 (8,6%) операция ограничена эксплоративной торакотомией. Адекватным объемом оперативного вмешательства при новообразованиях вилочковой железы является тимомэктомия – удаление опухоли и всей ткани вилочковой железы с жировой клетчаткой и лимфоузлами переднего средостения. Такой объем операции выполнен 44 больным. Кроме того, 15 пациентам выполнены расширенно-комбинированные тимомэктомии в связи с инвазией опухолей в окружающие структуры. Дополнительная лучевая и химиотерапия проведена в 19,2% случаев (в основном – при III-IV стадиях тимом типов В2, В3 и С). Отдаленные результаты хирургического лечения. Более 3 лет после радикального хирургического лечения прожили 84,8%, более 5 лет – 82,6% и более 10 лет – 73,9% больных. Отдаленные результаты определялись распространенностью процесса (инвазия капсулы, поражение плевры), гистологическим типом опухоли. Так, тимомы типов А и В1 прогностически наиболее благоприятны (10-летний срок переживают 90% пациентов). Для тимом типов АВ, В2 и В3 5-летняя выживаемость соответствовала 64-68%; прогноз при тимомах типа С достоверно хуже – 32%. При отсутствии инвазивного роста гистологическая форма тимомы не влияет на отдаленные результаты хирургического лечения. Тимомы с инвазией в пределах капсулы являются злокачественными по клиническому течению и требуют назначения послеоперационного лучевого лечения.
Нейрогенные опухоли (89 случаев) распределены в две гистогенетические группы: новообразования из клеток нервной ткани (22; 24,7%) и из оболочек периферических нервов (67; 75,3%). Доброкачественные опухоли (шванномы, нейрофибромы, ганглионевромы, параганглиомы) выявлены у 69,7%, злокачественные (саркомы Юинга, нейробластомы, ганглионейробластомы, др.) – у 30,3% пациентов. Решение лечебных задач определялось характерной локализацией нейрогенных опухолей и особенностями их распространения.
Мезенхимальные опухоли (52 наблюдения) представлены различными гистологическими формами: сосудистые опухоли – 17 (32,6%); жировые – 15 (28,8%); фибробластические – 6 (11,5%), фиброгистиоцитарные – 2 (3,8%); костно-хрящевые – 5 (9,6%); мезенхимомы – 2 (2,8%), а также опухоль из скелетных мышц – 1 (1,9%); синовиальная саркома – 1 (1,9%); саркомы неясного генеза – 3 (5,8%). Доброкачественные опухоли составили 42,3%, злокачественные – 57,7% случаев. Лечение больных мезенхимальными опухолями, в особенности – злокачественными, в условиях низкой эффективности химиолучевой терапии, является только хирургическим. Оперативные вмешательства отличаются большой сложностью, что обусловлено, как правило, распространенностью процесса. Хирургическое лечение проведено 40 пациентам, консервативное – 12. В плане дополнительного лечения только 7 больным проведена пред- или послеоперационная химиолучевая терапия. После хирургического лечения в группе из 19 больных злокачественными новообразованиями рецидивы выявлены в 13 случаях (68,4%) – в том числе, в 9 из 11 паллиативных и в 4 из 8 радикальных операций (81,8 и 50% соответственно). По поводу рецидивов выполнялись повторные операции, один из больных оперирован трижды, другой – четырежды. Показатели общей и безрецидивной 5-летней выживаемости при доброкачественных мезенхимальных опухолях стремятся к 100%. При злокачественных – 1-3-5-летняя продолжительность жизни составила 75; 62,5; 48,6% после радикальных операций и 63,6; 27,2; 18,1% – после паллиативных.
Таким образом, даже при распространенном опухолевом процессе и при локорегиональных рецидивах должна применяться активная хирургическая тактика. Повторные (и многократные) операции, в том числе и с паллиативной целью, позволяют вновь добиться продления жизни. Присущий мезенхимальным опухолям агрессивный местный рост и склонность к рецидивам обосновывают целесообразность дальнейшего поиска вариантов комбинированного лечения, с применением неоадъювантной или адъювантной химиолучевой терапии. Каждую составляющую лечения следует использовать в полном объеме, постоянно развивая и совершенствуя.
Внегонадные герминогенные опухоли (ВГО). Наблюдались 114 пациентов с внегонадными герминогенными опухолями средостения: мужчин – 97 (85,1%), женщин – 17 (14,9%) в возрасте от 14 до 72 лет, средний возраст – 26 лет. Семинома диагностирована в 17,5%, несеминома – в 82,5% случаев. Среди больных несеминомными ВГО был выявлен эмбриональный рак, опухоли желточного мешка, хориокарциномы, тератомы различной степени зрелости, дермоидные кисты. Общие принципы диагностики и лечения. При повышении уровня опухолевых маркеров (АФП, ХГ, ЛДГ) без признаков поражения яичек необходима компьютерная томография органов грудной клетки, брюшной полости и забрюшинного пространства. При морфологическом подтверждении диагноза злокачественной внутригрудной герминогенной опухоли показано проведение 4-6 курсов химиотерапии (схемы ВЕР, ВР, др), лучевой терапии (РОД= 2-3 Гр; СОД – до 60-70 Гр). Полный эффект лечения больных внегонадными семиномами регистрируется в 80%, несеминомами – в 23% случаев. Частота рецидивов выше в группе внегонадных несеминомных опухолей (6,7 и 29,4%; р<0,05). При сохранении опухоли семиномного строения после индукционной химиотерапии показано динамическое наблюдение. При наличии остаточной несеминомной опухоли после окончания индукционной терапии рекомендуется хирургическое лечение. Рост маркеров является показанием к проведению химиотерапии второй линии. Выявление жизнеспособных герминогенных клеток в резидуальной опухоли обусловливает проведение послеоперационной химиотерапии.
Лимфомы (с поражением лимфоузлов средостения) без иных проявлений заболевания выявлены у 129 больных. Лимфомы Ходжкина диагностированы у 82, неходжинские лимфомы – у 47 пациентов. Морфологический диагноз был установлен с применением хирургических методов диагностики. Хирургический этап завершался на стадии диагностики. В последующем больным проводилось лечение в соответствии с вариантом лимфомы и комплексом прогностических признаков по программам химио- и лучевой терапии, применявшимся в РОНЦ в анализируемые исторические этапы.
а) Терминология:
1. Сокращения:
• Злокачественная герминативно-клеточная опухоль (ЗГКО)
2. Определение:
• Первичные медиастинальные ЗГКО:
о Опухоль желточного мешка (эндодермального синуса)
о Хориокарцинома
о Эмбриональная карцинома
о Герминативно-клеточная опухоль смешанного типа
б) Лучевые признаки несеминомной герминативноклеточной опухоли:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Крупное объемное образование гетерогенной структуры в преваскулярном отделе средостения у мужчин молодого возраста
2. Рентгенография:
• Крупное объемное образование в переднем средостении
• Объемное воздействие на прилежащие структуры
• Плевральный выпот
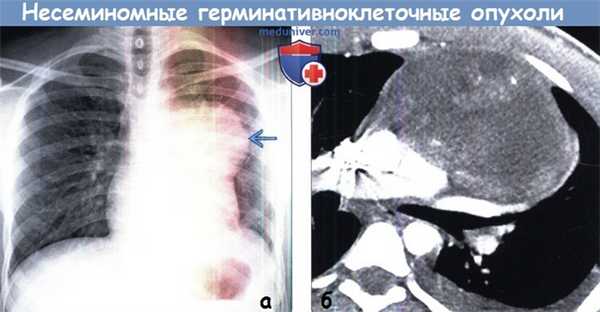
(а) Мужчина 20 лет с жалобами на боли в груди. При рентгенографии органов грудной клетки в ПП проекции в левой половине средостения определяется крупное объемное образование, на фоне которого не визуализируется АП окно и левый контур сердца.
(б) У этого же пациента при КТ с контрастным усилением в преваскулярном отделе средостения визуализируется крупное объемное образование гетерогенной плотности, периферические отделы которого накапливают контрастное вещество. Также выявляются объемное воздействие данного образования на прилежащие крупные сосуды и небольшой левосторонний плевральный выпот. При биопсии была подтверждена герминативно-клеточная опухоль смешанного типа.
При наличии у мужчины молодого возраста в преваскулярном отделе средостения объемного образования следует заподозрить ЗГКО.
3. КТ:
• Крупное объемное образование гетерогенной структуры в преваскулярном отделе средостения
• Узловое накопление контрастного вещества периферическими отделами опухоли
• Зона пониженной плотности в центре, соответствующая кровоизлиянию и некрозу
• Может наблюдаться инвазия прилежащих структур, в том числе легких
• Лимфаденопатия
• Плевральный или перикардиальный выпот
• Утолщение плевры или перикарда, либо наличие в них узелков
• Метастазы в легких
4. МРТ:
• Объемное образование в преваскулярном отделе средостения, гетерогенно контрастирующееся
• На Т1ВИ очаги гиперинтенсивного сигнала от кровоизлияний
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики
о КТ с контрастным усилением является методом выбора
о ФДГ-ПЭТ/КТ используется для стадирования и рестадирования
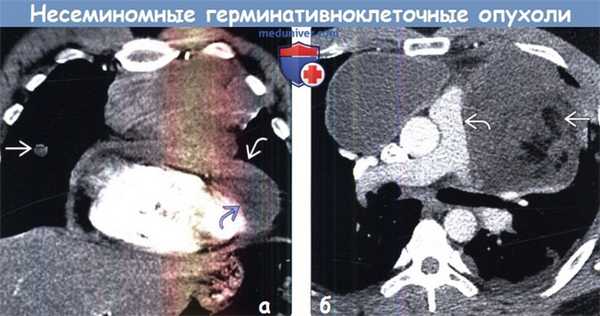
(а) Мужчина 41 года с медиастинальной опухолью желточного мешка. При КТ с контрастным усилением на реконструкции в коронарной плоскости в преваскулярном отделе средостения определяется крупное объемное образование гетерогенной структуры, смещающее сердце вниз. Также выявляются утолщение перикарда, перикардиальный выпот и метастаз в правом легком.
(б) У женщины 31 года при КТ с контрастным усилением в преваскулярном отделе средостения визуализируются крупные объемные образования гетерогенной структуры, деформирующие или инвазирующие легочный ствол. Несмотря на то что при биопсии была выявлена эмбриональная карцинома, наличие жировой ткани свидетельствует в пользу ЗГКО смешанного типа.
в) Дифференциальная диагностика:
1. Семинома:
• Крупное объемное образование гомогенной структуры в преваскулярном отделе средостения
• Редко выявляются кистозные полости или зоны некроза
2. Тимома:
• Объемное образование в преваскулярном отделе средостения односторонней локализации
• Могут обнаруживаться кистозные полости и зоны некроза
3. Лимфома:
• Вовлечение в опухолевый процесс множества групп лимфатических узлов и отделов средостения
4. Тератома:
• Многокамерное кистозное объемное образование, содержащее жировую ткань, кальцификаты или мягкие ткани
5. Зоб:
• Происходит из щитовидной железы
• Интенсивное и стойкое накопление контрастного вещества
г) Патоморфология несеминомной герминативноклеточной опухоли:
1. Основные особенности:
• Сопутствующие патологические изменения
о Повышенные уровни β-хорионического гонадотропина человека (ХГЧ) или α-фетопротеина (аФП) в 85% случаев
2. Макроскопические патоморфологические и хирургические особенности:
• Крупное некротическое новообразование с местнодеструирующим ростом
3. Микроскопические особенности:
• Опухоль желточного мешка
• Эмбриональная карцинома
• Хориокарцинома
• Герминативно-клеточная опухоль смешанного типа: как минимум два типа ГКО
д) Клинические аспекты несеминомной герминативноклеточной опухоли:
1. Проявления:
• Наиболее частые признаки:
о Симптомы в большинстве случаев определяются к моменту выявления опухоли
о Боли в груди, одышка, потеря веса, лихорадка, озноб
• Другие симптомы:
о Гинекомастия вследствие повышенного уровня (ЗХГЧ в сыворотке
2. Демографические данные:
• Возраст:
о Обычно 20-40 лет
• Пол:
о За редким исключением встречается только у мужчин
• Эпидемиология:
о Выявляется реже, чем семинома и тератома
3. Естественное течение заболевания и прогноз:
• Для постановки точного диагноза необходимо выполнить биопсию
• Обычно на момент выявления имеются метастазы
• Повышенный риск развития метахронной ГКО яичек (10% за 10 лет)
• Высокая частота гематологических расстройств: острый миелоидный лейкоз, миелодисплазия, злокачественный мастоцитоз, злокачественный гистиоцитоз
4. Лечение:
• Этопозид, ифосфамид, цисплатин (VIP): химиотерапия с последующей резекцией резидуальной опухоли
о Показатель пятилетней выживаемости с отсутствием прогрессирования опухоли составляет 45%
е) Диагностические пункты:
1. Следует заподозрить:
• Несеминомную герминативно-клеточную опухоль при наличии у мужчины в преваскулярном отделе средостения крупного объемного образования гетерогенной структуры с местнодеструирующим ростом
2. Ключевые моменты при интерпретации изображений:
• Для исключения первичной ЗГКО необходимо провести ультразвуковое исследование яичек
Лучевая диагностика нейрофибромы средостения на рентгене, КТ, МРТ
а) Определение:
• Опухоль оболочки периферических нервов (ООПН)
б) Лучевые признаки нейрофибромы средостения:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Шаровидное объемное образование паравертебральной локализации, расширяющее межпозвонковое отверстие
• Локализация:
о Может возникать в любом периферическом нерве:
- Чаще всего поражается межреберный нерв; опухоль растет под поверхностью ребра
2. Рентгенография:
• Объемное образование шаровидной или продолговатой формы с четким контуром, располагающееся паравертебрально:
о Часто располагается в центре межпозвонкового отверстия, которое на рентгенограмме в боковой проекции может визуализироваться расширенным
о Доброкачественная эрозия прилежащих задних отрезков ребер, позвонков от давления
• Вследствие внелегочной локализации визуализируется симптом неполного контура
• Граница между легким и опухолью визуализируется выше ключицы, что указывает на локализацию образования в заднем средостении (его паравертебральном отделе)
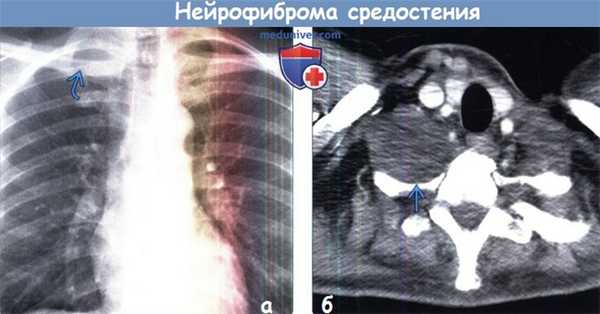
(а) Пациент с паравертебрально расположенной нейрофибромой, жалоб не предъявляет При прицельной рентгенографии органов грудной клетки в ПП проекции на область верхушки правого легкого проецируется затемнение гомогенной структуры.
(б) У этого же пациента при КТ с контрастным усилением затемнению на рентгенограмме соответствует нейрофиброма, гетерогенно накапливающая контрастное вещество и расположенная в правой паравертебральной области вблизи верхней апертуры грудной клетки. Следует отметить наличие доброкачественной эрозии заднего отрезка первого ребра слева, вызванной давлением образования.
3. КТ нейрофибромы средостения:
• Нативная КТ:
о Мягкотканное объемное образование шаровидной или продолговатой формы:
- Вследствие наличия жировой ткани или кистозных изменений характеризуется пониженной плотностью
о Оценка изменений костных структур доброкачественная эрозия ребер или позвонков от давления
о Гантелевидная форма опухоли, распространяющейся в спинномозговой канал (10%)
о Симптом расщепления жировой клетчатки: ткани жировой плотности вокруг мягкотканного новообразования
• КТ с контрастным усилением:
о Гетерогенный характер накопления контрастного вещества; центральная зона может контрастироваться на раннем этапе
4. МРТ нейрофибромы средостения:
• Т1ВИ:
о Различная интенсивность сигнала на Т1ВИ, часто сигнал изоинтенсивный по сравнению со спинным мозгом
о В центре может выявляться зона гиперинтенсивного сигнала
• Т2ВИ:
о Сигнал изоинтенсивный или гиперинтенсивный
о В центре может выявляться зона гипоинтенсивного сигнала от отложений коллагена:
- Симптом мишени: зона гипоинтенсивного сигнала в центре, окруженная зоной гиперинтенсивного сигнала
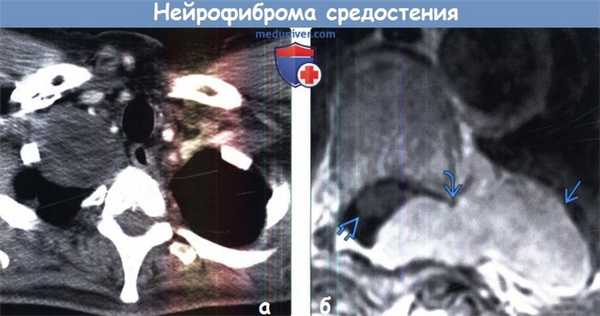
(а) У этого же пациента при КТ с контрастным усилением определяется внутригрудная часть опухоли, характеризующаяся гетерогенной структурой за счет наличия в центре участка пониженной плотности. Зона пониженной плотности в нейрофибромах может соответствовать жировой ткани или кистозным изменениям.
(б) При МРТ после контрастного усиления на Т1ВИ FS в левой паравертебральной области визуализируется гомогенно контрастирующаяся нейрофиброма. Опухоль расширяет межпозвонковое отверстие и распространяется экстрадурально в спинномозговой канал, что приводит к сдавлению спинного мозга.
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о МРТ позволяет выявить распространение опухоли в спинномозговой канал или за пределы дурального мешка, а также обнаружить вовлечение в опухолевый процесс спинного мозга
в) Дифференциальная диагностика нейрофибромы средостения:
1. Шваннома:
• Дифференциация с нейрофибромой затруднена
2. Злокачественная опухоль оболочки нервов:
• Интенсивное поглощение контрастного вещества; рост обычно сопровождается болевыми ощущениями
3. Ганглионеврома:
• Опухоль овальной формы, вытянутая вертикально на протяжении 3-5 межреберных промежутков
• Чаще выявляются кальцификаты
4. Параганглиома:
• Интенсивное накопление контрастного вещества
г) Патоморфология:
1. Основные особенности:
• В 90% случаев опухоли паравертебральной локализации являются нейрогенными
2. Макроскопические патоморфологические и хирургические особенности:
• Хаотичная пролиферация всех элементов нерва, происходящая в его центре; капсула отсутствует
• Гипоклеточность и кистозные изменения выявляются редко
• Опухоль может быть изолированной, диффузной или плексиформной
3. Микроскопические особенности:
• Миелинизированные и демиелинизированные аксоны, коллагеновые и ретикулярные волокна
д) Клинические аспекты нейрофибромы средостения:
1. Проявления:
• Наиболее частые признаки:
о Часто симптомы отсутствуют
• Другие симптомы:
о Симптомы, обусловленные ущемлением нерва: потеря чувствительности, ухудшение двигательной функции
о При наличии болей следует заподозрить злокачественную трансформацию
2. Демографические данные:
• Возраст:
о Обычно 2-4 десятилетия жизни
• Пол:
о М=Ж
• Эпидемиология:
о Более чем в 90% случаев опухоли являются единичными и не имеют отношения к нефрофиброматозу
3. Лечение:
• При наличии симптомов выполняется резекция
е) Диагностические пункты:
1. Следует заподозрить:
• Нейрофиброму при выявлении шаровидного объемного образования паравертебральной локализации и доброкачественной эрозии костей от давления
2. Ключевые моменты при интерпретации изображений:
• Симптом расщепления жировой клетчатки: зона жировой плотности или соответствующей интенсивности сигнала вокруг нервно-сосудистого пучка; при выявлении патологического образования с четким контуром, окруженного жировой тканью, следует заподозрить нейрогенную опухоль
• Симптом мишени: зона гипоинтенсивного сигнала в центре, окруженная зоной гиперинтенсивного сигнала на Т2ВИ; сходная картина визуализируется при КТ и УЗИ
ж) Список литературы:
1. Nam SJ et al: Imaging of primary chest wall tumors with radiologicpathologic correlation. Radiographics. 31(3):749—70, 2011
2. Woertler K: Tumors and tumor-like lesions of peripheral nerves. Semin Musculoskelet Radiol. 14(5):547-58, 2010
Читайте также:
