Лучевые признаки аутосомно-рецессивного поликистоза почек у плода
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Аутосомно-рецессивный поликистоз почек у детей. Диагностика и лечение
Многие врожденные аномалии мочевых путей могут сопровождаться макро- или микрогематурией. Внезапная макрогематурия после небольшой травмы поясничной области характерна для обструкции лоханочно-мочеточникового сегмента или поликистоза почек.
Аутосомно-рецессивный поликистоз почек - это заболевание, называемое также поликистозной болезнью младенцев, встречается с частотой 1:10000-1:40 000. Ген, ответственный за аутосом-но-рецессивный поликистоз почек, пока не найден, но исследования по генетическому сцеплению позволяют локализовать его на коротком плече хромосомы 6.
Патоморфология аутосомно-рецессивного поликистоза почек. Обе почки резко увеличены, содержат много кист в корковом и мозговом веществе. Под микроскопом видны многочисленные кисты, распространяющиеся от мозгового вещества в корковое и расположенные преимущественно в собирательных трубочках и протоках. У плодов наблюдаются преходящие кисты и в проксимальных канальцах. Прогрессирующий фиброз интерстициальной ткани и атрофия канальцев в конце концов приводят к почечной недостаточности.
Поражение печени характеризуется пролиферацией и эктазией желчных протоков, а также фиброзом, неотличимым от врожденного фиброза печени или болезни Кароли (расширение внутрипеченочных протоков с холелитиазом, рецидивирующим холангитом и желтухой).
Клинические проявления аутосомно-рецессивного поликистоза почек. В типичных случаях у новорожденных или грудных детей обнаруживаются объемные образования в боковых отделах живота. Аутосомно-рецессивный поликистоз почек может сопровождаться маловодием, гипоплазией легких, респираторным дистресс-синдромом и спонтанным пневмотораксом в неонатальном периоде. Возможны аномалии лицевого скелета (лицо Поттера) и другие последствия уменьшения объема околоплодных вод, включая низко посаженные уши, микрогнатию, уплощенный нос, контрактуру конечностей и дефицит роста.
УЗИ при поликистозе почек
В первые несколько недель жизни обычно развивается высокая артериальная гипертония. Объем мочи, как правило, не снижен, хотя иногда отмечается олигурия и острая почечная недостаточность. В неонатальном периоде обычно имеет место преходящая гипонатриемия (часто на фоне острой почечной недостаточности), которую можно снять диуретиками. У 20-30 % больных функция почек остается нормальной. В редких случаях аутосомно-рецесивный поликистоз почек проявляется почечной недостаточностью, артериальной гипертонией или гепатоспленомегалией (вследствие фиброза печени) в более позднем возрасте.
Лучевые или лабораторные методы исследования определяют поражение печени примерно у 45 % новорожденных с этим заболеванием. Однако у больных повышен риск развития 1) восходящего холангита, варикозного расширения вен и гиперспленизма из-за портальной гипертензии и 2) прогрессирующей дисфункции печени, которая может привести к явной печеночной недостаточности и циррозу.
У части старших детей с аутосомно-рецессивным поликистозом почек заболевание проявляется именно гепатоспленомегалией, а поражением почек обнаруживается случайно при рентгенографии брюшной полости.
Диагностика аутосомно-рецессивного поликистоза почек. Пальпируемое двустороннее объемное образования в боковых отделах живота у грудного ребенка с гипоплазией легких, маловодием и артериальной гипертонией в отсутствие поликистоза почек у родителей позволяет диагностировать болезнь. При УЗИ почки обычно резко увеличены и равномерно повышена их эхогенность со стертостью границы между корковым и мозговым веществом. Диагноз подтверждают также клинические и лабораторные признаки фиброза печени, патологические изменения желчных протоков в биоптате печени, наличие поликистоза почек у сиблингов или близкое родство родителей. Аутосомно-рецессивный поликистоз почек следует отличать от увеличения почек при поликистозной дисплазии, гидронефроза, опухоли Вильмса и двустороннем тромбозе почечных вен. В семьях хотя бы с одним больным ребенком возможна пренатальная диагностика с помощью анализа генетического сцепления и использования информативных маркеров.
Лечение аутосомно-рецессивного поликистоза почек симптоматическое. Гипоплазия легких и гиповентиляция в неонатальном периоде часто требуют ИВЛ. Необходима нормализация АД и водно-электролитного баланса, устранение клинических проявлений почечной недостаточности. При тяжелой дыхательной недостаточности и в случаях, когда увеличенные почки препятствуют усвоению пищи, может потребоваться нефрэктомия с последующим диализом.
Прогноз аутосомно-рецессивного поликистоза почек. Около 30 % больных погибает в неонатальном периоде от осложнений гипоплазии легких. Однако, если дети не погибают в первой год жизни, то современные методы лечения дыхательной и почечной недостаточности у новорожденных увеличивают 10-летнюю выживаемость до 80 % и более. Терминальная стадия ХПН (обычно в первые 10 лет жизни) наблюдается более чем в 50 % случаев. Стандартные методы лечения детей — диализ и трансплантация почки. Последующие заболеваемость и смертность связаны с осложнениями ХПН и поражением печени.
Поликистоз почек ( Поликистозная болезнь почек )
Поликистоз почек – это врожденная двусторонняя кистозная трансформация почечной паренхимы, приводящая к прогрессирующему снижению функции почек. Патология может проявляться артериальной гипертензией, болевым синдромом в поясничной области и животе, гематурией, дизурией, развитием инфекции и камней в почках, почечной недостаточностью. Диагностика заболевания включает изучение семейного анамнеза, лабораторные исследования, УЗИ почек, урографию, ангиографию, МРТ и КТ. Лечение при поликистозе почек консервативное, симптоматическое.
МКБ-10
Общие сведения
Поликистозная болезнь (поликистоз почек) – порок эмбрионального развития почечных канальцев, характеризующийся образованием множественных мелких кист в паренхиме почек. Поликистоз почек всегда двусторонний. Кисты могут иметь размер от спичечной головки до крупной вишни и больше, содержать светлый либо шоколадного цвета желеобразный секрет.
Увеличение кист со временем приводит к сокращению объема функционирующей паренхимы и развитию почечной недостаточности. Как правило, поликистоз не ограничивается только поражением почек; к внепочечным формам поликистоза относится формирование кист в поджелудочной железе, селезенке, печени, семенных пузырьках, легких и других органах.
Причины
Поликистоз почек в большинстве случаев является патологией, наследуемой по аутосомно-доминантному типу. Развитие аутосомно-доминантного поликистоза может произойти, если аналогичное заболевание имеется у одного из родителей; эта форма наследования определяет 85-90% случаев болезни. Признаки заболевания в этом случае чаще развиваются к 30-40 годам, реже в детском возрасте.
Для развития аутосомно-рецессивного поликистоза почек необходима передача мутантных генов, обусловливающих дефект, от обоих родителей. Это менее распространенная форма, которая обнаруживается у новорожденных. При отсутствии семейной истории предполагается возникновение новой мутации в половой клетке одного из родителей.
Патогенез
В патогенезе поликистоза почек ведущая роль принадлежит нарушению слияния секреторных и экскреторных структур нефрона на стадии развития вторичной почки. Это затрудняет выделение первичной мочи, увеличивает давление в почечных канальцах, что приводит к деформации их просвета и образованию кистозно расширенных полостей. Отмечается значительное увеличение размеров и массы почек, которые макроскопически имеют бугристую неровную поверхность из-за множественных выступающих кист.
Стенки кист представлены соединительной тканью, полость выстлана плоским или кубическим эпителием, внутри содержится жидкость желтоватого или коричневого цвета, близкая по составу к моче. Между отдельными кистами имеются участки паренхимы, которые из-за давления кист могут подвергаться дистрофическим изменениям, атрофии или ишемии. Чашечки и лоханки значительно деформированы и увеличены.
Классификация

Симптомы поликистоза почек
У новорожденных патология обычно протекает крайне неблагоприятно и достаточно рано заканчивается гибелью ребенка от уремии. У взрослых поликистоз почек развивается медленно, проходя компенсированную, субкомпенсированную и декомпенсированную стадии.
На стадии компенсации проявления длительно отсутствуют. Со временем появляется чувство давления в пояснице, неопределенные боли в животе, дизурия, обусловленные растяжением почек. Отмечается утомляемость, головная боль, иногда – гематурия неясного генеза. Функция почек в компенсированной стадии остается не нарушенной.
В стадии субкомпенсации нарастают признаки почечной недостаточности, проявляющиеся тошнотой, сухостью во рту, жаждой, приступами мигрени, стойкой и высокой артериальной гипертензией. Нарушения функции почек характеризуются полиурией с изостенурией, эритроцитурией, цилинрурией, при возникновении пиелонефрита – лейкоцитурией. В случае нагноения кист присоединяется лихорадка, интоксикация, ознобы; при камнях в почках развиваются приступы почечной колики.
В декомпенсированной стадии болезни возникает хроническая уремия. Прогрессированию поликистоза почек может способствовать артериальная гипертензия, травмы, хирургические вмешательства, беременность, кровотечения. Присоединение вторичной инфекции (гриппа, ОРВИ, пневмонии и др.) может вызвать резкое ухудшение состояния вплоть до гибели пациента; при нагноении кист нередко развивается уросепсис.
Осложнения
Стойкое повышение кровяного давления со временем может осложняться гипертрофией левого желудочка, пролапсом митрального клапана и сердечной недостаточностью, аневризмой сосудов мозга и геморрагическим инсультом. Поликистоз почек может вызывать развитие поздних токсикозов беременности – преэклампсии и эклампсии. В группе особого риска – женщины, страдавшие гипертонией до наступления беременности. У пациентов с этой почечной патологией повышена вероятность образования кист печени, дивертикулярной болезни толстого кишечника.
Диагностика
Данные анамнеза в ряде случаев позволяют выявить семейные случаи поликистоза почек у родственников одной линии. Пальпировать увеличенные и кистозно измененные почки удается не всегда, в связи с чем решающее значение в диагностике отводится инструментальным методикам:
Посредством УЗИ в увеличенных почках определяются множественные кисты. В неясных случаях прибегают к ретроградной пиелографии, почечной ангиографии, которые также позволяют обнаружить кистозное перерождение почек. Для выяснения степени компенсации функции почек проводят исследования мочи (общий анализ, пробу Зимницкого и Реберга), биохимическое исследование крови. При развитии пиелонефрита моча подвергается бактериологическому посеву. С целью установления семейных форм поликистоза почек показано генетическое исследование.
Поликистоз почек необходимо дифференцировать от хронического гломерулонефрита и хронического пиелонефрита, опухолей почки. При подозрении на аневризму сосудов головного мозга выполняется ангиография сосудов головного мозга, УЗДГ, магнитно-резонансная ангиография.

Лечение поликистоза почек
Проводится симптоматическая терапия. К общим рекомендациям относится исключение чрезмерных и длительных нагрузок, профилактика хронических инфекций (кариеса, ОРВИ, тонзиллита, синуситов и др.), соблюдение высококалорийной, богатой витаминами диеты с ограничением белка и поваренной соли. При развитии пиелонефрита назначается курсовое лечение антибиотиками и уроантисептиками. В случае макрогематурии осуществляется гемостатическая терапия; при снижении диуреза показан прием диуретиков; при артериальной гипертонии – гипотензивных средств.
В компенсированной стадии поликистоза почек может выполняться вскрытие и опорожнение крупных кист. Это приводит к уменьшению размеров почек, улучшению их кровообращения и функций. В терминальных стадиях, при почечной недостаточности ставится вопрос о хроническом гемодиализе и трансплантации почки.
Прогноз и профилактика
Своевременная коррекция артериальной гипертензии и устранение инфекций мочевых путей позволяют замедлить прогрессирование поликистоза почек. Тем не менее, у большинства больных с поликистозом почек в различные сроки от выявления болезни развивается почечная недостаточность. При семейных формах поликистоза почек необходима консультация врача-генетика для определения рисков рождения ребенка с подобной почечной аномалией. При установленном диагнозе требуется постоянное наблюдение пациента врачом-нефрологом и урологом.
Лучевые признаки аутосомно-рецессивного поликистоза почек у плода
а) Терминология:
1. Сокращения:
• Аутосомно-рецессивный поликистоз почек (АРПКП)
2. Определения:
• АРПКП - одно из фиброзно-кистозных заболеваний печени и почек:
о Обновленная номенклатура объединяет весь спектр заболеваний
о В основе заболевания лежит цилиопатия
• Моногенное нарушение, вызывающее симметричное двустороннее кистозное поражение почек + фиброз печени
б) Лучевая диагностика:
1. Общие сведения:
• Критерии диагностики:
о Увеличенные гиперэхогенные почки
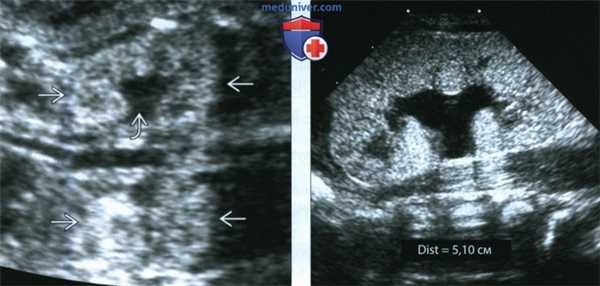
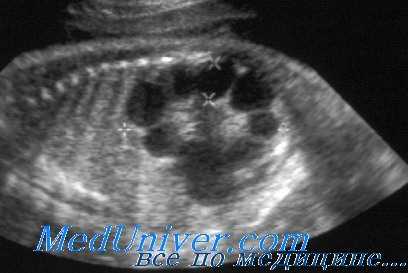
(Слева) УЗИ во фронтальной плоскости. Не совсем типичная ультразвуковая картина. Почки крупные, гиперэхогенные, содержат гипоэхогенные пирамиды. Умеренное расширение лоханки. При прогрессировании заболевания картина может измениться.
(Справа) Тот же случай. Постнатальное УЗИ во фронтальной плоскости. Более типичная картина: паренхима диффузно гиперэхогенная, утрачена нормальная структура мозгового вещества. Данный случай иллюстрирует разнообразие ультразвуковых находок при АРПКП.
2. УЗИ при аутосомно-рецессивном поликистозе почек у плода:
• Размеры почек >2 стандартных отклонений выше средних для ГВ:
о Почки могут не увеличиваться вплоть до середины II триместра
• Почки могут быть диффузно гиперэхогенными или иметь гиперэхогенные пирамиды
• Могут визуализироваться кисты, однако они не преобладают
• С помощью современного оборудования с высоким разрешением тубулярную эктазию можно обнаружить в III триместре
• Нормальная гипоэхогенная кора сохранена, но при тяжелом течении различить ее трудно
• Маловодие
• Мочевой пузырь плода может не визуализироваться (олигурия)
• Гипоплазия легких
3. МРТ при аутосомно-рецессивном поликистозе почек у плода:
• Увеличенные почки дают однородный гиперинтенсивный сигнал в режиме Т2-ВИ
• Общий объем легких (ООЛ) позволяет прогнозировать исход:
о ООЛ: ГВ
4. Рекомендации по лучевой диагностике:
• Плодам группы повышенного риска показана серия повторных измерений размеров почек
• Оценивают объем околоплодных вод. Маловодие на ранних сроках → неблагоприятный прогноз
• Измеряют окружность грудной клетки для объективной оценки гипоплазии легких
• Если УЗИ затруднено из-за телосложения матери или маловодия, показана МРТ

(Слева) МРТ плода в 31 нед., фронтальная плоскость. Маловодие. Почки значительно увеличены, паренхима имеет нехарактерный гиперинтенсивный сигнал. Грудная клетка в форме колокола, уменьшена. Находки характерны для АРПКП с олигурией и, как следствие, гипоплазией легких.
(Справа) Аутопсия in situ. Почки значительно увеличены. Печень приподнята, обнажен подлежащий желчный пузырь. Почки занимают все пространство брюшной полости -от диафрагмы до малого таза.
в) Дифференциальная диагностика аутосомно-рецессивного поликистоза почек у плода:
1. Т13:
• В 50% случаев сопровождается кистозной дисплазией:
о Почки, как правило, гиперэхогенные, могут обнаруживаться кисты
2. Синдром Меккеля-Грубера:
• Типичная находка - кистозная дисплазия почек (95-100% случаев):
о Ультразвуковая картина строения почек варьирует, но почти всегда они увеличены и гиперэхогенные
3. Синдром Беквита-Видемана:
• Почки увеличены, но их морфология и эхогенность в пределах нормы
• Двусторонняя МКДП
• Основной признак — макроскопические кисты почек
4. Аутосомно-доминантный поликистоз почек:
• Асимметричное увеличение почек, кисты могут появиться лишь в конце III триместра:
о Гиперэхогенная кора, относительно гипоэхогенное мозговое вещество с усиленной кортико-медуллярной дифференциацией
• Объем амниотической жидкости в норме
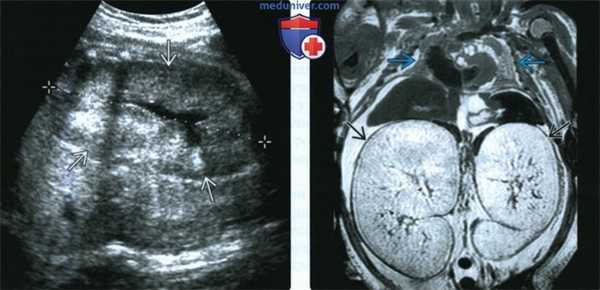
(Слева) Другой случай АРПКП. УЗИ в сагиттальной плоскости. Визуализируются увеличенные гиперэхогенные почки (калиперы). Нормальная гипоэхоген-ная кора сохранена. Это довольно характерная находка, но обнаружить ее на пренатальном УЗИ бывает трудно.
(Справа) Посмертная МРТ, Т2-ВИ, фронтальная плоскость. Грудная клетка очень малых размеров. Почки значительно увеличены, нормальная паренхима отсутствует. Расширенные канальцы имеют гиперинтенсивный сигнал.
г) Патологоанатомические особенности:
1. Общие сведения:
• Этиология:
о АРПКП - одна из цилиопатий:
- Группа наследственных заболеваний, связанных с первичной цилиарной дискинезией (синдром неподвижных ресничек)
- Первичные реснички выполняют много функций в эмбриогенезе и развитии наследственных заболеваний
- Широкий спектр синдромов со схожим поражением печени, почек, многих систем органов
• Генетические факторы:
о Все известные формы заболевания наследуются по аутосомно-рецессивному типу и связаны с мутацией гена PKHD1:
- Описано 750 видов мутации гена PKHD1 при АРПКП
- У 71,6% пациентов находят две мутации, у 24,3% - одну, у 2,4% - ни одной
о Мутации гена HNF1B фенотипически напоминают АРПКП:
- Кодируют фактор транскрипции - ядерный фактор ге-патоцитов 1-(3
о Прогноз зависит от генотипа:
- В 55% наиболее тяжелых случаев находят мутации с усечением
- Две мутации с усечением: генотип тяжелой степени поражения; печень не вовлечена
о «Фамильные» мутации (характерные для отдельных семей)
о Фенотип у сибсов может различаться
2. Макроскопические изменения и исследование операционного материала:
• Дефекты структуры ± функции первичных ресничек приводят к множественным нарушениям (например, фиброз печени, кистозное изменение почки):
о Расширенные извитые сегменты дистальных канальцев и собирательных трубочек:
- Увеличенный объем мозгового вещества → увеличение почки
- Увеличение числа границ разделения сред → увеличение эхогенности при УЗИ
- Увеличенный объем жидкости в канальцах и кистах → гиперинтенсивный сигнал в режиме Т2-ВИ
д) Клинические особенности:
1. Клиническая картина:
• Как правило, обнаруживают в о У плодов группы повышенного риска описана диагностика в 16 нед.
2. Демографические особенности:
• Эпидемиология:
о 1:20 000-50 000 родов
о > М = Ж
о В 40% проявляется внутриутробно (наиболее тяжелая форма)
3. Естественное течение и прогноз:
• Фенотип заболевания варьирует:
о Описаны перинатальная, неонатальная, младенческая и ювенильная формы
• Перинатальная форма: смертность 30-50%:
о Тяжелое поражение почек → маловодие → гипоплазия легких
о Необходимость искусственной вентиляции легких коррелирует со смертностью
о Выживаемость новорожденных:
- В течение 1 года: 92-95%
- В течение 10 лет: 82%
- Средний возраст выявления хронической почечной недостаточности: 4 года
- Актуарная выживаемость (конечной точкой считают начало диализа или смерть от почечной недостаточности)
- 86% к 5 годам, 71% к 10 годам, 42% к 20 годам
- В 75% случаев развивается артериальная гипертензия
- В 44% случаев — портальная гипертензия
- В 50% случаев требуется трансплантация почки в возрасте до 20 лет
- Функция легких выживших (особенно не нуждающихся в искусственной вентиляции легких) не изменена, риск легочных инфекций не повышается
о Недавние исследования предполагают, что выжившие дети страдают неврологическими и когнитивными нарушениями
• Ювенильная форма:
о Минимальное поражение почек на фоне выраженного фиброза печени
• Исход предсказать сложно, так как он зависит от степени тяжести в конкретном случае
4. Лечение аутосомно-рецессивного поликистоза почек у плода:
• Генетическое консультирование:
о Высокая вероятность латентного течения почечной недостаточности у членов семьи
о Риск повторного возникновения при следующей беременности - 25%
о Пренатальная диагностика остается проблемой научных исследований:
- Прегравидарное генетическое консультирование позволяет предотвратить психологическую травму, вызванную необходимостью прерывания беременности
о Биопсия ворсин хориона и амниоцентез позволяют провести исследование на специфические мутации:
- Достоверная пренатальная диагностика возможна в 80% случаев семейного анамнеза заболевания, если:
Диагноз у нулевого пациента не вызывает сомнений
Проведено исследование ДНК нулевого пациента и обоих родителей
• В случае подтверждения диагноза предлагают прерывание беременности
• При сохранении беременности:
о Предлагают дополнительную помощь в тяжелых случаях.
При нежизнеспособности плода избегают КС
о Роды планируют в условиях стационара III уровня (респираторная поддержка новорожденных)
о Оценка ОЖ плода в динамике
о Риск дистоции живота; ОЖ определяет срок родоразрешения
• При внутриутробной или неонатальной смерти важно объяснить необходимость аутопсии
е) Особенности диагностики. Важно знать:
• Фенотип заболевания высоковариабельный:
о Исключить ювенильную форму только на основании пренатального УЗИ нельзя
• Пренатальная диагностика возможна, если достоверно известно о специфической мутации:
о В летальных случаях рекомендована аутопсия или биопсия почек
• МРТ позволяет уточнить диагноз почечной патологии, связанной с маловодием или ангидрамнионом, измерить объем легких
ж) Список использованной литературы:
1. Hoyer PF: Clinical manifestations of autosomal recessive polycystic kidney disease. Curr Opin Pediatr. 27(2): 186-92, 2015
2. Guay-Woodford LM: Autosomal recessive polycystic kidney disease: the prototype of the hepato-renal fibrocystic diseases. J Pediatr Genet. 3(2):89—101, 2014
3. Verghese P et al: Neonatal polycystic kidney disease. Clin Perinatol. 41(3):543-60, 2014
4. Liu YP et al: Autosomal recessive polycystic kidney disease: appearance on fetal MRI. Pediatr Radiol. 36(2): 169, 2006
Редактор: Искандер Милевски. Дата обновления публикации: 27.10.2021
Поликистоз почек у детей
Поликистоз почек у детей – врожденная аномалия почек, характеризующаяся наличием в почечной ткани множественных мелкокистозных изменений, нарушающих функционирование органа. При манифестации поликистоза почек в детском возрасте отмечается стойкая высокая артериальная гипертензия, боли в пояснице, рецидивирующий пиелонефрит, почечная недостаточность. Диагноз поликистоза почек у детей подтверждается данными УЗИ почек, экскреторной урографии, ангиографии, сцинтиграфии и КТ почек. Лечение поликистоза почек у детей направлено на борьбу с ХПН; иногда проводится чрескожная пункция или лапароскопическое иссечение кист, трансплантация почки.
Поликистоз почек у детей (поликистозная болезнь, поликистозная дегенерация почек) – тяжелый структурный порок развития почек, при котором нормальная почечная ткань замещается множественными кистами различной величины. Поликистоз почек у детей встречается с частотой 1 случай на 250-1000 новорожденных, однако в связи с латентным течением в детском возрасте диагностируется редко. В зависимости от клинической формы, поликистоз почек может обнаружиться или проявиться в различные возрастные периоды: у новорожденных, детей раннего возраста, подростков или взрослых преимущественно в возрасте 30-40 лет. Кистозные изменения почек у детей нередко сочетаются с поликистозом печени, поджелудочной железы, селезенки, легких, поликистозными яичниками, мегауретером, добавочной почкой.
В связи с тем, что поликистоз почек у детей является наследственным заболеванием, его изучение является задачей урологии и генетики.
Классификация поликистоза почек
С учетом генетических аспектов выделят:
- поликистоз почек взрослых, тип I (мутация гена PKD1 в коротком плече 16-ой хромосомы)
- поликистоз почек взрослых, тип II (мутация гена РKD2 или РKD4 в 4-ой хромосоме)
- аутосомно-рецессивную поликистозную болезнь почек (мутация генов PKHD, ARPKD в 6-ой хромосоме). Данная форма поликистоза почек у детей сочетается с множественными пороками развития (расщелинами лица, врожденными пороками сердца и пр.).
- тяжелый инфантильный поликистоз почек с туберозным склерозом (мутация гена PKDTS в 16-ой хромосоме)
- врожденный микрокистоз почек финского типа (встречают у населения Финляндии и севера России)
- прочие разновидности поликистоза почек: поликистоз почек у детей в сочетании с катарактой и врожденной слепотой; поликистоз в сочетании микроцефалией, брахицефалией, гипертелоризмом и непропорционально короткими конечностями и др.
Поликистоз почек новорожденных наследуется по аутосомно-рецессивному типу. Поликистоз почек, наследуемый по аутосомно-доминантному типу, встречается у детей старшего возраста, подростков и взрослых.
В зависимости от степени кистозного поражения почек различают солитарные кисты, очаговую и тотальную форму поликистоза.
Причины поликистоза почек у детей
Формирование поликистоза почек у детей происходит уже в первые недели эмбриогенеза вследствие несрастания канальцев метанефроса и собирательных канальцев зачатка мочеточника. Согласно одной из гипотез, это может происходить вследствие иммунологической несовместимости метанефрогенной бластомы и мочеточникового ростка. Подтверждением этого предположения служит уменьшение в сыворотке пациентов с поликистозом концентрации С3-комплемента.
Кистозные полости, образующиеся из почечных канальцев, не соединенных с выводящей системой, могут быть гломерулярными, тубулярными и экскреторными. Кисты гломерулярного типа не связаны с канальцевой системой, поэтому не склонны к увеличению размеров. Данный тип характерен для поликистоза почек новорожденных и способствует раннему развитию хронической почечной недостаточности и смерти ребенка. Кисты тубулярного типа образуются из канальцев, а экскреторного типа - из собирательных трубочек. Увеличение кист происходит неравномерно, но постоянно из-за трудностей с опорожнением. Растущие кисты вызывают компрессию паренхимы и гибель значительной части нефронов.
Возникновение мутации генов, обусловливающих развитие поликистоза у детей, может быть вызвано воздействием химических и лекарственных веществ (консервантов продуктов, инсектицидов, препаратов лития, цитостатиков и пр.), вирусов (цитомегаловируса и т. д.) и другими неблагоприятными факторами.
Симптомы поликистоза почек у детей
Поликистоз почек новорожденных имеет злокачественное течение: нередко отмечается мертворождение, в остальных случаях летальный исход наступает первые месяцы или первый года жизни. Кистозное перерождение охватывает до 90% паренхимы почек. У новорожденных детей отмечается рвота, резкое увеличение почек и объемов живота; быстро нарастают признаки почечной недостаточности (увеличение в крови уровня мочевины и остаточного азота, олигурия и анурия), отеки, повышение АД. При этом гибель детей нередко наступает от сопутствующего респираторного дистресс-синдрома, обусловленного гипоплазией легких и пневмотораксом.
При поликистозе почек у детей старшего возраста большая часть почечных кист является открытыми; в почках сохраняется от 40 до 75% неповрежденной паренхимы. В связи с этим клиническая манифестация поликистоза почек у детей происходит позднее, во многом напоминая течение заболевания у взрослых. У детей обнаруживается увеличение размеров почек, гепатоспленомегалия, стойкая высокая артериальная гипертензия. Растяжение почечной ткани растущими кистами вызывает болевые ощущения в пояснице или в боку. Дети существенно отстают в росте, страдают анемией. Характерными осложнениями поликистоза почек у детей раннего и старшего возраста служат гематурия, мочекаменная болезнь, пиелонефриты, хроническая почечная недостаточность. Развитие печеночного фиброза приводит к портальной гипертензии, пищеводным и желудочно-кишечным кровотечениям. Гибель детей наступает от почечной или печеночной недостаточности через 2-15 лет от начала развития заболевания.
Диагностика поликистоза почек детей
Для постановки точного диагноза необходимо проведение полного клинико-лабораторного и инструментального обследования ребенка, анализ родословной. Дети с подозрением на поликистоз почек должны быть проконсультированы детским нефрологом (детским урологом) и генетиком.
Исследование общего анализа мочи при поликистозе почек у детей выявляет протеинурию, микро- или макрогематурию, лейкоцитурию (при пиелонефрите), гипо- или изостенурию. Для оценки функционального состояния почек проводится биохимическое исследование крови, исследование мочи по Зимницкому, проба Реберга.
Окончательное подтверждение и верификация диагноза осуществляется с помощью экскреторной урографии, почечной ангиографии, УЗИ, динамической сцинтиграфии, КТ почек и МР-урографии. Важнейшими признаками поликистоза почек у детей служат изменение размеров, контуров и расположения почек, деформация чашечек и лоханки, изменение сосудистой системы и др. При поликистозе почек детям может потребоваться УЗИ поджелудочной железы, печени, селезенки, яичников, поскольку нередко наблюдается кистозная трансформация этих органов.
Для выявления мутантного гена поликистоза почек у детей или родителей используются методы молекулярной гибридизации. На современном этапе поликистоз почек у ребенка может быть выявлен еще внутриутробно при скриннинговом акушерском УЗИ после 30-ой недели беременности.
Дифференциальную диагностику поликистоза почек у детей необходимо проводить с губчатой почкой, нефробластомой (опухолью Вильмса).
Лечение поликистоза почек детей
Терапия поликистоза почек у детей является пожизненной и направлена на предупреждение или борьбу с осложнениями, сохранение и улучшение функции почек. Дети с поликистозом почек нуждаются в повторных курсах медикаментозной терапии, постоянном соблюдении диетического и питьевого режима.
При сопутствующем воспалительном процессе в почках проводится курс лечения пиелонефрита антибиотиками и уросептиками. В случае присоединения артериальной гипертензии назначаются гипотензивные средства. При развитии ХПН на фоне поликистоза почек у детей проводится гемодиализ и ставится вопрос о трансплантации почки (иногда вместе с трансплантацией печени).
В случае быстрого увеличения кист в объеме может потребоваться хирургическое лечение: чрескожная пункционная аспирация кист под контролем УЗИ, лапароскопическое иссечение кист. При развитии портальной гипертензии может быть проведено портокавальное или спленоренальное шунтирование.
Прогноз при поликистозе почек детей
Прогноз при поликистозе почек у детей всегда серьезный; при этом, чем раньше заболевание начало прогрессировать, тем хуже. Младенческая форма поликистоза почек протекает крайне неблагоприятно и рано заканчивается гибелью детей. Практически у всех выживших детей к 20 годам формируется тяжелая почечная недостаточность. В этом случае единственным шансом на продление жизни больных является пересадка донорской почки.
Поликистозная болезнь почек с доминантным типом наследования (ПБП-АД)
Кистозные поражения почек являются частой причиной терминальной почечной недостаточности у детей и взрослых. Поликистозная болезнь почек с аутосомно-доминантным типом наследования (ПБП-АД) — одна из наиболее распространенных мультисистемных моногенных цилиопатий, характеризующаяся преимущественым поражением почек с формированием в них постепенно растущих кист.
Взрослая форма. Встречается часто: 1:400–1:1000. Наиболее распространенная генетически обусловленная причина терминальной почечной недостаточности (4–10 %). Причины широких колебаний распространенности: разные критерии определения и диагностики заболеваний, разные способы расчета, географические и этнические особенности. Показатель заболеваемости, полученный по результатам аутопсий: ≥ 1:500.
Этиология
Мутации в гене PKD1 (хромосома 16p13.3) отвечают почти за 80 % случаев заболевания ПБП-АД, тогда как 15 % обусловлены мутациями в гене PKD2, а остальные 5–10 % это редкие мутации в других локусах, которые генетически не разгаданы. Известно около 250 различных мутаций в генах PKD1 и PKD2, возникающих в результате делеций, инсерций и других изменений в одной или нескольких парах азотистых оснований. Генетические дефекты впоследствии приводят к синтезу аномально маленького и нефункционирующего белка полицистина.
Патологическая анатомия
Макроскопические изменения
- Множество не поддающихся счету тонкостенных кист (рис. 1).
Рисунок 1 | Макропрепарат почки пациента с ПБП-АД.
Гистологические изменения
- Мешковидные выпячивания, формирующиеся из всех отделов почечных канальцев и капсулы почечного клубочка, которые впоследствии обособляются от канальцевой системы почек и превращаются в кисты.
- Кисты покрыты изнутри плоским или кубическим эпителием, в просвете могут быть сосочковые разрастания или полипы.
- Рабочие нефроны располагаются между кистами с зонами канальцевой атрофии, интерстициальным фиброзом и очагами хронического воспаления.
- Если болезнь манифестирует у детей раннего возраста, то проявляется преимущественным кистозным расширением капсул Шумлянского — Боумена (рис. 2).
Рисунок 2 | Микропрепарат почки при ПБА-АД.
Клинические проявления
Высокая вариабельность пенетрантности ПБП служит причиной разнообразных клинических проявлений. Болезнь обычно манифестирует в возрасте 20–50 лет в виде почечной недостаточности или приводит к внутриутробной гибели плода.
Симптомы
Боль
Боль в проекции обеих почек, обычно проявляется на терминальных стадиях. Боль может быть острой (присоединение инфекций верхних мочевых путей, кровоизлияний в кисту или обтурация МВП камнем или кровяным сгустком) и хронической (перегибы почечной ножки под собственной тяжестью, давление гигантских почек на переднюю брюшную стенку и соседние органы, растяжение почечной капсулы и добавочная активация автономной нервной системы). Боли по характеру могут быть острыми колющими или тупыми ноющими с разной интенсивностью. Широкое разнообразие клинических симптомов усложняет диагностику, особенно когда у пациентов нельзя исключить хронические боли других этиологий.
Артериальная гипертензия
С тех пор как измерение АД вошло в рутинную практику, стало известно, что у примерно 60–70 % таких пациентов болезнь осложняется АГ. Причиной АГ служит сдавление внутрипочечных сосудов кистами, что приводит к ишемии и последующему избытку ренина. Своевременное лечение и диагностика АГ имеет ключевое значение, так как напрямую влияет на скорость прогрессирования ХПН и повышает вероятность разрыва внутричерепных аневризм. АГ проявляется головными болями, чувством распирания в височных областях, головокружением и мельканием мушек перед глазами.
Инфицирование кисты или инфекция ВМП
Присоединение вторичной инфекции будет проявляться симптомами интоксикации, повышением температуры и лейкоцитозом со сдвигом лейкоцитарной формулы влево. При прогрессировании ХПН возникают головная боль, тошнота и рвота, слабость и потеря веса.
Нефролитиаз
Около четверти пациентов с ПКБ-АД имеют камни в почках, что обусловлено метаболическими и структурными аномалиями. Мочекислые, кальцийсодержащие и струвитные камни наиболее часто встречаются у пациентов с ПКБ. Связанные с ПКБ метаболические аномалии: низкий pH мочи, гипоцитратурия, гипомагнезийурия, гиперурикемия, гиперурикозурия, гипероксалурия, иногда гиперкальциемия и вторичный гиперпаратиреоз. У пациентов с нефролитиазом кисты встречались большего размера и в большем количестве в сочетании с более низким СКФ и суточным диурезом.
Диагностика
Лабораторные изменения
- Анемия при развитии ХПН
- Лейкоцитоз при инфицировании
- Протеинурия
- Гематурия
- Лейкоцитурия
- Кристаллурия
- Снижение СКФ
Инструментальные методы исследования
Обзорная урография
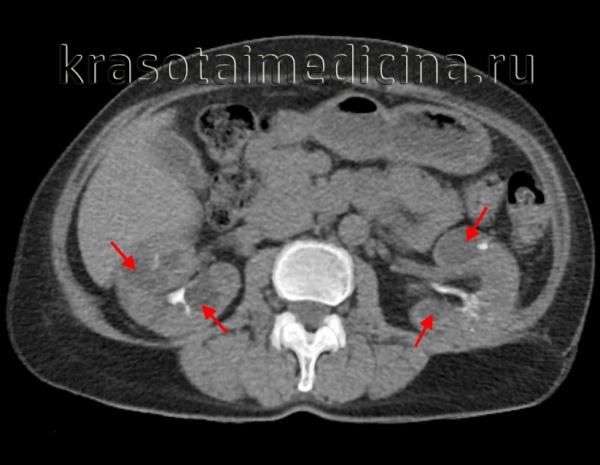
Обзорная урография не играет никакой роли в установлении диагноза и наблюдении за пациентами, лишь может натолкнуть на мысль о ПКБ, когда контуры почек увеличены, мультилобулированы или трудно различимы, с соответствующим смещением петель кишечника. Могут быть обнаружены множественные кальцинированные стенки кист.
Рисунок 3 | Множественные кальцинированные стенки кист у пациента с ПКБ-АД.
Ультразвук является отличным методом для повторных визуализаций и контроля течения заболевания, так как он быстрый, относительно недорогой и не имеет ионизирующего излучения. С помощью него можно как предположить диагноз, так и оценить наличие осложненных кист. Простые неосложненные кисты выглядят как округлые или овальные образования с гомогенной анэхогенной внутренней акустической структурой, четкими заметными границами и с дистальным акустическим усилением. При осложнении добавляется гиперэхогенное содержимое с перегородками и утолщениями стенок. Ультрасонография позволяет легко обнаруживать камни различных размеров и локализаций, но измененная анатомия и кальцификация паренхимы и стенок кист может снизить специфичность и чувствительность этого метода. Помимо этого, УЗИ может помочь визуализировать кисты в других органах.
Компьютерная томография (КТ)
КТ очень чувствительна к кистам почек и отлично может их визуализировать.
КТ без контраста: гомогенно низкая плотность с тонкими незаметными стенками.
КТ после введения контраста: низкая плотность жидкости (КОРИ < 10 EX). Содержимое кисты не контрастируется.
КТ без контраста:
- Острое кровоизлияние: высокое значение КОРИ.
- Хроническое кровоизлияние: неоднородное изображение, может определяться осадок, возможны кальцинаты в стенках.
- Инфекция: утолщенная стенка, высокое значение КОРИ кистозной жидкости, неоднородное изображение, включения газа.
КТ с контрастом:
- Острое кровоизлияние: низкий КОРИ кистозной жидкости в кортикальной фазе, высокий КОРИ в кортико-медуллярной фазе, урографическая фаза — в кисте, если она сообщается с чашечно-лоханочной системой, виден уровень жидкости.
- Инфекция: усиление контрастирования кистозной стенки и жидкости.
- Разрыв кисты: неоднородное изображение, накопление контрастного вещества околопочечной гематомой.
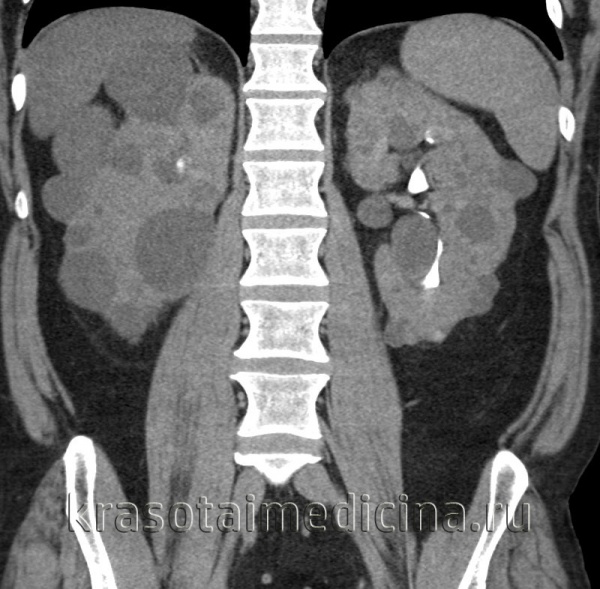
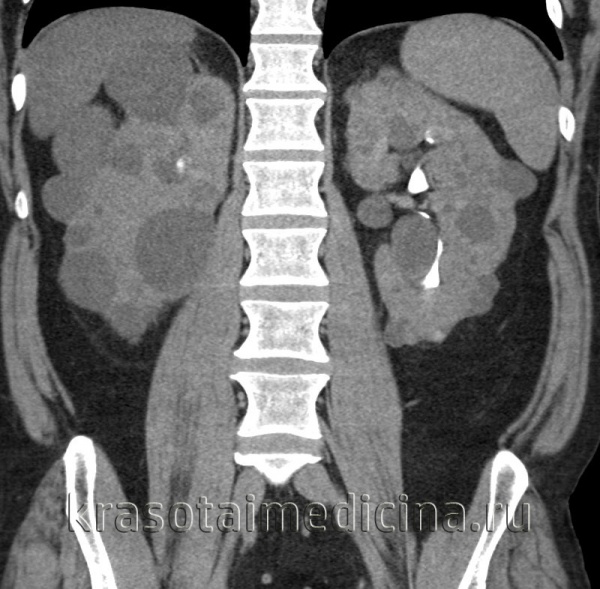
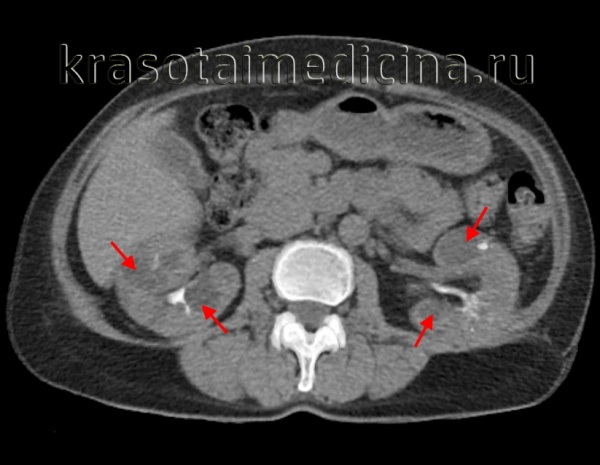
Рисунок 4 | Корональная КТ во время почечной экскреторной фазы демонстрирует заметное увеличение обеих почек за счет бесчисленных кист, а также многочисленные кисты печени.
Магнитно-резонансная томография
МРТ является методом выбора диагностики ПКБ.
- Т1-взвешенное изображение: низкая интенсивность сигнала / содержимое кист соответствует интенсивности жидкости.
- Т2-взвешенное изображение: высокая интенсивность сигнала / содержимое кист соответствует интенсивности жидкости.
- Т1-взвешенное изображение после внутривенного контрастирования: отсутствие контрастирования.
- Т1-взвешенное изображение: типичная высокая интенсивность сигнала в связи с наличием продуктов распада крови.
- Т2-взвешенное изображение: различная интенсивность сигнала.
- Т1-взвешенное изображение после внутривенного контрастирования: контрастирование стенки, включения газа.
- Т1-взвешенное изображение после внутривенного контрастирования: периренальная гематома.
Рисунок 5 | Корональный Т2-снимок пациента с ПКП-АД.
Нарушение нормальной архитектоники обеих почек. Почки увеличенные в размере (более 15 см), нормальная ткань почти полностью замещена кистами различных размеров от нескольких миллиметров до 3 и более см. Большинство кист неосложненные, но некоторые имеют гипоинтенсивные отложения внутри. Кисты в селезенке, печени и поджелудочной железе не обнаружены.
Лечение
В настоящее время существует около десяти различных видов лекарств, способных замедлить рост кист и скорость снижения СКФ, которые тестировались или тестируются в рандомизированных контролируемых исследованиях. Исключая осложненные случаи, лечение консервативное и поддерживающее.
Болевой синдром
При острых болях с разрывом кист и кровоизлияний следует назначать опиоидные анальгетики или ацетаминофен. В случаях острых болей периодического характера целесообразно применение коротких курсов НПВС при условии, что СКФ в нормальном диапазоне. При хронических болях лечение следует начинать с нефармакологических методов лечения, к примеру, физиотерапии, массажа и психотерапии, но следует иметь в виду, что эффективность этих методов не была достаточно хорошо изучена у пациентов с ПБП.
Все лечение можно условно разделить на фармакологические методы и инструментальные, а для лучшего качества лечения весь спектр лечебных процедур должен обеспечиваться многопрофильной командой из нефрологов, урологов, интервенционных радиологов и врачей альгологов. Фармакологическая анальгезия должна назначаться в соответствии с трехступенчатой анальгетической лестницей ВОЗ, которая первоначально была разработана для боли, связанной с онкологией. Шаги лестницы включают: первый — ацетаминофен; второй — НПВС (с оговоркой об ограничении их применения у пациентов с нарушением функции почек) или легкие опиоиды (трамадол); третий — сильные опиоиды (морфин или гидроморфон). Пациентам следует сообщать о возможных побочных эффектах: запорах, тошноте, сонливости и риске возникновения зависимости и/или передозировки.
Если консервативные фармакологические методы не эффективны, следует начинать лечение с малоинвазивных процедур, а при их неэффективности переходить к более инвазивным процедурам. Основная теория патогенеза хронических болей заключается в том, что боль от давления на соседние органы передается через чревное сплетение и крупные внутренностные нервные стволы, тогда как боль от растянутой капсулы передается через почечно-аортальное сплетение и малые внутренностные нервы. Для топической диагностики источника боли может быть применена блокада большого врутренностного нерва или чревного ствола короткодействующими местными анестетиками.
Хирургическая денервация или эндоваскулярная радиочастотная абляция может помочь облегчить боль, связанную с расширением почечной капсулы. Чрескожная аспирация почечных и печеночных кист (особенно при кистах больше 5 см) с последующей склеротерапией тоже может являться потенциальным методом лечения. Лапароскопическая декортикация или перфорация кист при неэффективности малоинвазивных процедур может быть рассмотрена в качестве метода лечения, однако, как сообщается, такие вмешательства не улучшают контроль АГ и могут приводить к ухудшению функции почек. Частичная и тотальная нефрэктомия должна рассматриваться как последний метод лечения, чтобы сохранить остаточную почечную функцию. У пациентов с ПБП-АД нет золотого стандарта лечения для облегчения боли, поэтому выбор методов лечения зависит от знаний персонала и технических возможностей больницы.
Нефролитиаз
Урологическое лечение может включать чрезкожную нефролитотомию, дистанционную ударно-волновую литотрипсию или лазерное дробление камней. Увеличение потребления жидкости с овощами и фруктами, диета с низким содержанием солей и белка являются основой для профилактики камнеобразования. Коррекция метаболических нарушений производится путем назначения цитрата калия, бикарбоната калия и витамина D, когда это уместно. Назначение тиазидных диуретиков может принести пользу в случае рецидивирующего нефролитиаза с гиперкальциурией.
Лечение артериальной гипертензии у пациентов с ПКБ должно включать нефармакологические вмешательства, такие как снижение веса, физические упражнения и ограничение употребления соли. При выборе фармакологической группы препаратов для снижения АД предпочтение должно отдаваться лекарственным средствам, ингибирующим РААС, в том числе ингибиторам ангиотензинпревращающего фермента (АПФ), блокаторам рецепторов ангиотензина (БРА), а также β-блокаторам. Результаты ранних исследований показали, что ингибиторы АПФ снижают тяжесть протеинурии и массу левого желудочка по сравнению с диуретиками и блокаторами кальциевых каналов, в то время как БРА приводят к большему снижению протеинурии, чем блокаторы кальциевых каналов, а данные двух других исследований свидетельствуют о равенстве между β-блокаторами и ингибиторами АПФ в отношении контроля артериального давления, протеинурии, индекса массы левого желудочка и снижения СКФ.
Инфицирование кист
Фторхинолоны и ко-тримоксазол — препараты первой линии вследствие высокой чувствительности возбудителей к ним и их способности проникать в инфицированные кисты. Приблизительный срок терапии при условии дренирования инфицированной кисты около 14 дней, лечение без аспирации и дренирования кисты может потребовать более длительной антибиотикотерапии. Даже при использовании антибиотикотерапии необходимо аспирировать содержимое кист, в особенности когда кисты больше 5 см.
Диета
Пациенты должны соблюдать низкопротеиновую (0.5–0.75 г/кг/день) диету с ограничением потребления соли и увеличить потребление воды до 3000 мл в сутки.
Читайте также:
- Лучевая диагностика гиперэкстензионной травмы шейного отдела позвоночника
- Содержание дермоидных кист. Признаки дермоидных кист и тератом средостения
- Солитарная отграниченная астроцитарная пролиферация сетчатки: признаки, гистология, лечение, прогноз
- Проблемы с генератором кардиостимулятора
- Скорость гибели опухолевых клеток при химиотерапии
