Лучевые признаки фолликулярного бронхиолита
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Бронхиолит – острая вирусная инфекция нижних дыхательных путей, поражающая детей 24 месяцев и характеризующаяся респираторным дистрессом, свистящим дыханием и/или крепитацией в легких. Диагноз предполагают на основании анамнеза; основная причина, респираторно-синцитиальный вирус, может быть выявлена при помощи экспресс-теста. Проводят поддерживающие лечение с применением кислорода и гидратации. Прогноз в основном превосходный, но у некоторых пациентов развивается апноэ, или дыхательная недостаточность.
Бронхиолит часто развивается во время эпидемий и главным образом у детей 24 месяцев, причем пик заболеваемости приходится на детей возрастом от 2 до 6 месяцев. Ежегодная заболеваемость на первом году жизни составляет около 11 случаев на 100 детей. В умеренном климате северного полушария большинство случаев возникает между ноябрем и апрелем, а пик заболеваемости приходится на январь – февраль.
Этиология бронхиолита
Причинами большинства случаев капиллярного бронхита являются:
Патофизиология бронхиолита
Вирус распространяется от верхних дыхательных путей в средние и малые бронхи и бронхиолы, вызывая некроз эпителия и воспалительный ответ. Развивающийся отек и экссудат приводят к частичной обструкции, которая наиболее отчетливо выражена на выдохе и приводит к альвеолярному захвату воздуха. Полная обструкция и поглощение захваченного воздуха может привести к множественным ателектазам, которые могут усугубиться из-за вдыхания воздуха с высокой концентрацией кислорода.
Симптомы и признаки бронхиолита
Как правило, заболевшие младенцы имеют симптомы инфекции верхних отделов респираторного тракта с постепенным увеличением дыхательной недостаточности, характеризующейся тахипноэ, ретракцией или хриплым кашлем. Младенцы первых месяцев жизни (
Обезвоживание может развиться в результате рвоты или ограничения приема пищи. При утомлении дыхание может стать более поверхностным и неэффективным, что приводит к респираторному ацидозу. Аускультация выявляет свистящее дыхание, удлиненный выдох и часто мелкопузырчатые хрипы. У многих детей болезнь осложняется острым средним отитом Острый средний отит Острый средний отит – воспаление среднего уха вирусного или бактериального генеза, обычно сопровождающее инфекции верхних дыхательных путей. Клинически проявляется болью в ушах и нарушением. Прочитайте дополнительные сведения .
Диагностика бронхиолита
В более тяжелых случаях – рентген грудной клетки
Тест на определение антигена респираторно-синцитиального вируса (РСВ) в образцах назального смыва, назального аспирата или назального мазка у тяжелобольных детей
Диагноз бронхиолит предполагают по данным анамнеза, обследования и при возникновении заболевания в эпидемический сезон. Симптомы, похожие на бронхиолит, могут возникнуть в результате осложнения астмы Свистящие хрипы и астма у младенцев и детей раннего возраста Сухие хрипы – это относительно высокие свистящие звуки, которые формируются при прохождении воздуха через суженные или сдавленные дыхательные пути небольшого калибра. Они встречаются часто в. Прочитайте дополнительные сведения , которое часто обусловлено респираторно-вирусной инфекцией и наиболее часто встречается у детей в возрасте > 18 месяцев, особенно если были отмечены предшествовашие этому эпизоды свистящих хрипов и астма в семейном анамнезе. Желудочный рефлюкс с аспирацией желудочного содержимого также может привести к клинической картине бронхиолита. Аспирация инородного тела иногда вызывает хрипы, и их следует принять во внимание, если начало является внезапным и не связано с проявлениями инфекции верхних отделов респираторного тракта. Сердечную недостаточность, ассоциированную с шунтом слева направо и проявляющуюся в возрасте 2– 3 месяцев, также можно спутать с бронхиолитом.
Пациентам с подозрением на бронхиолит следует проводить пульсоксиметрию для оценки оксигенации. Дальнейшее тестирование не требуется для легких случаев с нормальным уровнем кислорода, но в случаях гипоксемии и тяжелой дыхательной недостаточности для подтверждения диагноза необходим рентген грудной клетки, который обычно показывает чрезмерно расширенные легкие, низкое стояние диафрагмы и выраженный легочный рисунок в области корней легких. Могут присутствовать инфильтраты, обусловленные ателектазами и/или респираторно-синцитиальной вирусной пневмонией, которая является относительно распространенной среди детей с респираторно-синцитиальным вирусным бронхиолитом.
Экспресс-тестирование на антигены к респираторно-синцитиальному вирусу в назальном смыве, аспирате или мазке является диагностическим, но в нем обычно нет необходимости; оно может быть полезно для пациентов с достаточно тяжелым заболеванием, требующим госпитализации, поскольку оно может определять решение об изоляции и назначении постельного режима. Другие лабораторные тесты не является специфичными и не назначаются в качестве стандартной процедуры; примерно у двух третей детей количество лейкоцитов составляет 10 000–15 000/мкл (10-15 × 10 9 /л). Большинство содержит 50–75% лимфоцитов.
Прогноз при бронхиолите
Прогноз благоприятный. Большинство детей выздоравливают за 3–5 дней без осложнений, хотя хрипы и кашель могут продолжаться 2–4 недели. Смертность при адекватной медицинской помощи составляет 0,1%. Увеличение частоты заболеваемости астмой подозревают у детей, которые в раннем детстве перенесли бронхиолит, однако такая ассоциация является спорной, потому что дети, у которых позже развивается астма, могут более серьезно пострадать от РС-вируса и, следовательно, с большей вероятностью обратятся к врачу. Похоже, что с возрастом заболеваемость снижается.
Бронхиолиты: возможности рентгенологической диагностики
Бронхиолит - заболевание дистальных отделов бронхиального дерева (терминальных и респираторных бронхиол). Терминальные (синоним - мембранозные) бронхиолы диаметром 1-2 мм переходят в респираторные (0,6 мм в диаметре), которые через поры связаны с альвеолами. Терминальные бронхиолы относятся к воздухопроводящим путям, респираторные - к переходным отделам респираторного тракта: они принимают участие в проведении воздуха и газообмене. Общая площадь сечения терминального отдела респираторного тракта во много раз превышает площадь сечения трахеи и крупных бронхов (53-186 см2 против 7-14 см2), при этом на долю бронхиол приходится только 20% сопротивления потоку воздуха. С клинических позиций любое воспалительное поражение бронхиол трактуется как констриктивный (облитерирующий) бронхиолит, что обусловлено сужением их просвета и нарушением функции воздухопроведения [1].
Петр Михайлович Котляров
София Георгиевна Георгиади
Кафедра рентгенологии и ультразвуковой диагностики Института повышения квалификации ФУ МБ и ЭП, г. Москва
Различают острый и хронический процесс, при распространенном поражении выделяют диффузную форму - панбронхиолит. Констриктивные бронхиолиты разделяют на обусловленные вдыханием вредных веществ, приемом лекарств, постинфекционные, вызванные ревматоидным артритом, другими процессами и, наконец, неизвестного происхождения - идиопатические. С точки зрения гистоморфологических изменений стенок бронхиол выделяют целлюлярный, фолликулярный, пылевой, констриктивный, констриктивный с внутрипросветным полипозом, диффузный панбронхиолит.
Для всех бронхиолитов характерны: сходная клиническая картина с прогрессирующей одышкой, слабый ответ (за отдельными исключениями) на терапию глюкокортикостероидами, плохой прогноз.
Происходит концентрическое сужение терминальных бронхиол, частичная или полная их облитерация рубцовой соединительной тканью, разрастающейся в подслизистом слое и/или в адвентиции. Имеется бронхиолярный, перибронхиолярный хронический воспалительный инфильтрат, слизистые пробки в просвете, стаз секрета, формируются бронхиолоэктазы. В патологический процесс кроме терминальных и респираторных бронхиол могут вовлекаться крупные бронхи, где нередко обнаруживаются цилиндрические бронхоэктазы.
Для всех бронхиолитов характерны: сходная клиническая картина с прогрессирующей одышкой, слабый ответ (за отдельными исключениями) на терапию глюкокортикостероидами, плохой прогноз. Констриктивная форма бронхиолита приводит к выраженным патоморфологическим изменениям терминальных отделов респираторного тракта [2].
Возможности лучевых методов
Лучевые методы – рентгенография и рентгеновская компьютерная томография (КТ) – основные в прижизненной оценке макроструктуры легочной ткани [3–7].
Традиционная двухпроекционная рентгенография и продольная томография регистрируют далеко зашедшие случаи бронхиолитов, выявляя диффузное, диффузно-очаговое усиление легочного рисунка, эмфизематозно вздутые участки легкого, перибронхиальный фиброз крупных бронхов, уплотнение корней, малую подвижность диафрагмы (рис. 1). Изменения на рентгенограммах неспецифичны и наблюдаются не только при бронхиолитах, но и в целом ряде других патологических состояний.
Рис 1. Обзорная рентгенограмма легких
При отсутствии патологических изменений дистальные отделы респираторного тракта и паренхима легких на уровне дольки не находят отображения на компьютерных томограммах высокого разрешения (КТВР). Однако воспалительный процесс в бронхиоле вызывает утолщение стенки, накопление и стаз секрета в просвете, развитие гиповентиляции альвеол или, наоборот, ее вздутие за счет клапанного нарушения вентиляции. По мере развития фиброза нарушается гемодинамика за счет гипоксии, спазма, запустевания артериол, венул. Комплекс вышеописанных процессов в зависимости от локализации, распространенности, фазы течения приводит к появлению изображения патологически измененных бронхиол и альвеолярной ткани на КТВР.
В связи с малым сопротивлением терминальных отделов респираторного тракта на ранних этапах поражение бронхиол может протекать бессимптомно, не сопровождаясь изменениями функциональных тестов, а КТВР позволяет диагностировать болезнь на доклиническом этапе ее развития.
КТ-признаки различных морфологических вариантов бронхиолита
Компьютерная томография в зависимости от гистоморфологического варианта обструктивного бронхиолита выявляет различные изменения макроструктуры респираторного тракта. Целлюлярная, фолликулярная формы, бронхиолиты курильщиков, профессиональные формы бронхиолитов имеют идентичное отображение при КТВР. Воспалительное поражение вовлекает все слои стенки бронхиолы и ее просвет (при фолликулярном бронхиолите происходит гиперплазия лимфоидных элементов), формируется перибронхиолярный компонент. На серии компьютерных томограмм определяются центрилобулярно расположенные, плотные, мелкие (1–2 мм) очажки или расположенная внутри дольки линейная структура такой же толщины с отходящими от основной линии под острым углом дополнительными “веточками”. На некоторых ответвлениях, на основной линии возможна визуализация центрилобулярных очажков вышеописанной структуры. Данный симптом обозначен нами как “ветка вербы” (рис. 2). Данные симптомы обусловлены визуализацией при КТ бронхиол, уплотненных за счет воспаления и скопления слизи в просвете. При попадании их параллельно КТ-срезу они отображаются в виде “ветки вербы”, при перпендикулярном расположении центрилобулярного очажка округлой формы – соответственно анатомическому ходу воздухопроводящих путей. Четкие контуры, однородная внутренняя структура, мягкотканная плотность (40–60 ед.) указывают на далеко зашедший воспалительный процесс, необратимые фиброзные изменения. Увеличение очаговых и линейных структур более 5–6 мм, возникновение нечеткости, размытости контуров свидетельствуют о распространении воспалительного процесса на окружающую альвеолярную ткань.
Рис 2. КТВР. Мелкоочаговые субплевральные структуры, симптом “ветки вербы”
Это является важным прогностическим признаком осложнения облитерирующего бронхиолита – облитерирующего бронхиолита с организующейся пневмонией (ОБОП). Респираторный бронхиолит (бронхиолит курильщика) отличается от предыдущих видов бронхиолитов появлением очагов центрилобулярной эмфиземы, зон “матового стекла”. Это обусловлено возникновением клапанного механизма нарушения вентиляции дольки за счет сужения просвета бронхиолы с последующим переходом в гиповентиляцию дольки. При сканировании на вдохе и выдохе вентиляция зоны поражения практически не меняется (как при эмфизематозных изменениях, так и при поражениях типа “матового стекла”), что указывает на их обструктивный генез (рис. 3).
Рис 3. КТ. Перибронхиальный фиброз, бронхоэктазы, симптом “матового стекла”, центрилобулярная эмфизема
Целлюлярный бронхиолит, если не был своевременно распознан и не подвергался лечению, может перейти в облитерирующий бронхиолит с развитием внутрипросветного полипоза или констриктивную форму бронхиолита. При первом возникают эндобронхиальные полипы из соединительной ткани, которые или флотируют в просвете, или плотно фиксированы на стенке бронхиолы. При КТ определяются центрилобулярно расположенные очажки размером 2–3 мм и более, отображающие грануляционную ткань полипов и перибронхиальное воспаление. Нередко в процессе динамического наблюдения за больным фолликулярным бронхиолитом определяется нарастание размеров выявляемых бронхиол, появление нечеткости их контуров, что указывает на прогресси рование процесса, развитие полипов.
В ряде случаев бронхиолит может начаться с развития полипоза, тогда превалирует визуализация центрилобулярных очажков как проявление полипоза, а симптом “ветки вербы” слабо выражен (рис. 4).
Рис 4. КТВР (крупный план). Центрилобулярные очажки при фолликулярном бронхиолите
Констриктивная форма бронхиолита – итог всех видов заболевания. Развивается необратимый фиброз с концентрическим сужением бронхиолы. Фиброз распространяется вдоль бронхиолы, нарушает коллатеральную вентиляцию, вызывая обструкцию. Сужение просвета бронхиолы приводит к гипоксии, вазоконстрикции, возникновению первоначально воздушных подушек” (клапанный механизм), а затем ателектаза дольки. При КТ регистрируется “пестрая” картина легочной ткани за счет чередования участков повышенной и пониженной плотности, бессистемно чередующихся друг с другом. Это обусловлено нарушением кровотока в области констрикции бронхиолы, олигемией в данной зоне и перераспределением перфузии в зоны с ненарушенной вентиляцией. При КТ эти зоны имеют повышенную прозрачность. Мозаичность изменений плотности легкого лучше видна при сканировании одной и той же области легкого на вдохе и выдохе, так как вентиляция патологически измененной части легкого не меняется в различные фазы дыхания. При значительном распространении изменений, обусловленных обструктивным бронхиолитом, разница в плотности различных участков легочной ткани на вдохе и выдохе нивелируется, оставаясь одинаковой независимо от фазы дыхания.
Один из вариантов констриктивного бронхиолита – синдром Swyee–James, возникающий у детей после перенесенного вирусного бронхиолита. Поражение носит односторонний характер, развиваются бронхоэктазы с тонкой стенкой, участки центрилобулярной эмфиземы, снижение прозрачности легочной ткани.
За счет фиброза развивается центрилобулярная эмфизема [8]. При КТ определяются двусторонние, диффузные мелкоочаговые и линейные уплотнения (как при целлюлярной форме бронхиолита), утолщение стенок мелких бронхиол, дилатация просвета, поля “матового стекла” по периферии легкого, чередующиеся с участками центрилобулярной эмфиземы. Поражается практически все легкое (рис. 5).
Рис 5. КТ – перибронхиальный фиброз, центрилобулярная эмфизема, симптом “матового стекла”, центрилобулярные очажки.
Дифференциальная диагностика
Дифференциальная диагностика бронхиолитов проводится с аллергическими альвеолитами (гиперчувствительными пневмонитами), при которых также возможно выявление мелкоочаговых изменений в легочной ткани. Однако они локализуются в альвеолах, диффузно, гомогенно распределены в легком. Как правило, клиническая картина обусловлена вдыханием сенсибилизирующего антигена.
Как было указано выше, облитерирующий бронхиолит при распространении полипоза на альвеолы приводит к развитию ОБОП. Очаговые инфильтративные изменения легких по ходу бронхов с образованием симптома “воздушной бронхограммы”, реакция плевры в виде ее утолщения позволяют провести разграничение с бронхиолитами.
“Пестрая” картина легочной ткани может возникать не только при констриктивном бронхиолите, но и при других видах нарушения легочной гемодинамики – хронической тромбоэмболии легочных артерий, легочной гипертензии. Дифференциальная диагностика основывается на данных клинической картины, анамнеза.
Таким образом, компьютерная томография, особенно в модификации КТВР, на сегодняшний день ведущий метод диагностики поражения дистальных отделов респираторного тракта, диагностики вида поражения, распространенности, нарушения вентиляции, динамики процесса. Традиционная рентгенография играет вспомогательную роль в ориентировочной оценке макроструктуры легкого, дифференциальной диагностике с другими заболеваниями, мониторинге динамики болезни.
Cписок литературы
1. Авдеева О.Е. и др. // Хронические обструктивные болезни легких / Под ред. Чучалина А.Г. М., 1998. 462 с.
Тесты НМО/Бронхиолиты у взрослых: краткая информация, лучевая диагностика
4) не являются функционально значимой частью легочного ацинуса.
3. Бронхиолит представляет собой экссудативное и/или продуктивно–склеротическое воспаление
2) бронхиол с переходом на альвеолы;
4) бронхов 4-го и более высокого порядка.
4. Деформация по типу «трамвайных рельсов» на компьютерных томограммах представляет собой
1) мешотчатые бронхоэктазы;
2) нормальный ход бронхов;
3) отсутствие сужения бронха к периферии;
4) сужение бронха к периферии.
5. Для аспирационного бронхиолита характерны следующие компьютерно-томографические симптомы
1) внутридольковые очаги и симптом «дерево с почками»;
2) двустороннее распределение паренхиматозных нарушений;
3) зоны воздушной ловушки;
4) зоны консолидации.
6. Для инфекционного бронхиолита характерны следующие компьютерно-томографические симптомы
1) внутридольковые (центролобулярные) очаги;
2) зоны воздушной ловушки;
3) зоны консолидации;
4) симптом «дерево с почками».
7. Для компьютерно-томографического симптома «дерева в почках» характерны
1) ветвящиеся Y- V-образные линейные структуры;
2) заполненные секретом бронхиолы;
3) снижение прозрачности по типу матового стекла;
4) утолщение междолькового интерстиция.
8. Для облитерирующего бронхиолита характерен компьютерно-томографический симптом
1) «дерево с почками»;
2) внутридольковых (центролобулярных) очагов;
3) зоны воздушной ловушки;
4) зоны консолидации.
9. Для оценки изменений легочной паренхимы при бронхиолитах целесообразно проводить компьютерную томографию срезами
10. Доказанным этиологическим фактором развития облитерирующего бронхиолита является
2) посттрансплантационное осложнение;
3) хроническая аспирация;
4) хронический синусит.
11. Зоны «воздушной ловушки» на компьютерных томограммах
1) имеют в большинстве случаев односторонний характер поражения;
2) могут наблюдаться в пределах одной или нескольких вторичных долек;
3) могут наблюдаться в пределах сегмента;
4) чаще не имеют привязки к анатомическим отделам легкого.
12. К заболеваниям, при которых вовлечение бронхиол не является преобладающим и первичным относится
1) гиперчувствительный пневмонит;
2) облитерирующий (констриктивный) бронхиолит;
3) респираторный бронхиолит;
4) фолликулярный бронхиолит.
13. КТ семиотика бронхиолярных изменений
1) зависит от вызвавшего их этиологического фактора;
2) очень разнородна;
3) представляет собой неспецифичную картину, не зависящую от вызвавшего их этиологического фактора;
4) специфична, позволяет четко дифференцировать тип повреждения.
14. Наилучшей методикой компьютерной томографии обследования пациентов с бронхиолитами является проведение исследования
1) на вдохе и на выдохе;
3) на высоте вдоха;
4) на форсированном выдохе.
15. Наличие симптома перибронхиального воспаления, придающего «пушистый» вид «дереву в почках», превращая его в «ветку хлопкового дерева», характерно для
1) аспирационного бронхиолита;
2) облитерирующего бронхиолита;
3) респираторного бронхиолита;
4) фолликулярного бронхиолита.
16. Патоморфологическая картина, характерная для констриктивного бронхиолита включает в себя
1) бронхиолярное сужение за счет адвентициального и подслизистого фиброза;
2) накопление пигментированных макрофагов в дыхательных бронхиолах и прилегающих альвеолах;
3) наличие внутрипросветных полипов в мелких дыхательных путях;
4) наличие воспалительного экссудата внутри просвета бронхиол.
17. По отношению к вторичной легочной дольке бронхиолы
1) не определяются в пределах вторичной дольки;
2) располагаются в периферических/субплевральных ее отделах;
3) располагаются в центральной ее части;
4) располагаются по ходу междольковых перегородок.
18. По характеру повреждения бронхиол выделяют следующие формы бронхиолита
3) клеточный;
4) констриктивный (облитерирующий).
19. По этиологическому фактору выделяют следующие формы бронхиолита
2) инфекционный;
3) облитерирующий бронхиолит на фоне организующей пневмонии;
4) респираторный.
20. При обнаружении симптома «дерева в почках» при инфекционном бронхиолите необходимо в первую очередь исключать
1) грибковый характер поражения;
2) микобактериоз;
3) пневмоцистную инфекцию;
21. При разных типах бронхиолитов можно выявить следующие компьютерно-томографические симптомы
1) зоны воздушной ловушки;
2) зоны консолидации;
3) зоны матового стекла;
4) очаговые изменения.
22. Принципиальное отличие бронхов от бронхиол
1) диаметр (менее 4 мм);
2) наличие мышечной ткани в стенках;
3) наличие хряща в стенках;
4) толщина стенки.
23. Расположение очаговых изменений при бронхиолитах
1) внутридольковое (центролобулярное);
3) по ходу междольковых перегородок;
24. Рентгенологическое исследование органов грудной клетки
1) в большинстве случаев не позволяет визуализировать бронхиолиты;
2) играет решающую роль в диагностике бронхиолитов;
3) может выявить признаки сопутствующего паренхиматозного заболевания;
4) позволяет заподозрить характер повреждения бронхиол.
25. Респираторный бронхиолит в подавляющем большинстве случаев
1) встречается в Азии;
2) встречается у молодых женщин;
3) связан с курением;
4) связан с хроническим синуситом.
26. Симптом «воздушной ловушки» на компьютерных томограммах визуализируется как области
1) «избыточной» воздушности;
3) нормальной легочной паренхимы при сравнении с окружающими зонами матового стекла;
4) снижения воздушности.
27. Симптом «воздушной ловушки» на компьютерных томограммах наилучшим образом выявляется при исследовании
1) в положении пациента на животе;
2) на выдохе;
3) на высоте вдоха;
4) с внутривенным контрастным усилением.
28. Синдром Свайера-Джеймса (синдром Маклеода) представляет собой
1) идиопатический констриктивный бронхиолит;
2) индуцированный курением бронхиолит;
3) постинфекционный констриктивный бронхиолит;
4) постинфекционный фолликулярный бронхиолит.
29. У пациентов с большой грыжей пищеводного отверстия диафрагмы в связи с неэффективностью проводимой терапии необходимо заподозрить
Бронхиолит на рентгене
Бронхиолит – заболевание дистальных отделов бронхов, состоящих из терминальных и респираторных бронхиол.
Бронхиолит – заболевание дистальных отделов бронхов, состоящих из терминальных и респираторных бронхиол.
Терминальные (синоним – мембранозные) бронхиолы диаметром 1–2 мм переходят в респираторные (0,6 мм в диаметре), которые через поры связаны с альвеолами. Терминальные бронхиолы являются только воздухоприводящими, респираторные принимают участие в проведении воздуха и газообмене. Общая площадь сечения терминального отдела респираторного тракта во много раз превышает площадь сечения трахеи и крупных бронхов (53–186 см2 против 7–14 см2), однако на долю бронхиол приходится только 20% сопротивления воздухопотоку. В связи с малым сопротивлением терминальных отделов респираторного тракта на ранних этапах поражение бронхиол может протекать бессимптомно, не сопровождаться изменениями функциональных тестов и является случайной находкой при компьютерной томографии легких высокого разрешения (КТВР).
Благодаря находкам КТВР ранее существовавшее мнение о редкости бронхиолитов в настоящее время не находит подтверждения. Накапливается все больше фактов в пользу того, что поражение бронхиол может быть пусковым механизмом многих хронических и острых заболеваний легкого – астмы, хронического обструктивного бронхита, идиопатических интерстициальных пневмоний и других. С клинических позиций любое воспалительное поражение бронхиол трактуется как констриктивный (облитерирующий) бронхиолит, что обусловлено сужением их просвета и нарушением функции воздухопроведения [1].
Клиническая классификация заболеваний бронхиол приведена ниже:
2-Диффузная форма (панбронхиолит)
4-Констриктивная форма (облитерирующий бронхиолит):
Патоморфологические варианты изменений бронхиол приведены ниже:
-Респираторный бронхиолит курильщика
-Облитерирующий бронхиолит с внутрипросветным полипозом
-Респираторный бронхиолит, связанный с заболеванием интерстициальной ткани легкого
-Облитерирующий бронхиолит с организующей пневмонией
Воспалительный процесс приводит к концентрическому сужению просвета бронхиол, частичной или полной облитерации рубцовой соединительной тканью, разрастающейся в подслизистом слое и (или) в адвентиции.
Возникают бронхиолярный, перибронхиолярный хронический воспалительный инфильтрат, слизистые пробки в просвете, застой секрета, формируются бронхиолоэктазы. По мере прогрессирования процесса могут поражаться крупные бронхи, где нередко обнаруживаются цилиндрические бронхоэктазы. Все бронхиолиты протекают с одинаковой клинической картиной прогрессирующей одышки, слабым ответом (за отдельными исключениями) на стероидную терапию, плохим прогнозом.
Констриктивная форма бронхиолита приводит к выраженным патоморфологическим изменениям терминальных отделов респираторного тракта [7].
Морфологические признаки констриктивного облитерирующего бронхиолита приведены ниже:
-Острые воспалительные изменения слизистой
-Острое или хроническое воспаление стенок
-Рубцовые изменения стенок, адвентиции
-Необратимая облитерация, сужение просвета
Лучевые методы – рентгенография и компьютерная томография (КТ) – основные в прижизненной оценке макроструктуры легочной ткани [2–4, 6, 8].
Традиционная двухпроекционная рентгенография и продольная томография регистрируют далеко зашедшие случаи бронхиолитов, выявляя диффузное, диффузноочаговое усиление легочного рисунка, эмфизематозно вздутые участки легкого, перибронхиальный фиброз крупных бронхов, уплотнение корней, малую подвижность диафрагмы (рис. 1).
Изменения на рентгенограммах неспецифичны и наблюдаются не только при бронхиолитах, но и в целом ряде других патологических состояний.
Компьютерная томография имеет ряд особенностей в визуализации дистальных отделов респираторного тракта. При отсутствии в них патологических изменений паренхима легких на уровне дольки не находит отображения при КТВР. При развитии воспалительного процесса в бронхиоле происходит утолщение ее стенки, накопление секрета в просвете, развитие гиповентиляции или, наоборот, вздутия за счет клапанного механизма нарушения воздухопотока в альвеоле.
Комплекс вышеописанных процессов в зависимости от локализации, распространенности, фазы течения воспалительных изменений приводит к различным вариантам отображения бронхиол и альвеолярной ткани на компьютерных томограммах высокого разрешения. Компьютерная томография в зависимости от гистоморфологического варианта развития обструктивного бронхиолита выявляет различные изменения макроструктуры респираторного тракта.
Целлюлярная, фолликулярная, профессиональные формы бронхиолитов имеют идентичное отображение при КТВР. За счет воспаления или гиперплазии лимфоидных элементов (при фолликулярном бронхиолите) поражаются все слои стенки бронхиолы, формируется перибронхиолярный компонент.
На компьютерных томограммах определяются центрилобулярно расположенные, плотные,мелкие очажки или линейные структуры с отходящими под острым углом дополнительными “веточками” с очажками.
Данный симптом обозначен нами как “ветка вербы”. Диаметр очажков, линейных структур соответствует диаметру бронхиол и равен 1–2 мм (рис. 2).
Симптомы обусловлены визуализацией при КТ уплотненных за счет воспаления и внутрипросветного скопления слизи бронхиол.
При параллельном их ходе к КТ-срезу они отображаются в виде “ветки вербы”, при перпендикулярном – округлой формы очажками(рис. 3).
При заполнении воспалительным секретом, инфильтрации, фиброзе стенок респираторной бронхиолы происходит ее визуализация при КТВР в центре дольки.
Однородная внутренняя структура, мягкотканная плотность (40–60 H) указывают на далеко зашедший воспалительный процесс, необратимые фиброзные изменения. Увеличение очаговых и линейных структур более 5–6 мм, возникновение нечет кости, размытости их контуров свидетельствуют о распространении воспалительного процесса на окружающие ткани, в том числе альвеолярную. Это является важным прогностическим признаком осложнения облитерирующего бронхиолита – перехода процесса в облитерирующий бронхиолит с организующей пневмонией (ОБОП).
Респираторный бронхиолит (бронхиолит курильщика) отличается от предыдущих видов бронхиолитов появлением очагов центрилобулярной эмфиземы, зон “матового стекла”. Это обусловлено сужением просвета бронхиолы, возникновением клапанного механизма нарушения вентиляции дольки с последующим переходом в гиповентиляцию. При сканировании на вдохе и выдохе вентиляция практически не меняется, как это бывает при эмфизематозных изменениях, в том числе и в зоне“матового стекла”, что указывает на обструктивный генез изменений (рис. 4).
Целлюлярный бронхиолит, если он не был своевременно распознан и не лечился, может привести к облитерирующему бронхиолиту с развитием внутрипросветного полипоза (констриктивная форма бронхиолита). Возникают эндобронхиальные полипы из соединительной ткани, которые флотируют в просвете или плотно располагаются на стенке бронхиолы.
При КТ определяются центрилобулярно расположенные очажки размером 2–3 мм и более, отображающие грануляционную ткань полипов, перибронхиальное воспаление.
Нередко в процессе динамического наблюдения за больным фолликулярным бронхиолитом обнаруживается нарастание размеров бронхиол, появление нечеткости их контуров,полипов, что свидетельствует о прогрессировании заболевания. В ряде случаев бронхиолит может начаться с развития полипоза, при этом превалирует картина центрилобулярных очажков как проявления полипоза, симптом “ветки вербы” слабо выражен (рис. 5).
Констриктивная форма бронхиолита – итог всех форм заболевания. Развивается необратимый фиброз с концентрическим сужением бронхиолы. Фиброз распространяется вдоль бронхиолы, нарушает коллатеральную вентиляцию, вызывая обструкцию воздухопотока.
Запустевание бронхиолы приводит к гипоксии, вазоконстрикции, возникновению первоначально “воздушных ловушек” (клапанный механизм), а затем к ателектазу дольки. При КТ выявляется “пестрая” картина легочной ткани за счет чередования участков повышенной и пониженной плотности, бессистемно чередующихся друг с другом.
Это обусловлено нарушением кровотока в области облитерированной бронхиолы, олигемией в данной зоне и перераспределением кровотока в зонах с сохранной вентиляцией.
Лучевые признаки фолликулярного бронхиолита
Блохина Е.В., Лебедева М.Ю., Нуднов Н.В., Самойленко В.В., Скаморина О.П., Филатов А.В.
ФГКУ “Центральный клинический военный госпиталь” ФСБ России, Москва
Рассмотрен первый в России клинический случай выявления фолликулярного бронхиолита на фоне вариабельной иммунной недостаточности (полный дефицит IgA, частичный дефицит IgG). Указывается, что подобное поражение может выступать под маской саркоидоза. Подчеркивается, что у пациентов с наличием ретикулонодулярного рентгенологического паттерна изменений легочной ткани, гранулематозных и лимфоидных изменений, по данным морфологической картины, целесообразно проведение скрининга на наличие иммунодефицита.
Общая вариабельная иммунная недостаточность (ОВИН) представляет собой наиболее распространенную клинически значимую форму первичного иммунодефицита, частота встречаемости которой колеблется в пределах от 2 до 4 случаев на 100 тыс. населения. Основным патогенетическим звеном развития клинических проявлений ОВИН является значительное снижение или полной отсутствие продукции иммуноглобулинов G (IgG), IgA и/или IgM, сопровождающееся дефектом образования антител. В отличие от многих генетически обусловленных первичных иммунодефицитов пик заболеваемости приходится на молодой трудоспособный возраст (20–40 лет). Актуальность проблемы ОВИН определяется поздней диагностикой (как правило, через 6–8 лет после манифестации первых клинических проявлений), высокой частотой развития различных осложнений, госпитализаций и необходимостью пожизненной дорогостоящей заместительной терапии препаратами иммуноглобулина человека [1]. К сожалению, заместительная терапия позволяет лишь снизить риск развития острых бактериальных инфекций, в то время как лечение других многообразных клинических проявлений ОВИН, определяющих качество жизни и прогноз пациентов, до настоящего времени не разработано. Легочные проявления ОВИН включают рецидивирующие инфекции дыхательных путей и развитие хронического гранулематозного/лимфоидного инфильтративного поражения паренхимы легких. Нередко именно легочные проявления являются первой манифестацией клинической картины ОВИН, задолго предшествующей установлению диагноза [2].
Клинический случай
Пациентка К. 33 лет обратилась в госпиталь с жалобами на слабость, одышку при ходьбе на расстоянии до 200 м, при подъеме на 2-й этаж.
Из анамнеза известно, что впервые возникновение вышеописанных жалоб пациентка относит к 2007 г. В том же году был установлен диагноз саркоидоза легких, внутригрудных лимфатических узлов на основании гистологического исследования биопсированного лимфатического узла. На компьютерной томографии (КТ) органов грудной клетки отмечены увеличенные лимфатические узлы средостения, множественные очаги в обоих легких. От терапии системными глюкокортикостероидами пациентка отказалась, принимала хлорохин и пентоксифиллин курсами по 2 месяца, затем самостоятельно терапию отменяла. При ухудшении состояния указанное лечение возобновлялось вновь с незначительной динамикой со стороны легких по данным КТ.
В январе 2009 г. на коже больной появились неиндуцированные геморрагии, отмечены возникновение кашля, заложенности в грудной клетки. На КТ органов грудной клетки отрицательная динамика.
В анализе периферической крови выявлена тромбоцитопения до 20000 кл/мкл. Миелограмма – пунктат клеточный; состав миелограммы в пределах нормы. Количество мегакариоцитов достаточное, определяются преимущественно неактивные формы. Трепанобиопсия – в трепанобиоптате признаков специфического поражения костного мозга при каком-либо заболевании системы крови не обнаружены. Изменения имеют реактивный генез, могут наблюдаться при аутоиммунных процессах. Выявлены тромбоцитассоциированные антитела – 0,34 нг × 10 9 клеток, 340 % от контроля (норма – до 200 %). Уровень растворимого гликокалицина – 1,1 мкг/мл (норма – 1–4 мкг/мл), 55 % (норма – 50–200 %). Вторичный характер иммунной тромбоцитопении был исключен: антинуклеарный фактор, анти-ДНК, ревматоидный фактор – отрицательные, циркулирующие иммунные комплексы, рANCA, cANCA – в пределах нормы. Таким образом, на основании цитологического и гистологического исследований костного мозга данных за какую-либо форму гемобластоза не получено, характер имеющихся изменений не противоречил диагнозу иммунной тромбоцитопении.
Проведено лечение преднизолоном по 90 мг/сут. На фоне терапии отмечено развитие выраженного ятрогенного синдрома Иценко–Кушинга. На момент выписки в гемограмме тромбоциты 139 тыс. кл/мкл.
С середины июля 2009 г. больная отметила ухудшение самочувствия, появилась лихорадка до 38 °C, усилилась одышка. Была госпитализирована с прежним диагнозом – генерализованный саркоидоз. На КТ органов грудной клетки дальнейшая отрицательная динамика. С учетом нетипичной картины прогрессирования саркоидоза и отсутствия верификации морфологических изменений в легких пациентке была выполнена диагностическая краевая резекция 4-го сегмента левого легкого с удалением лимфоузлов 4-й и 5-й групп. Патогистологическое заключение: признаков туберкулезного воспаления не обнаружено. Картина соответствует лимфопролиферативному заболеванию легких и лимфатических узлов. С учетом этого патогистологические препараты были пересмотрены в ГНЦ РАМН, затем в патологоанатомическом бюро Санкт-Петербурга.
Патогистологическое исследование биоптата внутригрудного лимфатического узла: рисунок строения лимфатического узла сохранен, краевой и промежуточный синусы различимы. Фолликулы с крупными и мелкими светлыми центрами располагаются во всех анатомических зонах. Фолликулы окружены отчетливой зоной мантии. В некоторых местах вокруг фолликулов и перитрабекулярно обнаруживаются незначительные по объему зоны пролиферации моноцитоидных клеток. Межфолликулярные пространства несколько расширены и содержат полиморфную клеточную смесь из мелких и средних лимфоидных клеток, среди них встречаются малочисленные крупные активированные клетки и одиночные мелкие группы гистиоцитов. Гистологическое строение исследованного лимфатического узла соответствует реактивной лимфоаденопатии смешанного типа. Гистологических признаков опухолевого роста в объеме исследованного материала не обнаружено (рис. 1).
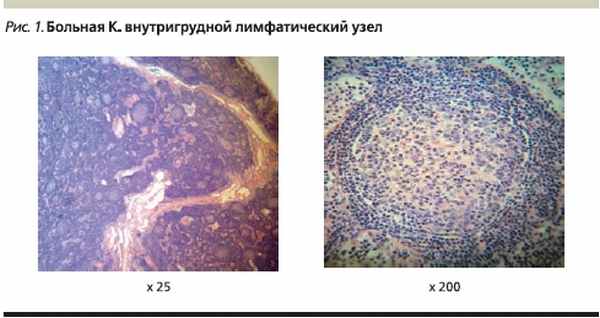
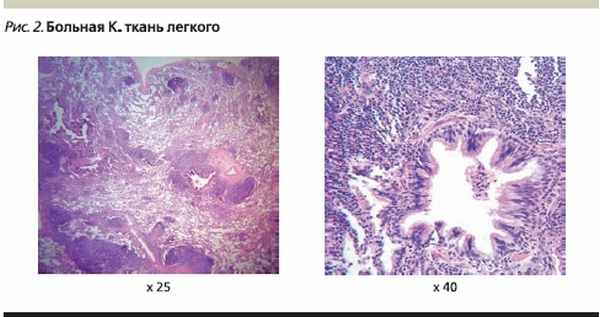
Патогистологическое, иммуногистохимическое исследование биоптата ткани легкого: в исследованном материале крупные фрагменты ткани легкого с выраженными изменениями рисунка строения. Основные изменения обусловлены многочисленными лимфоидными скоплениями фолликулярного строения, которые располагаются в тесном соприкосновении с бронхиолами и бронхами. Лимфоидные фолликулы имеют мелкие светлые центры размножения, местами хорошо различимую зону мантии и узкую маргинальную зону. На остальном протяжении в ткани легкого обнаруживаются выраженные дистелектазы и пневмофиброз. Окраска срезов карболовым фуксином по Цилю–Нильсену кислотоустойчивые палочки не выявила. Импрегнация срезов солями серебра по Грокотту и окрашивание реактивом Шиффа грибы в объеме исследованного материала не выявлены. При иммуногистохимическом исследовании клетки лимфоидных клеток фолликулов экспрессируют CD20 (L26), их строение подчеркивают фолликулярные дендритические клетки CD23 (1B12). Клетки зародышевых центров фолликулов не экспрессируют BCL-2 протеин (124). Т-лимфоциты в инфильтратах экспрессируют CD3 (PS1) и CD5 (SP19). Экспрессия легких цепей иммуноглобулинов в плазматических клетках имеет политипический характер. В просвете альвеол обнаруживаются довольно многочисленные CD68 (Ki-M1p)-позитивные макрофаги и единичные CD1a (MTB1)-позитивные ретикулярные клетки. Лимфоидные клетки не экспрессируют CD30 (Ber-H2)-антиген латентного мембранного протеина вируса Эпштейна–Барр LMP-1 (CS1-4), циклин D1 (S1-4). При иммуногистохимическом исследовании с антителами к Mycobacterium bovis (poly) антиген в ткани биоптата не обнаружен. Экспрессия эпителиальными структурами ткани легкого цитокератинов АЕ1/АЕ3 не выявила лимфо-эпителиальные повреждения в объеме исследованного материала. Гистологические изменения ткани легкого и результаты иммунофенотипического исследования соответствуют фолликулярному бронхиолиту/бронхиту. Гистологических признаков опухолевого роста в объеме исследованного материала не обнаружено (рис. 2).
При поступлении в госпиталь состояние больной было удовлетворительным. Одышки в покое не отмечено. Аускультативная картина в легких без особенностей, дыхание везикулярное. Среди показателей функции внешнего дыхания отмечено умеренно выраженное снижение проходимости на уровне дистальных отделов бронхов при нормальных показателях объема форсированного выдоха за 1 секунду. Лабораторное обследование, включая показатели полимеразной цепной реакции и иммуноферментного анализа возможных респираторных инфекций, не выявило значимых отклонений от нормы.
Пациентке выполнена КТ органов грудной клетки: на фоне обогащенного интерстициального компонента по всем легочным полям определяется множество очагов, различных форм и размеров, местами сливающихся между собой. Отмечаются увеличенные лимфатические узлы ретростернальной, паратрахеальной групп (рис. 3).
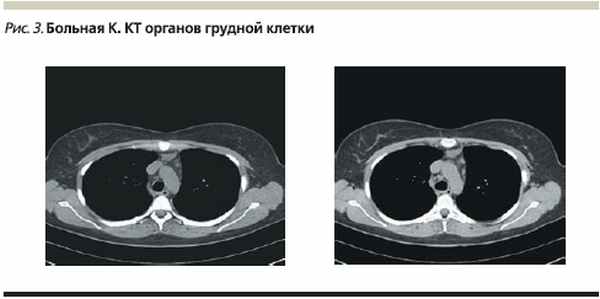
По данным КТ брюшной полости видимых органических изменений в абдоминальных органах не выявлено.
При бронхоскопии в просвете бронхов определено скудное количество слизистой мокроты. Слизистая оболочка бронхов бледная, с очагами гиперемии и смазанным сосудистым рисунком. Цитология бронхоальвеолярного лаважа (БАЛ): клетки цилиндрического эпителия, альвеолярные макрофаги, элементы воспаления. Посев БАЛ: выявлены Pseudomonasputida10² KOE/мл, Staphylococcusaureus10² KOE/мл, Streptococcusviridans10² KOE/мл. Роста дрожжевых и мицелиальных грибов не получено, Pneumocystis сarinii не обнаружены.
При иммунохимическом исследовании белков сыворотки крови патологических градиентов не выявлено, в т. ч. в иммунофиксации; определен полный дефицит IgA (менее 5 МЕ/мл) и частичный дефицит IgG (52 МЕ/мл).
Таким образом, на основании жалоб, данных анамнеза, объективных данных, результатов лабораторно-инструментального обследования и гистологического заключения установлен клинический диагноз "общая вариабельная иммунная недостаточность: агаммаглобулинемия – полный дефицит IgA, частичный дефицит IgG. Фолликулярный бронхиолит".
Больной проведена заместительная терапия препаратом иммуноглобулинов Интраглобин 25 мл внутривенно капельно. При контрольном иммунохимическом исследовании отмечен подъем уровня IgG до 99 МЕ/мл (в 2 раза от исходного), IgA до 16 МЕ/мл (в 3 раза от исходного).
С учетом необратимости иммунологического процесса, часто рецидивирующих инфекций в дальнейшем рекомендована ежемесячная заместительная терапия препаратами иммуноглобулинов для внутривенного введения по 25 мл на курс.
Данный клинический случай в очередной раз демонстрирует трудности диагностики диффузных заболеваний легких. Несмотря на то что разработаны различные диагностические алгоритмы, основанные на особенностях клинической картины и определенных рентгенологических паттернах, выявляемых при КТ высокого разрешения и позволяющие существенно сужать спектр диагностического поиска, данная группа поражений легочной ткани, объединенных в первую очередь по принципу сходных рентгенологических изменений и являющихся следствием ряда различных по этиологии патологических процессов, продолжает оставаться серьезной диагностической проблемой [3, 4].
Значительно реже у пациентов с ОВИН наблюдаются лимфопролиферативные изменения в легочной ткани без образования гранулем, связанные с гиперплазией бронхоассоциированной лимфоидной ткани и включающие фолликулярный бронхиолит, диффузную лимфоидную гиперплазию и лимфоцитарную интерстициальную пневмонию. Следует отметить весьма условную доброкачественность течения данных заболеваний, т. к. при прогрессирующем повреждении альвеол они неминуемо приводят к дыхательной недостаточности и необходимости кислородотерапии.
Фолликулярный бронхиолит характеризуется наличием множественных реактивных лимфоидных фолликулов в перибронхиальной или перибронхиолярной зоне, лимфоциты которых несут на себе маркеры В-клеток (CD20, CD79a) [7, 8]. Термин “фолликулярный бронхиолит” был впервые использован в оригинальной работе G.R. Epler и соавт. при описании изменений легких у пациентов с ревматоидным артритом [9]. Надо отметить, что фолликулярный бронхиолит является крайне редким заболеванием. В литературе имеются всего 3 серии наблюдений, включающих 37 пациентов, и серия наблюдений за 5 педиатрическими больными [10], т. е. в совокупности с единичными клиническими наблюдениями к настоящему времени описано не более 50 случаев данного заболевания [11–13], при этом у пациентов с ОВИН описано всего 4 случая [1, 14].
Таким образом, нами представлено первое в России описание случая фолликулярного бронхиолита на фоне ОВИН. Мы полагаем, что у пациентов с наличием ретикулонодулярного рентгенологического паттерна изменений легочной ткани, гранулематозных и лимфоидных изменений, по данным морфологической картины, целесообразно проведение скрининга на наличие иммунодефицита.
Благодарность
Авторы выражают благодарность профессору Ю. Криволапову из Санкт-Петербургского патологоанатомического бюро за неоценимую помощь в установлении морфологического диагноза.
Литература
1. Cunningham-Rundles C. How I treat common variable immune deficiency. Blood 2010;116(1):7–15.
2. Basiewicz-Worsztynowicz B, Karnas-Kalemba W, Jankowski A. The pulmonary complications during the course of CVID. Centr Eur J Immunol 2007;32(1):15–20.
3. Ryu JH, Olson EJ, Midthun DE, Swensen SJ. Diagnostic approach to the patient with diffuse lung disease. Mayo Clin Proc 2002;77:1221–27.
4. Leslie KO. My approach to interstitial lung disease using clinical, radiological and histopathological patterns. J Clin Path 2009;62:387–401.
5. Liebow AA, Carrington CB. Diffuse pulmonary limphoreticular infiltrations associated with dysproteinemia. Med Clin N Am 1973;57:809–43.
6. Detkova D, De Gracia J, Lopes-da-Silva S, et al. Common variable immunodeficiency. Association between memory B cells and lung diseases. Chest2007;131:1883–89.
7. Guinee Jr DG. Update on nonneoplastic pulmonary lymphoproliferative disorders and related entities. Arch Pathol Lab Med 2010;134:691–701.
8. Bragg DG, Chor PJ, Murray KA, Kjeldsberg CR. Lymphoproliferative disorders of the lung: histopathology, clinical manifestations, and imaging features. AJR 1994;163:273–81.
9. Epler GR, Snider GL, Gaensler EA, et al. Bronchiolitis and bronchitis in connective tissue disease: A possible relationship to use of penicillamine. JAMA 1979;242:528.
10. Kinane BT, Mansell AL, Zwerdling RG, Lapey A, Shannon DC. Follicular bronchiolitis in the pediatric population. Chest 1993;104:1183–86.
11. Yousem SA, Colby TV, Carrington CB. Folliculat bronchitis/bronchiolitis. Hum Pathol 1985;16:700–6.
12. Howling SJ, Hansell DM, Wells AU, et al. Follicular bronchiolitis: thin section CT and histologic findings. Radiology 1999;212:637–42.
13. Romero S, Barroso E, Gil J, et al. Follicular bronchiolitis: clinical and pathologic findings in six patients. Lung 2003;181:309–19.
14. Perotin JM, Deslee G, Dury S, et al. Bronchiolite folliculaire. Rev Mal Respir 2007;24:1133–37.
Об авторах / Для корреспонденции
Блохина Е.В. – заместитель начальника гематологического отделения ФГКУ “Центральный клинический военный госпиталь” ФСБ России;
Лебедева М.Ю. – врач отделения лучевых методов диагностики ФГКУ “Центральный клинический военный госпиталь” ФСБ России;
Нуднов Н.В. – доктор медицинских наук, профессор, начальник госпиталя ФГКУ “Центральный клинический военный госпиталь” ФСБ России;
Самойленко В.В. – кандидат медицинских наук, главный терапевт ФГКУ “Центральный клинический военный госпиталь” ФСБ России;
Скаморина О.П. – начальник гематологического отделения ФГКУ “Центральный клинический военный госпиталь” ФСБ России;
Филатов А.В. – кандидат медицинских наук, начальник патологоанатомического отделения ФГКУ “Центральный клинический военный госпиталь” ФСБ России
Читайте также:
