Лучевые признаки клапанов задней уретры у плода
Добавил пользователь Валентин П. Обновлено: 20.01.2026
В 1895 г. Вильгельм Рентген открыл новый вид лучей. С помощью «Х-лучей» (название, данное Рентгеном) он впервые выполнил снимок кисти руки у своей жены. Так было положено начало новому направлению не только в медицине, но и в других научных сферах.
В 1895 г. Вильгельм Рентген открыл новый вид лучей. С помощью «Х-лучей» (название, данное Рентгеном) он впервые выполнил снимок кисти руки у своей жены. Так было положено начало новому направлению не только в медицине, но и в других научных сферах. В 1898 г. профессор Ф. И. Пастернацкий в России продемонстрировал рентгеновский снимок больного с калькулезом мочевого пузыря. С этого времени рентгенологические методы стали завоевывать ведущие позиции в уронефрологическом обследовании, так как визуализация органов мочевой системы позволяет уточнить состояние собирательной системы почек, мочеточников, мочевого пузыря, уретры, диагностировать обструктивную уропатию, т. е. выявить факторы, способствующие развитию воспалительного процесса в органах мочевой системы. Рентгеноурологические исследования остаются доступными и востребованными, несмотря на существование других методов, способствующих уточнению состояния органов мочевой системы. Проведение рентгенологических исследований в нефрологии является в большинстве случаев необходимым, поскольку дает возможность оценить не только анатомические и моторные особенности органов мочевыделения, но и функциональное состояние почек.
Наиболее часто в детской нефрологической практике выполняются:
- экскреторная урография (и ее модификация — инфузионная урография);
- микционная цистография.
Почечная ангиография и томография обычно имеют четко сформулированные показания для проведения.
Микционная цистоуретрография (от греч. kystos — пузырь и grapho — рисую) представляет собой рентгенологический метод исследования уретры и мочевого пузыря, предварительно наполненных жидкостью.
Показания к проведению цистоуретрографии:
- рецидивирующая инфекция мочевой системы;
- подозрение на наличие пузырно-мочеточникового рефлюкса (ПМР), рефлюкс-нефропатии;
- микрогематурия;
- дизурические явления, поллакиурия, затрудненное и редкое мочеиспускание;
- пороки развития аноректальной зоны;
- травмы мочевого пузыря и уретры;
- опухоль живота и малого таза;
- большие паховые грыжи, сопровождающиеся дизурическими явлениями;
- контроль и оценка результатов консервативного и оперативного лечения на органах мочевой системы и прямой кишки.
Противопоказания к проведению микционной цистоуретрографии:
- острые воспалительные заболевания мочевых путей (острый пиелонефрит, цистит, уретрит);
- макрогематурия;
- тяжелое общее состояние ребенка.
Количество вводимого раствора при микционной цистографии должно соответствовать возрастной физиологической емкости мочевого пузыря (табл. 1).
При оценке цистоуретрограмм описывают контуры мочевого пузыря, его размеры, наличие пузырно-мочеточниково-лоханочных рефлюксов, состояние уретры. «Бахромчатость» контуров характерна для нейрогенной дисфункции мочевого пузыря и цистита. Двойной контур мочевого пузыря в нижних его отделах часто наблюдается при атонии. При дивертикулах на цистограмме выявляется дополнительная тень различных размеров и форм.
Заполнение контрастным веществом мочеточников (одного или обоих) свидетельствует о наличии ПМР. Длительно существующие ПМР высоких степеней способствуют развитию вторичного сморщивания почки. Определенные трудности возникают при диагностике гипоплазированной и вторично сморщенной почки. Нередко для дифференциального диагноза требуется проведение радиоизотопных методов исследования — непрямой ангиографии, динамической нефросцинтиграфии с тубулотропными и гломерулотропными радиофармпрепаратами, а также статической нефросцинтиграфии с 99m Тс-DMSA.
При трактовке цистоуретрограмм необходимо оценить состояние мочеиспускательного канала. Особенно важно не пропустить у мальчиков клапан задней уретры, который диагностируется на основании сужения мочеиспускательного канала и расширения уретры над местом сужения.
Экскреторная урография дает возможность оценить анатомическое строение почек и мочевыводящих путей, выявить признаки их поражения, контролировать динамику патологического процесса. При проведении экскреторной урографии наибольшие трудности представляет определение функционального состояния почек.
Показаниями к проведению этого исследования являются:
- ультразвуковые данные, указывающие на возможность наличия пороков и аномалий развития мочевой системы;
- боли в животе или поясничной области неясного происхождения независимо от наличия или отсутствия изменений в анализах мочи;
- артериальная гипертензия неясной этиологии;
- энурез, сопровождающийся минимальными изменениями в анализах мочи;
- гломерулонефрит, сочетающийся с уроренальной инфекцией.
Противопоказания к проведению экскреторной урографии:
- тяжелые заболевания органов мочевой системы с нарушением азотовыделительной функции почек;
- острая и хроническая почечная недостаточность;
- выраженная активность паренхиматозных заболеваний почек;
- аллергия на рентгеноконтрастные вещества и препараты йода;
- тяжелые поражения печени с функциональной недостаточностью;
- коллапс и шок;
- туберкулез в активной фазе;
- тиреотоксикоз.
При подготовке больного к рентгеноконтрастному исследованию следует уточнить анамнестические данные о наличии аллергических реакций; при риске развития аллергии на рентгеноконтрастные средства (РКС) назначают антигистаминные препараты в течение 2–3 дней, предшествующих рентгенологическому исследованию. В день проведения экскреторной урографии больным с аллергическими реакциями показано однократное введение преднизолона в возрастной дозировке.
Существенную роль в получении качественных рентгенограмм играет подготовка желудочно-кишечного тракта ребенка — очищение кишечника от каловых масс и газа. Для предотвращения образования «голодных» газов утром в день исследования за 1–1,5 ч до проведения урографии детям старшего возраста можно предложить «сухую» кашу или кусочек булки и несладкий чай. С целью уменьшения аэроколии рекомендуется за 2–3 дня до исследования исключение из пищи продуктов, богатых углеводами, сырых овощей, соков, цельного коровьего молока, черного хлеба. Целесообразно назначение сорбентов, настоя ромашки, вареной моркови. У детей старшего возраста очищение кишечника проводят вазелиновым маслом в объеме 30 мл с последующей постановкой двух очистительных клизм: через 2 ч после приема масла и утром за 2 ч до рентгенологического исследования. Объем очистительной клизмы составляет 50 мл жидкости из расчета на 1 год жизни. Детям, склонным к запорам, не следует ставить очистительные клизмы с большим количеством воды, поскольку есть опасность возникновения гипергидратации, ведущей к снижению концентрации контрастного вещества. У детей в возрасте до 1 года утреннее кормление пропускается, а с началом обследования кормят ребенка через соску жидкой пищей с таким расчетом, чтобы он заглатывал некоторое количество воздуха. Заполненный воздухом желудок оттесняет кишечные петли книзу, что способствует улучшению визуализации почки. Детям раннего возраста, склонным к повышенному газообразованию, назначают средства, способствующие его уменьшению (препараты симетикона — саб-симплекс, эспумизан). Возбудимым детям целесообразно назначать отвар корня валерианы в течение 2 дней до исследования и 1 столовую ложку в клизме накануне исследования. Для очищения кишечника у детей раннего возраста используют обычные клизмы с кипяченой водой или назначают слабительные средства (транзипег, дюфалак, микролакс и др.).
Существуют различные способы расчета дозировки контрастного средства, однако наиболее точной является определение дозы РКС при ее расчете на 1 кв. м поверхности тела ребенка (табл. 2). Увеличение расчетных доз для детей раннего возраста связано с более активным выведением мочи и физиологически обусловленной низкой концентрационной способностью почек.
Рекомендуется ввести 1 мл РКС и сделать 2–3-минутную паузу, во время которой необходимо понаблюдать за состоянием больного. Если реакции нет, то можно продолжать введение РКС. При появлении у больного реакции на введение РКС необходимо прекратить введение контраста и срочно начать оказывать помощь.
Модификацией экскреторной урографии является инфузионно-капельная урография, которая выполняется при выраженных пороках развития мочевой системы, снижении клиренса эндогенного креатинина до 50 мл/мин, нарушении концентрационной функции почек, а также у новорожденных и грудных детей из-за морфологической «незрелости» нефрона, снижающей четкость контрастирования почек. Доза РКС при инфузионной урографии удваивается и смешивается с равным количеством 5% раствора глюкозы. Вводят средство струйно (120–150 капель в минуту), снимки выполняют через 5, 10, 20, 40 и 60 мин с момента начала инфузии.
Известно, что визуальная оценка функции почек по степени контрастирования чашечно-лоханочной системы недостаточно точна. Контрастность изображения на урограммах зависит прежде всего от следующих факторов:
- функционального состояния почек;
- состояния уродинамики верхних мочевых путей и почечной гемодинамики;
- функционального состояния мочевого пузыря;
- качества РКС.
В идеале РКС должно хорошо поглощать рентгеновское излучение и при этом достигать необходимой концентрации в почках, не оказывая вредного воздействия на почечную паренхиму. К сожалению, при применении большинства РКС возможно развитие нежелательных побочных явлений. Одним из серьезных недостатков РКС является относительно высокая частота возникновения побочных реакций и осложнений после их введения в кровяное русло. Многие годы эти явления связывались с йодизмом, т. е. с индивидуальной непереносимостью йода. Однако, как показали клинические и лабораторные исследования, элементы контрастного вещества настолько прочно связаны с бензольным кольцом, что распада с освобождением атомов йода не происходит. Нежелательные побочные эффекты связаны с двумя другими факторами: непереносимостью самого солевого комплекса РКС и его высокой осмолярностью. Непереносимость выражается в проявлении аллергической реакции. Явления, возникающие за счет высокой осмолярности РКС, носят более многосторонний характер. В конце 60-х гг. прошлого века была установлена решающая роль осмолярности и ионности в неблагоприятных воздействиях на организм человека контрастных препаратов, поэтому после синтеза неионных мономеров большинство разработок были посвящены снижению осмолярности препаратов.
Создание и применение РКС для внутрисосудистого введения можно разделить на три этапа (табл. 3).
Именно наличием высокой осмолярности объясняются такие осложнения, как возникновение гемодинамических нарушений, увеличение уровня выделения ряда ферментов и гормонов, нарушение электролитного баланса, повышение склонности к агглютинации эритроцитов и тромбообразованию.
Выбирая РКС, необходимо учитывать три основных фактора: диагностическую эффективность, безопасность и стоимость препарата. Диагностическая ценность РКС в основном зависит от дозы йода, а наиболее высокой эффективностью по способности поглощать рентгеновское излучение обладает молекула неионного димера.
На токсичность РКС влияет множество различных факторов (табл. 4).
Все контрастные средства, применяемые в настоящее время для рентгеноконтрастных исследований, можно разделить на ионные и неионные (табл. 5).
Создание неионных РКС явилось шагом вперед по пути снижения токсичности препаратов. При применении высоко- и низкоосмолярных РКС возможно развитие нежелательных побочных явлений, для предупреждения которых необходимо оценить наличие у больного факторов риска.
Факторы риска развития осложнений при введении РКС
- Аллергические реакции на другие РКС в анамнезе.
- Аллергические заболевания у ребенка (пищевая аллергия, бронхиальная астма, атопический дерматит, поллиноз).
- Патология сердечно-сосудистой системы (аритмии, отек легких, недостаточность кровообращения).
- Сахарный диабет.
- Прием лекарственных препаратов (нестероидные противовоспалительные средства (аспирин), β-блокаторы).
- Метаболические нарушения (обезвоживание, полицетемия, гиперкоагуляция).
- Патология почек.
- Прием наркотиков, употребление алкоголя.
На протяжении многих лет внимание рентгенологов и детских нефрологов привлекают проблемы нефротоксичности РКС. Как правило, применение ионных и неионных РКС у больных с почечной патологией, но при сохраненной функции почек не сопровождается развитием выраженного нефротоксического эффекта. Наиболее вероятно развитие нефротоксического эффекта при применении ионных РКС у больных с нарушенной функцией почек (рис.).
Критерием развития нефротоксического эффекта у взрослых считается повышение уровня сывороточного креатинина на 25% (или 44 мкмоль/л) по сравнению с первоначальным показателем в течение 3 дней после введения РКС.
К факторам риска развития нефротоксичности, непосредственно связанных с самим РКС, относятся:
- высокая или низкая осмолярность препарата;
- большая доза РКС средства;
- путь введения РКС (при внутриартериальном пути риск увеличивается);
- использование РКС ранее (в анамнезе).
После введения РКС целесообразно наблюдать за пациентом в течение 30 мин после исследования, так как по большей части побочные явления возникают в этот период. Возможно развитие отсроченных побочных реакций и в более отдаленные сроки. Почечная недостаточность, вызванная введением РКС, как правило, не сопровождается развитием олигурии, при этом уровень сывороточного креатинина нормализуется в течение 7–10 дней.
В то же время у больных с высоким риском развития нефропатии возможно развитие острой почечной недостаточности в течение суток после введения РКС. Следует отметить, что у детей до года, особенно у новорожденных, нарушения гемодинамики при введении ионных РКС развиваются особенно легко.
Наиболее безопасным РКС для больных с патологией почек является изоосмолярный препарат йодиксанол (визипак). Препарат изотоничен крови во всех концентрациях, обладает более низкой концентрацией йода; электролитный состав сбалансирован. При введении препарата в вену отсутствуют болевые ощущения. При проведение экскреторной урографии детям до 7 лет визипак вводится из расчета 2–3 мл на килограмм массы тела, детям старше 7 лет — не более 50 мл.
Для предупреждения развития нефротоксического эффекта у больных почечной патологией следует учитывать ряд правил.
- Необходимо оценить факторы риска развития нефротоксического эффекта.
- Целесообразно провести мониторинг уровня креатинина до и после введения РКС.
- Показано применение изоосмолярных РКС.
- Нецелесообразно введение больших доз РКС.
- Необходимо обеспечить адекватную гидратацию — для предупреждения нефротоксического эффекта при применении ионных РКС; пациентам высокого риска показана внутривенная инфузия изотонического раствора хлорида натрия, которую следует начинать до момента введения РКС и продолжать до окончания выведения РКС.
- Не рекомендуется проведение оперативных вмешательств до момента выведения РКС из организма.
- Нельзя одновременно применять мочегонные препараты (особенно маннитол и петлевые диуретики).
- Не рекомендуется проводить повторные рентгеноконтрастные исследования в течение короткого времени (до восстановления функции почек).
Согласно рекомендациям Европейского общества урогенитальной радиологии (European Sosiety for Urogenital Radiology) по безопасному применению контрастных средств (Версия 2) от 2003 г., в случае снижения функции почек врач должен взвесить все «за» и «против» использования РКС [3]. В случае необходимости применения РКС у взрослых принимают следующие меры предосторожности.
- Больной должен быть гидратирован (выпивать 100 мл в час жидкости) или следует вводить внутривенно физиологический раствор в течение 24 ч после назначения РКС.
- Проводится мониторирование функции почек (сывороточный креатинин, уровень молочной кислоты в сыворотке крови, рН крови).
- Осуществляется контроль симптомов молочного ацидоза (появление рвоты, сонливости, тошноты, болей в эпигастрии, анорексии, гиперапноэ, вялость, жажда, диарея) — при рН крови < 7,25 и уровне молочной кислоты >5 ммоль.
В настоящее время разрабатываются пути дальнейшего снижения нефротоксичности РКС [4], имеются данные о том, что для предупреждения нефротоксического эффекта необходима премедикация с введением ацетилцистеина, эуфиллина, антагонистов ангиотензинпревращающего фермента.
Таким образом, несмотря на активное внедрение в детскую нефрологию современных ультразвуковых методов исследования, у большинства больных с патологией органов мочевой системы требуется проведение рентгеноконтрастных исследований, поскольку эти методы дают возможность объективно оценить не только анатомические и моторные особенности органов мочевыведения, но и функциональное состояние почек. Проводя рентгенологические исследования у детей, необходимо учитывать не только высокую чувствительность растущего детского организма к ионизирующему излучению, но также токсичность РКС, применяемых в детской нефрологии. Благодаря внедрению в клиническую практику новых неионных РКС рентгенологические методы исследования должны стать более безопасными.
Литература
- Общее руководство по радиологии/под ред. H. Pettersson. NISER, 1995. 778 с.
- Aspelin Pet. et al/N. England J Med. 2003; 348: 491–498.
- Рекомендации Европейского общества урогенитальной радиологии (European Sosiety for Urogenital Radiology) по безопасному применению контрастных средств (Версия 2). 2003. С. 16.
- Синицын В. Е. Применение ионных рентгеноконтрастных средств в современной лучевой диагностике//Вопросы клинической эффективности, безопасности и фармакоэкономики/Медицинская визуализация. 2003. № 1. С. 121–127.
И. Н. Захарова, доктор медицинских наук, профессор
Э. Б. Мумладзе, кандидат медицинских наук, доцент
О. А. Вороненко
Е. В. Захаркина
РМАПО, Москва
Клапаны уретры ( Клапаны мочеиспускательного канала , Уретральные клапаны )
Клапаны уретры — это врожденная, реже приобретенная патология, при которой просвет мочеиспускательного канала обтурируется складчатыми образованиями слизистой. Проявляется ослаблением струи мочи, умеренной болезненностью при мочеиспускании, энурезом, поллакиурией, увеличением мочевого пузыря. Диагностируется с помощью цистоуретрографии, уретроскопии, уродинамического исследования, бужирования уретры. Лечение хирургическое путем эндоуретральной или промежностной электрорезекции клапанных образований, перед проведением операции возможно наложение разгрузочной цистостомы или уретерокутанеостомы.
МКБ-10
Общие сведения
Врожденные клапаны уретры выявляются у 0,002-0,015% мальчиков, более чем в половине случаев диагностируются на первом году жизни. Редко уретральные клапанные структуры определяются у девочек с адреногенитальным синдромом и маскулинизированным мочеиспускательным каналом. В спорадических случаях дефект слизистой является приобретенным и обнаруживается у взрослых. Аномально развитые складки могут быть единичными и множественными. Врожденный вариант дефекта слизистой уретры часто наблюдается в структуре малых врожденных пороков развития, диабетической фетопатии, сочетается с нейрофиброматозом, сирингомиелией, VATERL/VACTERL-синдромом, стенозом мочеточников, контрактурой мочепузырной шейки, гипертрофией семенного бугорка, гипоплазией и эктопией яичек, атрофией простаты и др.
Причины
Формирование аномальных клапанных образований в задних отделах мочеиспускательного канала связано с ненаследственным нарушением ранних этапов эмбриогенеза органов мочевыделительной системы. Точная этиология этого варианта дизэмбриогенеза уретры пока не установлена. По мнению специалистов в сфере современной урологии, вероятными причинами возникновения задних уретральных клапанов являются:
- Генетические мутации. Хотя наследственный характер заболевания не доказан, нормальное развитие мочевыводящих органов может нарушаться при повреждении ДНК материнской и отцовской клеток, образовавших зиготу. Теория генетически детерминированного дизэмбриогенеза подтверждается более частым выявлением дефекта у детей возрастных пар и у родителей, которые злоупотребляют психоактивными веществами или длительно работают на вредных производствах с возможными мутагенными влияниями.
- Повреждающие воздействия в период беременности. Неправильная закладка мочеиспускательного канала чаще выявляется у мальчиков, рожденных женщинами, которые в I триместре перенесли простудное заболевание с высокой температурой. Роль инфекционного патогена в возникновении аномалии связана с задержкой отдельных этапов формирования уретры, нарушением дифференцировки клеток, гиперплазией тканей. Наиболее тератогенными считаются возбудители краснухи, герпеса, цитомегаловирусной инфекции.
С учетом стимулирующего действия тестостерона на формирование уретрального канала у мальчиков не исключено дизэмбриогенетическое влияние приема беременной антиандрогенных гормональных препаратов. Формирование передних врожденных уретральных клапанов становится результатом действия тех же факторов, что и задних. В редких случаях обтурирующие складки слизистой бульбарного и пенального отделов уретры являются приобретенными и образуются при грубом бужировании уретры, нарушении техники уретроскопии, цистоскопии либо являются следствием операций по поводу гипоспадии.
Патогенез
Механизм образования задних клапанов уретры связан с неполной инволюцией урогенитальной мембраны или неправильным внедрением вольфова канала в стенку мочевыводящего отдела. При дизонтогенезе мезонефральный проток проходит не в задней стенке мочеиспускательного канала, а проникает через его переднюю стенку, образуя перегородки и клапаны, нарушающие отток мочи. Гипертрофированные складки, перекрывающие уретру, также возникают при неполной редукции мочеполового участка клоакальной мембраны. Аномалия формируется на 4-6-й неделях гестационного срока при разделении первичной клоаки на ректальный и мочевыделительный отделы.
На 11-й неделе онтогенеза после начала выделения мочи почками плода развивается инфравезикальная обструкция мочевыделения разной степени выраженности. При значительном перекрытии уретры клапанами мочеиспускательный канал над местом сужения расширяется, в последующем возникает застой мочи и сопутствующие расстройства в вышерасположенных органах мочевыделительного тракта. Врожденные и посттравматические передние клапаны анатомически представляют собой дистальную губу широкого дивертикула уретры, вдающуюся в просвет уретрального канала.
Классификация
В зависимости от локализации дефекта клапаны уретры бывают передними, расположенными в пенальном или бульбозном отделах, и задними, перекрывающими просвет простатической части мочеиспускательного канала. Задние клапаны выявляются в 10 раз чаще передних. В соответствии с классификацией различают три типа задних клапанов:
- КлапаныIтипа. Выявляются у 90-95% пациентов. В виде парусовидного образования исходят из гребня уретры. Проходят в дистальном направлении, огибая с обеих сторон семенной бугорок, и сливаются перед мембранозным отделом уретрального канала. В тяжелых случаях полностью перекрывают ток мочи.
- КлапаныIIтипа. Представляют собой естественные складки слизистой, проходящие от семенного бугорка к мочепузырной шейке. Обнаруживаются редко. Поскольку практически никогда не влияют на пассаж мочи по уретре, считаются вариантом анатомической нормы. Могут сочетаться с клапанами I типа.
- КлапаныIIIтипа. Диагностируются в 5-10% случаев аномалии. Представлены сплошной диафрагмой или кольцевидной мембраной с центральным отверстием, расположенными на уровне семенного бугорка или несколько дистальнее по ходу уретры. Могут существенно ограничивать мочевыделение.
Симптомы клапанов уретры
Заболевание обычно проявляется в младенческом возрасте и раннем детстве. У взрослых мужчин с приобретенными клапанными образованиями в передних отделах уретры симптомы обструкции возникают после травмы, диагностического или хирургического вмешательства. В легких случаях наблюдается дизурия, вялая струя мочи, умеренные боли при мочеиспускании, преобладание ночного диуреза. При тяжелом течении со значительной обструкцией уретры в нижних отделах живота пальпируется гипертрофированный мочевой пузырь в виде плотного объемного образования. Реже отмечается ночное и дневное недержание мочи, мочеиспускание учащается до 10-15 раз в сутки, появляется кровь в моче. Лихорадка, боли в пояснице, озноб, слабость выявляются только при присоединении инфекции.
Осложнения
При выраженной обструкции мочеиспускания осложненное течение заболевания наблюдается уже в пренатальном периоде. Возникает маловодие и сочетанная с ним гипоплазия легких, приводящая к легочной и системной гипертензии, а в наиболее тяжелых случаях — перинатальной смерти ребенка. У новорожденных возможно развитие мочевого асцита из-за спонтанной перфорации мочевыводящего тракта. В постнатальном периоде вследствие нарушенного опорожнения мочевого пузыря происходит хроническая задержка мочи, перерастяжение органа, формируется мегауретер, гидроуретеронефроз, пузырно-мочеточниковый рефлюкс. У 44% мальчиков нарушения уродинамики усугубляются за счет присоединения нейрогенной дисфункции мочевого пузыря.
Диагностика
Диагностический поиск для выявления или исключения клапанов уретры должен осуществляется врачом-урологом, проводится всем мальчикам с нарушением нормального мочевыделения и ослабленной струей мочи. Современные скрининговые методы позволяют заподозрить наличие дефекта еще на этапе пренатальной УЗИ-диагностики. Для обнаружения в мочеиспускательном канале клапанов назначают такие исследования, как:
- Рентгенография. Уретрография обычно выполняется как продолжение микционной цистографии. Позволяет обнаружить мешкообразное или воронкообразное расширение задней части уретры с резким сужением под ним и нормальным диаметром дистального отдела (симптом «песочных часов» на уровне клапана).
- Эндоскопия. Особенностью аномалии является свободное прохождение эндоскопа через участок сужения. По данным уретроскопии удается точно локализовать клапаны, хорошо заметные в виде гипертрофированных складок слизистой, полулунных образований, диафрагм, мембран.
- Уродинамическое исследование. При проведении урофлоуметрии объемная скорость мочеиспускания снижена. Результаты цистометрии опорожнения подтверждают наличие обструкции, а профилометрия внутриуретрального давления обеспечивает определение места сужения уретрального канала.
Как дополнительный метод рекомендовано бужирование уретры. Головчатый буж легко проходит участок сужения, однако при его извлечении может ощущаться препятствие на уровне клапанов. Вспомогательными критериями диагностики являются данные цистографии – мочевой пузырь на рентгеновских снимках увеличен, его шейка раскрыта. При длительном существовании клапанного дефекта выявляются мочепузырные дивертикулы, признаки мочеточниково-пузырного рефлюкса.
Дифференциальная диагностика проводится с неспецифическими воспалительными заболеваниями (уретритом, циститом, уретеритом, пиелонефритом), стриктурами или полипами уретры, поликистозом почек, хроническим гломерулонефритом. Для оценки состояния верхних отделов мочевыводящей системы назначаются УЗИ почек, мочеточников, мочевого пузыря, экскреторная урография, нефросцинтиграфия, общий и биохимический анализ мочи, нефрологический комплекс. При необходимости по направлению уролога пациента осматривает нефролог, андролог, онколог.
Лечение клапанов уретры
Единственным методом, позволяющим восстановить нормальную проходимость мочеиспускательного канала у больных с клапанным дефектом, является хирургическое вмешательство. Тип и время проведения операции определяются возрастом ребенка, диаметром уретры, наличием сопутствующих расстройств. Рекомендованными методиками являются:
- Эндоуретральная резекция клапанов. Мальчикам старшего возраста и взрослым пациентам осуществляется эндоскопическая операция с использованием электрохирургических инструментов. Абляция клапанов позволяет восстановить самостоятельное мочеиспускание и улучшить уродинамику. Благодаря изобретению детских резектоскопов уменьшенного диаметра появилась возможность проведения вмешательства в более раннем возрасте без риска образования стриктуры в уретральном канале.
- Промежностные операции. Младенцам, диаметр уретры которых недостаточен для введения даже самого маленького резектоскопа, резекция клапанов выполняется через уретростому в области промежности. Поскольку вмешательство производится в непосредственной близости от наружного сфинктера мочеиспускательного канала, что может привести к его повреждению, у грудных детей возможно наложение временной цистостомы с абляцией клапана через несколько месяцев.
Использование эпицистостомы для разрушения уретральных клапанов мало распространено в связи со сложностью визуализации наиболее важного участка клапанных образований I типа — места слияния их створок. При наличии осложнений удаление дефекта является первым этапом хирургического лечения. В последующем могут проводиться операции по наложению уретероцистоанастомоза (при наличии мегауретера или пузырно-мочеточникового рефлюкса), аугментационная цистопластика или кишечная пластика мочевого пузыря (при значительной гипертрофии детрузора). Мальчикам с диагностированной уроинфекцией резекция клапанов откладывается до санации мочевыводящих путей, для облегчения отвода мочи осуществляется цистостомия, уретерокутанеостомия.
Прогноз и профилактика
При своевременной диагностике и раннем хирургическом удалении клапана наблюдается полное выздоровление. При отсутствии адекватного лечения у 17% больных возникает необратимое снижение функции почек, требующее проведения ЗПТ или трансплантации органа. Специфические меры первичной профилактики врожденных клапанов уретры не разработаны. Вторичная профилактика заключается в раннем обнаружении аномалии строения уретры, что позволяет избежать осложнений. Риск образования передних уретральных клапанов после вмешательств на мочеиспускательном канале можно уменьшить за счет тщательного соблюдения техники операции.
Важную роль в снижении частоты дефекта имеет работа женской консультации — выявление беременных из группы риска (наличие экстрагенитальных заболеваний, возраст до 18 или старше 35 лет, осложнения при предыдущих беременностях), регулярная оценка состояния плода. Антенатальная диагностика аномалии позволяет своевременно назначить раннее лечение. При обнаружении с помощью УЗИ-скрининга гидронефроза, расширения чашечно-лоханочной системы, маловодия и других признаков, свидетельствующих о грубом нарушении уродинамики плода, может возникнуть вопрос о прерывании беременности.
1. Опыт диагностики и лечения клапанов задней уретры у детей/ Ахунзянов А.А., Байбиков Р.С., Тахаутдинов Ш.К., Печерица Г.Ф.// Практическая медицина. – 2008.
2. Клапаны задней уретры у мальчиков как причина дисфункции мочевого пузыря/ Николаев В.В., Козырев Г.В., Черкашина Е.Н.// Детская больница. – 2010 - №1.
Лучевые признаки клапанов задней уретры у плода
а) Терминология:
1. Сокращения:
• Клапаны задней уретры (КЗУ)
• Обструкция нижних мочевых путей
2. Определения:
о Складка слизистой оболочки уретры выполняет функцию клапана, приводя к обструкции нижних мочевых путей
о Обструкция, как правило, частичная
о Клапаны локализуются в задней уретре
о Патология плодов только мужского пола
б) Лучевая диагностика:
1. Общие сведения:
• Критерии диагностики:
о Расширенный мочевой пузырь + симптом «замочной скважины»:
- Воронкообразный переход мочевого пузыря в расширенную заднюю уретру
• Обструкция нижних мочевых путей с последующей дилатацией верхних мочевых путей:
о КЗУ - одна из нескольких возможных причин обструкции нижних мочевых путей
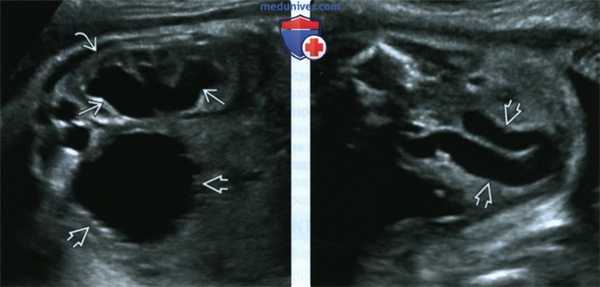
(Слева) УЗИ плода в III триместре. КЗУ. Выраженный гидронефроз и истончение почечной паренхимы. Стенка мочевого пузыря утолщена и покрыта трабекулами. Эти признаки характерны для обструкции выходного отверстия мочевого пузыря вследствие КЗУ.
(Справа) Тот же случай. Отличить гидроуретер от петель кишечника в III триместре можно по отсутствию перистальтики и взвеси в просвете. Информативно также продольное сканирование мочеточника в режиме реального времени.
2. УЗИ при клапанах задней уретры у плода:
• Мужской пол плода:
о При выраженном маловодий пол определить затруднительно
• Перерастяжение мочевого пузыря:
о Может занимать всю брюшную полость
о Расширенная задняя уретра принимает форму замочной скважины:
- Признак, позволяющий заподозрить КЗУ:
Находят не во всех случаях КЗУ
Высокая чувствительность, но недостаточно высокая специфичность
- Атрезия уретры может давать схожую ультразвуковую картину
о Толстые стенки с выступающими трабекулами:
- При выраженной дилатации признак может отсутствовать
- Выявляется отчетливее после везикоцентеза
о ↑ толщины стенок и дилатация мочевого пузыря позволяют заподозрить КЗУ
• Гидронефроз, гидроуретер различной степени:
о Находки, характерные для обструкции почек тяжелой степени:
- Обструктивная кистозная дисплазия
- Чашечки полностью сглажены
о Расширенные на всем протяжении мочеточники имеют вид петель кишечника
• Маловодие различной степени:
о Небольшая колоколообразная грудная клетка → гипоплазия легких:
- Прогноз неблагоприятный: смертность 80%
• Осложнения со стороны мочевыводящих путей:
о Разрыв мочевого пузыря → декомпрессия мочевых путей:
- Благоприятный прогностический признак, давление мочи на паренхиму снижается:
Мочевой асцит ± кальцинаты в брюшной полости
Уриноторакс (редко)
о Разрыв собирательной системы почки:
- Скопление жидкости в перинефральном пространстве = уринома
- Уринома связана с неблагоприятным прогнозом для почек:
Отражает тяжелую обструкцию верхних мочевых путей
• Другие пороки развития (43% случаев):
о Пороки сердца
о Ассоциация VACTERL
3. МРТ при клапанах задней уретры у плода:
• Показана при ожирении матери или маловодий
• Позволяет диагностировать кистозную дисплазию почек
4. Рекомендации по лучевой диагностике:
• Советы по проведению исследования:
о Определяют пол плода
о Всем плодам с увеличением мочевого пузыря показано УЗИ в динамике:
- Часто находка носит преходящий характер:
Особенно если мочевыделительная система и объем околоплодных вод не изменены
• Прогностически неблагоприятные факторы:
о Гиперэхогенность почечной паренхимы:
- Эхогенность почки > печени:
Отсутствие кортико-медуллярной дифференциации
Считается, что причиной гиперэхогенности паренхимы является фиброз:
Позволяет заподозрить дисплазию, но не является критерием диагностики
- Вероятнее всего, вызвана повышенным давлением из-за нарушения оттока мочи
- Необратима даже при устранении обструкции
- Степень расширения мочевых путей не соответствует тяжести дисплазии
о Кортикальные кисты почки:
- Абсолютный прогностический признак дисплазии
- Отражают необратимое повреждение:
Внутриутробное хирургическое вмешательство неэффективно
- Выявляются с 20 нед. беременности
о Атрофия почки:
- Сравнивают длину почки с нормативными данными
о Прогрессирующая дилатация собирательной системы почки:
- При одностороннем процессе прогноз более благоприятный

(Слева) Расширенная задняя уретра в основании расширенного мочевого пузыря напоминает по форме замочную скважину. КЗУ - наиболее частая причина обструкции нижних мочевых путей у плодов мужского пола.
(Справа) Фотография плода во II триместре. КЗУ. Перерастяжение мочевого пузыря привело к значительному увеличению живота. Грудная клетка малых размеров. Маловодие на раннем сроке приводит к фатальной гипоплазии легких.
в) Дифференциальная диагностика клапанов задней уретры у плода:
1. Синдром «черносливового живота»:
• Триада признаков:
о Атония или отсутствие мышц передней брюшной стенки
о Тонкостенный расширенный мочевой пузырь
о Крипторхизм
• Возможно расширение уретры на всем протяжении:
о Симптом «замочной скважины» менее вероятен
2. Клоакальные аномалии:
• Возникают у плодов только женского пола
• Расширенное, заполненное жидкостью влагалище может напоминать мочевой пузырь
о До 60% случаев сочетается с удвоением влагалища (находят перегородку)
• Сложная аномалия, связанная с нарушением разделения клоаки эмбриона:
о Единая камера, куда открываются мочевой пузырь, прямая кишка и влагалище
о Имеет единственное выходное отверстие на промежности
3. Мегацистис-микроколон:
• Чаще встречается у девочек (4:1)
• Тонкостенный мочевой пузырь, задняя уретра не расширена
• Объем околоплодных вод в норме или увеличен
4. Атрезия уретры (редко):
• Картина идентична обструкции нижних мочевых путей при КЗУ
• Встречается у обоих полов
• Полная обструкция мочевых путей:
о Выраженное маловодие вплоть до ангидрамниона
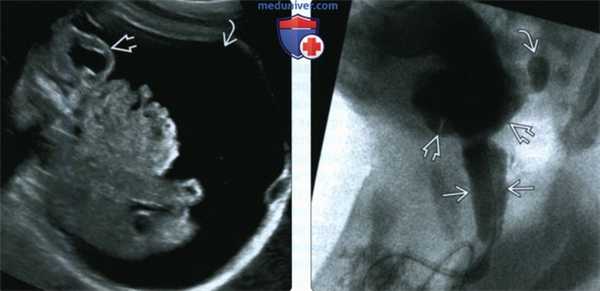
(Слева) Предельное растяжение мочевого пузыря может привести к его разрыву с развитием массивного мочевого асцита, как в данном случае. Несмотря на частичную декомпрессию собирательной системы, аномальная форма почек сохраняется.
(Справа) МЦУГ у новорожденного с КЗУ. Выраженное расширение задней уретры Мочевой пузырь неправильной формы с трабекулами и дивертикулом возникшим под действием повышенного интравезикального давления.
г) Патологоанатомические особенности:
1. Общие сведения:
• Этиология:
о Клапан образован тонкой складкой слизистой оболочки уретры:
- Патологическое утолщение или сращение циркулярных складок слизистой оболочки
• Генетические факторы:
о Возникает спонтанно, описаны редкие случаи у сиблингов
о При обструкции нижних мочевых путей показано генетическое исследование:
- Обструкция нижних мочевых путей может возникать при Т18
- КЗУ связаны с анеуплоидией в меньшей степени
о Возможно генетическое исследование содержимого мочевого пузыря:
- Для определения пола плода
2. Микроскопические изменения:
• Гипертрофия гладкой мускулатуры мочевого пузыря или стенки мочеточника:
о Может прогрессировать до фиброза
о Расширение мочеточников сохраняется даже после разрешения обструкции
д) Клинические особенности:
1. Клиническая картина:
• При УЗИ - расширенный мочевой пузырь
• Маловодие
• Расширение мочевого пузыря находят при скрининговом УЗИ в I триместре (измерение ТВП)
2. Демографические особенности:
• Эпидемиология:
о 1:8000-25 000 новорожденных мальчиков
о Внутриутробная заболеваемость выше:
- Отражает ↑ внутриутробной гибели плодов
3. Естественное течение и прогноз:
• Степень тяжести варьирует
• Уровень смертности 25-50%:
о В >90% случаев - маловодие
о Маловодие + выявление на раннем сроке беременности → неблагоприятный прогноз
о Гипоплазия легких → неонатальная гибель
• Пороки легкой и средней тяжести связаны с более благоприятным прогнозом:
о Пороки легкой степени нередко диагностируют только в детском возрасте
о КЗУ исключают во всех случаях персистирующего расширения мочевого пузыря или гидронефроза
• Тяжесть повреждения почек плода определяет развитие отдаленных осложнений:
о У 45% новорожденных развивается почечная недостаточность
о В детском возрасте может сохраниться пузырно-мочеточниковый рефлюкс
• Проявления выраженного маловодия:
о Черты лица как при синдроме Поттера
о Сгибательные контрактуры
о Гипоплазия легких
4. Лечение клапана задней уретры у плода:
• Предлагается прерывание беременности (особенно в тяжелых случаях)
• о Проводят серию дренирований мочевого пузыря в течение 3-4 дней
о 3-й образец наиболее информативен («свежая» моча):
- В норме моча плода гипотонична
- Изотоническая моча → снижение функции почек
о Прогностически благоприятные факторы:
- Na - Cl - Осмолярность - β2-микроглобулин - Са - При УЗИ - нормальное строение почек (нормальная эхогенность, нет кист, кортико-медуллярная дифференциация сохранена)
о β2-микроглобулин:
- Значительное количество в моче плода → повреждение почек
• >32 нед. - оценивают прогрессирование:
о Прогрессирующее маловодие → родоразрешение → эндоскопическая аблация клапана
• Для прогрессирующего маловодия или гидронефроза на фоне прогностически благоприятных факторов может быть показано хирургическое вмешательство:
о Везикоамниотическое шунтирование:
- Цель - предотвратить гипоплазию легких
- Не улучшает функцию почек
- Осложняется в 1/3 случаев:
Окклюзия или миграция шунта
Повреждение шунта плодом
- Относительное противопоказание - локализация плаценты по передней стенке
о При неэффективности шунтирования проводят везикостомию:
- Доказано улучшение функции легких
- Не влияет на исход для почек
о Фетальная цистоскопия с эндоскопической аблацией клапана:
- Экспериментальная инвазивная процедура
- Доступ затруднен из-за изгиба шейки мочевого пузыря
- Критерии отбора плодов не определены
• При нормальном объеме околоплодных вод вмешательства, как правило, не показаны
• Вмешательства на поздних сроках беременности не улучшают прогноз
• Антенатальная диагностика облегчает подготовку к постнатальному вмешательству:
о Позволяет снизить частоту развития хронической болезни почек
• Отдаленные последствия дисфункции мочевого пузыря могут потребовать хирургического вмешательства с отведением мочи
е) Особенности диагностики:
1. Важно знать:
• Маловодие на раннем сроке → неблагоприятный прогноз:
о Ранняя диагностика КЗУ позволяет оценить целесообразность хирургического вмешательства
• Хирургическое вмешательство может привести к рождению живого ребенка, однако у 45% детей разовьется почечная недостаточность
2. Признаки, учитываемые при интерпретации результатов:
• При вновь обнаруженной обструкции нижних мочевых путей необходимо определить пол плода:
о Расширенный толстостенный мочевой пузырь + маловодие у плода мужского пола позволяют предположить КЗУ
о У плодов женского пола встречаются клоакальные аномалии или агенезия уретры (редко)
ж) Список использованной литературы:
1. Smith-Harrison LI et al: Current applications of in utero intervention for lower urinary tract obstruction. JPediatrUrol. 11(6): 341-7, 2015
2. Sarhan OM et al: Did antenatal diagnosis protect against chronic kidney disease in patients with posterior urethral valves? A multicenter study. Urology. 82(6): 1405-9, 2013
3. Ansari MS et al: Risk factors for progression to end-stage renal disease in children with posterior urethral valves. J Pediatr Urol. 6(3):261-4, 2010
4. Kohl T: Minimally invasive fetoscopic interventions: an overview in 2010. Surg Endosc. 24(8):2056-67, 2010
5. Wells JM et al: Urinomas protect renal function in posterior urethral valves - a population based study. J Pediatr Surg. 45(2):407-10, 2010
Редактор: Искандер Милевски. Дата обновления публикации: 28.10.2021
Пиелоэктазия
Пиелоэктазия – это расширение почечных лоханок за счет скопления мочи. Рассматривается как самостоятельное (физиологическое) или сопутствующее состояние при ряде урологических заболеваний с нарушением уродинамики. Жалобы чаще отсутствуют, но могут быть представлены симптомами основной патологии. Диагностика базируется на данных УЗИ почек, экскреторной урографии и цистографии, пиелографии, МРТ или КТ с контрастированием. Лечение требуется при прогрессировании расширения, операцию для восстановления адекватного пассажа мочи выполняют в 25-45% случаев, что позволяет предотвратить терминальную стадию гидронефроза и хроническую почечную недостаточность.
Термин «пиелоэктазия» произошел от греческих слов «pyelos» – «лоханка» и «ektasis» – «расширение». Изменения иногда выявляют при антенатальном ультразвуковом сканировании плода во втором триместре, у мальчиков – в 3-4 раза чаще, чем у девочек. Пиелоэктазию часто диагностируют у женщин 30-35 лет во время беременности, состояние считается физиологическим при отсутствии изменений в моче, проходит самостоятельно через 4-8 недель после родов. У мужчин старшего возраста расширение лоханок связывают с аденомой простаты, которая вызывает обструкцию нижних мочевыводящих путей. Урологи часто считают пиелоэктазию начальным проявлением гидронефроза.
Причины пиелоэктазии
Выделяют две основные причины данного состояния: препятствие оттоку урины (обструкция) и ее обратный заброс (рефлюкс). Почечная лоханка может увеличиться из-за чрезмерного одномоментного потребления жидкости, что не рассматривают как патологию, ситуация разрешается спонтанно. Существует большое количество состояний, сопровождающихся пиелоэктазией. Различают следующие причины, приводящие к нарушению оттока мочи:
- Обструкция. Камень, кровяной или солевой сгусток, опухолевый процесс мочевого пузыря, простаты может вызвать пиелоэктазию. Сужение чашечно-лоханочного сегмента, стриктуры мочеточника и уретры, аденому простаты также рассматривают как обструктивную уропатию, при этих патологиях часто формируются пузырно-мочеточниково-лоханочные рефлюксы с расширением полостных систем почек.
- Компрессия. Любой отдел мочеточника может сдавливаться внешними опухолями, локализованными в матке, яичниках, толстом кишечнике. При запущенных формах рака органов малого таза просвет мочеточника сужен из-за метастатического поражения. Компрессионное действие могут оказывать воспалительные процессы в забрюшинном пространстве, например, болезнь Ормонда, тазовый липоматоз.
- Аномалии развития. Подковообразная почка, тазовая дистопия, нефроптоз — урологические аномалии, которые в легких случаях проявляются пиелоэктазией, а в запущенных — гидронефротической трансформацией. Аналогичные изменения отмечаются при эктопии, перекруте, высоком отхождении мочеточника, добавочном сосуде и перегибе через него уретера. Задние клапаны уретры — наиболее частая причина пиелоэктазии у новорожденных мальчиков.
- Нейрогенные расстройства. Нейрогенный мочевой пузырь обусловлен нарушением иннервации и постоянным застоем мочи в пузыре после мочеиспускания. Длительно существующее состояние приводит к формированию пузырно-мочеточникового рефлюкса, что часто сопровождается рецидивирующими инфекциями мочевыводящих путей и пиелоэктазией.
К предрасполагающим факторам относят эндокринные расстройства, связанные с усиленной выработкой урины, выполненные ранее урологические операции, проведение лучевой терапии. Для развития внутриутробной пиелоэктазии значимы тератогенные воздействия: радиация, прием некоторых препаратов, перенесенные вирусные заболевания в критические для органогенеза сроки. Определенная роль принадлежит наследственной предрасположенности к урологической или нефрологической патологии.
При застое мочи инициируются компенсаторно-приспособительные реакции, которые приводят к атрофии почечных структур. При присоединении вторичной микробной флоры возникает воспалительный процесс, что усугубляет морфологические изменения. Их выраженность коррелирует со степенью окклюзии мочеточника, стадией заболевания, возрастом пациента, вовлеченностью в процесс контралатерального органа, компенсаторными возможностями организма.
У детей пиелоэктазия иногда разрешается спонтанно за счет изменения положения органов относительно друг друга, дозревания структур мочевыводящего тракта по мере роста и перераспределения давления в системе мочевыделения. Аномалии и пороки развития (стриктуры, клапаны, сосудистые мальформации, оказывающие компрессионное воздействие на мочеточник) значительно утяжеляют прогноз и без лечения ведут к гидронефротической трансформации почек.
Симптомы пиелоэктазии
Клинические проявления патологии нередко отсутствуют, некоторые пациенты отмечают тупые тянущие боли в поясничной области, усиливающие в утренние часы или после употребления большого количества жидкости. Повышение температуры, слабость, дизурические расстройства свидетельствуют о развитии сопутствующего воспаления в почке.
Часто симптомы обусловлены не собственно пиелоэктазией, а основным патологическим процессом. Так, при заболеваниях, сопровождающихся обструкцией нижних мочевых путей, больного беспокоит невозможность мочевыделения без натуживания, слабая струя, частые позывы (ДГПЖ, опухоль, сужение уретры), периодические почечные колики с выделением камней или песка (нефролитиаз), подтекание урины из влагалища (эктопия уретера) и пр.
Так как расширение лоханок длительное время существует бессимптомно, а почки работают со значительной нагрузкой, происходит прогрессирование пиелоэктазии в пиелокаликоэктазию и гидронефроз, при котором нормальная функционирующая ткань замещается соединительной с утратой функций органов.
Застойная моча при пиелоэктазии является благоприятной средой для персистирования патогенной микрофлоры, что приводит к рецидивирующим инфекциям мочевыводящих путей. Еще одно осложнение – развитие нефрогенной гипертензии, устойчивой к действию лекарственных препаратов. Повышенное кровяное давление и гидронефротическую трансформацию почек нефрологи рассматривают как предвестники ХПН.
Пациента ведет уролог или нефролог. При подозреваемом новообразовании матки или яичников обоснована консультация гинеколога, онколога. У взрослых разовое выявление пиелоэктазии не расценивается как патология, в подобных случаях обязательно проведение динамического ультразвукового сканирования. Обследование при пиелоэктазии направлено на исключение органических или функциональных причин, кроме УЗИ может включать:
- Лабораторные анализы. При компенсированной форме изменений в анализах мочи нет, лейкоцитурия, протеинурия, бактериурия характерны для воспалительного процесса. Выпадение в осадок солей типично для дисметаболической нефропатии или мочекаменной болезни. Анализ крови на креатинин и мочевину обоснован при двустороннем поражении, повышение их уровня говорит о почечной недостаточности. При обнаружении бактерий в моче назначают исследование биоматериала на флору.
- Инструментальную диагностику. При неоднозначности данных УЗИ выполняют экскреторную урографию с цистографией, КТ или МРТ почек с контрастом, нефросцинтиграфию, ангиографию. При подозрении на рак мочевого пузыря проводят цистоскопию, ТРБ для подтверждения рака простаты. У плода пиелоэктазию определяют при ультразвуковом скрининге во время 2 триместра беременности (25%), после рождения по показаниям выбирают тот или иной способ дополнительной диагностики.
Дифференциацию проводят между физиологической и патологической формой пиелоэктазии. При впервые выявленном расширении лоханок в отсутствие прочих изменений невозможно предположить, будет ли прогрессировать состояние, поэтому за пациентом наблюдают в динамике. Основной задачей клинициста является установление первопричины пиелоэктазии.
Лечение пиелоэктазии
Если расширение лоханок почек не прогрессирует, активные терапевтические мероприятия не требуются. С профилактической целью назначают отвары мочегонных трав, растительные уросептики. Пациенту не рекомендуют одномоментно употреблять много жидкости. Чтобы уменьшить нагрузку на почки, необходимо мочиться в ночные часы.
Медикаментозное лечение и питание
Сопутствующий подтвержденный пиелит, пиелонефрит или цистит подразумевает назначение препаратов для купирования инфекционно-воспалительного процесса. Применяются:
- антибиотики;
- уросептики;
- иммуномодуляторы;
- средства, улучшающие кровообращение;
- .поливитаминные комплексы;
- литолитические лекарства, действие которых препятствует образованию и выпадению в осадок кристаллов (при мочекаменной болезни).
Одновременно рекомендуют соблюдение диеты, где учитывают состав солей. При лечении пиелоэктазий из рациона исключают насыщенные мясные, куриные, грибные, рыбные бульоны, шоколад, крепкий чай и кофе, все алкогольные напитки, копчености и маринады.
Оперативное лечение
Показано при прогрессировании пиелоэктазии. Объем операции зависит от причины, приведшей к расширению внутриполостных структур почки. Вмешательство может быть лапароскопическим, открытым или эндоурологическим, направлено на восстановление нормальной уродинамики. Используются следующие методики:
- Пластика лоханочно-мочеточникового сегмента с иссечением растянутой оболочки лоханки и вшиванием мочеточника в почку, бужирование, баллонная дилатация, эндотомия с помощью лазерного скальпеля или электрического тока.
- Удаление конкремента одним из способов (контактная или дистанционная литотрипсия, эндоскопическая нефролитолапаксия, открытая хирургия).
- Паллиативные операции и манипуляции для нормализации мочеоттока при остром воспалении: наложение эпицистостомы, нефростомы, катетеризация мочевого пузыря, установление стент-катетера через мочеточник в лоханку и пр.
- Удаление опухолей, негативно влияющих на уродинамику.
- Нефрэктомия при утрате функции почки и разрушении ее паренхимы для устранения источника инфекции в организме. У детей, если сохранилось хотя бы 10% нормальной ткани, органоуносящую операцию не выполняют из-за высоких регенеративных возможностей.
Прогноз при пиелоэктазии благоприятный при условии адекватного наблюдения, недопустимости прогрессирования и своевременном лечении основной патологии. Профилактика подразумевает регулярное посещение уролога или нефролога с выполнением УЗИ, исследованием ОАМ. С пациентом проводят беседу о важности разумного питания, приверженности здоровому образу жизни, исключения переохлаждений. По показаниям обоснован прием уросептиков, растительных диуретиков в осенне-весенний период.
1. Прецизионная хирургия гидронефроза/ Аляев Ю.Г., Григорян В.А., Адамян Р.Т., Еникеев М.Э., Чиненов Д.В.// Анналы пластической, реконструктивной и эстетической хирургии – 2008 - №1.
2. Клиническое значение ультразвуковых исследований в наблюдении за детьми с пиелоэктазией. Автореферат диссертации/ Мавричева И.С. - 2002
3. Сравнительная оценка современных методов исследования при гидронефрозе. Автореферат диссертации/ Каситериди И.Г. – 2005.
4. Новые эндоурологические технологии в диагностике и лечении заболеваний почек и верхних мочевыводящих путей/ Мартов А.Г., Ергаков Д.В.// Малоинвазивные технологии при лечении урологических заболеваний. Тематический сборник. - 2006.
Читайте также:
- Возрастной фактор атеросклероза. Влияние тиреоидных гормонов на сосуды
- Субмакулярные операции при субфовеальных мембранах. Рекомендации
- Ногти. Строение ногтей. Реактивность и регенерация кожи и ее производных.
- Строение моторных белков микротрубочек
- Отравление ветеринарными препаратами и их побочные эффекты
