Медицинский анамнез и физикальное обследование при расстройствах пищеварения
Добавил пользователь Cypher Обновлено: 10.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Расстройство пищеварения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Заболевания органов желудочно-кишечного тракта, которые вызывают расстройство пищеварения, относятся к числу наиболее распространенных в популяции. Признаки нарушения пищеварения в той или иной степени наблюдаются почти у четверти населения земного шара, однако большинство не обращаются за помощью к врачам и лечатся самостоятельно, что в некоторых случаях грозит развитием осложнений.
Заболевания органов пищеварения могут возникать еще в детском или юношеском возрасте и приобретать хроническое течение.
Разновидности нарушений пищеварения
Нарушения пищеварения можно разделить на две большие группы.
К первой относятся заболевания, вызванные недостатком ферментов поджелудочной железы и веществ, необходимых для переваривания пищи, – желудочного сока, желчи. В этих случаях характерными симптомами являются изжога, отрыжка, вздутие живота, колики, боль в подвздошной области.
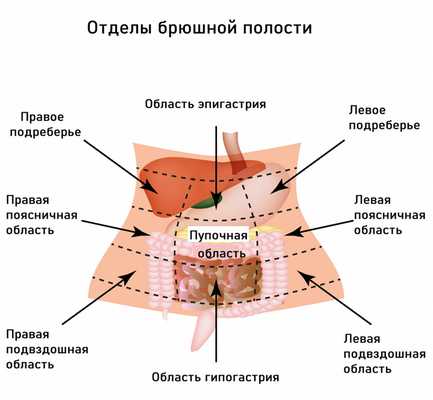
Вторая группа объединяет расстройства, вызванные нарушением процессов всасывания в кишечнике. Эти нарушения характеризуются спастическими болями, усилением перистальтики (урчания) в животе, чувством распирания, неустойчивой дефекацией (запорами или поносами), истощением, мышечной слабостью.
Возможные причины расстройства пищеварения
Одной из наиболее распространенных причин расстройства пищеварения врачи называют нарушение моторики пищевода. Патологии двигательной активности пищевода приводят к затруднению продвижения пищи в желудок и, наоборот, легкому попаданию (забросу) концентрированного желудочного сока на стенки пищевода.
Другая значимая причина - функциональная диспепсия, которая объединяет состояния, вызванные временным (не более 3 месяцев) нарушением деятельности желудка, двенадцатиперстной кишки и поджелудочной железы. Пациенты предъявляют жалобы на боль или ощущение дискомфорта в подвздошной области, тяжесть, чувство переполнения желудка после принятия обычного объема пищи, вздутие живота, тошноту, рвоту, отрыжку, изжогу. Боли характеризуются периодичностью (натощак или ночью) и быстрым прекращением после приема пищи или препаратов, понижающих кислотность в желудке.
Если боли локализуются в левом подреберье или носят опоясывающий характер, то можно заподозрить проблемы с поджелудочной железой, если в правом – дисфункцию печени и желчного пузыря.
При обследовании таких пациентов часто не удается выявить «органических» заболеваний (язвы, опухоли, панкреатит).
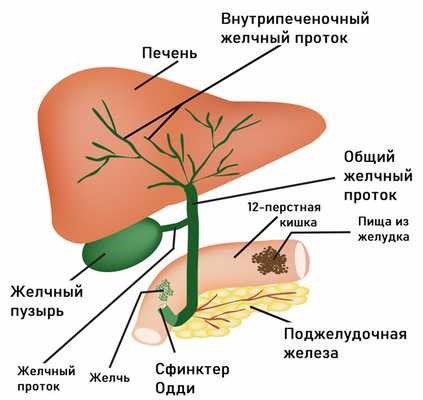
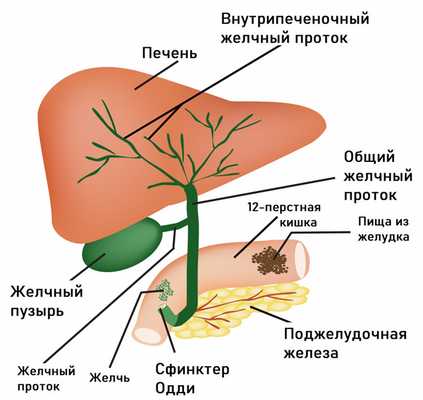
Проблемы с пищеварением могут возникать в результате функциональных расстройств билиарного тракта (системы желчевыведения). В их основе лежит нарушение синхронности в работе желчного пузыря и сфинктера Одди, через который желчь поступает в 12-перстную кишку. При спазме сфинктера происходит не только застой желчи в желчном пузыре, но и нарушение работы поджелудочной железы, что в совокупности приводит к появлению острой боли, которая чаще локализуется в правом подреберье и может отдавать в спину. Приступы провоцируются приемом жирной и острой пищи, холодных напитков, стрессовыми ситуациями. Боли в правом подреберье могут сочетаться с чувством распирания. Характерными симптомами служат также тошнота, горечь во рту, вздутие живота, запоры.
К еще одной причине расстройства пищеварения можно отнести синдром раздраженного кишечника - болезненные состояния, при которых боль или дискомфорт в животе проходят после опорожнения кишечника. Стул при этом отличается нерегулярностью с преобладанием диареи (поноса) или запоров.
В качестве причин синдрома раздраженного кишечника называют инфекционные заболевания, нервные стрессы, некачественное питание, употребление большого количества газообразующих продуктов, переедание.
Основными симптомами этого заболевания служит вздутие живота, схваткообразная боль в животе, которая обычно усиливается после приема пищи и ослабевает после опорожнения кишечника. Примечательно, что в ночное время боли прекращаются.
При диарее количество опорожнений кишечника может достигать 5 раз в день, а позывы к дефекации могут возникать после каждого приема пищи. Часто остается чувство неполного опорожнения кишечника. При запоре характер кала напоминает «овечий», состоящий из мелких плотных катышков. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
К каким врачам обращаться при расстройстве пищеварения
Важно помнить, что начальные симптомы спазма и нарушения моторики пищевода возникают чаще всего в детстве (срыгивания, внезапная рвота неизмененной пищей сразу после еды, боли при глотании) и требуют консультации врача-педиатра.
Если такие симптомы в течение длительного времени (более месяца) проявляются у взрослого, следует посетить врача-терапевта для получения направления на обследование желудочно-кишечного тракта и записаться к гастроэнтерологу.
Лечением функциональных расстройств пищеварения, включая синдром раздраженного кишечника, занимаются терапевты, гастроэнтерологи и психотерапевты.
Диагностика и обследования при расстройстве пищеварения
При подозрении на заболевание пищевода назначают рентгеноскопию, которая позволяет выявить нарушение прохождения бариевой взвеси в желудок и расширение пищевода. Для исключения органических поражений пищевода выполняют пищеводную манометрию и эзофагоскопию.
Диагностика функциональной диспепсии обычно включает клинический анализ крови; биохимический анализ крови; анализ кала на скрытую кровь; С-уреазный тест для диагностики инфекции Helicobacter pylori; гастродуоденоскопию с целью визуальной оценки состояния стенки желудка и исключения ее язвенных поражений и опухолей; УЗИ печени, желчного пузыря и поджелудочной железы для уточнения их состояния.
Синонимы: ОАК. CBC without differential. Краткая характеристика исследования Общий анализ крови Кровь состоит из жидкой части (плазмы) и клеточных, форменных элемен�.
Расстройство пищеварения
Медицинский анамнез и физикальное обследование при расстройствах пищеварения
Если острое заболевание органов брюшной полости проявляется описанными выше симптомами, то дополнительную информацию даст осмотр больного по следующей схеме:
1) анамнез заболевания,
2) общий статус,
3) местный статус,
4) рвотные массы и стул,
5) дополнительные методы обследования.
1. Анамнез заболевания
Тщательный сбор анамнеза по классической схеме имеет большое значение для правильной диагностики заболевания и довольно часто может заменить или быть хорошим подспорьем самым современным дополнительным методам обследования. Некоторые болезни характерны для определенного возраста. Например, инвагинация чаще встречается у детей, острая опухолевая механическая непроходимость очень редко возникает у людей моложе 30 лет, несколько чаще от 30 до 40 лет, но нужно о ней всегда помнить, когда больному 40 лет и более. Прободение язвы желудка очень редко возникает у людей моложе 15 лет, острый некроз поджелудочной железы не встречается в молодом возрасте. Острое воспаление желчного пузыря, перекручивание кисты яичника развивается чаще в среднем возрасте. Клиническая картина некоторых острых заболеваний органов брюшной полости несколько изменяется в зависимости от возраста. Примером может служить острый аппендицит, который у пожилых людей очень часто протекает атипично, под «маской» различных заболеваний. Начало болезни и симптомы, сопутствующие ей, нужно определить по возможности точно, ибо это иногда облегчает постановку диагноза. Почечная и печеночная колики, острый аппендицит нередко начинаются ночью.
Очень важно узнать, не связано ли начало болезни с физическим напряжением, под влиянием которого иногда может произойти разрыв трубы при внематочной беременности или перфорация язвы желудка. При переносе тяжести может ущемиться грыжа. Не следует забывать о тупой травме живота, так как иногда небольшой ушиб или незначительное падение больного может быть причиной разрыва кишечника или паренхиматозных органов. Следует также узнать, какие лекарства принимал больной до начала заболевания. Применение слабительных веществ (горькой соли, касторового масла) обостряет воспаление червеобразного отростка.
Характер возникновения болей также имеет большое значение. Внезапное острое начало болезни среди полного благополучия характерно чаще всего для прободения язвы желудка. Сильная неожиданная боль, которой сопутствует обморочное состояние, встречается при разрыве трубы в случае внематочной беременности, при перекручивании кисты яичника, а иногда и при остром некрозе поджелудочной железы. Об-турационная непроходимость кишечного тракта характеризуется болями типа колик. Странгуляционная непроходимость кишечника начинается обычно острыми неожиданными болями. Внезапное усиление болей при остром аппендиците свидетельствует о его перфорации. В этих случаях очень важно точно установить время, когда наступило прободение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эндоскопическое исследование
Эндоскопия представляет собой обследование внутренних структур с помощью гибкого зонда для визуального исследования. Эндоскопия также может применяться для лечения многих расстройств, поскольку врачи могут вводить через зонд инструменты.
При введении через рот эндоскоп может применяться для обследования пищевода (эзофагоскопия), желудка (гастроскопия) и части тонкой кишки (эндоскопия верхних отделов желудочно-кишечного тракта).
При введении через задний проход эндоскоп может применяться для обследования прямой кишки (аноскопия), нижних отделов толстой кишки, прямой кишки и заднего прохода (сигмоидоскопия) и всей толстой кишки, прямой кишки и заднего прохода (колоноскопия). Для проведения процедур, отличных от аноскопии и сигмоидоскопии, людям обычно через вену (внутривенно) вводят лекарственные препараты, чтобы расслабить их и предотвратить дискомфорт (седация).
Обследование пищеварительного тракта с помощью эндоскопа
Для обследования различных частей пищеварительного тракта используется гибкий зонд, называемый эндоскопом. Вдоль зонда идут несколько каналов. Различные каналы используются для освещения исследуемой области, обследования области через объектив фотокамеры (с камерой на конце зонда), подачи или удаления жидкости или воздуха и для введения биопсийных или хирургических инструментов. При введении через рот эндоскоп может использоваться для обследования пищевода, желудка и части тонкой кишки. При введении в задний проход эндоскоп может использоваться для обследования прямой кишки, заднего прохода и всей толстой кишки. Различные эндоскопы применяются для различных процедур, и зонды отличаются по длине и размеру.
Диаметр эндоскопов варьируется примерно от ½ сантиметра до 1¼ сантиметра, а длина варьируется от 30½ сантиметра до почти 2 метров. Выбор эндоскопа зависит от того, какую часть пищеварительного тракта необходимо исследовать. Гибкий эндоскоп, содержащий источник освещения и небольшую камеру, позволяет врачам хорошо рассмотреть слизистую пищеварительного тракта. Врачи могут увидеть участки раздражения, язв, воспаления и аномального роста ткани. Некоторые эндоскопы на конце имеют ультразвуковые зонды. Изображения с этих зондов могут показать детали, которые недоступны с ультразвуковых зондов, применяемых на коже.
Врачи могут использовать эндоскопы для скрининга на определенные заболевания такие как рак толстой кишки Скрининговые тесты Семейный анамнез и некоторые диетические факторы (потребление малого количества клетчатки, потребление большого количества жира) повышают риск развития у человека рака ободочной и прямой кишки. Прочитайте дополнительные сведения или у которых в семейном анамнезе имеется рак толстой кишки.
Для взятия образцов ткани (эндоскопической биопсии) с помощью эндоскопов можно вводить небольшие инструменты. Эти образцы затем могут быть обследованы на наличие воспаления, инфекции или онкологических заболеваний. Поскольку слизистая и внутренние слои стенок пищеварительного тракта не имеют нервов, способных ощущать боль (за исключением нижней части заднего прохода), эта процедура безболезненна.
Эндоскопы могут также использоваться для проведения лечения. Врач может вводить различные инструменты через небольшой канал в эндоскопе. Электрический зонд на конце эндоскопа может использоваться, чтобы разрушить аномальную ткань, удалить небольшой нарост или закрыть кровеносный сосуд. Игла на конце эндоскопа может использоваться для введения лекарственного препарата в расширенные вены пищевода и для остановки в них кровотечения.
Перед проведением любой эндоскопической процедуры человеку необходимо воздержаться от приема пищи в течение 8 часов и не употреблять жидкости в течение 2–4 часов до процедуры. Наличие пищи в желудке может заблокировать визуализацию для врача и может вызвать рвоту во время процедуры. Перед введением эндоскопа в прямую кишку и толстую кишку человеку обычно назначают легкие слабительные и иногда ставят клизмы для удаления остатков кала. Для проведения некоторых процедур пациентам может потребоваться употреблять только жидкости (например, желатин или бульон) в день накануне процедуры.
Осложнения в результате эндоскопии довольно редки, и большинство связаны с препаратами, используемыми для седации. Хотя эндоскопы могут повредить или даже перфорировать участок пищеварительного тракта, чаще они вызывают раздражение слизистой и небольшие кровотечения, которые обычно проходят сами по себе.
ПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Методы обследования при нарушении глотания - дисфагии
Как и в большинстве областей медицины, анамнез и осмотр являются ключевыми методами обследования пациента, необходимыми для уточнения причины дисфагии. После тщательного сбора анамнеза врач обычно уже догадывается о связи нарушения с конкретной областью и выбирает подходящие дополнительные методы диагностики. За последние несколько десятилетий в нашем понимании патофизиологии нарушений глотания произошел значительный рывок, было разработано множество новых диагностических методов, позволяющих во многих случаях (хотя и не всегда) выяснить причину дисфагии.
Обследование пациента должно включать полный осмотр органов головы и шеи (включая оценку функции черепно-мозговых нервов) и осмотр гортани, глотки и, при возможности, трахеи при помощи фиброскопа. Оцениваются как анатомические, так и физиологические факторы: повреждения слизистой, небно-глоточная недостаточность, сгибание надгортанника и закрытие преддверия гортани, подвижность голосовых складок, сжимаемость глотки, элевация трахеи, стояние слизи.
В зависимости от обнаруженных нарушений выбираются необходимые объективные методы исследования, которых на сегодняшний день существует великое множество, каждый со своими преимуществами и ограничениями. Для правильного выбора метода обследования необходимо понимать суть и методику выполнения каждого из них. Правильно подобранное исследование может подтвердить этиологию дисфагии, определить ее тяжесть, локализацию поражения. Некоторые исследования позволяют получать информацию об эффективности тех или иных процедур, выполняемых во время проведения обследования.
а) Видеофлюорография с барием при нарушении глотания. Модифицированное исследование с бариевой взвесью, или видеофлюорография с барием, долго оставалась золотым стандартом оценки функции глотания. Обычно она проводится у пациентов с подозрением на неврологическую природу заболевания, послеоперационной дисфагией, дисфункцией верхнего пищеводного сфинктера и нарушением глотания жидкостей.
Исследование проводится в отделении рентгенологии совместно рентгенологом и логопедом. Сидящему перед аппаратом пациенту дают проглотить фрагменты пищи и жидкости, содержащие барий, отличающиеся по консистенции и объему. Данный метод прекрасно подходит для диагностики ротовой и глоточной дисфагии, а также дисфункции верхнего пищеводного сфинктера. Также возможна оценка пищеводной фазы глотания. Определяются преждевременное нисхождение болюса, эзофагеальный рефлюкс, адинамия мускулатуры глотки, дегенеративные изменения позвоночника, застой секрета. Легко диагностируется аспирация, даже скрытая (не сопровождающаяся кашлем).
Также оценивается функция перстнеглоточной мышцы, верхнего пищеводного сфинктера, наличие дивертикула Ценкера. Видеофлюорография с барием позволяет оценить эффективность компенсаторных механизмов глотания, которым обучают пациента, в режиме реального времени. К недостаткам исследования относится необходимость выполнения его в отделении рентгенологии, большое количество участвующего в исследовании медицинского персонала, воздействие ионизирующего излучения и отсутствие прямой визуализации анатомических структур.
б) Исследование чувствительности и глотания при помощи гибкого эндоскопа при дисфагии. Исследование чувствительности и глотания при помощи гибкого эндоскопа (flexible endoscopic evaluation of swallowing and sensory testing, FEESST) позволяет оценить глоточную фазу глотания, а также визуализировать ротоглотку, гортаноглотку и гортань. Показания к выполнению аналогичны показанием к видеофлюорографии с барием, FEESST может использоваться в качестве возможной альтернативы. Исследование проводится путем проведения гибкого эндоскопа через полость носа пациента до верхушки надгортанника.
Оценивается количество секрета в носоглотке, валлекулах, гортаноглотке, на задней стенке глотки, сжимаемость глотки (смещение боковых стенок глотки кнутри при фонации звука /и/ высоким тоном). Затем оценивается чувствительность. На слизистую черпаловидных хрящей подается небольшое количество воздуха. В норме сразу после этого отмечается резкое внезапное закрытие голосовой щели (защитный гортанный рефлекс). Нормальное пороговое значение, при котором возникает рефлекс, составляет менее 4 мм рт. ст. Если рефлекс не вызывается, давление постепенно повышают до 9 мм рт. ст. Отсутствие рефлекса свидетельствует о тяжелом нарушении чувствительной иннервации. Наконец, пациента просят проглотить порции пищи различной консистенции, смешанные со специальными пищевыми красителями.
Оцениваются и документируются длительность акта глотания, застой слизи, преждевременное нисхождение болюса, наличие непроглоченной пищи, наличие аспирации и пенетрации до, после, во время глотка, способность очистить болюс от посторонних примесей.
FEESST имеет множество преимуществ. Исследование легко выполнимо, его можно провести практически в любом месте. Осмотр верхних дыхательных путей от носоглотки до гортаноглотки и гортани позволяет выявить анатомические нарушения. Оценивая подвижность голосовых складок и чувствительность слизистой верхних дыхательных путей, можно получить информацию о наличии неврологических нарушений. С помощью FEESST можно оценить эффективность компенсаторных механизмов глотания и защиты от аспирации, одновременно обучая им пациента.
Основным недостатком исследования является плохой обзор непосредственно во время глотка, во время сгибания надгортанника и сокращения стенок глотки изображение на экране монитора становится практически неразличимым. Кроме того, невозможно напрямую оценить наличие аспирации и/или пенетрации, судить о них можно лишь по косвенным признакам, например, по наличию красителя в гортани или подскладочном пространстве. Также при FEESST невозможно оценить ротовую и пищеводную фазы глотания, состояние перстнеглоточной мышцы. Стояние слизи в гортаноглотке может свидетельствовать о нарушении функции перстнеглоточной мышцы, часто приходится прибегать к дополнительным методам обследования.
Некоторые пациенты испытывают трудности с переносимостью процедуры. В некоторых, крайне редких случаях, сам фиброскоп становится источником значительного дискомфорта. Но чаще пациенты не способны активно участвовать в исследовании из-за имеющихся неврологических или когнитивных нарушений.
в) Исследование с бариевой взвесью при нарушении глотания. Исследование с бариевой взвесью позволяет оценить анатомические и физиологические особенности гортаноглотки, верхнего пищеводного сфинктера, пищевода и кардиального отдела желудка. Пациент проглатывает около 20 мл бариевой взвеси. По мере прохождения бария через вышеназванные анатомические образования проводится оценка их состояния. При помощи исследования возможно выявление повреждений слизистой, наличия мембран, сужений, стриктур, внешнего сдавления, дивертикулов, инородных тел, дисфункции перстнеглоточной мышцы, верхнего и нижнего сфинктеров пищевода, гастроэзофагеального рефлюкса, аспирации, опухолей в просвете пищеварительного тракта, нарушения сократительной способности пищевода. Исследование легко выполнимо, дешево, доступно практически во всех лечебных учреждениях.
К недостаткам относится воздействие ионизирующего излучения, относительно малый объем информации об анатомическом строении, невозможность оценки прохождения пищевого комка различной консистенции.
г) Трансназальная эзофагоскопия при нарушении глотании. Важным методом обследования пациентов с дисфагией является трансназальная эзофагоскопия. Исследование выполняется в амбулаторных условиях под местной анестезией, седация не требуется. Оценивается состояние пищеварительного тракта от гортаноглотки до желудка. Показаниями к выполнению исследования являются ларингофарингеальная рефлюксная болезнь (ЛФРБ), дисфагия, хронический кашель, ощущение кома в горле, боль при глотании, симптомы гастроэзофагеальной рефлюксной болезни (ГЭРБ), подозрение на инородное тело пищевода. Также используется в качестве скрининга для выявления злокачественных новообразований головы и шеи, пищевода Баррета.
Сначала оцениваются гортань, сжимаемость глотки, наличие секрета. Затем пациента просят сделать глотательное движение, во время которого эндоскоп проводится за перстнеглоточную мышцу. Открытие и закрытие перстнеглоточного сфинктера занимает менее одной секунды, но при цифровой записи открытие можно оценить позднее. Оценивается релаксация перстнеглоточной мышцы. Затем эндоскоп проводится до желудка, попадание воздуха должно быть минимальным. По мере продвижения эндоскопа оценивается состояние слизистой, наличие мембран, язв, стриктур, дивертикулов, опухолей, варикозного расширения вен. При обнаружении инородного тела проводится его удаление. Оценивается переход пищевода в желудок, особое внимание уделяется Z-линии, где бледный плоский эпителий пищевода переходит в оранжевый цилиндрический эпителий желудка, оцениваются ее контуры и форма.
Наличие продольных кровеносных сосудов, пересекающих Z-линию, и ее неровностей могут быть признаками пищевода Баррета. У пациентов с данным заболеванием возрастает риск рака пищевода. С помощью биопсийной щетки или четырехугольных щипцов забирается материал для гистологического исследования с данной области. Оценивается функция нижнего сфинктера пищевода, наличие грыжи пищеводного отверстия диафрагмы. Затем эндоскоп вводится в желудок, а его конец загибается кверху, так, чтобы место соединения пищевода с желудком можно было оценить снизу. Зияние нижнего сфинктера может быть признаком грыжи пищеводного отверстия диафрагмы, также оно повышает риск развития ГЭРБ. Далее пациента просят проглотить небольшое количество жидкости с пищевым красителем. В норме она попадает в желудок за 13 секунд и менее. Затем пациенту дают выпить чистой воды, чтобы смыть краситель с пищевода. Оцениваются подвижность и перистальтика пищевода.
Эндоскоп несколько выводится кверху, вновь осматривается слизистая оболочка. Преимуществами данного метода обследования является выполнимость в амбулаторных условиях, использование местной анестезии, а не седации, минимальные потери рабочего времени, отсутствие тошноты или утомления. Оценивается весь верхний отдел желудочно-кишечного тракта, диагностическая информация получается в короткие сроки. При выполнении в амбулаторных условиях исследование дешево. Недостатками являются дискомфорт во время проведения исследования, малый диаметр манипуляционного порта эндоскопа (из-за чего невозможно использовать никакой инструментарий, кроме биопсийного), ограниченная визуализация дистальных отделов желудка.
д) рН-метрия и импедансометрия при дисфагии. В последнее время начали развиваться представления о том, что в основе дисфагии может лежать гортанно-глоточный рефлюкс. Для диагностики ларингофа-рингеального рефлюкса проводится исследование pH путем установки в пищевод через полость носа двухточечного датчика. Желательно, чтобы исследование pH дополнялось импедансометрией, с помощью которой можно определить наличие рефлюкса жидкостей, как кислотных, так и некислотных. Верхний датчик устанавливается примерно на 1 см выше верхнего пищеводного сфинктера, место определяется либо на глаз, либо после выполнения манометрии. В течение 24 часов проводится оценка кислотности и наличия рефлюкса жидкости. Отмечается время приема пищи и время возникновения симптомов, они сопоставляются с данными pH- и импе-дансометрии.
Недавно были разработаны новые типы электродов, позволяющие локально оценивать кислотность носо- и ротоглотки, подобные диагностические системы более компактны. Установка датчиков не представляет сложности, на конце устройства расположен световой датчик. Правильная установка подтверждается после выполнения пациентом глотка кислой жидкости. Использование носоротоглоточного датчика полезно в качестве скринингового метода, но с его помощью невозможно получить информацию о подвижности пищевода (как в случае манометрии совмещенной с двухдатчиковой pH-метрией). С помощью данного метода исследования можно оценить степень рефлюкса, а также эффективность антирефлюксной терапии. Можно проводить исследование при приеме ингибитора протоновой помпы для исключения ларингофарингеального рефлюкса в качестве возможной причины дисфагии.
Исследование импеданса позволяет оценить наличие рефлюкса некислотного содержимого. В данном случае симптомы со стороны гортани не будут купироваться приемом антирефлюксных препаратов. Чаще всего импедансометрия выполняется совместно с рН-метрией. Внутрь пищевода устанавливается специальный катетер. При помощи группы электродов оценивается электрическая проводимость интересующего участка пищевода. Наличие жидкости и газа (рефлюкса) повышает проводимость и вызывает изменения импеданса электродов.
Преимуществом данных методов исследования является получение объективной информации о роли ЛФРБ и ГЭРБ в развитии дисфагии. Кроме того, эти тесты обладают высокой чувствительностью. К недостаткам относится необходимость ношения оборудования в течение 24 часов и связанный с этим дискормфорт. Поскольку нормативные показатели pH еще не были разработаны, разные специалисты могут по-разному интерпретировать одинаковые результаты исследования.

е) Манометрия пищевода. Для выполнения данной процедуры пациенту через нос в желудок устанавливается специальный катетер (техника аналогична установке назогастрального зонда), по всей длине которого расположены датчики давления. Пациента просят глотать жидкую и сухую пищу. С помощью многоканальных датчиков записываются время сокращения мускулатуры глотки и пищевода, сила сокращений и их последовательность. Этот метод исследования используется для определения силы сокращения глотки, диагностики дисфункции перстнеглоточной мышцы (и ее зияния, и спазма), нарушений моторики пищевода, а также состояний, вызванных нарушением координации сокращений глотки и пищевода. К преимуществам метода относятся регистрация абсолютных показателей давления и определение координации сокращений мускулатуры верхнего отдела желудочно-кишечного тракта. Исследование несложно в выполнении, дешево, помогает определить тактику лечения.
К недостаткам можно отнести дискомфорт, сопровождающий установку катетера, а также невозможность прямой визуализации анатомических структур пищевода и глотки.
ж) Манофлюорография. В этом методе исследования объединены флюороскопия и манометрия пищевода, позволяющие точное сопоставление по времени изменения давления и уровня прохождения болюса. К сожалению, возрастают требования к оборудованию и навыкам медицинского персонала. В последних разработках удалось снизить уровень требований для точного выполнения исследования, но на настоящий момент оно остается достаточно дорогим.
з) Сцинтиграфия при дисфагии. Пациент проглатывает болюс, меченый короткоживущими изотопами, после чего при помощи гамма-камеры измеряется уровень радиоактивности при прохождении болюса по верхним отделам пищеварительного и дыхательного трактов. Определяется наличие непроглоченной пищи и аспирации, время и направление прохождения пищевого комка через пищевод. Рефлюкс пищи из желудка и пищевода в гортань можно определить в течение нескольких часов с момента попадания изотопа. Далее отслеживается продвижение пищи от желудка до тонкого кишечника. Чаще всего данное исследование проводится для определения скорости опорожнения желудка. Оно легко выполнимо, не связано с дискомфортом, воздействие радиации минимально, а чувствительность в отношении рефлюкса и аспирации высокая. Возможен анализ размера аспирирован-ной части болюса.
К недостаткам метода относятся необходимость использования радиоактивного препарата (хотя доза излучения и невелика) с гамма-счетчиками и специально обученным персоналом. Также невозможен непосредственный осмотр интересующих анатомических структур, нельзя использовать несколько болюсов, невозможно оценить эффективность компенсаторных механизмов.
и) УЗИ при нарушении глотания. УЗИ используется в первую очередь для оценки состояния мягких тканей полости рта и ротоглотки. Оцениваются движения языка и сократимость его собственных мышц, морфологическое строение, наличие опухолей; также возможна оценка временных характеристик акта глотания. Кроме того, можно провести оценку сразу нескольких глотательных циклов. Также можно отследить подвижность подъязычной кости. При внутрипросветной УЗИ можно исследовать пищевод и область перстнеглоточного сфинктера. Из-за отсутствия воздействия ионизирующего излучения УЗИ подходит для оценки ротовой и ротоглоточной фаз глотания у детей.
к) КТ и МРТ при дисфагии. Выполняются при подозрении на новообразование. Более подробно описаны в других статьях на сайте (рекомендуем пользоваться форму поиска на главной странице сайта).
л) Резюме. Выбор дополнительных методов обследования должен основываться на данных анамнеза и осмотра. В большинстве случаев причина дисфагии может быть определена с точностью до конкретного участка верхних отделов дыхательного или пищеварительного трактов. Инструментальная диагностика проводится с целью определения причины дисфагии и/или исключения других возможных причин. В большинстве случаев для постановки диагноза достаточно одного правильно выбранного метода лечения. В таблице выше представлены сравнительные характеристики обсуждавшихся выше методов диагностики.
Ключевые моменты:
• Для определения причины дисфагии обязательно выполнение гибкой фиброназоларингоскопии. Оцениваются как анатомические, так и физиологические факторы: повреждения слизистой, небно-глоточная недостаточность, сгибание надгортанника и закрытие преддверия гортани, подвижность голосовых складок, сжимаемость глотки, элевация трахеи, стояние слизи.
• Видеофлюорография с барием выполняется у пациентов с подозрением на дисфагию неврогенной этиологии, послеоперационными нарушениями, дисфункцией верхнего пищеводного сфинктера, при невозможности глотания жидкостей. Также в данных ситуациях может оказаться полезной FEESST.
• При помощи исследования с бариевой взвесью возможно выявление повреждений слизистой пищевода, наличия мембран, сужений, стриктур, внешнего сдавления, дивертикулов, инородных тел, дисфункции перстнеглоточной мышцы, верхнего и нижнего сфинктеров пищевода, гастроэзофагеального рефлюкса, аспирации, опухолей в просвете пищеварительного тракта, нарушения сократительной способности пищевода.
• Показаниями к выполнению трансназальной эзофагоскопии являются ларингофарингеальная рефлюксная болезнь (ЛФРБ), дисфагия, хронический кашель, ощущение кома в горле, боль при глотании, симптомы гастроэзофагеальной рефлюксной болезни (ГЭРБ), подозрение на инородное тело пищевода. Также используется в качестве скрининга для выявления злокачественных новообразований головы и шеи, пищевода Баррета.
- Вернуться в оглавление раздела "отоларингология"
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
- Саркома легочной артерии на КТ, МРТ
- Периферическая полиневропатия при отравлении - признаки, причины
- Положительные зубцы ЭКГ при гипертрофии. Электрокардиографические критерии гипертрофии сердца
- Показания и противопоказания межтелового спондилодеза поясничного отдела позвоночника
- КТ, МРТ печени при гемохроматозе
