Показания и противопоказания межтелового спондилодеза поясничного отдела позвоночника
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Спондилодезом называют хирургическое вмешательство, являющееся разновидностью артродеза. Целью операции является обездвиживание одного или нескольких позвоночно-двигательных сегментов. Это достигается за счет установки специальных конструкций, которые надежно фиксируют между собой подлежащие сращению позвонки. В результате они со временем они прочно срастаются, что полностью исключает возможность движения и развития на фоне этого болезненных ощущений.
Необходимость в выполнении спондилодеза возникает при многих патологиях позвоночника, которые не поддаются консервативному лечению. Поэтому обычно он сочетается с другими хирургическими вмешательствами. Спинальные хирурги «SL Клиника» помогут вам избавиться от проблем с позвоночником и провести спондилодез. Мы уже сумели помочь многим сотням больных с различными диагнозами, поможем и вам вернуться к полной движения жизни без боли.
Показания к проведению спондилодеза
Необходимости в устранении подвижности позвонково-двигательного сегмента возникает при спондилолистезе, нестабильности позвонков, что сопровождается сильными болями. Позвонково-двигательным сегментом позвоночника называют его структурно-функциональную единицу, в состав которой входят два смежных позвонка, расположенный между ними диск, а также фасеточный сустав и их связки.
Причины нестабильности позвонков чаще всего кроются в тяжелом остеохондрозе, при котором межпозвоночные диски сильно разрушены и полностью теряют свою функциональность. В результате этого у большого числа больных дополнительно обнаруживаются не только межпозвоночные грыжи, но и артроз фасеточных суставов, сдавливание спинного мозга и его нервных корешков.
Каждое из таких состояний сопровождается выраженными болями, которые практически в половине случаев не поддаются лечению консервативными методами. Поэтому в таких случаях пациентам назначается соответствующее ситуации оперативное вмешательство с последующим спондилодезом. Это может быть:
- фасетэктомия, показанная при тяжелом спондилоартрозе;
- декомпрессия дурального мешка, необходимая при сдавлении спинного мозга;
- менингорадикулолиз, применяемый при образовании спаек в области спинномозговых корешков.
Чаще всего пациентам проводится удаление межпозвоночных грыж и установка на место резецированных межпозвонковых дисков специальных кейджей. Только такой комплексный подход обеспечивает полное устранение болевого синдрома и надежную профилактику их возникновения в связи с поражением этого же позвонково-двигательного сегмента в будущем.
Показаниями к проведению спондилодеза после освобождения сдавленных нервов и удаления сильно поврежденных межпозвоночных дисков являются:
- ; ;
- рубцово-спаечный эпидурит;
- врожденная или приобретенная нестабильность позвоночника;
- тяжелый кифоз, сколиоз 3–4 степени;
- остеохондроз, сопровождающийся дискогенными болями;
- регулярно рецидивирующий корешковый синдром, обусловленный разными причинами;
- грыжи межпозвоночных дисков, приводящие к компрессии нервов или спинномозгового канала;
- новообразования в области позвоночника любого происхождения; ;
- компрессионные переломы позвоночника, возникающие на фоне остеопороза;
- трещины, переломы и другие травмы позвоночника.
В каждом отдельном случае спинальный хирург строго индивидуально подбирает вид проводимых вмешательств и разрабатывает поэтапный план течения операции. Для этого ему требуются результаты лабораторных исследований, МРТ, КТ или рентгеновские снимки.
При разработке тактики оперативного лечения обязательно принимаются во внимание имеющиеся сопутствующие заболевания и материальное положение пациента. В «SL Клиника» вы можете пройти комплексную диагностику позвоночника и получить помощь ведущих нейрохирургов, регулярно проводящих декомпрессивно-стабилизирующие операции с высокими показателями успешности. Стоимость всех видов операций и методов диагностики приведена в прайсе.
Виды спондилодеза
Декомпрессивно-стабилизирующие операции способны выполняться через передний или задний доступ. Но чаще предпочтение отдается заднему, так как выполнение переднего доступа более сложно технически и сопровождается существенным травмированием мягких тканей, что влечет за собой риск сильного кровотечения и высокую вероятность возникновения осложнений.

При заднем типе хирург получает возможность проводить манипуляции на позвоночнике, рассекая кожу, фасции и раздвигая в стороны глубокие мышцы спины. Это позволяет меньше травмировать ткани, поэтому реже приводит к возникновению нежелательных последствий и обеспечивает более легкое и быстрое протекание реабилитационного периода. Проведение спондилодеза через задний доступ в подавляющем большинстве случаев стало возможным благодаря созданию титановых кейджей, в составе которых присутствует костная крошка. Это специальные имплантаты, устанавливаемые вместо удаленных межпозвонковых дисков. Они пришли на смену костным или искусственным имплантатам и значительно повысили безопасность и эффективность хирургического вмешательства.
Если все же невозможно провести операцию задним доступом, выбирают передний. Он предполагает выполнение разреза на передней поверхности шеи, а при необходимости провести операцию на поясничном отделе хирург формирует доступ к позвоночнику через брюшную полость. Подобное в основном практикуется при:
- оскольчатых переломах позвоночника;
- сколиозе;
- ряде дегенеративно-дистрофических заболеваний.
Также существуют отличия в методах фиксации позвонков при спондилодезе. При выборе переднего метода нейрохирург стабилизирует тела позвонков. Если же выбрана методика задней фиксации хирург работает с остистыми и поперечными отростками позвонков.
Но особенно результативным, по данным проведенных исследований, является межтеловой спондилодез. Поскольку тела позвонков значительно лучше снабжаются кровью, имеют большее количество клеточных элементов и отличаются высоким потенциалом к образованию новой костной ткани, имплантированные между ними объекты приживаются значительно лучше, чем установленные между отростками позвонков. При таком способе фиксации успешного спондилодеза удается добиться в 96% случаев. В противном случае позвонки могут не срастись, что приведет к сохранению болей в спине, а в дальнейшем к тяжелым последствиям.
Спондилодез шейного отдела позвоночника
При выраженных дегенеративно-дистрофических изменениях в позвонках шейного отдела чаще всего проводится задний цервикоспондилодез с применением транспедикулярной фиксации. При необходимости стабилизации в одном положении могут подлежать 1, 2 или большее количество позвоночно-двигательных сегментов. Но этот метод требует высокого уровня профессионализма от нейрохирурга, так как сопряжен с риском повреждения нервных волокон и кровеносных сосудов.
При обнаружении высокой вероятности развития подобных осложнений на этапе предоперационной подготовки предпочтение отдается установке металлических конструкций для фиксации заднего опорного комплекса позвоночно-двигательного сегмента. Они позволяют соединить отростки позвонков, что приводит к спондилодезу.
Также может выполняться спондилодез через передне-боковой доступ. Показаниями к его проведению выступают серьезные травмы шейного отдела. В подобных случаях метод фиксации позвонков выбирается для каждого пациента индивидуально на основании результатов МРТ. Высокой эффективностью при оперативном лечении переломов шейного отдела позвоночника отличается межтеловой цервикоспондилодез, сопряженный с установкой передней фиксирующей пластины.
В результате проведенного хирургического вмешательства в большинстве случаев удается добиться полного устранения болевого синдрома, что позволяет пациентам вернуться к повседневной деятельности. В отдельных случаях возможно периодическое возникновение незначительного дискомфорта, не влияющего на трудоспособность человека.
Спондилодез поясничного отдела позвоночника
В подавляющем большинстве случаев операции на поясничном отделе позвоночника выполняются задним доступом с выбором межтелового способа фиксации позвонков. Вмешательство через передний доступ осуществляют исключительно в сложных клинических случаях и при оскольчатых переломах.
Существует несколько способов проведения межтелового спондилодеза поясничного отдела:
- передний (ALIF);
- задний(PLIF);
- трансфораминальный(TLIF).
Чтобы иммобилизация позвоночно-двигательного сегмента была максимально надежной, нередко операция дополняется выполнением транспедикулярной фиксации. В таком случае устанавливаются специальные металлические конструкции, которые еще более упрочняют скрепление тел позвонков.
Передний межтеловой спондилодез
Методика ALIF позволяет получить предельно удобный доступ к межпозвонковым дискам и телам позвонков. Благодаря этому нейрохирургу удается свободно удалить диск, устранить патологическое сдавливание нервных корешков и спинномозгового канала, установить кейдж. При необходимости хирург производит монтаж дополнительных фиксирующих конструкций.
При применении техники ALIF удается обойти нервные пучки, что исключает вероятность их повреждения и развития соответствующих осложнений. Но она предполагает необходимость перемещения кровеносных сосудов, что может спровоцировать открытие кровотечения.
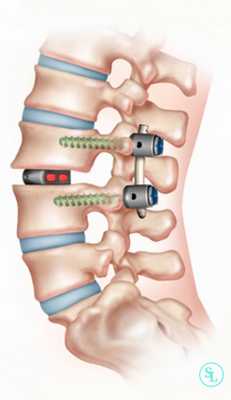
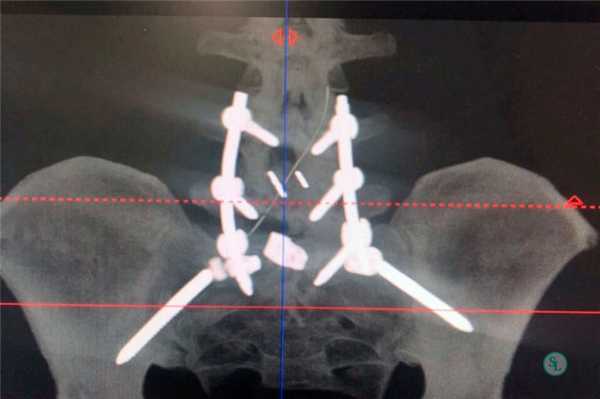
Задний межтеловой спондилодез
Метод PLIF подразумевает удаление отростков с двух сторон от позвонка. После этого осуществляется радикальная дискэктомия. По обеим сторонам позвонка устанавливаются кейджи.
Иногда их заменяют расширяющимися имплантатами. Поскольку они обладают меньшими размерами, нейрохирургу достаточно провести медиальную двустороннюю фасетэктомию (удаление фасеточных суставов) и удалить только студенистое ядро диска. Такие имплантаты оснащены винтами. Их раскручивают специальным ключом, благодаря чему кейджи прочно фиксируются в заданном положении.
Огромным преимуществом методики является возможность произвести циркулярный спондилодез в течение одной операции. Но ее выполнение сопряжено с риском повреждения нервов, так как для получения доступа к межтеловому пространству хирург должен отодвинуть их. Главной опасностью этого является развитие пареза, паралича и нарушения работы кишечника и мочевыделительных органов, что может привести к недержанию мочи и каловых масс.
Трансфораминальный спондилодез
Методика TLIF признана наименее травматичной. Она подразумевает удаление межпозвоночного диска и осуществление спондилодеза со стороны наиболее выраженного стеноза.
Трансфораминальный спондилодез позволяет сохранить целостность задних опорных структур позвоночника и выполнить весь запланированных объем даже при присутствии значительных рубцовых изменений.
Противопоказания
Спондилодез не может быть выполнен при:
- тяжелых заболеваниях сердечно-сосудистой системы;
- недавнем перенесении инсульта или инфаркта;
- острых инфекционных заболеваниях;
- обострении хронических заболеваний;
- образовании свищей неясного происхождения;
- нарушениях свертываемости крови;
- варикозном расширении вен.
Традиционно оперативное лечение показано только больным от 12 до 60 лет. В остальных случаях возможность хирургического вмешательства рассматривается группой специалистов.
Особенности реабилитации
Спондилодез не принадлежит к числу простых хирургических вмешательств. Первые сутки после нее пациент проводит в палате интенсивной терапии под постоянным медицинским контролем. Если в течение этого времени отсутствуют признаки развития осложнений, наблюдается положительная динамика, его переводят в обычную палату и разрешают вставать и самостоятельно передвигаться на небольшие расстояния.
Выписка из стационара осуществляется в разные сроки, что определяется видом проведенных операций и обширности выполненного спондилодеза. Пациент получает подробные инструкции по правилам поведения в период реабилитации, направления на посещение физиотерапевтических процедур и занятий ЛФК.
Для ускорения репаративных процессов пациентам назначается прием индивидуально подобранных лекарственных средств, а также ношение ортопедического корсета.
В среднем для окончательного восстановления организма требуется от 2 до 4 месяцев. В течение всего этого времени запрещается выполнять тяжелую физическую работу, поднимать тяжести, длительное время сидеть.
При точном выполнении всех полученных рекомендаций пациенты возвращаются к полноценной жизни и не страдают от ограничения подвижности, особенно при выполнении моно- и бисегментарного спондилодеза. Незначительные трудности могут возникнуть только при сращении нескольких позвоночно-двигательных сегментов во время наклонов.
Спондилодез в «SL Клиника»
«SL Клиника» это — комфортабельные приемные, процедурные, палаты, современное диагностическое оборудование и оснащенные операционные по последнему слову техники . Мы постоянно совершенствуемся и стараемся создать наилучшие условия лечения для больных с разными заболеваниями позвоночника.
Стоимость спондилодеза 630 000 руб и зависит от:
— Заболевания позвоночника ( смещение позвонков или сужение позвоночного канала и т.д.)
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
— Количества позвонков, которые надо стабилизировать.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
Наши спинальные хирурги помогают избавиться от боли и добиться высокого качества жизни уже более 10 лет. Регулярно осваивают новые методики консервативного и хирургического лечения, что позволят им объединить опыт и современные подходы к лечению.
Показания и противопоказания межтелового спондилодеза поясничного отдела позвоночника
Первое упоминание в литературе о заднем межтеловом спондилодезе поясничных позвонков (posterior lumbar interbody fusion, сокр. PLIF) после удаления межпозвонкового диска датируется 1946 годом и принадлежит Jaslow, а в 1947 году Cloward на заседании Общества Харви Кушинга (Harvey Cushing Society) представил доклад о 100 первых выполненных им подобных операциях. Позднее Steefe, Brantigan и Ray в своих работах упоминали о применении при PLIF задней сегментарной инструментальной стабилизации позвоночника или использовании кейджей, костных трансплантатов или карбон-волоконных спейсеров, заполненных костным материалом. Сутью любой техники PLIF является удаление вещества межпозвонкового диска и заполнение межпозвонкового пространства костным материалом или спейсерами с целью формирования здесь костного «мостика», соединяющего два смежных позвонка.
PLIF является достаточно эффективной методикой формирования межтелового костного блока позвонков. При наличии нестабильности позвоночника (например, при спондилолистезе) PLIF должен дополняться инструментальной стабилизацией позвоночника, например, с помощью транспедикулярного фиксатора, ляминарных крючков и стержней, целью которых является иммобилизация нестабильного сегмента. Многочисленные преимущества PLIF с задней стабилизацией, или 360°-спондилодеза, включают значительное уменьшение болевого синдрома и увеличение физической активности пациента.
По сравнению с двухэтапным передним-задним спондилодезом PLIF с задней стабилизацией при одинаковом уровне удовлетворенности пациентов отличается значительно более низкой стоимостью затрат и позволяет пациентам раньше вернуться к работе и другим видам деятельности. Более того, согласно данным недавно опубликованного Bennett et al. биомеханического исследования, PLIF в два раза увеличивает стабильность позвоночно-двигательных сегментов, подвергшихся ляминэктомии с фасетэктомией, обеспечиваемую транспедикулярной фиксацией. К другим теоретическим преимуществам PLIF можно отнести преимущества технические, вытекающие из того факта, что при PLIF костный блок формируется на более значительной площади костной поверхности на уровне центра ротации позвоночника и в зоне, подвергающейся максимальным компрессионным нагрузкам.
Межпозвонковое пространство при этом сохраняет свою высоту, т.е. не происходит его коллапс, как это часто можно наблюдать при межпоперечном спондилодезе в условиях транспедикулярной стабилизации. Кроме того, кровоснабжение замыкательных пластинок тел позвонков после их декортикации значительно лучше по сравнению с таковым поперечных отростков.
Наиболее значительной проблемой, с которой сталкивается хирург, выполняющий PLIF, по-видимому, является степень ретракции нервных образований, необходимая для выполнения этого вмешательства. Избыточная ретракция этих анатомических структур теоретически может привести к повреждению корешков спинного мозга, конского хвоста, твердой мозговой оболочки и стать причиной развития фиброза эпидурального пространства. Для решения некоторых из этих проблем разработана методика одностороннего заднего трансфораминального спондилодеза (transforaminal lumbar interbody fusion, сокр. TLIF). Концепция одностороннего доступа к передней колонне позвоночного столба предложена и получила распространение благодаря работам Harms.
Задачей предложенного им доступа стало достижение тех же целей, что и при PLIF, и предотвращение связанных с ним рисков и осложнений.
Методика TLIF дает хирургу возможность выполнить дискэктомию из доступа через одно из межпозвонковых отверстий. По завершении дискэктомии межпозвонковое пространство можно при необходимости еще более расширить при помощи заднего транспедикулярного фиксатора, что в свою очередь позволит выполнить стабилизацию передней колонны и создать здесь условия для формирования костного блока за счет заполнения межпозвонкового пространства (из трансфораминального же доступа) костным пластическим материалом и использования соответствующих опорных имплантов. После их установки сегментарная стабильность позвоночника восстанавливается путем конверсии дистракционных усилий транспедикулярного фиксатора в усилия компрессионные.
TLIF позволяет предотвратить или снизить риск повреждения таких важных анатомических образований, как корешки спинного мозга, дуральный мешок, желтая и межостистая связки.
Сохранение связочного аппарата позвоночника является весьма важным моментом для сохранения стабильности как оперированного, так и смежных с ним сегментов позвоночного столба. Преимуществом одностороннего TLIF по сравнению с традиционным PLIF являются возможность создания двусторонней опоры передней колонны из одностороннего доступа к межпозвонковому диску. Трансфораминальный доступ позволяет сохранить передний и большую часть заднего продольного связочного комплекса, которые обеспечивают необходимое для поддержания компрессии в зоне формирующегося костного блока натяжение и служат препятствиями для миграции межтелового импланта или трансплантата. Этот доступ позволяет избежать значительной мобилизации паравертебральных тканей, что способствует уменьшению выраженности послеоперационного фиброза тканей, сохранению стабильности смежных сегментов и снижению риска повреждения корешков спинного мозга.
Кровотечение из эпидуральных сосудов при использовании трансфораминального доступа становится уже не такой значимой проблемой, как это бывает при стандартном двустороннем PLIF, а при накоплении достаточного опыта правильная установка кейджа из этого доступа не будет составлять никакого труда.
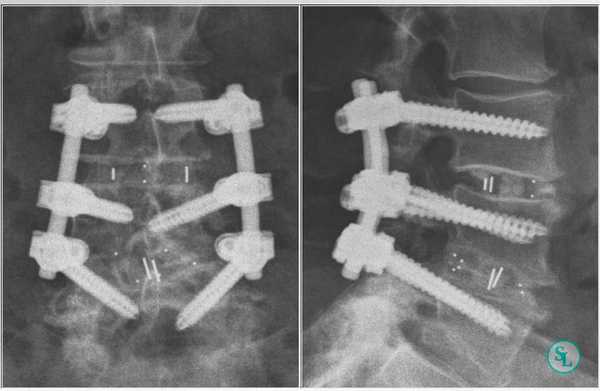
а) Показания для межтелового спондилодеза поясничного отдела позвоночника:
- Грыжа межпозвонкового диска с широким основанием.
- Тотальная дегенерация межпозвонкового диска с клинически значимой нестабильностью (спондилолистез, некоторые случаи сколиоза).
- Рецидивирующая грыжа межпозвонкового диска.
- Отсутствие костного блока после ранее выполненного межпоперечного спондилодеза (как альтернатива переднему спондилодезу) при условии отсутствия рубцовых изменений эпидурального пространства в зоне предполагаемого вмешательства.
- Болевой синдром в спине как результат выраженного спондилеза и/или дегенеративного поражения межпозвонкового диска.
б) Противопоказания межтелового спондилодеза:
- Расположение в зоне вмешательства корешка спинного мозга, исключающее возможность доступа к межпозвонковому диску.
- Пациенты с остеопорозом.
- Острый инфекционный процесс.
- Ранее выполнявшийся передний спондилодез на этом уровне.
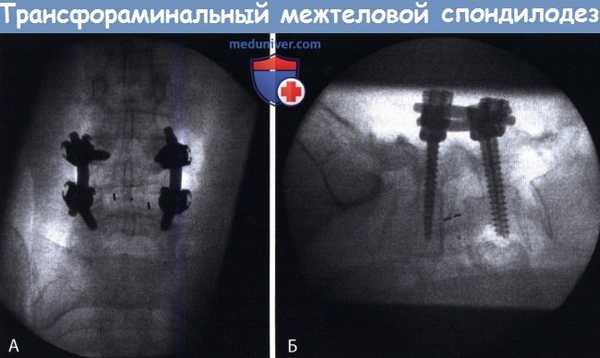
Рентгенограммы полученные после трансфораминального спондилодеза поясничного отдела позвоночника.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Показания и противопоказания для бокового межтелового спондилодеза поясничного отдела позвоночника
Примерами состояний, которые могут потребовать инструментальной стабилизации позвоночника, являются такие заболевания, как деформации позвоночника, дегенеративное поражение межпозвонковых дисков, спондилолистезы невысокой степени, злокачественные новообразования позвоночника, деформации и нестабильность травматического генеза. Предложен целый ряд хирургических доступов, используемых для стабилизации позвоночника, — это различные передние, задние и комбинированные доступы. Выбор доступа в каждом конкретном случае зависит, главным образом, от природы и локализации патологического процесса, индивидуальных предпочтений хирурга, его личного опыта и, наконец, от состояния организма пациента.
Боковой доступ к позвоночнику предполагает формирование забрюшинного коридора к боковой поверхности тел позвонков и межпозвонковых дисков. Спондилодез поясничного отдела позвоночника с использованием минимально инвазивного бокового транспсоас-доступа, известный также как прямой боковой межтеловой спондилодез (direct lateral interbody fusion, сокр. DLIF) или крайнебоковой межтеловой спондилодез (extreme lateral interbody fusion, сокр. XLIF), разработан в качестве методики, обеспечивающей боковой доступ к межпозвонковым дискам и боковой поверхности тел позвонков. Данная методика предполагает формирование забрюшинного рабочего коридора и транспсоас-коридора за счет разделения расположенной на боковой поверхности позвоночника поясничной мышцы вдоль ее волокон, что позволяет значительно уменьшить число проблем, связанных с использованием стандартного открытого бокового доступа.
Впервые идея использования бокового доступа к передним отделам позвоночника была предложена Pimenta в 2001 году, а позже уже боковой транспсоас-доступ получил популярность благодаря работам Ozgur, который назвал эту операцию «крайнебоковой межтеловой спондилодез». Возможности этой методики в последующем были существенно расширены, в настоящее время она позволяет выполнять достаточно широкий спектр вмешательств на позвоночнике, вплоть до корпорэктомии, однако настоящая глава будет посвящена только боковому межтеловому спондилодезу поясничного отдела позвоночника.
Биомеханические преимущества межтелового спондилодеза как метода восстановления опорной функции передней и средней колонны позвоночного столба, очевидны, поскольку тела позвонков по сравнению с задней колонной несут значительно большую нагрузку. Кроме того, DLIF позволяет добиться непрямой декомпрессии корешков спинного мозга без непосредственного вмешательства на них или на дуральном мешке. Транспсоас-доступ не требует мобилизации крупных сосудов, не сопровождается риском развития в послеоперационном периоде ретроградной эякуляции, как это нередко бывает при использовании трансабдоминального забрюшинного доступа для переднего межтелового спондилодеза (ALIF).
Задачей бокового транспсоас-доступа является обеспечение возможности установки полноразмерного межтелового трансплантата с одновременной минимизацией интраоперационной кровопотери и снижением числа проблем, связанных с использованием широких боковых доступов. Одним из наиболее значимых рисков использования бокового транспсоас-доступа является повреждение по ходу доступа и мобилизации поясничной мышцы стволов поясничного сплетения и бедренно-полового нерва. Риск подобных осложнений позволяют минимизировать использование мультимодального нейромониторинга и адекватный рентгенологический контроль по ходу операции.
а) Показания для бокового межтелового межтелового спондилодеза поясничного отдела позвоночника. Боковой транспсоас-доступ может применяться при любых состояниях, требующих вмешательства на межтеловых пространствах от T12-L1 до L4-L5 уровня. Доступ не может быть использован для вмешательства на уровне L5-S1, поскольку здесь препятствием для его применения является гребень подвздошной кости. Кроме того, стволы поясничного сплетения в каудальном направлении постепенно смещаются кпереди, а подвздошные сосуды — латерально, что в значительной мере увеличивает риск повреждения этих образований при вмешательствах на более каудальных уровнях. Нередко, особенно у мужчин, боковой доступ не позволяет обеспечить возможность вмешательства и на диске L4-L5 вследствие размеров подвздошного гребня. В условиях сколиотической деформации поясничного отдела позвоночника вмешательство на более каудальных уровнях возможно лишь на выпуклой стороне деформации, поскольку с этой стороны угол операционного доступа будет направлен более краниально.
Acosta et al. показали,что использование полноразмерного межтелового трансплантата в условиях бокового транспсоас-доступа позволяет в той или иной мере добиться коррекции деформации позвоночника во фронтальной плоскости и восстановления нормальных локальных взаимоотношений смежных позвонков в сагиттальной плоскости. Боковой транспсоас-доступ может использоваться при самой различной патологии позвоночника, однако идеальными пациентами для применения данного доступа являются пациенты с локальным нарушением баланса позвоночника во фронтальной плоскости и дегенеративным поражением межпозвонковых дисков, которые не нуждаются в непосредственной декомпрессии нервных образований. Например, боковой транспсоас межтеловой спондилодез (lateral transpsoas interbody fusion, сокр. LTIF) может быть эффективным методом лечения у пациента с дегенеративным поражением вышерасполо-женных смежных позвоночно-двигательных сегментов после ранее выполненного заднебокового спондилодеза, поскольку в данных условиях он в некоторой степени позволяет восстановить высоту межтелового пространства и может стать хорошим дополнением к удлинению задних стабилизирующих конструкций, если таковое планируется.
Кроме того, LTIF позволяет вообще отказаться от достаточно непростого заднего ревизионного вмешательства на позвоночнике, однако при условии сохранения более или менее благоприятной анатомии позвоночника в плане возможности доступа к межтеловым пространствам в промежутке между 12 ребром и гребнем подвздошной кости и безопасного и эффективного выполнения необходимого вмешательства.
б) Противопоказания для бокового межтелового спондилодеза поясничного отдела позвоночника. Существует несколько технических и анатомических аспектов, которые при определенных обстоятельствах могут оказаться препятствием для использования бокового транспсоас-доступа. К примеру, поясничное сплетение, стволы которого на более каудальных уровнях занимают все более вентральное положение. Следствием этого является значительный риск их повреждения даже несмотря на применение интраоперационного нейромониторинга, поэтому использовать боковой транспсоас-доступ, скажем, на уровне L5-S1 не следует. Кроме того, использование этого доступа на данном уровне может оказаться невозможным вследствие высокого расположения гребня подвздошной кости.
Противопоказания к использованию LTIF без дополнительной стабилизации задней колонны позвоночного столба на каждом конкретном уровне зависят от биомеханических факторов, действующих на этом уровне. LTIF в изолированном виде не следует использовать на тех уровнях, которые подвергаются значительной биомеханической перегрузке, например, на уровнях, смежных с уровнем уже существующего костного блока позвонков, или в условиях спондилолистеза тяжелой степени. В условиях значительной биомеханической перегрузки, например, при переломе межсуставной части дуги или на вершине кифотической или сколиотической деформации, настоятельно рекомендуется дополнительно стабилизировать и заднюю колонну позвоночного столба. Задняя стабилизация нередко оказывается необходимой для увеличения стабильности фиксации в целом, поскольку, согласно данным литературы, дополнительная боковая фиксация позвоночника пластиной не позволяет добиться увеличения жесткости фиксации по сравнению с изолированным боковым межтеловым спондилодезом этого же сегмента.
Боковой транспсоас-доступ также противопоказан пациентам, которым ранее уже проводилось хирургическое вмешательство на забрюшинном пространстве, либо при наличии забрюшинного абсцесса. В ходе предоперационного лучевого обследования у пациента может быть выявлена та или иная аномалия строения крупных сосудов или аномально большая поясничная мышца, что сделает боковой доступ к позвоночнику небезопасным. Любого пациента, которому необходима прямая декомпрессия нервных образований, также нельзя считать подходящим кандидатом для использования бокового транспсоас-доступа, поскольку боковой спондилодез обеспечивает возможность лишь непрямой декомпрессии нервных образований за счет восстановления высоты межтелового пространства и лигаментотаксиса. LTIF позволяет в той или иной мере корригировать ось позвоночника во фронтальной плоскости, однако добиться более или менее значимой коррекции сагиттального баланса позвоночника в целом с помощью этой методики невозможно.
в) Предоперационное планирование. Важной частью предоперационного планирования при LTIF является тщательное изучение данных предоперационного лучевого обследования, которые дают представление об особенностях анатомии пациента и позволяют судить о том, возможно ли выполнить вмешательство на том или ином межпозвонковом диске достаточно безопасно и эффективно. К примеру, слишком объемная поясничная мышца (о ее размерах лучше всего позволяет судить МРТ) делает вмешательство, связанное с рассечением этой мышцы, весьма нежелательным. Аналогичным образом с тем, чтобы минимизировать риск сосудистых осложнений, необходимо оценить анатомическое положение аорты, нижней полой вены и подвздошных сосудов. Если планируется вмешательство на верхних поясничных уровнях, прямой доступ здесь могут блокировать 11 или 12 ребра, вследствие чего возникнет необходимость осуществления межреберного доступа или резекции ребра. Также следует принимать во внимание высоту расположения гребня подвздошной кости, который может блокировать доступ не только к уровню L5-S1, но и к L4-L5.
LTIF в ряде случаев выполняется в условиях существующей сколиотической деформации поясничного отдела позвоночника, доступ к межпозвонковым дискам в таких случаях может осуществляться либо с вогнутой, либо с выпуклой стороны деформации. Преимущество доступа с выпуклой стороны заключается в том, что боковая поверхность позвоночника в таком случае будет ближе к поверхности кожи, что позволит минимизировать глубину рабочего коридора. Кроме того, высота межтелового пространства с выпуклой стороны обычно больше, что значительно упрощает процесс дискэктомии. В свою очередь с вогнутой стороны деформации глубина формируемого рабочего коридора хотя и больше, однако один единственный доступ здесь позволяет выполнить вмешательство одновременно на нескольких уровнях. Боковые отделы диска на вогнутой стороне деформации, однако, чаще всего коллабированы в большей степени, чем с противоположной, в связи с чем доступ в межтеловое пространство здесь значительно затруднен. Кроме этого на вогнутой стороне деформации стволы поясничного сплетения располагаются более вентрально, что сопряжено с более высоким риском их повреждения.
Доступ к межпозвонковым дискам T12-L1 и L1-L2 осуществляется трансдиафрагмально. Поэтому в таких случаях важно планировать возможность внутритора-кального доступа. Чаще всего трансдиафрагмальный доступ не требует последующего дренирования плевральной полости, если конечно в ходе операции не произошло повреждения плевры или паренхимы легкого. По завершении основного этапа операции диафрагма должна быть послойно восстановлена, сделать это можно вокруг красного резинового катетера, конец которого временно оставляется в плевральной полости. По завершении ушивания дефекта диафрагмы легкое раздувается, а катетер извлекается, одновременно с этим завязывается последний шов на диафрагме. В случае возникновения каких-либо осложнений со стороны органов грудной клетки не лишним будет обратиться за помощью к коллегам-специ-алистам в области торакальной хирургии.
Важным моментом уже в ходе самой операции является использование интраоперационного рентгенологического контроля, поэтому во время операции в распоряжении всегда должен быть специальный персонал, обученный работе с соответствующим оборудованием. Альтернативой флюороскопическому контролю может быть использование интраоперационной стереотаксической навигации. Использование флюороскопии зачастую связано со значительным воздействием ионизирующего излучения. Как раз для того, чтобы снизить дозу облучения, можно прибегнуть к использованию стереотаксической навигации. Преимуществом флюороскопии, однако, является возможность визуального контроля выполнения тех или иных манипуляций в режиме реального времени. Стереотаксическая навигация же использует в работе лишь одно статичное изображение. При выполнении дискэктомии или при установке нескольких межтеловых имплантов работа навигационной системы становится неточной. Кроме того, положение стереотаксической навигационной референсной рамки должно оставаться неподвижным на протяжении всей операции, в противном случае работа навигации также будет неточной.
Перед операцией очень важно в доступной форме довести до пациента все риски и ожидаемые результаты предстоящей операции. Наиболее значительным риском при LTIF является риск повреждения стволов поясничного сплетения. Парез поясничной мышцы в послеоперационном периоде наблюдается ни много, ни мало, у 36% пациентов, причем наиболее часто эта слабость возникает после операций на уровнях L3-L4 и L4-L5. Moller et al. отмечали, что у 84% пациентов, субъективно отмечающих слабость поясничной мышцы, эта проблема полностью разрешается к шестому месяцу после операции. Этиология такого нарушения функции поясничной мышцы по своей природе мультифакториальна: в качестве причин здесь следует рассматривать и мобилизацию мышцы, ее отек, растяжение иннервирующих ее нервов и проведение через толщу мышцы трубчатого ретрактора. Риск подобного осложнения можно минимизировать за счет фиксации трубчатого ретрактора на поверхности поясничной мышцы и последующего разделения ее волокон под контролем системы нейромониторинга и в условиях непосредственной визуализации бедренно-полового нерва.
Алгоритм использования бокового транспсоас межтелового спондилодеза.
AUF—передний межтеловой спондилодез; LTIF—боковой транспсоас межтеловой спондилодез;
MIS—минимально инвазивное вмешательство; TLIF—трансфораминальный межтеловой спондилодез. Интраоперационная флюорограмма в прямой проекции после установки межтелового импланта:
в данном случае имплант установлен с использованием бокового доступа с выпуклой стороны деформации.
L—левый бок пациента. У данной 65-летней пациентки на фоне ранее перенесенных ляминэктомии L4-L5 и заднебокового спондилодеза развилось дегенеративное поражение смежных позвоночно-двигательных сегментов.
А. На сагиттальном МР-скане в режиме Т2 — признаки спондилолистеза 1 степени и дегенеративного поражения межпозвонкового диска.
Б. На аксиальном МР-скане в режиме Т2 признаки выраженной дегенерации и гипертрофии дугоотростчатых суставов.
В. Рентгенограмма в положении стоя в боковой проекции — спондилолистез L3-L4 первой степени и дегенеративные изменения замыкательных пластинок. Послеоперационные рентгенограммы в прямой (слева)
и боковой (справа) проекциях после прямого бокового межтелового спондилодеза L3-L4 и минимально инвазивной транспедикулярной стабилизации позвоночника. Аксиальный МР-скан в режиме Т2:
в данном случае значительные размеры поясничной мышцы делают боковой доступ к позвоночнику на этом уровне небезопасным.
Плюсы и показания переднего спондилодеза поясничного отдела позвоночника
Передний межтеловой спондилодез поясничного отдела позвоночника (anterior lumbar interbody fusion, сокр. ALIF) на сегодняшний день является одной из основных методик лечения дискогенного болевого синдрома в спине. Используемый при этом передний забрюшинный доступ обеспечивает возможность вмешательства на всей вентральной поверхности межпозвонкового диска, значительно упрощая тем самым тотальную дискэктомию и последующую установку межтелового импланта, размеры которого могут быть достаточно велики.
Для вмешательств на передних отделах позвоночника разработан целый ряд доступов — открытый забрюшинный, трансперитонеальный, эндоскопический и баллон-ассистированный эндоскопический, однако наиболее популярным все же является мини-открытый забрюшинный доступ. Мини-открытый доступ обеспечивает возможность вмешательства на трех уровнях поясничного отдела позвоночника — от L3-L4 до L5-S1. Кроме того, при использовании этого доступа может применяться стандартный хирургический инструментарий, как при обычных открытых вмешательствах, а также стандартные хирургические приемы, в т.ч. это касается мобилизации расположенных в зоне вмешательства крупных сосудов. Вероятность потери ориентации хирурга в операционной ране здесь также сведена к минимуму.
а) Преимущества переднего доступа. Межтеловой спондилодез поясничного отдела позвоночника может быть выполнен из самых различных доступов: переднего, переднебокового, крайнебокового, трансфораминального и заднего. При этом наиболее прямой и широкий доступ к межпозвонковому диску обеспечивает только первый из них. В поле зрения при использовании этого доступа будет находиться центральная часть межпозвонкового диска, а расширение его в стороны дает возможность более полноценного удаления межпозвонкового диска целиком и установки моноблочного импланта, размеры которого практически соответствуют размерам замыкательных пластинок позвонков.
За счет увеличения площади контакта импланта с поверхностью замыкательных пластинок позвонков снижается частота формирования ложных суставов на уровне вмешательства и минимизируется риск миграции импланта в толщу тела позвонка. Кроме того, восстановление высоты межпозвонкового пространства обеспечивает непрямую декомпрессию нервных образований за счет увеличения размеров межпозвонковых отверстий и восстановления нормального натяжения заднего связочного аппарата позвоночника. Непосредственная декомпрессия нервных образований при ALIF выполняется далеко не всегда, однако этот доступ все же при необходимости обеспечивает возможность удаления грыж межпозвонкового диска и резекции задней продольной связки.
Еще одним важным преимуществом ALIF является то, что данная методика позволяет сохранить целостность задних паравертебральных мышц и расположенных на передненаружной поверхности позвоночника поясничных мышц. Все это в целом положительным образом отражается на выраженности послеоперационного болевого синдрома и функциональной активности оперированных пациентов, которая в той или иной мере страдает как при использовании заднего доступа, так и при крайнебоковом спондилодезе и использовании транспсоас доступа.
Кроме того, поскольку ALIF позволяет избежать широкой мобилизации задних паравертебральных мышц, их денервации с последующей атрофией и нарушением нормальной биомеханики позвоночника, здесь не возникает синдрома «неудачного вмешательства на позвоночнике», сутью которого являются перечисленные манипуляции. Также передний доступ не предполагает вмешательства через толщу поясничной мышцы, следовательно, риск повреждения здесь стволов поясничного сплетения, расположенных в толще этой мышцы, отсутствует. Таким образом, ALIF может быть показан тогда, когда использование другого доступа сопряжено с высоким риском неврологических осложнений (например, крайнебоковой доступ к уровню L4-L5) или невозможно в силу анатомических причин (боковой доступ к уровню L5-S1).
б) Отбор пациентов для переднего спондилодеза поясничного отдела позвоночника. На сегодняшний день не существует единого взгляда на проблему хирургического лечения дискогенного болевого синдрома в спине. Межпозвонковый диск без сомнения имеет собственные ноцицептивные рецепторы, однако четкую взаимосвязь между клинической симптоматикой, данными дополнительных методов исследования и результатами хирургического лечения проследить не удается. Поскольку болевой синдром в спине является очень частой жалобой пациентов, такой же частой, как и патологические изменения межпозвонковых дисков, выявляемые по данным магнитно-резонансной томографии (МРТ), важным остается очень строгий отбор пациентов, подлежащих хирургическому лечению.
Существует несколько факторов, позволяющих с определенной долей уверенности сказать, что межтеловой спондилодез у данного пациента окажется эффективным в плане купирования болевого синдрома:
1) имеющиеся у пациента симптомы должны носить четкий механический характер, т.е. боль в позвоночнике должна усиливаться при физической нагрузке и активности;
2) должны быть четкие рентгенологические признаки выраженного дегенеративного поражения межпозвонковых дисков на определенных уровнях;
3) провокационная дискография должна приводить к развитию характерного болевого синдрома только на определенном уровне, а характер распределения контраста в веществе пораженного межпозвонкового диска должен быть патологическим;
4) наличие патологической избыточной подвижности в пораженном сегменте при динамических пробах или деформация позвоночника в сагиттальной плоскости являются достаточно надежными прогностическими факторами эффективности предполагаемого вмешательства.
в) Показания для переднего спондилодеза поясничного отдела позвоночника:
- Поражение межпозвонковых дисков на уровнях L3-L4, L4-L5 и/или L5-S1.
- Ревизионное вмешательство после неудачно выполненного заднего спондилодеза на уровнях L3-L4, L4-L5 и/или L5-S1.
г) Относительные противопоказания для переднего спондилодеза поясничного отдела позвоночника:
- Тяжелая сопутствующая патология.
- Патологическое ожирение.
- Рубцовые изменения забрюшинного пространства после ранее перенесенного вмешательства.
- Аневризма аорты.
- Тяжелое поражение периферических сосудов.
- Единственная почка на стороне доступа вследствие риска повреждения мочеточника.
- Выраженный остеопороз с высоким риском проседания межтелового импланта в тела позвонков.
- Инфекционное поражение позвоночника.
- Спондилолистез тяжелой степени в условиях отсутствия заднего костного блока.
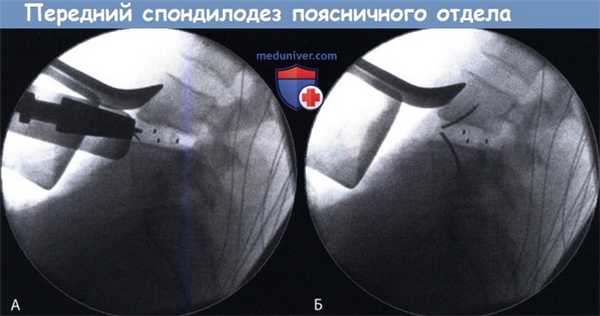
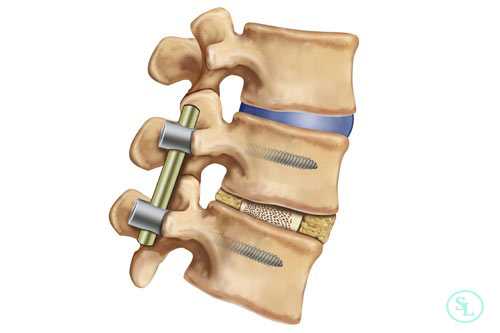
Интраоперационные рентгенограммы установки кейджа ROI-A с интегрированной с ним пластиной.
А. Введение импланта в межтеловое пространство L4-L5.
Б. Рентгенограмма после установки кейджа и стабилизации его безвинтовыми пластинчатыми фиксаторами.
Транспедикулярная фиксация позвоночника
Транспедикулярная фиксация или ТПФ – операция, при которой позвонки фиксируются и стабилизируются при помощи специальных имплантов (транспедикулярных винтов). В каждом позвонке есть точка ввода винта, которую установил в 1985 году Рой Камилл — это точка пересечения поперечного отростка позвонка с верхнем суставным отростком. С помощью специальных инструментов в эту точку, вкручиваются винты определяя анатомически правильное расположение позвоночника, тем самым излечивая заболевание. Первые попытки установки имплантов были в 60–70 гг. прошлого века и с тех пор является «золотым стандартом» в лечения переломов и различных заболеваний позвоночника.

В «SL Клиника» выполняются все виды оперативного лечения, связыные с транспедикулярной фиксацией позвоночника по доступной стоимости с пребыванием в комфортабельном стационаре и с обеспечением тщательного врачебного контроля над протеканием восстановительного периода.
Особенно активно технология ТПФ развивалась в последние 20 лет, в течение которых было досконально изучены не только особенности монтажа металлоконструкций в позвоночник, но и точно определен перечень показаний и противопоказаний к ее применению. Поскольку транспедикулярная фиксация используется уже более полувека, современные хирурги обладают большой накопленной базой знаний, касательно возможных осложнений и степени ее эффективности в разных клинических случаях.

ТПФ выполняется под рентгеновским контролем, что позволяет хирургу точно контролировать каждое движение и избежать повреждения близкорасположенных анатомических структур. Чаще для этого используется ЭОП или КТ.
Очень важно при установки винтов соблюсти следующие моменты: отсутствие пространства между костью и винтом, исключение травматизации нервных и сосудистых структур или смежных дугоотросчатых суставов. Импланты устанавливаются согласно размерной линейки каждого позвонка и винта, бикортикально не касаясь замыкательных пластин.
Межтеловой кейдж для фиксации позвонков
Чтобы операция дала наилучший результат, часто используется межтеловой кейдж, который должен отвечать таким требованиям:
- обеспечивать стабильность тел позвонков;
- гарантировать сохранение нормальной высоты межпозвоночных дисков, что позволяет избежать компрессии нервов;
- быть изготовленным со специальным пространством через которое, можно вводить костный цемент, искусственную костнозамещающую крошку или препаратов увеличивающих рост костной ткани ;
- Корригировать и фиксировать боковой (сагиттальный) и передний (фронтальный) баланс позвоночника;
- Удерживать нагрузку которая ложиться на ось позвоночника.
Безусловно, предельно качественное выполнение ТПФ обеспечивается при применении устройств 3-го поколения. Современные имплантируемые кейджи позволяют надежно зафиксировать патологически измененный сегмент позвоночника и устранить болевой синдром, обусловленный его остаточной подвижностью.
Размер закрепляющих винтов для каждого больного подбирается индивидуально. Различают моноаксиальные и полиаксиальные винты, также разработаны варианты с боковой фиксацией стержня. Они вводятся по конвергентной монокортикальной методике, подразумевающей перфорацию позвонка только в точке входа винта.
Винты изготавливаются из титана, что гарантирует их высокую стойкость к различным деформирующим нагрузкам. Они оснащены поверхностными колпаками, обеспечивающими стабильность положения конструкции и ее защиту от перекоса. Все винты установленной системы объединяются специальными пружинистыми металлическими механизмами, что равномерно перераспределяет нагрузку на них.
Точка установки винта в корень дуги подбирается на основании расположения двух анатомических ориентиров – поперечного и суставного отростков позвонка. Непосредственно позвонок перфорируют с помощью специального зонда.
Операция — показания, противопоказания и реабилитация
Прежде чем приступить к операции, спинальный хирург осуществляет сбор анамнеза, назначает проведение КТ или МРТ для подбора оптимальной конструкции металлической системы. На основании полученных данных он планирует каждый шаг предстоящей операции. Пациент госпитализируется в клинику как минимум за сутки до хирургического вмешательства. В течение 12 часов до нее нельзя есть и пить. Непосредственно перед началом операции медперсонал устанавливает пациенту венозный катетер, предназначенный для введения препаратов и погружения больного в общий наркоз. Пациента переводят в операционный блок и просят лечь на стол на живот. Для обеспечения сохранения природного лордоза и устранения давления на органы грудной и брюшной полости перед процедурой под грудь больного укладывают валики. Это снижает давление в венах позвоночного канала, что приводит к уменьшению кровопотери.
Ход операции
Анестезиолог вводит наркоз, после чего хирург:
- делает разрез мягких тканей;
- отделяет паравертебральные мышцы от остистых отростков и дуг позвонков;
- при необходимости добиться спондилодеза выделяет поперечные отростки и укладывает костный имплантат;
- ввинчивает самонарезающие винты выбранного размера и формы;
- устанавливает поперечный стабилизатор;
- ушивает рану.
После операции пациент остается под наблюдением в стационаре 5–7 дней. На протяжении этого времени, он начинает проходить следующий этап лечения — реабилитацию, завершение которой уже будет происходить в домашних условиях.
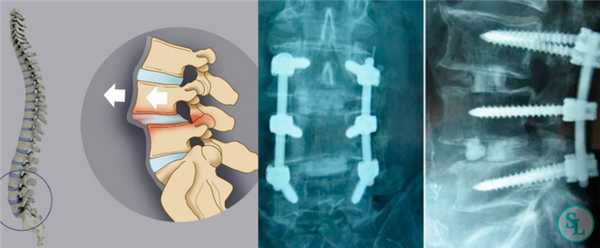
Показания
Подобное хирургическое вмешательство широко используется для лечения огромного числа заболеваний и повреждений позвоночника в любом отделе. В основном оно проводится в тяжелых ситуациях, когда возможности других методов исчерпаны или отсутствуют альтернативные варианты помощи пациенты.
Показаниями для ТПФ служат:
Практика показывает, что именно техника ТПФ имеет значительные преимущества над остальными при необходимости лечения переломов позвоночника. Она обеспечивает замыкание лишь короткого сегмента, перемещение в анатомически правильное положение и стабильную фиксацию за счет монтажа только одной конструкции. Это гарантирует возможность ранней мобилизации больного, при этом не требует внешней иммобилизации.
Нестабильность позвоночника считается одним из распространенных заболеваний и основным методом лечения является транспедикулярная фиксация подвижного сегмента, декомпрессивная ляминэктомия, дискэктомия с установкой между телами позвонков кейджа который фиксирует сегмент на 360 градусов (золотой стандарт). В подобных ситуациях метод обеспечивает надежный спондилодез у 80– 95% пациентов. ТПФ является одним из наиболее часто применяемых методов оперативного лечения заболеваний и травм в связи с тем, что современные хирурги стараются добиться спондилодеза на 360°. Достичь этого позволяет сочетание ТПФ с межтеловым спондилодезом, что обеспечивает высокую частоту костных сращений и отсутствие остаточной незначительной подвижности в передних отделах прооперированного сегмента. Поэтому при успешном завершении операции и правильном восстановлении пациенты гарантировано избавляются от болевого синдрома.
Транспедикулярная фиксация отличается:
- Малой травматичностью;
- Наличие быстрого сращения костей и возникновения спондилодеза. Данный фактор способствует надежной фиксации позвоночника и гарантирует отсутствие поломок в будущем ;
- невысоким риском повреждения нервов, кровеносных сосудов и дугоотросчатых суставов при правильности выполнения;
- малыми сроками госпитализации и последующей нетрудоспособности;
- легкостью реабилитации;
- возможностью ранней активизации.
При правильном проведении техника обеспечивает ярко-выраженные положительные результаты лечения в подавляющем большинстве ситуаций. С ее помощью возможно частичное или даже абсолютное восстановление функциональной способности позвоночника после перенесения серьезных травм, приведших к параличу. Она же позволяет устранить болевой синдром, сопровождающий заболевания, включая сколиоз.
Транспедикулярная фиксация относится к числу сложных хирургических вмешательств, требующих ювелирной точности от хирурга. Малейшая ошибка может спровоцировать череду осложнений, включая: воспаление в области установки винтаповреждение нервов и сосудов, что может привести к потере чувствительности тех частей тела, за который отвечал данный корешок и поломку имплантата. По этому при выборе нейрохирурга стоит обратить внимание на опыт и отзывы пациентов!
Противопоказания
ТПФ не рекомендуется выполнять при:
- ожирении 4 степени;
- тяжелом остеопорозе, сопровождающимся сильным истощением костной ткани;
- беременности на любом сроке
- индивидуальной повышенной чувствительности к материалам кейджей и винтов.
ТПФ не всегда может быть проведена при травмах верхних сегментов грудного отдела позвоночника, так как они отличаются малыми размерами.
Реабилитация
До полного восстановления пациенты должны отказаться от подъема тяжелых предметов и повышенной физической активности. Допускается выполнение легкой бытовой работы, пешие прогулки. Впоследствии с разрешения врача подключаются сеансы лечебной физкультуры. Специально подобранный комплекс упражнений поможет закрепить достигнутый результат и ускорить восстановление организма.
Транспедикулярная фиксация – сложное хирургическое вмешательство, методикой проведения которого досконально владеют только спинальные хирурги. Мы проводим операции на все отделы позвоночника включая L5-S1 и L4-L5.
Стоимость транспедикулярной фиксации от 410 000 руб и зависит от:
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Послеоперационное наблюдение.
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе

Шаболдин Андрей Николаевич Cпинальный хирург, вертебролог, кандидат Медицинских Наук, Травматолог ортопед
Читайте также:
