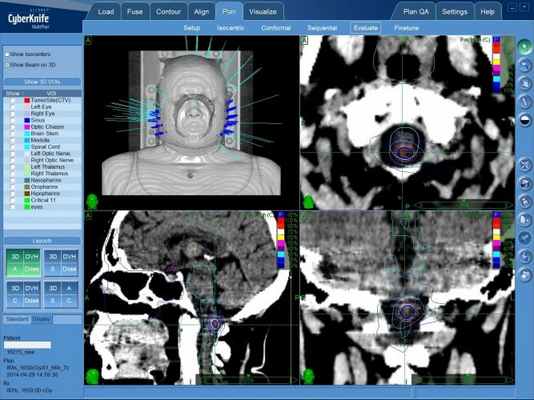
Медуллобластома на МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Введение. Медуллобластома является наиболее распространенной злокачественной детской мозговой опухолью: её доля в общем числе детских опухолей составляет 15–20 %. Тем не менее врожденные медуллобластомы крайне редки и чаще всего диагностируются после родов. По нашим сведениям, только в одном случае опухоль была обнаружена до рождения с помощью ультразвука. Признаки внутриутробной медуллобластомы на МРТ ранее не описывались. Материал и методы. Представлены результаты динамического клинического и МРТ наблюдения медуллобластомы с 31-й нед гестационного развития до 5,5 мес постнатальной жизни, приведены патогистологическое, генетическое и молекулярное исследования, после частичного удаления и паллиативной химиотерапии прослежена динамика инволюции опухоли до полного ответа на терапию до 1 года и 5 мес жизни ребенка. Результаты. МРТ плода на 31-й нед гестационного развития выявила срединное образование в мозжечке размерами менее 2 см, благодаря минимальной гиперинтенсивности на Т1-ВИ и гипоинтенсивности на Т2-ВИ. Кроме того, образование имело признаки ограничения диффузии на ИКД-карте, которое позволило увидеть его более отчетливо. Преимущество диффузно-взвешенных изображений перед традиционными Т1- и Т2-ВИ связано с относительно более низким показателем коэффициента диффузии в опухоли (0,63×10 -3 мм 2 /с) на ИКД-картах по сравнению с окружающим мозговым веществом мозжечка (0,98×10 -3 мм 2 /с). Патогистологическое и генетико-молекулярные исследования показали десмобластический вариант медуллобластомы с повышенной нодулярностью, cMYc/NMYc-негативная, МхR+. ПХТ с применением 5 циклов HIt-sKK химиотерапии по протоколу HIt MED 2014 (версия 2017) в высокоспециализированном детском онкологическом центре привели к стойкой ремиссии опухоли. Выводы. МРТ в пренатальном периоде с использованием диффузно-взвешенных изображений является наиболее эффективным методом ранней диагностики врожденной медуллобластомы, которая при своевременной гистологической, генетической и молекулярной верификации, последующей таргетной химиотерапии может быть доведена до состояния стойкой ремиссии. Заключение. Ранняя пренатальная диагностика, а также постнатальная верификация и классификация врожденных медуллобластом имеют критическое значение для своевременного планирования лечения и хорошего прогноза.
Ключевые слова
Об авторах
доктор медицинских наук, ведущий научный сотрудник, заведующая отделением медицинской диагностики
Россия, г. Новосибирск, 630090, ул. Институтская, 3а
кандидат медицинских наук, ведущий научный сотрудник
AuthorID (РИНЦ): 877210. Author ID (Scopus): 4296208410
Россия, г. Москва, 117997, ул. Саморы Машела, 1
кандидат физико-математических наук, старший научный сотрудник
SPIN-код: 2920-9922. AuthorID (РИНЦ): 161989. Researcher ID (WOS): D-3539-2018. Author ID (Scopus): 16067478200
Россия, г. Новосибирск, 630090, ул. Институтская, 3а
Список литературы
1. Rickert C.H., Paulus W. Epidemiology of central nervous system tumors in childhood and adolescence based on the new WHO classification. Childs Nerv Syst. 2001; 17: 503–511. doi: 10.1007/s003810100496.
2. Isaacs H.I. Jr. Perinatal brain tumors: a review of 250 cases. Pediatr Neurol 2002; 27: 249–261. doi: 10.1016/s0887-8994(02)00472-1.
5. Mitchell D., Rojiani A.M., Richards D., Yachnis A.T., Powell S.Z. Congenital CNS primitive neuroectodermal tumor: Case report and review of the literature. Pediatr Pathol Lab Med 1995; 15: 949–56. doi: 10.3109/15513819509027031.
6. Korostyshevskaya A.M., Prihod’ko I.Y., Savelov A.A., Yarnykh V.L. Direct Comparison Between Apparent Diffusion Coefficient and Macromolecular Proton Fraction as Quantitative Biomarkers of the Human Fetal Brain Maturation. J Magn Reson Imaging. 2019 Jul; 50(1): 52–61. doi: 10.1002/jmri.26635.
7. Korostyshevskaya A., Kurganova A., Savelov A., Yarnyh V. Microstructural white matter abnormalities in isolated ventriculomegaly decrease during pre- and post-natal brain maturation. Annual of Neurology. 2016; 80(suppl 20): S355.
8. Gilbertson R.J., Ellison D.W. The origins of medulloblastoma subtypes. Annu Rev Pathol. 2008; 3: 341–365. doi: 10.1146/annurev.pathmechdis.3.121806.151518.
9. von Bueren A.O., von Hoff K., Pietsch T., Gerber N.U., WarmuthMetz M., Deinlein F., Zwiener I., Faldum A., Fleischhack G., Benesch M., Krauss J., Kuehl J., Kortmann R.D., Rutkowski S. Treatment of young children with localized medulloblastoma by chemotherapy alone: Results of the prospective, multicenter trial HIT 2000 confirming the prognostic impact of histology. Neuro Oncol. 2011 Jun; 13(6): 669–79. doi: 10.1093/neuonc/nor025.
10. Poretti A., Meoded A., Huisman T.A. Neuroimaging of pediatric posterior fossa tumors including review of the literature. J Magn Reson Imaging. 2012 Jan; 35(1): 32–47. doi: 10.1002/jmri.22722.
11. Gilles F.H. Myelination in the neonatal brain. Hum Pathol 1976; 7: 244–248. doi: 10.1016/s0046-8177(76)80035-4.
Рецензия
При поддержке: Исследование выполнено при финансовой поддержке РНФ (проект № 19-75-20142). Авторы благодарят родителей пациента за помощь в сборе истории болезни, а также МРТизображений, полученных в других лечебных учреждениях, где ребенок проходил лечение (Федеральный центр нейрохирургии (Новосибирск, Россия), Институт им. Бурденко (Москва, Россия), Национальный исследовательский центр детской онкологии им. Дмитрия Рогачева (Москва, Россия). Мы благодарим Министерство науки и высшего образования РФ за доступ к МРТ оборудованию.
Для цитирования:
For citation:
Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Медуллобластома
Медуллобластомы наиболее часто встречающиеся злокачественные опухоли головного мозга у детей. Чаще они представляют собой объемное образование расположенное по срединной линии в области дна 4го желудочка и проявляются с объемным воздействием и гидроцефалией. Лечение заключается в резекции и химиотерапии, а прогноз находится в строгой зависимости от успешности хирургического вмешательства, наличия метастазирования СМЖ на момент установки диагноза и экспрессией c-erbB-2 (HER2/neu) онкогена. Хотя медуллобластома классически считалась единичной нозологической единицей, появляются публикации указывающие на наличие молекулярных подгрупп с специфическими клиническими, гистологическими особенностями и особенностями визуализации [8]. Обновление классификации ВОЗ от 2016 года выделяет следующие группы: WNT, SHH, Group 3 and Group 4 8.
Эпидемиология
Медуллобластомы встречаются в 12-25 % опухолей ЦНС в педиатрической практике , и составляют до 30-40% опухолей задней черепной ямки у детей [1,7]. Они встречаются у взрослых но составляют только 0.4-1.0% опухолей головного мозга [1]. Поскольку медуллобластомы чаще встречаются у детей чем у взрослых, только 14-30% медуллобластом приходится на взрослую возрастную группу. 77% опухолей встречается в возрасте младше 19 лет. Возрастная медиана приходится на 9 лет. У взрослых они обычно встречаются на 3й и 4й декадах. Важно отметить что распространенность по возрасту и полу зависит от генотипа опухоли 8:
- WNT
- у детей и взрослых (не встречается в младенчестве)
- М:Ж 1:1
- в младенческой группе и у взрослых (редко у детей)
- М:Ж 1:1
- в младенческой группе и у детей (редко у взрослых)
- М>Ж
- ◦ обычно в детском возрасте children (редко в младенчестве)
- ◦ М:Ж 2:1
Клиническая картина
Рост подобных опухолей быстрый за счет высокой клеточности, а появление клинических признаков относительно раннее. Клинические проявления развиваются в течении нескольких недель и в основном являются результатом обструктивной гидроцефалии [7]. Примерно в 40% случаев на момент установки диагноза имеется метастатическое распространение опухоли через СМЖ [7]. Обычно метастазы выявляются в месте операции, в желудочках, интратекально в позвоночном канале, особенно вдоль заднего края спинного мозга, в 5% случаев встречается системное метастазирование с частым поражением костей [12].
Диагностика
Компьютерная томография
При КТ медуллобластомы визуализируется в виде объемного образования исходящего из червя, занимающее 4й желудочек / базальные цистерны и вызывающее обструктивную гидроцефалию. Они как правило гиперденсивны (90%), часто встречается кистозная трансформация / некроз (40-50%), особенно у пожилых пациентов. Кальцинаты встречаются в 10-20% случаев 7. Контрастное усиление выраженное и присутствует в 90% случаев 7.
Магнитно-резонансная томография
- T1
- гипоинтенсивный сигнал по отношению к серому веществу
- в 90% контрастное усиление, часто гетерогенное
- изо- и гипоинтенсивный сигнал по отношению к серому веществу
- гетерогенный сигнал за счет кальцинатов, некроза и кистовидной перестройки
- часто встречается перифокальный отек [10]
- ограничение диффузии (низкие значения ИДК)
- повышение пика холина
- снижение пика N-ацетиласпартата
- возможен пик таурина [5]
МРТ позволяет визуализировать 4й желудочек и субарахноидальные пространства с большей степенью детализации, чем КТ. Хотя медуллобластомы распространяются в 4й желудочек, в отличии от эпендимом они обычно не распространяются на базальные цистерны [7]. Поскольку часто встречается метастазирование через СМЖ рекомендуется проводить исследование с контрастным усилением для выявления лептоменингеального распространения.
Предположение молекулярного подтипа по результатам визуализации
Расположение - это ключ к данному подходу.
- ножки мозжечка
- более вероятно WNT подгруппа, соответственно с более благоприятным прогнозом
- более вероятно SHH подгруппа, соответственно с промежуточным прогнозом
- у младенцев в виде образования без четких границ с выраженным контрастным усилением более вероятна group 3 (или SHH), что соответствует наихудшему прогнозу
- у детей с четкими границами, умеренным или отсутсвующим контрастным усилением более вероятно group 4, что соответсвует несколько лучшему прогнозу
- у взрослых более вероятно SHH (или group 4)
Дифференциальный диагноз
- :
- обычно возникает в области дна 4го желудочка
- характерно распространение в отверстие Лушка
- Отделение нейроонкологии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий – к.м.н. ЗАЙЦЕВ Антон Михайлович - Отдел лучевой терапии МНИОИ имени П.А. Герцена - филиала ФГБУ «НМИЦ радиологии» Минздрава России
Тел: 495 150 11 22
Заведующий - д.м.н. ХМЕЛЕВСКИЙ Евгений Витальевич - Отделение протонной и фотонной терапии МРНЦ имени А.Ф. Цыба - филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий – д.м.н. ГУЛИДОВ Игорь Александрович
Тел: 8 (484) 399 31 30 - медулломиобластома, содержащая мышечные волокна
- меланотическая медуллобластома
- липоматозная медуллобластома (I стадия злокачественности) — доброкачественная опухоль мозжечка у взрослых с включением в ткань опухоли жировых клеток.
- неустойчивая походка и трясущиеся движения конечностей
- развитие гидроцефалии и увеличение размеров черепа
- головные боли
- двоение в глазах
- рвота
- раздражительность
- потеря равновесия и затрудненная ходьба
- нарушение письма, замедленная речь
- снижение или увеличение веса
- нарушение сна.
Текущая версия (на октябрь 2017 года) является адаптированным переводом публикации Gaillard et al. Medulloblastoma [11].
Медуллобластома
Медуллобластомы являются инвазивными и быстрорастущими опухолями центральной нервной системы у детей, которые развиваются в задней ямке (содержащий ствол мозга и мозжечок). Диагноз ставят на основании МРТ и биопсии/резекции опухоли. Лечение представляет собой сочетание хирургического лечения, лучевой терапии и химиотерапии.
Этиология медуллобластомы неясна у большинства пациентов, но медуллобластома может проявляться определенными синдромами (например, синдромом Горлина, синдромом Туркота).
Симптомы и признаки медуллобластомы
У пациентов наиболее часто выявляют рвоту, головную боль, тошноту, изменение зрения (например, двоение в глазах) и шаткую походку или неуклюжесть.
Диагностика медуллобластомы
Гистологическая оценка биоптата или всей иссеченной опухоли
МРТ с гадолиниевым контрастом является методом выбора для распознавания начального развития возможной медуллобластомы. Окончательный диагноз ставится с использованием опухолевой ткани, полученной при биопсии или, в идеале, при тотальной макроскопической резекции опухоли вначале манифестации.
После того, как первоначальный диагноз установлен, стадирование и определение группы риска имеют решающее значение при медуллобластоме.
Тесты для определения стадии включают
МРТ всего позвоночника
Поясничная пункция для цитологического исследования спинномозговой жидкости
Послеоперационная МРТ для оценки любой остаточной опухоли
Оценка риска основана на величине остаточной опухоли и на свидетельствах распространения болезни:
Высокий риск: Послеоперационные остаточные явления > 1,5 см 2 или есть микроскопическая или макроскопическая диссеминация.
Средний риск: Послеоперационные остаточные явления 2 и нет никакого распространения.
Определение молекулярной подгруппы также является частью диагностической оценки, и на основе этих подгрупп подбирается лечение. К основным молекулярным подгруппам медуллобластомы относятся WNT, SHH, группа 3 и группа 4.
Прогноз при медуллобластоме
Прогноз зависит от стадии, гистологических, цитогенетических и молекулярных характеристик опухоли и возраста пациента, но в целом
Возраст > 3 лет: вероятность 5-летней выживаемости без признаков заболевания составляет 50–60% при опухоли с высокой степенью риска, и 80% – при опухоли средней степени риска.
Возраст ≤ 3 лет: прогноз более пессимистичный, отчасти потому, что до 40% детей имеют диссеменированную стадию на момент постановки диагноза. Выжившие дети находятся под угрозой развития тяжелого длительного нейрокогнитивного дефицита (например, памяти, вербального обучения и исполнительных функций).
Молекулярная подгруппа WNT имеет наилучший прогноз с общей выживаемостью от 90 до 100%. В настоящее время проводятся клинические испытания на педиатрической популяции, чтобы определить, можно ли уменьшить объемы терапии у этих пациентов.
Лечение медуллобластомы
Хирургическое лечение, лучевая терапия и химиотерапия
Лечение медуллобластомы включает в себя хирургическое лечение, лучевую и химиотерапию. Лечение с применением только химиотерапии было показано некоторым детям младше 3 лет. Аутогенная трансплантация гемопоэтических стволовых клеток также может использоваться для лечения определенных пациентов. Комбинированная терапия обычно обеспечивает наилучшее длительное выживание.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Обзор онкологических заболеваний медуллобластомы
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но подробный обзор одной из разновидности опухолей головного мозга.
Ежегодно в России выявляют более 8 тысяч новых заболеваний опухолей мозговой оболочки, головного и спинного мозга и других частей центральной нервной системы. Почти такое же количество граждан умирает от данных локализаций.
Филиалы и отделения, где лечат медуллобластому
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение нейроонкологии
Заведующий – к.м.н. ЗАЙЦЕВ Антон МихайловичОтдел лучевой терапии
Заведующий - д.м.н. ХМЕЛЕВСКИЙ Евгений ВитальевичТел: 495 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение протонной и фотонной терапии
Заведующий – д.м.н. ГУЛИДОВ Игорь АлександровичТел: 8 (484) 399 31 30
Медуллобластома
Медуллобластома – это злокачественная нейроэктодермальная опухоль, развивается из эмбриональных клеток, поэтому встречается преимущественно в детском возрасте и составляет примерно 1 из 5 (20%) всех опухолей мозга у детей. Редко медуллобластома встречается и у взрослых. Медуллобластомы развиваются в мозжечке, в той части черепа, которая называется «задней черепной ямкой», и являются одними из немногих опухолей центральной нервной системы, которые метастазируют по путям оттока спинномозговой жидкости в мягкую оболочку головного и спинного мозга и эпендиму желудочков мозга..
Симптомы медуллобластомы
Первые симптомы любой опухоли головного мозга, как правило, связаны с повышением внутричерепного давления, что вызывает головную боль, тошноту, рвоту (обычно по утрам), проблемы со зрением и другие симптомы. Дети быстро устают, жалуются на слабость и становятся раздражительными. Так как мозжечок является частью мозга, которая управляет мышечной координации, медуллобластома может вызвать проблемы при ходьбе, нарушение речи. Другими специфическими симптомами, связанными с медуллобластомой, являются нистагм, скованность в шее, мышечная слабость. Симптомы, их выраженность и проявления будут зависеть от размера и расположения опухоли головного мозга.
Диагностика медуллобластомы
Основные методы диагностики - магнитно-резонансная томография (МРТ) и компьютерная томография(КТ) с контрастированием. В типичных случаях медуллобластомы визуализируются как неоднородно накапливающие контрастное вещество объёмные образования круглой или овальной формы, располагающиеся в проекции червя мозжечка. МР-исследование спинного мозга позволяет судить о наличии или отсутствии метастазов.
Лечение медуллобластомы
Основными методами лечения медуллобластомы являются комбинация хирургического, лучевого и химиотерапевтического лечения. Лучевая терапия может быть применена при невозможности хирургического вмешательства, либо как дополнение к хирургическому лечению, когда лучевая терапия направлена на остаточные участки опухоли (например, в ситуации, когда прорастание опухоли в ствол мозга или её прикрепление к дну IV желудочка ограничивает и делает невозможным её полное удаление).
В качестве симптоматической терапии применяются препараты стероидов, противорвотные и противосудорожные препараты, седативные и обезболивающие средства. Неотъемлемой частью лечения медуллобластомы является реабилитационная терапия, основная задача которой - возвращение пациентов к максимально возможной продуктивной жизни в семье и обществе. Программа реабилитации составляется индивидуально для каждого пациента и может включать занятия с физиотерапевтами, реабилитологами, психотерапевтами, логопедами и другими специалистами.
Прогноз
Прогноз зависит от стадии опухолевого процесса, наличия метастазов, возраста пациента, возможности проведения радикальной операции. При раннем начале полноценного лечения пациентов пятилетняя выживаемость составляет около 75%.
Филиалы и отделения, в которых лечат опухоли головного и спинного мозга, а также отделы центральной нервной системы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Медуллобластома: лечение, диагностика, симптомы
Медуллобластома — злокачественная опухоль, развивающаяся из эмбриональных клеток. Новообразование развивается в черве мозжечка, примыкающем к четвертому желудочку мозга. Чаще всего диагностируется у детей, но может встречается в любом возрасте. Среди опухолей мозга у детей занимает второе место.
Медуллобластома имеет бледно-коричневый цвет, мягкой плотности, местами четко отграничена от ткани мозга. Характерной особенностью медуллобластомы является то, что клетки опухоли врастают в окружающие здоровые ткани (инфильтративный рост). Часто у больных развивается гидроцефалия, из-за того, что опухоль блокирует четвертый желудочек. В 30—50 % случаев медуллобластома метастазирует в спинной мозг.
Выделяют следующие виды медуллобластом:
Лечение
Лечение медуллобластомы предусматривает комплексный подход, где помимо удаления злокачественного новообразования хирургическим путем, применяется также высокоточная лучевая терапия IMRT и химиотерапевтическое лечение. На ранних стадиях заболевания в лечении медуллобластомы применяется радиохиургирургическая система КиберНож.
Лечение на КиберНоже
Если объем опухоли небольшой, возможно применение радиохирургического лечения на системе КиберНож. В отличие от традиционного хирургического вмешательства, требующего трепанации черепа, операция на КиберНоже проходит без крови и разрезов, абсолютно безболезненно для пациента.
Принцип действия радиохирургии заключается в том, что дистанционно точно в пределы опухоли роботизированная система доставляет высокие дозы ионизирующего излучения, способствующих гибели раковых клеток.
![Медуллобластома: лечение на КиберНоже в Клинике Спиженко в Киеве]()
Медуллобластома: лечение на КиберНоже
Само радиохирургическое лечение медуллобластомы на системе КиберНож не имеет принципиальных отличий от лечение других патологий — в зоне пересечения множественных тонких пучков ионизирующего облучения, подаваемых с различных положений, формируется зона равномерно высокой заданной дозы. За точность доставки отвечает мощнейший программно-аппаратный комплекс, позволяющий выдержать субмиллиметровую точность без отклонения от заданного плана лечения.
Длительность лечения (длительность каждого сеанса и требуемое их количество), объем вспомогательного лечения (как правило, химиотерапия) как и состав диагностических процедур, определяются индивидуально. Аналогично, цена радиохирургического лечения медуллобластомы на КиберНоже, может быть определена для каждого пациента в индивидуальном порядке.
Лучевая терапия IMRT
![лучевая терапия]()
Линейный ускоритель Elekta
К сожалению, обнаружить медуллобластому на ранних стадиях, когда есть возможность провести безоперационное лечение на КиберНоже, довольно трудно. Поэтому лечение заболевания, как правило, проводится на том этапе, когда опухоль достигла значительного размера и наблюдается ее прорастание в окружающие структуры мозга. В таком случае наиболее эффективным является сочетанное лечение, при котором нейрохирург с высокой точностью удаляет тот объем опухоли, который не включает критически важных структур головного мозга, а оставшиеся участки подлежат высокоточному облучению.
Одним из наиболее точных методов подведения ионизирующего облучения, позволяющего подать точную дозу, уже губительную для опухолевых тканей, но еще толерантную для здоровых клеток головного мозга, сосредоточенную точно в точно заданном объеме, является высокоточная лучевая терапия IMRT, выполняемая на современном линейном ускорителе.
![Медуллобластома: лучевое лечение IMRT в Клинике Спиженко в Киеве]()
Медуллобластома: лучевое лечение IMRT
Курс лечения медуллобластомы на высокоточном линейном ускорителе включает 20-30 ежедневных сеансов, во время которых пациент находится в сознании и лежит в удобной позиции, голова его зафиксирована эластичной индивидуальной маской, которая позволяет избежать значительных движений и смещений полей излучения. Ввиду неинвазивности лучевой терапии пациент после сеанса (фракции) лечения возвращается к обычному распорядку своего дня.
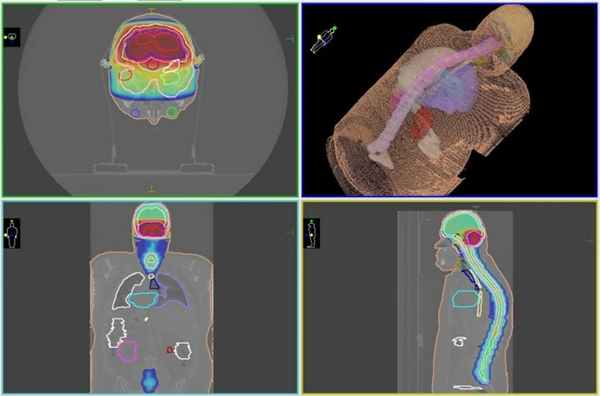
Точность подведения каждого из полей облучения, на пересечении которых формируется требуемая доза, обеспечивается предварительным моделированием расположения не удаленной части опухоли и здоровых тканей вокруг нее, выполняемых на основе снимков КТ и МРТ. После формировании модели в специальной программе, врач-радиолог определяет и наносит на виртуальную модель контуры медуллобластомы и здоровых тканей, которые отличаются уровнем допустимой дозы, а лучевой терапевт устанавливает разрешенные минимальную и максимальную дозы для каждой из этих групп.
Затем медицинский физик, применяя мощную программу планирования, создает множество полей излучения, каждый из которых будет иметь свою форму и будет подаваться из различных положений линейного ускорителя. Таким образом, высокая доза излучения будет сформирована в границах взаимного пересечения полей, а здоровые ткани на пути прохождения каждого поля получат небольшую дозу, не приводящую к безвозвратным повреждениям.
Как и назначение любого радикального лечения, высокоточное лучевое лечение медуллобластомы, как в составе комплексной онкологической помощи, так и в качестве единственного метода лечения, может быть назначена только после проведения междисциплинарного консилиума, на котором будут рассмотрены все аспекты конкретного случая заболевания: расположение, распространение опухоли, объем поражения и прочее.
Диагностика
Диагностируют медуллобластому с помощью компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ). Если есть подозрение на опухоль, необходимо проведение биопсии.
Очень часто проведение биопсии влечет за собой и хирургическую операцию по удалению опухоли. При биопсии вскрывается черепная коробка, берется проба ткани опухоли, изучается под микроскопом, и, если обнаруживаются злокачественные клетки, то удаляется как можно большая часть опухоли.
Симптомы
Обусловленная нарушениями в формировании организма в утробе матери такая опухоль как медуллобластома чаще всего проявляет себя в самом раннем возрасте. Этим объясняется статистика, относящая медуллобластомы к наиболее часто выявляемым онкологическим патологиям центральной нервной системы у детей.
Симптомы медуллобластомы головного мозга обширны. к основным относятся следующие:
Симптомы могут нарастать либо меняться, в зависимости от расположения опухоли. Кроме того, могут меняться взаимоотношения с окружающими, может падать уровень успеваемости в школе, ребенку может быть сложно писать и читать. В тех случаях, когда опухоль распространяется на головной мозг, могут возникать сильные боли в спине, трудности при ходьбе, теряется контроль функций тазовых органов, и как следствие — недержание мочи и кала.
Если опухоль распространяется на спинной мозг, у ребенка могут возникать боли в спине или трудности при ходьбе, может утрачиваться контроль за функцией тазовых органов (недержание мочи и кала).
Читайте также: