Механизмы развития деперсонализации. Патогенез
Добавил пользователь Alex Обновлено: 28.01.2026
Синдром деперсонализации. Сознание болезни
О явлениях деперсонализации, согласно Ясперсу, можно говорить при отсутствии сознания собственной деятельности, активности. Сюда относится отчужденность мира восприятий, потеря нормального ощущения собственного тела, субъективной способности к представлениям и восприятиям, нарушение сознания автоматизма волевых процессов. Сам А.В. Снежневский (1970; 1983) утверждал, что рассматривать синдром деперсонализации следует более широко, - как нарушение, покрывающее все проявления расстройства самосознания (курсив наш).
Говоря о расстройстве самосознания и деперсонализации в качестве равнозначных понятий и обозначая у больных несколько их основных форм, он подчеркивал, что и его собственный клинический опыт, и литературные описания последних лет позволяют выделить ряд новых форм, входящих в данный круг. Позиция А.В. Снежневского, по нашему мнению, гораздо полнее отражает клинические закономерности.
Общепринятых определений синдрома деперсонализации до настоящего времени нет. Современное его понимание у большинства отечественных клиницистов представляется как расстройство самосознания личности, выражающееся в ощущении утраты ее единства, искажении и отчуждении некоторых или всех своих психических или физических процессов.
В.Н. Мясищев (1970) солидаризировался с авторами, считавшими, что в основе деперсонализации лежит расстройство общего чувства. «Это не расстройство проприо- или интероцепции, а что-то менее специфическое и более общее. Это расстройство более всего подходит к утрате эмотивных компонентов человеческих переживаний». В психологии, еще до того, как этот термин приобрел нозологический смысл, существовало понятие о примате как об основном и определяющем психическом элементе.

Одни считали им ощущение, другие - эмоцию, третьи - волю. Большой заслугой выдающегося психолога В. Вундта явилось положение о том, что основным элементом психики является единство ощущения и чувственного или эмоционального тона. В этом плане, считал В.Н. Мясищев, при нарушении связи, единства ощущения и сопровождающего его эмотивного тона, многочисленные деперсонализационные и дереализационные симптомы представляют сложные производные от этого первичного поражения.
В повседневной наркологической практике этот важный синдром нередко просматривается и ему не придается нужного значения. Поэтому роль деперсонализации в синдромологии и течении аддиктивых болезней исследована очень мало. Можно назвать работу Nakazawa Т. (1999), где деперсонализацию автор относит к спектру обсессивно-компульсивных расстройств, ответственных за формирование алкогольной зависимости и, в частности, таких ее проявлений, как непреодолимое влечение (urge to drink) к алкоголю, «проблем-избегающее» поведение и тенденцию больных минимизировать тяжесть зависимости.
Отдельные авторы отмечают деперсонализацию в числе симптомов лишения (Чирко В.В., 1979, 1982; Рохлина М.Л., 2002; Mourad I., Lejoyeux M., Ades J., 1998).
К категории наиболее важных собственных психических актов, сознание субъективной принадлежности которых у наркологических больных искажено или полностью выпадает, принадлежит сознание болезни.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Механизмы развития деперсонализации. Патогенез
Деперсонализация как синдром. Возможные сочетания
В целом деперсонализационные расстройства являются нозологически неспецифическим синдромом, который наблюдается как при психогенных, экзогенно-органических и органических психопатологических нарушениях, так и при эндогенных психических заболеваниях. Наблюдается как невротический, так и психотический уровень деперсонализационной симптоматики.
Автор термина «деперсонализация» Л.Дюга рассматривал этот синдром в рамках эмоциональной патологии (Dugas L.). В те же годы другие исследователи относили деперсонализацию к расстройствам чувств (Гризингер В., Крафт-Эбинг Р., Сербский В. П.), расстройствам самосознания (Крепелин Э.).
В дальнейшем мнения также разделились. Одни относят деперсонализацию к патологии восприятия (Каплан Г., Сэдок Б., Lehman L. S.), другие, соглашаясь с этим мнением, отмечают, что одновременно нарушается и самосознание (Гуревич М.О., Серейский М.Я., Урсова Л.Г.). В. М. Банщиков и соавт. относят деперсонализацию к расстройствам восприятия, но указывают на то, что одновременно может изменяться сфера эмоций и мышления.
В. В. Ковалев замечает, что деперсонализация есть не расстройство восприятия в собственном смысле слова, а нарушение субъективного переживания и осознавания восприятий и ощущений. Некоторые авторы (Коркина М. В.) определяют дереализацию как нарушение восприятия, а деперсонализацию рассматривают в рамках расстройств самосознания. Многие исследователи относят весь деперсонализационно-дереализационный синдром к патологии самосознания (Шмарьян А. С., Невзорова Т. А., Снежневский А. В., Морозов Г. В., Жмуров В.А.). Отмечается (Беззубова Е.Б.), что деперсонализация — это дизонтогенетическое расстройство самосознания (смена его онтогенеза патологическим дизонтогенезом), а у многих больных проявления деперсонализации объединяют в себе черты как продуктивных, так и негативных расстройств (Беззубова Е.Б.).

Одни исследователи (Урсова Л.Г.) располагают деперсонализационно-дереализационный синдром на границе между интрапсихическими и рецепторными расстройствами, другие (Снежневский А. В.) считают, что только дереализация лежит на границе между этими нарушениями, а деперсонализация относится к интрапсихической патологии. Часто различным оказывается также мнение авторов о разграничении деперсонализации и психосенсорных расстройств.
В одном случае эти явления рассматриваются как единое целое (Гуревич М. О., Серейский М.Я., Харитонов Р. А., Меграбян А. А., Личко А. Е.), в другом — строго различаются деперсонализация и такие патологические феномены как метаморфопсии и нарушения «схемы тела» (Шмарьян А. С., Нуллер Ю. Л., Коркина М.В., DugasL., Moutier E.).
Наиболее справедливым нам представляется мнение С.С. Мнухина и соавт., считавших необходимым обязательно строго разграничивать синдромы деперсонализации и психосенсорных расстройств (оптико-вестибулярных нарушений, расстройств «схемы тела» и др.). Несмотря на частую коморбидность этих синдромов, они, по мнению авторов, ни в коей мере не являются единым целым. С точки зрения школы С. С. Мнухина, к деперсонализационным расстройствам не относятся и такие явления как deja vu и jamais vu. Рассматривать последние психопатологические феномены целесообразно в разделе дисмнестических нарушений.
Было также отмечено одновременное наличие у больного выраженных галлюцинаторно-бредовых симптомов и деперсонализации (Меграбян А.А., Ануфриев А. К.), причем Ю.Л. Нуллер высказывает мнение, что деперсонализация способна в этом случае блокировать продуктивные симптомы и стабилизировать течение процесса. Отмечается (Иванов Н. В.), что деперсонализация, как правило, придает атипичность основной картине заболевания.
Особо выделяется сочетание деперсонализационных явлений с такими аффективными расстройствами, как тревога или тоска при депрессиях (МеграбянА.А., Нуллер Ю.Л.), указывается на возможность сочетания деперсонализации и маниакального синдрома (Нуллер Ю.Л., Михаленко И. Н.). Г.Каплан и Б.Сэдок замечают, что деперсонализация как самостоятельный синдром встречается редко. В противоположность этому мнению можно указать на многочисленные наблюдения (Нуллер Ю.Л., Михаленко И. Н.), когда деперсонализация была почти единственным нарушением, и условно у этих пациентов диагностировалась «деперсонализационная болезнь».
Пограничное расстройство личности - симптомы и лечение
Что такое пограничное расстройство личности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахманова Владимира Александровича, психиатра со стажем в 18 лет.
Над статьей доктора Рахманова Владимира Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Пограничное расстройство личности (ПРЛ, Borderline personality disorder (BPD), emotionally unstable personality disorder (EUPD)) — расстройство личности, характеризующееся продолжительным аномальным поведением: нестабильностью в отношениях с другими людьми, нестабильным представлением о себе и нестабильной эмоциональной сферой. Часто встречается рискованное поведение и самоповреждение (например, самостоятельно нанесённые порезы). Люди с ПРЛ также могут страдать от чувства эмоциональной опустошённости и панического страха перед одиночеством.
Краткое содержание статьи — в видео:
Важно отметить, что указанные симптомы могут быть спровоцированы на вид нормальными жизненными событиями. Проявление расстройства начинается в период полового созревания. Химические зависимости, депрессия и пищевые расстройства обычно поддерживаются ПРЛ или развиваются в связи с ним. Приблизительно 10% пациентов погибают в результате суицида. [1]

В международной классификации болезней 10-го пересмотра ПРЛ названо «Эмоционально неустойчивым расстройством личности (F60.3)». [2] Именно это наименование распространено на территории России. Также такое расстройство называют пограничным типом расстройства.
Причины ПРЛ до конца не ясны, однако становится всё более очевидным, что появление данного расстройства обусловлено генетическими, мозговыми, и социальными факторами. Пограничное расстройство встречается в 5 раз чаще у лиц с нарушенными отношениями в семье (заброшенность родителями, активная критика и непринятие со стороны близких). У женщин ПРЛ наблюдается в 3 раза чаще, чем у мужчин. [3]
Неблагоприятные факторы жизни (например, физическое или эмоциональное насилие) также играют немаловажную роль в появлении этого отклонения. В ряде нейрофизиологических исследований показано, что проявления расстройства связаны с фронтально-лимбическими группами нейронов. [4] [5] [6]
Распространённость
По данным исследования 2008 года распространённость нарушения в популяции составляет 5,9%. Около 20% госпитализаций в психиатрический стационар приходится на пациентов с ПРЛ. [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пограничного расстройства личности
Согласно утверждению американского психолога Марши Лайнен, ПРЛ можно сравнить с ожогом третьей степени. «У таких людей попросту нет «эмоциональной кожи». Даже малейшее прикосновение или движение может вызвать тяжелейшее страдание». [8]
Заподозрить пограничный тип расстройства можно при обнаружении четырёх или более симптомов (черт характера), представленных на схеме ниже. При этом важно, чтобы одной из проявленных черт была импульсивность, рискованность или враждебность. Симптомы должны иметь устойчивый характер (не изменяться в течение долгого времени) и проявляться практически ежедневно.
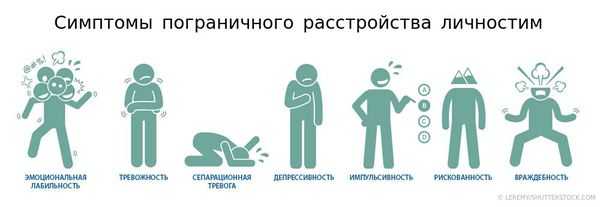
Под эмоциональной лабильностью понимаются резкие скачки настроения: паника или грусть могут сменяться приступами агрессии, затем может возникнуть жгучее чувство вины и т. д.
Сепарационной тревогой называется тревога, которую испытывает личность по причине разлуки с домом и близкими людьми.
Патогенез пограничного расстройства личности
Как и в случае других психических расстройств, патогенез ПРЛ является многофакторным и не до конца изученным. По данным некоторых исследований, пограничное расстройство имеет общие черты и причины с посттравматическим стрессовым расстройством (ПТСР). Кроме того, возможна их патогенетическая взаимосвязь.
Большинство исследователей согласны с тем, что присутствие в анамнезе детской хронической эмоциональной травмы способствует развитию ПРЛ. Однако стоит отметить, что уделяется недостаточное внимание исследованию роли других патогенетических факторов: врождённым дисфункциям головного мозга, генетике, нейробиологическим факторам и факторам социального окружения.
Под социальными факторами подразумевается взаимодействие людей в процессе роста и взросления в своих семьях, в окружении друзей и других личностей.
Психологические факторы включают в себя личностные особенности и темперамент, адаптацию к окружению, а также сформированные навыки, позволяющие справляться со стрессом.
Генетика
Наследуемость ПРЛ составляет примерно 40%. В действительности, добиться объективной оценки генетических факторов достаточно сложно. Так, например, близнецовый метод может дать переоценённые показатели в связи с наличием травмирующих факторов в общей семье сиблингов (родных братьев-сестёр). [9] Тем не менее одно из исследований показало, что ПРЛ находится на третьем месте из десяти по наследуемости среди личностных расстройств. Исследование в Нидерландах (Trull & colleagues) выявило, что генетический материал в девятой хромосоме связан с симптомами ПРЛ. Исходя из этого учёные сделали вывод, что генетические факторы играют ключевую роль в индивидуальных особенностях расстройства у каждого отдельно взятого пациента. Эти же исследователи ранее установили, что 42% симптоматики ПРЛ определено генетикой и 58% — влиянием среды. [10]
Особенности головного мозга
Целый ряд исследований в области нейровизуализации при ПРЛ показал наличие редукции (уменьшения) вещества мозга в конкретных отделах. Эти отделы в норме вовлечены в регуляцию ответа на стресс и регуляцию эмоциональной сферы. Речь идёт о гиппокампе, глазнично-лобных участках коры головного мозга (префронтальная кора), миндалевидном теле. [11]
- Миндалевидное тело меньше в абсолютном объёме и более активно у людей с ПРЛ. Уменьшенный объём миндалины так же был обнаружен у пациентов с обсессивно–компульсивным расстройством. Одно из исследований показало аномально высокую активность в левой миндалине у людей с ПРЛ в момент, когда они рассматривали карточки с изображением людей в негативных эмоциях. В связи с тем, что миндалина генерирует все эмоции, в том числе и негативные, это необычно высокая активность может объяснять сильные и продолжительные эмоциональные проявления страха, горя, злости и стыда, испытываемые людьми с ПРЛ. Этим же фактом трактуется и их способность тонко распознавать эмоции других людей. [12]
- Префронтальная кора имеет тенденцию к меньшей активности у лиц с ПРЛ, особенно в момент оживления воспоминаний об их «эмоциональной заброшенности». Это относительное снижение активности более всего определяется в правой передней извилине. Отдавая должное роли префронтальной коры в регуляции эмоционального возбуждения, относительная неактивность названых участков может объяснять сложности у людей с ПРЛ в регуляции их эмоций и реакции на стресс. [13]
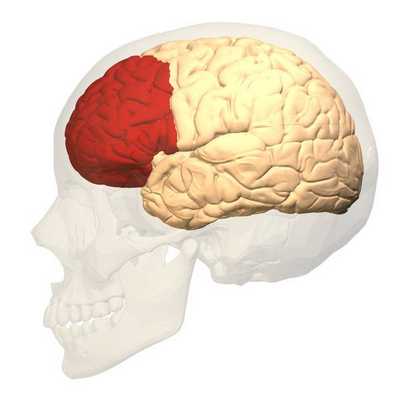
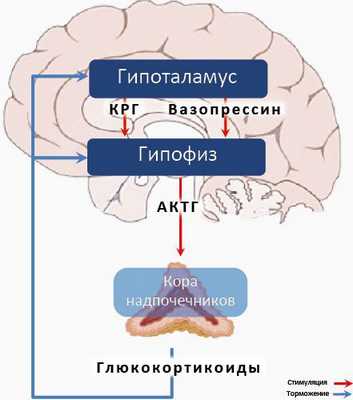
- Гипоталамо-гипофизарно-надпочечниковая (ГГН) ось регулирует продукцию кортизола, который высвобождается в ответ на стресс. Уровень этого гормона надпочечников у людей с ПРЛ фактически более высок, чем в популяции. Это является признаком гиперреактивности ГГН оси. Гиперреактивность может объяснять более высокую биологическую реакцию на стресс и большую уязвимость к тревожащим факторам. Так же высокий уровень кортизола ассоциирован с высоким риском суицидального поведения. [12]
Нейробиологические факторы (эстрогены)
Контролируемое исследование в 2003 году показало, что симптомы ПРЛ у женщин предсказуемо связаны с уровнем эстрогена (женского полового гормона) в течение менструального цикла. [14]
Факторы личностного развития (детская травма)
Существует прочная взаимосвязь между насилием над детьми, особенно детского сексуального насилия, и развитием ПРЛ.
Предполагается, что дети, которые в раннем возрасте испытали хроническое плохое обращение по отношению к себе и трудности с формированием привязанностей, встают на путь формирования ПРЛ. [15]
Классификация и стадии развития пограничного расстройства личности
Американский психолог Теодор Миллон выделил 4 подтипа ПРЛ: [16]
1. Унылое пограничное расстройство (включает избегающие или зависимые личностные особенности).
- Характерные черты: уступчивость, покорность, верность, скромность; чувство уязвимости и постоянной опасности; личность испытывает чувство безнадёжности, подавленности, беспомощности и бессилия.
2. Обидчивое пограничное расстройство (включает пассивно-агрессивные личностные особенности).
- Характерные черты: негативизма (противодействие всему), нетерпеливость, беспокойство, а также упрямость, вызывающее поведение, угрюмость, пессимистичность; человек легко обижается и быстро разочаровывается.
3. Импульсивное пограничное расстройство (включает истерические и антисоциальные личностные особенности).
- Характерные черты: капризность, поверхностность, ветреность, лихорадочное и соблазняющее поведение; боясь потери, личность легко впадает в ажитацию (волнение); мрачность и раздражительность; потенциально суицидальное намерение.
4. Самоповреждающее пограничное расстройство (включает депрессивные и мазохистические, а также саморазрушающие личностные особенности).
Синдром деперсонализации — дереализации - симптомы и лечение
Что такое синдром деперсонализации — дереализации? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егоровой Юлии Олеговны, психотерапевта со стажем в 14 лет.
Над статьей доктора Егоровой Юлии Олеговны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Синдром дереализации-деперсонализации — это психическое расстройство, при котором человек ощущает, будто его тело, окружение и психическая деятельность изменились настолько, что кажутся нереальными, отдалёнными или автоматическими [3] . В Международной классификации болезней расстройство идёт под кодом F48.1.
Синдром дереализации-деперсонализации относится к диссоциативным расстройствам. Для таких расстройств характерно нарушение интегрированных функций сознания: эмоций, восприятия, мышления, памяти, контроля над движениями. Это приводит к тому, что единство ощущения собственного "Я" нарушается и фрагментируется. Люди, переживающие деперсонализацию, чувствуют отчуждённость, обособленность или разъединённость от своего собственного существования [8] .
В то время как деперсонализация предполагает отрешённость от самого себя, люди с дереализацией чувствуют себя оторванными от окружения, как будто мир вокруг них в тумане, похож на сон или визуально искажён (что нельзя приравнивать к галлюцинациям). Люди с дереализацией обычно описывают чувство, как будто время "проходит" мимо них, и они не находятся “здесь и сейчас”. Эти переживания могут вызвать сильные чувства тревоги и обречённости [8] .
Эпизоды деперсонализации и дереализации могут длиться часами, днями, неделями или даже месяцами. У некоторых людей симптомы приобретают хронический характер, что проявляется периодами усиления или уменьшения их интенсивности [9] .
В своей изолированной форме синдром дереализации-деперсонализации встречается редко. Наиболее часто данное расстройство диагностируется в рамках депрессии, биполярного аффективного расстройства, генерализованного тревожного расстройства, посттравматического расстройства и обсессивно-компульсивного расстройства. Гораздо реже — при шизофрении или шизоаффективном расстройстве. Люди с такими расстройствами личности, как шизоидное расстройство личности, шизотипическое расстройство личности и пограничное расстройство личности также имеют высокие риски развития синдрома дереализации-деперсонализации [2] [6] .
По данным эпидемиологических исследований, распространённость синдрома дереализации-деперсонализации составляет от 0,8 % до 1,9 % [4] . Симптомы данного расстройства эпизодически встречаются у одной трети людей при усталости, сенсорной депривации, употреблении психоактивных веществ (ПАВ) или при засыпании и просыпании.

Развитие синдрома дереализации-деперсонализации обычно происходит в подростковом возрасте, хотя некоторые пациенты сообщают о наличии деперсонализации с раннего детства [4] [10] .
Синдром дереализации-деперсонализации тесно связан с сильнейшей, запредельной, непереносимой для психики тревогой и является по сути защитной реакцией психики на неё [2] . Синдром в значительной степени связан с межличностной травмой, такой как жестокое обращение в детстве.
Исследования говорят о том, что при синдроме чрезмерно активируются центры головного мозга, участвующие в эмоциональных процессах и ответе на стресс [7] [8] [11] .
Симптомы синдрома деперсонализации — дереализации
В самом широком смысле симптомы деперсонализации включают в себя:
- ощущение изменённого мировосприятия. Человек будто бы является внешним наблюдателем своих мыслей, чувств, тела или его частей;
- тело, ноги или руки кажутся искаженными, увеличенными или уменьшенными;
- ощущение изменения собственного веса;
- притупление чувств или реакций на окружающий мир вплоть до потери высших эмоций — утраты чувств любви, сострадания и долга (болезненная психическая анестезия);
- ощущение, что воспоминания лишены эмоций либо же являются ложными.
Симптомы дереализации включают в себя:
- чувство отчуждённости по отношению к своему окружению, мир воспринимается искажённым, размытым, бесцветным, двумерным или искусственным;
- чувство эмоциональной разобщённости с теми, кто дорог (как будто вас отделяет стеклянная стена);
- искажение в восприятии времени (недавние события кажутся далёким прошлым);
- искажения расстояния, а также размеров и формы объектов.

Нередко к явлениям дереализации также относят феномены deja vu (“уже виденное”): ощущение, что происходящая ситуация уже происходила в прошлом; jamais vu (“никогда не виденное”) — ощущение, что хорошо знакомая ситуация, происходящая в данный момент, никогда прежде не переживалась [1] .
Начало синдрома дереализации–деперсонализации может быть острым или постепенным. При остром начале некоторые люди помнят точное время и место своего первого опыта деперсонализации или дереализации. Постепенное начало, в свою очередь, может простираться настолько долго, что пациентам бывает трудно вспомнить самый первый эпизод [4] .
Несмотря на то, что синдром дереализации–деперсонализациии сопровождается значительным искажением или изменением субъективного восприятия реальности, он не связан с психозом. Пациенты с данным синдромом сохраняют способность отличать собственные "неправильные" внутренние ощущения и объективную реальность окружающего мира, сохраняют критическое восприятие себя [3] .
Феномены дереализации и деперсонализации могут встречаться и у психически здоровых людей при сенсорной депривации или усталости. Однако поставить диагноз можно только тогда, когда эти чувства ярко выражены, склонны к повторению и мешают ежедневному функционированию [2] .
Патогенез синдрома деперсонализации — дереализации
Сильный стресс, тяжёлое депрессивное расстройство, паническое расстройство, а также приём галлюциногенов — самые частые факторы риска для развития заболевания. Детская межличностная травма (в частности, эмоциональное насилие) — также значимый фактор риска.
О нейробиологии синдрома дереализации-деперсонализации известно немного. Однако есть свидетельства, что аномальная активность префронтальной коры может подавлять нейронные сети, которые участвуют в эмоциональных процессах. С помощью методов нейровизуализации были выявлены функциональные нарушения в зрительной, слуховой и соматосенсорной коре головного мозга (отвечающей за осязание, ощущение температуры и положения тела в пространстве), а также в областях, ответственных за интегрированную схему тела [11] .
Исследования пациентов с синдромом дереализации–деперсонализации, где им показывали эмоционально-агрессивные сцены, продемонстрировали пониженную активацию нейронов в миндалевидном теле — области мозга, связанной с эмоциями [11] .
Синдром дереализации–деперсонализации может быть также связан с дисрегуляцией гипоталамо-гипофизарно-надпочечниковой оси — важнейшей системы нашего организма, участвующей в стрессовых реакциях. Пациенты с данным синдромом демонстрируют аномально повышенные уровни кортизола, который является одним из важнейших показателей хронического стресса и аффективных расстройств [8] .
Описано также множество случаев, когда симптомы дереализации и деперсонализации встречались у пациентов, страдающих такими неврологическими заболеваниями, как боковой амиотрофический склероз, болезнь Альцгеймера, рассеянный склероз, нейроборрелиоз (болезнь Лайма), что также указывает на биологическую природу данных феноменов [4] .
Классификация и стадии развития синдрома деперсонализации — дереализации
В классической психопатологии центральным термином является только деперсонализация.
Деперсонализация подразделяется на:
- аутопсихическую (нарушение восприятия своего “Я”);
- аллопсихическую или дереализацию (нарушение восприятия внешнего мира);
- соматопсихическую (нарушение восприятия своего тела и его функций) [1] .
Синдром дереализации–деперсонализации в клинической практике также подразделяют на первичный и вторичный, т.е. развивающийся на фоне другого психического расстройства (депрессии, биполярного расстройства, посттравматического стрессового расстройства и др.) [12] . Однако несмотря простоту классификации, определить, что первично, а что вторично, представляется довольно трудным, т. к. дереализация-деперсонализация очень часто выставляется как сопутствующий синдром. Поэтому в большинстве случаев приоритет решено отдавать другим “основным” психическим расстройствам [3] .
Осложнения синдрома деперсонализации — дереализации
К относительно лёгким осложнениям синдрома дереализации-деперсонализации можно отнести функциональный нейрокогнитивный дефицит — трудности фокусировки внимания на задачах или при запоминании информации, что в некоторых случаях влияет на работоспособность и продуктивность.
Более тяжело пациентами переносится развитие сопутствующих расстройств настроения (депрессивное расстройство, биполярное аффективное расстройство) или тревожных расстройств (генерализованное тревожное расстройство, агорафобия, социальное тревожное расстройство, обсессивно-компульсивное расстройство).
Дереализация или деперсонализация при депрессии могут быть клиническим показателем того, что депрессия будет устойчива к стандартному лечению (медикаменты и психотерапия).
Важно также отметить, что деперсонализация и дереализация, в рамках какого бы расстройства они не возникали, сопровождаются более высоким риском суицида и злоупотребления психоактивными веществами [2] .
Диагностика синдрома деперсонализации — дереализации
В настоящее время, к сожалению, не существует лабораторного теста, который бы использовался для диагностики деперсонализации–дереализации. Для постановки диагноза синдром дереализации-деперсонализации (F48.1 по МКБ-10) необходимо, чтобы в клинической картине пациента присутствовал хотя бы один из двух следующих критериев [3] :
1. Деперсонализация: пациент жалуется, что отдалился или находится "на самом деле не здесь". Например, больной может жаловаться, что его чувства или ощущение внутренней жизни отделены, чужды им, не их собственные или потеряны, или ощущение, что их эмоции или движения принадлежат кому-то ещё, или они чувствуют себя, как играющие на сцене.
2. Дереализация: больной жалуется на чувство нереальности. Например, могут быть жалобы, что окружение или определённые объекты выглядят незнакомыми, изменёнными, плоскими, бесцветными, безжизненными, неинтересными или похожи на сцену, где каждый играет.
При этом необходимо, чтобы пациент сохранял понимание того, что эти изменения происходят внутри него самого и являются болезненными, а не навязаны извне другими людьми или силами.
Некоторые медицинские и психиатрические состояния имитируют симптомы синдрома дереализации-деперсонализации. Клиницисты должны исключить следующее заболевания, чтобы установить точный диагноз:
- паническое расстройство;
- височная эпилепсия;
- острое стрессовое расстройство;
- шизофрения; ;
- наркозависимость;
- опухоли мозга.
В случае наличия синдрома дереализации-деперсонализациии при шизофрении, обсессивно-компульсивном расстройстве, фобических или депрессивных расстройствах врачам следует считать эти расстройства основными при выстраивании схемы лечения.
Лечение синдрома деперсонализации — дереализации
Синдром дереализации-деперсонализации весьма трудно поддаётся терапии. Тем не менее современные клинические исследования продемонстрировали эффективность антидепрессантов группы селективных ингибиторов обратного захвата серотонина (СИОЗС), в первую очередь пароксетина, в комбинации со стабилизатором настроения ламотриджином [13] .
Пароксетин в комбинации с налоксоном (антагонистом опиоидных рецепторов) показывает скромную эффективность в лечении деперсонализации, связанной с посттравматическим стрессовым расстройством и пограничным расстройством личности [5] .
Некоторой эффективностью также обладают когнитивно-поведенческая психотерапия, а также диалектическая поведенческая психотерапия [13] .
К немедикаментозным факторам, способным уменьшать симптомы дереализации и деперсонализации, относят социальную активность (комфортное взаимодействие с другими людьми), интенсивную физическую или эмоциональную стимуляцию и релаксацию, а также отвлечение себя (например, путём увлечённого разговора или просмотра интересного фильма) [8] .
Прогноз. Профилактика
Большинство пациентов с синдромом дереализации-деперсонализации возвращаются в состояние ремиссии на фоне медикаментозной терапии и психотерапии. Полное выздоровление возможно в тех случаях, когда синдром является результатом временных стрессов или излечимых психических расстройств. В других случаях (например, при органических изменениях в мозге) синдром дереализации–деперсонализации может протекать хронически [13] .
Даже постоянные или повторяющиеся симптомы деперсонализации или дереализации могут вызвать лишь минимальные нарушения. Важно, чтобы пациент старался отвлечься от субъективного ощущения симптомов и фокусировался на других мыслях или действиях. Однако некоторые пациенты становятся инвалидами из-за хронических проявлений дереализации, тревоги или депрессии. Употребление алкоголя и хроническая усталость являются главными факторами, ухудшающими симптомы дереализации и деперсонализации [2] [6] .
Сенестопатия - симптомы и лечение
Что такое сенестопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бана Алексея Валерьевича, невролога со стажем в 9 лет.
Над статьей доктора Бана Алексея Валерьевича работали литературный редактор Вера Васина , научный редактор Владимир Вожжов и шеф-редактор Маргарита Тихонова
Сенестопатии (Senestopathies) — это субъективные тягостные, мучительные ощущения в различных участках тела, напрямую не связанные с соматическими заболеваниями. Зачастую эти ощущения сложно описать, поэтому пациенты сравнивают их с различными образами. Например, им может казаться, что в голове как будто лопается пузырь, в животе словно царапается котёнок, а кишечник от боли будто завязывается в узел.

Причины сенестопатии
Причины сенестопатий до конца не ясны, но выявлены заболевания, симптомом которых они могут быть.
К таким заболеваниям относятся:
- органическая патология центральной нервной системы, т. е повреждение мозга, которое может быть врождённым или появиться из-за травм, инсульта, инфекций, алкоголизма и наркомании;
- токсические поражения, в том числе отравления: алкогольные, пищевые, лекарственные, химические и наркотические;
- болезни печени в сочетании с энцефалопатией: острая печёночная недостаточность, цирроз печени, токсический и вирусный гепатит; ; ; — алкогольная и атипичная (протекает со специфическими признаками: повышенным аппетитом, прибавкой веса, сонливостью и острыми эмоциональными реакциями) [11] .
Среди пациентов с психическими расстройствами сенестопатии чаще всего возникают на фоне шизофрении, биполярного аффективного расстройства, циклотимии и др. [18] [19] Также они могут сочетаться со сверхценными и бредовыми идеями, в основном ипохондрическими [2] . Например, пациентам может казаться, что болит круг на животе и боль от него разносится по всему телу.
Стойкие неприятные ощущения (сенесталгии) встречаются при психических заболеваниях, которые начались в позднем возрасте: невротических расстройствах, депрессиях, вялотекущей шизофрении. Вместе с тем некоторые авторы подчёркивают, что факторами, предрасполагающими к «психическим алгиям», нередко оказываются соматические заболевания [17] .
Симптомы сенестопатии
Сенестопатии проявляются разнообразными ощущениями:
- Жжение, холод или жар — обычно возникают в области головы и сердца. Пациент может жаловаться на ощущение жара или холода, хотя на самом деле температура в норме.
- Движения, например поворот, смещение и скручивание внутренних органов или кожи — больным кажется, что их руки и ноги переломаны, а возникшая боль мешает нормально ходить.
- Движения жидкости — переливание, запор и пульсация. Например, больному кажется, что кровь не поступает в печень или наполняет головной мозг и может вытечь. Иногда пациент будто слышит сильное бульканье в сосудах головы.
- Жгучая боль или язвы — возникает ощущение, что кровь очень горячая и прожигает сосуды, а внутренние органы как будто покрываются язвами и болят.
- Чувство напряжения или онемения — пациенты жалуются, что по коже бегают мурашки, тело онемело, как у мертвеца, трудно наступать на пятки.
Часто пациенты испытывают неприятные ощущения, но не могут их описать, поэтому прибегают к сравнениям [7] .
Сенестопатии в основном возникают в области головы, но могут появляться и в груди, реже в руках и ногах. Области их локализации могут регулярно меняться, иногда различные ощущения объединяются в одно.
Сенестопатия чаще нарастает к вечеру и может приводить к бессоннице. Больные испытывают жжение, зуд в ногах, мышцах или суставах. При этом меняется ритм сна: человек не может уснуть ночью, но чувствует сонливость в течение дня.
В зависимости от возникающих ощущений сенестопатии подразделяются на постоянные и эпизодические. Очень часто приступы сенестопатии бывают острыми и неожиданными. Они сопровождаются паническими атаками и вегетативными расстройствами: ознобом, нарушением чувствительности в руках и ногах, мышечными спазмами, внезапным дискомфортом в области сердца.
При постоянной сенестопатии больные испытывают неприятные, тягостные и мучительные ощущения. От относительно простых, напоминающих соматические патологические состояния, эти симптомы постепенно становятся более сложными, причудливыми и имеющим необычную локализацию.
Приступы сенестопатии могут сопровождаться бредом, галлюцинациями, навязчивыми идеями, деперсонализацией и аффектом:
- При сенестопатическом бреде у человека исчезают сравнительные характеристики, он не может описать свои ощущения.
- Пациенты не могут критически оценивать своё состояние: даже при ослаблении болезненных ощущений после лечения они говорят, что состояние не улучшилось.
- Пациенты испытывают страх, принимают выразительные позы и используют защитные жесты.
Для сенестопатий характерны следующие ощущения:
- тактильные: кажущиеся уколы в ногу, удары кулаком или чувство, что тянут за волосы;
- кинестетические: кажется, что голова покачивается влево и вправо, хотя на самом деле она неподвижна;
- трансформационные: мозг как будто отрывается от черепа, тело словно распадается на кусочки.
Чем сенестопатия отличается от галлюцинации
Часто сенестопатия сочетается с вкусовыми, зрительными, обонятельными и слуховыми иллюзиями. Однако при сенестопатии, в отличие от галлюцинаций, речь идёт о нарушенном ощущении, а не восприятии. Пациенты только сравнивают возникающую боль с неким образом, например ощущением червей в животе, но не считают, что черви или другие объекты действительно стали причиной боли.
Назойливые ощущения часто мешают жить обычной жизнью, не позволяют выполнять рабочие обязанности или домашние дела [12] .
Патогенез сенестопатии
Сенестопатии могут возникать в различных частях тела и проявляться разнообразными ощущениями, поэтому механизмы развития болезни в каждом случае будут отличаться.
Например, патологические ощущения, связанные с искажёнными представлениями о здоровье (ипохондрией), могут развиваться из-за нарушенных корково-подкорковых взаимоотношений, их разобщения, появления в коре головного мозга и лимбических образованиях застойного очага возбуждения. Больные часто преувеличивают страдания, хотят лечиться, но не верят в успех терапии и сосредоточены на субъективных неприятных ощущениях.
Сенестопатия также может возникать из-за патологического влияния второй сигнальной системы — понятийной системы головного мозга, реагирующей на речевые сигналы. Эти механизмы схожи с процессами, возникающими при реактивных ипохондрических синдромах и ятрогении: пациент боится, что появятся новые боли, неправильно понимает врача и переживает, что болезнь очень серьёзная и неизлечимая.
Согласно теории, выдвинутой американским психиатром А. Ангиалом, человек обладает определёнными характеристиками своего «Я» и умеет оценивать их. Это происходит через отдельные образы себя в самых разнообразных реальных и вымышленных ситуациях. Также образ своего «Я» складывается из мнений окружающих и соотнесения себя с другими людьми. При развитии сенестопатии нарушается восприятие своего тела и утрачивается различие между восприятием себя и внешнего мира. Это проявляется в изменённом ощущении тела, в периодическом «распаде» представлений о нём на части, например пациент может не чувствовать нижнюю половину тела.
К развитию сенестопатии также могут приводить нарушения интероцептивной импульсации — сложной формы чувствительности, возникающей при возбуждении рецепторов, расположенных во внутренних органах. Обычно она не заметна, но в патологических случаях становится очень интенсивной: когда импульс попадает в мозг, возникают осознанные неприятные ощущения. Например, пациент чувствует, что сердце словно замерло в груди, мозг как будто опухает, печень сжимается и скручивается.
Зарубежные авторы пытались выявить анатомические нарушения, которые могут приводить к изменению восприятия своего организма, в том числе к появлению сенестопатий [3] . Например, испанский нейрофизиолог X. Дельгадо выявил ряд структур головного мозга, непосредственно связанных с положительными и отрицательными эмоциями и различного рода ощущениями [14] .
Немецкий учёный, психиатр Г. Губерг отмечал, что пациенты с истерической формой психопатии преувеличивают не только ощущения, но и всё остальное, например свойства предметов [15] .
Классификация и стадии развития сенестопатии
Общепринятой классификации сенестопатии не существует. Ниже приведена одна из предложенных классификаций.
Различают галлюцинаторные, интерпретирующие, элементарные и психосенсорные сенестопатии:
- Галлюцинаторные сенестопатии — пациенты описывают неприятные ощущения пространственными терминами: необычная боль из точки лучами расходится по спине, болит череп по линии под ушами, на голову словно шапка надета. Могут называть боль необычной, странной, нелепой и подобной другим ощущениям, т. е. описания имеют относительный характер. Часто пациенты не могут определить локализацию симптомов, например где именно першит или жжёт. Могут испытывать необычные вкусовые, зрительные, обонятельные и слуховые ощущения. Больные относят собственные ощущения к стойкому внутреннему стрессу и, как правило, обращаются с жалобами к терапевту или неврологу.
- Интерпретативные сенестопатии — жалобы насыщены различными, часто необычными интерпретациями. Например, пациент говорит, что у него будто мёрзнет мозг, болит поверхность рёбер или чешется селезёнка. Различают органотопические, ассоциированные и бредовые ощущения. Органотопические ощущения характеризуются чёткой локализацией, множество ощущений в разных частях тела соединяются в единый образ. При бредовых ощущениях пациент необычно описывает причины дискомфорта, например говорит, что ему кажется, что кровь не попадает в печень. При ассоциированных ощущениях жалобы объединяются в чёткую систему, например боль из головы перемещается в сердце, а потом уходит в грудину. Обычно пациенты с такой формой сенестопатии обращаются к ЛОР-врачу, кардиологу и терапевту.
- Элементарные сенестопатии — характеризуется сенсорными ощущениями (болью, жжением, онемением), которые могут возникать в любом участке тела, чёткая локализация для них не характерна. Чаще всего пациенты обращаются с жалобами к терапевту.
- Психосенсорные сенестопатии — это ощущения, которые связаны с изменением объёма, размера и положения тела. К ним относят ощущение скрученного желудка, переполнения в груди, давления в голове, скручивания суставов, словно ноги повёрнуты вперёд. Ощущения могут быть кратковременными. Часто они сочетаются с травмами и соматическими заболеваниями, например гипертонией и болями в ногах при остеопорозе. Таких пациентов можно встретить у хирурга, невропатолога и эндокринолога [13] .
Такая классификация также подчёркивает сходство сенестопатии с галлюцинациями. Грань между ними довольно тонкая. Существенное отличие заключается в том, что пациенты с сенестопатией не воспринимают образы, приводимые в качестве сравнения, как причину неприятных ощущений.
Первые проявления сенестопатий отличаются простотой и статичностью, например болит в области сердца или в левом боку. Однако по мере развития болезни жалобы приобретают более сложную структуру, ощущения становятся блуждающими, но при этом их проекция не нарушается (например, мурашки поднимаются от лопаток к голове, жжение расплывается по всей грудине) [12] .
Иногда больной не может подобрать определение и сравнительные оценки для необычных ощущений. Это говорит о том, что умственная деятельность сменяется бредом, т. е. развивается бредовая сенестопатия.
Сенестопатия при шизофрении
Сенестопатии достаточно часто встречаются при различных формах, типах и вариантах течения шизофрении. При пароноидной шизофрении они могут быть одним из проявлений синдрома психического автоматизма. Выделяют даже отдельный сенестопатический тип шизофрении. Чаще всего сенестопатии возникают при бредовой, в частности параноидной ипохондрической шизофрении. При любых формах шизофрении требуется лечение у психиатра.
Осложнения сенестопатии
При синестопатии возникают боль и дискомфорт, пугающие пациента. Но независимо от интенсивности и локализации ощущений, для здоровья пациента эта боль не опасна.
Однако постоянные болезненные ощущения могут привести к истощению нервной системы и агрессивному поведению [12] . Человек, страдающий от сенестопатии, может нанести вред своему здоровью. Ему кажется, что в болезненном состоянии виноват определённый орган, например палец. И если его удалить, то дискомфорт пройдёт и наступит выздоровление.
В период обострения пациенты часто пытаются совершить суицид. В это время они могут быть опасны не только для самих себя, но и для окружающих. Больные не осознают свои действия, становятся раздражительным и агрессивными [13] .
При постоянной сенастопатии, даже малой интенсивности, со временем могут развиться:
- психопатологические продуктивные расстройства — галлюцинация, бред и тревога;
- негативные расстройства — апатия, социальная изоляция, снижение психической активности и работоспособности.
Чтобы предотвратить развитие опасных осложнений, при первых болезненных симптомах нужно обратиться к врачу. Самолечение при сенестопатии не только не помогает, но и может привести к необратимым последствиям [11] .
Диагностика сенестопатии
Для постановки диагноза врач тщательно изучает жалобы, историю болезни и может назначить дополнительные лабораторные и инструментальные обследования.
Поскольку субъективные симптомы сенестопатии разнообразные и возникают в связи с разными заболеваниями, пациенты могут обращаться к неврологу, терапевту, нейрохирургу, эндокринологу, кардиологу.
Отличить сенестопатию от симптомов соматических заболеваний можно по жалобам на неприятные ощущения, которые нетипичны для определённых органов, например холод или жжение в голове [11] [13] .
Чтобы исключить соматические заболевания, назначаются дополнительные исследования:
- общий анализ мочи и крови;
- электроэнцефалография и МРТ;
- ультразвуковое обследование кровотока (УЗДГ и УЗИ сосудов);
- электромиография;
- исследование чувствительности (болевой, температурной, тактильной, мышечно-суставной);
- патопсихологическое и нейропсихологическое обследование памяти, внимания, мышления, воли, эмоций, восприятия и интеллекта — проводит клинический психолог.
Чем раньше будет поставлен правильный диагноз, тем больше шансов, что пациент сохранит способность выполнять физическую и умственную работу.
Лечение сенестопатии
Сенестопатия может сопровождать различные заболевания, поэтому для каждого случая подбирается индивидуальная терапия. Как правило, применяется комплексный подход, включающий медикаментозное лечение и психотерапию. В зависимости от основного заболевания могут быть назначены нейролептики, антипсихотики, антидепрессанты и седативные средства. Препараты подбираются опытным путём, исходя из психоневрологической диагностики и дальнейшего обследования психиатра.
При первичных и невыраженных симптомах пациент может лечиться дома под наблюдением врача. Если болезненные ощущения трудно переносить, они присутствуют постоянно и плохо поддаются терапии, лечение проводится в специализированной клинике.
Если сенестопатия появилась недавно, будут эффективны лекарства, дающие быстрый результат. К таким лекарствам относятся седативные и антипсихотические препараты. Кроме того, эти препараты снижают активность пациента. Уменьшать апатию и депрессию учёный рекомендовал с помощью антидепрессантов — ингибиторов моноаминоксидазы [16] . В настоящее время используются только безопасные селективные ингибиторы моноаминоксидазы.
Раннее для лечения сенестопатий применялась электросудорожная терапия, сейчас при данной патологии этот метод не используется.
Сенестопатия обычно протекает как фоновый симптом и может присутствовать всю жизнь. В некоторых случаях выраженное обострение может сменяться ремиссией. После длительного течения бывают дни, недели и месяцы, когда пациенты не испытывают болезненных ощущений.
Относительно плохой прогноз имеет сенестопатия на фоне шизофрении. Чаще всего после первого обострения (задолго до начала шизофрении) странные ощущения начинают присутствовать постоянно. Пациенты могут жаловаться, что мозг как будто отделяется от оболочки, слышать, как он разрывается, как расслаиваются мышцы [12] . Полных ремиссий после обострения уже не бывает.
Читайте также:
