Метатарзалгия. Плоскостопие у танцоров
Добавил пользователь Morpheus Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Плоскостопие: причины появления, симптомы, диагностика и способы лечения.
Определение
Стопа человека состоит из 26 костей, которые соединены мышцами и сухожилиями. Она представляет собой прекрасный амортизатор, предохраняющий от чрезмерных ударных нагрузок во время ходьбы, бега и прыжков.
Плоскостопие – это ортопедическое заболевание, для которого характерно изменение формы сводов стопы, сопровождающееся потерей ее амортизирующей функции. Такая стопа не в состоянии полноценно пружинить, сглаживая ударную нагрузку, она соприкасается с поверхностью всей плоскостью, что вызывает болевые ощущения и микросотрясения голеностопа.
Причины появления плоскостопия
Все дети рождаются с плоскими стопами. В процессе роста за счет работы мышц и связок формируются своды (вогнутости). Однако для их полноценного развития важно, чтобы ребенок имел возможность ходить босиком по различным поверхностям – только гладкий пол не дает необходимой нагрузки на стопы. Врачи-ортопеды отмечают увеличение количества детей с приобретенным плоскостопием, особенно в больших городах.
Следующая причина – наследственная слабость мышц и связочного аппарата ступни и голени, при которой риск развития плоскостопия растет при увеличении массы тела, ношении обуви на высоком каблуке, сидячем образе жизни (недостаточной физической нагрузке). К группе риска относятся люди, чья профессия требует долго пребывания в стоячем положении – парикмахеры, продавцы и т.д.
Плоскостопие может стать следствием травмы лодыжки, костей предплюсны или пяточной кости, а также мышц и связок, укрепляющих свод стопы.
Плоскостопие возникает как осложнение полиомиелита, когда происходит паралич мышц подошвы и голени.
Классификация заболевания
У детей различают:
- Физиологические формы плоскостопия – пяточно-вальгусные деформации у новорожденных и мобильная плоская стопа у детей. Лечение не требуется.
- Патологические формы плоскостопия - врожденное вертикальное положение таранной кости, тарзальные коалиции, вальгусно-приведенная стопа, нейрогенные деформации стопы и гипермобильные плоские стопы с укорочением ахиллова сухожилия. При данных патологиях рекомендуется оперативное лечение.
- Поперечное плоскостопие, характеризующееся снижением или полной утратой поперечного свода стопы.
- Продольное плоскостопие, для которого характерно снижение или полная утрата продольного свода стопы.
- Комбинированное плоскостопие, когда выявляется сочетанное уплощение обоих сводов стопы.
Врачи подразделяют плоскостопие на фиксированное и нефиксированное:
- при фиксированном плоскостопии уплощенность сводов стопы сохраняется даже без нагрузки;
- при нефиксированном плоскостопии своды стопы восстанавливаются, как только прекращается нагрузка на стопу.
Отличить можно только случаи врожденного плоскостопия – у таких детей подошва, как правило, выпуклая, а верхняя (тыльная) часть стопы неестественно вогнутая. Оказавшись в вертикальном положении, такой малыш опирается на пятку.
В возрасте 7-8 лет ребенок с плоскостопием может начать жаловаться на боль в ногах, усиливающуюся к вечеру, после продолжительной ходьбы ноги иногда отекают. У детей с плоскостопием обувь снашивается с внутренней стороны, что также может навести родителей на мысль о заболевании.
У взрослых плоскостопие длительное время может протекать бессимптомно, поэтому человек долго не обращается за медицинской помощью. При детальном опросе пациент жалуется на дискомфорт в области стоп, быструю утомляемость при ходьбе. Со временем при длительной ходьбе или долгом стоянии боль распространяется на голени, но проходит после отдыха. В последующем болезненность появляется при меньших нагрузках и может частично сохраняться даже после отдыха. В некоторых случаях отмечается нарушение походки, прихрамывание.
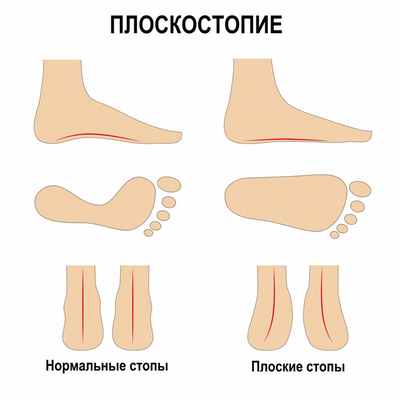
Кроме того, возникают трудности при подборе обуви – приходится брать обувь на полразмера или размер больше, чем ранее.
При длительно существующем нескорректированном плоскостопии развивается деформация пальцев стопы – они наползают друг на друга, в результате формируются натоптыши, мозоли, вросшие ногти.
Диагностика плоскостопия
Основной принцип диагностики и оценки плоскостопия у детей – дифференциация патологических форм плоскостопия и физиологических. Большинство детей попадают на прием детского травматолога-ортопеда с так называемой мобильной плоской стопой – состоянием, которое не требует лечения. Мобильное плоскостопие считается вариантом нормы, не приводит к патологическим изменениям и имеет тенденцию к спонтанному улучшению по мере роста ребенка. Патологические варианты плоской стопы у детей характеризуются той или иной степенью ограничения подвижности в суставах стопы, вторичными изменениями и, как правило, требуют хирургического лечения.
У взрослых диагноз «плоскостопие» устанавливается на основании жалоб и по результатам врачебного осмотра, который выполняется под нагрузкой, без нагрузки, при ходьбе. Для объективизации картины врач оценивает степень снижения сводов стопы в сантиметрах, уточняет характер установки стоп угломером, обращает внимание на болезненные кератозы (натоптыши, мозоли) и метатарзалгию (болезненность) в передних отделах стопы.
Инструментальная диагностика подразумевает рентгенографию стоп в трех проекциях. На основании анализа рентгенограммы врач определяет степень плоскостопия, оценивает возможные осложнений в виде остеоартрита (изнашивания суставного хряща) и различных деформаций.
Рентгенологическое исследование стопы в двух проекциях позволяет диагностировать травмы и другие патологические изменения, в том числе и плоскостопие.
Лабораторная диагностика не применяется для установления диагноза; проводится лишь в рамках предоперационного обследования.
К каким врачам обращаться
Обследованием и лечением пациентов с плоскостопием занимаются травматологи-ортопеды.
Лечение плоскостопия
Мобильное безболезненное плоскостопие у детей – это доброкачественное состояние, являющееся нормальным типом развития детской стопы, не требующее лечения и ношения ортопедической обуви.
Второй вариант физиологической формы плоскостопия - пяточно-вальгусная стопа. Такое плоскостопие обычно проходит самостоятельно без какого-либо лечения и только в редких случаях требует гипсовой коррекции.
Патологические формы плоскостопия у детей, как правило, лечатся с помощью хирургических операций.
У взрослых в большинстве случаев применяют консервативную терапию плоскостопия, включающую ношение индивидуальных ортопедических стелек и/или ортопедической обуви, лечебную физкультуру, массаж и физиотерапию.
Используется кинезиотейпирование – наложение на кожу эластичных лент с целью снятия болезненности и отеков, а также укрепления мышц и связок стопы.
При обострении заболевания назначают нестероидные противовоспалительные средства в форме таблеток и мазей. Кроме того, рекомендуется ограничить длительную ходьбу, стояние, подъем тяжестей. При недостаточной эффективности консервативного лечения может потребоваться операция.
Реабилитация в послеоперационном периоде заключается в ношении ортопедической обуви с разгрузкой переднего отдела стопы, использовании специального бинтования, выполнении упражнений для увеличения объема движений в прооперированном суставе. Через 2 месяца после операции пациенту разрешается ходить в мягкой обуви при условии ношения разгружающих ортопедических стелек.
Самое частое осложнение плоскостопия, с которым пациенты обращаются к врачу, — миофасциальный болевой синдром. Боль возникает из-за воспаления мышц стопы и их оболочек, чрезмерно растянутых на уплощенном костном каркасе стопы. Неестественная установка плоской стопы и ее недостаточная амортизирующая способность приводят к повышенной ударной нагрузке во время ходьбы и хронической травматизации.
В результате многолетних перегрузок суставов уплощенной стопы может развиться остеоартрит, который характеризуется преждевременным истончением суставного хряща и нарушением его подвижности.
К осложнениям плоскостопия можно отнести упорную боль в коленях, бедрах, спине; косолапость, деформацию пальцев ног и коленных суставов, непропорциональное развитие мышц ног и голени.
Профилактика плоскостопия
Профилактика детского плоскостопия заключается в регулярных посещениях врача-ортопеда и выполнении данных им указаний.
Взрослым рекомендуется нормализовать массу тела, избегать статических перегрузок, носить удобную обувь, соблюдать режим достаточной физической активности, укреплять мышцы стоп и голеней.
- Клинические рекомендации: Плоско-вальгусная деформация стопы. Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР). 2016.
- Клинические рекомендации. Лечение детей с плано-вальгусными деформациями стоп. Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР). 2013.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Метатарзалгия. Плоскостопие у танцоров
Метатарзалгия. Плоскостопие у танцоров
Это заболевание связано с нарушением высоты продольного и поперечного сводов, т. е. часто наблюдается у больных с поперечным или продольным плоскостопием. Характеризуется оно резкой болезненностью в области головки IV метатарзальной кости, омозолелостью в области головок III и IV метатарзальпых костей. Боли объясняются прижатием ветвей пальцевых нервов головками плюсневых костей. Артисты балета часто обращаются с подобными жалобами.
При осмотре отмечаются поперечное плоскостопие и омозолелостн в области головок плюсневых костей. Боли локализуются чаще на подошвепной поверхности головок II и III плюсневых костей. Рентгенологически костная патология в этой области не определяется. Воли в стоне затрудняют работу и временно лишают артистов сценической деятельности.
Лечение метатарзалгии консервативное. Наблюдения показали малую эффективность физиотерапевтического лечения. Хороший и быстрый эффект дают блокады 1% раствором новокаина или смесью (поровну) 0,5% и 2% раствора новокаина. Вводят по 15— 20 мл новокаина в периартикулярные ткани с подошвенной стороны. Иногда прибегают к добавлению 2 мл (50 мг) гидрокортизона. Курс — 3 блокады с интервалами 3—4 дня. Другие авторы применяют оперативное лечение в тех случаях, когда обнаруживают невромы пальцевых нервов (Г. Н. Крамаренко).
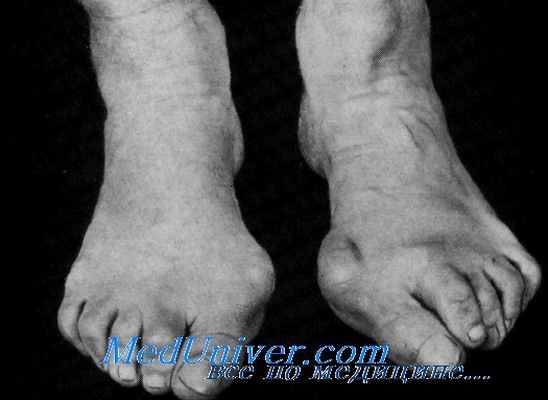
Резко выраженное поперечное плоскостопие с деформацией пальцев у балерины В., 32 лет
Плоскостопие у танцоров
Изучением причин плоскостопия занимались как отечественные, так и зарубежные ученые (Г. С. Бом, М. О. Фридланд, М. И. Куслик, Г. II. Крамаренко, 1967; Hohmann и др.). Основными этнологическими факторами статических деформаций стоп являются хроническая перегрузка нижних конечностей, конституциональная слабость связочно-мышечного аппарата; играют роль также наследственный фактор, нерациональная обувь.
Немаловажное значение имеет состояние мышечного аппарата, функциональная недостаточность которого подтверждается электромиографией.
У артистов балета чаще всего наблюдается поперечное плоскостопие (82—90%, по данным Л. И. Табуйка и нашим данным), которое следует рассматривать как приспособительную реакцию на специфические движения — танцы на пальцах и полупальцах. При этих движениях на передние отделы стоп приходится большая нагрузка, которая во время прыжка н приземления на полупальцы еще больше возрастает. Мягкая обувь при исполнении классического танца у мужчин способствует развитию поперечного плоскостопия.
У балерин же балетные туфли в некоторой степени удерживают передний отдел стоп от чрезмерного распластывания и способствуют развитию hallux valgus. В диагностике плоскостопия и степени его развития следует использовать плантографпю (получение отпечатков подошвенной поверхности стоп), подометрию (вычисление по оттискам стоп процентного отношения величины различных частей стопы к длине и высоте сводов), рентгенографию стон в прямой и боковой проекциях и в боковой проекции с нагрузкой.
По тяжести деформации продольное плоскостопие разделяют на три стадии. Начальная (I) стадия проявляется болезненностью в стопах, особенно после нагрузки и в конце дня, болью в голеностопном суставе и с подошвенной поверхности стопы. Появляются чувство жжения, потливость стоп, необходимость изменять походку и положение стоп при ходьбе. В этой стадии предоставление покоя для стоп совершенно прекращает боли. Выраженная (II) стадия проявляется постоянными болями, более интенсивными, чем при I стадии.
Боли распространяются по задней большеберцовой мышце, могут ощущаться в бедренных и поясничных мышцах, что свидетельствует о нарушении статики всего тела. Запущенная (III) стадия выражается резкой деформацией стоп, поворотом их наружу, болезненной и затрудненной походкой. Наступают стойкие изменения в связочном аппарате, контрактура мышц, тугоподвижность между отдельными суставными поверхностями предплюсневых костей, артритические изменения в мелких суставах.
Метатарзалгия. Плоскостопие у танцоров
Медицинский центр "Аксон" запись закреплена
. Связано это с большим ростом количества людей с этим заболеванием и с осложнениями, которые тянет за собой плоскостопие.
Поэтому проводить лечение плоскостопия лучше всего с детства. В этот период кости стопы ребёнка ещё окончательно не созрели, сражаться с патологией значительно проще. У взрослых же полностью вылечить плоскостопие консервативными методами будет невозможно, и остаётся поддерживать своды стопы при помощи зарядки,физиотерапевтических процедур и массажа. Специалисты лечебно - восстановительного центра "Аксон" помогут подобрать правильную программу лечения плоскостопия.
А вот несколько фактов о плоскостопии:
У всех маленьких детей плоскостопие
Малыши рождаются без сформированных сводов стопы, которые появляются только к пяти годам. Это и объясняет несколько неуклюжую детскую походку. Для ребенка очень важно соблюдать рекомендации врача по выбору обуви и физической активности. Иначе физиологическое плоскостопие может превратиться в деформацию стопы.
Неуклюжесть не единственная проблема людей с деформацией сводов стопы. Они быстрее устают при длительной ходьбе, беге, катании на лыжах и коньках. Кроме этого, может появиться боль в стопах, суставах и пояснице.
Любительницы высоких каблуков вредят своим ножкам. Не стоит выбирать для постоянной носки туфли с каблуками выше 5 см. Каждый лишний сантиметр в разы увеличивает нагрузку на кости плюсны и провоцирует воспаление и деформацию стопы.
Люди, много лет занимающиеся балетом, как правило, страдают от профессионального заболевания — бурсита большого пальца стопы. Это связано со слишком высокой нагрузкой на большой палец во время танца. То же самое происходит при носке узкой и неудобной обуви на высоком каблуке.
При длительном ношении неудобной обуви можно заработать молоткообразную деформацию пальцев стопы, когда второй, третий или четвертый палец изгибается в среднем суставе, становясь похожим на рабочий инструмент. Причиной чаще всего являются жесткие туфли с узкими носами.
К вредной обуви мы чаще всего относим шпильки, балетки и туфли с узкими носами. Но они все уступают по вредности. шлепкам. Шлепанцы практически не защищают ногу, при ходьбе заставляют мышцы излишне напрягаться, часто являются причиной падений и травм. Ортопеды уверены, что такая обувь пригодна лишь для того, чтобы дойти от раздевалки до бассейна, но не для отдыха на пляже. Лучше выбирать сандалии с ремешками, фиксирующими пятку.
Причина болей в стопе — метатарзалгия
Так называется острая боль в области свода стопы. Она усиливается во время физической нагрузки, часто утром, после сна, ноги болят сильнее, чем вечером. Чаще всего причиной является старая травма. Лечится заболевание с помощью стелек и вставок, которые может правильно подобрать ортопед.
Означают ли боли в ноге (стопе) что у Вас плоскостопие?
Стопа – самый нижний отдел ноги. Его основу составляют 26 костей, а за подвижность отвечают суставы, сухожилия и связки. Ступни не только выполняют толчковую и балансировочную функции, но также играют роль рессор. Они принимают на себя вес всего тела и смягчают нагрузку на позвоночник, таз и нижние конечности. Любое нарушение в стопе немедленно проявляется неприятными ощущениями разной степени интенсивности: от легкого беспокойства до сильной боли, пронзающей все тело.
Диффузные боли в ступнях
Боль в стопе – распространенный недуг, с которым пациенты обращаются к травматологу, хирургу или ортопеду. Дискомфорт может быть общим (диффузным), охватывающим весь дистальный отдел конечности, или локализованным в определенном участке ступни. Распространенные по площади боли могут проявляться после тяжелой работы, длительной ходьбы, занятий спортом и других видов напряжения, однако иногда возникают и в спокойном положении, без предварительного перенапряжения ног.
Боль, которая связана с нагрузкой, но не имеет других клинических признаков, характерных для физической усталости, может быть связана с системными болезнями организма. Симптом нередко проявляется при патологическом недостатке кальция и может свидетельствовать о начальных стадиях таких болезней, как рахит, остеомаляция (размягчение костной ткани), старческий остеопороз. Характерным признаком при этом выступает болезненность всех костей стопы, которая проявляется при пальпации.
Длительная вынужденная неподвижность, вызванная постельным режимом, также может стать причиной диффузных болей в ступнях. Такая проблема связана не с патологией костной системы, а с ослаблением мышц и связок. Подобный болевой синдром возникает и при стремительном наборе массы тела либо долговременном физическом напряжении.
Посттравматический остеопороз – еще одна причина интенсивных болей в ступнях. При этой болезни пациент испытывает страдания даже в состоянии абсолютного покоя, опороспособность конечностей нарушается, а в тканях стоп происходят трофические изменения, вызванные воспалительным процессом. Болезнь развивается как осложнение в результате травм и хронических заболеваний голеностопа и стопы.
Острая боль, распространяющаяся на всю ступню, иногда возникает вследствие патологий сосудистой системы. Изменения могут носить как функциональный, так и органический характер, а интенсивность болевых ощущений – варьироваться от кратковременного резкого приступа до длительного дискомфорта, нарушающего качество жизни.
Заболевания местного характера
Местные боли ограничены определенными участками ступни. Причины неприятных ощущений могут быть обусловлены различными факторами. Задача специалиста – определить, почему болит стопа, и выбрать правильную тактику лечения.
Для первичного определения характера болезни производится пальпаторное исследование пораженной области. Топическая диагностика основана на последовательном надавливании пальцем на участки конечности в зоне дискомфорта. Такая методика позволяет выяснить локализацию воспалительного процесса и назначить дополнительное обследование (анализы, рентген, МРТ, КТ) для установления окончательного диагноза.
Какие состояния сопровождаются болевыми ощущениями в области стопы?
Плантарный (подошвенный) фасциит
Плантарный фасциит – один из наиболее распространенных факторов, вызывающих боль в подошве стопы. Неприятные ощущений при этой патологии локализованы в пятке и усиливаются при ходьбе.
Подошвенная (плантарная) фасция – это связка из соединительных волокон, которая объединяет пальцы ног с пяточной костью. Хронические микротравмы, которые случаются из-за повышенной нагрузки на пятку, приводят к воспалительным нарушениям в фасции и, как следствие, – болевому синдрому. Растяжение соединительной ткани вызывает не только острый дискомфорт в области пяточной кости, но и боль в своде стопы и посередине подошвы. Страдания особенно ощутимы после пробуждения, которому предшествовал длительный отдых.
- лишний вес;
- плоскостопие;
- подагра;
- заболевания суставов конечностей и позвоночника;
- травмирование пяточной кости.
- чрезмерные физические нагрузки.

Осложнением плантарного фасциита может стать разрастание костной ткани, называемое в народе «пяточной шпорой». Это выраженный косметический дефект, который сам по себе также может сопровождаться болевым синдромом. Боли в области шпоры возникают при распространении воспаления, вызванного фасциитом, в мягкие ткани вокруг нароста.
Лечение подошвенного фасциита направлено на снятие воспаления в очаге поражения и профилактику дальнейших повреждений. Если боль возникает в результате физических усилий, необходимо снизить нагрузку на ногу: прекратить упражнения, при которых усиливается давление на пятку, избегать длительной ходьбы и стояния.
Для улучшения амортизации необходимо носить ортопедические стельки, качественную спортивную обувь и модели с мягкой подошвой. В качестве медикаментозной терапии используются нестероидные противовоспалительные средства на базе Ибупрофена и Напроксена. Специальные упражнения для растяжки голени помогут улучшить гибкость связок и укрепить мышечный каркас.
Метатарзалгия
Метатарзалгией называют болевой синдром, который возникает в переднем отделе стопы. При этом состоянии болит нога в стопе и больно наступать на пальцы. Неприятные ощущения могут локализоваться ближе к области плюсневых костей II и III пальцев либо распространяться на всю подошву. Причины этого состояния бывают как нейрогенной, так и механической природы, однако все они сводятся к сдавливанию нерва.
- переломы стопы;
- врожденное или приобретенное плоскостопие;
- новообразования;
- вальгусная деформация;
- облитерирующий атеросклероз;
- осложнения операций на голеностопном суставе;
- повышенная двигательная активность.
С возрастом вероятность развития патологии увеличивается. Это связано с постепенным истощением жировой прослойки в области головки плюсневой кости, что приводит к воспалению суставной сумки.
Лечить метатарзалгию можно консервативными и хирургическими методами. При первых – ноге обеспечивают покой, назначают противовоспалительные препараты и подбирают ортопедические стельки. Оперативное вмешательство показано при осложнениях в виде опухолей и деформации суставов.
Неврома
Невромой (neuroma plantaris) называют доброкачественное утолщение ткани общего пальцевого нерва – периневральный фиброз. Типичная локализация новообразования – посередине между основанием III и IV пальцев стопы. Реже патологические изменения касаются других межплюсневых промежутков. Болезнь получила название неврома (синдром) Мортона. Поражается преимущественно нервная ткань одной конечности. Эти страдают представители обоих полов, но чаще – женщины пожилого возраста.
В начале заболевания пациента беспокоят средние по степени выраженности болевые ощущения, которым могут сопутствовать покалывание, онемение и жжение в подошве. Во время ношения тесной и неустойчивой обуви эти проявления усиливаются.
С развитием болезни клиническая картина ухудшается. Застарелая неврома тревожит человека постоянными болями, которые носят жгучий, стреляющий характер. Ощущения затрагивают уже не только ткани подошвы, но и пальцев. При ходьбе возникает иллюзия попавшего в обувь инородного тела.
При невроме не наблюдается специфических визуальных признаков, которые позволяли бы установить, почему болит подошва стопы. Однако при пальпации четко определяется локализация воспаления: середина пространства между основаниями пальцев напряжена и вызывает боль при нажатии. Подтвердить диагноз и исключить болезни с похожими симптомами (перелом, артрит) помогает МРТ или рентгенография.
- Консервативное лечение направлено на снижение механического давления на поврежденный нерв путем подбора комфортной обуви и проведения физиотерапевтических процедур. Дополнительно назначается медикаментозная терапия, которая включает прием анальгетиков и инъекции кортикостероидных препаратов.
- Оперативное вмешательство необходимо при неэффективности консервативных методов. В настоящее время практикуется два способа радикального излечения: полное или частичное удаление невромы с сохранением нерва либо искусственная остеотомия плюсневой кости с целью смещения ее головки и освобождения нерва.
Видео
Видео — Неврома стопы
Эритромелалгия
Эритромелалгия – неврологическое заболевание, которое поражает стопы у людей преимущественно после 40 лет. Характерные признаки этого состояния – интенсивная пекущая боль и гиперемия кожи на ограниченном участке дистального отдела конечности. Местно повышается температура кожных покровов, появляется отек.
Приступ может спровоцировать предварительное воздействие тепла, мышечное перенапряжение, сдавление, длительное вынужденное положение ноги. При охлаждении и в состоянии покоя боль отступает. Чтобы быстро купировать болевые ощущения, конечность можно приподнять – это стимулирует отток крови от области воспаления.
Болезнь изредка носит самостоятельный характер, но чаще всего имеет вторичную природу и сопровождает другие нарушения в организме.
Эритромелалгия развивается на фоне заболеваний, связанных с сердечно-сосудистой системой и органами кроветворения, к которым относятся:
- повышенное артериальное давление;
- тромбофлебит;
- неврома одного из нервов голени или стопы;
- полицитемия;
- тромбоцитоз;
- лейкемия.
Иногда эритромелалгия встречается как реакция на определенные лекарственные препараты (бромокриптин, фелодипин, нифедипин), а также как осложнение при заболеваниях инфекционной природы и отравлении грибами.
Лечение эритромелалгии производится консервативным способом. Из медикаментов применяют сосудосуживающие и успокаивающие средства, препараты кальция, витамин С, глутаминовую кислоту.
Плоскостопие
При плоскостопии ступня касается пола всей нижней поверхностью. Определить эту патологию проще всего по отпечатку стопы: в норме по линии внутреннего края должна быть выемка, которая занимает более половины подошвы посередине. Если ее нет, либо пространство слишком маленькое, речь идет о врожденном или приобретенном плоскостопии.
При этом состоянии ступни перестают должным образом выполнять амортизационную функцию. В результате ноги чрезмерно утомляются при движении, болит свод стопы при ходьбе, беге и стоянии, неприятные ощущения могут передаваться в тазобедренный сустав и позвоночник.
Причины приобретенного плоскостопия разнообразны.
- перегрузки нижних конечностей в период активного роста;
- продолжительное пребывание на ногах (в группе риска находятся парикмахеры, продавцы и другие люди, работа которых связана с вынужденным стоянием);
- продолжительное ношение тяжестей;
- излишний вес;
- травмы.

Травматическое уплощение и искривление стоп бывает следствием перелома щиколотки, плюсневых или таранной костей конечности.
При плоскостопии рекомендованы упражнения для усиления мышечного каркаса свода стопы и ношение ортопедической обуви. В детском возрасте заболевание достаточно легко поддается лечению. У взрослых полного восстановления свода добиться невозможно, однако состояние можно скорректировать. Для устранения болевого синдрома применяются анальгетики в сочетании с физиотерапевтическими процедурами (массажем, электрофорезом, магнитотерапией). Упражнения подбираются врачом индивидуально, исходя из степени плоскостопия и наличия сопутствующих заболеваний. Для улучшения мышечного тонуса назначают ванночки и гидромассаж.
Артрит
Артриты стопы – острые или хронические воспалительные процессы, которые поражают суставы дистального отдела ног. Причины болезни могут иметь ревматоидную или инфекционную природу, а также быть следствием подагры и механических травм.
Заболевание проявляется болью, нарушением подвижности во время ходьбы, покраснением и отечностью окружающих суставы мягких тканей. Болевые ощущения носят перманентный характер, возрастают во время даже небольшой физической нагрузки на ноги и уменьшаются после продолжительного отдыха. К характерным симптомам артрита относят утреннюю скованность. Пациенту больно ходить, походка становится прихрамывающей, могут ощущаться похрустывание и щелчки в суставах. В тяжелых случаях возникает визуально заметная деформация стопы.
Диагностика артрита стопы основана на осмотре дистального отдела конечностей, пальпации и лабораторных исследований. УЗИ суставов, рентген и МРТ позволяют установить точный диагноз.
- прием лекарственных препаратов, цель которого – этиопатогенетическое (направленное на причину заболевания) и симптоматическое лечение. Применяют анальгетики, местные и системные нестероидные противовоспалительные средства, а также внутрисуставные инъекции кортикостероидов;
- ограничение нагрузки на стопу;
- восстановительно-реабилитационные мероприятия;
- хирургическое вмешательство (эндопротезирование суставов и другие манипуляции, направленные на восстановление подвижности).
Мозоли и натоптыши
Мозоли – это участки ороговевшей кожи, которые образуются в местах сильного трения и механического давления. Между фалангами могут появляться мягкие мозоли, на внешней стороне мизинца – твердые. На подошвах мозоли часто приобретают вид натоптышей – грубых уплотнений в пяточной зоне, под фалангами, на внутренней стороне большого пальца.
В нормальном состоянии эти уплотнения защищают кожные покровы в наиболее уязвимых местах и не являются поводом для беспокойства. Медицинская проблема возникает, если мозоль начинает болеть, а ткани ее разрастаются. Неприятные ощущения возникают при ходьбе и усугубляются неудобной или неправильно подобранной обувью.
Если мозоли и натоптыши доставляют дискомфорт, необходимо подобрать обувь, наиболее щадящую для пораженного участка ноги. Для смягчения критических зон подошвы существуют специальные мягкие подушечки из специальных тканей, войлока, силикона и резины. Они подкладываются снизу и уменьшают давление на больной участок. Для защиты пальцев от трения друг от друга применяют межпальцевые прокладки и чехлы.
Для удаления подошвенной мозоли применяют салициловую кислоту, которую наносят на пораженный участок после предварительного размягчения в теплой воде. В амбулаторных условиях для удаления мозолей используется специальный инструмент, с помощью которого ороговевший участок аккуратно срезается со стопы.
Не рекомендуется самостоятельно срезать мозоли, особенно при наличии сахарного диабета и других заболеваний, при которых долго заживают раны.
Травмы стопы
Травматическое повреждение стопы может проявляться резкой болью при попытке стать на пострадавшую ногу.
- Растяжение мышц, связок, сухожилий. Повреждение случается во время ударов или неудачных резких движений.
- Переломы костей стопы. Наиболее подвержены травмированию фаланги. У спортсменов, танцоров и других людей с повышенной двигательной активностью распространен перелом сесамовидной кости стопы.
- Вывих стопы. Этот вид травмы подразумевает повреждение любого из суставов ступни: пальцев, плюсневых, предплюсневых костей, таранного сочленения.
- Тендинит – воспаление сухожилий, соединяющих кости и мышцы стопы. Может сопровождаться дистрофическими изменениями тканей. Факторы развития тендинита разнообразны, однако наиболее часто болезнь возникает в результате спортивной травмы.
- Резкая боль в подошве может быть следствием занозы или иного травмирования кожных покровов. В этом случае инородное тело следует удалить, а рану обработать антисептиком. При обширных ранениях, глубоком расположении занозы и наличии осложнений – обратиться к врачу.
Вывихи, переломы и растяжения стоп требуют немедленного обращения за квалифицированной медицинской помощью. Лечебные действия предполагают обездвиживание конечности и симптоматическую терапию.
Боли в стопах могут иметь различные причины, однако почти всегда неприятные ощущения доставляют человеку выраженный дискомфорт, а в тяжелых случаях – ухудшают качество жизни. Если болевой синдром не связан с физической усталостью, следует обратиться к врачу и выяснить причину недуга. Своевременная медицинская помощь и соблюдение рекомендаций специалиста помогут избежать осложнений и вернуть легкость при ходьбе.
(25.06.2019) Возможности современного оперативного лечения опорно-двигательного аппарата в Яковлевской ЦРБ
От 16% до 82% взрослого населения женского пола страдает этим заболеванием. У мужчин эта патология стопы гораздо реже встречается.
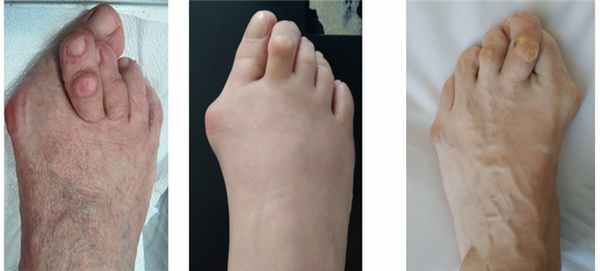
Примеры Hallus valgus
К чему готовиться при вальгусной деформации?
Вальгусная деформация первых пальцев стоп возникает у лиц трудоспособного возраста и характеризуется прогрессирующим течением.
Отклоненный палец и «шишка» резко меняют внешний вид стопы и образуют косметический дефект.
Возникают затруднения при подборе модельной обуви.
«Шишка» при натирании может болеть, развивается бурсит (воспаление слизистой сумки вокруг шишки).
Боль со временем станет постоянной, ограничивая спортивную и повседневную активность.
Постоянное давление I пальца станет причиной деформации других пальцев.
Без своевременного лечения появляется боль и в других отделах стопы, в области голеностопного сустава, нарушается походка.
Что происходит со стопой при Hallus valgus?
При опоре и ходьбе все кости, суставы и мышцы стопы работают как единое целое. Когда деформируется какая-то часть, это отражается и на остальные структуры в целом.
Несостоятельность сухожильно-связочного аппарата и нарушение равновесия мышц приводят к неправильному распределению нагрузки на стопе. Увеличивается нагрузка на определенные участки. По законам природы, для уменьшения нагрузки увеличивается площадь стопы.
Передний отдел распластывается, увеличиваются промежутки между плюсневыми костями, I плюсневая кость отклоняется внутрь, V плюсневая кость кнаружи, I палец смещается кнаружи, внутренний отдел поднимается и ротируется.
Своды стоп уплощаются, развивается плоскостопие. В результате головки 2-4 плюсневых костей опускаются вниз (в нормальной стопе они работают как клавиши). Их избыточное давление на мягкие ткани подошвы приводит к огрубению кожи и образованию натоптышей. В переднем отделе стопы может появиться боль (метатарзалгия).
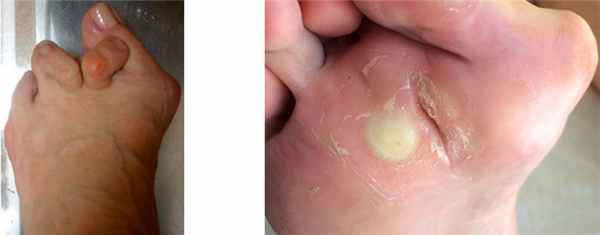
Постоянное давление на подошвенный пальцевой нерв может стать причиной появления жгучей боли и привести к образованию невромы Мортона. Развитие невромы приводит к ощущению жгучей боли.
Развитие поперечного плоскостопия, появление косточки, ощущение боли в области косточки являются частыми составляющими вальгусной деформации.
При вальгусной деформации I пальца стопы помимо хорошо заметных внешних изменений, происходят много изменений и внутри стопы.
Эти изменения хорошо видны при рентгенологическом исследовании – увеличение угла между I и II плюсневыми костями, отклонение I плюсневой кости кнутри, I пальца кнаружи, подвывих сесамовидных костей.
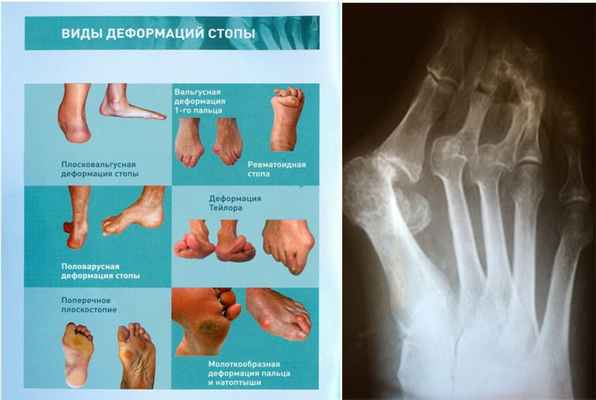
Слабость сухожильно-связочного аппарата. Индивидуальные особенности анатомического строения и формы стопы.
Плоскостопие (плоскостопие может быть без вальгусной деформации I пальца, а наоборот не бывает).
Ношение узкой, тесной обуви на высоком каблуке.
Эндокринные нарушения, гормональные изменения в женском организме, беременности.
Ожирение, большие физические (спортивные) нагрузки, длительное и постоянное нахождение на ногах.
Другие заболевания (синдром Марфана, Дауна, болезнь Шарот, церебральный паралич, ревматоидный артрит и другие патологии).
Отклонение I пальца кнаружи.
Появление шишки (косточки) у основания I пальца.
Боль в области шишки и в переднем отделе стопы.
Дискомфорт, неудобство при ношении обычной обуви.
Огрубение кожи на подошвенной поверхности ступни (натоптыши, омозолелость).
Если вы заметили внешнее изменение вашей стопы, вам необходима консультация ортопеда.
Какие профилактические меры надо применять?
Выявить плоскостопие на ранних стадиях – периодический осмотр ортопеда.
Ношение комфортной обуви: обувь должна быть широкой, на низком каблуке, из натуральных материалов.
Правильный подбор режима отдыха и работы: после длительного стояния на ногах обязательный отдых.
Ношение индивидуальных ортопедических стелек.
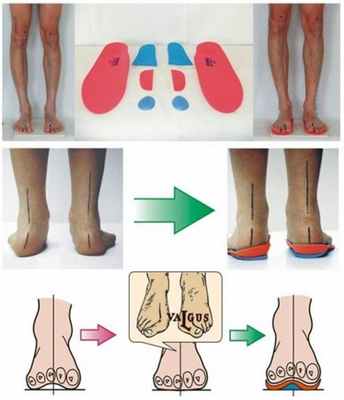
Как лечить вальгусную деформацию?
Консервативное лечение
Применяется при начальных стадиях, когда деформация не большая:
Применяют препараты НПВС.
Используют индивидуальные ортопедические стельки-супинаторы, силиконовые межпальцевые вкладыши, и другие устройства.
Лечебная гимнастика, ношение комфортной обуви.
Теплые ванночки с морской солью, массаж и физиотерапевтические процедуры.
Хирургическое лечение
Цель оперативного лечения заключается в устранении деформации, восстановление функции I плюснефалангового сустава, обеспечении хорошего косметического результата.
В настоящее время описаны около 400 методов хирургического лечения.
У нас метод хирургической коррекции выбирается индивидуально для каждого пациента. Мы используем современные методы хирургической коррекции деформации и новейшее оборудование.
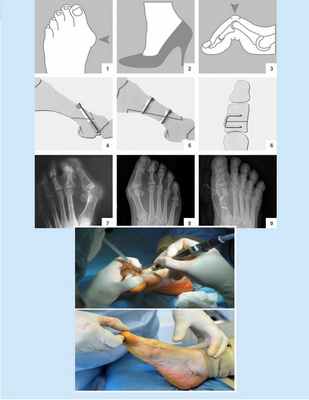
Хирургическое лечение показано при грубых деформациях стопы, неэффективности консервативного лечения. В зависимости от формы и степени поражения операция выполняется на мышцах, связках или костях.
Реабилитация и восстановление после операции
Срок полного восстановления после операции в среднем составляет от 4-8 недель.
За это время надо выполнить следующие рекомендации:
· Ходит в ортопедической обуви, которые разгружают передний отдел стопы (в туфлях Барука).
· В течение первых 2-3 недель ограничить ходьбу.
· Заниматься ЛФК – разработать движения в оперированных плюснефаланговых суставах.
· После перехода к обычной обуви и спадания отеков, носить индивидуальные ортопедические стельки.
Читайте также:
- Скуловые ячейки сосцевидного отростка. Ячейки пирамиды по Муре
- Топография седалищно-анальной ямки. Седалищно-анальная ямка.
- Пищевое отравление Campylobacter jejuni и его лечение
- Пузырный занос: причины, симптомы и лечение
- Течение лимфосаркомы средостения. Злокачественные сосудистые опухоли средостения
