Методы обследования ангиомиолипомы почки
Добавил пользователь Владимир З. Обновлено: 15.01.2026
Лучевая диагностика ангиомиолипомы почки
а) Терминология:
1. Сокращения:
• АМЛ
2. Синонимы:
• Гамартома или хорисгома почки
3. Определение:
• Доброкачественная опухоль почки, состоящая из аномальных кровеносных сосудов, гладких мышц и жирового компонента
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Солидное гетерогенное образование в коре почки у взрослых с макроскопическим жировым компонентом
• Размер:
о Различный: от нескольких миллиметров до более 25 см
• Другие общие признаки:
о Наиболее частое доброкачественное новообразование почки
о В 80% случаев обнаруживают случайно при визуализации
о В 90% случаев-односторонняя и одиночная: обычно не ассоциирована с комплексом туберозного склероза
о В 10% случаев-множественная и двусторонняя: обычно при наличии комплекса туберозного склероза
о У 20% пациентов с АМЛ почки имеется комплекс туберозного склероза
о У 80% пациентов с комплексом туберозного склероза обнаруживают ангиомиолипому (АМЛ)
о Комплекс туберозного склероза (болезнь Бурневилля):
- Ангиофибромы лица, околоногтевые фибромы
- Гамартома сетчатки
- Корковые туберы и субэпендимальные узлы
- Множественные ангиомиолипомы (АМЛ) почки
- Лимфангиолейомиоматоз:
Прогрессирующая кистозная болезнь легких
2. Рентгенологические признаки ангиомиолипомы почки:
• Экскреторная урография:
о Небольшая опухоль: четко определяемый рентген-прозрачный дефект
о Крупная опухоль: деформация собирательной системы
о Множественные рентген-прозрачные дефекты, связанные с туберозным склерозом
3. КТ при ангиомиолипоме почки:
• КТ без контрастирования:
о Гетерогенное образование с четкими контурами с макроскопическим жировым компонентом, растущее из коры почки:
- Признак «желобка»: АМЛ представляет собой треугольный или прямоугольный желобовидный дефект в коре
о Солидное гетерогенное образование в коре почки взрослых с преимущественно макроскопическим жировым компонентом -достоверный признак АМЛ:
- Достоверный признак жира: плотность ткани составляет - 10 HU или ниже:
Специфичность обнаружения жира возрастает с использованием более низких значений плотности
- Тем не менее, содержание жира варьирует
- 5% всех АМЛ содержат минимальное количество жира и не могут быть достоверно распознаны на КТ, пиксельном анализе или МРТ
о Ангиомиолипома (АМЛ) с низким содержанием жира часто гиперденсны по сравнению с нормальной паренхимой почки на КТ без контрастирования:
- Не служит достаточным основанием для постановки диагноза ввиду частичного совпадения признаков с ПКР
- Анализ КТ-гистограммы и пиксельное картирование не об-ладают достоверной точностью для дифференциальной диагностики АМЛ с минимальным содержанием жира и ПКР
о Кровоизлияние чаще встречают в крупных АМЛ (более 4 см)
о Редкие кальцификаты; при их наличии следует заподозрить наличие ПКР
• КТ с контрастированием:
о Различная техника контрастирования, основанная на составе опухоли
о При отсутствии макроскопического жирового компонента одно лишь контрастирование не позволяет отличить АМЛ от других опухолей почки:
- АМЛ с минимальным количеством жира обычно обладают гомогенным и длительным контрастированием в нефрогра-фическую фазу по сравнению с ПКР
- Тем не менее, дифференциальная диагностика остается затруднительной, поэтому требуется биопсия небольших солидных образований с минимальным содержанием жира
о Инвазия в почечную вену/НПВ при АМЛ исключительно редка о Кровоизлияние в результате разрыва АМЛ может распространяться в околопочечное пространство и ворота почки:
- Обширное кровоизлияние может затенять собой АМЛ на первичной КТ
• КТА (КТ-ангиография):
о Вокруг и в самой опухоли можно обнаружить дезорганизованные сосуды опухоли, аневризмы и псевдоаневризмы
4. МРТ при ангиомиолипоме почки:
• АМЛ обычно обладает гетерогенной ИС:
о Различное соотношение сосудов, мышц и жира
о Макроскопическое скопление жира: гиперинтенсивная на Т1-ВИ и Т2-ВИ
о Острое кровоизлияние
• Технологии МРТ для локализации жира:
о Подавление сигнала от жировой ткани (с выборочной частотой): потеря сигнала
о Визуализация в противофазу:
- Потеря сигнала на выходе из фазы:
Неспецифично; может возникать при различных типах новообразований почки
- Артефакт «индийских чернил»: потеря сигнала на участках соприкосновения жира и воды
- Артефакт химического сдвига: меняющиеся высоко- и низкоинтенсивные сигналы на выходе из фазы
• Предупреждение: светлоклеточный рак также теряет сигнал на противофазных последовательностях:
о Тем не менее, у светлоклеточного рака отсутствует артефакт «индийских чернил», и он не теряет сигнал на традиционных Т1 -последовательностях с подавлением сигнала от жировой ткани
• Постконтрастные Т1:
о Различное контрастирование в зависимости от состава опухоли:
- Гипоинтенсивное по сравнению с паренхимой почки
- Интенсивность сигнала, схожая с гиповаскулярным ПКР
о При отсутствии макроскопического жирового компонента контрастирование не позволяет достоверно отличить АМЛ от других доброкачественных и злокачественных образований почки
• ДВИ:
о Не позволяет отличить АМЛ от других образований почки
• АМЛ с минимальным содержанием жира (5% всех АМЛ):
о Часто невозможно отличить от ПКР
о ИС уменьшается на изображениях в противофазу оттканей, содержащих внутриклеточный жир:
- Неспецифично: снижение ИС на изображениях в противофазу также наблюдают при различных доброкачественных и злокачественных опухолях коры почки
о Меньший размер и гипоинтенсивный сигнал на Т2 по сравнению со светлоклеточным ПКР
5. УЗИ при ангиомиолипоме почки:
• Исследование в режиме серой шкалы:
о Классическая картина: четко определяемое, заметно гиперэхогенное образование по отношению к нормальной паренхиме почки с отсутствием акустической тени:
- Однако подгруппа АМЛ с минимальным содержанием жира обладает структурой от изо- до слегка гипоэхогенной; кроме того, у них отсутствует акустическая тень
- АМЛ с минимальным содержанием жира обычно гомогенные и изоэхогенные
о ПКР небольшого размера также может быть гиперэхогенным:
- АМЛ и ПКР невозможно отличить друг от друга на УЗИ
- Требуется дальнейшее исследование с помощью КТ, МРТ или биопсии
• Цветовая допплерография:
о Обнаружение псевдоаневризмы:
- Овоидные или округлые структуры, заполненные цветовым потоком, находящиеся внутри или рядом с АМЛ Цветовой поток имеет вид завихрения или в виде признака «инь-янь»
- Во время спектрального анализа шейки псевдоаневризмы обнаруживают классическую картину потока «из стороны в сторону»
• Энергетическая допплерография:
о Большинство АМЛ обладают «внутриопухолевой очаговой картиной»:
- Центральный внутренний поток, не распространяющийся к краям опухоли
о Напротив, большинство ПКР небольших размеров обладают смешанной периферической и проникающей картиной:
- Поток определяют в центре опухоли с распространением к ее краям/периферии
6. Ангиография:
• Опухоль с увеличенным сосудистым компонентом:
о Гиперваскулярное образование с неупорядоченными, длинными и извитыми сосудами о Мешковатые псевдоаневризмы
о Отсутствие артериовенозных шунтов
о Картина капиллярной нефрограммы в виде «солнечных лучей»
о Периферические сосуды в венозную фазу имеют вид «луковичной шелухи»
7. Рекомендации по визуализации:
• КТ без контрастирования с тонкими срезами-лучший метод для обнаружения слабовыраженного жира в опухоли
• Мультипланарная КТ или МРТ лучше всего определяет распространение опухоли
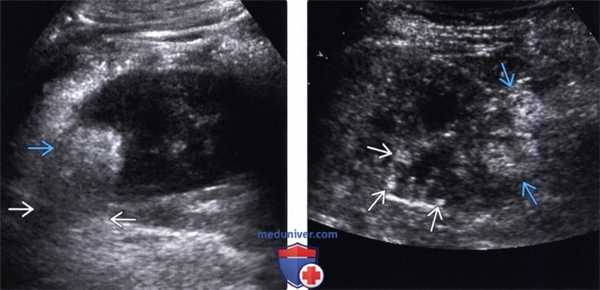
(Слева) MPT, Т2, аксиальная проекция: образование с ИС, схожей с жиром. Это образование растет из задней коры почки через небольшой дефект.
(Справа) МРТ, постконтрастное Т1, режим подавления сигнала от жировой ткани, аксиальная проекция: у того же пациента установлено, что образование теряет ИС в режиме подавления сигнала от жировой ткани. Выявлены дефект коры (признак «желобка») и питающий сосуд. (Слева) УЗИ правой почки в сагиттальной плоскости: округлое эхогенное образование в задней коре.
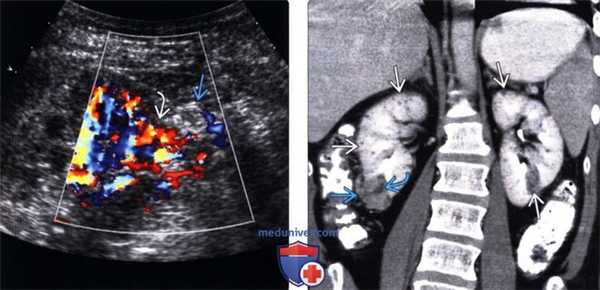
(Справа) КТ с контрастированием, аксиальная проекция: у этого же пациента выявлен дефект коры, из которого растет и распространяется в околопочечное пространство ангиомиолипомы (АМЛ). (Слева) КТ с контрастированием, аксиальная проекция: у женщины 61 года с туберозным склерозом выявлены двусторонние образования почек, некоторые из которых содержат явный жир (вследствие наличия АМЛ), а в других определяют кисты.
(Справа) КТ с контрастированием, коронарная реконструкция изображения: у того же пациента выявлены множественные двусторонние кисты и солидные образования (АМЛ) с жировыми и мягкотканными компонентами. Множественные и двусторонние АМЛ подтверждают наличие туберозного склероза.
в) Дифференциальная диагностика ангиомиолипомы почки:
1. Почечноклеточный рак:
• В данном образовании редко имеется жир:
о Вероятно вследствие замещения синуса/околопочечной клетчатки, некроза ткани или костной метаплазии
• Однако -30% ПКР размером менее 3 см имитируют АМЛ на УЗИ
• Если у АМЛ отсутствует жир, она часто имитирует ПКР
• Наличие кальцификатов/оссификатов в опухоли в большей степени характерно для ПКР
• Признаки на УЗИ, более характерные для ПКР, чем для АМЛ:
о Гипоэхогенный ободок
о Внутриопухолевые кисты
о Отсутствие акустической тени
о Гетерогенность
2. Околопочечная липосаркома:
• Крупная экзофитная АМЛ может имитировать забрюшинную липосаркому:
о Дефект паренхимы почки и увеличенные сосуды характеры для АМЛ
о Равномерное сдавливание почки и распространение за около-почечное пространство наиболее характерно для липосаркомы
• В редких случаях липосаркома растет из почки:
о Обычно она расположена под капсулой и имеет чечевицеобразную форму
3. Опухоль Вильмса:
• Детская опухоль почки, которая может содержать жир
• Если у ребенка имеется комплекс туберозного склероза, образование, скорее всего, представляет собой АМЛ:
о В противном случае следует заподозрить опухоль Вильмса
4. Метастазы в почках и лимфома:
• Обычно множественные мягкотканные образования
• Обычно возникает совместно с экстраренальным заболеванием
5. Онкоцитома почки:
• Четко определяемое образование гомогенной мягкотканной плотности:
о В редких случаях содержит скопления жира
• Наличие центрального звездчатого рубца характерно для онкоцитомы
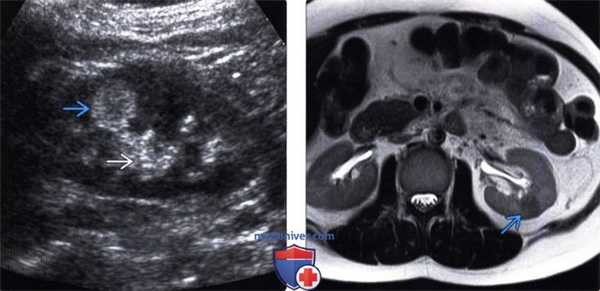
(Слева) УЗИ в сагиттальной плоскости: эхогенное образование верхнего полюса почки с признаками, характерными для ангиомиолипомы (АМЛ).
(Справа) КТ, постконтрастное изображение, аксиальная проекция: визуализировано образование жировой плотности в правом верхнем полюсе левой почки, которое соответствует эхогенному образованию, выявленному на предшествующем УЗИ. Такие признаки характерны для ангиомиолипомы (АМЛ). (Слева) КТ без контрастирования и с контрастированием, аксиальная проекция: слабовыраженные участки жира во множественных АМЛ правой почки. Обратите внимание на наличие простой кисты в левой почке.
(Справа) КТ с контрастированием, аксиальная проекция: у пациента с туберозным склерозом выявлены двусторонние контрастируемые образования (АМЛ с отсутствием явного жирового компонента). (Слева) КТ с контрастированием, аксиальная проекция: ангиомиолипома (АМЛ) в воротах правой почки.
(Справа) КТ с контрастированием, аксиальная проекция: у того же пациента обнаружен очаг жировой плотности в просвете правой почечной вены. Такие признаки характерны для инвазии ангиомиолипомы (АМЛ) в почечную вену.
г) Патология:
1. Общая характеристика:
• Этиология:
о Гамартома: доброкачественная опухоль, состоящая из аномального тканевого компонента, в норме образующим орган в котором локализована эта опухоль
о Хористома: доброкачественная опухоль, состоящая из тканей, которые в норме отсутствуют в данном органе:
- В случае АМЛ почки хористома служит более точным патологическим идентификатором, чем гамартома
• Ассоциированные аномалии:
о Туберозный склероз; лимфангиолейомиоматоз
о Эпителиодные АМЛ - редкая и агрессивная подгруппа:
- Опухоли с большим клеточным компонентом, состоящие из атипичных эпителиоидных клеток с минимальным количеством жира или его отсутствием
- Обычно крупные (более 9 см) опухоли, чаще болеют женщины (в 80% случаев)
- Окрашивается только меланом-ассоциированными маркерами
- в 33% случаев-местноинвазивные или метастатические: У крупных опухолей имеется более явная тенденция к метастазированию
2. Макроскопические и хирургические признаки:
• Сферическое дольчатое образование желтовато-серого цвета вследствие жирового компонента
• Многочисленные извитые артерии в опухоли:
о В стенках артерий определяют дезорганизованные гладкомышечные клетки, отсутствует эластичная мембрана
о Артерии вследствие этого склонны к появлению аневризм и разрывам
• Крупные опухоли используют дополнительное кровоснабжение из прилегающих артерий
• АМЛ с минимальным количеством жира (5% всех АМЛ) содержат только микроскопическое количество жира
3. Микроскопия:
• Различное количество ангиоидного (сосудистого), миоидного (гладкомышечного) и липоидного (жирового) компонентов
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Часто бессимптомное течение, случайная находка на визуализации
о Гематурия, боль в боку или пальпируемое образование
о Острая боль (спонтанное кровотечение, разрыв)
о Редко: артериальная гипертензия и хроническая почечная недостаточность:
- Обычно в том случае, когда большая часть одной или двух почек замещается опухолью
о Обнаруживают во время скрининга пациентов с туберозным склерозом на наличие ПКР
2. Демография:
• Возраст:
о Обычно старше 40 лет
• Пол:
о М:Ж=1:4
о АМЛ ассоциирована с туберозным склерозом (М:Ж = 1:1)
• Эпидемиология:
о Встречается в 0,3-3% случаев на вскрытии
о В 80% - изолированные (спорадические) случаи АМЛ
о В 20% случаев АМЛ ассоциированы с туберозным склерозом
3. Течение и прогноз:
• Осложнения:
о При размере АМЛ более 4 см у 70-80% пациентов появляются симптомы:
- Наиболее частые: кровотечение/разрыв, боль, эффект сдавливания
о Обычно доброкачественное течение, но редкие подгруппы могут быть агрессивными:
- Местно: инвазия в почечную вену/НПВ, возможна лимфаденопатия
- Эпителиодные АМЛ: в 33% случаев - местно-агрессивные или метастазирующие
• Прогноз:
о Большинство АМЛ протекают безболезненно и бессимптомно о Благоприятный прогноз при лечении
о Менее благоприятный прогноз при возникновении кровотечения и разрыва
4. Лечение ангиомиолипомы почки:
• Существуют разногласия по поводу того, как вести пациентов с АМЛ, у которых отсутствует клиническая картина
• Отсутствие клинической картины с размером опухоли менее 4 см:
о Консервативное; наблюдение под контролем визуализации через каждые 6-12 месяцев
• Наличие клинической картины или размер опухоли более 4 см:
о Катетерная эмболизация, частичная нефрэктомия или энуклеация
о Вероятность успеха более 90%
о Пациентам с туберозным склерозом, скорее всего, требуется лечение
о Материалы для эмболизации включают этанол, эмбосферы (микросферы), спирали (спиральные эмболы), пеноматериал
• Пациентов с кровотечением сначала обычно лечат с помощью эмболизации
• Постэмболизационный синдром: лихорадка, тошнота, рвота, боль:
о Возникает у большинства пациентов и обычно проходит через 72 часа после процедуры
• Радиочастотную абляцию выполняют при небольших образованиях
е) Диагностическая памятка. Советы по интерпретации изображений:
• Четко определяемое гетерогенное образование почки, содержащее макроскопический жировой компонент
• Признак «желобка»: АМЛ представляет собой небольшой географический дефект в коре почки
• Визуализация в противофазу:
о Потеря сигнала последовательности на выходе из фазы
о Артефакт «индийских чернил» на границе с почкой
о Артефакт химического сдвига: меняющиеся высоко- и низкоинтенсивные сигналы на выходе из фазы
• Наличие кальцификатов/оссификатов в опухоли в большей степени характерно для ПКР
Методы обследования ангиомиолипомы почки
а) Аббревиатура:
• Ангиомиолипома (АМЛ)
1. Общая характеристика:
• Важнейшие диагностические критерии:
о Очаговое внутрипочечное образование, содержащее большое количество жировой ткани
• Локализация:
о Корковое вещество
• Размер:
о От нескольких мм до очень крупных
• Гетерогенная группа доброкачественных опухолей с различными патологическими, рентгенологическими и клиническими свойствами
• Трехфазная гистопатология ангиомиолипомы (АМЛ): варьирующее количество дисморфных кровеносных сосудов, гладких мышц и жировой ткани; по рентгенологической классификации разделяется на «классическую» и «маложировую» формы:
о Классическая АМЛ: содержит жировую ткань, визуализируемую при лучевых методах исследования
о Маложировая АМЛ («АМЛ с минимальным содержанием жира»): недостаточное для выявления при обзорной КТ или МРТ количество жировой ткани; разделяется на три категории:
- Гиперденсивная АМЛ: преобладание гладкомышечного компонента; средний размер 3 см
- Изоденсивная АМЛ: равномерное содержание жира среди гладких мышц; визуализируется артефакт химического сдвига, имитирующий светлоклеточный почечноклеточный рак(ПКР)
- АМЛ с эпителиальными кистами: встречается крайне редко; кистозные образования и небольшое количество или полное отсутствие жировых клеток
• Эпителиоидная АМЛ: чрезвычайно редкий подтип
2. УЗИ при ангиомиолипоме почки:
• Серошкальное ультразвуковое исследование
о Эхогенность зависит от количества жировой ткани
о Классическая АМЛ: новообразование почки, изоэхогенное жировой клетчатке почечной пазухи
- Мелкая - Крупная: чаще многокамерная, имеет экзофитный рост
- Акустическое затенение в 21 -33% случаев АМЛ (отсутствует при ПКР)
- Гипоэхогенный край и внутриопухолевые кисты указывают в пользу ПКР
о Кровоизлияние в околопочечное и забрюшинное пространства при разрыве опухоли
• Цветовая допплерография
о Извитые расширенные сосуды, аневризмы
(Левый) На продольном ультразвуковом срезе визуализируется гиперэхогенная АМЛ в верхнем полюсе почки. Обратите внимание на незначительное заднее акустическое затенение.
(Правый) На продольном ультразвуковом срезе почки у пациента с туберозным склерозом визуализируется гиперэхогенная АМЛ с экзофитным ростом. Повышенная эхогенность коркового вещества почки сочетается с множественными мелкими гиперэхогенными очагами, представляющими собой более мелкие АМЛ.
3. КТ при ангиомиолипоме почки:
• Обзорная КТ:
о Классическая АМЛ: соответствует плотности жировой ткани - Внешний вид зависит от процентного содержания жировой ткани, кровеносных сосудов и гладкомышечных клеток
- Для выявления жировой ткани в исследуемой области могут потребоваться тонкие срезы или анализ гистограмм:
Жировая ткань при кровоизлиянии может не визуализироваться
о Маложировая АМЛ:
- Гиперденсивная АМЛ: повышенная плотность при КТ
- Изоденсивная АМЛ: плотность соответствует почечной ткани
о Кальцификаты при АМЛ встречаются крайне редко, следует подозревать ПКР
• КТ с контрастированием:
о Различная степень контрастирования в зависимости от количества жировой клетчатки и сосудистых компонентов
о Инфильтрирование опухолью нижней полой вены (НПВ) встречается редко
• КТА:
о Могут визуализироваться аневризматически расширенные сосуды
4. МРТ при ангиомиолипоме почки:
• Т1-ВИ:
о Классическая АМЛ: высокоинтенсивный сигнал, сигнал отсутствует в режиме жироподавления
• Т2-ВИ:
о Классическая АМЛ: сигнал изоинтенсивен жировой ткани, отсутствует в режиме жироподавления
о Маложировая АМЛ: низкоинтенсивный сигнал, не исчезает в режиме жироподавления
• Т1-ВИ с контрастированием:
о Различная степень контрастирования
• Артефакт химического сдвига:
о Артефакт черной границы на границе образования указывает на АМЛ; однако потеря сигнала от всего образования (который не подавляется в режиме жироподавления) может указывать на светлоклеточный ПКР или АМЛ
5. Ангиография:
• Сосудистая опухоль с длинными извитыми артериями и аневризмами, активное кровотечение встречается редко
• В настоящее время используется для эмболизации сосудов при кровотечении из АМЛ или для профилактики кровотечения в более крупной АМЛ
6. Рекомендации по визуализации:
• Важнейшие методы визуализации:
о КТ/МРТ имеют большую специфичность, чем УЗИ
о Ультразвуковое исследование может использоваться для скрининга и мониторинга АМЛ, в зависимости от телосложения
• Рекомендации по исследованию:
о После выявления при УЗИ гиперхогенных образований, следует дополнительно выполнить КТ или МРТ, с целью подтверждения наличия жировой ткани
о При обнаружении на Т2ВИ солидного, накапливающего контраст образования с низкой интенсивностью сигнала, следует предполагать АМЛ
(Левый) На продольном УЗ срезе с цветовой допплерографией у этого же пациента с туберозным склерозом визуализируется экзофитная гиперэхогенная АМЛ. Кровоснабжение АМЛ происходит из переходных сосудов.
(Правый) Фронтальный КТ срез в отсроченную фазу контрастирования у пациента с туберозным склерозом, визуализируется экзофитная АМЛ, преимущественно солидная, с немногочисленными участками жировой клетчатки. Визуализируются также множественные другие АМЛ, с наиболее крупной в верхнем полюсе левой почки.
1. Почечноклеточный рак:
• Может быть гиперэхогенным при УЗИ, но редко содержит жировую ткань:
о Жировая ткань обычно сочетается с крупноочаговой кальцификацией, тогда как при АМЛ кальцификаты встречаются редко
• ПКР может инфильтрировать почечную пазуху
• После абляции ПКР может замещаться жировой тканью, необходимо знать данные предшествующего обследования и анамнез
• После острого кровоизлияния бывает невозможно дифференцировать ПКР от АМЛ при отсутствии визуализации жировой ткани
2. Периренальная липосаркома:
• Крупная АМЛ с экзофитным ростом может напоминать липосаркому забрюшинного пространства
• Небольшое сдавливание почки и распространение в околопочечное пространство указывают в пользу липосаркомы
• Выявление расширенных/переходных сосудов почек и аневризм указывает на АМЛ
• Тонкая полоска паренхимы почки вокруг жировой опухоли или небольшой дефект коркового вещества на границе почки и опухоли указывают на АМЛ
3. Опухоль Вильмса:
• Опухоль почки, развивающаяся в детском возрасте, редко содержит жировую ткань
4. Онкоцитома почки:
• Солидная опухоль почки, редко содержит жировую ткань
• Гомогенное, гипо- или изоэхогенное новообразование с четкими контурами
• Центральный участок склероза нельзя точно визуализировать при УЗИ
5. Распространенный склероз коркового вещества:
• Гиперэхогенный дефект коркового вещества ± расширение прилежащей чашечки
6. Киста коркового вещества с кальциевой взвесью (КККВ):
• Округлое, гиперэхогенное, аваскулярное образование с артефактом реверберации, уровнем взвеси или акустическим усилением
(Левый) На продольном УЗ срезе левой почки визуализируется гиперэхогенное новообразование без затенения. Образование менее эхогенное, чем окружающая клетчатка почечной пазухи. Внешний вид неспецифичен, однако основными причинами являются АМЛ и ПКР. Требуется дообследование (КТ или МРТ).
(Правый) На аксиальном Т2 HASTE МР изображении без жироподавления у этого же пациента визуализируется низкоинтенсивный сигнал от опухоли. При частичной нефрэктомии подтвердился диагноз маложировой ангиомиолипомой (АМЛ).
1. Общая характеристика:
• Этиология:
о Семейство опухолей из периваскулярных эпителиоидных клеток (РЕСома)
• Генетические факторы:
о Ассоциирована с туберозным склерозом (ТС)
2. Макроскопические и хирургические особенности:
• Округлое, многокамерное, цвет от желтого до серого в зависимости от доли жировой ткани
3. Микроскопия:
• Классическая трехфазная АМЛ: сосудистые, жировые и гладкомышечные компоненты в различных пропорциях
• Маложировая АМЛ: может практически полностью состоять из гладкомышечных клеток
• Эпителиоидная ангиомиолипома: образована многочисленными атипичными эпителиоидными миоцитами с небольшим количеством жировой ткани или ее полным отсутствием
1. Проявления:
• Основные симптомы:
о В большинстве случаев либо обнаруживается случайно, либо при обследовании по поводу туберозного склероза
о Может проявляться симптомами острого живота, болями в боку или опухолевидным образованием, спонтанным кровотечением
о Гематурия
• Другие симптомы:
о Гипертензия и хроническая почечная недостаточность
2. Демография:
• Возраст:
о Средний: пятое десятилетие жизни
• Пол:
о Спорадические формы чаще встречаются у женщин (Ж:М = 3:1)
о При ТС-М:Ж=1:1
3. Эпидемиология:
о Наиболее распространенное доброкачественное солидное новообразование почки
о В 80% спорадическая форма, распространенность 0,2%, 4-6 десятилетия жизни; обычно одностороннее и одиночное
о В 20%, связано с ТС; средний возраст моложе; У 55-75% пациентов с ТС развитие АМЛ происходит к третьему десятилетию; любой подтип АМЛ, множественные и двусторонние, также сочетаются с лимфангиолейомиоматозом
4. Течение и прогноз:
• Медленно растущие опухоли
• Тенденция к ускорению роста при размере >4 см:
о Быстрый рост опухоли сопровождается усиленным ангиогенезом, что приводит к образованию новых сосудов, их расширению и развитию аневризм
о При размере > 4 см или размере аневризмы >5 мм исследовать на предмет риска кровотечения
• АМЛ, ассоциированная с ТС, обычно требует одного из методов лечения:
о Тенденция кускоренному росту (1,25 см/год) по сравнению со спорадической АМЛ (0,19 см/год)
о Рецидивирующие кровотечения чаще встречаются при ТС (43%), тогда как при спорадических АМЛ рецидивов обычно не происходит
• Осложнения: кровоизлияния и разрыв
• Прогноз:
о Обычно благоприятный после частичной или полной нефрэк-томии
о Неблагоприятный при кровотечении, разрыве, отсутствии лечения
5. Лечение ангиомиолипомы почки:
• При бессимптомном течении-консервативное лечение при отсутствии осложнений:
о Отсутствует консенсус по поводу того, какие бессимптомные АМЛ требуют динамического наблюдения
о Динамическое наблюдение не требуется при опухолях • Размер опухоли >4 см или наличие симптомов: селективная артериальная эмболизация или частичная нефрэктомия
• Лечение спонтанного кровотечения с помощью трансартериальной эмболизации
е) Диагностическая памятка. Следует учесть:
• Опухоль почки с четкими контурами
• Современная тактика требует подтверждения наличия жировой ткани при КТ или МРТ, поскольку ПКР также может быть гиперэхогенным при УЗИ
• Наличие заднего акустического затенения от новообразования почки при УЗИ говорит больше в пользу АМЛ, чем ПКР
• Внутриопухолевое кровоизлияние может маскировать небольшое количество жировой ткани и усложнять диагностику ПКР
Ангиолипома почки
Ангиолипома почки – это опухолевое образование неясной этиологии преимущественно доброкачественного характера. Крайне редко наблюдается инвазивный рост в сосуды или прорастание капсулы органа. Обычно протекает бессимптомно. При размерах более 4 сантиметров возможны боли в пояснице, гематурия, обнаружение при пальпации, при неоплазии более 5 см существует риск самопроизвольного разрыва с развитием забрюшинного кровотечения и клинической картиной «острого живота». Диагностика производится посредством УЗИ, МСКТ, МРТ, рентгеноконтрастной ангиографии, биопсии с гистологическим исследованием тканей. При бессимптомных формах лечение ограничивается наблюдением, по показаниям проводят хирургическое удаление.
МКБ-10
Общие сведения
Ангиолипома почки представляет собой доброкачественную опухоль, включающую в себя сосуды, жировую ткань и некоторое количество гладкомышечных клеток. Последнее обстоятельство стало основанием для синонимического названия данного образования – ангиомиолипома. Является достаточно распространенным опухолевым поражением выделительной системы, однако точные статистические данные неизвестны по причине большого количества бессимптомных форм патологии.
Причины
Этиология ангиолипомы почки остается невыясненной, достоверно даже неизвестно, имеет ли она врожденный или приобретенный характер. Удалось установить взаимосвязь между развитием опухоли и некоторыми генетическими заболеваниями (туберозный склероз), однако клиническое течение этих форм значительно отличается от спорадических образований. На основании многолетнего изучения множества больных было предложено несколько возможных механизмов развития ангиолипомы и теорий относительно причин ее возникновения:
- Хроническое воспаление. Новообразование довольно часто сочетается с хроническим гломерулонефритом, пиелонефритом, мочекаменной болезнью, что свидетельствует о возможном влиянии воспаления на процесс развития патологии. Противники этого мнения указывают, что сама опухоль может стать первичным провоцирующим фактором этих состояний.
- Влияние эндокринных сбоев. Ангиолипома почек часто регистрируется у женщин в климактерический период, когда возникают глобальные гормональные перестройки в организме. Описаны случаи резкого ускорения роста образования при беременности, что также объясняется влиянием изменившегося гормонального фона. Однако вызывают ли такие изменения опухоль почки или стимулируют рост уже имеющейся – достоверно не выяснено.
- Наследственный фактор. Патология сопровождает как минимум одно генетическое заболевание – болезнь Бурневилля-Прингла, при которой возникают множественные ангиолипомы в обеих почках. Относительно спорадических форм четкой наследственной передачи зафиксировать не удалось.
- Вирусная этиология. Предполагается, что опухолевый рост такого типа может стимулироваться определенным типом вирусов. Но на сегодняшний день данная теория не подтверждена экспериментально.
В научной среде существует общепризнанное мнение относительно основных факторов риска возникновения данной опухоли, в число которых входит женский пол, беременность, климактерический период, гормональные сбои, повышенный уровень женских половых гормонов у мужчин. Сочетание этих обстоятельств с воспалительными или метаболическими поражениями органов выделительной системы значительно увеличивает вероятность развития доброкачественного новообразования.
Патогенез
Патогенез ангиолипомы почки изучен немного лучше причин, вызывающих ее развитие, но и в отношении этого процесса имеется немало «белых пятен». Предполагается формирование опухоли из периваскулярных эпителиоидных клеток, окружающих кровеносные сосуды почек. Ее рост имеет экспансивный характер – образование давит на окружающие структуры органов выделения и деформирует их. При незначительных размерах (до 30-40 мм) это не отражается на функциях выделительной системы, поэтому не проявляется субъективными и клиническими симптомами. Появление признаков инвазивного роста (прорастание сосудов с развитием тромбоза, выход за пределы почечной капсулы) говорит об озлокачествлении новообразования. Очень редко следствием этого могут быть метастазы в регионарные лимфатические узлы.
Увеличение ангиолипомы свыше 40-50 мм приводит к сдавлению нервных стволов, из-за чего возникает болевой синдром. Опухолевые сосуды несостоятельны и часто повреждаются, кровь из них попадает сначала в чашечно-лоханочную систему почки, а оттуда в мочу, приводя к развитию гематурии. При значительных размерах новообразования в случае механических нагрузок (резкие движения, поднятие тяжестей) может произойти разрыв опухоли с возникновением кровотечения. Состояние сопровождается выраженной анемией, сильными опоясывающими болями в животе, ригидностью мышц брюшного пресса и требует срочного хирургического вмешательства.
Классификация
Широкая распространенность патологии на фоне мало выясненных причин ее развития стала поводом для разработки многочисленных систем классификации – на основе чувствительности к гормонам, наличия инвазивного роста, возраста появления и других критериев. Ни одна из перечисленных систем не получила широкого и общепризнанного распространения, так как они обладают массой недостатков. В современной урологии используют только одну классификацию ангиолипомы почки, где за основу взят известный этиологический фактор ее развития:
- Спорадический тип. Является наиболее распространенным, составляет 75-80% всех случаев заболевания. Неоплазия определяется при случайном ультразвуковом исследовании органов мочевыделительной системы, имеет небольшие размеры, характеризуется экспансивным ростом, бессимптомным течением. Поражение всегда одностороннее, образование одиночное.
- Наследственный тип. Включает опухоли, сопровождающие генетические заболевания. Обычно это синдром Бурневилля-Прингла (туберозный склероз) – аутосомно-генетическая патология из группы факоматозов. Она сопровождается множественными двухсторонними ангиомиолипомами почек и обуславливает примерно 20% случаев таких образований.
- Тип с невыясненной этиологией. Диагностируется редко (примерно 1-5% случаев), включает в себя все остальные виды ангиолипом выделительной системы. К нему относят множественные спорадические новообразования, опухоли с инвазивным ростом, неоплазии, сопровождающие другие онкологические заболевания почек.
Симптомы ангиолипомы почки
Из-за отсутствия болевых рецепторов в паренхиме почки для заболевания характерно преимущественно бессимптомное течение. Известны случаи артериальной гипертензии почечного генеза у больных с небольшими по размерам новообразованиями, но она может быть обусловлена другими механизмами. Явная симптоматика появляется в тот момент, когда опухоль начинает оказывать давление на капсулу почки, снабженную нервными окончаниями. Это проявляется длительными тянущими болями в пояснице, поначалу без определенной иррадиации в какую-либо сторону. По мере прогрессирования ангиолипомы почки боль концентрируется на стороне пораженного органа.
Одновременно с болевым синдромом возникает гематурия, которая сначала определяется только при лабораторном изучении мочи, а затем становится видна невооруженным глазом. Длительное течение заболевания приводит к развитию анемии и гипоальбуминемии. Иногда наблюдается затруднение оттока мочи вследствие блокировки участком ангиомиолипомы с развитием почечной колики. Резкое усиление боли, ее распространение на всю область живота, бледность и тахикардия являются признаками разрыва новообразования и забрюшинного кровотечения. При таких симптомах больного необходимо срочно доставить стационар для оказания хирургической помощи.
Продолжительность течения патологии велика – бессимптомная стадия может занимать много лет, длиться вплоть до смерти больного по естественным причинам. Период от появления первых болезненных ощущений до возникновения макрогематурии также занимает много месяцев и даже лет. Медленное прогрессирование и незначительность проявлений ангиомиолипомы, с одной стороны, позволяют назначать длительное наблюдение вместо хирургического лечения, а с другой – приводят к позднему обращению больных к специалисту.
Осложнения
Самым частым осложнением ангиолипомы почки является разрыв опухоли – неоплазия богата сосудами с хрупкими стенками, поэтому их повреждение приводит к обильным, долго не останавливающимся кровотечениям. Кровоизлияние происходит в забрюшинное пространство или (реже) в ЧЛС, проявляется гематурией, грозит развитием шока в результате кровопотери и раздражения брюшины. Редкой формой отдаленного осложнения патологии является малигнизация опухоли – она приобретает инвазивный характер роста и способность к метастазированию. В результате прорастания стенки венозных сосудов возможна их эмболия и нарушения кровообращения в почках.
Диагностика
Определением наличия новообразования и его типа занимается врач-уролог в тесной кооперации с онкологом. Часто ангиолипома почки выявляется случайно в ходе профилактического ультразвукового исследования или других диагностических манипуляций, при которых оценивается структура органов выделения. Для уточнения характера образования, его размеров, локализации, взаимоотношений с окружающими тканями используется целый ряд методик:
- Пальпаторное исследование. Если ангиомиолипома имеет размеры свыше 5-ти сантиметров, ее можно обнаружить при обычной пальпации почек больного. Кроме подтверждения наличия неоплазии никаких других данных этот метод не дает.
- Ультразвуковые исследования. УЗИ почек обнаруживает опухоль в виде однородного эхогенного образования различных размеров. Посредством допплерографии (УЗДГ почек) можно подтвердить сосудистый характер новообразования, выявить возможные повреждения и разрывы сосудов.
- Мультиспиральная компьютерная томография.МСКТ почек с контрастом является золотым стандартом в определении положения и размеров ангиолипомы. При плановой операции по удалению опухоли такое исследование при отсутствии противопоказаний входит в обязательную предоперационную подготовку.
- Магнитно-резонансная томография.МРТ почек используют как альтернативу МСКТ при подготовке к хирургическому вмешательству или для определения размеров и структуры неоплазии. Ангиомиолипома выявляется как умеренно гиперденсивное округлое образование в почке.
- Биопсия почки и гистологическое изучение. Является эталоном при уточнении характера опухоли, часто используется для окончательного подтверждения диагноза. Забор образцов производится посредством эндоскопического оборудования под контролем УЗИ или рентгеноскопических методик. При микроскопии выявляются сосудистый и жировой компоненты с примесью гладкомышечных волокон.
- Генетическое исследование. Проводится в случае подозрения на наличие туберозного склероза. Диагностика заключается в автоматическом секвенировании последовательностей генов TSC1 и TSC2, мутации которых приводят к развитию болезни Бурневилля-Прингла.

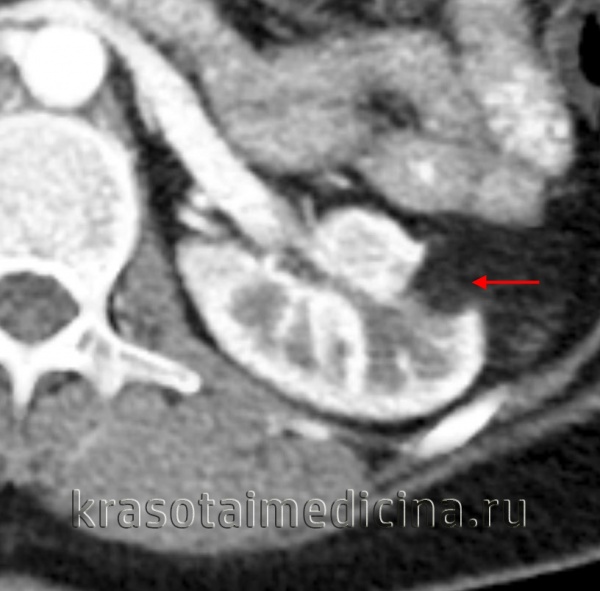
КТ ОБП и забрюшинного пространства. Объемное образование жировой плотности (-80…-90 ед. Хаунсфилда), деформирующее наружный край левой почки
Базовые клинические анализы (исследование крови, мочи, измерение артериального давления, оценка функциональной активности почек) играют второстепенную роль в диагностике патологии. При бессимптомном наличии ангиолипомы почки эти исследования практически не указывают на заболевание. В случае выраженных размеров опухоли в ОАМ обнаруживается гематурия и протеинурия, анализ крови выявляет железодефицитную анемию. Биохимия крови может подтверждать наличие гипоальбуминемии.
Лечение ангиолипомы почки
При размерах ангиомиолипомы мерее 40-50 миллиметров, отсутствии выраженной анемии и гематурии лечение не назначается – рекомендуется только наблюдение у уролога или нефролога один раз в полгода с проведением профилактического УЗИ. Показано соблюдение оптимального питьевого режима, снижение нагрузки на выделительную систему, при наличии сопутствующих заболеваний почек – их правильное полноценное лечение. Если ангиолипома почки имеет значительные размеры или становится причиной нарушений (боли, анемия) – назначается хирургическое удаление новообразования. Тип и объем операции зависят от ряда факторов:
Методика хирургического лечения может видоизменяться в зависимости от размеров ангиолипомы, наличия сопутствующих нарушений, состояния больного. Срочная жизнеспасающая операция по остановке забрюшинного кровотечения на фоне разрыва опухоли также часто сопровождается ее удалением. В редких случаях метастазирования в лимфатические узлы удалению подвергаются и они. Консервативных методов лечения ангиомиолипом почек не существует.
Прогноз и профилактика
Ангиолипома почки характеризуется благоприятным прогнозом из-за своего крайне медленного развития и доброкачественного характера роста. Назначенное после выявления опухоли и подтверждения ее типа наблюдение у нефролога позволяет своевременно обнаружить любые негативные изменения в течении патологии. Благодаря этому хирургическое устранение осуществляется вовремя, до развития тяжелых осложнений. По статистике, оперативное лечение требуется менее трети пациентов от всех наблюдаемых по этому поводу у специалиста. У остальных больных новообразование ничем не проявляет себя на протяжении всей жизни.
2. Ангиомиолипома почки/ Матвеев В. Б., Матвеев Б. П., Волкова М. И.// Вестник РОНЦ им. Н. Н. Блохина РАМН. - 2002.
3. Криоабляция ангиомиолипомы почки/ И.И. Абдуллин, Р.Р. Фатихов, Н.Г. Кешишев, И.А. Шадеркин, Н. Щербинин// Экспериментальная и клиническая урология. - 2010. - №4.
4. Эндоваскулярное и хирургического лечение ангиомиолипомы почки, осложненной кровотечением/ Р.А. Хвастунов, П.В. Мозговой, Р.В. Земцов, С.А. Мелешкин// Волгоградский научно-медицинский журнал. - 2017.
Ангиомиолипомы почек
1 ГБУЗ «Городская поликлиника № 24», Санкт-Петербург.
2 ГАУЗ «Кемеровская областная клиническая больница» им. С.В. Беляева.
Введение
Ангиомиолипома (АМЛ) является самой распространенной доброкачественной опухолью почек. Впервые была описана в 1902 г. W. Fischer. Согласно определению, АМЛ почки представляет собой высокоактивную сосудистую опухоль, как правило доброкачественную, состоящую из клеток эндотелия, гладких мышц и жировой ткани (рис. 1).
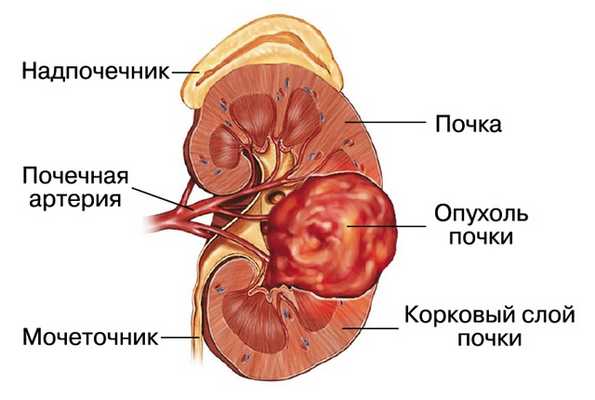
Рис. 1. Ангиомиолипома почки (графическое изображение).
В 80–90% случаев образования являются самостоятельным заболеванием. В остальных случаях ассоциированы с другой патологией, например туберозным склерозом или лимфангиолейомиоматозом.
Туберозный склероз – аутосомно-доминантное генетическое заболевание, приводящее к появлению доброкачественных опухолей (гамартом) во внутренних органах, повреждению кожи. Комплекс туберозного склероза (болезнь Бурневилля–Прингла) включает в себя ангиофибромы лица, околоногтевые фибромы, гамартому сетчатки, корковые туберы и субэпендимальные узлы, множественные АМЛ почки [5, 6].
Лимфангиолейомиоматоз – полисистемное заболевание, характеризующееся прогрессирующей кистозной деструкцией легочной ткани, поражением лимфатической системы и появлением опухолевидных образований (ангиомиолипом) органов брюшной полости с генетической основой [4].
Этиология и патогенез развития АМЛ до сих пор остаются малоизученными. К факторам, предрасполагающим к развитию спорадических АМЛ, причисляют женский пол, возраст, беременность, гормональные изменения (динамика роста АМЛ во время беременности могут свидетельствовать о гормонозависимой природе опухоли) [1–3].
Частота встречаемости АМЛ составляет от 12 до 30 случаев на 100 тыс. населения.
Общая распространенность в мире предположительно может составлять от 0,3 до 3,0% по данным разных авторов [1–3], у женщин АМЛ встречается в 2–3 раза чаще, чем у мужчин.
У пациентов, страдающих туберозным склерозом, в 90% случаев выявляются множественные двусторонние АМЛ почек. В свою очередь, до 20% всех выявляемых АМЛ сопровождают туберозный склероз [5, 6].
Более 90% АМЛ – асимптомные, а самым серьезным осложнением у таких пациентов является кровоизлияние, встречающееся менее чем в 2% случаев.
Классификация
Широкая распространенность АМЛ в клинической практике привела к многочисленным попыткам создать разнообразные классификации, среди которых были попытки систематизировать опухоль по чувствительности к гормонам, наличию признаков инвазии, дебюту заболевания и др.
В настоящее время в рутинной практике используется классификация по известному этиологическому фактору:
- Спорадический тип. Является наиболее распространенным, составляет 75–80% всех случаев заболевания. Образование обнаруживается при случайном ультразвуковом исследовании (УЗИ) органов мочевыделительной системы, характеризуется бессимптомным течением.
- Наследственный тип. Включает опухоли, сопровождающие генетические заболевания. Наиболее часто встречается синдром Бурневилля–Прингла (туберозный склероз) – аутосомно-генетическая патология из группы факоматозов. Она сопровождается множественными двусторонними АМЛ почек и обусловливает примерно 20% случаев таких образований.
- Тип с невыясненной этиологией. Диагностируется редко, не чаще 1–2% случаев. К данному типу относятся множественные спорадические новообразования, опухоли с инвазивным ростом.
Гистологическая классификация: типичная (трехфазная), атипичная (монофазная). Большинство АМЛ содержат все три компонента (расширенные кровеносные сосуды «-ангио»; гладкомышечные клетки «-мио» и зрелые адипоциты «-липо») и, таким образом, являются трехфазными опухолями. Однако в некоторых АМЛ превалирует какой-то один компонент (монофазные опухоли).
Радиологическая классификация. Согласно радиологической классификации, АМЛ почки может быть с большим содержанием жира, минимальным его содержанием и без выявляемого жира.
Клиническая картина заболевания
Как правило, спорадические АМЛ являются случайной находкой при УЗИ в возрасте от 30 лет и старше. Иногда рост опухоли может сопровождаться неинтенсивными болями со стороны поражения. Причем в отличие от других доброкачественных опухолей, при АМЛ болевой синдром не связан с давлением опухоли на ткань почки. Предполагают, что боль возникает в результате кровоизлияния внутри самой АМЛ.
Клинические проявления чаще всего связаны со спонтанным забрюшинным кровотечением, которое может привести к шоку у трети пациентов.
Диагностика
Лучший диагностический критерий – обнаружение солидного гетерогенного образования с макроскопическим жировым компонентом в коре почки у взрослых.
Обзорная рентгенография, экскреторная урография, сцинтиграфия, ангиография в настоящее время используются при подозрении на АМЛ чуть реже, поскольку имеют крайне низкую специфичность.
При экскреторной урографии небольшая АМЛ проявляется наличием рентгенопрозрачного дефекта, и если образование имеет большие размеры, то определяется деформация собирательной системы.
Ангиография может быть полезна при наличии в АМЛ увеличенного сосудистого компонента: выявляется гиперваскулярное образование с множественными хаотично расположенными извитыми сосудами и мешковатыми псевдоаневризмами.
Среди лучевых методов диагностики АМЛ почки УЗИ используют как базовый метод, включая дуплексное исследование, контрастное УЗИ, УЗ-эластографию.
Возможно ли обойтись лишь УЗИ у пациента с АМЛ почки, не проводя дополнительных исследований (МСКТ, МРТ, биопсии)? Согласно одному из метаанализов, чувствительность УЗИ составляет 99%, однако специфичность – лишь 43%. Необходимо учесть, что более чем в 50% случаев как АМЛ может выглядеть почечно-клеточный рак (ПКР). Поэтому КТ или МРТ обязательны для постановки диагноза АМЛ.
КТ с контрастированием и МРТ с контрастированием являются основными методами диагностики АМЛ. Биопсия используется в спорных случаях для определения тактики ведения и объема оперативного вмешательства и не является рутинным методом.
Одной из проблем диагностики АМЛ с низким содержанием жира является то, что лучевые характеристики образования могут не отличаться от ПКР. Это относится как к КТ, так и МРТ: ни динамическое контрастирование, ни изображения с химическим сдвигом, ни диффузионно-взвешенные изображения и карты коэффициента измеряемой диффузии не дают надежной информации.
Ультразвуковое исследование
При классической картине АМЛ в почке определяется гиперэхогенное (по отношению к паренхиме почки) образование с четкими контурами, не дающее акустической тени, округлой формы, акустическая плотность которого соответствует плотности жировой ткани, структура опухоли однородная во всех отделах (рис. 2, 3).
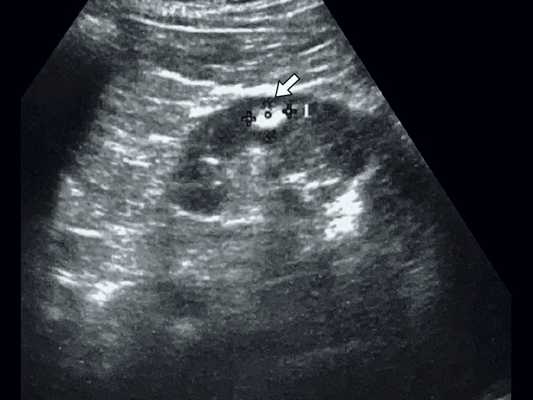
В паренхиме почки визуализируется гиперэхогенное образование с четкими контурами, небольшого размера, без акустической тени.
Трудности в диагностике новообразований почки (клиническое наблюдение)
Урологическая клиника им. И.М. Фронштейна Московской медицинской академии им. И.М. Сеченова.
Москва, Россия.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Опухоли почек составляют 2-3% всех злокачественных новообразований человека (R. Amato и соавт., 2006) и являются одной из наиболее актуальных проблем урологии. Вероятность обнаружения данной патологии в последнее десятилетие возрастает, что связано как с повышением заболеваемости злокачественными образованиями, так и с ранней доклинической диагностикой. Увеличение частоты выявления онкологических больных с образованиями в почках возможно благодаря внедрению новых методов диагностики (ультразвуковое исследование - УЗИ, магнитно-резонансная томография - МРТ, компьютерная томография) и повышению их информативности (S. Ramsey, 2005), что дало возможность выбирать различную лечебную тактику.
Приводим клиническое наблюдение, в котором ошибка в морфологической структуре опухоли почки могла привести к ошибке в тактике лечения и задержке по времени оказания необходимой медицинской помощи пациенту, что могло отразиться на дальнейшем течении заболевания и жизни больного.
Больной Ш. поступил в клинику 11.01.07 г. с диагнозом: опухоль правой почки сТ3аN0M0(?). Ангиомиолипома левой почки, киста левой почки. Клинические проявления заболевания отсутствовали. При амбулаторном ультразвуковом обследовании было выявлено образование в правой почке. Пациент был госпитализирован в урологическую клинику Московской медицинской академии им. И.М. Сеченова для обследования и лечения.
При осмотре состояние больного удовлетворительное, температура 36,6°С. Кожные покровы обычной окраски и влажности. Язык чистый, влажный. Дыхание свободное, через нос, ЧД 18/мин, ЧСС 76/ мин, АД 130/80 мм рт.ст. Живот мягкий, безболезненный во всех отделах. Перитонеальные симптомы отрицательные. Симптом Пастернацкого отрицательный с обеих сторон. Дизурии нет.
Анализ крови: л. - 7,9 тыс., эр. - 5,0 млн, Hb - 146 г/л, СОЭ - 7 мм/ч, глюкоза - 5,0 ммоль/дл, креатинин - 1,2 мг/дл, мочевая кислота - 7,4 мг/дл, азот мочевины - 12 мг/дл. Анализ мочи: pH - 5,0, уд. вес - 1020, л. - 0-1 в поле зрения, эр. - единицы в поле зрения. Проба по Зимницкому: уд. вес 1010 - 1020, V - 1200 мл.
Данные УЗИ: правая почка с четкими неровными контурами, размером 12,5х6,5 см, подвижная при дыхании. Паренхима верхнего сегмента почки толщиной 1,6 см. В нижнем сегменте почки, преимущественно экстраренально определяется округлое образование повышенной эхоструктуры, до 3 см в диаметре. Подвижность почки 2 см.
Левая почка с четкими неровными контурами, размером 11,5х5,5 см. Паренхима однородная, толщиной до 1,7 см. Чашечно-лоханочная система не дилатирована. На границе верхнего и среднего сегментов определяется округлое образование повышенной эхогенности, 1,7 см в диаметре. Подвижность почки - до 2 см (рис. 1).
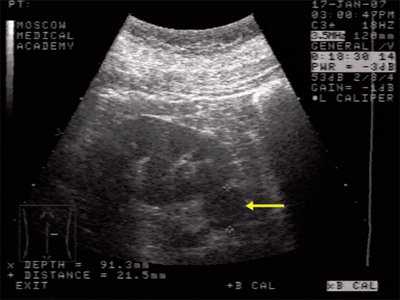
Рис. 1. Ультрасонограмма - стрелкой указано округлое образование в нижнем сегменте почки.
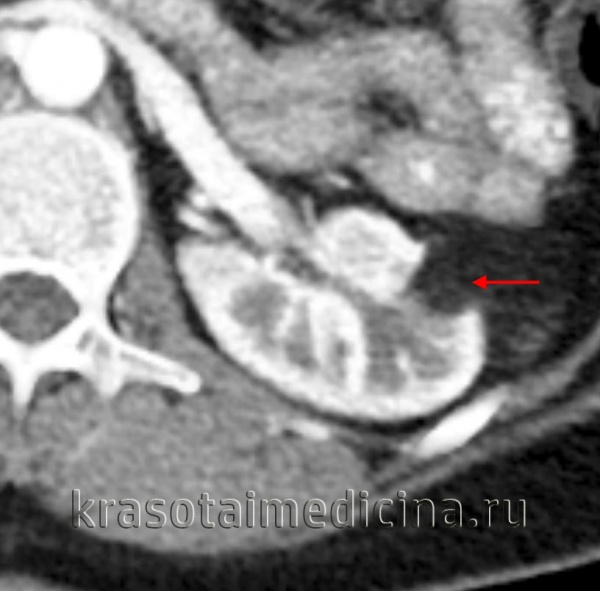
При МСКТ в нижнем сегменте правой почки экстраренально определяется округлое образование диаметром 3 см, неоднородной повышенной плотности, с четкими ровными контурами, не накапливающее контрастный препарат (плотность до контрастирования 63 ед.Н., после контрастирования 64 ед.Н) - осложненная киста (рис. 2). В верхнем сегменте левой почки киста 1,5 см, в среднем ангиомиолипома до 1,8 см в диаметре.
Рис. 2. Мультиспиральная компьютерная томография (МСКТ) - стрелкой указано образование в нижнем сегменте правой почки.
Читайте также:
- Синдром Ганзера - клиника, диагностика, лечение
- Микроуровень нейроциркуляторной дистонии. Органно-тканевой уровень нейроциркуляторной дистонии
- КТ брюшной полости при мононуклеозе
- Позные и локомоторные рефлексы спинного мозга. Шагательные движения
- Рентгенограмма, МРТ при синдроме верхней апертуры грудной клетки
