Миелиновые нервные волокна диска зрительного нерва
Добавил пользователь Alex Обновлено: 21.01.2026
Наследственные атрофии зрительного нерва при неврологических и системных болезнях
а) Аутосомно-доминантная атрофия зрительного нерва и сенсоневральная тугоухость. Описано несколько семей с аутосомно-доминантной атрофией зрительного нерва, сочетающейся с глухотой. Во многих из этих семей не наблюдается других системных или неврологических аномалий. В некоторых, но не во всех этих семьях было выявлено носительство мутаций гена ОРА1, которые в других семьях вызывают изолированную нейрооптикопатию. В одной итальянской семье был идентифицирован новый локус хромосомы 16 (16q21-q22), обозначенный ОРА8, предварительные исследования указывают на то, что в патогенезе также может играть роль митохондриальная дисфункция.
В голландской семье, наследующей доминантную атрофию зрительного нерва и глухоту, мутации ОРА1 были исключены, но была выявлена ранее неизвестная миссенс-мутация гена WFS1 хромосомы 4 (4р16.1), в локусе, мутации которого обычно вызывают аутосомно-рецессивный DIDMOAD-синдром, он же синдром Wolfram, характеризующийся синдромальной нейрооптикопатией, сахарным диабетом, несахарным диабетом и тугоухостью. Аналогично в другой семье, наследующей доминантную атрофию зрительного нерва с тугоухостью и нарушением регуляции глюкозы, при анализе мутаций были исключены мутации генов ОРА1, ОРАЗ, ОРА4 и ОРА5, но была выявлена новая миссенс-мутация гена WFS1 (синдрома Wolfram).
В других семьях доминантной атрофии зрительного нерва и глухоте сопутствовали атаксия, слабость конечностей или полинейропатия. Может встречаться тяжелое ухудшение слуха при рождении и задержка речевого развития, или же умеренная медленно прогрессирующая тугоухость. Была предложена аббревиатура CAPOS (cerebellar ataxia, areflexia, pes cavus, optic atrophy, sensorineural deafness — мозжечковая атаксия, арефлексия, полая стопа, сенсоневральная тугоухость), но данная нозология все еще генетически не определена. Возможно, во многих из этих семей наследуемые сложные синдромы являются формами «доминантной атрофии зрительного нерва плюс», вызванной мутациями OРА1, но ясно, что синдромальное сочетание доминантной атрофии зрительного нерва и тугоухости является генетически гетерогенной группой состояний.
б) Аутосомно-доминантная атрофия зрительного нерва, глухота, офтальмоплегия и миопатия. Сочетание аутосомно-доминантной атрофии зрительного нерва, глухоты, птоза, офтальмоплегии, дистаксии и миопатии должно вызывать подозрение о наличии «доминантной атрофии зрительного нерва плюс» и является показанием для анализа на мутации гена ОРА1 хромосомы 3. Ухудшение зрения обычно начинается в первом десятилетии жизни и прогрессирует до значений от 20/30 до 20/400, главным образом вследствие нейрооптикопатии, но также могут выявляться аномалии на электроретинограмме. Сенсоневральная тугоухость манифестирует в первом или втором десятилетии жизни и прогрессирует.
Офтальмоплегия и миопатия развиваются в среднем возрасте. Эта патология представляет собой митохондриальное заболевание, развивающееся вследствие ядерных генетических аномалий.
в) Аутосомно-доминантная атрофия зрительного нерва с рано развивающейся катарактой. В двух семьях из Франции наблюдалось наследуемое по аутосомно-доминантному типу сочетание атрофии зрительного нерва и рано развивающейся катаракты. Мутации гена ОРА1 были исключены, но были выявлены патогенные мутации гена ОРАЗ хромосомы 19 (19q13.2-q13.3), локус этих мутаций обычно вызывает синдром Costeff, синдромальную нейрооптикопатию, наследуемую по аутосомно-рецессивному типу. При скрининговых исследованиях на мутации ОРА3 по поводу моносимптомных доминантных атрофий зрительного нерва в различных семьях не удалось выявить какие-либо патогенные варианты ОРАЗ; вероятно, мутации ОРАЗ, вызывающие доминантную атрофию зрительного нерва, встречаются крайне редко.
г) Аутосомно-рецессивная атрофия зрительного нерва в сочетании с прогрессирующей нейродегенерацией и 3-метилглютакониковой ацидурией III типа (синдром Costeff). При этом аутосомно-рецессивном синдроме, чаще всего встречающемся в еврейских семьях Ирака, тяжелая атрофия зрительного нерва сопутствует экстрапирамидным расстройствам, когнитивным нарушениям, повышению в моче уровня 3-метилглютакониковой кислоты и повышению в плазме уровней 3-метилглютаровой кислоты. Вызывающий заболевание ген был локализован на хромосоме 19 (19q13.2—q13.3) и получил название ОРА3.
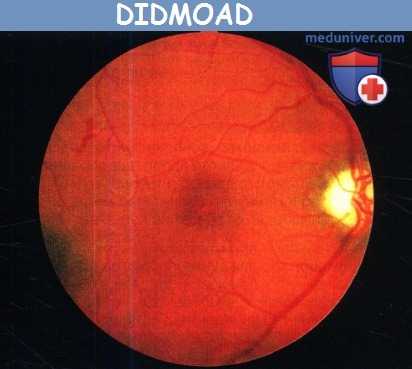
DIDMOAD. Диск зрительного нерва атрофичен,
видны ретинальные кровоизлияния, вызванные сахарным диабетом.
д) Аутосомно-рецессивная атрофия зрительного нерва в сочетании с ювенильным сахарным диабетом, несахарным диабетом и тугоухостью (синдром Wolfram). Этот синдром включает в себя ювенильный сахарный диабет и прогрессирующее ухудшение зрения на фоне атрофии зрительного нерва, почти всегда сопровождающихся несахарным диабетом, нейросенсорной тугоухостью или и тем, и другим (вследствие чего был предложен эпоним DIDMOAD — diabetes insipidus, diabetes mellitus, optic atrophy, deafness, т. e. несахарный диабет, сахарный диабет, атрофия зрительного нерва, глухота).
Сахарный диабет развивается в течение первого или второго десятилетия жизни и обычно предшествует развитию атрофии зрительного нерва. Однако у нескольких пациентов атрофия зрительного нерва и ухудшение зрения являлись первыми проявлениями синдрома. На ранних стадиях заболевания острота зрения может оставаться нормальной, несмотря на легкую дисхроматопсию и атрофию зрительного нерва. На поздних стадиях развивается тяжелое ухудшение зрения. При периметрии выявляются генерализованное сужение и центральные скотомы поля зрения. Всегда развивается тяжелая атрофия зрительного нерва, может наблюдаться маленькая или средних размеров экскавация ДЗН. И ухудшение слуха, и несахарный диабет дебютируют в первом или во втором десятилетии жизни и могут протекать в очень тяжелой форме. У половины пациентов присутствует атония мочевыводящих путей, сопровождающаяся рецидивирующими инфекциями мочевых путей, нейрогенным недержанием и даже смертельными осложнениями.
Другие системные и неврологические нарушения включают в себя атаксию, осевую ригидность, судороги, стартл-миоклонус, тремор, нарушение моторики желудочно-кишечного тракта, нарушение вестибулярных функций, центральное апноэ, нейрогенный коллапс верхних дыхательных путей, птоз, катаракту, пигментную ретинопатию, ирит, снижение слезопродукции, зрачки Adie, офтальмоплегию, недостаточность конвергенции, паралич вертикального взора, нистагм, умственную отсталость, психиатрические нарушения, маленький рост, первичную гонадную атрофию, другие эндокринные аномалии, аносмию, мегалобластную и сидеробластную анемию, аномалии при электроретинографии и повышение содержания белка в цереброспинальной жидкости. При лучевых исследованиях и на вскрытии у некоторых пациентов выявляются обширные атрофические изменения и мальформации развития коры, что указывает на диффузное нейродегенеративное расстройство с преимущественным поражением среднего мозга и моста. Если синдром сопровождается анемией, терапия тиамином может облегчить анемию и снизить потребность в инсулине.
В нескольких семьях методом анализа сцепления удалось локализовать ген синдрома Wolfram на хромосоме 4 (4р16.1), который был обозначен как WFS1; были описаны точечные мутации и делеции этого гена. Продукт данного гена — вольфрамин — белок эндоплазматического ретикулума, участвующий в регуляции уровня внутриклеточного кальция. Идентифицирован второй вызывающий синдром Wolfram ген, локализованный на другом плече хромосомы 4 (4q22-24), он получил обозначение CISD2. У больных наблюдается повышенная кровоточивость и пептические язвы. Нокаут гена CISD2 у мышей вызывает развитие Wolfram-подобного синдрома, сопровождающегося преждевременным старением вследствие поражения митохондрий. В общем, многие из сопутствующих аномалий, описанных при синдроме Wolfram, обычно встречаются у пациентов с предположительно митохондриальной патологией, особенно у больных с синдромами хронической прогрессирующей наружной офтальмоплегии.
На основании этих данных было высказано предположение, что фенотип Wolfram, возможно, представляет собой не специфическую аномалию, а является проявлением различных патогенных ядерных или митохондриальных генетических дефектов, в конечном итоге запускающих общий механизм митохондриальной дисфункции. К тому же большинство случаев синдрома Wolfram классифицировались как спорадические или наследуемые по рецессивному типу, последний вывод делался на основании экспрессии синдрома у сиблингов (что, как сейчас известно, также соответствует и материнскому типу наследования).
е) Спастическая параплегия, атрофия зрительного нерва и нейропатия (синдром SPOAN — spastic paraplegia, optic atrophy, neuropathy). Аутосомно-рецессивное нейродегенеративное заболевание было описано клинически как сочетание непрогрессирующей врожденной атрофии зрительного нерва, дебютирующей в младенческом возрасте спастической параплегии, дебютирующего в детстве прогрессирующего поражения двигательных и чувствительных аксонов, дебютирующей в третьем десятилетии жизни дизартрией, выраженных слуховых стартл-реакций, прогрессирующих контрактур суставов и деформации позвоночника. Выявлено сцепление с хромосомой 11q13, но патогенный ген все еще не установлен.
ж) Врожденная мозжечковая атаксия, умственная отсталость, атрофия зрительного нерва и аномалии кожи (congenital cerebellar ataxia, mental retardation, optic atrophy, skin abnormalities— CAMOS). Непрогрессирующая аутосомно-рецессивная врожденная атаксия в сочетании с атрофией зрительного нерва, тяжелой умственной отсталостью и аномалиями строения кожи; заболевание сцеплено с локусом хромосомы 15 (15q24-q26), но патогенный ген все еще не выявлен.
з) Глухота, дистония и нейрооптикопатия (deafness, dystonia, optic neuropathy—DDON, синдром Mohr-Tranebjaerg). Это Х-сцепленное заболевание манифестирует в старшем детском возрасте сенсоневральной тугоухостью, дистонией и атаксией, после чего в возрасте около двадцати лет наблюдается атрофия зрительного нерва, а до пятидесяти лет развиваются снижение интеллекта и психиатрические нарушения. Прогноз для зрения неблагоприятный, большинство пациентов слепнут в возрасте около сорока лет. Причиной заболевания являются мутации гена TIMM8АХ-хромосомы (Xq22), продукт гена локализуется в межмембранном пространстве митохондрий. Было выявлено нарушение биохимических процессов в митохондриях.
и) Осложненная наследственная инфантильная атрофия зрительного нерва (синдром Behr). Описание синдрома Behr включает в себя манифестирующую в детстве атрофию зрительного нерва, в сочетании с различными нарушениями пирамидного тракта, атаксией, умственной отсталостью, недержанием мочи и полой стопой. Синдром обычно наследуется по аутосомно-рецессивному типу, поражаются представители обоего пола. Ухудшение зрения, от умеренного до тяжелого, обычно развивается в возрасте младше десяти лет, часто сопровождается нистагмом. В большинстве случаев по прошествии периода детства патология не прогрессирует. При лучевых исследованиях выявляются диффузные симметричные изменения белого вещества. У некоторых пациентов с синдромом Behr клиническая картина может напоминать проявления наследственной атаксии. Вероятно, синдром Behr является гетерогенным заболеванием, развивающимся вследствие различных этиологических, в том числе генетических, факторов.
к) Прогрессирующая энцефалопатия с отеком, гипсаритмия и атрофия зрительного нерва (синдром РЕНО — progressive encephalopathy with edema, hypsarrhythmia, optic atrophy). Описаны прогрессирующая энцефалопатия, манифестирующая в первые полгода жизни, вслед за которой развиваются тяжелая гипотония, судороги с гипсаритмией, тяжелая умственная отсталость, гиперрефлексия, транзиторный или персистирующий отек лица и тела, атрофия зрительного нерва. Последняя обычно выявляется на первом или втором году жизни, часто наблюдается нистагм. Дефект метаболизма еще не установлен; вероятно, заболевание наследуется по аутосо-мно-рецессивному типу. Данную патологию можно считать формой синдрома Behr, который, вероятно, представляет собой гетерогенную группу заболеваний.
л) Нейрооптикопатия как проявление наследственных дегенеративных заболеваний или патологии развития. Нейрооптикопатия может сопутствовать различным наследственным дегенеративным заболеваниям или системным нарушениям развития. В таблице ниже перечислены основные проявления наиболее часто встречающихся из них.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Миелиновые нервные волокна диска зрительного нерва
Миелинизация афферентных зрительных путей начинается в латеральном коленчатом теле на пятом месяце гестации и завершается к родам у решетчатой пластинки. Олигодендроциты, ответственные за миелинизацию волокон ЦНС, в норме в сетчатке отсутствуют. При гистологических исследованиях было подтверждено наличие предполагаемых олигодендроцитов и миелина в зонах миелиновых нервных волокон и их отсутствие вне этих зон.
При вскрытии миелиновые волокна сетчатки выявляются приблизительно в 1% глаз и у 0,3-0,6% офтальмологических пациентов при плановом обследовании.
Миелиновые нервные волокна обычно выглядят как продольно исчерченные пучки у верхнего и нижнего полюса диска зрительного нерва. При этом из-за проминенции измененных частей диска и перекрывания волокнами краев диска и нижележащих кровеносных сосудов аномалия может симулировать отек ДЗН.
Дистально волокна формируют неправильную веерообразную фигуру. В пределах зоны миелинизации иногда видны мелкие щели или участки нормального глазного дна. В 17-20% случаев выявляются двусторонние миелиновые нервные волокна. В 19% случаев они не соприкасаются с диском зрительного нерва. Изредка на периферии сетчатки с носовой стороны от ДЗН выявляются изолированные пучки миелиновых нервных волокон.
Патогенез миелиновых волокон остается не выясненным, но у животных со слабо выраженной или отсутствующей решетчатой пластинкой обычно имеется глубокая физиологическая экскавация и обширная миелинизация нервных волокон сетчатки, тогда как у животных с хорошо развитой решетчатой пластинкой наблюдается абсолютно плоский диск зрительного нерва (ДЗН) и отсутствие миелинизации сетчатки, что позволяет предположить несколько возможных механизмов патогенеза:
1. Наличие дефекта решетчатой пластинки, позволяющего олигодендроцитам проникать на сетчатку и вырабатывать миелин.
2. Возможно, количество аксонов по сравнению с размером склерального канала невелико, и имеется достаточно пространства, чтобы миелинизация продолжалась и в полости глаза. В глазах с периферическими изолированными пучками миелиновых нервных волокон, нарушение сроков формирования решетчатой пластинки позволяет олигодендроцитам проникать в сетчатку и мигрировать в слое нервных волокон, пока они не достигнут зоны относительно низкой плотности нервных волокон, где продолжается миелинизация.
3. Позднее развитие решетчатой пластинки может создавать условия для миграции олигодендроцитов в ткани глаза.
Обширная односторонняя (или, редко, двусторонняя) миелинизация нервных волокон может сопровождаться близорукостью высокой степени и рефракционной амблиопией. У таких пациентов миелин перекрывает большую часть, если не полностью, окружности диска. В макулярной области (хотя и свободной от миелина) также обычно выявляются аномалии — ослабление рефлекса или дисперсия пигмента. Состояние макулярной области, вероятно, является наиболее точным прогностическим фактором эффективности окклюзионной терапии.
Миелиновые нервные волокна могут сопутствовать синдрому Gorlin (множественных базальноклеточных невусов) и аутосомно-доминантной витреоретинопатии, сопровождающихся врожденным ухудшением зрения, двусторонней обширной миелинизацией слоя нервных волокон сетчатки, тяжелой дегенерацией стекловидного тела, близорукостью высокой степени, дистрофией сетчатки, ночной слепотой и деформациями конечностей.
Миелиновые нервные волокна могут наследоваться по аутосомно-доминантному типу. Описаны изолированные случаи миелиновых нервных волокон в сочетании с аномальной длинной зрительного нерва (при оксицефалии), дефектами решетчатой пластинки (косой диск зрительного нерва), дисгенезом переднего сегмента и нейрофиброматозом 2 типа. Хотя миелиновые нервные волокна могут сопутствовать нейрофиброматозу, многие авторы считают такое сочетание сомнительным.
Изредка зоны миелинизации нервных волокон могут возникать по прошествии младенческого возраста и даже во взрослом возрасте. Вероятно, в таких случаях обычной причиной этой аномалии является травма глаза (тупая травма глаза в одном случае и фенестрация оболочек зрительного нерва — в другом).
Возможно, при таких повреждениях возникает дефект решетчатой пластинки, достаточный для проникновения олигодендроцитов в сетчатку. Миелиновые нервные волокна могут исчезать при поражении аксонов.
Односторонняя близорукость высокой степени с миелиновыми нервными волокнами. Миелиновые нервные волокна.
А. Легкая степень. Б. Тяжелая степень.
Псевдозастойный диск зрительного нерва
Аномальное проминирование диска зрительного нерва — основной диагностический признак застойного диска зрительного нерва у детей.
Друзы, погруженные в ткань диска зрительного нерва — наиболее частая форма псевдозастойного диска зрительного нерва (ДЗН), их необходимо дифференцировать от других причин псевдозастоя, таких как дальнозоркость, миелиновые нервные волокна, эпипапиллярная глиальная ткань и гиалоидные тракции диска.
а) Друзы диска зрительного нерва. Слово «друзы», немецкого происхождения, первоначально означало опухоль, отек или припухлость; пятьсот лет назад оно стало использоваться в горном деле для обозначения заполненной кристаллами полости в горной породе. Изредка используются другие термины; гиалиновые тела и коллоидные тела.
Друзы могут быть очень похожи на застойный диск зрительного нерва и сопровождаться дефектами поля зрения и единичными кровоизлияниями. Такая картина представляет собой диагностическую проблему. Нераспознанные погруженные в ткань ДЗН друзы, вызывающие проминенцию диска, могут стать поводом для лишних диагностических исследований.
Представление о друзах как о причине, а не следствии сопутствующих аномалий диска, лежит в основе нашего анализа сопутствующих осложнений (например, несовпадение дефектов поля зрения и локализации видимых друз диска,— факт, ставящий многих в тупик). Эволюция друз диска зрительного нерва и результаты гистологических исследований свидетельствуют о том, что друзы развиваются вследствие дегенерации аксонов, хронической слабо выраженной ней-рооптикопатии, протекающей в течение десятилетий.
Lorentzen обследовал 3200 детей — пациентов офтальмолога и у одиннадцати из них выявил друзы диска зрительного нерва (встречаемость 0,34%). Встречаемость увеличивается в десять раз среди членов семей пациентов с друзами ДЗН. Friedman et al. обследовали 737 трупов и у 15 выявили друзы диска зрительного нерва. Друзы часто мелкие и лежат в глубине ткани зрительного нерва. Семейные друзы наследуются по аутосомно-доминантному типу. У чернокожих Америки друзы встречаются редко. Не доказано, что друзы связаны с дальнозоркостью. В двух третях случаев видимые друзы диска зрительного нерва двусторонние; друзы, погруженные в ткань ДЗН — в 86% случаев.
У детей с друзами были описаны неуклюжесть, низкая обучаемость и неврологические нарушения, но впоследствии эти сочетания не подтвердились.
б) Офтальмоскопическая картина у детей. Большинство случаев псевдоотека диска зрительного нерва у детей вызваны погруженными в ткань диска зрительного нерва друзами. Диск проминирует, его края нечеткие или неразличимы. Может отмечаться серая или желто-белая диспигментация проминирующего диска. С возрастом друзы диска обычно становятся более заметными. В среднем в возрасте 12,1 лет становятся заметными отдельные гиалиновые тела; у более старших детей диск часто имеет фестончатый контур вследствие того, что частично погруженные друзы выступают из краев диска в перипапиллярную сетчатку.
Погруженные в ткань диска зрительного нерва друзы лучше всего видны у края диска зрительного нерва (ДЗН), где они формируют неровный бугристый («lumpy-bumpy») контур. Выступающие друзы чаще всего локализуются на носовой стороне диска зрительного нерва. Поверхностные друзы выглядят как желтоватые округлые полупрозрачные тельца, часто образующие более или менее крупные скопления. Они могут возникать поодиночке, образовывать гроздьевидные скопления или сливаться в конгломераты; размеры друз варьируют от мелких точек до нескольких диаметров вен. При прямом освещении центральная область каждой отдельной друзы светится, а ее край может выглядеть как блестящее кольцо.
При непрямом освещении светом, сфокусированном на перипапиллярной сетчатке, друзы светятся равномерно, за исключением более яркой полукруглой краевой зоны на стороне, противоположной световому пятну («обратная тень»). Наряду с мелким размером диска зрительного нерва и отсутствием физиологической экскавации, отмечаются сосудистые аномалии диска. Крупные сосуды сетчатки более многочисленны и часто извиты. Для них характерно раннее ветвление и деление на три или четыре ветви. Цилиоретинальные артерии встречаются чаще, с частотой от 24,1 % до 43%.
В трети глаз развивается перипапиллярная атрофия или патология пигментного эпителия. Иногда встречаются венозные петли сетчатки или аномальные ретиноцилиарные сосудистые шунты. В отличие от застойного ДЗН, идущие по поверхности диска сосуды сетчатки не скрыты отечными тканями. Однако вены сетчатки могут быть несколько расширены, и у 75% детей с псевдозастойным диском зрительного нерва отсутствует венозный пульс.
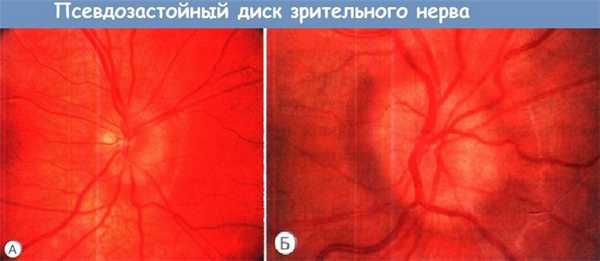
(А) Псевдозастойный ДЗН с погруженными в ткань диска друзами.
(Б) Обратите внимание на отсутствие экскавации и проминирование, ограниченное краями диска, увеличение количества сосудов сетчатки,
проходящих по его поверхности и не скрытых отечной тканью, и четкий световой рефлекс внутренней пограничной мембраны по краю диска.
в) Дифференциальная диагностика погруженных в ткань диска друз и застойного диска зрительного нерва (ДЗН). Дифференциальная диагностика псевдозастойного ДЗН, связанного с погруженными в ткань диска друзами, от застоя диска (или от других форм отека диска зрительного нерва) может быть трудной, но существуют несколько клинических признаков, помогающих различать эти два состояния. При застойном ДЗН отек распространяется на перипапиллярную сетчатку и скрывает перипапиллярные ретинальные сосуды. При псевдозастойном ДЗН наблюдается четко отграниченный иногда сероватый или бледно-желтый проминирующий диск; сосуды не скрыты, перипапиллярная сетчатка не изменена.
При отеке диска вследствие застоя или других причин перипапиллярный слой нервных волокон становится серым или мутным. При погруженных в ткань диска друзах световой рефлекс перипапиллярного слоя нервных волокон остается четким, проминирующий диск часто окружен перипапиллярным световым полукольцом, отражающимся от вогнутой внутренней пограничной мембраны, окружающей проминирующий диск. При застое ДЗН этот полулунный световой рефлекс отсутствует из-за дифракции света рыхлыми перипапиллярными аксонами. При друзах диска изредка наблюдаются единичные нитчатые кровоизлияния в ДЗН или субретинальные кровоизлияния, но экссудаты, ватообразные очаги, гиперемия и венозный застой отсутствуют.
г) Флюоресцентная ангиография. До введения флюоресцеина может наблюдаться аутофлюоресценция выступающих друз. Затем отмечается истинная нодулярная гиперфлюоресценция, соответствующая локализации друз. Гиперфлюоресценция, обычно умеренная, начинается в артериовенозной фазе и продолжается в поздние фазы. Может наблюдаться более выраженная поверхностная капиллярная сеть диска в зонах над погруженными в ткань ДЗН друзами. Поздние фазы характеризуются минимальным размыванием друз, которые могут или постепенно «угасать», или продолжать флюоресцировать (прокрашивание). В отличие от застойного диска, не наблюдается видимого просачивания красителя вдоль крупных сосудов. Иногда выявляются венозные аномалии (венозный застой, извитость вен и ретиноцилиарные венозные шунты) и прокрашивание стенки перипапиллярных вен.
д) Лучевая диагностика псевдозастойного диска зрительного нерва (ДЗН). Дифференциальной диагностике псевдозастойного ДЗН при погруженных в ткань диска друзах и застоя диска способствуют результаты КТ и ультразвукового исследования, позволяющие выявить кальцинаты в ткани проминирующего диска зрительного нерва. Ультразвуковое В-сканирование более информативно при выявлении друз диска, чем КТ (и чем фотографирование с целью выявления аутофлюоресценции).
е) Гистология. Друзы диска зрительного нерва локализуются кпереди от lamina cribrosa; больше нигде в ткани мозга они не встречаются. Они представляют собой гомогенные округлые отложения, часто образующие более крупные дольчатые агломераты. Отдельные друзы обычно имеют концентрически ламеллярную структуру, не имеют капсулы и не содержат клеточных элементов или клеточного детрита. Наибольшая концентрация друз отмечается в носовой половине диска. Наблюдается атрофия аксонов зрительного нерва, прилегающих к крупным скоплениям друз.
ж) Патогенез. Первым наследственным фактором, приводящим к развитию друз, является меньший, чем в норме, размер склерального канала. Перипапиллярная склера формируется уже после завершения развития зрительного стебля. Мезенхимальные элементы склеры проникают в глиальный каркас примитивной решетчатой пластинки и усиливает ее коллагеном. Аномальное прорастание склеры и/или мембраны Bruch в развивающийся зрительный стебель приводит к сужению размера канала выхода аксонов зрительного нерва из полости глаза. Отсутствие центральной экскавации ДЗН пораженного глаза объясняется плотной упаковкой аксонов.
Часто друзы сначала выявляются по краям диска зрительного нерва, возможно, это объясняется тем, что ригидные края склерального канала могут препятствовать аксональному транспорту. Следует обратить внимание на низкую встречаемость друз диска зрительного нерва у чернокожих американцев, у которых отмечается большая площадь ДЗН и, следовательно, меньше вероятность плотной упаковки аксонов.
з) Глазные осложнения. Несмотря на постепенную дегенерацию аксонов зрительного нерва в течение всей жизни, у большинства пациентов с псевдозастойным ДЗН процесс протекает бессимптомно. У многих развиваются дефекты поля зрения (выявляемые в 71-87% глаз). Другие редкие, но все же встречающиеся, аномалии включают в себя поверхностные и глубокие кровоизлияния в ткани ДЗН или в прилегающих к нему оболочках, перипапиллярную субретинальную неоваскуляризацию, ишемическую нейрооптикопатию, перипапиллярную центральную серозную хориопатию и острое снижение остроты центрального зрения.
и) Сопутствующие системные аномалии. Системные расстройства, которым сопутствует псевдозастойный ДЗН, включают в себя синдром Down, синдром Alagille, синдром Denny, наследственную нейрооптикопатию Leber, мукополисахаридоз, синдром линейного сального невуса, глазничный гипотелоризм и трисомию 13q-. Системные расстройства, связанные с видимыми друзами диска зрительного нерва включают в себя пигментный ретинит, эластическую псевдоксантому, мигренозные головные боли и пигментную паравенозную ретинохориоидальную атрофию.
Видимые друзы диска. Дополнительные методы исследования; у пациента с псевдозастойным диском зрительного нерва (ДЗН) и погруженными в ткань диска друзами видны кальцинаты.
(А) Компьютерная томограмма (предоставлено Stephen С. Pollock, MD). (Б) Ультразвуковое В-сканирование.
Миелиновые волокна диска зрительного нерва
Это редко встречающаяся врожденная аномалия (1% в популяции), при которой от диска зрительного нерва в разные стороны, подобно лепесткам, расходятся белые пучки миелина. Миелиновые волокна в сочетании с миопией впервые описаны F. Berg (1914).
Миелинизация нервных волокон зрительного нерва начинается в области перекреста на 7-м месяце гестации, распространяется по направлению к глазу и завершается у lamina cribrosa в течение первого месяца после рождения. В норме миелинизированные нервные волокна зрительного нерва обычно не проходят дистальнее заднего края решётчатой пластинки. Миелиновые волокна встречаются, если миелинизация продолжается за пределы решетчатой пластинки. Наиболее правдоподобным объяснением этого факта является гетеротопия олигодендроцитов или глиальных клеток в слой нервных волокон сетчатки.
Существует другая гипотеза, согласно которой миелин распространяется в сетчатку через врожденный дефект в решетчатой пластинке. B.Straatsma и соавт. (1978) не обнаружили в ходе морфологических исследований дефекта решетчатой пластинки, поэтому вторая версия о патогенезе миелиновых волокон кажется менее вероятной.
G.S. Baarsma (1980) сообщил о развитии миелиновых волокон у 23-летнего мужчины. Глазное дно этого пациента было сфотографировано 7 годами ранее во время обследования у офтальмолога в связи с диабетом, но миелиновых волокон при первом исследовании не выявлено.
Известны наследуемые формы аномалии с аутосомно-рецессивным и аутосомно-доминантным типами наследования.
Клиника
Заболевание почти всегда одностороннее. В литературе имеются единичные описания двусторонних поражений.
Офтальмоскопически миелиновые волокна выглядят как белые блестящие и радиально расположенные полосы с перьевидными краями ("лисьи хвосты"), простирающиеся от ДЗН к периферии вдоль сосудистых аркад. Сосуды ДЗН могут прикрываться этими волокнами, становясь недоступными визуализации.
В 33% случаев эти волокна связаны с ДЗН. Их наличие обычно бессимптомно, но иногда возможны изменения полей зрения Относительные или абсолютные скотомы могут соответствовать участкам миелиновых волокон в полях зрения.
Диагностируют миелиновые волокна сразу после рождения или в раннем детском возрасте.
Острота зрения при этой аномалии составляет 0,01-1,0. Снижение остроты зрения обычно отмечают у пациентов с поражением, вовлекающим макулу. У 50 % пациентов с миелиновыми волокнами диска зрительного нерва выявляют осевую миопию, которая может достигать -20,0 дптр.
В развитии амблиопии при этом синдроме важную роль наряду с рефракционными факторами играет экранирующее действие миелина. Дефекты поля зрения варьируют от расширения слепого пятна до центроцекальных скотом, что зависит от площади миелиновых "хвостов".
Электрофизиологические исследования - Амплитудные параметры ЭРГ находятся в пределах нормы, хотя часто встречается асимметрия показателей (амплитуда ЭРГ пораженного глаза обычно ниже, чем здорового). При регистрации ЗВП на вспышку амплитудно-временные параметры компонента Р100, как правило, нормальные. Иногда отмечают снижение амплитуды компонента Р100. При регистрации ЗВП на реверсивные паттерны почти у всех больных выявляют снижение амплитуды и удлинение латентности компонента Р100, преимущественно при использовании стимулов высокой пространственной частоты.
При ФАГ гипофлюоресценция и обскурация части сосудов в области миелинизации волокон, вследствие частичного экранирования на протяжении всего исследования.
Диагноз подтверждают данными периметрии, ЗВП, ЭРГ, МРТ.
Дифференциальная диагностика:
- колобомой зрительного нерва и хориоидеи
- юкстапапиллярными хориоретинальными воспалительными очагами токсоплазменной и другой этиологии
- персистенцией мембраны Бергмейстера ДЗН
- краниальным дизостозом;
- конусовидным диском;
- колобомой макулярной области;
- миопическим конусом;
- остатками гиалоидной ткани,
- нейрофиброматозом
Лечение
Лечение пациентов с миелиновыми волокнами диска зрительного нерва и сетчатки включает оптическую коррекцию аметропии (очками или контактными линзами) и одновременную окклюзию здорового глаза.
Лечение детей с этой аномалией необходимо начинать как можно раньше: оптимальные результаты удается достичь при проведении терапии у детей в возрасте 6 мес-2 лет. Для контроля за эффективностью лечения и влиянием окклюзии на парный глаз у детей раннего возраста необходимо использовать регистрацию ЗВП. Ранняя оптическая коррекция и адекватная окклюзия парного глаза позволяют достичь высокой остроты даже у детей с миелиновыми волокнами, вовлекающими макулу.
Атрофия зрительного нерва - симптомы и лечение
Что такое атрофия зрительного нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Швайликовой Инны Евгеньевны, офтальмолога со стажем в 10 лет.
Над статьей доктора Швайликовой Инны Евгеньевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Атрофия зрительного нерва — это истончение и разрушение нервных волокон зрительного нерва, уменьшение количества ганглиозных клеток сетчатки, которые генерируют нервные импульсы и передают их от глаза в головной мозг. Повреждение нервных волокон происходит в результате их воспаления, отёка, сдавления, нарушения кровообращения, повреждения и замещения соединительной тканью.
В Международной классификации болезней (МКБ-10) атрофия зрительного нерва указана под кодом H47.2.

Зачастую эта патология является симптомом других офтальмологических, неврологических и системных заболеваний. Она сопровождается ухудшением зрения и может привести к необратимой слепоте.
Причина врождённой атрофии зрительного нерва
Атрофия зрительного нерва возникает как у детей, так и взрослых. У детей данное заболевание чаще всего является врождённым. Оно формируется в результате генетических нарушений, родовой травмы , перенесённых воспалительных либо врождённых онкологических заболеваний.
Причины приобретённой атрофии зрительного нерва
У взрослых атрофия обычно развивается в исходе сосудистых, воспалительных либо дегенеративных нарушений в зрительном нерве [1] [3] [6] .
Существует множество причин развития атрофии. К основным офтальмологическим причинам относятся:
- болезни, связанные с воспалением зрительного нерва: интрабульбарный и ретробульбарный неврит (воспаление зрительного нерва в пределах глазного яблока и за ним);
- острые и хронические заболевания зрительного нерва, при которых снижается кровоток в сосудах, питающих нерв: диабетическая ретинопатия , отёк и ангиопатия сетчатки, ишемическая оптическая нейропатия, тромбоз вен сетчатки и др.;
- застойный диск зрительного нерва — отёк оптического диска, связанный не с воспалением, а с повышением внутричерепного давления. Причинами развития застойного диска могут быть заболевания головного мозга: кровоизлияния, опухоли, абсцессы, менингиты , тромбозы, черепно-мозговые травмы;
- болезни орбиты: внутриглазные опухоли, абсцессы;
- глаукома;
- дегенерации сетчатки.
Травматическими причинами атрофии являются различные травмы черепа в результате автомобильной аварии, бытовых случаев, огнестрельного ранения. Они сопровождаются контузией, сдавлением, отрывом или разрывом зрительного нерва.
Также атрофия оптического нерва развивается при токсических поражениях : острых и хронических отравлениях метиловым или этиловым спиртом, табаком, хинином, ядохимикатами, лекарственными препаратами ( амиодароном , барбитуратами, сульфаниламидами и др.).
К причинам врождённой атрофии зрительного нерва относятся внутриутробные отравления, воспалительные заболевания матери во время беременности, неправильное ведение беременности и родов, родовые травмы, аномалии развития.
Генетическая причина возникновения атрофии наследуется от одного или обоих родителей в результате генетических нарушений: атрофии Лебера, юношеской атрофии зрительного нерва, оптикодиабетического синдрома и др.
К сосудистым причинам заболевания относятся гипертония , атеросклероз , сахарный диабет 1-го и 2-го типа , системная красная волчанка, а также несколько редких заболеваний: болезнь Бехчета , болезнь Хортона, синдром Такаясу. Другой причиной запуска атрофических изменений нервных волокон является большая одномоментная кровопотеря [3] [4] [6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы атрофии зрительного нерва
К признакам атрофии зрительного нерва относятся:
- Ухудшение зрения . Пациенты жалуются на снижение зрения и появление тумана (пелены) перед глазом. Зрение может ухудшаться постепенно и одномоментно. Темп прогрессирования зависит от причины, которая спровоцировала атрофию.
- Нарушения поля зрения . Перед глазом появляется пятно, выпадает поле зрения в отдельных участках или со всех сторон. Характер нарушений зависит от уровня повреждения зрительного нерва. Например, появление тёмного пятна в центре поля зрения может указывать на повреждение нервных волокон папилломакулярного пучка — в зоне между жёлтым пятном и диском зрительного нерва.
- Патологическая реакция зрачка на свет . Зрачковый дефект может затрагивать как один, так и оба глаза одновременно. При полном повреждении зрительного нерва наблюдается полная неподвижность зрачка в ответ на световое раздражение.
- Нарушение цветоощущения . Пациенты отмечают блёклость, тусклость цветов, снижение контрастности, чувствительности к красным, зелёным и синим оттенкам.

При воспалении зрительного нерва за пределами глазного яблока (ретробульбарном неврите) могут отмечаться боли в области орбиты, за глазом. Они усиливаются при движении и при надавливании на глазное яблоко [2] [3] [7] [10] .
Патогенез атрофии зрительного нерва
Атрофия зрительного нерва возникает в результате патологических изменений в сетчатке и самом зрительном нерве. В зависимости от причины заболевания повреждение зрительного нерва проходит в условиях воспалительного процесса, сосудистых нарушений, интоксикации, травмы, застоя с некоторыми отличиями. Иногда причина атрофии остаётся невыявленной [2] [6] .
Сам механизм развития заболевания заключается в деструкции (повреждении) нервных волокон. Они замещаются соединительной и глиозной тканью. Происходит заращение капилляров, питающих зрительный нерв, в результате чего происходит его истончение.

При длительном течении процесса и отсутствии своевременного лечения, которое требуется провести в ближайшие сроки, изменения в зрительном нерве становятся необратимыми [5] [9] . Это может привести к полной слепоте глаза.
Классификация и стадии развития атрофии зрительного нерва
По этиологии (причине возникновения) атрофия может быть наследственной или приобретённой.
По патогенезу выделяют две группы заболевания:
- первичная атрофия — возникает в результате непосредственного повреждения нервных волокон, например, из-за опухоли зрительного нерва или гипофиза, расположенного под ним, травматической нейропатии, рассеянного склероза;
- вторичная (послезастойная) атрофия — возникает в связи с отёком или воспалением диска зрительного нерва.
По степени поражения атрофия бывает:
- частичной — возникает при поражении какого-либо отдела зрительного нерва;
- полной — связана с полным повреждением зрительного нерва, в результате которого возможно наступление полной слепоты.
По локализации патологического процесса атрофия может быть односторонней и двусторонней.
По уровню поражения выделяют два типа атрофии:
- нисходящая — процесс атрофии располагается на любом участке зрительного нерва, начиная от головного мозга и хиазмы, и распространяется в сторону глазного яблока. Необратимые повреждения нервных волокон развиваются медленно.
- восходящая — процесс атрофии начинается с поражения нервных волокон сетчатки глаза, постепенно направляясь в сторону головного мозга.
По степени прогрессирования выделяют три формы атрофии:
- стационарная атрофия — патологический процесс долгое время не распространяется на другие участки нерва;
- прогрессирующая атрофия — процесс повреждения зрительного нерва прогрессирует, т. е. распространяется в сторону глаза или головного мозга;
- законченная атрофия — процесс дегенерации зрительного нерва завершён [2][3] .
Осложнения атрофии зрительного нерва
Если процесс атрофии зрительного нерва вовремя не остановить, патологический процесс приведёт не только к стойкому падению остроты зрения и сужению полей зрения, но и к слепоте [5] [6] . Она может быть обратимой и необратимой. При таком осложнении пациент становится нетрудоспособным.
Диагностика атрофии зрительного нерва
Постановка диагноза основывается на жалобах пациента, клинической картине и ф ункциональных исследованиях:
- Острота зрения . При атрофии нерва острота зрения снижается, начиная от плохого видения нескольких строчек, доходя до проблем со светоощущением и слепоты.
- Поле зрения . Характер изменения поля зрения зависит от локализации повреждения зрительного нерва:
- сужение поля зрения по краям или в отдельных участках в одном глазу;
- центральная скотома — появление слепого пятна в центре поля зрения;
- сочетание центральной скотомы с сужением полей зрения по краям;
- гемианопсические скотомы — изменения поля зрения в обоих глазах [2][5][7] .
- Цветоощущение. Пациенты жалуются на тусклость, блёклость некогда ярких цветов. Особенно отчетлива разница при сравнении цветовосприятии больного и здорового глаза. Наиболее характерным является нарушение восприятия красного и зелёного цвета. Снижение чувствительности к красному цвету характерно для атрофии с изначально воспалительной причиной. При рассеянном склерозе нарушается восприятие синего цвета.
- Контрастная чувствительность. При атрофии она пропорционально снижается по отношению к падению остроты зрения.
- Световая чувствительность. Нарушение световой чувствительности зачастую предшествует сужению поля зрения и медленно восстанавливается после нормализации периферических границ поля зрения. У пациентов с атрофией зрительного нерва нарушается темновая адаптация (плохо видит в темноте после выключения света), снижается сумеречное зрение, т. е. при плохом освещении. Данные нарушения встречаются при поражении периферических волокон зрительного нерва, часто сочетается с сужением периферических границ поля зрения [4][5][9] .

Также диагностика атрофии зрительного нерва основывается на результатах инструментальных исследований:
- Офтальмоскопия . Проводится для объективного исследования зрительного нерва. Глазное дно осматривается на предмет отёка, расширения естественного углубления (экскавации) в диске зрительного нерва, изменения окраски (покраснения либо побледнения), изменения границ ("стушёванности" либо их полного отсутствия).
- Оптическая когерентная томография (ОКТ) . Помогает оценить величину слоя нервных волокон, состояние ганглионарного слоя сетчатки, определить размеры углубления в диске зрительного нерва. Также ОКТ позволяет наблюдать за состоянием нервных волокон в динамике и определять степень прогрессирования либо частичного регресса заболевания [8] .
- УЗИ в режиме В-сканирования. Данное исследование особенно важно при травматических повреждениях зрительного нерва. С помощью В-сканирования появляется возможность оценить состояние и диаметр зрительного нерва, в том числе и за пределами глазного яблока (ретробульбарного отдела), размеры его головки.
- Электрофизиологические исследования (ЭФИ) . Важным электрофизиологическим методом диагностики является оценка зрительно вызванных потенциалов коры головного мозга. Она помогает определить уровень повреждения зрительного нерва, оценить амплитуду и латентность вызванных потенциалов.
- КТ и МРТ . Данные методы позволяют визуализировать зрительный нерв, оценить его размеры, положение, взаимоотношение со структурами и патологическими образованиями глазницы, зрительного канала и основания головного мозга.
- Рентгеновское исследование . Оно показано при подозрении на изменения в костном зрительном канале (например, при травматическом повреждении орбиты).
- Флюоресцентная ангиография . Данное исследование может быть полезным при дифференциации застойного диска и друз зрительного нерва (образования из гиалина, которые постепенно кальцифицируют зрительный нерв). При застое диска на нём наблюдается просачивание красителя. Друзы же накапливают пигмент и "светятся" во время исследования.
Для комплексного подхода к лечению основного заболевания, на фоне которого развилась атрофия зрительного нерва, необходимо проконсультироваться с врачами других специальностей :
- терапевтом — оценивает общее состояние организма;
- кардиологом — помогает скорректировать артериальное давление;
- неврологом — проводит исследования, чтобы исключить заболевания центральной нервной системы, при которых повреждаются миелиновые оболочки нейронов (например, рассеянный склероз), и уточняет локализацию повреждений зрительного нерва;
- нейрохирургом — консультация показана, если пациента беспокоит внутричерепная гипертензия или симптомы, похожие на признаки объёмных образований головного мозга;
- ревматологом и сосудистым хирургом — помогают решить вопрос о необходимости проведения операции при наличии признаков нарушения в системе внутренней сонной и глазничной артерий;
- эндокринологом — консультация показана, если у пациента есть сахарный диабет или другое заболевание эндокринной системы;
- отоларингологом — исключает наличие воспалительного процесса или новообразования в гайморовой или лобной пазухе [2][3][7] .
Лечение атрофии зрительного нерва
Какой врач лечит атрофию зрительного нерва
При появлении симптомов атрофии зрительного нерва следует обратиться к врачу-офтальмологу.
Вылечить пациента с атрофией зрительного нерва — непростая задача. Способность нервных клеток к регенерации очень ограничена. Выбор тактики лечения атрофии зрительного нерва зависит от вида патологического процесса: воспаление, токсическое поражение, сдавление, нарушение кровообращения.
Медикаметозное лечение
Местное лечение предполагает использование местных антибактериальных и противовоспалительных препаратов. Они вводятся под конъюнктиву либо заглазничное пространство путём капельного вливания (инстилляций) или инъекций.
Общее лечение направлено на решение основных задач:
- устранение воспаления;
- десенсибилизацию (снижение чувствительности к чужеродным агентам);
- дезинтоксикацию;
- борьбу с инфекционным агентом;
- улучшение кровоснабжения и питания зрительного нерва
- дегидратацию — выведение из организма излишней воды.
При противовоспалительной терапии основными препаратами выбора являются глюкокортикостероиды (например, дексаметазон 0,1 % — применяется как местно, так и капельно). Возможно использование пролонгированных глюкокортикостероидов ( кеналог и дипроспан ). Лечение глюкокортикостероидами целесообразно дополнить системным введением нестероидных противовоспалительных препаратов ( индометацин , диклофенак ).
Десенсибилизирующую терапию проводят, используя антигистаминные препараты: супрастин , зиртек , цетрин , кларитин .
Для проведения дезинтоксикационной терапии используют физрастворы (растворы глюкозы и гемодеза).
При борьбе с инфекцией показано применение противовирусных антибактериальных препаратов. Их выбор зависит от причины, вызвавшей атрофию зрительного нерва. Терапия может проводиться как местно, так и системно.
С целью улучшения кровоснабжения и питания зрительного нерва показаны сосудорасширяющие, антигипоксические, антиоксидантные препараты и витаминотерапия [1] [6] [8] .
Аппаратные методы лечения
В последние годы для лечения атрофии зрительного нерва активно применяются следующие аппаратные методы лечения:
- чрескожная стимуляция зрительного нерва (ЧСЗН);
- лазерная стимуляция зрительного нерва;
- электро- и магнитостимуляция;
- электро- и лазерофорез;
- рефлексетрапия.
Эффективность данных методов остаётся низкой [2] .
Прогноз. Профилактика
Исход болезни будет наиболее благоприятным, если своевременно начать лечение основного заболевания, определить причину развития атрофии и устранить её. Возможно сохранить и час тично повысить остроту зрения, однако полностью восстановить способность видеть невозможно. Без лечения у пациента может развиться полная необратимая слепота.
Профилактические меры направлены на укрепление иммунитета, санацию (очищение) очагов хронической инфекции, контрол ь артериального давления, уровня глюкозы и холестерина, проведение профилактических осмотров, своевременное лечения глазных и системных заболеваний, предупреждение глазных и черепно-мозговых травм, рациональное питание, ограничение либо полное исключение табакокурения и употребления алкоголя [3] [4] [8] . Необходимо уделять внимание не только здоровью глаз, но и всего организма.
Читайте также:
