КТ, МРТ позвоночника при миелофиброзе
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Костный мозг занимает примерно 5% общей массы тела и играет активную роль в гемапоэзе (формировании крови). Состоит костный мозг, в основном, из стволовых клеток (всех видов клеточных элементов крови), окружающих поддерживающих клеток – макрофагов, адипоцитов и большого числа других, участвующих в питании, пролиферации (росте) и дифференциации стволовых клеток. Красный костный мозг содержит около 40% жира, желтый до 80%. Эта особенность помогает в выявлении различных патологий, связанных с изменением этого соотношения, при МРТ позвоночника.
К жировой ткани наиболее чувствительны Т1-взвешенные МРТ. Они являются основой протокола МРТ. В дополнение используются Т2-взвешенные МРТ с подавлением сигнала от жира. Ниже мы остановимся на основных патологиях, проявляющихся на МРТ позвоночника, как патология костного мозга, в первую очередь.
- Гемангиома, одиночная или множественная, составляет 10-12% изменений в позвонках. Она относится к сосудистым аномалиям и имеет характерные признаки при МРТ позвоночника – округлая или трабекулярная, светлая на Т1-взвешенных и Т2-взешенных МРТ, не меняется МРТ методиками подавления сигнала от жира.
- Локальные жировые депозиты появляются с возрастом и являются вариантом нормы. Жировые отложения также наблюдаются при остеохондрозе вдоль замыкательных пластинок (жировая дегенерация, или тип 2 по классификации Modic). Они яркие на Т1-взвешенных МРТ позвоночника и становятся темными при МРТ подавлении сигнала от жира. Иногда встречаются смешанные варианты изменений костного мозга при остеохондрозе, полностью не подавляющиеся при применении МРТ последовательности STIR.
- Болезнь Пэджета относится к метаболическим нарушениям и наблюдается у 1-3% лиц старше 40 лет. Поражение позвонков занимает второе место после костей таза. В диагностике болезни Пэджета очень помогает выявление литических очагов в костях черепа. Болезнь Пэджета проходит 3 стадии – литическую, смешанную и бластическую. В соответствии с этими стадиями при МРТ позвоночника наблюдается разная картина. В литической стадии сигнал от очага яркий на Т2-взвешенных МРТ и низкий на Т1-взвешеенных МРТ, затем сменяется на гипоинтенсивный на МРТ обоих типов взвешенности по мере увеличения склероза и фиброза. При МРТ позвоночника обнаруживаются и другие характерные черты болезни Пэджета – утолщение кортикальных пластинок тел позвонков, жировое перерождение на поздней стадии и в ходе успешного лечения.
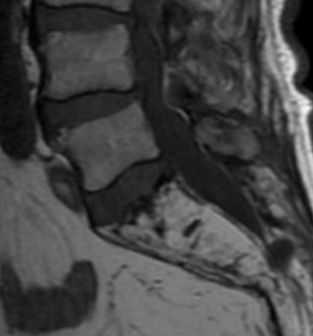
МРТ позвоночника. Т1-взвешенная сагиттальная МРТ пояснично-крестцового отдела. Замещение костного мозга крестца жиром при болезни Пэджета.
- Липома относится к доброкачественным опухолям из жировой ткани. Они составляют около 1% всех первичных опухолей костей и не больше 4% из них локализуются в позвонках. При МРТ позвоночника липомы трудно отличимы от жировых депозитов, однако, они более четко очерчены и могут подвергаться внутреннему некрозу и кальцификации
- кровоизлияния в позвонки встречаются при травмах. При МРТ позвоночника прослеживается характерная динамика крови в зависимости от давности кровоизлияния.
- Последствие лучевой терапии сводятся к замещению красного костного мозга на желтый. При поглощенной дозе, превышающей 36Гр этот процесс становится необратимым. При МРТ позвоночника видно диффузное увеличение сигнала на Т1-взвешенных МРТ с четкой границей, соответствующей полю облучения. После лучевой терапии и химиотерапии также может развиваться миелофиброз – замещение костного мозга фиброзной тканью. При МРТ позвоночника сигнал очень низкий как на Т1-взвешенных, так и на Т2-взвешенных МРТ.
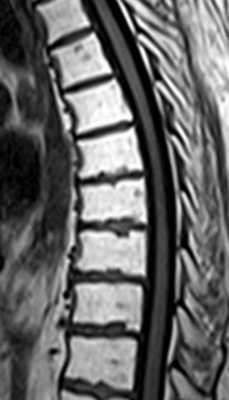
МРТ позвоночника. Т1-взвешенная сагиттальная МРТ грудного отдела. Жировая дегенерация костного мозга после лучевой терапии.
- Остеопороз приводит к уменьшению клеточного состава костного мозга и увеличению жира. При МРТ позвоночника чаще видно диффузное увеличение сигнала от тел позвонков на Т1-взвешенных МРТ. Встречаются также очаговые изменения, требующие при МРТ позвоночника дифференциальной диагностики с гемангиомами. МРТ диагностика при остеопорозе представлена также в отдельной статье.
- Спондилоартропатии при МРТ позвоночника часто проявляются “светящимися” углами на Т2-взвешенных МРТ. Особенно это характерно для острой стадии анкилозирующего спондилита. Смена острой фазы на хроническую приводит к превращению воспалительной реакции в депо жировой ткани, светлой на Т1-взвешенных МРТ. МРТ позвоночника при различных заболеваниях, относящихся к группе спондилоартропатий, посвящена специальная статья на нашем другом сайте.
- Анорексия сопровождается разными изменениями в организме, в том числе и остеопорозу и снижению интенсивности сигнала на Т1-взвешенных МРТ, а также отеку костного мозга, что обозначается термином “желатинозная трансформация”. На Т2-взвешенных МРТ (особенно с подавлением сигнала от жира) появляется слабое диффузное увеличение сигнала от позвонков. При МРТ позвоночника с контрастированием отмечается аморфное усиление сигнала.
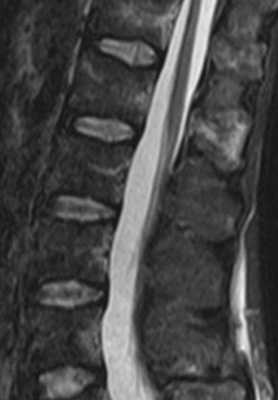
МРТ позвоночника. Т2-взвешенная сагиттальная МРТ. Желатинозная трансформация при нарушении питания.
- Гемосидероз – явление наблюдающееся при гемолитической анемии. При МРТ позвоночника костный мозг приобретает низкий сигнал. В дифференциальной диагностики важно, что такой же низкий сигнал приобретает печень и селезенка.
- Болезнь Гоше – аутосомно-рецессивное наследственное заболевание классифицируемое как сфинголипидоз и проявляющееся в накоплении глюкоцереброзидов в гистиоцитах. Диагноз ставится на основании пункции селезенки и обнаружении специфических клеток. При МРТ позвоночника красный костный мозг замещается клетками Гоше, которые гипоинтенсивны на Т1- и Т2-взвешенных МРТ. Кроме того, при МРТ позвоночника часто наблюдаются костные инфаркты.
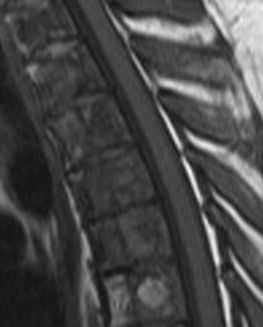
МРТ позвоночника. Т1-взвешенная МРТ грудного отдела позвоночника. Болезнь Гоше.
- Миелопролиферативные и миелодиспластические синдромы к которым относится хронический миелолейкоз и другие хронические лейкозы, полицитемия, мастоцитоз, эссенциальная тромбоцитопения при МРТ позвоночника проявляются однородно сниженным сигналом на Т1-взвешенных МРТ. На Т2-взвешенных МРТ позвоночника нередко наблюдается “обратная” яркость межпозвоночных дисков, они становятся светлее тел позвонков. МРТ головного мозга при опухолях кроветворной системы также может выявить его поражение.
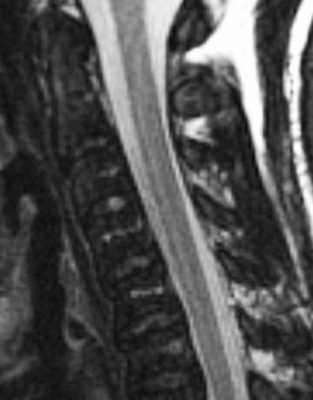
МРТ позвоночника. Т2-взвешенная сагиттальная МРТ шейного отдела позвоночника. Хронический миелолейкоз.
- Саркоидоз поражает костный мозг в 1-3% случаев. Поражение головного мозга и спинного мозга при саркоидозе встречается гораздо чаще. При МРТ позвоночника наблюдаются склеротические очаги, очень напоминающие метастазы, часто множественные. Очаги могут быть смешанными литическими со склеротическими ободками. При МРТ позвоночника с контрастированием может наблюдаться усиление сигнала от очагов.
- Талассемия – большая группа аутосомно-рецессивных заболеваний проявляющаяся в нарушении синтеза цепей глобина эритроцитов. Заболевание проявляется гемолитической анемией. Диагноз ставится на основании пунктата костного мозга. При МРТ позвоночника сигнал от позвонков очень низкий и встречается экстрамедуллярный гемопоэз.
- Множественная миелома (плазмоцитома) относится к гематологическим заболеваниям. МРТ позвоночника при множественной миеломе рассматривается в отдельной статье.
При МРТ в СПб в наших клиниках мы поводим дифференциальный диагноз с метастазами и первичными опухолями позвоночника. Кроме того, при МРТ позвоночника надо исключить воспалительные процессы – туберкулезный спондилит и спондилодисцит.
КТ, МРТ позвоночника при миелофиброзе
Рентгенограмма, МРТ при миелофиброзе
а) Определения:
• Хроническое миелопролиферативное заболевание → фиброз костного мозга
• В большинстве случаев обусловлен другими процессами:
о Лейкемия (миелофиброз может быть выявлен до или при диагностировании лейкемии)
о Неходжкинская лимфома и болезнь Ходжкина
о Эссенциальная тромбоцитопения
о Незлокачественные заболевания (включая инфекцию, почечную остеодистрофию, системную красную волчанку, юношеский идиопатический артрит, пернициозную анемию, болезнь Гоше, радиоактивное поражение, отравление)
• Первичный миелофиброз: 2 класса:
о Агногенная миелоидная метаплазия с миелофиброзом: вялотекущий миелопролиферативный синдром (обычно со спленомегалией)
о Острый миелофиброз (обычно без спленомегалии)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Склероз костного мозга, ↓ ИС при всех МР-последовательностях
• Локализация:
о Осевой скелет, включая таз и плечевой пояс; длинные трубчатые кости, проксимальный отдел > дистальный
(Слева) МРТ Т1ВИ, сагиттальный срез: определяется диффузное однородное замещение костного мозга. Позвонки характеризуются более низкой интенсивностью сигнала по отношению к межпозвонковым дискам за исключением сохранной жировой ткани вокруг позвоночных вен.
(Справа) МРТ, постконтрастное Т1 ВИ, сагиттальный срез: определяется контрастирование вен и прилегающей жировой клетчатки при отсутствии контрастирования остальной части тел позвонков. Однородность изменений костного мозга и отсутствие контрастирования после введения гадолиниевого контрастного вещества позволяет отличить этот случай от диффузного замещения костного мозга опухолью. (Слева) Рентгенография органов грудной клетки в ПЗ проекции: у пациента с миелофиброзом определяется двустороннее поражение плевры, оказавшееся последствием экстрамедуллярного кроветворения.
(Справа) Рентгенография в ПЗ проекции: определяется диффузный остеосклероз трубчатых костей. Аномалия преимущественно поразила костномозговое пространство без утолщения внутренней кортикальной пластинки. Такая картина характерна для миелофиброза, обусловленного замещением жирового костного мозга фиброзной тканью.
2. Рентгенография при миелофиброзе:
• Склероз костного мозга (или норма)
• Обычно не наблюдается утолщения внутренней кортикальной пластинки
• Гепатоспленомегалия
• Очаги экстрамедуллярного кроветворения в плевре и околопозвоночной области
3. МРТ при миелофиброзе:
• Очень низкая ИС на Т1 ВИ (ниже, чем от диска или мышцы)
• ИС остается низкой на Т2 ВИ или STIR
• Костный мозг не накапливает контраст
• Замещение костного мозга жировой тканью; при визуализации в противофазу ↓ ИС не наблюдается
в) Дифференциальная диагностика:
1. Метастазирующая остеобластная опухоль/склерозирующая миелома:
• Низкая интенсивность сигнала; обычно наблюдается как минимальное контрастирование (>35% ↑ ИС)
• Обычно не настолько диффузное однородное поражение
2. Серповидноклеточная анемия:
• Сочетание низкой интенсивности сигнала от костного мозга при регенерации, обусловленной анемией, и более змеевидные инфаркты кости
3. Регенерация/стимуляция костного мозга
• Низкая ИС при всех МР-последовательностях; может быть диффузной или очаговой
• Не замещает жировую ткань; для дифференциального диагноза используется визуализация в противофазу; определяется ↓ ИС, обусловленное подавлением сигнала от жира
4. Лейкемия/лимфома:
• При последовательностях, чувствительных к жидкости, может наблюдаться умеренно высокая ИС, но выше, чем при миелофиброзе
• Контрастирование пораженного мозга >35% ↑ ИС
(Слева) КТ, корональный срез: у мужчины 57 лет с повышенным гематокритом определяется спленомегалия и диффузный склероз костей таза, позвоночника и проксимального отдела бедренной кости.
(Справа) КТ, корональный срез: у этого же пациента на срезе чуть долее кпереди можно оценить выраженность гепатоспленомегалии. Наблюдается диффузный склероз таза без утолщения кортикальной пластинки. Эти признаки характерны для миелофиброза, причиной которого в этом случае является истинная полицитемия. (Слева) КТ, аксиальный срез, этот же пациент: диффузный и, в некоторой степени, пятнистый склероз без изменения размеров костей или кортикальной пластинки, что характерно для миелофиброза.
(Справа) Рентгенография в ПЗ проекции: у этого же пациента определяется причина имеющейся у пациента боли в стопе. Имеется отек мягких тканей на уровне первого плюснефалангового сустава и краевые и околосуставные эрозии. У этого пациента развилась подагра, вызванная повышенной скоростью обновления клеток на фоне имеющегося патологического процесса.
г) Патология:
1. Общая характеристика:
• Этиология:
о Первичное или вторичное заболевание:
- Вторичное заболевание может быть обусловлено злокачественными или незлокачественными состояниями
- Первичная форма может быть предшественником истинной полицитемии и хронической миелоидной лейкемии
• Генетика:
о Мутации генов V617F-JAK2, JAK2 в 12 экзоне и W515-MPL обнаруживаются при большинстве миелопролиферативных заболеваний (истинная полицитемия, эссенциальная тромбоцитемия, первичный миелофиброз); предполагается, что это онкогенные факторы, ведущие к развитию заболевания
2. Микроскопия:
• Фиброз костного мозга, вариабельная степень гиперплазии
• Повышенная окрашиваемость ретикулина
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Утомляемость, снижение массы тела, лихорадка, ночная потливость
о Повышенная травматизация, анемия
о Гепатоспленомегалия
о Протекает бессимптомно в 25% случаев
• Другие признаки/симптомы:
о Подагра, почечная недостаточность, обусловленная высокой скоростью обновления клеток
2. Демография:
• Возраст:
о В среднем: 60 лет на момент постановки диагноза; редко у детей
• Эпидемиология: 1:100000
3. Течение и прогноз:
• Первичная вялотекущая форма: медиана ожидаемой продолжительности жизни 10 лет с момента постановки диагноза
• Первичная форма с острым началом: скорое наступление смерти
• Лейкемическая трансформация (5—20%)
• Осложнения тяжелейшей инфекции, кровоизлияния или почечная/печеночная недостаточность
4. Лечение:
• Аллогенная трансплантация костного мозга
• Снижение степени анемии с помощью андрогенов ± стероидных гормонов, талидомида
• Разрабатываются ингибиторы JAK2
е) Диагностическая памятка. Следует учесть:
• По данным МРТ нельзя исключать сопутствующую опухоль; требуется биопсия
• Если не наблюдается очевидной причины миелофиброза, проведите диагностический поиск лимфопролиферативного заболевания
ж) Список использованной литературы:
1. Kroger N et al: Impact of allogeneic stem cell transplantation on survival of patients less than 65 years with primary myelofibrosis. Blood. 125(21):3347-50, 2015
2. Ihde LL et al: Sclerosing bone dysplasias: review and differentiation from other causes of osteosclerosis. Radiographics. 31(7):1865-82, 2011
Лучевая диагностика миелофиброза
а) Терминология:
1. Синонимы:
• Миелосклероз
• Идиопатическая миелоидная метаплазия
2. Определения:
• Миелодиспластический синдром, характеризующийся замещением костного мозга фиброзной тканью
1. Рентгенологические данные миелофиброза:
• Рентгенография:
о Обычно изменений не видно, иногда-признаки диффузного остеосклероза
о Экстрамедуллярный гемопоэз:
- Спленомегалия, гепатомегалия
- Паравертебральное объемное образование
2. КТ при миелофиброзе:
• Остеосклероз
• Экстрамедуллярный гемопоэз
3. МРТ при миелофиброзе:
• Низкая интенсивность сигнала костного мозга во всех режимах исследования:
о ИС несколько выше в Т2, STIR по сравнению с Т1
о Изменения могут носить диффузный или пятнистый характер
о ИС не меняется на фазовых и внефазовых изображениях
о Контрастное усиление гадолинием минимальное или отсутствует
4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ
• Протокол исследования:
о Сагиттальные Т1-ВИ, Т2-ВИ, STIR

(Слева) Сагиттальный срез, Т1-ВИ, 70-летняя женщина с длительным анамнезом тромбоцито-за и развившейся в последующем панцитопении: распространенное несколько неоднородное снижение интенсивности сигнала костного мозга. Биопсия подтвердила диагноз миелофиброза.
(Справа) На сагиттальном Т2-ВИ этой же пациентки сигнал костного мозга тел позвонков отличается низкой интенсивностью. Заболевание у данной пациентки характеризовалось рефрактерностью к проводимому лечению, однако несмотря на это она с момента постановки диагноза миелофиброза прожила 8 лет.
в) Дифференциальная диагностика миелофиброза:
1. Лейкоз и лимфома:
• Низкая интенсивность сигнала в Т1
• Промежуточная интенсивность сигнала в Т2, STIR
2. Эритропоэтический костный мозг:
• Низкая интенсивность сигнала в Т1, которая, однако, выше ИС межпозвонковых дисков или мышц
• Очаги красного костного мозга расположены вперемешку с желтым
• Промежуточная интенсивность сигнала в Т2, STIR
3. Склерозирующие метастазы:
• Очень низкая ИС в Т1 и Т2
• Обычно пятнистый, неоднородный характер изменений
4. Остеопетроз:
• Очень низкая ИС в Т1 и Т2
• Картина «кость в кости» на рентгенограммах
5. Регенерирующий костный мозг:
• После трансплантации костного мозга или приема стимулирующих кроветворение препаратов
• Очаги красного костного мозга расположены вперемешку с желтым, снижение ИС на внефазовых изображениях

(Слева) Главными гистологическими особенностями первичного миелофиброза являются выраженный остеосклероз, миелофиброз и плеоморфизм клеток мегакариоцитарного ростка. Мегакариоциты отличаются различными размерами, гиперхромными ядрами и располагаются группами в несколько клеток.
(Справа) На фронтальном КТ-срезе у этой же пациентки отмечается выраженный остеосклероз и спленомегалия. Наиболее часто очагом экстрамедуллярного гемопоэза становится селезенка, однако также очаги гемопоэза могут локализоваться в паравертебральных мягких тканях.
1. Общие характеристики:
• Этиология:
о Первичный: новообразование из стволовых клеток, стимулирующее неопухолевую пролиферацию фибробластов и синтез коллагена:
- → снижение числа гемопоэтических элементов
- Может быть предшественником хронического миелолейкоза
о Отчасти связан с мутациями, активирующими сигнальную систему Янус-киназ (JAK-Janus Associated Kinase)/STAT-факторов (Signal Transducer and Activator of Transcription)
о Вторичный: на фоне лейкоза, лимфомы (ходжкинской или неходжкинской), метастатического поражения, действия токсинов (например, бензола)
2. Микроскопия:
• Увеличение числа ретикулиновых волокон в костном мозге; другие признаки достаточно изменчивы
• Мутации генов JAK2 и MPL
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Обычно медленно развивающийся процесс, может протекать бессимптомно
о Анемия, тромбоцитоз или панцитопения
о Экстрамедуллярный гемопоэз → спленомегалия, гепатомегалия
о Острый миелофиброз (редко): внезапное начало заболевания, анемия, панмиелоидная пролиферация, быстро приводит к летальному исходу
2. Демография:
• Возраст:
о Первичный: 50-70 лет
3. Течение заболевания и прогноз:
• Вариабельны и зависят от лежащих в основе заболевания причин
4. Лечение миелофиброза:
• Варианты, риски, осложнения:
о Некоторая эффективность отмечена у андрогенов, преднизолона, талидомида, при трансплантации костного мозга
о Руксолитиниб-пероральный ингибитор JAK-киназ JAK1 и JAK2, одобренный FDA в качестве средства для лечения миелофиброза у пациентов промежуточного и высокого риска
е) Диагностическая памятка. Советы по интерпретации изображений:
• МРТ не позволяет исключить опухолевый процесс, диагноз ставится на основании результатов биопсии
МРТ при опухоли спинного мозга и позвоночника

Онкология спинного мозга и позвонков – это направление, которое является одним из самых сложных с точки зрения раннего выявления новообразований, их дифференциальной диагностики и лечения. До сих пор онкологические болезни центральной нервной системы приводят к высокой смертности пациентов из-за поздней диагностики заболевания. В настоящее время медицинские клиники начали более активно и широко использовать возможности МРТ спинного мозга и МРТ позвоночника, чтобы диагностировать опухоли на ранних стадиях и повысить уровень выживаемости пациентов.
Магнитно-резонансная томография при опухоли спинного мозга и самих позвонков позволяет:
- обнаружить очаги поражения размером до 2-3 мм;
- судить о злокачественном потенциале объемного образования;
- дифференцировать опухолевое поражение первичного и вторичного типа;
- стадировать рак.
Симптомы опухоли спинного и головного мозга
Большинство опухолей позвоночника на начальных стадиях не дает никакой неврологической симптоматики. При появлении небольшого новообразования, которое является единичным, пациент может и не заметить особых изменений в состоянии здоровья. Только достигнув определенных размеров или распространившись в тканях, опухоли дают о себе знать:
- Большая часть опухолей в спинном мозге приводит к появлению боли и онемения из-за стеноза спинно-мозгового канала.
- Множественные метастазы способны вызвать компрессионный перелом позвоночника.
Из-за особенностей строения спинномозгового канала симптомы болезни в районе грудного отдела позвоночника появляются позже, чем в шейном и поясничном отделе, поскольку здесь канал анатомически шире, и новообразование должно достигнуть ощутимых размеров, чтобы начать перекрывать спинно-мозговой канал.
ЗАПИСЬ НА ПРИЕМ
Классификация опухолей
В медицине все новообразования принято делить на доброкачественные и злокачественные. Те и другие еще подразделяются на типы. Среди злокачественных новообразований выделяют первичные или метастатические. Доброкачественные опухоли бывают приобретенными и врожденными. Локация опухоли в позвоночнике может быть разнообразной. Она способна поражать спинной мозг, позвонки, мозговые оболочки, сосуды.
Опухоли сосудов позвоночника
Гемангиома позвоночника - это самая распространенная опухоль сосудов позвоночника. Она развивается из сосудов, создает большое количество кровяных полостей, связанных капиллярами. Это новообразование является доброкачественным, формируется чаще всего в верхних поясничных или нижних грудных позвонках. Возраст пациентов с данным недугом, как правило, варьируется от 40 до 60 лет. При такой опухоли у человека наблюдаются болезненные ощущения в спине, возможен перелом. Диагностика гемангиомы требует проведения МРТ позвоночника в ангиорежиме.
Опухоли позвонков
Большинство объёмных образований позвонков будут иметь приставку “остео” - (от греческого osteon - кость). Если в названии образования есть элемент “саркома”, это обычно указывает на злокачественный характер образования. Из чаще всего встречающихся доброкачественных опухолей позвонков можно отметить:
- хондрому;
- остеому;
- остеобластому;
- фиброму;
- остеоид-остеому;
- остеобластокластому.
Среди злокачественных новообразований позвонков чаще всего встречаются следующие:
- хондросаркома;
- фибросаркома;
- миеломная болезнь;
- саркома Юинга;
- остеогенная саркома.
Самыми распространенными злокачественными образованиями позвонков являются метастатические поражения. Позвоночник является наиболее распространенным местом скелетных метастазов (около двух третей всех опухолей кости). Преимущественно они локализуются в грудном и пояснично-крестцовом отделе позвоночника. Десять процентов пациентов с карциномой в ходе заболевания имеют метастазы в позвоночнике. Метастазирует в костные структуры позвоночника чаще всего рак молочной железы, рак предстательной железы, рак легких, рак щитовидной железы, рак почек.
Диагностировать опухолевые образования в позвонках лучше всего с помощью КТ позвоночника или МРТ позвоночника с контрастом.
Опухоли спинного мозга
Опухоли, появившиеся в спинно-мозговом канале или в спинном мозге, относят к внутриканальным новообразованиям. При этом их делят на врожденные и приобретенные.
Врожденные опухоли спинного мозга
В список врожденных образований спинного мозга входят:
- тератомы;
- липомы;
- ангиолипомы;
- менингоцеле;
- миеломенингоцеле;
- дермоидные и эпидермоидные кисты.
Как правило, липомы – это внемозговые образования. Они располагаются в позвоночных каналах равными частями. Диагноз характерен для детей и подростков не старше 15 лет.
Дермоидные кисты чаще всего бывают овальной или округлой формы. Они имеют толстые, но при этом неравномерные стенки. Нередко диагноз сопровождается еще одним дегенеративным проявлением - расщеплением позвоночника. Дермоидные кисты, как правило, обосновываются в люмбосакральном отделе, их делят на костномозговые или внемозговые.
Эпидермоидные кисты характерны для более зрелого возраста.
Тератомы - новообразования в крестцово-копчиковом отделе позвоночного столба. У детей чаще всего развивается доброкачественная опухоль. Она располагается снаружи, а также внутри костей таза. У зрелых мужчин диагностируют чаще злокачественные тератомы, которые дают множественные костные метастазы.
Миеломенингоцеле – это врожденный дефект спинного мозга. Эта грыжа чаще всего определяется в поясничной области младенца, как только он рождается на свет.
При диастематомиелии спинной мозг разделяет так называемая спикула или костный шип. Этот разделитель может быть образован хрящевой тканью.
| МРТ опухоль позвоночника | МРТ опухоль спинного мозга | МРТ киста спинного мозга |
Приобретенные опухоли спинного мозга
К приобретенным опухолям спинного мозга относят интрамедуллярные образования, опухоли внутреннего канала мозга и кисты.
- параглиомы;
- глиомы;
- астроцитомы;
- мультиформные глиобластомы;
- олигодендроглиомы;
- меланомы;
- ангиобластомы.
Астроцитомы чаще всего локализуются в шейном, а также грудном отделах позвоночника.
Эпендимомы обычно поражают конечную нить спинного мозга. Они способны привести к истончению позвонковой дуги, эрозии позвонка, в дальнейшем к переломам.
Внутриканальные внемозговые образования:
Для менингиомы характерно поражение грудной части позвоночного столба.
Нейрофибромы способны развиваться в абсолютно любом отделе позвоночного столба.
Сирингогидромиелия представляет собой образование спинномозговых кист.


КТ или МРТ при опухоли спинного мозга
Диагностику опухолевых заболеваний спинного мозга и позвонков чаще всего проводят при помощи КТ позвоночника или МРТ позвоночника с контрастом. Чтобы выяснить, какой из методов лучше справится с этой задачей, необходимо разобраться в механизме действия каждого из методов.
Компьютерная томография - это рентгенологический вид диагностики. Она дает прекрасную возможность определить новообразование в костных структурах даже на ранних стадиях развития. Однако на КТ визуально сложно разделить патологическую и здоровую ткань в спинном мозге. Для этих целей пациенту проводят процедуру КТ-миелографии с введением контрастного вещества. Использование йодосодержащего контраста не всегда приемлемо. У некоторых пациентов может быть аллергия на состав или серьезная болезнь почек, при которых контраст не применяют. Не стоит забывать и о лучевой нагрузке. В среднем при КТ всего позвоночника пациент получит дозу облучения, равную 5-8 мЗв. Поэтому при диагностике объёмных образований спинного мозга и оболочек приоритетным методом обследования будет МРТ позвоночника с программой миелография.
Магнитно-резонансный томограф лучше визуализирует мягкие и мозговые ткани и позволяет дифференцировать здоровую ткань и ткань патологическую. МРТ при опухоли поможет определить место очага, вид злокачественного новообразования и степень инвазии в соседние ткани. Кроме того, при МР-томографии не используются вредные рентгеновские лучи, и потому диагностику можно проводить неограниченное количество раз беременным женщинам и детям.
МРТ или КТ при миеломе что покажут - что покажет
МР-миелография и КТ костей являются аппаратными методами диагностики миастении. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач гематолог или онколог назначает необходимые способы обследования. В большинстве случаев анализ крови и мочи выбирается как первичный метод диагностики. Если результаты исследования носят тревожный или неясный характер, дополнительно назначается:
Что такое множественная миелома
Множественная миелома — это рак, который образуется в типе белых кровяных клеток, называемых плазматической клеткой. Здоровые клетки плазмы помогают организму бороться с инфекциями, создавая антитела, которые распознают и атакуют микробы. При множественной миеломе раковые плазматические клетки накапливаются в костном мозге и вытесняют здоровые клетки крови. Вместо того чтобы вырабатывать полезные антитела, раковые клетки производят аномальные белки, которые могут вызвать осложнения. Лечение множественной миеломы не всегда требует немедленного лечения. Если множественная миелома медленно растет и не вызывает симптомов, то врач может порекомендовать тщательный мониторинг вместо немедленного лечения. Для пациентов с множественной миеломой, которые нуждаются в лечении, доступен ряд методик, помогающих контролировать заболевание.
Симптомы миеломы
Множественная миелома может не вызывать никаких симптомов на ранних стадиях, но в конечном итоге заболевание приводит к широкому кругу проблем. Это форма рака часто диагностируется после обычного анализа крови и мочи. Когда появляются симптомы, то чаще всего обнаруживаются следующие проявления:
- боль в кости, особенно в позвоночнике или груди
- тошнота
- запор
- потеря аппетита
- дезориентация, заторможенность
- усталость
- частые инфекции
- потеря веса
- слабость или онемение в ногах
- чрезмерная жажда.
Миелома может вызывать боль в пораженных костях - обычно в спине, ребрах или бедрах. Она представляет собой постоянную тупую боль, которая может усиливаться от движения.
Миелома может ослабить кости и повысить вероятность перелома. Чаще всего поражаются позвоночник и длинные кости руки и ноги. Переломы позвоночника могут вызвать коллапс отдельных участков позвоночника, что приводит к боли и, иногда, к сдавливанию спинного мозга. Компрессия спинного мозга может вызвать:
- онемение и слабость в ногах и ступнях
- проблемы с контролем мочевого пузыря и кишечника.
Это чрезвычайная ситуация, требующая немедленного лечения.
Множественная миелома может повлиять на выработку клеток крови в костном мозге, что приводит к анемии. Это состояние также может быть побочным эффектом лечения миеломы. Если у пациента анемии, он может почувствовать сильную усталость, слабость и одышку.
Больные с миеломой особенно уязвимы для инфекции, потому что это состояние влияет на иммунную систему. Высокий уровень кальция в крови (гиперкальциемия) может развиться, потому что слишком много кальция выделяется из пораженных костей в кровоток. Симптомы гиперкальциемии могут включать:
- сильную жажду
- плохое самочувствие
- боль в животе
- частое мочеиспускание
- запоры, растерянность и сонливость.
Пациенту следует немедленно обратиться за медицинской помощью, если у него есть симптомы гиперкальциемии, поскольку они требуют срочного лечения.
У некоторых больных с множественной миеломой наблюдаются синяки и необычное кровотечение, например, частые носовые кровотечения, кровоточивость десен и обильные месячные. Это связано с тем, что раковые клетки в костном мозге могут препятствовать образованию тромбоцитов. У некоторых пациентов из-за миеломы кровь становится гуще, чем обычно. Это связано с избытком белков, которые часто производят миеломные клетки. Повышенная вязкость крови может вызывать такие проблемы, как:
- помутнение зрения
- головные боли
- головокружение
- кровотечение из десен или носа
- сбивчивое дыхание.
Почечная недостаточность может возникнуть у онкобольных. Признаки почечной недостаточности могут включать:
- потерю веса и плохой аппетит
- опухание лодыжки, ступни или руки
- усталость и недостаток энергии
- сбивчивое дыхание
- зудящую кожу
- плохое самочувствие
- икоту.
Почечной недостаточности - это экстренная ситуация, требующая экстренного лечения.
Причины
Неясно, что вызывает миелому. Врачи точно определили, что миелома начинается с одной аномальной плазменной клетки в костном мозге - мягкой, кровопродуцирующей ткани, которая заполняет центр большинства костей. Аномальная клетка быстро размножается. Раковые клетки накапливаются, в конечном итоге подавляя производство здоровых клеток. В костном мозге клетки миеломы вытесняют здоровые клетки крови, что приводит к невозможности бороться с инфекциями. Клетки миеломы продолжают вырабатывать антитела, как и здоровые плазматические клетки, но клетки миеломы производят аномальные антитела, которые организм не может использовать. Вместо этого аномальные антитела (моноклональные белки или M-белки) накапливаются в организме и вызывают такие проблемы, как повреждение почек. Раковые клетки также могут привести к повреждению костей, что увеличивает риск их перелома.
Связь с моноклональной гаммапатией
Множественная миелома почти всегда начинается как относительно доброкачественное состояние, называемое моноклональной гаммапатией неопределенного значения.
Данное заболевание, как и множественная миелома, характеризуется присутствием в крови M-белков, вырабатываемых аномальными плазматическими клетками. Однако при моноклональной гаммапатии уровни M-белков ниже, — повреждения организма не развиваются.
Факторы риска
Факторы, которые могут увеличить риск множественной миеломы:
старение. Риск множественной миеломы увеличивается с возрастом, и большинство пациентов диагностированы в возрасте 60 лет
пол. Мужчины чаще страдают миеломой
семейный анамнез. Если у брата, сестры или родителя пациента множественная миелома, то возникает повышенный риск заболевания
личная история моноклональной гаммапатии неопределенного значения. Множественная миелома почти всегда начинается как моноклональная гаммапатия, поэтому это состояние увеличивает риск.
МРТ и КТ в диагностике множественной миеломы - что покажет
Миелому бывает трудно диагностировать, потому что это необычный тип рака, который имеет несколько неспецифичных симптомов или вообще не имеет признаков на ранних стадиях патологии. Диагностикой и лечением данного заболевания занимается гематолог. Во время первичного осмотра он будет искать признаки кровотечения, инфекции и определенные участки болезненности костей. Врачу для окончательной диагностики могут потребоваться анализы мочи и крови для проверки на определенные типы антител и белков(иммуноглобулины).
- анализы крови. Лабораторный анализ крови может выявить M-белки, вырабатываемые клетками миеломы. Другой аномальный белок, вырабатываемый клетками миеломы, называемый бета-2-микроглобулином, может быть также обнаружен в крови. Это даст врачу подсказки об агрессивности миеломы. Кроме того, анализы крови для изучения функции почек, количества клеток крови, уровня кальция и мочевой кислоты позволяют окончательно поставить диагноз
- анализы мочи. Анализ мочи может показать M-белки, которые называются белками Бенса Джонса
результаты МР-миелографии позвоночника, и КТ костей, чтобы выявить любые костные повреждения.
Для финального подтверждения множественной миеломы обычно проводят биопсию костного мозга. Врач может отобрать образец костного мозга для лабораторного исследования. Образец отбирается с помощью длинной иглы, введенной в кость (аспирация костного мозга и биопсия). В лаборатории образец исследуется на наличие клеток миеломы и клеточных мутаций.
Лечение миеломы
Лечение миеломы часто помогает контролировать симптомы и улучшать качество жизни. Однако этот рак обычно невозможно вылечить. Следует сказать, что не всем пациентам с диагнозом миеломатребуется немедленное лечение - например, больным “бессимптомной или тлеющей” миеломой. Для лечения множественной миеломы часто сочетаются несколько методов лечения:
- химиотерапия и стероиды
- пересадка стволовых клеток.
Кортикостероиды помогают разрушать раковые клетки и делают химиотерапию более эффективной. Чаще всего для терапии используются дексаметазон и преднизолон. Эти стероиды принимают внутрь после еды. Возможные побочные эффекты терапии включают:
- изжогу
- несварение желудка
- повышенный аппетит
- изменения настроения
- проблемы со сном (бессонница).
Талидомид может быть включен в онко-протокол. Распространенные побочные эффекты терапии включают:
- запоры
- головокружение
- высыпания
- онемение или покалывание в руках и ногах (периферическая невропатия).
Талидомид может вызывать врожденные дефекты, поэтому его не следует принимать беременным женщинам, а во время химиотерапии необходимо использовать надежные средства контрацепции.
Бортезомиб (велкейд) может помочь разрушить раковые клетки, заставляя белок накапливаться внутри них. Существуют некоторые ограничения в отношении применения бортезомиба. Возможные побочные эффекты включают:
- усталость
- понос
- онемение или покалывание в руках и ногах (периферическая невропатия).
Людям, получающим интенсивное лечение в стационаре, назначают гораздо более высокие дозы химиотерапевтических препаратов, чтобы помочь уничтожить большее количество миеломных клеток. Это нацелено на достижение более длительного периода ремиссии, но не приводит к излечению. Однако эти высокие дозы также влияют на здоровый костный мозг, поэтому онко-пациенту потребуется пересадка стволовых клеток, чтобы костный мозг восстановился после химиотерапии. В большинстве случаев стволовые клетки будут взяты у самого больного до того, как он начнет лечение в высоких дозах. В очень редких случаях они берутся у донора.
Лечение рецидивов
Если миелома возвращается, пациенту необходимо дальнейшее лечение. Терапия рецидивов аналогично начальному лечению, хотя часто предпочтительнее неинтенсивное лечение.Такжегематолог может назначить дополнительные лекарства, такие как леналидомид, помалидомид, карфилзомиб и даратумумаб, а также другие химиотерапевтические препараты. Леналидомид и помалидомид - это медицинский препарат, похожий на талидомид. Карфилзомиб - это лекарство, похожее на бортезомиб. Однако, в отличие от бортезомиба, его назначают регулярно в качестве долгосрочного лечения. Карфилзомиб - более интенсивное лечение, чем бортезомиб. Возможные побочные эффекты включают повреждение почек и, реже, нервов.
Даратумумаб - это новое лекарство с использованием антител, доступное для лечения рецидивов рака костей. Он нацелен на один из белков миеломных клеток, называемый CD38 и помогает убивать раковые клетки. Лекарство вводится внутривенно на длительной регулярной основе. Первая доза этого препарата часто вызывает аллергическую реакцию. Существует также риск того, что даратумумабможет вызвать возвращение вируса гепатита В у людей, которые уже были инфицированы этим вирусом.
Исатуксимаб - это новое лекарство с использованием антител, которое используется для лечения множественной миеломы у взрослых, когда 3 других метода лечения не помогли. Он принимается с помалидомидом и дексаметазоном и находится в той же группе лекарств, что и даратумумаб. Исатуксимаб вводится внутривенно на длительной регулярной основе. Он имеет множество возможных побочных эффектов, включая инфекции, высокую температуру, диарею и плохое самочувствие, но реакция каждого человека на этот препарат очень индивидуальна.
Панобиностат - это лекарственное средство для лечения множественной миеломы. Его принимают в виде таблеток в течение нескольких месяцев вместе с бортезомибом и стероидными таблетками. Его основные побочные эффекты включают диарею, утомляемость, низкие показатели крови, сердечную недостаточность.
Лечение симптомов и осложнений миеломы
Помимо основных методов терапии множественной миеломы, пациенту может потребоваться лечение, которое поможет облегчить некоторые из проблем, вызванных этим заболеванием. Например:
Читайте также:
