Многофакторное наследование
Добавил пользователь Евгений Кузнецов Обновлено: 31.12.2025
Среди всех форм глаукомы в 2003 году нами была выделена группа так называемых «редких форм», которые составляют 2–2,5% от данной нозологии. Основными объединяющими критериями данных синдромов и заболеваний является то, что они в подавляющем большинстве случаев сопровождаются формированием глаукомы в детском и юношеском возрасте, а ведущее патогенетическое звено нарушения гидродинамики глаза представлено альтерацией радужки различного генеза. Единой общепринятой классификации этих заболеваний в настоящее время нет. По механизму развития редкие формы глаукомы можно разделить на следующие группы:
I. Глаукомы, обусловленные мезенхимальным дисгенезом или аномалиями развития глаза.
II. Вторичная закрытоугольная глаукома с прогрессирующим формированием эндотелиальной мембраны – иридокорнеальный эндотелиальный синдром.
III. Глаукомы, ассоциированные с нейрофиброматозами или ангиоматозами.
IV. Вторичная открытоугольная глаукома, офтальмологически обусловленная – синдром пигментной дисперсии.
Врожденные глаукомы, обусловленные мезенхимальным дисгенезом или врожденными аномалиями развития глаза
Врожденные глаукомы представляют собой большую группу заболеваний, отличающихся по этиологическому фактору, механизмам формирования и времени появления первых клинических признаков.
Классификация по времени возникновения J.J. Kanski (2012):
• истинная врожденная глаукома (40% случаев) – офтальмогипертензия развивается внутриутробно, и клиническая картина заболевания выявляется при рождении;
• инфантильная врожденная глаукома (55%) – проявляется после рождения, в первые 3 года жизни ребенка;
• ювенильная врожденная глаукома (до 5%) – заболевание развивается у детей старше 3 лет и связано в большинстве случаев с явлениями гониодисгенеза.
В России врожденную глаукому принято разделять на стадии заболевания с учетом структурно-анатомических изменений глазного яблока согласно классификации Э.С. Аветисова и соавт. (1987) (табл. 1). Однако с ростом и взрослением ребенка размеры роговицы и глазного яблока меняются, также меняется их соотношение с возрастными структурно-анатомическими нормами, и постадийное деление перестает соответствовать истинной тяжести патологического процесса.
В последние годы была разработана объединенная клинико-патогенетическая классификация, в которой учтены изменения структуры глазного яблока и степень снижения зрительных функций (табл. 2).
Патогенетически ориентированная классификация R.N. Shaffer и D.I. Weiss (1984) делит врожденную глаукому на первичную врожденную и глаукому, сочетанную с другими глазными или системными врожденными аномалиями.
Значительное место в этой классификации занимают синдромы, сопровождающиеся врожденной патологией развития иридоцилиарной системы.
Согласно данной классификации к врожденным аномалиям и синдромам мезенхимального дисгенеза, сочетанным с глаукомой, относятся:
• нейрофиброматоз, ангиоматоз Стерджа (Штурге)–Вебера;
• синдром Марфана, Маркезани;
• персистирующее первичное стекловидное тело;
• периферический или центральный мезодермальный дисгенез:
• синдром и аномалия Аксенфельда;
• синдром и аномалия Ригера;
• аномалия Петерса, при которых ведущим звеном патогенеза глаукомы является врожденная патология иридоцилиарной системы.
В 2013 году Всемирная ассоциация глаукоматологов приняла единую классификацию врожденной глаукомы для стран Европы и США. Данная классификация разработана с учетом сроков манифестации врожденной глаукомы, влияющих на ее течение и прогноз, однако в ней нет подразделения на стадии, как это принято в классификациях отечественных авторов (табл. 3).
W. Tasman и E.A. Jaeger в 2001 году провели масштабный обзор литературы, посвященный врожденным заболеваниям глаза, к которым исторически относят и мезенхимальный дисгенез. В своей работе они сравнили различные теории этиопатогенеза, большинство из которых основано на концепции нарушения эмбриогенеза переднего сегмента глаза. Так, авторами был предложен термин «отслоение переднего сегмента», что подразумевает аномальное отделение развивающихся тканей, например хрусталиковой везикулы. В дальнейшем они предположили, что в основе мезенхимального дисгенеза лежит процесс неполной центральной миграции клеток нервного гребня и корнеогенной мезодермы. Клетки нервного гребня мигрируют в развивающийся передний сегмент тремя волнами, внося вклад в корнеальный эндотелий, трабекулярную сетку, стромальные кератоциты и радужку соответственно.
Остановка на любой из этих стадий может вызвать очевидные синдромы клинического дисгенеза. В дополнение к этой остановке развития, вторичное переднее смещение хрусталиково-радужковой диа фрагмы может явиться причиной развития некоторых врожденных аномалий.
Мезенхимальный дисгенез может проявляться лишь патологическими изменениями угла передней камеры или поражать передний сегмент полностью. Упрощенно спектр патологий мезехимального дисгенеза может быть распределен по лестничной схеме классификации Waring (рис. 1). При этом автор указывает, что каждый отдельно взятый клинический случай очень редко специфически согласуется только лишь с одной из представленных в классификации нозологических форм.
Лестничная таблица демонстрирует спектр анатомических комбинаций, по которым диагностируются синдромы мезенхимального дисгенеза. Авторами монографии в схему дополнительно введен синдром Франк-Каменецкого.
Различают простой дисгенез периферии переднего сегмента – это смещение кпереди и расширение линии Швальбе, называемое задним эмбриотоксоном, и аномалии развития с сочетанной патологией. К ним относят синдром Аксенфельда, когда задний эмбриотоксон сопровождается аномальными тяжами радужки, проходящими через угол передней камеры и прикрепляющимися к выдающейся линии Швальбе, и синдром Ригера, когда изменения, типичные для аномалии Аксенфельда сочетаются с гипоплазией передней стромы радужки (рис. 2,3). В литературе описаны состояния и с более тяжелой сочетанной патологией, характерной для синдрома Петерса.
Заболевания и синдромы мезенхимального дисгенеза можно рассматривать и согласно анатомической классификации Jr. Hoskins, которая основана на распределении различных форм врожденной глаукомы по виду клинически определяемых анатомических дефектов развития. Автор выделяет виды врожденной глаукомы, сопровождающиеся плоским (передним) креплением радужки, а также более тяжелой патологией, характеризующейся как иридотрабекулодисгенез (трабекулодисгенез в сочетании с аномалиями радужки), которые автор подразделяет следующим образом:
А. Передние стромальные дефекты радужки:
В. Аномальные сосуды радужки.
С. Структурные аномалии:
Отдельно в этой классификации представлена группа заболеваний с корнеотрабекулодисгенезом (трабекулодисгенез в сочетании с аномалиями радужки и роговицы):
В. Размер роговицы.
На сегодняшний день известно около 3000 наследственных заболеваний человека, которые имеют офтальмологические проявления. Эти заболевания могут передаваться по различному генетическому типу, включая аутосомный доминантный, аутосомный рецессивный, Х-сцепленный доминантный или рецессивный, многофакторное наследование и цитоплазматическое наследование. Альтерации на уровне ДНК при этом могут быть незначительными (как при точковой мутации основы) или более обширными (как при делеции большого сегмента ДНК). Эти мутации ДНК могутпривести к продукции аномальных молекул ДНК, вызывающих протеиновые аномалии и заболевания человека.
Наиболее частый тип передачи глазных заболеваний – аутосомно-доминантный. Данный тип наследования наблюдается при аниридии, болезни Беста, корнеальных дистрофиях, ретинобластоме и нейрофиброматозе.
Для отнесения наследственного заболевания к аутосомно-доминантному типу авторы выделяют четыре основных критерия:
1. Пораженные люди должны встречаться в каждом поколении, у каждого пациента должен быть больной родитель.
2. Любой ребенок больного родителя имеет 50% риск наследования.
3. Фенотипически нормальные члены семьи не передают фенотип своим детям.
4. Мужчины и женщины одинаково часто передают фенотип детям другого пола.
Для классификации заболевания как аутосомно-рецессивного необходимо соответствие следующим критериям наследования:
1. Проявляется более чем у одного члена рода и обычно наблюдается только у сибса (родного брата или сестры) пробанда, не у родителей или потомков.
2. Риск повторения для каждого сибса пробанда составляет 25%.
3. Родители больного часто единокровные.
4. Мужчины и женщины поражаются одинаково.
Аутосомно-рецессивные заболевания в офтальмологии представлены спиралевидной атрофией сетчатки, юношеской дегенерацией желтого пятна (болезнь Stargardt), синдромом Ушера.
Х-сцепленные рецессивные заболевания – наиболее частые из Х-сцепленных нарушений. Примерами Х-сцепленных рецессивных нарушений глаза могут быть синдром глазного альбинизма, протанопия и дейтеранопия. Х-сцепленные рецессивные нарушения характеризуются следующими пятью критериями:
1. Частота наследования значительно выше у мужчин, чем у женщин.
2. Патологический ген передается от больного мужчины всем дочерям. Любой из сыновей дочери имеет 50% шанс наследования патологического гена.
3. Ген никогда не передается напрямую от отца к сыну.
4. Ген может передаваться через женщин-носительниц.
5. Гетерозиготные женщины обычно не болеют, но у некоторых заболевание может проявляться с разной степенью выраженности.
На сегодняшний день большинство из этих заболеваний изучены генетиками с определением местоположения измененных хромосом:
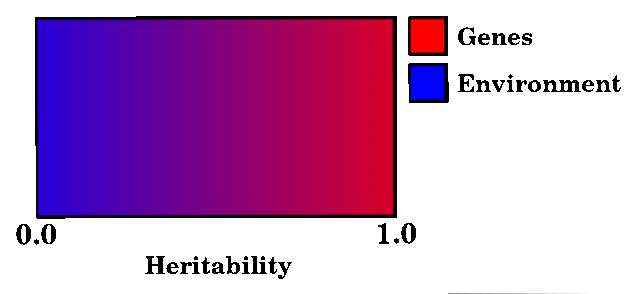
В единичных исследованиях описаны другие пути генетической трансмиссии, которые включают многофакторное наследование и цитоплазматическое наследование. Многофакторное наследование характеризует наличие значительного влияния окружающей среды. Многие глазные заболевания, такие как возрастная макулярная дегенерация и первичная открытоугольная глаукома, могут относиться к этой категории. Примерами цитоплазматического наследования могут служить митохондриальные нарушения, такие как наследственная оптическая нейропатия Лебера. Эти типы наследования характеризуются трансмиссией по материнской линии.
В клинической практике диагностика типа наследования врожденной глаукомы или глазных аномалий имеет принципиальное значение, определяя тактику активного выявления кровных родственников, имеющих признаки данного заболевания или даже развитые стадии глаукомного процесса, протекающие незаметно вплоть до терминальных стадий глаукомного процесса.
Что такое многофакторное наследование? (с примерами)
многофакторное наследование это относится к проявлению генетических признаков, которые зависят от действия множества факторов. То есть анализируемый персонаж имеет генетическую основу.
Однако его фенотипическое проявление зависит не только от гена (или генов), которые его определяют, но и от других участвующих элементов. Очевидно, что негенетический фактор большего веса - это то, что мы все вместе называем «окружающая среда».

- 1 Экологические компоненты
- 2 У всего есть генетическая основа в живых существах??
- 3 примера многофакторного наследования
- 3.1 Цвет лепестков на цветках некоторых растений
- 3.2 Производство молока у млекопитающих
Экологические компоненты
К числу компонентов окружающей среды, которые в наибольшей степени влияют на генетические характеристики человека, относятся наличие и качество питательных веществ. У животных мы называем этот фактор диетой.
Этот фактор настолько важен, что для многих «мы есть то, что мы едим». По сути, то, что мы едим, не только обеспечивает нас источниками углерода, энергией и биохимическими строительными блоками..
То, что мы едим, также обеспечивает элементы для правильного функционирования наших ферментов, клеток, тканей и органов, а также для экспрессии многих наших генов..
Существуют и другие факторы, которые определяют момент, режим, место (тип клетки), величину и характеристики экспрессии генов. Среди них мы находим гены, которые не кодируют непосредственно персонажа, отцовский или материнский отпечаток, уровни гормональной экспрессии и др..
Другим биотическим определяющим фактором окружающей среды является микробиом, а также болезнетворные микроорганизмы, которые делают нас больными. Наконец, механизмы эпигенетического контроля являются другими факторами, которые контролируют проявление наследственных признаков.
Есть ли у всех генетическая основа в живых существах??
Мы могли бы начать с того, что все наследуемое имеет генетическую основу. Однако не все, что мы наблюдаем как проявление существования и истории организма, является наследственным.
Другими словами, если конкретная черта в живом организме может быть связана с мутацией, эта черта имеет генетическую основу. На самом деле основой определения самого гена является мутация.
Следовательно, с точки зрения генетики, наследуется только то, что может быть видоизменено и передано из одного поколения в другое..
С другой стороны, также возможно, что наблюдается проявление взаимодействия организма с окружающей средой и что эта характеристика не является наследственной, или что она существует только для ограниченного числа поколений..
Основу этого феномена лучше объяснить эпигенетикой, чем генетикой, поскольку она не обязательно подразумевает мутацию.
Наконец, мы зависим от наших собственных определений, чтобы объяснить мир. Для рассматриваемого вопроса, иногда мы называем условие или состояние, которое является продуктом участия многих различных элементов.
То есть продукт многофакторного наследования или взаимодействия определенного генотипа с определенной средой или в данное время. Для объяснения и количественной оценки этих факторов у генетика есть инструменты для изучения того, что в генетике известно как наследственность.
![]()
Примеры многофакторного наследования
Большинство персонажей имеют множественную генетическую основу. Кроме того, на экспрессию большинства каждого из генов влияют многие факторы.
Среди известных нам персонажей, показывающих многофакторный тип наследования, есть те, которые определяют глобальные характеристики личности. К ним относятся, но не ограничиваются ими, метаболизм, рост, вес, цвет и модели цвета и интеллекта..
Некоторые другие проявляются как определенные формы поведения или определенные заболевания у людей, которые включают ожирение, ишемическую болезнь сердца и т. Д..
Мы приводим в следующих параграфах только два примера признаков многофакторного наследования у растений и млекопитающих.
Цвет лепестков на цветках некоторых растений
Во многих растениях образование пигментов является аналогичным общим способом. Таким образом, пигмент производится серией биохимических стадий, которые являются общими для многих видов.
Однако проявление цвета может варьироваться в зависимости от вида. Это указывает на то, что гены, которые определяют внешний вид пигмента, не являются единственными, необходимыми для проявления цвета. В противном случае все цветы будут одинакового цвета на всех растениях..
Чтобы цвет проявлялся в некоторых цветах, необходимо участие других факторов. Некоторые являются генетическими, а другие нет. К числу негенетических факторов относится рН среды, в которой растение растет, а также наличие определенных минеральных элементов для его питания..
С другой стороны, есть другие гены, которые не имеют ничего общего с образованием пигмента, который может определять появление цвета. Например, гены, которые кодируют или участвуют в контроле внутриклеточного рН.
В одном из них pH вакуоли эпидермальных клеток контролируется Na-обменником + / Ч + . Одна из мутаций гена этого обменника определяет его полное отсутствие в вакуолях мутантных растений..
Например, у растения, известного как утренняя слава, при рН 6,6 (вакуоль) цветок светло-фиолетовый. Однако при рН 7,7 цветок пурпурный.
Производство молока у млекопитающих
Молоко - это биологическая жидкость, вырабатываемая самками млекопитающих. Грудное молоко полезно и необходимо для поддержки питания потомства.
Он также обеспечивает первую линию иммунной защиты от них до развития собственной иммунной системы. Из всех биологических жидкостей, пожалуй, самый сложный из всех.
Он содержит белки, жиры, сахара, антитела и небольшие интерферирующие РНК, среди других биохимических компонентов. Молоко вырабатывается специализированными железами, подлежащими гормональному контролю..
Множество систем и условий, которые определяют производство молока, требуют, чтобы в этом процессе участвовало много генов различных функций. То есть нет гена для производства молока.
Возможно, однако, что ген с плейотропным эффектом может определить абсолютную неспособность сделать это. Однако в нормальных условиях производство молока является полигенным и многофакторным..
Он контролируется многими генами и зависит от возраста, здоровья и питания человека. Температура, доступность воды и минералов участвуют в ней, и это контролируется как генетическими, так и эпигенетическими факторами..
Недавние анализы показывают, что ни один из 83 различных биологических процессов не участвует в производстве вакцинного молока у крупного рогатого скота голштинской породы..
В них более 270 различных генов действуют вместе, чтобы обеспечить продукт, с коммерческой точки зрения, пригодный для потребления человеком.
Многофакторное наследование
![]()
Наследственные и наследственно-предрасположенные заболевания
![]()
Основной целью медицинской генетики является изучение роли генетических составляющих в этиологии и патогенезе различных заболеваний человека. Эти болезни делятся на два класса: собственно наследственные болезни, куда входят хромосомные и генные заболевания, и болезни с наследственной предрасположенностью, которые называют мультифакториальными заболеваниями.
Хромосомными являются болезни, вызванные нарушением числа, либо структуры хромосом. Генные болезни обусловлены присутствием мутаций в генах. Моногеннными называются болезни, обусловленные присутствием мутаций в одном гене. В этиологии мультифакториальных заболеваний наряду с действием неблагоприятных внешних факторов существенное влияние оказывают состояния не одного, а многих генов. Количество этих генов, формирующих наследственную предрасположенность к заболеванию, иногда исчисляется десятками или даже сотнями. Суммарная частота наследственных заболеваний достигает 1,5%, из них на долю хромосомных болезней приходится 0,5% и на долю моногенных – до 1%. К мультифакториальным относятся большинство наиболее распространенных болезней человека.
Хромосомные болезни: В настоящее время описано около 1000 нозологических форм хромосомных болезней. Все они характеризуются рядом общих признаков, таких как: маленькая масса и длина тела при рождении, пренатальная гипоплазия; отставание в умственном и физическом развитии с момента рождения, особенно выраженное при аутосомных аномалиях; задержка и аномалии полового развития: гипогонадизм, крипторхизм, аменорея, бесплодие и др., более выраженные при аномалиях половых хромосом; множественные ВПР в большей степени при аутосомных аномалиях; комплекс разнообразных по проявлениям и тяжести дизморфогенетических и диспластических признаков, одновременно затрагивающих многие системы и органы больного. Хромосомные болезни редко наследуются, и более чем в 95% случаев риск повторного рождения в семье больного ребенка с хромосомной патологией не превышает общепопуляционного уровня. Исключение составляют те случаи, когда родители больного ребенка несут сбалансированные хромосомные перестройки, чаще всего транслокации, при которых не происходит утраты генетического материала. Носители сбалансированных транслокаций являются практически здоровыми людьми, но вероятность у них выкидышей, замерших беременностей или рождения детей с несбалансированными хромосомными перестройками, а значит с хромосомными болезнями, очень велика. Поэтому при бесплодии, мертворождениях, привычной невынашиваемости беременности, а также при наличии в семье ребенка с хромосомной патологией необходимо проводить анализ кариотипа каждого из родителей с целью диагностики сбалансированных хромосомных перестроек.
Моногенные болезни Разнообразие моногенных заболеваний достаточно велико и их количество по некоторым оценкам достигает 5000. Среди моногенных болезней значительный процент составляют ферментопатии, различные формы умственной отсталости, дефекты органов слуха, зрения, скелетные дисплазии, врожденные пороки развития, болезни нервной, эндокринной, соединительно-тканной, иммунной и других систем. Моногенные варианты течения заболевания в редких случаях встречаются среди любых нозологических форм, которые в общем случае не являются наследственными. Так, например, описаны моногенные формы гипертензии, болезней Альцгейаера и Паркинсона, эпилепсии и других больших психозов, иммунодефицитов, различных онкологических заболеваний и многих других патологических состояний. Моногенные варианты заболевания, как правило, отличаются от спорадических форм более тяжелым течением и ранним дебютом. Большинство мутаций, ассоциированных с моногенными заболеваниями, жестко детерминируют развитие болезни, и факторы окружающей среды не оказывают или оказывают небольшое влияние на развитие заболевания. Поэтому они так трудно поддаются коррекции. Однако немало примеров моногенных болезней с неполной пенетрантностью и варьирующей экспрессивностью, причины которых чаще всего остаются неизвестными. К счастью, моногенные заболевания встречаются достаточно редко. К числу наиболее известных моногенных болезней относятся фенилкетонурия, муковисцидоз, галактоземия, адреногенитальный синдром, гемофилия А и В, миодистрофия Дюшенна/Беккера, проксимальная спинальная мышечная атрофия, гепатолентикулярная дегенерация и многие другие болезни. Профилактика тяжелых неизлечимых моногенных заболеваний проводится на базе пренатальной диагностики.
Мультифакториальные заболевания обусловлены комбинированным действием неблагоприятных внешних и генетических факторов риска, формирующих наследственную предрасположенность к заболеванию. К мультифакториальным заболеваниям относятся подавляющее большинство хронических болезней человека, включая сердечно-сосудистые, эндокринные, иммунные, нервно-психические, онкологические и др. Генетические составляющие могут присутствовать в этиологии даже тех заболеваний, развитие которых целиком индуцируется внешними воздействиями и невозможно без их присутствия, таких, например, как инфекционные болезни. Однако и в этих случаях индивидуальная чувствительность к подобным внешним неблагоприятным воздействиям может быть генетически детерминирована. Например, на сегодняшний день известно, что в патологии бронхиальной астмы, лейкозов и их рецидивов участвуют белковые продукты таких генов системы детоксикации, как GSTM1, GSTT1, CYP1A1, GSTP1, NAT2 и др.Полная расшифровка генома человека открыла большие возможности для изучения ассоциации различных генов человека с моногенными и мультифакториальными заболеваниями. Эти исследования являются основой для планомерной разработки совместно со специалистами различных медицинских профилей новых патогенетических и этиологических методов лечения наследственных заболеваний, а также предупреждения развития тех заболеваний, к которым у человека имеется генетическая склонность.
В настоящее время не существует единой классификации наследственных болезней, и часто их смешивают с врожденными и семейными болезнями. Причиной развития наследственных болезней являются присутствующие в половых клетках родителей мутаций в определенных генах. Эти мутации могут передаваться потомству в ряду поколений. Врожденные заболевания проявляются сразу после рождения, и они могут быть как наследственными, так и приобретенными, например, под действием тератогенных факторов или осложнений в родах. Приобретенные врожденные пороки развития не передаются по наследству. Семейными называются болезни, присутствующие у нескольких членов одной семьи. Они также могут быть наследственными или обусловливаться средовыми влияниями, например неправильным питанием, вредными привычками или присутствием токсических соединений в окружающей среде. В свою очередь, наследственные болезни не обязательно являются врожденными или семейными.
В этиологии детской инвалидности и ограничений жизнедеятельности значительная доля принадлежит наследственным факторам. Так, в Республике Саха (Якутия) среди причин детской инвалидности на первом месте (28,5%) стоят врожденные пороки развития, на втором - заболевания нервной системы (23,9%), на третьем - психические расстройства (11,9%). По данным Росстата среди причин младенческой смертности врожденные пороки развития занимают второе-третье место в Республике Саха (Якутия) и в целом по Российской Федерации. Остается значительной доля врожденных и наследственных заболеваний среди причин детской смертности (в возрасте до 5 лет), в структуре которой на долю хромосомныхболезней приходится 2-3% (Новиков, 2008).
шпора. Многофакторное наследование (multifactorial inheritance)
![]()
Единственный в мире Музей Смайликов
Самая яркая достопримечательность КрымаМНОГОФАКТОРНОЕ НАСЛЕДОВАНИЕ (MULTIFACTORIAL INHERITANCE)
Термин многофакторное наследование относится к процессу, при котором заболевание или аномалия - это результат аддитивного
воздействия одного или нескольких аномальных генов и факторов окружающей среды. Расстройства, связанные с этим процессом, включают некоторые из
наиболее распространенных пороков развития, а также такие заболевания, как аллергические расстройства, шизофрения и некоторые типы
гиперлипидемии. Количество задействованных генов неизвестно. Некоторые исследователи пришли к выводу, что задействованные гены являются
"второстепенными генами", которые по отдельности не являются вредными, но имеют вредный кумулятивный эффект; другие считают, что также задействованы гены,
оказывающие основное влияние. Немногие из факторов окружающей среды были выявлены у людей; исследования условий,
вызванных многофакторной наследственностью у животных, подчеркивают их актуальность. Некоторые из негенетических особенностей, выявленных у
людей, включают сезонные колебания в возникновении расстройства, повышенную частоту в семьях, живущих в бедных
социально-экономические условиях и маточные факторы. Необходимо собрать значительный объем данных о многих пострадавших лицах и
их семьях, прежде чем заболевание или порок развития будут отнесены к многофакторному наследованию. Этот термин не следует использовать
всякий раз, когда причина семейного происшествия плохо понятна.
Некоторые особенности многофакторного наследования аналогичны менделевскому наследованию отдельных мутантных генов, например,
частота возникновения специфических состояний варьируется в зависимости от расовой принадлежности; эта расовая предрасположенность сохраняется после миграции в
другие страны.
Однако Большинство признаков многофакторной наследственности , сильно отличаются от тех, которые наблюдаются при менделевском
наследовании одного мутантного гена: (1) Существует аналогичная частота рецидивов (обычно 2-10%;) среди всех родственников первой степени
(родители, братья, сестры и потомство пострадавшего младенца). Например, если у пары был 1 ребенок с заячьей губой и небом,
риск того, что следующий пострадает, составляет около 4%; если у 1 родителя есть расщелина губы и неба, вероятность того, что у 1-го ребенка будет
такая же аномалия также составляет около 4%. (2) Некоторые расстройства имеют половое пристрастие. Например, пилорический стеноз " гораздо чаще
встречается у мужчин, в то время как врожденный вывих бедра гораздо чаще встречается у женщин. (3) При изменении соотношения полов
пострадавший человек того пола, который с меньшей вероятностью будет затронут, гораздо более склонен к тому, чтобы у него были затронутые дети. Например, у женщины, у которой в
младенчестве был стеноз привратника, вероятность того, что у ребенка будет аналогичное заболевание, составляет 25%; риск для детей отца
у кого был пилорический стеноз, составляет всего 4%. (4) Вероятность того, что оба однояйцевых близнеца будут поражены одним и тем же
пороком развития, составляет менее 100%, но намного больше, чем вероятность того, что оба неидентичных близнеца будут поражены. Это
распределение контрастирует с менделевским наследованием, при котором однояйцевые близнецы всегда имеют общее расстройство из-за одного
мутантного гена. (5) Риск рецидива при последующих беременностях зависит от исхода предыдущих беременностей. Для
например, риск рецидива для заячьих губ и неба составляет 4% для пары с 1 пораженным ребенком, но 9% после того, как у них родилось 2
пораженных ребенка. (6) Риск аномалий у потомства напрямую связан с тяжестью порока развития. Например,
младенец, у которого врожденный кишечный аганглионоз длинного сегмента кишечника, имеет больше шансов иметь пораженного брата или
сестру, чем младенец, у которого аганглионоз только небольшого сегмента.
ОБЩИЕ КЛИНИЧЕСКИЕ ПРИНЦИПЫ ПРИ ГЕНЕТИЧЕСКИХ НАРУШЕНИЯХ (GENERAL CLINICAL PRINCIPLES IN GENETIC DISORDERS)
Отрицательный семейный анамнез у Ребенка с генетическим заболеванием или пороком развития, как правило, является единственным известным пострадавшим
членом своей семьи. Это отражает тот факт, что частота рецидивов очень низка для распространенных аномалий
хромосом и для состояний, связанных с многофакторным наследованием. Например, риск рецидива синдрома Дауна,
связанного с трисомией-21 хромосомы, составляет 1%; для состояний, связанных с многофакторным наследованием, он варьируется от 2-10%.
риск расстройств с менделевским типом наследования намного выше (например, 25% для аутосомно-рецессивных расстройств), но в
небольших семьях более вероятно,что аутосомно-рецессивное расстройство затронет только l из 3 или 4 детей, а не 2. В случае
аутосомно-доминантных расстройств на ребенка может повлиять спонтанная генетическая мутация, а не наследование
мутантного гена от пораженного родителя. В общем говоря, негативная семейная история может вводить в заблуждение.
Факторы окружающей среды Поскольку семейная история обычно отрицательна для рассматриваемого расстройства, родители
часто винят себя и ищут факторы окружающей среды, которые могли бы быть причиной. Врач должен предвидеть
их чувство вины и тщательно обсудить события, в том числе принятые лекарства, к которым врожденные нарушения могут быть
отнесены ненадлежащим образом родителями.
Генетическая гетерогенность Одно клиническое проявление может иметь более 1 причины. Повышение уровня сывороточного
фенилаланин может быть связан с классической фенилкетонурией (либо отсутствием, либо дефицитом фенилаланиновой гидроксилазы).;
отсутствие или дефицит фермента птеридинредуктазы; или недостаточный синтез биоптерина. Арахнодактилия может быть изолированной
характеристикой высокого, худого человека или может быть признаком ряда генетических нарушений, включая синдром Марфана и
Отомикоз — симптомы и лечение
Что такое отомикоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саидовой Бурлият Солтанпашаевны, ЛОРа со стажем в 4 года.
Над статьей доктора Саидовой Бурлият Солтанпашаевны работали литературный редактор Юлия Липовская , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова
![Шагаева (Саидова) Бурлият Солтанпашаевна, лор - Екатеринбург]()
Определение болезни. Причины заболевания
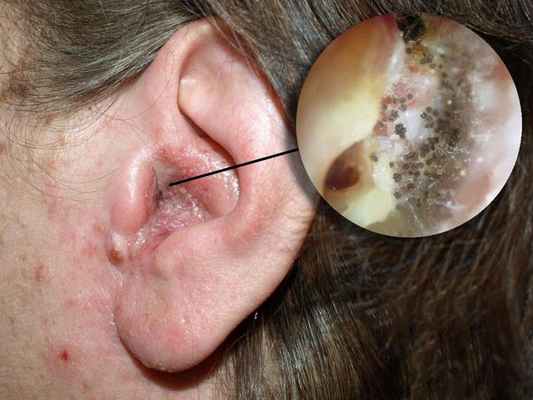
Отомикоз — это заболевание наружного или среднего уха, вызванное грибами, чаще всего дрожжеподобными и плесневыми.
![Грибковое поражение уха]()
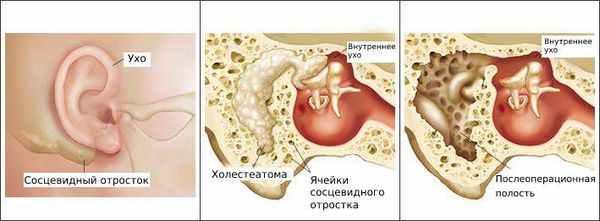
Болезнь развивается в наружном слуховом проходе, иногда процесс затрагивает кожу ушной раковины и барабанную перепонку. Также отомикоз может развиваться в барабанной и послеоперационной полости среднего уха, которая образуется в результате удаления патологически изменённых тканей среднего уха (например, при гнойном среднем отите с холестеатомой ) .
![Послеоперационная полость после удаления холестеатомы]()
Чаще всего отомикоз начинается с зуда, возможно покалывание в ухе, а в дальнейшем появляются заложенность, ушной шум и выделения [7] .
В группу заболеваний, относящихся к отомикозам, включают [2] [4] :
- Наружный грибковый отит. Затрагивает кожу ушной раковины, стенки наружного слухового прохода и барабанную перепонку.
- Грибковый средний отит. Грибы развиваются в барабанной полости.
- Грибковый мирингит. Грибковое заболевание поражает барабанную перепонку.
- Микоз послеоперационной полости. Процесс развивается в послеоперационной полости среднего уха.
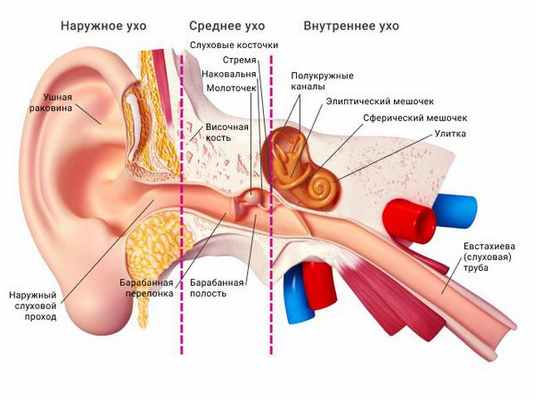
![Наружное, среднее и внутреннее ухо]()
Распространённость
Среди взрослого населения частота развития отомикозов составляет 18,6 %. У детей распространённость заболевания 26,3 % [1] . Чаще всего отомикоз встречается в жарких и влажных климатических зонах, так как влажность и тепло благоприятно влияют на рост грибов. Также существует связь между заболеваемостью и временем года: в весенне-летний период она растёт [10] .
Среди отомикозов самым распространённым является наружный грибковый отит: 62 % от общего числа. Грибковый средний и послеоперационный отит составляют 20 % и 17 %, соответственно. На долю грибкового мирингита приходится 1 % случаев [2] [5] [10] [12] [15] .
Причины и факторы риска развития отомикоза
Причиной развития отомикозов являются грибы, которые входят в состав нормальной микрофлоры уха. В обычных условиях они себя никак не проявляют и не представляют опасности. Но когда появляются благоприятные для грибов условия, они начинают размножаться и приводят к развитию отомикоза. Возбудителями могут стать плесневые грибы рода Aspergillus или дрожжеподобные грибы рода Candida, иногда Mucor, Cladosporium, Alternaria, Penicillium, Geotrichum или Aspergillus и Candida в сочетании друг с другом [4] .
Предрасполагающими факторами, которые могут запускать развитие болезни, являются различные эндогенные (внутренние) и экзогенные (внешние) обстоятельства, а также их сочетания.
Основной экзогенный фактор — это механическая травма кожи наружного слухового прохода при слишком тщательной гигиене ушей с использованием ватных палочек и других подручных средств. Когда пациент слишком тщательно проводит эту процедуру, он не только травмирует кожу, но и удаляет главный фактор защиты — ушную серу. Это приводит к тому, что полезная микрофлора погибает и её место занимают грибы, для размножения которых имеются все условия: тёплая влажная среда и отсутствие защитного барьера — серы [8] .
- Лечение антибиотиками, что приводит к нарушению микрофлоры и размножению грибов.
- Цитостатическая и лучевая терапия, которые обладают иммуносупрессивным действием, т. е. подавляют работу иммунитета.
- Кожные заболевания в виде дерматитов и экземы.
- Длительный приём гормональных препаратов, например глюкокортикостероидов при аутоиммунных заболеваниях.
- Производственные и бытовые вредности: работа во влажных, сырых и пыльных помещениях.
- Гнойные отиты.
- Нарушенный обмен веществ: прежде всего сахарный диабет и гиперкортицизм (повышенное выделение корой надпочечников гормона кортизола), так как они способствуют росту грибов [2][7][11][19] .
- Гипо- и авитаминозы.
- Длительный воспалительный процесс в послеоперационной полости с повреждением эпителия. Образующийся при этом воспалительный экссудат выступает в роли хорошей питательной среды, богатой белками, углеводами, минеральными солями и другими веществами. В совокупности с постоянной температурой, влажностью, свободным доступом воздуха в послеоперационной полости среднего уха появляются благоприятные условия для размножения грибов.
- Послеоперационная травма уха, а также попадание нестерильной воды могут запускать процесс развития микоза послеоперационной полости среднего уха [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы отомикоза
Первый симптом отомикоза — зуд внутри уха. Сначала зуд ненавязчивый, возникает периодически и не доставляет сильного дискомфорта. Но потом становится постоянным, нестерпимо сильным и снижает качество жизни пациента [7] [9] [12] . По мере распространения инфекции и прорастания мицелия грибов в кожу возникает повышенная чувствительность и болезненность кожи наружного уха и слухового прохода [2] .
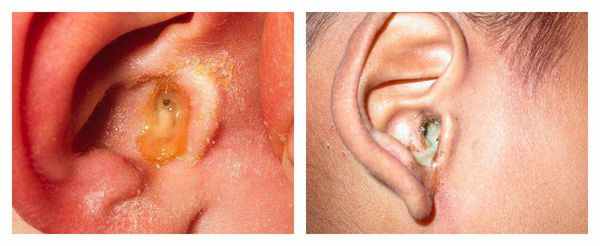
С первых дней заболевания пациенты отмечают появление патологических выделений из уха. Цвет может быть от светло-жёлтого до коричнего-чёрного, консистенция — от жидкой или кашицеобразной до плотной. Возможно образование себорейных корочек [10] .
![Патологические выделения из уха]()
Выделения пациент может заметить на подушке после сна, если они достаточно жидкие и вытекают из наружного слухового прохода. Также их может заметить человек, стоящий рядом.
У некоторых пациентов снижается слух со стороны больного уха. Это возможно при поражении барабанной перепонки и полостей среднего уха, в редких случаях причиной становится повреждение наружного слухового прохода. Иногда отмечают появление шумов в ухе, заложенность, дискомфорт и ощущение полноты внутри уха. Часто имеются неспецифические симптомы, такие как повышение температуры тела и общее недомогание [2] [10] .
Патогенез отомикоза
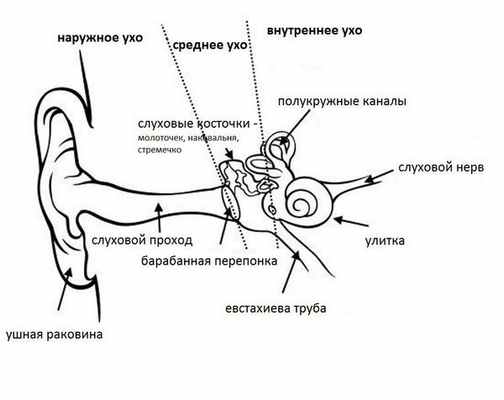
Ушная раковина представляет собой эластический хрящ, покрытый кожей. Полость ушной раковины воронкообразно углубляется и переходит в наружный слуховой проход. Функцией данной структуры является улавливание звуков, их концентрация и направление в наружный слуховой проход.
![Строение уха]()
Наружный слуховой проход представляет собой полую трубку диаметром 0,3-1,0 см и длиной около 2,5 см у взрослых. Он состоит из хрящевой части, которая является продолжением хряща ушной раковины, и костной части, занимающей 2/3 наружного слухового прохода. Кожа в наружных отделах слухового прохода содержит волосы, сальные и серные железы [2] .
Барабанная перепонка проводит наружные колебания и является границей, которая отделяет наружное ухо от среднего. Среднее ухо состоит из центральной части, которая представлена барабанной полостью. Кпереди и книзу от барабанной полости находится слуховая труба (евстахиева труба). Кзади от барабанной полости находятся сосцевидные ячейки.
В норме полость среднего уха стерильна, т. е. грибков и других микробов в ней нет. Их попаданию препятствует изоляция от внешней среды за счёт барабанной перепонки, дренажной функции слуховой трубы и местного иммунитета. Тем не менее, грибы могут проникать в среднее ухо через слуховую трубу из глотки либо через систему крово- и лимфообращения.
Основными патогенетическими звеньями возникновения микоза являются адгезия грибов, т. е. прикрепление гриба к коже или раневой поверхности, колонизация гриба и инвазивный рост [7] . При тяжёлой форме микоза может произойти генерализация процесса, т. е. проникновение возбудителя в кровь с распространением по организму и появлением вторичных очагов грибковой инфекции в различных органах и тканях. Микозы могут выступать своеобразными «маркерами» нарушения иммунитета, так как иммунодефицит является одним из основных моментов в патогенезе грибковой инфекции.
Классификация и стадии развития отомикоза
По характеру возбудителя:
- дрожжеподобный — возбудителем выступают дрожжеподобные грибы рода Candida;
- плесневой — выделяют плесневые грибы рода Aspergillus;
- смешанный — присутствует сочетанное поражение грибами родов Aspergillus и Candida.
По локализации:
- наружный грибковый отит — процесс расположен в наружном слуховом проходе;
- грибковый мирингит — при поражении барабанной перепонки;
- грибковый средний отит и грибковый средний послеоперационный отит — при поражении среднего уха;
- сочетанное поражение наружного и среднего уха.
По стороне поражения:
По клиническому течению:
- Острый. Под острым отомикозом понимают впервые выявленный случай грибкового поражения, если речь идёт об острой фазе процесса продолжительностью до 3-4 недель. Пациент при этом жалуется на впервые возникшие симптомы, характерные для этой патологии: зуд в ушах, выделения из слухового прохода, болевой синдром и др.
- Хронический [18] . Этот диагноз пациенту уже ставили ранее и он получал лечение, но спустя какое-то время снова обратился с такими же жалобами. Характерно длительное и вялое течение свыше трёх месяцев с периодами улучшения и повторяющимися обострениями, при которых возобновляются боли в ухе и выделения.
Осложнения отомикоза
- Местное распространение. При вовремя начатом и адекватном лечении осложнения встречаются редко, но при отсутствии лечения отомикоз может приводить к обширному поражению всего слухового прохода, барабанной перепонки и окружающих ухо тканей [2] .
- Генерализация заболевания. Грибковая инфекция опасна тем, что быстро распространяется и угрожает поражением внутренних органов, особенно в послеоперационный период. При неблагоприятном течении отомикоз может являться причиной распространённого микоза внутренних органов и грибкового сепсиса. Такие осложнения возникают достаточно редко, обычно при сопутствующих патологиях: снижении общих иммунных сил организма, ВИЧ, аутоиммунных заболеваниях и т. д.
- Хронизация заболевания. При локализации патологического процесса в среднем ухе часто происходит хронизация процесса, выражающаяся в длительных и многократных обострениях.
- Рубцово-спаечный процесс. В течение времени могут образоваться спайки в полости среднего уха (адгезивный отит). Это будет затруднять нормальное звуковосприятие и приведёт к тугоухости, которая может носить необратимый характер [15] . Также из-за спаек возможно сужение (стеноз) наружного слухового прохода. Однако отомикоз не приводит к полной потере слуха.
Диагностика отомикоза
Опрос, сбор анамнеза
Диагностика начинается со сбора анамнеза. Врач задаёт ряд вопросов:
- Когда началась болезнь и как протекала.
- Был ли у пациента ранее средний отит.
- Было ли грибковое поражение других органов и систем, например урогенитального тракта.
- Как долго пациент болеет, с какой частотой, были ли обострения.
- Принимает ли пациент антибиотики, стероидные препараты, цитостатики (чаще всего используются при лечении онкозаболеваний) и химиотерапевтические препараты.
- Страдает ли пациент аллергией [2][3] .
- Есть ли неблагоприятные факторы в быту и производстве.
- Какими сопутствующими заболеваниями болел пациент.
- Есть ли хронические инфекции [6] .
Осмотр, оценка жалоб
Если речь идёт о кандидозе, пациенты жалуются на беловатые выделения из уха творожистой консистенции. При отоскопии наблюдается сужение слухового прохода в хрящевой части и гиперемия (покраснение) барабанной перепонки [6] [11] .
![Отоскопия]()
При аспергиллёзном поражении выделения тёмные, почти чёрные, имеют густую консистенцию. При отоскопии наблюдаются сужения в костной части слухового прохода, барабанная перепонка может выпирать и терять свои опознавательные знаки [13] [15] .
При пенициллиозе зуд более выражен, выделения напоминают жидкую ушную серу, хрящевой участок инфильтрирован, на барабанной перепонке может наблюдаться выпячивание, гиперемия или эрозия, что ложно указывает на перфорацию (сквозное повреждение).
Если говорить о поражении микозом среднего уха и послеоперационной полости, то основными жалобами являются снижение слуха, выделения из уха, периодический зуд, также может наблюдаться головокружение [9] .
Как правило, при любой форме грибкового поражения наружного уха слух не страдает или выявляются незначительные нарушения по типу звукопроводимости: ухудшается передача звуковой волны по слуховому проходу к среднему уху. В этом случае возникает ощущение заложенности уха. Такие симптомы, как боль и зуд, могут наблюдаться при любом типе грибкового поражения [3] [6] [20] .
Некоторые пациенты в остром периоде обращаются с жалобами на головную боль на стороне поражения, повышение температуры тела до 38 °C , гиперчувствительность ушной раковины, наружного слухового прохода и заушной области [6] .
Лабораторная диагностика
Из лабораторных методов исследования основным является взятие мазка из уха и его микологический посев на специальные питательные среды (Сабуро, Чапека и др.). Специалист берёт образцы с помощью аттикового зонда ATIC или ложки Фолькмана. Материал берётся под контролем зрения, чтобы не повредить барабанную перепонку, поскольку субстрат собирается из глубоких отделов слухового прохода [12] .
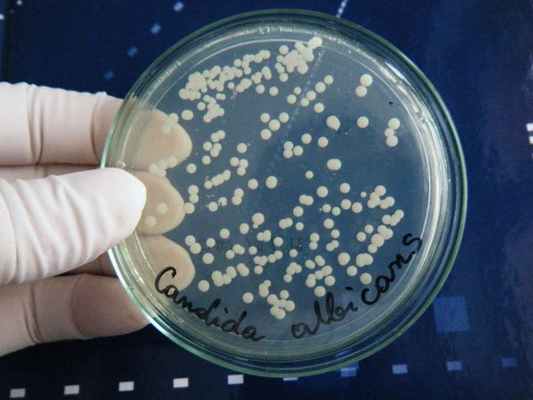
![Грибы рода Candida на питательной среде]()
Помимо микологического посева собранного материала, проводится его микроскопия с использованием 10 % гидроксида калия, если это нативный материал. Иногда проводится окрашивание по Романовскому — Гимза. Эти 2 исследования вместе позволяют точно определить возбудителя процесса. Для диагностики микоза титр культуры (количество в 1 мл) должен быть не менее 10 4 КОЕ/мл.
Также проводится ряд общеклинических исследований, таких как клинический и биохимический анализы крови с определением уровня глюкозы, общего белка, АсАТ (аспартатаминотрансферазы), АлАТ (аланинаминотрансферазы) и креатинина. Выполняется анализ крови на сифилис, ВИЧ-инфекцию и гепатиты В и С с целью исключить эти заболевания и выявить сопутствующие патологии [9] .
Инструментальная диагностика
Из инструментальных методов исследования следует выделить отомикроскопию больного уха с использованием бинокулярных линз, микроскопической оптики или с помощью эндоскопа [12] [15] .
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить с воспалительными процессами наружного и среднего уха негрибовой этиологии (например, с бактериальным или вирусным средним и наружным отитом), с серными пробками и новообразованиями уха, такими как холестеатома.
Окончательный диагноз отомикоза может быть поставлен только при комплексном микологическом исследовании [9] [11] .
Лечение отомикоза
При выборе терапии врач учитывает эффективность ранее проведённого лечения, если оно имелось. Если у пациента есть хронические заболевания, то в первую очередь необходима их коррекция [2] . Например, при сахарном диабете важно контролировать уровень глюкозы, так как его повышение провоцирует развитие отомикоза [3] .
Лечение инфекции начинается с устранения возбудителя, при этом используется сочетание местных лекарственных форм и препаратов системного действия. Перед применением препаратов важно тщательно очистить ухо от патологических выделений, ведь даже небольшое количество грибковых масс может негативно сказаться на эффективности медикаментозной терапии [18] .
Если при отоскопии наблюдаются полипы или грануляции в слуховом проходе, то предварительно нужно обработать их 5-10 % раствором нитрата серебра и удалить [7] [15] .
Местное лечение
Препаратом выбора для местного лечения является хлорнитрофенол и 1 % раствор нафтифина. Препараты используются в качестве аппликаций на коже наружного слухового прохода в течение 10-14 дней. Лечение необходимо продолжать ещё 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного лабораторного анализа [12] [17] [18] .
Если при микологическом посеве выделены грибы Candida, то назначаются аппликации комбинацией препаратов: 1 % раствор клотримазола и 1 % раствор нафтифина в течение 10-14 дней с продолжением терапии в течение 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного результата лабораторного исследования [3] [18] .
Системное лечение
Если возбудителем являются грибы рода Candida, рекомендуется назначать флуконазол. При лечении грибкового среднего отита и микоза послеоперационной полости среднего уха, вызванного плесневыми грибами, применяется итраконазол [18] .
В период лечения и реабилитации пациенту необходимо ограничить контакт с источниками пыли и грязи, избегать повышенной влажности и попадания воды в ухо, чтобы не допустить рецидивов и возможных осложнений [7] .
Прогноз. Профилактика
Прогноз при впервые выявленном неосложнённом наружном грибковом отите благоприятный. Если лечение было своевременным и грамотным, то удаётся полностью уничтожить возбудителя.
При хроническом течении избавиться от грибка полностью сложно, поэтому случаются рецидивы. Из-за спаечных процессов возможно снижение слуха по типу звукопроведения. Чтобы избежать рецидивов, необходимо в течение 4 недель после клинического выздоровления аккуратно протирать кожу наружного уха противогрибковым средством или делать аппликации турундой, стараясь не травмировать кожу слухового прохода.
В качестве неспецифических методов профилактики можно рекомендовать соблюдение правил личной гигиены:
- тщательно и часто мыть руки;
- не трогать кожу ушей грязными руками и предметами;
- пользоваться только личным полотенцем;
- при любых заболеваниях уха проводить тщательный его туалет.
В осенне-зимний период особенно важно укреплять защитные силы организма и повышать иммунитет, избегать переохлаждений и заветриваний ушей. Если имеется сахарный диабет, необходима коррекция уровня глюкозы крови [6] [15] .
Читайте также:
- Цитология (гистология) биопсии носа, пазухи носа при опухоли
- Признаки кальцифицирующей тендинопатии ротаторной манжеты
- Лучевые признаки однорогой матки
- Флюоресцентная ангиография комбинированной гамартомы сетчатки и пигментного эпителия
- Стилоидит луча. Стенозирующий лигаментит тыльной связки запястья