Множественная мононевропатия
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Мононейропатия - нарушение чувствительности и слабость движений участка, который иннервирует пораженный нерв. Также к мононейропатиям относят чрезмерное переразгибание суставов, что возникает преимущественно как следствие травм.
ЭТИОЛОГИЧЕСКИЕ ФАКТОРЫ МОНОНЕЙРОПАТИИ
При острой мононейропатии основной причиной является травматизация. Травма может быть одиночной и резкой, однако также распространен вариант постоянных мелких травм (например профессиональные травмы: вибрация, работа с мелкими инструментами). Длительные и систематические нажатия на участок одного и того же сустава может привести к компрессионной мононейропатии, соответственно постоянное сжатие (гипсовая повязка) приводит к компрессионному параличу. Туннельная мононейропатия возникает вследствии сдавления нерва в узком канале.
Также причинами мононейропатий могут быть опухолевое поражение, кровоизлияние в область нерва, воздействие ионизирующего излучения, холодовые факторы.
Множественная мононейропатия является следствием системных заболеваний соединительной ткани (ревматический артрит, системная красная волчанка, узелковый полиартереит), инфекционных патологий (болезнь Лайма), саркоидоза, сахарного диабета.
КЛИНИЧЕСКАЯ КАРТИНА МОНОНЕЙРОПАТИИ
Симптоматика мононейропатий в первую очередь указывает на нарушение чувствительности и общей афферентной и эфферентной проводимости нерва. К главным симптомам мононейропатий относят боль, парестезии, слабость.
Стоит отметить, что при поражении двигательных нервов развивается слабость без болевого синдрома, а при поражении чувствительных наоборот отмечается нарушение чувствительности, боль, однако слабость не наблюдается. Это играет важную роль при дифференциальной диагностике.
Специфические симптомы указывают на то, какой именно нерв поражен. Чаще всего поражаются:
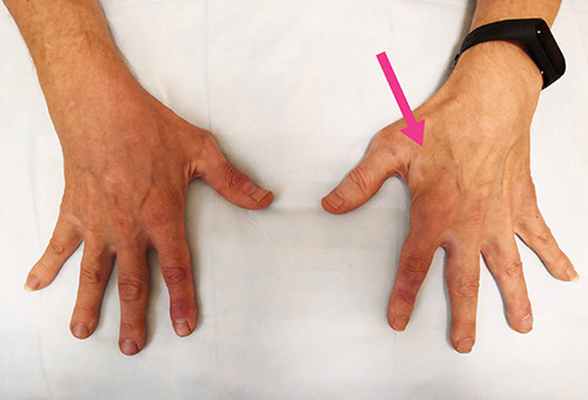
Локтевой нерв - как следствие постоянной опоры на локти, сильный удар в локтевой сустав, позднего паралича локтевого нерва. Симптоматично отмечаются парестезии, потеря чувствительности мизинца и ладонной поверхности безымянного пальца, деформация приводящей мышцы большого пальца, наблюдается специфическое положение кисти по типу «птичьей лапы».
Карпальный нерв - бывает одно- и двустороннее поражение, при значительной компрессии срединного нерва. Симптоматично - боли в области плеча и предплечья, усиливающиеся ночью, искажение чувствительности 1, 2 и 3 пальцев кисти (ладонная поверхность), атрофия мышцы, отводящей большой палец руки.
Малоберцовый нерв - компрессия нерва малоберцовой костью при длительном лежании или при привычке скрещивать ноги. Отмечают слабость мышц-разгибателей стопы, нарушение чувствительности передней поверхности голени и тыльной стороны стопы.
Лучевой нерв - при сжатии нерва к плечевой кости. Довольно часто это поражение называют «параличом садовой скамейки», ведь воспроизвести такую компрессию можно, если долгое время сопротивляться плечом и локтем к спинке скамейки или стула. Наблюдается слабость мышц-разгибателей предплечья и кисти.
ДИАГНОСТИКА И ЛЕЧЕНИЕ МОНОНЕЙРОПАТИИ
Первоначально стоит выяснить причину мононейропатии и сразу же устранить травмирующий фактор. Для этого следует выяснить анамнез пациента, обратить внимание на область поражения и жалобы. Обязательно подтвердить инструментальными исследованиями, ведь субъективные жалобы могут быть ошибочными. Стоит предупредить пациента, что если не ликвидировать вовремя проблему, тогда возможна атрофия нерва и участков его иннервации.
Лечение мононейропатии зависит непосредственно от причины, лечением которой будет заниматься специалист соответствующего отделения. Рекомендуемые консультации не только невропатолога, но и смежных в этом плане специалистов: ревматолога, хирурга, также УЗИ. При необходимости назначаются нестероидные противовоспалительные средства, анальгетики, в тяжелых случаях глюкокортикостероиды.
Публикации в СМИ
Периферическая невропатия — группа дистрофических поражений периферических нервов, вызванных различными причинами (интоксикации, витаминная недостаточность, аутоиммунные процессы, опухоли и др.). Невропатия — чаще симптомокомплекс основного заболевания, чем самостоятельная нозологическая форма.
Терминология • Мононевропатия — поражение одного нерва • Множественная мононевропатия — независимое вовлечение нескольких нервов • Полиневропатия — одновременное поражение нескольких нервов, например, при системных заболеваниях • Относительно редко поражение нерва обусловлено развитием в нём воспалительного процесса. В таких случаях допустимо пользоваться термином «неврит» («множественный неврит», «полиневрит»).
Этиология • Травмы •• Компрессионные параличи •• Туннельные невропатии •• Мышечное перенапряжение или насильственное переразгибание суставов •• Кровоизлияние в нерв •• Переохлаждение •• Облучение •• Ишемический паралич Фолькмана • Системные заболевания — характерны множественные невропатии •• Коллагенозы •• СД • Воздействие микроорганизмов •• Лепра, туберкулёз, мастоидит — прямое воздействие на нерв микроорганизмов и их токсинов •• Инфекция Herpes zoster — преимущественное поражение спинномозговых узлов •• Дифтерия — полиневропатия с острой лихорадкой •• Малярия — полиневропатия •• Синдром Гийена–Барре •• Полиневрит после иммунизации •• Инфекции (болезнь Лайма) • Токсические вещества (угарный газ, тяжёлые металлы, растворители, промышленные яды и др.), ЛС (эметин, гексобарбитал, барбитал, этопозид, винбластин, винкристин, сульфаниламиды, фенитоин) могут вызвать полиневропатию или мононевропатию • Метаболические и эндокринные нарушения •• Дефицит витаминов группы В (алкоголизм, бери-бери) •• B12-дефицитная анемия •• СД •• Гипотиреоз •• Порфирия •• Саркоидоз •• Амилоидоз •• После проведения диализа по поводу ХПН • Злокачественные новообразования •• Множественная миелома •• Лимфома.
Патогенез • Поражение тонких (снижение болевой и температурной чувствительности) или толстых (двигательные и чувствительные нарушения) миелиновых волокон • При интоксикации свинцом, дапсоном, укусе клеща, порфирии, синдроме Гийена–Барре возникает поражение главным образом двигательных волокон • При ганглионите задних корешков, раке, лепре, СД, хронической интоксикации пиридоксином возникает поражение спинномозговых узлов, задних корешков или чувствительных волокон • Иногда вовлекаются черепные нервы (синдром Гийена–Барре, СД, дифтерия).
Патоморфология • Уоллеровская дегенерация • Дегенерация аксонов (аксонопатия) • Сегментарная демиелинизация и первичные поражения тел нейронов • Биопсия кожного нерва показана в тех случаях, когда нельзя установить диагноз, используя неинвазивные методы.
Клиническая картина
• Мононевропатия проявляется чувствительными, двигательными и вегетативными нарушениями в зоне иннервации повреждённого нерва.
• Множественная невропатия характеризуется одновременным или последовательным поражением отдельных нервов. Возникают асимметричные двигательные, чувствительные и вегетативные нарушения в зонах иннервации поражённых нервов.
• Полиневропатия — симметричное поражение дистальных отделов периферических нервов. Чаще поражаются нижние конечности. Проявляются вялыми дистальными парезами, расстройствами чувствительности в дистальных отделах конечностей (по типу перчаток и/или носков) и вегетативно-трофическими нарушениями в дистальных отделах конечностей. В случае вовлечения в процесс спинномозговых корешков более адекватен термин полирадикулоневропатия: обычно доминирует поражение мускулатуры плечевого и тазового поясов, часто возникает краниальная невропатия, в ликворе выявляют повышенное содержание белка.
Лабораторные исследования • ОАК, биохимический анализ крови, содержание глюкозы иногда позволяют выявить изменения, характерные для основного заболевания • Поясничная пункция •• Повышение содержания белка — хроническая воспалительная демиелинизирующая полирадикулоневропатия, диабетическая невропатия •• Клеточно-белковая диссоциация — менингополиневрит Боннварта, боррелиоз Лайма, СПИД • Электромиография и определение скорости проведения возбуждения по нервным волокнам подтверждают диагноз невропатии.
Лечение основного заболевания может остановить прогрессирование и уменьшить выраженность симптомов, но восстановление происходит крайне медленно • Лечение по возможности этиотропное • Анальгетики • ГК • Хирургическое — травматические повреждения, туннельные синдромы • Физиотерапия показана для профилактики контрактур.
Течение • Острое (симптомы развиваются быстрее, чем за неделю) • Подострое (не более 1 мес) • Хроническое (более месяца) • Рецидивирующее (повторные обострения возникают на протяжении многих лет).
МКБ-10 • G50 Поражения тройничного нерва • G51 Поражения лицевого нерва • G52 Поражения других черепных нервов • G53* Поражения черепных нервов при болезнях, классифицированных в других рубриках • G54 Поражения нервных корешков и сплетений • G55* Сдавления нервных корешков и сплетений при болезнях, классифицированных в других рубриках • G56 Мононевропатии верхней конечности • G57 Мононевропатии нижней конечности • G58 Другие мононевропатии • G59* Мононевропатия при болезнях, классифицированных в других рубриках • G61 Воспалительная полиневропатия • G62 Другие полиневропатии • G63* Полиневропатия при болезнях, классифицированных в других рубриках • G64 Другие расстройства периферической нервной системы
Код вставки на сайт
Невропатии и невриты периферические
Периферическая невропатия — группа дистрофических поражений периферических нервов, вызванных различными причинами (интоксикации, витаминная недостаточность, аутоиммунные процессы, опухоли и др.). Невропатия — чаще симптомокомплекс основного заболевания, чем самостоятельная нозологическая форма.
Терминология • Мононевропатия — поражение одного нерва • Множественная мононевропатия — независимое вовлечение нескольких нервов • Полиневропатия — одновременное поражение нескольких нервов, например, при системных заболеваниях • Относительно редко поражение нерва обусловлено развитием в нём воспалительного процесса. В таких случаях допустимо пользоваться термином «неврит» («множественный неврит», «полиневрит»).
Этиология • Травмы •• Компрессионные параличи •• Туннельные невропатии •• Мышечное перенапряжение или насильственное переразгибание суставов •• Кровоизлияние в нерв •• Переохлаждение •• Облучение •• Ишемический паралич Фолькмана • Системные заболевания — характерны множественные невропатии •• Коллагенозы •• СД • Воздействие микроорганизмов •• Лепра, туберкулёз, мастоидит — прямое воздействие на нерв микроорганизмов и их токсинов •• Инфекция Herpes zoster — преимущественное поражение спинномозговых узлов •• Дифтерия — полиневропатия с острой лихорадкой •• Малярия — полиневропатия •• Синдром Гийена–Барре •• Полиневрит после иммунизации •• Инфекции (болезнь Лайма) • Токсические вещества (угарный газ, тяжёлые металлы, растворители, промышленные яды и др.), ЛС (эметин, гексобарбитал, барбитал, этопозид, винбластин, винкристин, сульфаниламиды, фенитоин) могут вызвать полиневропатию или мононевропатию • Метаболические и эндокринные нарушения •• Дефицит витаминов группы В (алкоголизм, бери-бери) •• B12-дефицитная анемия •• СД •• Гипотиреоз •• Порфирия •• Саркоидоз •• Амилоидоз •• После проведения диализа по поводу ХПН • Злокачественные новообразования •• Множественная миелома •• Лимфома.
Патогенез • Поражение тонких (снижение болевой и температурной чувствительности) или толстых (двигательные и чувствительные нарушения) миелиновых волокон • При интоксикации свинцом, дапсоном, укусе клеща, порфирии, синдроме Гийена–Барре возникает поражение главным образом двигательных волокон • При ганглионите задних корешков, раке, лепре, СД, хронической интоксикации пиридоксином возникает поражение спинномозговых узлов, задних корешков или чувствительных волокон • Иногда вовлекаются черепные нервы (синдром Гийена–Барре, СД, дифтерия).
Патоморфология • Уоллеровская дегенерация • Дегенерация аксонов (аксонопатия) • Сегментарная демиелинизация и первичные поражения тел нейронов • Биопсия кожного нерва показана в тех случаях, когда нельзя установить диагноз, используя неинвазивные методы.
Клиническая картина
• Мононевропатия проявляется чувствительными, двигательными и вегетативными нарушениями в зоне иннервации повреждённого нерва.
• Множественная невропатия характеризуется одновременным или последовательным поражением отдельных нервов. Возникают асимметричные двигательные, чувствительные и вегетативные нарушения в зонах иннервации поражённых нервов.
• Полиневропатия — симметричное поражение дистальных отделов периферических нервов. Чаще поражаются нижние конечности. Проявляются вялыми дистальными парезами, расстройствами чувствительности в дистальных отделах конечностей (по типу перчаток и/или носков) и вегетативно-трофическими нарушениями в дистальных отделах конечностей. В случае вовлечения в процесс спинномозговых корешков более адекватен термин полирадикулоневропатия: обычно доминирует поражение мускулатуры плечевого и тазового поясов, часто возникает краниальная невропатия, в ликворе выявляют повышенное содержание белка.
Лабораторные исследования • ОАК, биохимический анализ крови, содержание глюкозы иногда позволяют выявить изменения, характерные для основного заболевания • Поясничная пункция •• Повышение содержания белка — хроническая воспалительная демиелинизирующая полирадикулоневропатия, диабетическая невропатия •• Клеточно-белковая диссоциация — менингополиневрит Боннварта, боррелиоз Лайма, СПИД • Электромиография и определение скорости проведения возбуждения по нервным волокнам подтверждают диагноз невропатии.
Лечение основного заболевания может остановить прогрессирование и уменьшить выраженность симптомов, но восстановление происходит крайне медленно • Лечение по возможности этиотропное • Анальгетики • ГК • Хирургическое — травматические повреждения, туннельные синдромы • Физиотерапия показана для профилактики контрактур.
Течение • Острое (симптомы развиваются быстрее, чем за неделю) • Подострое (не более 1 мес) • Хроническое (более месяца) • Рецидивирующее (повторные обострения возникают на протяжении многих лет).
МКБ-10 • G50 Поражения тройничного нерва • G51 Поражения лицевого нерва • G52 Поражения других черепных нервов • G53* Поражения черепных нервов при болезнях, классифицированных в других рубриках • G54 Поражения нервных корешков и сплетений • G55* Сдавления нервных корешков и сплетений при болезнях, классифицированных в других рубриках • G56 Мононевропатии верхней конечности • G57 Мононевропатии нижней конечности • G58 Другие мононевропатии • G59* Мононевропатия при болезнях, классифицированных в других рубриках • G61 Воспалительная полиневропатия • G62 Другие полиневропатии • G63* Полиневропатия при болезнях, классифицированных в других рубриках • G64 Другие расстройства периферической нервной системы
Мононейропатии
Мононейропатии (МН)
(информация для пациентов)
Что такое "Мононейропатии"?
Мононейропатии ("моно" - означает "один"; "нейропатия" - "повреждение нерва") - это группа разнообразных по причинам развития болезней, клинические проявления которых ограничиваются поражением одного периферического нерва (двигательного, чувствительного или смешанного).
В случае, если в патологический процесс асимметрично вовлечено несколько периферических нервов, говорят о "множественной мононейропатии".
- карпальный туннельный синдром (КТС) – развивается вследствие компрессии срединного нерва на уровне лучезапястного сустава в карпальном канале, образованном костями запястья и ограниченным связкой - удерживателем сухожилий сгибателей пальцев. На начальных стадиях заболевания пациентов беспокоят боль, онемение и покалывание 1-3 пальцев кисти ночью или при пробуждении с утра, уменьшающиеся при встряхивании кистью. Чувствительные нарушения при КТС наблюдаются преимущественно в первых трех и частично в четвертом пальцах кисти - в зоне чувствительной иннервации срединного нерва. Двигательные нарушения в виде затруднений с расстегиванием и застегиванием пуговиц, завязыванием шнурков на ботинках и т. п. (расстройство мелкой моторики) присоединяются гораздо позже и проявляются в виде снижения силы и похудания мышц, иннервируемых срединным нервом (мышц возвышения большого пальца). В дальнейшем боль, онемение пальцев кисти становятся практически постоянными, но усиление симптомов ночью и при физической (в т.ч. позиционной) нагрузке сохраняется. Вегетативные нарушения проявляются в виде акроцианоза, изменения трофики кожи и ногтей, нарушения потоотделения (сухая, тонкая кожа, трещины), ощущения похолодания кисти и т.п.
- кубитальный туннельный синдром развивается вследствие компрессии локтевого нерва на уровне локтевого сустава в надмыщелково локтевом желобе и в щели между 2 головками локтевого сгибателя кисти у места верхнего прикрепления. Чувствительные нарушения проявляются раньше двигательных. Характерно появление онемения и парестезий по внутренней поверхности предплечья и кисти, а также в 4 и 5 пальцах. Через несколько месяцев или лет присоединяются слабость и похудание мышц, иннервируемых локтевым нервом: мышцы, приводящей большой палец, межкостных мышц, а также мышц мизинца (гипотенара).
- парестетическая мералгия Рота–Бернгардта (болезнь Рота) - это туннельная мононейропатия, развивающаяся вследствие компрессии наружного кожного нерва бедра в туннеле под паховой (пупартовой) связкой либо на уровне передней верхней ости подвздошной кости. Факторами риска развития заболевания являются избыточный вес (абдоминальное ожирение), ношение тугого пояса, узких брюк, особенно с низкой посадкой, беременность. Основными симптомами парестетической мералгии являются: боль, онемение и парестезии на ограниченном участке - в зоне иннервации наружного кожного нерва бедра, которая локализована по передне-боковой поверхности бедра. В начале заболевания парестезии появляются и усиливаются при стоянии или ходьбе, сдавлении одеждой, затем становятся постоянными. В некоторых случаях боли становятся интенсивными. Из-за болевых ощущений возможно нарушение ходьбы, напоминающие перемежающуюся хромоту. Слабость мышц бедра не развивается.
- синдром грушевидной мышцы (пириформис-синдром) возникает вследствие компрессии седалищного нерва между грушевидной мышцей и крестцово остистой связкой в подгрушевидном пространстве. Причины развития синдрома многочисленны. Клиническая картина синдрома грушевидной мышцы складывается из локальных симптомов (боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра) и симптомов сдавления седалищного нерва (иррадиация боли по задней поверхности ноги по ходу нерва, онемение голени и стопы, редко - слабость мышц стопы).
- фибулярный туннельный синдром (синдром Гийена–Сеза де Блондена–Вальтера, профессиональный паралич копальщиков луковиц тюльпанов) развивается при компрессии общего малоберцового нерва на уровне коленного сустава (головки малоберцовой кости). Наиболее частыми причинами являются длительное пребывание в положении на корточках, сдавление извне гипсовой лангетой. Симптомы достаточно яркие - развивается слабость мышц-разгибателей стопы (стопа "виснет"; невозможно носок потянуть вверх на себя) и онемение по передне-наружной поверхности голени и стопы.
Почему развиваются туннельные мононейропатии и каковы факторы риска их развития?
Чаще всего туннельные мононейропатии - это "профессиональное" заболевание, встречающееся у работников, выполняющих монотонные, длительные движения конечностями, вынужденные длительно пребывать в статической позе или носить некомфортную спец.одежду и т.д. Часто туннельные мононейропатии связаны с соматическими заболеваниями (ревматический артрит, сахарный диабет, гипотиреоз и др.) и с гормональными перестройками в организме (беременность, климактерический период, старение). Нередко пациенты во время длительного и глубокого сна, особенно после употребления алкоголя, "отлёживают" руку или ногу, при этом периферический нерв или нервы страдают в местах их наибольшей уязвимости. Анатомические особенности строения также имеют значение, например, узость костно-фиброзных каналов.
. Следует помнить о наследственной нейропатии со склонностью к параличам от сдавления - генетическом заболевании, при котором мутация в гене PMP22 приводит с повышенной чувствительности периферических нервов к сдавлению на уровне туннелей, вследствие чего риск развития туннельного синдрома повышается в разы.
2. Посттравматические мононейропатии - это мононейропатии, развивающиеся вследствие травмы периферического нерва. Посттравматические мононейропатии занимают второе место по распространенности. Травматический фактор может быть разным, в том числе ятрогенным, также как и степень поражения периферического нерва. Клиническая картина складывается из комплекса двигательных, чувствительных и вегетативных нарушений в зоне иннервации травмированного нерва. Нередко посттравматической нейропатии сопутствует комплексный регионарный болевой синдром.
3. Постинфекционные мононейропатии развиваются на фоне или после перенесенной инфекции, чаще вирусной этиологии.
- дизиммунные заболевания периферических нервов (ХВДП, ММН), а также органов и систем (системная красная волчанка, васкулиты, ревматический артрит, болезнь Шегрена и др.)
- инфекционное заболевание (например, нейроборрелиоз, лепра)
- наследственная предрасположенность (упомянутая выше наследственная нейропатия со склонностью к параличам от сдавления).
- при нейропатии глазодвигательного нерва (III пара ЧН) развивается четкая триада: птоз, миоз и энофтальм; ограничение подвижности глазного яблока на пораженной стороне вверх и во внутрь, что сопровождается двоением (диплопией);
- при нейропатии тройничного нерва (V пара ЧН) развивается выраженный болевой синдром, реже чувствительные нарушения в зоне иннервации как одной, так и всех трех ветвей нерва;
- при нейропатии лицевого нерва (VII пара ЧН) возникает слабость мимической мускулатуры с появлением лагофтальма, асимметрии оскала, а также в зависимости от уровня поражения нерва нарушениями вкуса и гиперакузией;
- при поражении бульбарной группы ЧН развиваются нарушение речи, глотания, гнусавость голоса.
- анализ истории развития заболевания
- оценка неврологического статуса
Проведение ЭНМГ-исследования необходимо во всех случаях, поскольку данный метод позволяет не только подтвердить поражение периферических нервов, но и уточнить локализацию и характер их повреждения. Важно проведение исследования хорошо подготовленным и опытным специалистом на электромиографе высокого класса. Методологические ошибки и недостаточный объем данного исследования часто приводят к ошибочным диагнозам. Поэтому мы, специалисты Центра заболеваний периферической нервной системы, рекомендуем проведение ЭНМГ только в специализированных центрах, имеющих достаточный опыт и знания в данной области.
- общий клинический и развернутый биохимический анализы крови;
- RW, анти-ВИЧ, НВsAg и анти-HCV;
- ревмо-пробы; анализ крови на боррелиоз; ТТГ и другие;
- при подозрении на наследственную нейропатию со склонностью к параличам от сдавления будет рекомендован генетический анализ на мутации гена PMP22.
Какое существует лечение при мононейропатии и каков прогноз?
Терапия и прогноз при мононейропатии определяются причиной поражения периферического нерва или нервов.
Для туннельных мононейропатий наиболее эффективными являются ортезирование (лечение положением), лечебные внутриканальные блокады и оперативные вмешательства (декомпрессия нерва). При своевременном установлении диагноза нарушенные функции полностью восстанавливаются.
Для посттравматических мононейропатий единственным методом лечения является восстановительная терапия. Прогноз восстановления зависит от степени поражения нерва и его длинны.
При дизиммунном генезе множественной мононейропатии назначается патогенетическая терапия (прием гормональных препаратов, введение иммуноглобулина, плазмаферез).
В ФГБНУ НЦН сотрудниками Центра заболеваний периферической нервной системы проводятся консультации пациентов с патологией периферических нервов, имеется весь перечень необходимых для уточнения диагноза лабораторных и инструментальных обследований.
Мононевропатии у взрослых. Клинические рекомендации.
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Уровень достоверности доказательств – отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Уровень убедительности рекомендаций – отражает не только степень уверенности в достоверности эффекта вмешательства, но и степень уверенности в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации.
Рабочая группа – двое или более людей одинаковых или различных профессий, работающих совместно и согласованно в целях создания клинических рекомендаций, и несущих общую ответственность за результаты данной работы.
Синдром – совокупность симптомов с общими этиологией и патогенезом.
Хирургическое вмешательство – инвазивная процедура, может использоваться в целях диагностики и/или как метод лечения заболеваний.
Хирургическое лечение — метод лечения заболеваний путём разъединения и соединения тканей в ходе хирургической операции.
1. Краткая информация
1.1 Определение
Мононевропатии (МН), группа болезней, клинические проявления которых, как правило, связаны с поражением одного двигательного, чувствительного или смешанного нервов. В случаях вовлечения в патологический процесс симметричного или какого-либо другого нерва, или нервов говорят о «множественной МН». Клинические симптомы болезни, проявляются нарушением функции одного из краниальных нервов или длинных нервов конечностей [4,12].
1.2 Этиология и патогенез
Поскольку речь идет не о конкретной нозологической форме, а о болезнях, отличающихся этиологией и патогенетическими механизмами создать четкое описание этиологии и патогенеза МН является достаточно сложной задачей. В основном патогенетические механизмы МН связаны либо с токсическим, либо компрессионным воздействием на периферический нерв, приводя к нарушению его функции выраженной в большей или меньшей степени, что в последующем определяет стратегию и тактику лечения.
1.4 Кодирование по МКБ-10
G58 - Другие мононевропатии
G56 - Мононевропатии верхней конечности
G57 - Мононевропатии нижней конечности
H49.0 - Паралич 3-го (глазодвигательного) нерва
H49.2 - Паралич 6-го (отводящего) нерва.
2. Диагностика
Поскольку единой шкалы оценки двигательных, болевых, чувствительных или трофических расстройств у больных с различными формами МН не существует, или если существует для одной из форм, то не может быть применена ко всем остальным, основой диагностики является тщательный анализ неврологического статуса пациентов.
2.1 Жалобы и анамнез
Рекомендовано получить данные о наличии или отсутствии неврологических симптомов, связанных с нарушением функции того или иного нерва, таких как слабость мышц, нарушения чувствительности, трофические расстройства и мышечные атрофии [5,12].
Уровень убедительности – A (уровень достоверности – 2b)
Рекомендовано получить данные о наличии или отсутствии глазодвигательных расстройств и слабости мимической мускулатуры [4,12,14].
Уровень убедительности – B (уровень достоверности – 3)
Рекомендовано получить данные о наличии или отсутствии болевого синдрома в области иннервации тройничного нерва [5,7].
Уровень убедительности – B (уровень достоверности – 3)
Комментарии: крайне редко отмечается изолированное поражение двигательной порции нерва, проходящей в составе третьей ветви нерва, осуществляющей иннервацию нескольких мышц дна ротовой полости.
Рекомендовано обратить особое внимание на нарушение вкуса и наличие гиперакузии [7,10].
Уровень убедительности – С (уровень достоверности – 3)
2.2 Инструментальная диагностика
Рекомендовано проведение электронейромиографического (ЭНМГ) исследования скорости распространения возбуждения (СРВ) по моторным и сенсорным волокнам периферических нервов [5,12,14].
Уровень убедительности – A (уровень достоверности – 2a)
Комментарии: многообразие клинических форм МН избирательность и неравномерность вовлечения в патологический процесс различных мышечных групп не предполагает понятия «стандартного исследования». Так при краниальных МН электромиографические исследования ограничиваются только изучением параметров М-ответа и латентным временем лицевого нерва, сопоставляя эти показатели на пораженной и здоровой стороне. С другой стороны, при исследовании МН длинных нервов конечностей существует определенный алгоритм проведения электромиографического исследования
Рекомендовано проведение МРТ и КТ нерва в местах предполагаемой компрессии [12,13].
Уровень убедительности – B (уровень достоверности – 2b)
Комментарии: КТ и МРТ диагностика наиболее информативны в оценке краниальных МН, в частности определение мест компрессии лицевого нерва внутри канала, проходящего в сосцевидном отростке черепа, а также глазниц при краниальных МН, проявляющихся глазодвигательными нарушениями
Рекомендовано проведение УЗИ нерва [1].
Уровень убедительности – С (уровень достоверности – 3)
Комментарии: методы УЗИ позволяют оценить структуру периферических нервов и изменение стандартных характеристик в зависимости от зоны предполагаемой компрессии.
3. Лечение
Сохраняют свою актуальность различные методы лечения МН, медикаментозные и хирургические. Каждый из методов преследует определенные цели и является наиболее целесообразным на том или ином этапах развития болезни. Важно подчеркнуть, что многообразие клинических форм МН: особенности возраста, характер течения, определяют стратегию и тактику лечения.
3.1 Консервативное лечение
Рекомендованы антихолинэстеразные препараты: неостигмина метилсульфат** в виде таблеток по 15 мг 2 раз в день или подкожных инъекций по 1,0 мл 0,05% раствора 1 - 2 раза в день; галантамин** в виде подкожных инъекций 10 мг 1% раствора 1 - 2 раза в день или в таблетках 10 мг по 2 т 3 раза день [4,10,11].
Уровень убедительности – B (уровень достоверности – 2b)
Рекомендованы 3.4-диаминопиридины или 4-аминопиридины (ипидакрин) обладает небольшим антихолинэстеразным эффектом и активируют процессы освобождения ацетилхолина из нервной терминали. Принимают в дозе 20 мг 2 - 4 раза в день иногда в сочетании с антихолинэстеразными препаратами.
Уровень убедительности – A (уровень достоверности – 2b)
Рекомендованы глюкокортикоидные препараты [3,12,15].
Уровень убедительности – A (уровень достоверности – 2a)
Комментарии: особенно эффективны на ранних сроках лечения больных с МН и могут применяться как локальные инъекции в зоне предполагаемой компрессии нерва, в дозе 4 - 8 мг в виде 3 - 5 введений. Также глюкокортикоидные препараты могут быть назначены по схеме через день, однократно с утра. Доза препарата у пациентов с МН в среднем определяется из расчета 0,5 мг на 1 кг массы тела. Учитывая действие глюкокортикоидных препаратов на вегетативную нервную систему (сердцебиение, тахикардия, потливость), первый прием препарата составляет половинную дозу. Затем, в случае хорошей переносимости, переходят на терапевтическую дозу. Продолжительность лечения составляет около 2 недель, поэтому эффективность терапии оценивают через 6 - 8 приемов препарата. При достижении эффекта и улучшения состояния больных, равно как и при его отсутствии, доза препарата постепенно снижается по 4 - 5 мг на каждый прием, вплоть до полной отмены.
Рекомендованы антиоксиданты. Антиоксидантные свойства препаратов альфа-липоевой кислоты дают основание для применения их у больных МН. Препараты альфа-липоевой кислоты способствуют активации митохондриального синтеза. Кроме того, они уменьшают выраженность окислительного стресса у больных, путем снижения содержания в крови свободных радикалов, способствующих повреждению клеточных и митохондриальных мембран во время ишемии. Лечение следует начинать с внутривенного капельного введения в количестве 600 – 900 мг/сутки с дальнейшим переходом на пероральный прием в той же дозировке [4,10].
Уровень убедительности – B (уровень достоверности – 2b)
3.2 Хирургическое лечение
Рекомендовано проведение невролиза поврежденного нерва [9,12].
Уровень убедительности – A (уровень достоверности – 2a)
Комментарии: основным клиническим симптомом определяющим, целесообразность хирургического лечения является появление мышечных атрофий. Еще одним косвенным признаком является отсутствие эффекта от проведенных методов консервативного лечения. Однако как показывают результаты нейровизуализации и электромиографических исследований, на данных этих исследований, можно основываться при определении необходимости более раннего проведения декомпрессии нерва. Наиболее часто хирургическое лечение применяется при кубитальном и карпальном тоннельных МН, значительно реже при фибуллярном синдроме и синдроме канала Гийона.
3.3 Иное лечение
Рекомендовано проведение физиотерапевтических процедур с местным применением антихолинэстеразных препаратов посредством электро- или фонофореза [2,5,12].
Уровень убедительности – B (уровень достоверности – 3)
Рекомендовано использование лечебных масок, лангет и других ортопедических приспособлений, способствующих компенсации и коррекции возникших двигательных расстройств [4,12].
Уровень убедительности – С (уровень достоверности – 3)
6. Дополнительная информация, влияющая на течение и исход заболевания
Дополнительная информация, влияющая на течение и исход заболевания
Резюмируя изложенное, следует подчеркнуть, что правильная диагностика и своевременное назначение адекватных методов лечения приводит к компенсации двигательных расстройств более чем у 80% больных мононевропатиями.
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Выполнено электронейромиографическое исследование
Выполнена магнитно-резонансная томография и/или компьютерная томография пораженной области
Выполнена терапия антихолинэстеразными препаратами и/или системными глюкокортикостероидными препаратами и/или электро- или фонофорез с применением антихолинэстеразных препаратов (в зависимости от медицинских показаний и при отсутствии медицинских противопоказаний)
Выполнена консультация врача-нейрохирурга (при неэффективности консервативной терапии)
Список литературы
Ebenbichler G.R., Resch K.L., Nicolakis P., Weisinger G.F., Uhl F., Ghanem A.H., Fialka V// Ultrasound treatment for treating carpal tunnel syndrome: randomised ‘swam’ controlled trial// 1998. – BMJ 316. – Р.731-735.
O’Сonnor D., Marshall S., Massy-Westroop N. Non-surgical treatment (other than steroid injetction) for carpal tunnel syndrome// Cochrane Database Syst. Rev. – 2003. – V.1. CD003219.
Page M.J., O’Сonnor D., Pitt V., Massy-Westroop N. Therapeutic ultrasound for carpal tunnel syndrome// Cochrane Database Syst. Rev. – 2012. – V.1. CD009601.
Саmpbell W.W. Evaluation and management of peripheral nerve injury// Clin. Neurophysiol. – 2008. – V.119. – Р.1951-1965.
Dvali L., Mackinnon S. Nerve repair, grafting and nerve transfers// Clin. Plast. Surg. – 2003. –V. 30. – Р.203-221.
Millesi H., Rath T., Reihsner R., Zoch G. Microsurgical neurolysis: its anatomical and physiological basis and its classificanion// Microsurgery. – 1993. – V.14(7). – Р.430-439.
Berlit P. Isolated and combined pareses of cranial nerves III, IY and YI. A retrospective study 412 patients.// J. Neurol. Sci. – 1991. – V.103. – Р.10-15.
Chadwick D. The cranial nerves and special senses// In Walton J. (ed.) Brains diseases of the nervous system. Oxford University 1993. – Press Oxford . – Р.76-126.
Garsia-Rivera C.A., Zhou D., Allahyari P et al.// Miller-Fisher syndrome: MRI findings. Neurology. – 2001. – V.57. – Р.1755-1769.
Grisold W., Vass A. Neuromuscular complications/ /Handb. Clin. Neurol. – 2012. –V.105. – Р.781-803.
Keane J.R Fourth nerve palsy: historical review and study 215 patients. Neurology. 1993/43. – Р.2439-2443.
Kline L.B., Hoyt W.F. The Tolosa Hunt syndrome //J. Neurol. Neurosurg. Psychiatry. – 2001. – V.71. – Р.577-582.
Love S., Coakham H.B. Trigeminal neuralgia Pathology and pathogenesis // Brain. –2001. – V.124. – Р.2347-2360.
Newsom-Davis J., Thomas P.K., Spalding J.M.K Diseases of the ninth, tenth, eleventh and twelfth cranial nerves/ In Dyck P.J, Thomas P.K., Bunge R. (eds) Peripheral neuropathy // WB Saunders Philadelphia. – 1984. – Р.1337-1350.
Park K.S., Chung J.M., Jeon B.S et al. Unilateral trigeminal mandibular motor neuropathy caused by tumor in the foramen ovale// J. Clin. Neurol. – 2006. –V.2. – Р.194-197.
Richards B.W., Jones F.R.I., Young B.R. Causes and prognosis in 4278 cases of paralysis of oculomotor, trochlear and abducens cranial nerve// Am. J. Ophtalmol. – 1992. – V.113. – Р.489-496.
Thomas P.K., Maths C.J. Diseases of the ninth, tenth, eleventh and twelfth cranial nerves // In Dyck P.J, Thomas P.K., Griffin J.P, Low P.A., Poduslo J.F. (eds.) Peripheral neuropathy // WB Saunders Philadelphia. – 1993. – Р.867-885.
Приложение А1. Состав рабочей группы
- Санадзе Александр Георгиевич, заведующий амбулаторным кабинетом для больных миастенией ГБУЗ «ГКБ №51 ДЗМ», д.м.н., профессор. Член Всероссийского общества неврологов.
- Сиднев Дмитрий Владимирович, врач-невролог амбулаторного кабинета для больных миастенией ГБУЗ «ГКБ №51 ДЗМ», д.м.н. Член Всероссийского общества неврологов.
Конфликт интересов: отсутствует
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
- Врачи неврологи, терапевты, врачи общей практики;
- Студенты медицинских ВУЗов, ординаторы, аспиранты;
- Преподаватели, научные сотрудники.
Таблица П1 – Уровни достоверности доказательств
Уровень достоверности
Источник доказательств
I (1)
Проспективные рандомизированные контролируемые исследования
Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных
Как минимум одно хорошо организованное рандомизированное контролируемое исследование
Репрезентативная выборка пациентов
II (2)
Проспективные с рандомизацией или без исследования с ограниченным количеством данных
Несколько исследований с небольшим количеством пациентов
Хорошо организованное проспективное исследование когорты
Мета-анализы ограничены, но проведены на хорошем уровне
Результаты не презентативны в отношении целевой популяции
Хорошо организованные исследования «случай-контроль»
III (3)
Нерандомизированные контролируемые исследования
Исследования с недостаточным контролем
Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками
Ретроспективные или наблюдательные исследования
Серия клинических наблюдений
Противоречивые данные, не позволяющие сформировать окончательную рекомендацию
IV (4)
Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные
Таблица П2 – Уровни убедительности рекомендаций
Уровень убедительности
Описание
Расшифровка
A
Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация I уровня доказательности, показывающая значительное превосходство пользы над риском)
Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией
B
Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация II уровня доказательности, показывающая значительное превосходство пользы над риском)
Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений
C
Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация III уровня доказательности, показывающая значительное превосходство пользы над риском) или
нет убедительных данных ни о пользе, ни о риске)
Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии
Рекомендовано при отказе, противопоказании, или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов
D
Отсутствие убедительных публикаций I, II или III уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации I, II или III уровня доказательности, показывающие значительное превосходство риска над пользой
Порядок обновления клинических рекомендаций – пересмотр 1 раз в 3 года.
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
Приказ Минздрава России от 7 июля 2015 г. N 422ан "Об утверждении критериев
Множественная мононевропатия
Кубанский государственный медицинский университет, Краснодар
Идиопатическая рецидивирующая множественная краниальная нейропатия
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111(10): 75‑76
Михалева А.С., Барабанова М.А., Стоянова О.В., Петропавловская Т.А. Идиопатическая рецидивирующая множественная краниальная нейропатия. Журнал неврологии и психиатрии им. С.С. Корсакова. 2011;111(10):75‑76.
Mikhaleva AS, Barabanova MA, Stoianova OV, Petropavlovskaia TA. Idiopathic relapsing multiple cranial neuropathy. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2011;111(10):75‑76. (In Russ.).
Кубанский государственный медицинский университет, Краснодар
Кубанский государственный медицинский университет, Краснодар
В последние годы в литературе обсуждается вопрос о клиническом полиморфизме воспалительной демиелинизирующей полинейропатии (ВДП) [1-5, 7, 11]. Выделяют ряд атипичных синдромов, ранее считавшихся нехарактерными для данного заболевания [1, 4]. К атипичному варианту ВДП относят краниальный синдром (КС), характеризующийся множественным поражением черепных нервов [9, 12, 13]. Частота встречаемости КС в структуре всех проявлений ВДП составляет 1,5% [9]. По данным различных авторов [6, 9-12], краниальный полирадикулоневрит с множественным двусторонним поражением черепных нервов сочетается с белково-клеточной диссоциацией в спинномозговой жидкости (СМЖ), при этом отсутствует очаговое поражение при магнитно-резонансной томографии (МРТ).
Под нашим наблюдением находился больной К., 51 года, поступивший в неврологическое отделение Краевой клинической больницы (ККБ) №1 с жалобами на головокружение, шум и снижение слуха на левое ухо, двоение при взгляде вправо и вверх, нарушение подвижности правого глазного яблока кнаружи.
Анамнез болезни: до 10-летного возраста отмечались периодические приступы тошноты, рвоты. В 1996 г. утром внезапно возникла головная боль, обратился к врачу, был поставлен диагноз «шейный остеохондроз», по поводу которого проводилось лечение. Во время проводимой терапии обратил внимание на отсутствие центрального зрения, в связи с чем 09.07.96 был госпитализирован в неврологическое отделение ККБ №1, обследован окулистом, поставлен диагноз левостороннего ретробульбарного неврита. Проведена компьютерная томография (КТ) головного мозга: объемного процесса не выявлено. Состояние было расценено как «оптикохиазмальный арахноидит». После лечения, включавшего нейрометаболическую и сосудистую терапию, зрение улучшилось.
Однако через месяц, в августе 1996 г. появились боль в надбровной и волосистой части головы, двоение в глазах, частичный птоз слева. В последующем подобная симптоматика развилась с другой стороны. Лечился амбулаторно, глазодвигательные нарушения регрессировали.
В феврале 1998 г. внезапно нарушилась речь из-за ограничения подвижности языка справа, в связи с чем с 25.12.98 по 12.01.99 находился на лечении в неврологическом отделении ККБ №1 с диагнозом «невропатия правого подъязычного нерва». В неврологическом статусе отмечалась грубая атрофия языка. После лечения, при котором не использовалась гормонотерапия, отмечалось полное восстановление функции мышц языка.
В 2002 г. возникла неподвижность правой половины лица, которая купировалась самостоятельно, за медицинской помощью не обращался.
В марте 2004 г. без видимой причины развилась невропатия левого лицевого нерва, по поводу чего проводилось лечение глюкокортикоидами, отмечено полное восстановление функций лицевого нерва.
В ноябре того же года опустилось правое веко, возникло двоение. После проведенной терапии дексазоном уменьшился птоз, но сохранялось двоение только при взгляде вправо и вверх. С 10.12.04 по 24.12.04 находился на стационарном лечении в неврологическом отделении ККБ №1 с диагнозом «идиопатическая рецидивирующая множественная краниальная невропатия (стадия начинающейся ремиссии)». После проведенного лечения улучшилась конвергенция справа, через 2 мес после выписки восстановилось движение глазного яблока.
До июля 2009 г. периодически беспокоили боли в левой надбровной области. Лечился нетрадиционными методами, боль исчезла. 02.07.09 возникла тяжесть в левой половине головы, на следующий день присоединилось резкое головокружение системного характера, сопровождавшееся тошнотой и рвотой, шаткостью при ходьбе, снизился слух на левое ухо. Госпитализирован в ЛОР-отделение, был поставлен диагноз «вестибулярный нейронит». Проводилось лечение циннаризином, фезамом. Слух улучшился, но шум в ухе остался.
Через 3 мес, 10.11.09, возникло ощущение шума в левой половине головы, появилось двоение в глазах. 15.11.09 опустилось правое верхнее веко. С 01.12.09 повторно лечился в неврологическом отделении ККБ №1 по поводу «идиопатической рецидивирующей множественной краниальной мононевропатии». Произведена люмбальная пункция, в СМЖ - цитоз 5/3 в 1 мл; эритроциты 0-1-1; белок 0,58 г/л; альбумины 0,04 г/л; глюкоза 3,64 г/л; хлориды 129 ммоль/л. После терапии метипредом состояние значительно улучшилось, регрессировали птоз и двоение.
Вновь ухудшение состояния отмечено в конце января 2010 г., в связи с чем повторно госпитализирован в неврологическое отделение ККБ №1.
Объективно при поступлении: соматический статус - без особенностей; температура тела - 36,6 °С; частота дыхания (ЧД) - 18 движений в 1 мин; пульс - 60 ударов в 1 мин; артериальное давление (АД) - 130/90 мм рт.ст.
Неврологический статус: в сознании. Высшие психические функции не нарушены. Менингеальные симптомы отрицательные. Ограничение подвижности правого глазного яблока вверх. Двоение при взгляде вправо, вверх и вниз. Снижение слуха и шум в левом ухе. Функция остальных черепных нервов без патологии. Походка обычная. Сила, тонус и объем активных движений в конечностях не изменены. Сухожильно-надкостничные рефлексы сохранны, D=S, патологических рефлексов нет. В позе Ромберга устойчив. Координаторные пробы выполняет правильно. Чувствительных расстройств, симптомов натяжения, болезненности нервных стволов при пальпации не выявлено. Функция тазовых органов не нарушена.
При параклиническом обследовании выявлены следующие данные: изменений при общеклиническом и биохимическом анализах крови не обнаружено. Рентгенограмма легких, глазное дно не изменены. Электронейромиография (ЭНМГ) данных о повреждении нервов верхних и нижних конечностей не выявила. При МРТ головного мозга от 03.02.10 данных об очаговом, объемном интракраниальных процессах, грубых патологических изменениях со стороны черепных нервов (в пределах зоны сканирования) не получено.
Иммуноферментный анализ (ИФА) крови на токсоплазмоз, токсокароз - отрицательный. В сыворотке крови антитела к возбудителю клещевого боррелиоза не обнаружены. ИФА крови на вирус простого герпеса (ВПГ) 1 и 2 от 03.02.10: Ig M 0,079 (норма); IgG 5,872 (повышенный титр). Реакция иммунофлюоресценции (РИФ) крови на токсоплазмоз от 03.02.10: IgM не обнаружен; IgG 469,7 МЕ/мл; ИФА крови на цитомегаловирус от 03.02.10: IgM 0,028 (норма); IgG 5,132 (повышенный титр).
В связи с выявленными изменениями консультирован инфекционистом, поставлен диагноз: приобретенная цитомегаловирусная инфекция (ЦМВИ), герпес-вирусная инфекция herpes labialis, период стойкой ремиссии, хронический приобретенный токсоплазмоз, латентное течение.
Пациенту проводилось лечение: преднизолон, бетасерк. После проведенного лечения сходящийся страбизм уменьшился, движение правого глазного яблока кнаружи улучшилось, но сохранялось двоение при взгляде вправо.
Таким образом, у пациента в течение 14 лет наблюдалось рецидивирующее (более 5 раз) поражение двух и более черепных нервов, в большинстве случаев со спонтанным восстановлением нарушенных функций. Симметричности (зеркальности) поражения не отмечалось. В первую очередь проводился дифференциальный диагноз с КС ДВП в соответствии с общепринятыми международными критериями для данного заболевания. Однако у пациента отсутствовали явные клинические и ЭНМГ-признаки поражения периферических нервов. Проведенное общеклиническое, соматическое обследование не подтвердило множественное поражение черепных нервов на фоне сахарного диабета или клещевого нейроборрелиоза. Болевого синдрома, напоминающего таковой при синдроме Толосы-Ханта, также никогда не отмечалось. Давность заболевания, результаты соматического обследования (КТ внутренних органов) также исключали и паранеопластический характер краниальной невропатии. Необходимо отметить, что неоднократно, до применения глюкокортикоидов, проводилось исследование иммунного статуса, специфические ревматесты для исключения системного заболевания (васкулита), не выявившие изменения лабораторных показателей. Учитывая рецидивирующий характер заболевания с множественным поражением черепных нервов, исключался нейросаркоидоз. Однако для данного заболевания характерна мультисистемность поражения (легкие, глаза, лимфатические узлы, кожа, слюнные железы, печень, нервная система), что отсутствовало у больного. Проведенное нейрорадиологическое обследование также не выявило характерных изменений для саркоидоза.
В настоящее время степень поражения периферических нервов при КС ВДП является дискуссионной [12]. При КС возможны сохранность сухожильных периостальных рефлексов и отсутствие чувствительных нарушений в конечностях. Повышение содержания белка в СМЖ является лишь дополнительным признаком заболевания [4, 6].
В связи с изложенным выше, был поставлен диагноз: идиопатическая рецидивирующая множественная краниальная невропатия, приобретенная ЦМВИ, герпес-вирусная инфекция herpes labialis, период стойкой ремиссии, хронический приобретенный токсоплазмоз, латентное течение. Основанием для постановки данного диагноза явились острое начало заболевания, нейропатия двух и более краниальных нервов в дебюте заболевания, рецидивирующее течение, отсутствие поражения других отделов нервной системы, плеоцитоза в ликворе при незначительном однократном повышении белка, исключение симптоматического характера множественной краниальной нейропатии, при некоторых эпизодах спонтанный регресс симптоматики, быстрый и выраженный терапевтический эффект при глюкокортикоидной терапии. Однако выявленная латентная вирусная инфекция не исключает возможный параинфекционный характер заболевания.
Читайте также:
