Мочеточники
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Ультразвуковое исследование мочеточников в большинстве случаев назначают при подозрении на наличие мочекаменной болезни. К счастью, это процедура абсолютно безболезненна, проходит быстро и без сложностей. За короткое время удаётся поставить правильный диагноз.
Особенности строения мочеточников, норма размеров
Данный орган имеет форму тоненькой трубки. Мочеточники состоят из мышечных волокон, которые не дают моче произвольно выходить естественным путём. Они необходимы для того, чтобы связывать почку с мочевым пузырем. Общая длина мочеточника составляет в среднем составляет 30 сантиметров. Допускаются небольшое варьирование, +- 5 сантиметров.
У абсолютно здорового человека при осмотре мочеточников наблюдаются небольшие сужения в диаметре в трёх местах:
- Возле мочевого пузыря
- В зоне примыкания к почечной лоханке
- Середина почек
Согласно статистике, именно в этих местах чаще всего наблюдается застревание камней при мочекаменной болезни. По этой причине эти участки особо внимательно рассматриваются.
Пропустить патологические процессы мочеточников довольно-таки сложно, ведь их симптомы ярко выражены: наблюдается мучительная боль, особенно при попытке опорожнить мочевой пузырь.
Кому рекомендуется УЗИ
Основным показанием для проведения обследования являются сильные боли внизу живота, которые значительно усиливаются при акте мочеиспускания. Однако боль при опорожнении мочевого пузыря может сигнализировать о различных патологиях, поэтому для уточнения недуга каждый орган мочевыделительной системы проверяют в отдельности. Рассмотрим несколько прямых показаний к проведению УЗИ мочеточников:
- Слишком частые позывы опорожнить мочевой пузырь
- Кровяные сгустки в моче
- При мочеиспускании жидкость вытекает скудными порциями
- Сильное жжение или боль при мочеиспускании
- Плохие анализы мочи
Ультразвуковое исследование позволяет выявить различные патологии мочеточников. Существуют врожденные аномалии, например, неправильная локализация мочеточника. В большинстве случаев такие проблемы не требуют лечения. Иногда обследование выявляет закупорку мочеточника - в этом случае редко удаётся обойтись без хирургической помощи.
Стандартное ультразвуковое исследование проводят через переднюю брюшную стенку. В таком случае противопоказания отсутствуют, кроме серьёзных травм и ссадин кожного покрова исследуемой области.
Также УЗИ мочеточников может проводиться ректально и трансвагинально. О противопоказаниях к ним расскажет лечащий врач, т.к. они могут варьироваться. Например, УЗИ мочеточника трансвагинально не станут проводить при наличии воспалительных процессов женских органов, однако киста яичника не помешает исследованию и т.д.
Как правильно подготовиться
Для достоверности результатов к исследованию нужно тщательно подготовиться. Рассмотрим главные правила:
- Чтобы того, чтобы чётко определить структуру мочеточников, необходимо наполнить мочевой пузырь. Для этого за 40 минут нужно выпить около литра жидкости. Это может быть не только вода, но и, к примеру, зелёный чай или отвар лекарственных трав.
- Если данная диагностическая процедура назначена на утренние часы, не обязательно пить много жидкости непосредственно перед исследованием, достаточно не производить мочеиспускание после пробуждения.
- Если ультразвуковое исследование назначено пожилому человеку с недержанием мочи, наполнять мочевой пузырь заранее не нужно, жидкость вводят напрямую через стерильный катетер.
- Нужно явиться на голодный желудок. Последний прием пищи минимум за 10 часов. За три дня исключаются всевозможные вредные продукты.
- Если у вас повышенной газообразование и метеоризм – принимайте активированный уголь, а во время приема пищи – препараты, содержащие пищеварительные ферменты, согласно инструкции.
Как проходит процедура
Как было сказано выше, ультразвуковое исследование мочеточников может проводиться различными путями:
- Трансвагинально – датчик вводят во влагалище.
- Ректально – исследование осуществляют через прямую кишку.
- Через переднюю брюшную стенку.
На сегодняшний день чаще всего практикуется последний вариант. Пациент приходит подготовленный, ложится на кушетку, снимает лишнюю одежду и украшения. Специалист намазывает гелем нижнюю часть живота. В среднем манипуляция длится не более 15 минут.
Во время проведения обследования врач может попросить сменить положение тела или же опорожнить мочевой пузырь.
Отметим важное! Мочеточники не всегда удается рассмотреть с помощью ультразвукового исследования. В таком случае пациента отправляют на другую процедуру – цитоскопию.
При осмотре данного органа мочевыделительной системы доктор оценивает следующее:
- Размеры мочеточника (в основном учитывается его длина)
- Количество сужений
- Присутствуют ли расширения
- Сколько мочеточников
- Имеется ли закупорка или сдавливание
Расшифровкой результатов занимается врач-уролог или нефролог. Специалист ультразвуковой диагностики печатает черно-белый результат на бумаге не только в письменном виде, но и с конкретным фото, если имеются какие-либо патологии. Это необходимо для того, чтобы врач имел представление о клинической картине заболевания.
Не стоит отчаиваться, если по результатам обследования у вас наблюдаются нарушения. На сегодняшний день любая патология излечима. К сожалению, в большинстве случаев мочеточники не поддаются медикаментозному лечению, поэтому приходится прибегать к оперативному вмешательству. Будьте внимательны к своему здоровью и самочувствию, при малейших симптомах немедленно обращайтесь к врачу.
Камни в мочеточнике
Наличие камней в мочеточнике (уретеролитиаз) – это вариант мочекаменной болезни. Такое состояние может развиваться как у новорожденных, так и пожилых людей. Возрастная разница может заключаться только в структуре самого конкремента. Так, в старшей возрастной группе преобладают мочекислые камни, а у молодых – белковые.
Процесс камнеобразования зачастую носит односторонний характер, но может встречаться и двухсторонняя локализация камней в мочеточниках.
Мочевые конкременты, как правило, формируются в почечных лоханках. В мочеточник они поступают вторично с током крови. Миграция камней по мочевыделительным каналам нередко сопровождается выраженным приступом боли, который носит название почечной колики. Болевые ощущения могут быть локализованы в поясничной и паховой области, а также в боковых отделах живота.
Лечение может проводиться консервативно или с применением оперативных методов.
Классификация: виды камней в мочеточнике
Камни в мочеточниках могут иметь различные размеры. С учетом этого выделяют:
- мелкие конкременты – в диаметре 2-3 мм;
- крупные – в диаметре до 150 мм.
Химический состав конкрементов также бывает различным:
- Уратные – состоят из мочевой кислоты. Плохо различимы на рентгеновских снимках, но хорошо выявляются ультразвуком, а также по результатам лабораторного исследования мочи. Имеют ровную поверхность.
- Оксалатные – состоят из кальциевых солей щавелевой кислоты. Хорошо выявляются при сканировании как ультразвуком, так и Х-лучами. Поверхность шиповатая, поэтому слизистая мочевых путей может легко повреждаться. Предрасполагает к формированию оксалатных камней чрезмерное употребление апельсинов, мандаринов, лимонов, щавелевой и шпинатной зелени. Усугубляет ситуацию питание с недостаточным содержанием кальция, т.к. этот элемент связывает оксалаты и выводит их из организма.
- Фосфатные – основным компонентом является фосфорная кислота в соединении с кальцием. Часто формируются вследствие сильного защелачивания мочи. поверхность практически гладкая. Легко диагностируются по анализу мочи (щелочной уровень рН).
- Струвитные – образуются вследствие инфекционного воспаления, чаще всего у женщин. Характерен быстрый рост, поэтому в отсутствие лечения способны заполнить весь просвет мочевыводящих путей. Хорошо выявляются при рентгенографии, УЗИ и по общеклиническому анализу мочи (лаборант видит типичные кристаллы).
Симптомы камней в мочеточнике
До тех пор, пока камень не перекрывает просвет мочеточника полностью, какая-либо симптоматика отсутствует. Зачастую заболевание впервые проявляется с почечной колики. Это остро развивающийся приступ интенсивных болей в поясничной области. Основными отличительными признаками болевого синдрома являются:
- наличие провокаторов – велосипедная или конная езда, интенсивная физическая нагрузка, чрезмерное употребление жидкости;
- локализация – болит не только поясница, но также низ живота, пах и наружные отделы половых органов;
- положение – изменение позы не приносит облегчения (человек вынужден постоянно искать удобную позу, но так и не находит ее);
- сопутствующие симптомы – боль сопровождается тошнотой, рвотой, постоянными позывами на мочеиспускание, резью при выделении мочи, примесью крови в ней.
Осложнения камней в мочеточнике
Наличие конкремента в мочевыводящих путях и отсутствие медицинской помощи может привести к малоприятным осложнениям:
- пиелонефрит: воспаление почечной ткани;
- гидронефроз: расширение лоханок и чашечек почки за счет нарушения оттока мочи;
- полный блок оттока мочи с тяжелым поражением почек.
Причины камней в мочеточнике
Основной механизм образования конкрементов – нарушенный метаболизм, особенно с изменением водно-электролитного и химического состава крови. Факторами риска являются:
- отягощенная наследственность (наличие мочекаменной болезни у ближайших родственников);
- особенности питания (приверженность к острому, кислому и соленому, что повышает кислотность мочи);
- химические свойства воды для питья (повышенная жесткость и повышенное содержание солей);
- малоподвижный образ жизни;
- дефицит в организме ретинола и токоферола;
- прием ряда фармацевтических препаратов (сульфаниламиды, чрезмерное употребление витамина С);
- период длительной иммобилизации после травм;
- заболевания мочевыделительной системы;
- эндокринные расстройства (дисфункция паращитовидных желез).
Встречаются также вторичные факторы образования конкрементов, которые связаны с нарушением пассажа мочи. На этом фоне растворенные соли начинают кристаллизоваться и выпадать в осадок.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика камней в мочеточнике
Для выявления камней в мочеточнике помимо данных расспроса и объективного обследования пациента врач назначает визуализирующие методики:
- рентгенография с контрастом и без;
- ультразвуковое сканирование почек, мочеточников и мочевого пузыря;
- компьютерная томография.
Лабораторные обследования направлены на установление характера конкремента и наиболее вероятных причин его формирования.
- Общеклинический анализ мочи – оцениваются ураты, рН, эритроциты, признаки воспаления.
- Биохимический анализ крови. Если диагностированы уратные камни в мочеточниках, пациенту рекомендуется определить уровень в крови мочевой кислоты. Это исследование помогает своевременно диагностировать подагру, при которой мочекислые соли также могут откладываться в суставах и нарушать их функцию.
Мнение эксперта
В урологической практике выявление камней в мочеточнике – нередкая ситуация. Предрасполагает к развитию этой патологии отягощенная наследственность и особенности питания. Учитывая невысокое качество современных продуктов и низкую экологию, практически каждый человек находится в группе риска. Поэтому за здоровьем надо регулярно следить – обследоваться у уролога, проходить УЗИ органов мочевой системы и сдавать общеклинический анализ крови. Это позволит избежать неприятных последствий образования камней в мочеточнике, в т.ч. почечной колики.
Методы лечения камней в мочеточнике
Выбор метода лечения камней в мочеточнике у мужчин и женщин зависит от выраженности основных симптомов и направлено как на удаление самих конкрементов, так и на устранение причины их образования. Врачи используют консервативные и хирургические методики.
Консервативное лечение
Консервативное лечение проводится сразу по нескольким направлениям. Основным является эвакуация конкрементов их мочевых путей. Выбор метода удаления зависит от типа камней. Уратные конкременты единственные в своем роде, которые можно растворить. Для этого уролог назначает диуретические препараты, специальную диету и ощелачивание мочи.
Оксалатные камни не поддаются растворению. Однако, если их размеры не больше 4-5 мм (именно такой диаметр имеют физиологические сужения мочеточника), то можно попробовать их эвакуировать из организма целиком. Для этого уролог рекомендует употреблять около 2,5 литров воды в сутки, соблюдать диету и способствовать ощелачиванию урины. Отхождение камня продолжается около месяца и сопровождается интенсивной болью. Для ее купирования применяются спазмолитики и анальгетики (конкретные препараты назначает уролог). Если же диаметр образования превышает 4 мм, то без хирургического удаления не обойтись.
Фосфат-содержащие камни в первую очередь возникают при повышении щелочности мочи, поэтому лечение заключается в ее подкислении. Для этого рекомендовано употребление кислых соков, отваров барбариса и шиповника. В результате создаются условия для быстрого разрушения и выведения образований через мочевые пути.
Струвитные камни могут быть удалены только хирургическим путем.
Консервативное лечение может также включать противовоспалительную и антибактериальную терапию. Она назначается, если на фоне нарушенного пассажа мочи развилось воспаление почек.
Хирургическое лечение камней в мочеточнике
Хирургическая помощь при наличии камней в мочеточнике заключается в их удалении из организма.
Основными показаниями являются:
Открытые операции в настоящее время практически не проводятся ввиду большой травматичности и длительного периода восстановления. Предпочтение отдается малоинвазивным методикам.
- Дистанционная литотрипсия – дробление под воздействием электромагнитных волн. Применяется, если диаметр камня не более 25 мм, а плотность невысока.
- Чрескожная литотрипсия – дробление после введения в просвет мочеточника специальных инструментов. Применяется только, если камень расположен в верхней трети мочеточника.
- Контактная литотрипсия – разрушение и извлечение конкрементов с помощью уретероскопа, который введен в просвет мочеточника через естественные отверстия (разрезы и проколы отсутствуют). Лазерный или ультразвуковой луч напрямую контактируют с камнем и разрушают его. Применяется, если камень высокой плотности, а размер не более 10 мм.
Важно помнить, что малоинвазивные вмешательства могут выполняться только в отсутствие острого гнойно-воспалительного процесса в почках и мочеточнике. В противном случае потребуются радикальные масштабные операции, которые предполагают длительное восстановление. Поэтому чем раньше вы обратитесь к урологу, тем менее инвазивным будет лечение, и тем быстрее вы сможете вернуться к привычной жизни.

Прогноз и профилактика камней в мочеточнике
Основное правило в предупреждении мочекаменной болезни – это адекватный питьевой режим. Необходимо выпивать около 2 литров чистой воды без газа в сутки. Также рекомендуется не переедать, ограничить употребление жирной, жареной, острой и соленой пищи.
Если в любом отделе мочевыводящей системы выявлены конкременты, то необходимо в среднем 1 раз в год посещать уролога и проходить контрольное ультразвуковое сканирование почек, мочеточников и мочевого пузыря.
При своевременном обращении к врачу и выполнении всех его рекомендаций по поводу лечения прогноз благоприятен. Конкременты удаляются консервативным путем или с помощью малоинвазивного вмешательства, после чего пациент возвращается к привычному образу жизни. В дальнейшем важно соблюдать профилактические меры, чтобы избежать рецидива заболевания, а также регулярно проходить обследование у уролога.
Реабилитация после операции
После малоинвазивных операций пациент находится в стационаре не более 1-3 суток. С первых часов рекомендуется ранее вставание и активное передвижение. Обязательно употреблять достаточный объем жидкости, чтобы способствовать выведению раздробленных камней из мочевых путей. Если этот процесс сопровождается интенсивной болью, то назначаются спазмолитики, холинолитики и ненаркотические анальгетики.
Размещение мочеточникового стента
Эта информация разъясняет, что такое мочеточниковый стент. В ней также говорится о том, чего стоит ожидать в ходе процедуры размещения мочеточникового стента в центре Memorial Sloan Kettering (MSK).
О мочеточниках и мочеточниковом стенте
Мочеточники — это трубки в вашем организме, которые выводят мочу из почек в мочевой пузырь. Если один из мочеточников закупорен, моча не будет выводиться надлежащим образом. Когда это случается, почка наполняется мочой и распухает. Это называется гидронефрозом. Его причинами может быть опухоль, которая давит на мочеточник, камни в почках или рубцовая ткань. Если блокада почки продолжается длительное время, это может привести к поражению почки. Если будут закупорены оба мочеточника, это приведет к ослаблению обеих почек и может подвергнуть вас риску развития почечной недостаточности. При блокаде почек требуется установка мочеточникового стента.
Мочеточниковый стент — это тонкая трубка, которая вставляется в мочеточник и помогает выводить мочу из почки (см. рисунок 1). Один конец этой трубки находится в почке, а другой — в мочевом пузыре.
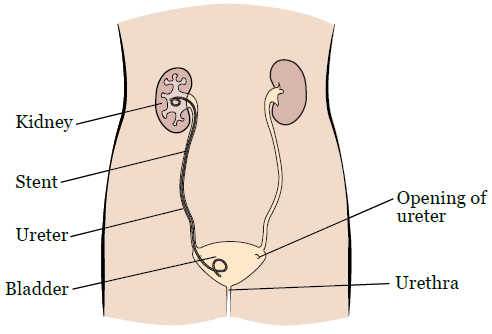
Рисунок 1. Мочеточниковый стент
Мочеточниковые стенты могут устанавливаться на несколько недель, месяцев или лет. Они используются для:
- восстановления тока мочи через закупоренный мочеточник;
- поддержания мочеточника в открытом состоянии.
До процедуры
Перед процедурой медсестра/медбрат расскажет вам, чего стоит ожидать в ходе размещения мочеточникового стента. Вам также предоставят информацию о том, как подготовиться к этой процедуре. Обязательно соблюдайте все полученные указания. В случае возникновения вопросов звоните своему медицинскому сотруднику.
Во время процедуры
В день проведения процедуры медсестра/медбрат введет вам внутривенную (intravenous (IV)) капельницу в одну из вен. Через капельницу внутривенного введения вам будут вводить жидкости. Также вам будут вводить лекарство, которое поможет вам чувствовать себя более комфортно во время процедуры.
Для установки стента ваш медицинский сотрудник сначала введет цистоскоп (тонкую металлическую трубку с камерой) через мочеиспускательный канал (маленькая трубка, которая выводит мочу из мочевого пузыря наружу) и далее в мочевой пузырь. Цистоскоп используется для поиска отверстия, через которое мочеточник соединяется с мочевым пузырем. Обнаружив это отверстие, медицинский сотрудник пропустит стент в мочеточник через цистоскоп. После установки стента цистоскоп будет извлечен.
После процедуры
В больнице
После операции вас переведут в зону восстановления, которая называется палатой пробуждения (Post-Anesthesia Care Unit, PACU). Медсестра/медбрат будет регулярно измерять ваш пульс, дыхание и кровяное давление. При возникновении боли ваш медицинский сотрудник может назначить обезболивающее лекарство, чтобы вы чувствовали себя более комфортно.
В течение первых 24 часов после процедуры важно пить больше воды, чем обычно. Выпивайте 8–10 стаканов (объемом 8 унций (240 мл)) воды.
В течение первых 24 часов не выполняйте никаких действий, требующих больших затрат сил. Примеры таких действий включают подъем предметов тяжелее 15 фунтов (6,8 кг) и любые действия, при которых задействованы мышцы живота (пресс). Через 24 часа после процедуры вы можете вернуться к привычному образу жизни.
Пока у вас установлен стент
После размещения стента вы можете чувствовать «натяжение» во время мочеиспускания. Вам также могут сделать:
- учащенное мочеиспускание, т. е. необходимость мочиться чаще, чем обычно;
- сильные, внезапные позывы к мочеиспусканию в сочетании с дискомфортом в мочевом пузыре;
- боли в тазу, т. е. в нижней части брюшной полости (живота).
Эти симптомы обычно исчезают со временем. Ваш медицинский сотрудник поговорит с вами о том, какие у вас могут возникнуть симптомы. Ваш медицинский сотрудник может дать вам лекарство для облегчения симптомов в мочевом пузыре.
Пока у вас установлен стент, вы можете иногда замечать кровь в моче. Это может происходить до тех пор, пока установлен стент. Иногда это происходит после повышенной активности или длительной езды в автомобиле. Если вы заметили в своей моче кровь, пейте больше жидкости, чем обычно, пока кровь не исчезнет.
Замена стента
Стент будет необходимо менять каждые 3–6 месяцев. Ваш медицинский сотрудник скажет вам, когда это нужно будет сделать. Если оставить стент на более длительный срок, это может привести к:
Стриктура мочеточника
Стриктура мочеточника – аномальное сужение канала мочеточника, полностью или частично нарушающее его проходимость. Стриктура мочеточника проявляется симптомами сопутствующих патологических состояний: пиелонефрита, камнеобразования, гидронефроза, хронической почечной недостаточности.
Имеющиеся в норме анатомические и физиологические сужения мочеточника при необходимости способны значительно расширяться благодаря его эластичной стенке. В отличие от них при стриктуре мочеточника происходят фиброзно-склеротические изменения, затрагивающие подслизистый, мышечный и наружный слои стенки мочеточника. В свою очередь это приводит к атрофии части мышечных элементов и их замещению на рубцовую ткань, гипертрофии поперечных мышечных волокон, а также к изменениям иннервации стенки.
Вследствие этого в области стриктуры отмечается стойкое уменьшение диаметра выводного протока, приводящее к нарушению нормальной функции мочеточника. На участках выше стриктуры из-за застоя мочи усиливается давление на мочеточник, наблюдается его растяжение, удлинение и извитость, возможно расширение лоханки и развитие гидронефроза (уретерогидронефроза).
Стриктуры могут возникать в разных отделах мочеточника и иметь различную длину. Наиболее часто стриктуры наблюдаются на юкставезикальном (переход мочеточника в мочевой пузырь) и пиелоуретеральном (переход лоханки в мочеточник) участках. Истинная стриктура мочеточника по происхождению бывает врожденной и приобретенной. Стриктуры мочеточника могут быть односторонними и двухсторонними, одиночными и множественными, истинными (вследствие изменений, затрагивающих стенку) и ложными (по причине его компрессии извне).
Причины стриктуры мочеточника
К врожденным стриктурам мочеточника урология относит рубцовые изменения стенки протока из-за имеющихся наследственных аномалий, а также его сдавления при пересечении с кровеносными сосудами (например, добавочным почечным сосудом). Причинами приобретенной стриктуры являются повреждения мочеточника в результате операций и различных инструментальных процедур (стентирования мочеточника, уретероскопии и др.), травм, пролежней от камней, мочевых инфекций (туберкулеза, гонореи) и воспаления окружающих тканей (периутерита), радиационного поражения.
При туберкулезе множественные рубцовые стриктуры мочеточника формируются на участках подвергшихся инфильтрации и изъязвлениям. Пострадиационные стриктуры мочеточника наблюдаются, как правило, в его тазовом отделе и могут быть связаны с проведением лучевой терапии при раке простаты, прямой кишки и женских половых органов. Стриктуры мочеточника после урологических оперативных вмешательств (уретеролитотомии, реконструкции лоханочно-мочеточникового сегмента) могут наблюдаться в любом отделе мочеточника.
Симптомы стриктуры мочеточника
Клиническая картина стриктуры мочеточника обусловлена нарушением свободного оттока мочи из почки и развитием на этом фоне различных патологических процессов: гидронефроза, пиелонефрита, мочекаменной болезни; при двухстороннем поражении - хронической почечной недостаточности.
Диагностика стриктуры мочеточника
Диагноз стриктуры мочеточника устанавливают по результатам:
- УЗИ почек,
- УЗДГ сосудов,
- рентгеноконтрастного обследования,
- КТ почек
- МРТ
Проведение трехмерной УЗ-ангиографии с диуретической нагрузкой позволяет одновременно увидеть расширенный отдел мочеточника выше стриктуры и оценить сосуды почек.
Рентгенконтрастная урография (экскреторная, инфузионная, ретроградная) дает возможность визуализировать ткани почек и мочевыводящие пути, определить сужение мочеточников, протяженность стриктур, оценить снижение выделительной способности почек.
В сложных случаях применяют КТ или МРТ, дополнительно выявляющие заболевания смежных органов и тканей, оказывающих влияние на почки и мочеточники.
Лечение стриктуры мочеточника
Стриктура мочеточника является абсолютным показанием для оперативного лечения, выбор которого определяется структурно-функциональным состоянием мочеточников и почек, протяженностью и уровнем стеноза. При минимальном поражении почечной ткани выполняют различные реконструктивные операции соответствующего отдела мочеточника, цель которых – ликвидировать сужение протока, восстановить свободный отток мочи из чашечно-лоханочного аппарата почек.
При серьезных поражениях верхних мочевых путей и развитии почечной недостаточности первым этапом оперативного лечения является открытая или пункционная нефростомия. Иногда производится эндоуретеральное рассечение спаек с установкой стента, бужирование и баллонная дилатация суженного отдела мочеточника, но они не дают стойкого эффекта и могут привести к еще большим осложнениям. Уретеролизис – хирургическое удаление фиброзной ткани, сдавливающей и деформирующей мочеточники извне, для большей эффективности сочетают с резекцией суженного участка и другими реконструктивными операциями.
При уретероуретероанастамозе проводят косую резекцию стриктуры мочеточника и сшивание его концов на специально введенном внутрь катетере; при пиелоуретероанастомозе - после продольного рассечения канала мочеточника (включая его здоровые ткани, стриктуру и часть лоханки) стенки сшивают в поперечном направлении (бок в бок). Прямой уретероцистооанастамоз выполняют при наличии одиночной стриктуры в юкставезикальном устье, после отсечения которой, неповрежденный конец мочеточника вшивают в стенку мочевого пузыря.
Модифицированная операция Боари (непрямой уретероцистоанастамоз) применяется при более протяженных (до 10-12 см) стриктурах мочеточника, позволяет сформировать удаленную часть мочеточника из лоскута мочевого пузыря. При стриктуре в лоханочно-мочеточниковом сегменте для замещения части мочеточника на месте сужения создают лоскут из боковой стенки почечной лоханки (операция Фолея).
При обширных стриктурах мочеточника применяют частичную или полную кишечную пластику мочеточника, при которой его суженную часть замещают аутотрансплантатом, сформированным из ткани кишечной стенки. Кишечная пластика мочеточника - довольно большая по объему и длительности операция, которая противопоказана тяжелобольным и ослабленным пациентам, в остром посттравматическом периоде. При стриктурах мочеточника, осложненных тяжелыми поражениями почечной ткани (поликавернозным туберкулезом, гидронефрозом, пионефрозом, сморщиванием почки) проводят нефроуретерэктомию (удаление почки и мочеточника).
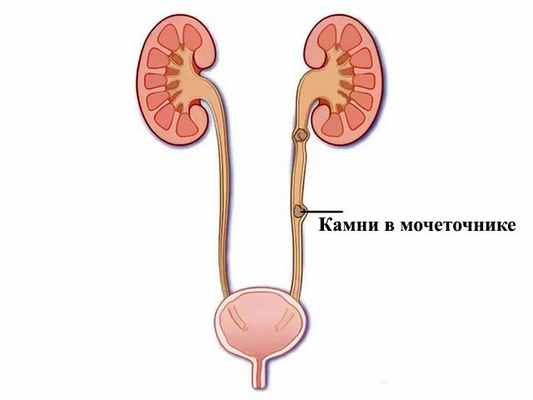
Уретеролитиаз (камень мочеточника): симптомы и причины
Уретеролитиаз – это разновидность мочекаменной болезни, при которой камни (конкременты), формируясь в почках, перемещаются с мочой и задерживаются в мочеточнике.

5.00 (Проголосовало: 1)
- Уретеролитиаз: описание заболевания
- Симптомы камней в мочеточнике
- Диагностика уретеролитиаза
- Общий осмотр
- Лабораторное исследование
- Инструментальное исследование
- Медикаментозная терапия
- Физиотерапия
Уретеролитиаз: описание заболевания
На образование камней в мочеточнике влияют те же факторы, что и при мочекаменной болезни, а именно:
- особенности питания (употребление острой и кислой пищи);
- низкое качество питьевой воды или ее нехватка;
- географическая предрасположенность – чаще всего уретеролитиаз встречается в Средней Азии, на Кавказе, в Баварии и в тропических странах;
- острые и хронические инфекции мочеполовой системы, прежде всего, пиелонефрит;
- врожденная патология строения мочеточника и почек;
- пузырно-мочеточниковый рефлюкс мочи (патология, при которой происходит возврат мочи из мочевого пузыря обратно в почку и мочеточник);
- малоподвижный образ жизни, а также продолжительная обездвиженность вследствие спинномозговых травм;
- наследственное или приобретенное нарушение обмена веществ, подагра;
- наличие среди родственников случаев заболевания;
- частой причиной детского уретеролитиаза являются болезни, связанные с нарушением работы ферментов, регулирующих обмен веществ или их отсутствие.
Камни в мочеточнике, по сравнению с конкрементами мочевого пузыря, мочеиспускательного канала и почек, чреваты более серьезными осложнениями. Камни, препятствующие нормальному оттоку мочи, приводят разрушению слизистой мочеточника, кровоизлияниям и атрофии мышечной ткани.
Симптомы камней в мочеточнике
При уретеротилиазе симптомы заболевания возникают только при частичной или полной непроходимости, поэтому в большинстве случаев постановка диагноза происходит после возникновения почечной колики.
При частичной блокаде мочеточника пациент ощущает тупую боль в реберно-позвоночной области. Полная непроходимость мочеточника приводит к нарушению оттока мочи, растяжению почечной лоханки и повышению почечного давления, которое вызывает сильный приступ почечной колики с сопутствующими ему нарушениями деятельности желудочно-кишечного тракта:
- запорами;
- тошнотой;
- рвотой;
- метеоризмом;
- болезненным перенапряжением мышц брюшной стенки.
- макрогематурия (высокое содержание крови в моче в виде сгустков);
- пиурия (наличие гноя в моче);
- лейкоцитурия (превышение нормы содержания лейкоцитов в моче);
- частое скупое мочеиспускание;
- анурия (отсутствие мочи);
- резкое ухудшение общего состояния (озноб, головные боли, слабость, сухость во рту).
Диагностика уретеролитиаза
Диагностика камней в мочеточнике проводится на основании клинических симптомов, общего осмотра, лабораторного и инструментального обследования (анализы крови и мочи, УЗИ и рентген) и данных собранных при опросе пациента.
Опрос пациента для сбора анамнеза включает:
- паспортные данные;
- история настоящего заболевания;
- биографические данные (информация о детстве пациента, месте рождения, местах жительства);
- социально-бытовые данные (профессиональная биография пациента, режим труда, условия на рабочем месте, условия проживания);
- данные о семье и родственниках (наличие патологий мочевыводящих путей, мочекаменная болезнь);
- данные о перенесенных заболеваниях и хирургических вмешательстах;
- данные о режиме питания, вредных привычках, режиме дня.
Общий осмотр
Во время общего осмотра пациента производится, в частности, пальпация точек Турне, которые соответствуют местам анатомического сужения мочеточников.
Лабораторное исследование
Так как клинические анализы крови при камнях в мочеточнике обычно в пределах нормы, упор делается на исследование мочи пациента:
- общий анализ мочи;
- бактериологический посев;
- определение pH.
Инструментальное исследование
Для локализации конкрементов, определения их размера и формы используются следующие методы визуальной диагностики:
- обзорная рентгенография брюшной полости;
- обзорная и экскреторная урография;
- компьютерная томография почек;
- УЗИ почек и мочеточников;
- уретеропиелоскопия (эндоскопическое обследование мочеточника);
- хромоцистоскопия (эндоскопическое обследование почек и мочеточников с применением контрастного вещества).
Лечение камней в мочеточнике
На основании результатов комплексной диагностики, лечащий врач выбирает метод терапии. Выбор метода зависит от локализации конкрементов, стадии заболевания и установленных осложнений.
Предпочтение отдается более щадящим методам лечения:
- медикаментозной терапии,
- диетотерапии,
- физиотерапии.
В случае неэффективности прописанного лечения, высокого риска осложнений и нарушения оттока мочи проводится оперативное вмешательство.
Медикаментозная терапия
Выбор и дозировка лекарственных препаратов производится исключительно лечащим врачом. Лечение проходит под контролем специалиста. Медикаментозная терапия применяется для:
- профилактики камнеобразования;
- разрушения уже существующих конкрементов;
- предотвращения и устранения воспалительного процесса;
- устранения болевого синдрома;
- устранения дизурии (нарушения мочеиспускания);
- подготовки к оперативному вмешательству.
Физиотерапия
Физиотерапевтическое лечение и оперативное вмешательство проводится в условиях стационара под контролем ультразвукового и рентгеновского оборудования. Для профилактики осложнений, после процедур пациенту назначают антибактериальные и противовоспалительные препараты, а также спазмолитики и обезболивающее.
Читайте также:
