Морфология кардиогенного шока. Микроциркуляция при кардиогенном шоке
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Кардиогенный шок – это состояние, при котором резко снижается эффективность работы сердца, приводящее к неадекватному кровоснабжению органов и тканей. Кардиогенный шок чаще всего вызван обширным инфарктом миокарда.
Кардиогенный шок встречается редко, но часто заканчивается смертью, если лечение не будет оказано немедленно. При вовремя оказанной медицинской помощи, более половины людей выживает.
Симптомы
Симптомы кардиогенного шока
- частое дыхание;
- одышка;
- внезапно учащенное сердцебиение (тахикардия);
- затуманенное сознание;
- потеря сознания или обморок;
- слабый пульс;
- бледность и повышенная влажность кожных покровов;
- холодные руки и ноги;
- уменьшения количества выделяемой мочи (олигурия).
Симптомы инфаркта миокарда
Чаще всего кардиогенный шок развивается у людей перенесших острый инфаркт миокарда и поэтому важно знать признаки и симптомы инфаркта миокарда.
Они включают в себя:
- давящую или сжимающую боль в центре груди, которая продолжается несколько минут;
- боль может отдавать (иррадиировать) в плечо, руку, спину или даже в зубы и челюсть;
- продолжительные боли в верхней части живота;
- одышку;
- холодный пот;
- чувство беспокойства, подавленности;
- обморок;
- тошноту и рвоту.
Если при появлении этих признаков и симптомов Вы немедленно обратитесь к врачу, то тем самым уменьшите вероятность развития кардиогенного шока.
Причины
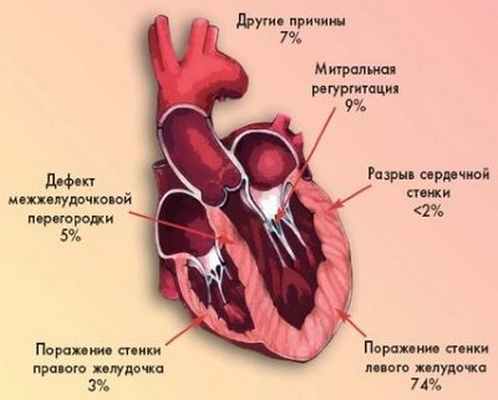
Причины кардиогенного шока
Кардиогенный шок возникает, когда снижается сократительная способность сердца, это приводит к уменьшению притока крови к жизненно важным органам и тканям. Чаще всего кардиогенный шок развивается из-за повреждения левого желудочка сердца, которое происходит в результате нехватки кислорода, вызванной острым инфарктом миокарда.
Причиной инфаркт миокарда является закупорка одной или нескольких коронарных артерий, снабжающих сердце кислородом. Нарушение обменных процессов в организме, в первую очередь липидного обмена, особенно холестерина, приводит к образованию атеросклеротических бляшек суживающих просвет артериального сосуда. Накопление бляшек в артериях по всему телу, называется атеросклерозом.
Важнейшей причиной инфаркта миокарда является тромбоз коронарной артерии, возникший на месте поврежденной атеросклеротической бляшки с последующей закупоркой сосуда и прекращением тока крови по артерии. Без кислорода сердечная мышца повреждается и развивается кардиогенный шок.
Редко кардиогенный шок происходит при повреждении правого желудочка сердца. Из правого желудочка сердца венозная кровь поступает в легкие, насыщается кислородом и затем направляется к другим органам и тканям. Повреждение правого желудочка приводит к невозможности перекачивать кровь в легкие и в результате организм не получает достаточного количества кислорода.
Хотя инфаркт миокарда является наиболее частой причиной, кардиогенный шок может так же возникнуть из-за других причин, таких как воспаления сердечной мышцы (миокардит) или инфекция клапанов сердца (эндокардит). Другие причины кардиогенного шока: передозировка наркотиков или отравления веществами, которые могу снижать сократительную способность сердца.
Факторы риска
Больные с острым инфарктом миокарда имеют высокий риск развития кардиогенного шока, чем другие. Выделяют следующие факторы риска развития кардиогенного шока:
- возраст старше 65 лет;
- обширный инфаркт миокарда;
- повторный инфаркт миокарда;
- наличие суживающих атеросклеротических бляшек в коронарных артерия, приводящих к уменьшению притока крови к миокарду (ишемическая болезнь сердца).
Осложнения
Если медицинская помощь не будет оказана вовремя, то кардиогенный шок может привести к смерти. Серьезным осложнением кардиогенного шока является повреждение органов. При кардиогенном шоке нарушается насосная функция сердца и это приводит к повреждению печени, почек и других органов. Повреждение печени и почек усугубляет течение кардиогенного шока, так как почки выделяют химические вещества, который сохраняют мышечную функцию, а в печени образуются белки, которые участвуют в процессе свертывания крови. В зависимости от длительности кардиогенного шока повреждение органов может быть необратимым.
Методы диагностики
Кардиогенный шок диагностирует в тяжелых ситуациях. Врачи проверят наличие признаков и симптомов шока, а затем проведут дополнительные методы обследования, для выявления причин, вызвавших это тяжелое состояние. Диагностика кардиогенного шока включает в себя:
Измерение артериального давления. Основным признаком кардиогенного шока, является падение артериального давления. Если пациент в шоке, доставляется в больницу на машине скорой помощи, то измерение артериального давления будет произведено до приезда в больницу.
Электрокардиограмма (ЭКГ). Этот первый метод исследования, который необходимо выполнять для диагностики инфаркта миокарда. Суть данного метода состоит в регистрации электрических потенциалов, возникших во время работы сердца и в их графическом отображение на бумаге или мониторе. Запись электрической активности сердца происходит с помощью электродов прикрепленных к коже. При повреждении сердечной мышце электрический импульс по ней не проводится и на ЭКГ регистрируется произошедший или происходящий в данный момент острый инфаркт миокарда.
Рентген грудной клетки. Рентгеновский снимок позволят врачу определить размер и форму Вашего сердца и кровеносных сосудов.
Анализы крови. Лабораторные методы исследования необходимы для уточнения степени повреждения почек, печени, определения инфекционного поражения сердца и диагностики инфаркта миокарда. Другой тип анализа крови (газы артериальной крови) позволяет определить, сколько кислорода содержится в крови.
Эхокардиограмма. (ЭхоКГ). Этот метод основан на возможности ультразвука отражаться от тканей, восприниматься аппаратом и преобразовываться в электрический сигнал, передовая картинку сердечной мышце на монитор. ЭхоКГ позволяет определить сократительную способность миокарда, размеры полостей сердца, состояние клапанов их работу, толщину стенок сердца, предсердий, желудочек, выявить рубцовые изменения на сердце, наличие внутрисердечных тромбов.
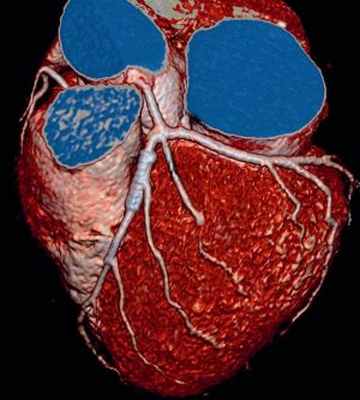
Коронарография (ангиография). Этот метод выявляет суженные или закрытые (окклюзированые) коронарные артерии. Жидкий контраст вводят в артерии сердца, через специальное устройство (катетер), который подводят к артериям, через прокол (пункцию) в бедренной артерии. Контрастное вещество заполняет артерии, артерии становятся видимыми на рентгеновских снимках и это позволяет точно определить характер, степень и место сужения коронарных артерий.
Кроме того через проведенный катетер, доктор может устранить стеноз в коронарной артерии, выполнив ангиопластику. Ангиопластика выполняется при помощи маленького баллона, который вводится в пораженный участок коронарной артерии, там он раздувается и тем самым устраняется сужение в артерии. В большинстве случаев необходимо применение внутрисосудистых стентов. Это позволяет снизить частоту повторного сужения в коронарной артерии.
Лечение
Лечение кардиогенного шока направленно на восстановление поврежденной мышце сердца и других органов, возникших из-за нехватки кислорода.
Экстренная медицинская помощь
Экстренная медицинская помощь необходима для лечения большинства пациентов в кардиогенном шоке. Лечение кардиогенного шока проводится в условиях реанимации. Вам дадут дышать кислородом при помощи маски, это проводится для того чтобы уменьшить повреждение органов и тканей. Медикаменты и жидкости будут вводится через внутривенные катетеры.
Медикаментозное лечение
Медикаментозное лечение кардиогенного шока направленно на улучшения кровотока по артериям кровоснабжающих сердце и увеличение сократительной способности сердца.
Аспирин. Аспирин снижает свертываемость крови и помогает крови протекать через суженный участок в артерии. Пациенты, которые до развития кардиогенного шока уже принимали аспирин, его назначение в острой стадии заболевания сопровождается более благоприятным течение.
Тромболитики. Эти препараты названы так, потому что помогают растворить кровяной сгусток, который блокирует приток крови к сердцу. Чем раньше эти препараты будут введены от начала острого инфаркта миокарда, тем выше выживаемость и меньше повреждения сердца. Тромболитики обычно назначают, если экстренная катетеризация сердца не возможна.
«Супераспирин». Врачи скорой помощи могут дать Вам другой препарат, который по механизму действия похож на аспирин и так же предотвращает образование новых сгустков в кровеносных сосудах. К этим препаратам относятся: клопидогрель (плависк) и другие препараты блокирующие рецепторы гликопротеина IIb/IIIa тромбоцитов.
Другие «разжижающие» кровь препараты. Вам может быть введен другой препарат, такой как гепарин, который не позволит образовываться тромбам в кровеносных сосудах. Гепарин вводят внутривенно или с помощью инъекций в подкожно жировую клетчатку и его назначают в течение нескольких дней после инфаркта миокарда.
Инотропные препараты. Вам могу назначить такие препараты как допмин, адреналин, для улучшения и поддержки сократительной способности сердца, пока другие методы лечения не будут выполнены.
Лечебные манипуляции
Лечебные манипуляции при кардиогенном шоке направлены на восстановление кровотока по коронарным артериям, снабжающим зону инфаркта. Они включают в себя:
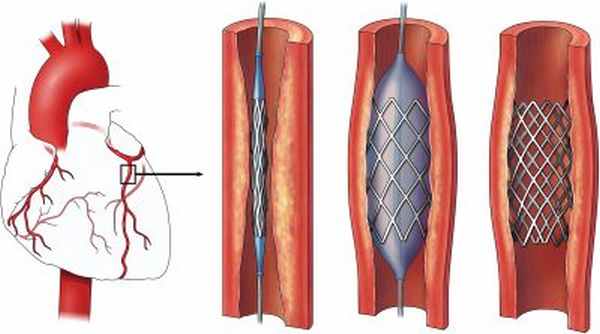
Ангиопластика и стентирование. Эти методы лечения направлены на воздействие на участки стенозирования коронарных артерий, восстановление кровотока по этим артериям и в результате улучшение течения кардиогенного шок. Экстренная ангиопластика устраняет сужение или окклюзию коронарной артерии, в результате кровь течь более свободно к сердцу. Доктор устанавливает специальный катетер, через прокол (пункцию) бедренной артерии, в суженный сегмент коронарной артерии. Этот катетер оснащен специальным баллоном. При проведении катетера в нужный отдел коронарной артерии он расширяется и открывает закрытую артерию. В это же время может быть имплантирован стент в артерию, для снижения частоты повторного сужения коронарной артерии. Доктор Вам может имплантировать стент с лекарственным покрытием, эти стенты длительное время сохраняют артерию открытой.
Внутриаортальная баллонная контрпульсация. В зависимости от вашего состояние врач может выбрать этот метод лечения. В аорту вводится специальный баллон, который надувается и сдувается, имитируя сократительную функцию сердца, помогая крови течь к другим органам и тканям.
Хирургическое лечение
Если лекарственные препараты и медицинские манипуляции не эффективны при лечении кардиогенного шока, то Вам может быть рекомендована операция.
Аортокоронарное шунтирование. Суть этого оперативного лечения – в создании обходных сосудов, шунтов, в качестве которых используются вены и артерии между аортой и суженной частью коронарной артерии. В результате восстанавливается приток крови к сердцу. Врач Вам может рекомендовать аортокоронарное шунтирование через некоторое время после перенесенного острого инфаркта миокарда, для того чтоб ваше сердце восстановилось.
Хирургическое лечение, направленное на восстановление повреждений сердца. Иногда повреждения сердца, такие как разрыв одной из камер сердца или повреждение клапанов сердца, может вызывать кардиогенный шок. Если кардиогенный шок вызван травмой сердца, то врач Вам рекомендует оперативное лечение, направленное на устранение дефекта сердца.
Искусственное сердце. Это механическое устройство, которое имплантируется в брюшную полость и помогает в работе ослабленного сердца. Искусственное сердце помогает продлить и улучшить жизнь больных с терминальной стадией сердечной недостаточности, больных ожидающих пересадки сердца.
Пересадка сердца. Если сердце сильно повреждено и никакие методы лечения не помогают, последним средством в лечении кардиогенного шока, является пересадка сердца.
Профилактика
Лучший метод лечения кардиогенного шока, является его профилактика. Изменение образа жизни, лечение заболеваний сердца, позволяют избежать развитие острого инфаркта миокарда.
Контроль артериального давления. Один из самых важных способов предотвращения развития острого инфаркта миокарда и кардиогенного шока, это контроль артериального давления. Физическая активность, снижение массы тела, ограничение в потребление поваренной соли и алкоголя, эти нехитрые методы позволят держать давление под контролем. В дополнение к изменению образа жизни Вам могут быть назначены препараты, которые снижают артериальное давление. К ним относятся: диуретики, ингибиторы ангиотензи-превращающего фермента или блокаторы рецепторов ангиотензина.
Отказ от вредных привычек. Отказ от курения снижает риск возникновения инфаркта миокарда. Через несколько лет после прекращения курения, риск развития инфаркта у бывших курильщиков соответствует риску некурящего человека.
Контроль массы тела. Избыточный вес способствует повышению артериального давления, развитию сахарного диабета и сосудистых заболеваний, а это в свою очередь увеличивает риск развития острого инфаркта миокарда и кардиогенного шока. Снижение веса на 4 кг может способствовать в понижение артериального давления и нормализации уровеня холестерина.
Правильное питание. Снижение в рационе уровня холестерина, насыщенных жирных кислот, сахара, может снизить риск развития сердечно-сосудистых заболеваний. Если диетой не удается снизить уровень холестерина, то врач Вам назначит лекарственные препараты, которые снижают уровень холестерин.
Физическая активность. Физическая активность способствует снижению массы тела, артериального давления, повышению уровня липопротеинов высокой плотности (ЛПВП), а так же улучшению состояния кровеносных сосудов и сердца. Физические упражнения, такие как ходьба, бег, плавание, езда на велосипеде, необходимо выполнять по 30 минут в день как минимум три раза в неделю, после консультации с врачом.
Если у вас развился острый инфаркт миокарда, немедленно обратитесь за медицинской помощью, это предотвратит возникновение кардиогенного шока.
Морфология кардиогенного шока. Микроциркуляция при кардиогенном шоке
Морфология кардиогенного шока. Микроциркуляция при кардиогенном шоке
Суммируя результаты своих всесторонних микроскопических исследований, они отмечают три типа изменений:
1) нарушение кровообращения во внутренних органах с депонированием крови в мелких сосудах;
2) нарушение проницаемости сосудистых мембран с плазматическим пропитыванием стенок, периваскулярными кровоизлияниями и отеком (последний и за счет недостаточности лимфообращения);
3) комплекс дистрофически-некробиотических изменений паренхиматозных органов. Нетрудно заметить, что при этом выпадают главные морфологические критерии шока: синдром ДВС, шунтированце кровотока (например, в почке), создающее резкие контрасты между малокровными и гиперемированными участками органа, а не диффузная венозная гиперемия, характерная для острой декомпенсации сердца, наконец, как неизбежное следствие секвестрации большей части крови в капиллярном русле— гиповолемия общего циркуляторного русла («пустое» сердце. отсутствие крови в артериальных и венозных стволах) и жидкое состояние крови как проявление коагулоиатии потребления с геморрагическим синдромом.
Для сердечной недостаточности в остром и хроническом ее варианте характерно прежде всего равномерное венозное полнокровие внутренних органов и обильное количество крови (жидкой и со свертками) в полостях сердца и крупных венозных сосудах. Таким образом, изменения, описанные Т. А. Наддачиной и д. В. Смольянниковым, будет точнее именовать кардиогенным коллапсом, как это делают авторы, а не кардиогенным шоком.
Возникает вопрос, может быть, наши патоморфологические изыскания в области коагулопатического синдрома в подобных ситуациях недостаточно скрупулезны или эти изменения крови лежат за пределами разрешающих возможностей светового микроскопа и рутинных окрасок гистологических срезов?
В какой-то мере сомнения в качестве исследований остаются, поскольку направленного изучения проявлений коагулопатии, включая методы электронной микроскопии всех внутренних органов, не производилось.

Нам представляется, что дело заключается не в плохой методической оснащенности подобных изысканий, а в действительном отсутствии сколько-нибудь распространенных тромбозов микроциркуляторной системы.
Наш личный опыт микроскопического исследования органов при внезапной смерти и инфаркте миокарда также свидетельствует об отсутствии менее или более распространенных капилляротромбозов. Об этом же пишут и американские авторы, изучавшие микроциркуляторное русло при острой сердечной недостаточности в целях сравнения с группой умерших от шока.
Следует напомнить и о противоречивых данных различных авторов в отношении клинико-лабораторных исследований свертывающей системы крови в группе кардиогенного шока. Против массивной коагуляции, которая обязательно сменяется фазой гипокоагуляции, свидетельствует и отсутствие выраженного геморрагического синдрома, регистрируемого в клинике и у секционного стола.
Сотрудница нашей лаборатории И. Е. Таланкина при электронно-микроскопическом исследовании миокарда в случаях кардиогенного шока не нашла развернутой картины тромбообразования в капиллярах. Реологические расстройства проявлялись в форме эритроцитарных стазов, гемолизе и спадении оболочек эритроцитов, чему сопутствовали нарушения проницаемости капиллярной стенки в виде набухания и отека цитоплазмы эндотелия, снижения уровня пиноцитозной активности, отека перикапиллярных и субсарколеммпых пространств и т. п.
Следует подчеркнуть, что миокард вообще не является излюбленной ареной ДВС при шоке любой этиологии. Поэтому для окончательного доказательства роли ДВС при кардиогенном шоке скрупулезные исследования должны быть продолжены и в отношении других органов.
Подводя итог изложенному выше, можно заключить, что если основным критерием шока считать своеобразные расстройства кровообращепия с депонированием крови в системе микроциркуляции, гиповолемией и последующим развитием синдрома ДВС, то большинство клинически диагностируемых случаев кардиогенного шока под это понятие не подходит.
Этому определению соответствует лишь сравнительно небольшая группа тяжелой формы шока. Дальнейшие клинические и патологоанатомические исследования должны очертить рамки кардиогенного шока, который нередко диагностируется только на основе общей клинической симптоматики, притом весьма субъективно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кардиогенный шок при остром коронарном синдроме: современное состояние проблемы диагностики и интенсивной терапии
Реферат
Кардиогенный шок — синдром критической гипоперфузии, связанный с фатальным снижением сократительной активности миокарда. Фенотипически кардиогенный шок имеет наиболее часто в своей основе острый коронарный синдром, реже наблюдаются посткардиотомный кардиогенный шок и кардиогенный шок на фоне сепсиса. Несмотря на успехи в развитии методов интенсивной терапии, кардиогенный шок по-прежнему сопровождается высокой летальностью. Актуализация данных по вопросам диагностики и интенсивной терапии этого состояния является необходимым условием повышения качества оказания медицинской помощи. В данной работе описаны современные дефиниции и представления о патогенезе кардиогенного шока, а также концепция фазности интенсивной терапии, роли эндоваскулярной реваскуляризации и методов механической поддержки кровообращения. Акцент сделан на кардиогенном шоке при остром коронарном синдроме.
Ключевые слова: кардиогенный шок, интенсивная терапия, острый коронарный синдром
Поступила: 13.01.2020
Принята к печати: 02.06.2020
Читать статью в PDF
Введение
Многообразие этиологических форм кардиогенного шока (КШ) с характерными нюансами клинической картины и специфическими подходами к диагностике и интенсивной терапии вызывает терминологические разночтения и затруднения в классификации этого патологического состояния. Объединить различные взгляды на природу КШ может следующее определение: это критическая гипоперфузия тканей с несоответствием доставки и потребления кислорода вследствие выраженного снижения сердечного выброса, вызванного острой дисфункцией одного или обоих желудочков сердца.
В качестве примера различия мнений о критериях КШ можно привести два определения. Первое представлено в Рекомендациях Европейского общества кардиологов по диагностике и лечению острой и хронической сердечной недостаточности (2016): кардиогенный шок — это сочетание артериальной гипотонии (систолическое артериальное давление [АДсист] менее 90 мм рт. ст.) при нормальной волемической нагрузке сердца с признаками гипоперфузии органов и тканей (холодные конечности, нарушение сознания, головокружение, метаболический ацидоз, повышение уровня сывороточного лактата, повышение уровня сывороточного креатинина) [1]. Второе определение, имеющее более жесткие критерии, предлагают эксперты в области кардиоанестезиологии для описания КШ в послеоперационном периоде вмешательств на сердце (так называемый посткардиотомный КШ): это снижение АДсист — менее 80 мм рт. ст. и/или сердечный индекс (СИ) менее 1,8 л/мин/м 2 с метаболическим ацидозом на фоне максимально возможной фармакологической терапии и внутриаортальной баллонной контрпульсации (ВАБК) [2]. Продемонстрированное различие критериев КШ в совокупности с выраженными особенностями диагностики и интенсивной терапии крайне затрудняет универсальный подход к описанию этиологии, патогенеза и лечения КШ. Мы полагаем, что целесообразно рассмотреть эти вопросы в рамках состояний, объединенных близкими этиологическими факторами, при этом можно выделить КШ при декомпенсации хронической сердечной недостаточности (ХСН), посткардиотомный КШ, КШ при острой правожелудочковой недостаточности, КШ при остром коронарном синдроме (ОКС). Настоящий обзор источников литературы посвящен последней форме КШ ввиду ее наибольшей распространенности, высокой клинической значимости и необходимости применения достаточно строго регламентированных подходов к диагностике и интенсивной терапии.
Терминология и классификация кардиогенного шока при остром коронарном синдроме
Несколько современных международных документов представляют определения КШ при ОКС — Положения экспертов Американской ассоциации сердца (2017) [3], Консенсус экспертов Общества кардиоваскулярной ангиографии и вмешательств Американской ассоциации сердца (The Society for Cardiovascular Angiography and Interventions — SCAI) (2019) [4] и Положения Ассоциации интенсивной кардиоваскулярной терапии Европейского общества кардиологов (2020) [5]. Если обобщить представленные в этих документах мнения, под КШ при ОКС следует понимать критическое нарушение перфузии тканей, вызванное выраженным снижением производительности сердца. Главной причиной падения сердечного выброса является систолическая дисфункция, вызванная ишемией миокарда. Дополнительными факторами могут быть ассоциированные с ишемией нарушения внутрисердечной гемодинамики при острой митральной недостаточности (преходящей или вследствие отрыва хорд), формировании дефекта межжелудочковой перегородки. Реже КШ вызван тампонадой перикарда при связанном с инфарктом разрыве стенки левого желудочка.
Длительное время отсутствовали общепринятые диагностические критерии КШ при ОКС. Часто для этого эксперты предлагали использовать критерии включения в хорошо известные рандомизированные клинические исследования — SHOCK trial (1999) [6] и IABP-SHOCK II (2012) [7], однако такой подход в достаточной мере не отвечал потребностям клинической практики. Указанные выше современные рекомендации и соглашения экспертов [1, 3, 4] представили индивидуальные, несколько отличные друг от друга системы диагностических критериев КШ при ОКС. Обобщив это разнообразие мнений, эксперты Ассоциации интенсивной кардиоваскулярной терапии Европейского общества кардиологов предлагают четыре обязательных диагностических критерия КШ при ОКС [5]. Нам представляется, что этот подход можно считать наиболее современным и обоснованным.
1. Артериальная гипотония продолжительностью более 30 минут. АДсист менее 90 мм рт. ст. или необходимость в использовании вазопрессоров (именно так в первоисточнике) для поддержания АДсист на уровне выше 90 мм рт. ст. продолжительностью более 30 минут.
2. Гипоперфузия тканей, представленная хотя бы одним из следующих признаков: нарушенный ментальный статус; холодные липкие кожные покровы; олигурия с темпом диуреза менее 30 мл в час; лактат артериальной крови выше 2 ммоль/л.
3. Увеличенное давление наполнения левого желудочка. Застой в легких, подтвержденный клиническими данными (вновь возникшая одышка), или данными рентгенографии органов грудной клетки. Давление заклинивания легочных капилляров (именно так в первоисточнике), оцененное при катетеризации легочной артерии или путем допплерографии трансмитрального потока по данным эхокардиографии (ЭхоКГ) (время замедления волны «Е» не более 130 мс). Конечно-диастолическое давление в левом желудочке, измеренное при катетеризации, более 20 мм рт. ст.
4. Шок вызван нарушениями со стороны сердца. Снижение насосной функции миокарда с падением фракции выброса левого желудочка менее 40 % по данным вентрикулографии или ЭхоКГ. Описанные выше структурные повреждения сердца, связанные с инфарктом миокарда. Правожелудочковая недостаточность. Шок, вызванный брадиаритмией или тахиаритмией.
Попытки создания общепризнанной классификации КШ при ОКС были затруднены ввиду нескольких обстоятельств, прежде всего наличия стадий компенсации и декомпенсации у любого шока (шок и критическая гипоперфузия на фоне нормального артериального давления), а также возможного сочетания гемодинамических моделей шока (например, снижение сердечного выброса в сочетании с низким периферическим сосудистым сопротивлением при развитии КШ на фоне системной инфекции). При создании классификации необходимо учитывать, что пациенты с КШ представляют собой крайне неоднородную группу с различными вариантами поражения коронарного русла, объемом повреждения миокарда и степенью нарушений гемодинамики, они отличаются выраженностью ХСН и коморбидностью. Вместе с тем сегодня, когда стали доступными различные способы механической поддержки кровообращения (МПК), для обоснования использования этих методик и анализа эффективности их применения крайне необходима единая классификация КШ при ОКС [4].
В апреле 2019 г. группа экспертов Общества специалистов по кардиоваскулярной ангиографии и вмешательствам предложила собственный подход к классификации КШ при ОКС, одобренный Американской коллегией кардиологов (ACC), Американской кардиологической ассоциацией (AHA), Обществом медицины критических состояний (SCCM) и Обществом торакальных хирургов (STS) [4]. Схема представлена в виде пирамиды (рис. 1) и предполагает выделение стадий КШ в зависимости от тяжести состояния пациента.
Рис 1. Классификация кардиогенного шока по стадиям
ОСН — острая сердечная недостаточность; СИ — сердечный индекс; СЛР — сердечно-легочная реанимация; СЛР-ЭКМО — экстракорпоральная мембранная оксигенация как сердечно-легочная реанимация.
(Источник: Baran D.A., Grines C.L., Bailey S., et al. SCAI clinical expert consensus statement on the classification of cardiogenic shock. Catheter Cardiovasc Interv. 2019; 94: 29–37. DOI: 10.1002/ccd.28329)
Fig 1. Classification of cardiogenic shock by stages
Стадия А (“At risk”) характеризуется наличием риска развития КШ без его явных симптомов, лабораторных и инструментальных признаков нарушений гемодинамики. Авторы предлагают включить в эту группу пациентов с особенностями анатомического поражения коронарного русла (стволовое поражение левой коронарной артерии, многососудистое поражение) или с большим объемом повреждения миокарда, но еще сохранной фракцией изгнания. Кроме того, в эту группу входят пациенты с предсуществующей ХСН, которая является фактором риска развития КШ при ОКС.
Стадия В (“Beginning”), начальные проявления КШ (авторы называют эту стадию «прешок», «компенсированный шок»). К ней относят пациентов с клиническими признаками относительной артериальной гипотензии или тахикардии без проявлений гипоперфузии тканей. Артериальная гипотензия определяется как АДсист менее 90 мм рт. ст. или среднее АД (АДср) менее 60 мм рт. ст., а также при снижении более чем на 30 мм рт. ст. от исходного артериального давления. Отсутствие проявлений гипоперфузии определяется в соответствии с обозначенными выше признаками. При физикальном обследовании могут быть обнаружены проявления умеренной объемной перегрузки. Лабораторные признаки гипоперфузии отсутствуют.
Стадия С (“Classic”), «классический» КШ. К этой стадии относятся пациенты с гипоперфузией, требующей назначения инотропных препаратов и вазопрессоров, возможно — начала МПК. При сопутствующей гиповолемии первоначально для восстановления перфузии тканей может потребоваться инфузионная терапия. Обычно гипоперфузия тканей сочетается с артериальной гипотензией. В данных лабораторных исследований — гиперлактатемия, признаки дисфункции почек и повреждения печени, повышение уровня натрийуретических пептидов (последнее — опционально). Инвазивный мониторинг гемодинамики демонстрирует классическое снижение сердечного выброса, характерное для КШ.
Стадия D (“Deteriorating”), ухудшающийся КШ, включает пациентов, для которых назначение стартового интенсивного лечения не привело к стабилизации состояния и требуется эскалация терапии. Эта стадия предполагает, что пациент уже получил начальную терапию на протяжении как минимум 30 минут, но такое лечение не привело к улучшению или стабилизации. Эскалация выражается в увеличении числа и дозировок применяемых кардиотропных препаратов или в подключении МПК.
Стадия Е (“Extremis”), терминальный шок. Пациент с циркуляторным коллапсом, часто (но не всегда) с рефрактерной остановкой сердечной деятельности на фоне проводимых мероприятий сердечно-легочной реанимации или экстракорпоральной мембранной оксигенации (ЭКМО).
Эксперты отмечают ряд ограничений рассмотренной выше классификации. Так, подчеркивается ее прикладной, ориентированный на практического врача характер с недостаточным вниманием к патогенетическим особенностям течения КШ. Учитывая прикладную направленность, по мнению ряда авторов, имеет смысл добавления к любой стадии КШ термина «на фоне первичной остановки сердца», так как неэффективная сердечная деятельность может зависеть не только от объема поражения миокарда и формирования КШ, но и от иных причин (прежде всего, жизнеугрожающих нарушений ритма). Прогноз такого пациента будет напрямую зависеть не от тяжести КШ, а от возможности восстановления эффективного спонтанного кровообращения.
В рассматриваемом Консенсусе экспертов Общества кардиоваскулярной ангиографии и вмешательств [4] представлен еще один вариант классификации КШ. В дополнение к указанной выше прикладной классификации КШ по стадиям развития авторы предлагают четыре гемодинамических типа КШ. В зависимости от состояния периферической перфузии («холодный» — сниженная перфузия, «теплый» — нормальная перфузия) и волемического статуса («сухой» или «влажный»), выделены вазодилататорный шок (некардиогенный), смешанный КШ, эуволемический КШ и классический КШ (табл. 1). Авторы указывают на то, что распознать эти гемодинамические типы КШ возможно при использовании инвазивного мониторинга, включающего катетеризацию легочной артерии с измерением СИ, давления заклинивания легочной артерии (ДЗЛА) и расчетом системного сосудистого сопротивления (ССС). По мнению авторов, важность такого подразделения на гемодинамические типы связана с возможной трансформацией КШ у конкретного пациента от одного к другому типу. Кроме того, этот подход позволяет лучше понимать сочетание снижения ССС, вызванного системным воспалением, с низким СИ у пациентов со смешанным КШ.
Таблица 1. Гемодинамические типы кардиогенного шока
Table 1. Hemodynamic types of cardiogenic shock
[Baran D.A., Grines C.L., Bailey S., et al. SCAI clinical expert consensus statement on the classification of cardiogenic shock. Catheter Cardiovasc Interv. 2019; 94: 29–37. DOI: 10.1002/ccd.28329]
Ишемическая болезнь сердца
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА — патология сердца, обусловленная острой или хронической рецидивирующей ишемией миокарда (т.е. несоответствием между снабжением миокарда кислородом и потребности в нем) вследствие сужения или закупорки атеросклеротическими бляшками просвета венечных артерий сердца либо в результате их тромбоза или спазма.
К ишемической болезни сердца (ИБС) относят несколько самостоятельно рассматриваемых форм патологии, различающихся проявлениями и выраженностью последствий ишемии миокарда: стенокардию, инфаркт миокарда; диффузный (атеросклеротический) и очаговый, или постинфарктный, кардиосклероз (включая аневризму сердца), проявляющийся клинически нарушениями ритма и/или развитием сердечной недостаточности.
Развитию ИБС способствуют многие внутренние и внешние факторы, получившие название факторов риска. К основным факторам риска относятся некоторые нарушения липидного обмена, обычно характеризующиеся высоким содержанием холестерина в крови (гиперхолестеринемия), артериальная гипертензия, сахарный диабет, курение, низкая физическая активность, длительное психоэмоциональное напряжение.
Основой п а т о г е н е з а ишемии миокарда при всех формах ИБС является несоответствие между потребностью сердечной мышцы в кислороде и питательных веществах и поступлением их по суженным коронарным артериям. Это несоответствие тем больше, чем уже просвет коронарных артерий и чем больше работа сердца; оно возрастает во время физической нагрузки, при психоэмоциональном напряжении, на фоне которых обычно появляются симптомы обострения ИБС. Важным патогенетическим фактором развития ишемии миокарда при ИБС может быть спазм коронарных артерий сердца. Этот фактор является ведущим в возникновении коронарной недостаточности у больных с минимально выраженным атеросклерозом коронарных артерий. В тех случаях, когда склероз и обызвествление стенок артерий препятствуют изменению их просвета, обострению коронарной недостаточности может способствовать спазм окольных (коллатеральных) сосудов, принимающих участие в кровоснабжении участка миокарда, подверженного ишемии. Большое значение в патогенезе коронарной недостаточности при ИБС имеют нарушения функции тромбоцитов и повышение свертываемости крови, что может ухудшать микроциркуляцию в капиллярах миокарда и приводить к тромбозу артерий, которому способствуют атеросклеротические изменения их стенок и замедление кровотока в местах сужения просвета артерий. Повторяющиеся и затяжные приступы стенокардии нередко обусловлены развитием тромбоза. При этом постепенно прогрессирующее сужение просвета пораженной артерии тромбом ведет к увеличению продолжительности болевых приступов, усилению ишемии миокарда и развитию в нем дистрофии вплоть до некроза. Разрыв или расщепление атеросклеротической бляшки с образованием тромба, повышенной агрегацией тромбоцитов и сегментарным спазмом вблизи бляшки лежат в основе патогенеза инфаркта миокарда и нестабильной стенокардии.
Ишемия миокарда отрицательно отражается на функциях сердца — его сократимости, автоматизме, возбудимости, проводимости. Кратковременная ишемия обычно проявляется приступом стенокардии или ее эквивалентами: преходящим нарушением ритма, одышкой, головокружением или др. При этом в миокарде не успевают возникнуть выраженные морфологические изменения. Длительная ишемия (20 — 30 мин и более), особенно при закрытии коронарной артерии тромбом, завершается некрозом участком сердечной мышцы, подвергшегося ишемии, — инфарктом миокарда.
Д и а г н о с т и к а основывается на оценке совокупности клинически проявлений, результатов исследований и изучения динамики ЭКГ; иногда необходимо использование эхокардиографии, радионуклидных методов исследования сердца, суточного ЭКГ-мониторирования, различных способов функциональной диагностики сердечной деятельности и фармакологических проб.
Наиболее характерны клинические проявления стенокардии виде приступов загрудинной боли (давящей, сжимающей или жгучей с иррадиацией в шею, левую руку). Труднее распознать эквиваленты стенокардии и нетипичные ее проявления, когда больные не в состоянии точно охарактеризовать болевое ощущение. При безболевой форме ИБС диагноз ишемии миокарда, очаговой дистрофии и даже инфаркта миокарда иногда устанавливают только по данным ЭКГ-мониторирования, эхокардиографии и сцинтиграфии миокарда при нагрузке. Обнаружить атеросклеротические бляшки позволяет один из методов рентгенологического исследования — коронарография.
В случае типичных болевых приступов большое значение имеет оценка их длительности и эффективности применения нитроглицерина. Для стенокардии характерна четкая связь возникновения боли с нагрузкой, увеличивающей потребность миокарда в кислороде, небольшая продолжительность приступов (обычно менее 5 мин, редко до 30 мин), высокая эффективность приема нитроглицерина под язык (боль купируется через 1—3 мин), отсутствие динамики ЭКГ или кратковременные ее изменения во время приступа, отсутствие лейкоцитоза, увеличения СОЭ и активности так называемых кардиоспецифических ферментов. При инфаркте миокарда боль продолжается от получаса до нескольких часов (а если присоединяется перикардит, то и несколько суток); она обычно более интенсивна, чем при стенокардии, не купируется приемом нитроглицерина. На ЭКГ выявляется типичная картина острой фазы инфаркта миокарда, которая в последующие дни и недели претерпевает характерные изменения. В первые 2 дня наблюдаются повышение температуры тела, нейтрофильный лейкоцитоз, нередко анэозинофилия. Активность кардиоспецифических ферментов возрастает. В последующие дни лейкоцитоз снижается, увеличивается СОЭ.
При любой форме ИБС возможны нарушения различных функций сердца, в том числе сократительной. Наиболее часто они развиваются и наиболее выражены при инфаркте миокарда (наблюдаются отек легких, кардиогенный шок, различные аритмии сердца). Как крупноочаговый постинфарктный, так и диффузный кардиосклероз, формирующийся у больных с длительным течением ИБС, проявляются хроническими расстройствами ритма сердца (в том числе мерцательной аритмией), предсердно-желудочковой и внутрижелудочковой проводимости, нередко хронической сердечной недостаточностью.
Л е ч е н и е. При ИБС применяют комплексное индивидуальное лечение, которое определяется формой болезни, фазой ее течения, особенностями клинических проявлений. Его назначает врач. Методы лечения и реабилитации больных ИБС включают диету, лечебную физкультуру, подобранный режим физических тренировок, психотерапию, иногда физиотерапию, санаторное лечение.
Каждый медицинский работник должен уметь оказать неотложную помощь по купированию боли при всех формах ИБС. При стенокардии для этого обычно достаточно дать больному под язык 1 — 2 таблетки нитроглицерина (редко возникает необходимость в повторном приеме нитроглицерина через 5 — 7 мин). При стенокардии, обусловленной в основном спазмом коронарных артерий, не менее, а нередко и более эффективным бывает немедленное разжевывание больным одной таблетки (0,01 г) коринфара. При затяжном приступе болей (более 10 мин) и отсутствии эффекта от применения нитроглицерина необходимо немедленно вызвать врача или бригаду скорой медицинской помощи. Хирургическое лечение ИБС получает все большее распространение, особенно при тяжелом течении стенокардии. Наиболее эффективными являются операции, восстанавливающие нормальный кровоток в стенозированной или закупоренной коронарной артерии. К ним относятся аортокоронарное шунтирование и операция создания маммарно-коронарного анастомоза. Альтернативой аортокоронарному шунтированию может служить ангиопластика — введение в коронарную артерию катетера с раздуваемым баллоном; благодаря дозированному расширению баллона удается уменьшить степень сужения сосуда.
П р о г н о з зависит от формы и тяжести течения ИБС. Он наиболее благоприятен при стенокардии с редкими, возникающими лишь при чрезмерной физической нагрузке приступами. Прогноз хуже при обширном, особенно повторном инфаркте миокарда, осложненном нарушениями ритма сердца и сердечной недостаточностью.
П р о ф и л а к т и к а направлена в основном на устранение факторов риска развития ИБС. Необходимы соблюдение диеты с ограничением животных жиров, поваренной соли и сахара, систематические занятия физической культурой, полное исключение курения, соблюдение режима труда и отдыха, а при наличии артериальной гипертензии или сахарного диабета их своевременное лечение. Больные ИБС подлежат диспансерному наблюдению, в процессе которого средний медперсонал контролирует правильность выполнения больным рекомендаций врача, следит за эффективностью проводимого лечения, отмечает изменения в течении болезни (появление одышки, аритмия и т.д.) и сообщает о них лечащему врачу.
Морфология острой и хронической сердечной недостаточности. Морфология асистолии. Сердечная недостаточность до
Морфология асистолии. Сердечная недостаточность до пяти дней
Обращает внимание отсутствие признаков гиповолемии, о чем свидетельствуют результаты измерений количества крови, вытекающей из яремной вены трупа, находящегося в положении Тренделенбурга. Таким способом в лаборатории консервации органов и тканей Института им. Н. В. Склифосовского уже в течение 40 лет производится забор трупной крови при внезапной смерти в целях трансфузии. Многочисленные эксперименты показали, что кровь при таком способе собирается из бассейна полых вен, исключая малый круг и портальную систему с кишечником.
В среднем при внезапной смерти из указанных бассейнов вытекает до 2,5 —3 л жидкой крови, а недостающие до полного ОЦК 2—2,5 л крови обнаруживаются при вскрытии в легких и портальной системе.
Микроскопически наряду с равномерным венозным полнокровием внутренних органов отмечаются периваскулярный отек, наиболее выраженный в оболочках и веществе головного мозга, печени, миокарде, небольшие периваскулярные кровоизлияния в головном мозге, легких. В миокарде отмечается фрагментация мышечных волокон.
Установление причины внезапной смерти по данным вскрытия нередко представляет значительные трудности, поскольку секционные находки являются общими для всех видов внезапной остановки сердца. Диагноз острой коронарной недостаточности устанавливается лишь па основании обстоятельств смерти и косвенных признаков хронической коронарной недостаточности в виде стенозирующего коронаросклероза, кардиофиброза, очагов ишемии. а также путем исключения таких причин смерти, как тромбоэмболия легочной артерии, инсульт, отравление и т. п..

Следует заметить, что метод исключения, хотя и малоэффективный в научном отношении. ывает неизбежен при анализе сложных в танатологическом отношении процессов, как, например, внезапная смерть, терминальные состояния, шок, и т. п. И. В. Давыдовский (1954) в отношении патологоанатомической диагностики травматического шока писал, что такой метод «совершенно необходим как вполне закономерный путь мышления при анализе всякого сложного явления. »
При своевременно купированном приступе гемодинамического криза острая сердечная недостаточность может приобрести затяжной характер, когда периоды относительной стабилизации кровообращения чередуются с коллапсами, свидетельствующими о присоединении недостаточности периферических сосудов.
Клинически отмечается застой в малом круге кровообращения, отек легких, набухание печени. Смерть, как правило, наступает при явлениях асистолии на 2—5-й день заболевания. В случаях коронарной болезни к этому времени формируется четкий инфаркт миокарда. при хронической ишемической болезни — множественные рассеянные очаги повреждения мышечных волокон и миокардиодистрофии.
Кровь в полостях сердца и сосудах всегда содержит некоторое количество красных свертков, однако значительное ее количество остается в жидком состоянии. Электронно-микроскопические исследования рыхлых красных свертков сотрудницей пашей лаборатории Н. Л. Сенянской показали, что они, как правило. находятся в состоянии деградации фибрина и тромболизиса.
Легкие полнокровны, с явлениями отека, иногда мелкоочаговой пневмонии, очагов ателектаза и дистелектаза. Микроскопически в них также обнаруживаются капиллярная и венозная гиперемия, лейкоцитоз капилляров, десквамация альвеолоцитов, клетки «сердечных пороков» в просветах альвеол, иногда образование белковых пленок на внутренней поверхности альвеол по типу гиалиновых мембран.
Печень, как правило, увеличена, массой 1800—2000 г. Микроскопически отмечаются застойное полнокровие центральных вен, весьма редко с образованием «кровяных озер» и центролобулярными некрозами, отек пространств Диссе. Селезенка всегда увеличена, массой 200—250 г, плотная, темно-красного цвета. Микроскопически в ней обнаруживается резкое полнокровие синусов. В почках — неравномерная капиллярная и венозная гиперемия. дистрофические изменения эпителия извитых канальцев, белковый выпот в просветах отдельных капсул клубочков и просветах канальцев.
В головном мозге вследствие сосудистой недостаточности, обусловленной коллапсами, иногда развиваются очаги серого размягчения без тромбоза соответствующих артериальных стволов. В большинстве случаев отмечаются венозная гиперемия, запустевание одних капилляров и заполнение жидкой плазмой просвета других, периваскулярные кровоизлияния, очаговые ишемпческие изменения невроцитов коры, некробиотические изменения грушевых невроцитов мозжечка.
- Читать далее "Остановка сердца на пятые-шестые сутки терапии. Эффективность терапии сердечной недостаточности"
Оглавление темы "Острая сердечная недостаточность. Трупная кровь":
1. Морфология асистолии. Сердечная недостаточность до пяти дней
2. Остановка сердца на пятые-шестые сутки терапии. Эффективность терапии сердечной недостаточности
3. Кардиогенный шок. ДВС синдром при кардиогенном шоке
4. Классификация кардиогенного шока. Проявления кардиогенного шока
5. Морфология кардиогенного шока. Микроциркуляция при кардиогенном шоке
6. Диагностика кардиогенного шока. Выявление ошибок терапии кардиогенного шока
7. Коматозные состояния. Трупная кровь
8. Переливание трупной крови. История изучения трупной крови
9. Свойства трупной крови. Местные особенности трупной крови
10. Фибринолиз трупной крови. Этапы фибринолиза крови у трупа
Читайте также:
