Морфология лабиринтита. Изменения лабиринта при воспалении
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Лабиринтит. Течение и лечение лабиринтита.
Лабиринтит — это сводный термин, применяемый для различных нарушений — вестибулярного нейронита, идиопатического лабиринтита и вирусного лабиринтита. Вестибулярный нейронит характеризуется единичным или повторными эпизодами истинного системного головокружения длительностью от нескольких часов до нескольких дней, которое часто сопровождается рвотой в начале приступа. Когда кроме головокружения отмечается снижение слуха, можно предположить, что в процесс вовлечен весь лабиринт. Для этого нарушения используется термин лабиринтит. Несмотря на вышеописанные различия данных нарушений, большинство отоневрологов, отологов и неврологов используют либо термин «вестибулярный нейронит», либо «лабиринтит» при обоих типах нарушений, независимо от наличия слуховых симптомов. У пациентов с указанной патологией головокружение может усиливаться при определенных движениях головы, причем конкретных для каждого пациента.
Мнение о том, что изолированное вирусное поражение является причиной острого или эпизодического головокружения, спорно. Многие специалисты предпочитают термин «острая периферическая вестибулопатия» или «рецидивирующая периферическая вестибулопатия». В острой фазе заболевания отмечается сильнейшее системное головокружение, которое начинается внезапно, без видимых причин. Головокружение всегда сопровождается тошнотой и рвотой без нарушения слуха или слабости лицевой мускулатуры.
Течение лабиринтита и прогноз. Прогноз, как правило, хороший. По крайней мере, у 90% больных отмечается один единственный приступ в жизни без формирования неврологического дефицита.

Профилактика лабиринтита. Специфическая профилактика острых воспалительных поражений внутреннего уха не разработана. Необходима адекватная антибактериальная терапия инфекционных заболеваний среднего уха, чтобы предотвратить распространение процесса на внутреннее ухо.
Терапевтическая тактика при лабиринтите. Головокружение, обусловленное лабиринтитом, лечат симптоматическими средствами. Группы лекарственных средств перечислены в таблице.
Большинство препаратов, эффективно используемых при головокружении, не относятся к средствам для подавления вестибулярных импульсов, так называемым средствам «вестибулярной супрессии». Трудно предсказать, какой препарат будет эффективен у конкретного больного, т. к. не ясен ни механизм действия лекарств, ни причина заболевания. Известно, что препарат бетасерк не вызывает седации и способствует вестибулярной адаптации организма. Импульсы от первичной афферентной вестибулярной системы можно прямо или косвенно подавить через ингибиторную часть основной эфферентной вестибулярной системы. Вероятно, отчасти эффективность препаратов можно объяснить их влиянием на другие сенсорные системы, например, на проприоцептивные или зрительные импульсы, воздействующие на вестибулярные ядра ствола.
Многие из применяемых средств подобраны эмпирически. Проводилось всего несколько контролируемых исследований, касающихся результатов лечения этими препаратами больных с установленной периферической вестибулярной дисфункцией. Препараты, назначаемые больным лабиринтитом, также применяются для профилактики укачивания у здоровых людей, для лечения болезни Меньера.
Гистаминергические средства — наиболее широко применяемым препаратом этой группы для лечения и профилактики головокружения различного генеза является бетасерк (бетагистина дигидрохлорид). Являясь оригинальным антагонистом Н3-гистаминовых рецепторов, бетасерк избирательно улучшает кровоток, усиливает микроциркуляцию и нормализует давление эндолимфы во внутреннем ухе. Действуя центрально на вестибулярные ядра ствола головного мозга, нормализует импульсацию с периферических рецепторов. Бетасерк не влияет на артериальное давление и хорошо переносится, поэтому может применяться длительно даже у пожилых пациентов. Бетасерк не вызывает седации, создавая благоприятные условия для вестибулярной реабилитации организма. Бетасерк эффективен как в монотерапии, так и в сочетании с другими препаратами, однако, следует избегать одновременного приема с антигистаминными препаратами, т. к. действия этих препаратов разнонаправлены.
Антигистаминные средства — это препараты, используемые наиболее часто для лечения головокружения. Обычно назначают меклозина гидрохлорид в дозе 50 мг три раза в сутки. Основным побочным эффектом этого средства является его снотворное действие. Во избежание этого рекомендуется начинать прием препарата с более низких доз —12,5 мг два-три раза в сутки, и наращивать дозу постепенно.
Для борьбы с системным головокружением применяются антигистаминные препараты-антагонисты Н1-рецепторов. Возможно, блокаторы Н1-рецепторов, эффективные для лечения укачивания, действуют как центральные антагонисты ацетилхолина (АХ), как, например, скополамин. Прекрасным препаратом также является прометазин — фенотиазин с самым сильным эффектом блокирования АХ. Начальная доза составляет 25 мг три раза в сутки. Если отмечается сонливость, то дозу уменьшают до 12,5 мг три раза в сутки.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Морфология лабиринтита. Изменения лабиринта при воспалении
В тех случаях, когда проникновение микробов (токсинов) идет через окна при целых еще мембранах и развивается серозный лабиринтит, при морфологическом исследовании можно отметить следующее: выстилающий лабиринт эндост разбухает утолщается за счет серозного пропитывания", сосуды его расширены, перилимфатическая жидкость увеличивается в количестве за счет транссудации из сосудов плазмы, богатой белками; жидкость свертывается, в пей появляются или мелкозернистые, или нитевидные осадки; массы фибрина в виде сеточки осаждаются на стенках в форме наслоений; в жидкости появляется небольшое количество лимфоцитов.
Указанный процесс захватывает обычно все полости лабиринта, т. е. является диффузным. Перепончатый лабириит реагирует па этот процесс в перилимфе кровенаполнением сосудов, из'которых элементы крови просачиваются в окружающие соседние ткани. Некоторые авторы склонны считать этот процесс не чисто воспалительным и уподобляют его отеку лабиринта как реакции на близлежащий в среднем ухе гнойный очаг.
Под влиянием повышенного давления в перилимфе, изменения ее физико-химических свойств, отражающихся вследствие диффузии на обмене эндолимфатической жидкостп, и изменений в самом перепончатом лабиринте происходит нарушение обмена веществ в нейроэпителиальных образованиях внутреннего уха. Это приводит к их набуханию и дегенеративным изменениям (вакуолизация и распад).
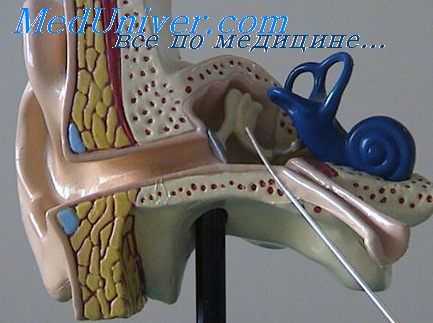
Все вышеуказанные изменения при быстром разрешении воспалительного процесса могут полностью подвергнуться обратному развитию. При более длительном течении серозного лабиринтита во многих случаях остаются стойкие изменения, выражающиеся в наличии фиброзных тяжей или сеточки в перилимфе, в новообразовании соедргнительной тканы, в смещении, и изменении формы перепончатого лабиринта и дегенерации большей или меньшей степени нейроэпителиальных элементов.
Но не всегда благоприятные условия способствуют тому, чтобы процесс остановился на стадии серозного лабиринтита: в ряде случаев дальнейшее развитие воспалительного процесса приводит к прорыву патологически измененных мембран по направлению изнутри лабиринта к среднему уху. Этот процесс обратного прорыва оконных мембран, как показал Цанге, имеет в своей основе следующие патологоанатомнческие изменения, развертывающиеся внутри лабиринта в период гнойного отита и серозного лабиринтита: в первую очередь пропитыванию гнойными тельцами и постепенному разрушению подвергаются эластические волокна собственной основы оконных мембран.
Только в дальнейшем в слизистой оболочке среднего уха, покрывающей эти мембраны и являющейся значительно более устойчивой, образуются мелкие гнойные очаги, которые постепенно увеличиваются, сливаются между собой; это приводит к уничтожению последнего барьера и прорыву этих мембран в барабанную полость. Внутреннее ухо наводняется бактериальной флорой среднего уха, вследствие чего развивается гнойный лабиринтит.
- Вернуться в оглавление раздела "Профилактика заболеваний"
Гнойные лабиринтиты. Лечение гнойного лабиринтита - лабиринтотомия
Воспаление лабиринта ушного происхождения встречает ся как при остром, так и при хроническом воспалении среднего уха. Особенно часто гнойные лабиринтиты наблюдаются при хронических отитах, осложненных костоедой и холестеатомой. Гнойное воспаление внутреннего уха может протекать в виде разлитого или ограниченного процесса.
1. Разлитой гнойный лабиринтит развивается в результате прорыва гноя через овальное и круглое окна и отличается бурным клиническим течением. Вначале на первый план выступают явления раздражения лабиринта, выражающиеся падением слуха, шумом в ушах, головокружением, расстройством равновесия, рвотой и спонтанным нистагмом в больную сторону. В дальнейшем наступают явления паралича в виде полной глухоты и невозбудимости вестибулярного аппарата, что сказывается появлением спонтанного нистагма в здоровую сторону. Нередко при остром течении заболевания быстро развиваются внутричерепные осложнения в виде менингита или абсцесса мозжечка. Неизбежным следствием разлитого лабиринтита является полная потеря функции внутреннего уха.
2. Ограниченный лабиринтит развивается вследствие медленной узуры костной капсулы лабиринта при хронических отитах, осложненных холестеатомой и костоедой. Чаще всего процесс поражает горизонтальный полукружный канал, вызывая на наружной сnенке его образование свища. Сипмтомы ограниченного лабиринтита сводятся к явлениям раздражения вестибулярного и кохлеарного аппаратов, что сказывается головокружением, рвотой, спонтанным нистагмом в больную сторону и субъективным ощущением шума. Ограниченный лабиринтит может при неблагоприятных условиях распространиться на все отделы внутреннего уха.
Диагноз гнойного лабиринтита не представляет больших трудностей и ставится на основании клинических данных и тщательного исследования функции уха. Полная потеря слуха и отсутствие возбудимости вестибулярного аппарата говорит за разлитой характер процесса. Для ограниченного лабиринтита характерно наличие свищевого симптома.
Надо помнить, что аналогичная картина наблюдается и при серозном лабиринтите, который развивается в результате раздражения внутреннего уха расположенным по соседству гнойным очагом. Отличить это заболевание от разлитого гнойного лабиринтита иногда очень трудно.
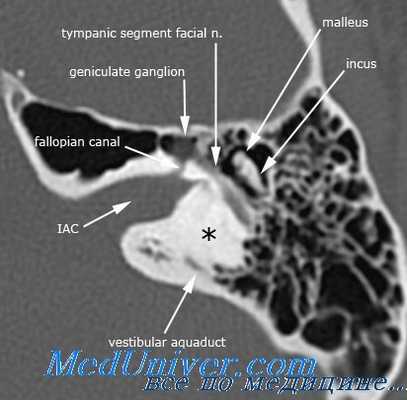
Лечение различно в зависимости от формы и течения гнойного процесса. Нередко после ликвидации гнойного очага височной кости все лабиринтные явления стихают. Ограниченные лабиринтиты нередко излечиваются после радикальной операции среднего уха.
Оперативное вскрытие лабиринта абсолютно показано, если намечаются признаки перехода воспалительного процесса на содержимое черепа. Кроме того при лабиринтитах, развивающихся при острых отитах, когда при помощи функционального исследования установлено наличие в лабиринте гнойного воспаления, а также при латентных гнойных лабиринтитах, в виду возможности развития внутричерепных осложнений, также показано оперативное вмешательство.
Лабиринтотомия представляет очень ответственную операцию, требующую от врача большой технической подготовки. Наичаще применяется способ Неймана. Предварительно в обязательном порядке производится „радикальная операция" и настолько сбивается задняя стенка слухового прохода, чтобы отчетливо увидеть медиальную стенку барабанной полости с ее окнами и мысом. Обычно также приходится обнажать твердую мозговую оболочку задней черепной ямки, что облегчает техническую сторону вмешательства.
Преддверие вскрывается в так называемом траутмановском треугольнике. При сдалбливании кости сначала появляются 2 кругловатых отверстия, из которых верхнее представляет общую ножку верхнего и заднего полукружных каналов, а нижнее — просвет заднего канала. Вскоре появляется третье отверстие, принадлежащее наружному полукружному каналу. Постепенно углубляясь между втими тремя точками, проникают в преддверие. Улитка вскрывается со стороны барабанной полости. Узким долотом сбивается мыс таким образом, что овальное и круглое окна соединяются между собою. Острой ложкой выскабливается улитка. В результате этого получается общая полость, над которой в виде мостика перекинут канал лицевого нерва. Заушная рана, как правило, оставляется открытой, так как при таком способе удобнее следить за процессом эпидермизации трепанационной полости.
Воспаление лабиринта менингоген-ного характера образуется при переходе инфекции из полости черепа через внутренний слуховой проход или водопровод улитки. Такого рода лабиринтит особенно часто наблюдается при цереброспинальном менингите. Это осложнение встречается преимущественно в детском возрасте и в большинстве случаев заканчивается полной, неизлечимой глухотой.
Диагноз заболевания в разгар менингита представляет значительные трудности, ибо симптомы лабиринтита маскируются тяжелым состоянием больного. По мере стихания общих явлений выявляется сущность ушного осложнения, которое выражается шумом в ушах, полной потерей слуха и расстройством равновесия.
Прогноз в смысле восстановления слуха абсолютно неблагоприятен, ибо развивающиеся во внутреннем ухе дегенеративные изменения исключают возможность излечения.
Синдром Лермуайе ( Лабиринтный ангиоспазм , Пароксизм Лермуайе )
Синдром Лермуайе – это редкая патология внутреннего уха, обусловленная спазмом артерий лабиринта, характеризующаяся слуховыми и вестибулярными нарушениями. Проявляется двухфазными пароксизмами. В первой фазе присутствует шум в ушах, значительное снижение слуха, во второй слух восстанавливается на фоне приступа головокружения. Диагностируется на основании клинической картины после исключения других заболеваний со сходной симптоматикой. Назначается симптоматическое лечение диуретиками, антигистаминными препаратами и бетагистином. При отсутствии эффекта выполняются хирургические операции.
МКБ-10
Общие сведения
Синдром (пароксизм) Лермуайе (лабиринтный ангиоспазм) является редким патологическим состоянием. Впервые был описан французским врачом-оториноларингологом Марселем Лермуайе в 1919 году. Большинство авторов представляют синдром Лермуайе как атипичную форму болезни Меньера, некоторые считают его отдельной нозологией. Дебют заболевания приходится на возраст 30-40 лет, в отличие от болезни Меньера, первые признаки которой выявляются у пожилых людей. У детей подобные состояния встречаются крайне редко. Чаще наблюдается односторонняя симптоматика. В медицинской литературе описаны случаи патологии с единственным, больше не повторявшимся пароксизмом. Иногда попеременно поражается то правое, то левое ухо.
Причины
Непосредственные причины, вызывающие синдром Лермуайе, не установлены. Существуют различные предположения относительно этиологии данного заболевания. Считается, что болезнь развивается из-за ангиоспазма, возникающего на фоне аллергической или аутоимунной реакции, приступа мигрени или выброса катехоламинов при психоэмоциональном стрессе. Пароксизмы Лермуайе также могут быть спровоцированы нейропатией VIII черепно-мозгового нерва, обусловленной патологией шейного отдела позвоночника, сосудистыми аномалиями.
Патогенез
Пусковым механизмом пароксизма Лермуайе служит спазм одной из ветвей внутренней слуховой артерии, ведущий к острой гипоксии лабиринта. Нарушается метаболизм. В тканях внутреннего уха накапливаются недоокисленные продукты обмена. Увеличивается сосудистая проницаемость, ткани набухают. Повышается давление жидкости в системе лабиринта – развивается эндолимфатический гидропс. Происходит раздражение рецепторов внутреннего уха. Появляются кохлеовестибулярные нарушения, которые купируются самостоятельно после восстановления кровотока.
Симптомы
Синдром Лермуайе имеет пароксизмальное течение. Сам пароксизм можно разбить на две фазы. В первом периоде наблюдаются кохлеарные симптомы, для второго характерны вестибулярные дисфункции с одновременным улучшением или полным восстановлением слуха. Болезнь манифестирует внезапно среди кажущегося полного здоровья. Некоторые пациенты связывают начало заболевания с недавно перенесённым психоэмоциональным стрессом.
Синдром Лермуайе дебютирует появлением высокотонального тиннитуса (шума в больном ухе). Пациенты описывают его как «писк» или «звон». Интенсивность шума колеблется от небольшой до мучительной, невыносимой. Тиннитус сопровождается ощущением заложенности уха. Больной перестаёт различать высокие звуки. Наблюдается значительное одностороннее снижение слуха вплоть до полной глухоты. Длительность первой фазы составляет от нескольких дней до 2-3 недель. Кохлеарные симптомы постепенно нарастают, достигая своего пика перед приступом головокружения.
Вторая фаза пароксизма короткая, продолжается от 20-30 минут до нескольких часов. На данном этапе синдром Лермуайе проявляется интенсивным системным головокружением. Присутствуют выраженные вестибуловегетативные симптомы – тошнота, рвота, обильное потоотделение. Иногда приступ заканчивается потерей сознания. Патогномоничным признаком лабиринтного ангиоспазма является существенное (вплоть до полного восстановления) улучшение слуха, наступающее на высоте головокружения.
Осложнения
Течение заболевания обычно благоприятное, симптомы обычно полностью купируются после эпизода головокружения. Иногда синдром Лермуайе сопровождается частыми эпизодами ангиоспазма с поражением одного или обоих ушей. Такое течение болезни существенно ухудшает качество жизни пациентов, нередко приводит к возникновению вторичной нейросенсорной тугоухости. Возможны травмы из-за падений в фазе вестибулярных расстройств.
Диагностика
Диагностический поиск при подозрении на синдром Лермуайе осуществляют специалисты в сфере оториноларингологии совместно с неврологами и отоневрологами. Основанием для подтверждения диагноза служат двухфазное течение пароксизма болезни, характерные клинические симптомы. Диагноз устанавливается только после исключения иной патологии, сопровождающейся кохлеарной и вестибулярной дисфункцией. Болезнь Меньера отличается от данного синдрома снижением слуха на низкие тона, головокружение предшествует кохлеарным расстройствам.
Синдром Лермуайе необходимо дифференцировать с невриномой VIII черепного нерва, очаговыми поражениями головного мозга, локализованными в задней черепной ямке и височной области. Шейный вестибулярный синдром, другие лабиринтопатии и лабиринтиты часто дают похожую клиническую картину. В целях дифференциальной диагностики выполняются следующие исследования:
- Визуализационные методики. Одним из визуализационных методов исследования является рентгенография. На рентгенограмме височных костей может обнаруживаться характерное для невриномы преддверно-улиткового нерва расширение внутреннего слухового прохода. Рентгенография позвоночника даёт возможность исключить деформацию шейного отдела. С помощью КТ и МРТ головного мозга, внутреннего уха выявляются заболевания ЦНС, патология ЛОР органов.
- Измерение остроты слуха. При аудиометрии, импедансометрии определяется тугоухость, устанавливается наличие флюктуации слуха (колебание его остроты). Электрокохлеография позволяет подтвердить наличие признаков эндолимфатического гидропса. Органическое поражение ЦНС, вертебробазилярная недостаточность обычно не приводят к нарушению слуха. При вестибулярном нейроните, лабиринтитах не наблюдается значительных колебаний его остроты.
- Эндоскопические методы.Отомикроскопия и эндоскопия уха используются для исключения наружных и средних отитов. С помощью данных исследований можно обнаружить признаки перилимфатической фистулы тимпаногенного происхождения. При синдроме Лермуайе патологические изменения уха отсутствуют.
- Исследование вестибулярных функций. Осмотр пациента выявляет признаки нарушения равновесия. Наблюдается шаткость походки, неустойчивость в позе Ромберга. При исследовании нистагма с помощью очков Френзеля, методом электронистагмографии и видеоокулографии определяется горизонтальный или горизонтально-ротаторный нистагм. Направление быстрого компонента нистагма зависит от фазы течения болезни.
Лечение синдрома Лермуайе
Этиотропные и патогенетические лечебные мероприятия не разработаны. Симптоматическая консервативная терапия направлена на устранение тяжело переносимых острых симптомов болезни – головокружения с тошнотой и рвотой, интенсивного тиннитуса. В большинстве случаев патология подлежит консервативному лечению, не является показанием для хирургического вмешательства. Операции осуществляются при неэффективности консервативной терапии.
Консервативная терапия
Для снижения давления эндолимфы в лабиринте пациенту рекомендуется ограничить употребление жидкости, поваренной соли. Следует полностью отказаться от алкоголя. В целях устранения дисфункции вестибулярного аппарата показана лечебная физкультура. При подборе фармакологического лечения к каждому больному требуется индивидуальный ступенчатый подход. У некоторых пациентов синдром Лермуайе поддаётся терапии антигистаминными препаратами, кортикостероидными гормонами. Широко используется бетагистин, седативные средства.
Для улучшения обменных процессов назначаются нейропротекторы, витамины А, Е, С, группы В. Острый пароксизм обычно купируется в амбулаторных условиях. Пациенту рекомендуется соблюдать постельный режим. При выраженной симптоматике – интенсивном головокружении, многократной рвоте – больной нуждается в стационарном лечении. Для устранения симптомов пароксизма применяются блокаторы м-холинорецепторов, диуретики и нейролептики.
Хирургическое лечение
Хирургические вмешательства осуществляются при неконтролируемых частых мучительных пароксизмах, возникающих на фоне консервативного лечения. Снизить эндолимфатическое давление помогает установка вентиляционной трубки в барабанную перепонку. Другой часто выполняемой операцией является декомпрессия эндолимфатического мешка. С целью уменьшения шума в ушах применяются деструктивные методы – разрушение лабиринта с помощью химического (абляция спиртом, гентамицином), физического (ультразвуковая, крио- или лазеродеструкция) или механического способов.
Прогноз и профилактика
Синдром Лермуайе отличается от других лабиринтопатий и классического варианта болезни Меньера благоприятным течением. Описаны случаи с единственным в жизни пациента эпизодом заболевания. Данная патология крайне редко осложняется нейросенсорной тугоухостью. Прогноз для восстановления вестибулярных функций хороший. Меры, предотвращающие возникновение вестибулокохлеарных нарушений, на сегодняшний день не разработаны.
1. Lermoyez Syndrome: further mystifying Meniere’s disease / B. Workman // Hearing health & technology matters – 2018.
2. Министерство здравоохранения Российской Федерации: Клинические рекомендации по головокружению (периферическому) пересмотр 2016 г.
3. Слуховые и вестибулярные расстройства на ранних стадиях болезни Меньера: диагностика и лечение / Лиленко С.В.// Лечение заболеваний нервной системы – 2009 г.
Лабиринтит
Лабиринтит — воспалительное поражение структур внутреннего уха, возникающее в результате проникновения в него инфекции или являющееся следствием травмы. Клиника лабиринтита включает вестибулярные нарушения (головокружение, расстройство равновесия и координации) и симптомы поражения органа слуха (шум в ухе, снижение слуха). Диагностические мероприятия при подозрении на лабиринтит заключаются в проведении отоскопии, рентгенологического исследования, КТ, аудиометрии, электрокохлеографии, импедансометрии, вестибулометрии, электронистагмографии, калорической и прессорной пробы, лабораторных исследований для выявления возбудителя. Лечение лабиринтита может быть медикаментозным и хирургическим. В дальнейшем многим перенесшим лабиринтит пациентам необходима слуховая реабилитация: кохлеарная имплантация или слухопротезирование.
Внутреннее ухо представляет собой заполненный эндолимфой костный лабиринт, состоящий из улитки, преддверия и полукружных канальцев. В улитке находятся звуковоспринимающие клетки слухового анализатора. Преддверие и три полукружных канальца снабжены рецепторами вестибулярного анализатора, отвечающего за равновесие и ощущение расположения собственного тела в пространстве. Воспалительные изменения внутреннего уха при лабиринтите приводят к поражению рецепторного аппарата обоих анализаторов, что клинически проявляется сочетанием слуховых и вестибулярных нарушений.
Причины и патогенез возникновения лабиринтита
Вследствие внутреннего расположения лабиринта его инфицирование с развитием лабиринтита возможно только при распространении микроорганизмов или их токсинов из других инфекционных очагов. Наиболее часто причиной лабиринтита бывает средний отит. В костных структурах улитки и преддверия имеются окна, которые закрыты соединительнотканными мембранами. Таким образом внутреннее ухо отделено от барабанной полости среднего уха. При воспалении среднего уха происходит набухание и инфильтрация мембран, в результате чего они становятся проницаемы для микробных токсинов, проникающих из барабанной полости и обуславливающих серозное воспаление внутреннего уха. Развивающийся серозный лабиринтит приводит к повышению давления внутри лабиринта, что может сопровождаться прорывом соединительнотканных мембран окон в барабанную полость. Через возникшие отверстия во внутреннее ухо попадают патогенные микроорганизмы, вызывающие развитие гнойного лабиринтита.
Инфекционные агенты и их токсины через внутренний слуховой проход могут проникнуть во внутреннее ухо из полости черепа. Причиной лабиринтита в таких случаях является менингит, который в свою очередь может быть обусловлен менингококковой и пневмококковой инфекцией, гриппом, корью, туберкулезом, скарлатиной, сыпным тифом. Общие инфекционные заболевания (эпидемический паротит, простой и опоясывающий герпес, сифилис) могут стать причиной лабиринтита вследствие гематогенного заноса инфекции.
Возникновение лабиринтита возможно в результате проникновения инфекции через поврежденную барабанную перепонку при травмах уха. Лабиринтит может наблюдаться не только при прямых повреждениях — ранениях острыми предметами или травмировании перепонки инородным телом уха. Тупые черепно-мозговые травмы височно-теменной области, приводящие к переломам пирамиды височной кости и разрыву барабанной перепонки, также могут стать причиной лабиринтита.
Классификация лабиринтита
Клиническая отоларингология использует расширенную классификацию лабиринтита, основанную на нескольких критериях. По характеру возбудителя лабиринтит подразделяют на вирусный, бактериальный (специфический и неспецифический), грибковый.
В зависимости от механизма возникновения выделяют: тимпаногенный лабиринтит — вызван проникновением инфекции из среднего уха; менингогенный лабиринтит — возникает в следствие распространения инфекции с оболочек головного мозга при менингите; гематогенный лабиринтит — является результатом заноса инфекции в сосуды лабиринта с током крови; травматический лабиринтит — представляет собой инфекционное осложнение травмы уха или черепа.
По типу развившегося во внутреннем ухе воспаления лабиринтит классифицируют как серозный, гнойный и некротический. Серозный лабиринтит характеризуется выраженными экссудативными изменениями с увеличением количества эндолимфы, появлением в ней фибрина и клеток крови. При гнойном лабиринтите происходит лейкоцитарная инфильтрация, стихание воспаления сопровождается образованием грануляций. Некротический лабиринтит возникает, когда происходит нарушение кровоснабжения того или иного участка лабиринта за счет тромбоза или сдавления ветвей слуховой артерии. Некротический лабиринтит может наблюдаться в результате травмы с повреждением артерии или при сдавлении сосудов из-за выраженной отечности.
По распространенности воспалительного процесса различают диффузный и ограниченный лабиринтит.
По характеру течения лабиринтит бывает острый и хронический. Острый серозный лабиринтит характеризуется стиханием воспаления через 2-3 недели. Острый гнойный лабиринтит может иметь затяжное течение или перейти в хроническую форму. Хронический лабиринтит отличается постепенным развитием симптоматики; возможно его латентное, практически бессимптомное, течение.
Симптомы лабиринтита
Вестибулярные нарушения проявляются головокружением, возникновением спонтанного нистагма, расстройством координации движений и равновесия (вестибулярная атаксия), вегетативными нарушениями. Головокружение при лабиринтите носит системный характер. Пациенты жалуются на чувство вращения окружающих предметов или своего собственного тела в определенном направлении. В некоторых случаях лабиринтита системное головокружение сочетается с несистемным, при котором пациент отмечает неустойчивость и неуверенность при ходьбе, но не может определить направление падения.
При остром лабиринтите или обострении хронического лабиринтита головокружение возникает в виде приступов, продолжительность которых варьирует от 2-3 минут до нескольких часов. Во время приступа интенсивное головокружение сопровождается тошнотой и рвотой, усиливающимися при движении; отмечается повышенное потоотделение, бедность или гиперемия лица. Хронический лабиринтит вне обострения характеризуется периодически возникающим головокружением длительностью до нескольких минут. Характерный для лабиринтита спонтанный нистагм отличается тем, что изменяет свое направление в течение заболевания.
Расстройство равновесия у пациентов с лабиринтитом проявляется в различной степени от незначительного отклонения тела в положении стоя или при ходьбе, до падений и невозможности самостоятельного передвижения. Характерна неустойчивость в позе Ромберга. При этом отклонение или падение возможно в разные стороны в зависимости от поворотов головы. Нарушения координации выявляются при проведении пальце-носовой пробы, в ходе которой промахивание происходит в направлении медленного компонента нистагма.
Вегетативные нарушения, отмечающиеся при лабиринтите, включают изменение цвета кожных покровов (бледность или покраснение), рвоту, тошноту, брадикардию или тахикардию, дискомфорт в сердечной области. Выраженные вегетативные симптомы могут наблюдаться в период между обострениями хронического лабиринтита.
Нарушения слуха связаны с раздражением и гибелью звуковоспринимающих рецепторов. В первом случае отмечается шум в ухе, во втором — снижение или потеря слуха. При серозном лабиринтите тугоухость носит обратимый характер. При гнойном лабиринтите массовая гибель слуховых рецепторов приводит к стойким нарушениям слуха вплоть до глухоты.
Осложнения лабиринтита
Основные осложнения лабиринтита связаны с переходом воспаления на расположенные вблизи лабиринта структуры. Распространение воспалительного процесса из внутреннего уха в фаллопиев канал, где проходит лицевой нерв, приводит к возникновению периферического неврита лицевого нерва. Инфицирование сосцевидного отростка вызывает развитие мастоидита, распространением гнойного воспаления на височную кость — петрозита. Проникновение инфекции в полость черепа при гнойном лабиринтите вызывает появление отогенных осложнений: менингита, энцефалита, абсцесса головного мозга.
Диагностика лабиринтита
В зависимости от этиологии лабиринтита его диагностику отоларинголог осуществляет совместно с отоневрологом, неврологом, инфекционистом, травматологом или венерологом. Проводится отоскопия и микроотоскопия, в ходе которых могут быть выявлены характерные для среднего отита изменения барабанной перепонки или ее травматическая перфорация. Выполняется прицельная рентгенография или КТ височной кости. Травмы являются показанием для рентгенографии и КТ черепа. При подозрении на инфекционный процесс в полости черепа проводится МРТ головного мозга, при необходимости — люмбальная пункция.
Исследование слуха при лабиринтите включает: аудиометрию, исследование с камертоном, пороговую аудиометрию, акустическую импедансометрию, электрокохлеографию, исследование слуховых ВП, отоакустическую эмиссию, промонториальный тест. Исследование вестибулярной функции у пациентов с лабиринтитом осуществляется отоларингологом или вестибулологом. Оно заключается в проведении вестибулометрии, прессорной (фистульной) пробы, стабилографии, калорической пробы. С целью выявления скрытого, не заметного при визуальном осмотре, нистагма используется видеоокулография и электронистагмография.
Установление специфического возбудителя инфекции, ставшей причиной лабиринтита, осуществляется при помощи ИФА, РИФ и ПЦР-диагностики. При наличие выделений из уха производится и бактериологическое исследование. Для диагностики врожденного сифилиса проводят RPR-тест. В ходе диагностики лабиринтит необходимо дифференцировать с абсцессом мозжечка, атаксией, болезнью Меньера, кохлеарным невритом, невриномой слухового нерва, отосклерозом.
Лечение лабиринтита
Медикаментозная терапия лабиринтита требует комплексного подхода. Она включает назначение антибактериальных и противовоспалительных препаратов, медикаментов, улучшающих кровообращение внутреннего уха, нейропротекторов, гипосенсибилизирующих средств. Купирование приступов головокружения при лабиринтите производится вестибулолитиками.
Тимпаногенный гнойный лабиринтит подлежит хирургическому лечению, которое заключается в проведении санирующей операции на среднем ухе, лабиринтотомии или пластики фистулы лабиринта. Если лабиринтит сопровождается мастоидитом или петрозитом, соответственно производится мастоидотомия или вскрытие пирамиды височной кости. При наличие внутричерепных осложнений лабиринтита показана лабиринтэктомия (удаление лабиринта) с дренированием полости черепа.
Стойкие нарушения слуха в результате перенесенного лабиринтита нуждаются в коррекции с помощью слухопротезирования или путем проведения слуховосстанавливающей операции (кохлеарной имплантации). С целью выбора оптимальной для пациента методики слуховой реабилитации необходима консультация сурдолога и слухопротезиста.
Прогноз лабиринтита
Острый серозный лабиринтит при своевременном лечении оканчивается полным выздоровлением пациента с восстановлением как вестибулярной, так и слуховой функции. Гнойный лабиринтит приводит к стойким вестибулярными и слуховыми нарушениям. Со временем после перенесенного лабиринтита происходит адаптация механизмов равновесия за счет здорового лабиринта второго уха, функций коры головного мозга, работы зрительного анализатора, проприоцептивной и тактильной чувствительности. Однако утраченные в результате лабиринтита функции слухового анализатора не восстанавливаются, пациент теряет слух на пораженное ухо.
Читайте также:
- Добавочная треугольная кость таранной кости. Ушибы коленного сустава, осложненные гемартрозом (кровоизлиянием)
- Дыхание через трахеостому. Операция на плевре при туберкулезе
- Радиоизотопное исследование костей. Показания к сцинтиграфии скелета
- Остеомы полости носа. Рентгенологическая диагностика остеом полости носа
- МРТ при постлучевых изменениях костного мозга
