Добавочная треугольная кость таранной кости. Ушибы коленного сустава, осложненные гемартрозом (кровоизлиянием)
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Большинство пациентов, которые обращаются к ревматологу с посттравматическим артритом сустава, склонны игнорировать бытовые повреждения. Поскользнувшись на обледенелой дорожке, такие люди отряхиваются и идут дальше, потирая ушибленную спину. Потянув запястье в спортзале, забывают об этом до следующей тренировки. Но даже если боль после травмы сустава стихает сама через несколько дней, возможны отсроченные во времени последствия. Даже незначительная травма может спровоцировать воспаление, которое влечет дегенеративные процессы в хряще. А если незначительные повреждения имеют повторяющийся характер (например, во время работы), ресурс организма исчерпывается еще быстрее.
В зоне риска по посттравматическому артриту находятся мужчины от 20 до 50 лет, а также женщины в возрасте 30-60 лет. Каждый 7-й пациент, страдающий от артрита, жалуется именно на посттравматическую патологию. Иногда заболевание встречается у детей и подростков. Дополнительным фактором риска выступает избыточный вес.
Посттравматический артрит: причины, механизм развития
Причиной посттравматического артрита выступает повреждение сустава, а также околосуставных тканей - мышц, связок, сухожилий, костей, сосудов, нервов. Сам хрящ страдает достаточно редко в силу его глубокого расположения, но расположенные рядом очаги воспаления влияют на плотность и толщину гиалинового хряща, скорость его износа.
Из-за воспаления и отека после травмы сустава проводимость тканей ухудшается, питательные вещества не попадают в сустав, наблюдается иннервация. Как следствие, хрящевая выстилка сустава утрачивает эластичность, появляется износ опорных поверхностей (на первых порах, в виде очагов эрозии). Поскольку хрящ больше не поглощает удары, вибрации и давление, которые наши кости испытывают при ходьбе и других нагрузках, их принимают на себя головки субхондральных костей, не предназначенные для этого.
Попытки организма компенсировать дистрофию хрящевой ткани приводят к субхондральному остеосклерозу (утолщение костной ткани) и ишемии (недостаточному кровоснабжению пораженного участка).
При этом по краям сустава, вокруг его опорных поверхностей, наблюдается разрастание хрящевой и костной ткани, появление выступов - остеофитов. Этот процесс блокирует сустав, ухудшает его подвижность.
Повреждения могут возникнуть вследствие:
- бытовой или производственной травмы;
- спортивной травмы;
- травм, полученных при ДТП, нападении животных и прочем;
- хирургического вмешательства, реанимационных и других медицинских мероприятий
Зачастую посттравматический артрит суставов возникает на фоне ушибов, вывихов и подвывихов, растяжения или разрыва связок, сухожилий, разрывов или повреждений менисков. Патологический процесс не всегда запускает серьезная травма - иногда это может быть череда мелких повреждений (ударили молотком, прищемили пальцы, постоянно ушибаетесь об угол мебели) или единичная повторная травматизация уже поврежденного участка (например, поврежденное в спорте запястье получило дополнительную нагрузку во время бытовых дел).
Симптомы посттравматического артрита
Болезнь может протекать в острой и хронической формах, при этом интенсивность проявления симптомов будет отличаться. ПА может развиться стремительно, в течение пары недель после травмы, а может годами и десятилетиями тянуться до первого обострения.
Пациенты наблюдают признаки, характерные для всех типов артрита:
- боль и ломота в пораженном суставе;
- локальное повышение температуры;
- тугоподвижность и сокращение объема произвольных движений;
- неприятный хруст при сгибании.
Боль после травмы сустава может не проходить в течение длительно времени. Часто болезнь сопровождается припухлостью, образованием отеков. При наличии сильного воспаления наблюдается повышение общей температуры тела, лихорадка, озноб, лейкоцитоз (определяется лабораторно).
Чаще всего симптоматика посттравматического артрита наблюдается в коленных и тазобедренных суставах, но болезнь может начаться в локтевых, голеностопных и даже плечевых суставах. Реже наблюдается посттравматический артрит других суставов - межфаланговых сочленений пальцев рук, плюснефалангового сустава больших пальцев ног, межпозвоночных суставов.
Диагностика посттравматического артрита сустава
Для уточнения диагноза врач-травматолог или ревматолог может назначить:
- общий и биохимический анализ крови/мочи (как правильно, достаточно для исключения схожих заболеваний);
- иммунологический анализ крови/синовиальной жидкости.
При диагностике важно установить степень повреждений и наличие патологических процессов в суставе. Для этого используется:
- рентгенография (обнаруживает скопления гноя в суставной сумке, наличие костных обломков, остеосклеротических изменений);
- компьютерная томография (полная оценка пораженного сустава);
- МРТ (указывает на наличие эрозии, дистрофии хряща, костных дефектов);
- артроскопия (для внутреннего осмотра суставов и мелких медицинских манипуляций);
- УЗИ (для оценки состояния околосуставных тканей).
Лечение посттравматического артрита
Лечение болезни предполагает сочетание фармако-, физиотерапии и немедикаментозных методик. Несмотря на хроническое течение ПА, на ранних стадиях заболевание хорошо поддается терапии и может выходить в длительную (до нескольких лет) ремиссию без обострений.
Курс лечения и поддерживающей терапии назначается врачом индивидуально, с учетом стадии дегенеративного процесса, возрастных особенностей, комплекции, образа жизни и других особенностей пациента.
Правильно подобранное лечение посттравматического артрита:
- сдерживает прогрессирование болезни;
- уменьшает боль и воспалительный процесс;
- сохраняет подвижность сустава;
- позволяет пациенту вести полноценную жизнь с минимальными ограничениями.
Курс занимает длительное время. “Недолеченная” острая стадия болезни приводит к быстрому ее прогрессированию.
Медикаментозное лечение посттравматического артрита
Лекарственная терапия ведется постадийно: сначала снимается острое воспаление, потом назначаются поддерживающие средства, которые нацелены, в основном, на регенерацию хряща, нормализацию обменных процессов в тканях.
Еще до постановки диагноза при травме сустава врач, как правило, назначает нестероидные обезболивающие (НПВП), которые помогают снять воспаление. Лишь если они оказываются неэффективны, в терапию включаются стероидные средства (глюкокортикоиды).
В зависимости от характера внутрисуставных повреждений назначаются другие препараты (например, остеогенные, антибактериальные), ангиопротекторы, внутрисуставные инъекции хондропротекторов и НПВП.
Противовоспалительные мази, кремы и гели можно использовать на постоянной основе, в т.ч. для профилактики обострений, снятия болей во время основной терапии суставов после травмы. Рекомендуется втирать их в пораженную область перед физическими нагрузками.
В последние годы все более популярным становится применение биостимуляторов для выработки хондробластов (молодых клеток хряща, способных к делению) - плазмолифтинг. Эти биологические препараты изготавливаются из собственной плазмы крови пациенты и запускают регенеративные процессы не только в хрящевой ткани, но и в костях, связках и мышцах. Эффект достигается за счет воздействия на ткани т.н. факторов роста и цитокинов.
Немедикаментозная терапия
Немедикаментозное лечение посттравматического артрита суставов включает физиотерапию (аппаратную, иглорефлексотерапию, массаж, грязелечение), снижение веса, поддержание рациона и моциона. В состоянии ремиссии рекомендована лечебная гимнастика (ЛФК). Она помогает сохранить двигательную функцию сустава и объем произвольных движений, укрепляет мышцы и улучшает их аэробное состояние. При достаточном развитии т.н. “антигравитационные” мышцы человека помогают правильно распределить и снизить нагрузку на больные сочленения. А значит, боль после травмы сустава уменьшится, обострения будут случаться реже и протекать мягче.
Гимнастические упражнения при ПА необходимо выполнять сидя, лежа или в воде, под присмотром инструктора. Занятия проводятся по индивидуальной программе, в формате коротких разминок в течение дня (2-3 раза по 15 минут).
Также эффективно сочетание эрготерапии (лечебный труд) с ношением ортезов для суставов после травмы. Важно поддерживать щадящий ортопедический режим - носить утепляющие наколенники, налокотники или перчатки в холодную погоду, избегать частых подъемов по лестнице, статических нагрузок.
В тяжелых случаях врач совместно с пациентом принимает решение об эндопротезировании - деформированный или срощенный сустав извлекается, а на его место устанавливают искусственный. В этом случае потребуется месячная реабилитация. Протезирование бывает частичным или полным. Иногда требуется очистка суставной сумки от костных обломков, пересадка хряща, выравнивание коленного сустава или другие операции.
Лечение сустава после травмы
Адекватное лечение травмы - главный способ профилактики ПА. В оставленном без лечения суставе, помимо артрита, возникают и другие патологии - синовит, бурсит, гемартроз. Они могут протекать скрытно, например, при закрытом кровоизлиянии. Внутрисуставной перелом тоже может заявлять о себе только отеком и болью - часто его пытаются лечить мазями в то время, как требуется полное обездвиживание сустава.
Поэтому при травмировании тканей важно как можно скорее обратиться в травмпункт, даже если боль после травмы сустава кажется терпимой. Рентгенологические и лабораторные методы исследования позволяют оценить степень полученных повреждений и предупредить воспалительный процесс, восстановить питание тканей. Высока вероятность, что инцидент обойдется без последствий и посттравматического артрита удастся избежать.
Для лечения травмы суставов и околосуставных тканей преимущественно применяются те же группы препаратов и методики, что и для лечения ПА - противовоспалительные (системного и местного действия), обезболивающие, с трофическим эффектом - но в других дозировках.
При лечении сустава после травмы показана физиотерапия. При необходимости назначаются малоинвазивные вмешательства (например, пункция сустава - удаление скопившейся жидкости) или хирургические операции. Как правило, показана иммобилизация поврежденного сустава при помощи наложения гипсовой повязки, лонгета или другого ортеза. После снятия гипса необходимо посетить врача-реабилитолога и первоначально ограничить нагрузки лечебной гимнастикой. Дело в том, что при обездвиживании выработка синовиальной жидкости (суставной смазки) не происходит, она выделяется под давлением на хрящ. Первая же серьезная нагрузка на “пересохший” сустав может спровоцировать новое воспаление и эрозию.
В пожилом возрасте лечение посттравматических патологий занимает больше времени. Параллельно с лечением собственно травмы специалист может назначить терапию от остеопороза - наиболее распространенной причины переломов у людей в возрасте.
Возможные осложнения посттравматического артрита суставов
При отсутствии своевременного лечения посттравматический артрит имеет тенденцию к переходу во вторичный посттравматический артроз, связанный с сильным разрушение суставных поверхностей. Как следствие, нередко возникает деформация сустава, прогрессирующие боли, стойкая контрактура (ограничение подвижности), которая устраняется только хирургическим путем. Возможно появление ложного сустава, хромота. Наблюдаются нарушения со стороны сосудистой и нервной системы в местах травмы сустава.
Добавочная треугольная кость таранной кости. Ушибы коленного сустава, осложненные гемартрозом (кровоизлиянием)
Деформирующий артроз голеностопного сустава. Остеохондропатии таранной кости по типу асептического некроза
Деформирующий артроз голеностопного сустава — это дегенеративно-дистрофическое заболевание. Причиной этих изменений является травма, суммирование множества мелких травм (микротравм), в большинстве случаев профессионального характера.
У артистов балета, особенно у балерин, ранние признаки деформирующего артроза голеностопного сустава появляются в 26—30 лет, т. е. после 10 лет работы в театре. Вначале развиваются изменения в синовиальной оболочке в виде хронического синовита, затем наступают изменения в хряще и позже появляются изменения в костной ткани, которые уже видны на рентгенограмме.
В первой стадии артроза клинически появляются боли во время нагрузок, легкая отечность сустава. Боли распространяются по суставной линии, чаще по передней поверхности.
При второй стадии боли носят постоянный характер, отмечаются выпот в суставе, значительный хруст при движениях, чувство «заклинивания» инородного тела в суставе, нерезкое ограничение движений в суставе. В этой стадии уже рентгенологически выявляются костные разрастания по передней поверхности большеберцовой кости, в области верхушек лодыжек, костные разрастания по суставной поверхности таранной кости.
При третьей стадии развивается резкое ограничение подвижности в суставе, он увеличен в окружности, деформирован, хруст более выражен. Рентгенологически отмечаются сужение суставной щели, массивные костные разрастания и отдельные костные тела.
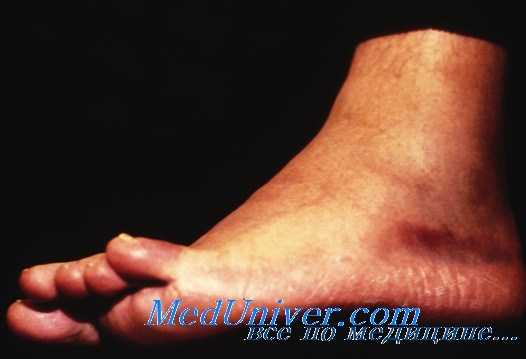
Лечение деформирующего артроза голеностопного сустава у артистов балета консервативное, направленное на улучшение кровообращения в периартикулярных тканях, предупреждение развития ограничения движений и ликвидации болевого синдрома. В комплекс лечебных мероприятий включается массаж, теплые ванны, лечебная гимнастика, физиотерапевтические процедуры (электрофорез с йодидом калия, лития или пелоидина; фонофорез кортикостероидными препаратами, диадинамическис токи). Это лечение можно проводить в амбулаторных условиях.
Значительно лучший эффект дает лечение в стационарных условиях. К вышеуказанному курсу добавляют введение в полость сустава 1% раствора новокаина, гидрокортизона и 10—20 см3 кислорода. Повторяют инъекции 3—4 раза с интервалом в 4 дня. В результате этого лечения улучшается питание тканей, исчезают боли и выпот. Вместо гидрокортизона у ряда больных может применяться артепарон вместе с кислородом. Артепарон — это кислый мукополисахарид, играющий большую роль в восстановлении структур хряща сустава.
Артисты балета с деформирующим артрозом находятся на диспансерном наблюдении. Два раза в год им амбулаторно проводится лечение, при обострении лучше проводить лечение в стационарных условиях, а летом — санаторно-курортное лечение на грязевых курортах (Евпатория, Саки, Пятигорск, Куяльник), бальнеологических (Мацеста, Цхалтубо, Пятигорск).
У людей, связанных с тяжелой физической нагрузкой, приходящейся на голеностопный сустав и, в частности у артистов балета классического и народного танца, иногда развиваются явления остеохондропатии таранной кости по типу асептического некроза отдельных ее участков. Возможно, это связано с частой травматизацией таранной кости голеностопного сустава, нарушением его питания и целости участка суставного хряща, что влечет за собой развитие асептического некроза.
После физических нагрузок, а иногда и без них отмечаются боли ноющего характера, сустав еще не изменен, движения не ограничиваются, появляется выпот (синовит).
Рентгенологически в таранной кости ближе к суставной поверхности определяется участок просветления округлой формы с лежащим в нем секвестром (отделенный участок кости), а иногда без него.
Лечение остеохондропатии таранной кости в начальной стадии консервативное с целью улучшения кровообращения очага деструкции — теплые ванны, парафино-озокеритовые аппликации, массаж, электрофорез с солями кальция.
При наличии полного отторжения свободного секвестра, имеющего тенденцию к выпадению в суставную щель, показано оперативное удаление его.
Добавочная треугольная кость таранной кости является вариантом развития и располагается в заднем отделе таранной кости. Задний отросток таранной кости имеет свое ядро окостенения. Возможно, что в годы обучения в хореографическом училище и раннего начала нефизиологических движений (положение стопы на. пуантах) ядро окостенения заднего отростка не сливается с основной костью и остается в виде добавочной треугольной кости.
У артистов балета она встречается часто, почти в 7з случаев. Клинически она ничем себя не проявляет, если нет большой нагрузки.
У артистов балета классического танца при выполнении прыжковых партий, при положении стопы па пуантах эта кость может вызвать болезненные явления. Появляются боли, чувство заклинивания в суставе и развиваются явления деформирующего артроза между таранной костью и треугольной добавочной костью.
При осмотре видимой патологии не обнаруживается, только при глубокой пальпации определяется болезненное подвижное тело. Диагноз уточняется исключительно рентгенологически, когда определяется треугольной формы тело в заднем отделе таранной кости с ровными контурами.
Лечение в начальной стадии можно начать с консервативного (инъекции новокаина с введением гидрокортизона). Быстро ликвидируются боли и восстанавливается трудоспособность. Но наличие частых блокад, обострений болевого синдрома и нарушения трудоспособности являются абсолютными показаниями к оперативному удалению этой кости.
В других случаях может быть обнаружен увеличенный задний отросток таранной кости, который вызывает боль при соприкосновении с задним отделом большеберцовой кости. В этих случаях также производят оперативное удаление увеличенного отростка таранной кости.

Ушибы коленного сустава, осложненные гемартрозом (кровоизлиянием)
Повреждения коленного сустава у артистов балета занимают 16,7% среди всех травм опорно-двигательного аппарата: у танцовщиков они встречаются в 12,3% случаев, а у балерин —в 22,8%.
Часто встречающаяся травма коленного сустава у балерин связана с особенностями их танцев на пуантах, выполнением сложных элементов танца (арабеск, ассембле, сиссонне, фуэте) и, кроме того, профессиональной рекур-вацией коленного сустава.
Среди повреждений коленного сустава особого внимания заслуживают закрытые травмы — это гемартрозы, ушибы, повреждения менисков и связок, суставного хряща.
Ушиб коленного сустава бывает при падении на согнутое колено или ударе по нему. Ушиб сустава почти всегда сопровождается кровоизлиянием в его полость (гемартроз). Гемартроз возникает при нарушении целости сумочно-связочного аппарата, повреждении хряща, мениска, жирового тела и других элементов коленного сустава.
Гемартроз разделяется на три степени. При I степени объем излившейся крови в полость коленного сустава не превышает 10—15 мл. Контуры сустава бывают слегка сглажены, боли нерезкие. При сгибании в суставе по обеим сторонам связки надколенника определяется выбухание, движения в суставе не ограничиваются.
При II степени возникает разлитая болезненность, усиливающаяся при движениях, выпот может быть до 60 мл и более. Контуры сустава сглажены, окружность в области сустава по сравнению со здоровой конечностью увеличивается на 2—3 см. Выявляется симптом баллотирования надколенника. При II степени гемартроза ушиб тканей, как правило, сочетается с надрывом суставной капсулы, внутрисуставных связок и нарушением целости менисков.
Гемартроз III степени характеризуется появлением острой боли в коленном суставе, повышением не только местной, но и общей температуры тела, резким ограничением движений в суставе и значительным изменением его контуров. Область сустава увеличивается в размерах до 5 см и более. Количество крови в нем может достигать 100 мл. В излившейся крови иногда присутствуют капельки жира и другие включения. Конечность находится в полусогнутом состоянии, возникает так называемая рефлекторная болевая контрактура. При такой клинической картине дифференциальная диагностика затруднена и надо иметь в виду возможность других внутрисуставных повреждений, внутрисуставных переломов и др.
При первичном обращении артиста балета тщательно выясняют механизм травмы. Прямая травма — падение на колено, удар по нему — больше говорит за ушиб кожных покровов с небольшой гематомой или ссадиной; при значительном ударе при падении, особенно с высокого прыжка, у танцовщиков народного танца больше данных за ушиб жировых тел и капсулы; наличие ротации голени во время исполнения фуэте или прыжков по кругу с резкой остановкой характерно для повреждения менисков или связок. Повреждению менисков способствуют такие движения как подворачивание голени, резкое вставание с глубокого плие, глубокое приседание с ротацией голени.
Больной жалуется на боль в коленном суставе, нарастание отека сустава в связи с накоплением жидкости в полости сустава и достигающего максимума через 6-8 ч.
При осмотре сустава контуры его сглажены, выбухание жидкости наблюдается по боковым поверхностям связки надколенника. Даже при небольшом выпоте видны две выпуклости, располагающиеся по обе стороны надколенника и связки надколенника. Это особенно заметно при сгибании голени, когда жидкость выжимается мыщелками бедра и большеберцовой кости в передний отдел сустава (симптом Хаджистамова).
При гемартрозе излившаяся кровь в полость сустава является раздражителем для синовиальной оболочки и происходит усиленная продукция синовиальной жидкости Сустав достигает больших размеров, из-за растяжения связочно-сумочного аппарата наступает рефлекторная защита в виде мышечного спазма, рефлекторной болевой блокады сустава («ложная» блокада) и ограничения движений в суставе.
Повреждения связок голеностопного сустава. Классификация повреждений связок голеностопа у танцоров
Повреждения связок голеностопного сустава часто наблюдаются при исполнении классического танца и составляют 32,7% от других повреждений, а у балерин — 43,3%. При исполнении таких движений, как пируэт, арабеск, прыжок с полетом (большое жете), в связи с переутомлением или отсутствием достаточной подготовки к танцу, происходит подворачивание стопы внутрь и повреждение наружных малоберцовых связок голеностопного сустава. Повреждение внутренних связок (дельтовидной) наблюдается крайне редко. Обусловлено это особенностью тренировочных занятий в раннем детстве в хореографическом училище.
Основой правильной постановки стопы на пуантах является отсутствие «навала» на большой палец, т. е. необходимо, чтобы стопа не уходила кнаружи, иначе нарушается правильная красивая линия при стоянии на пальцах.
Связки голеностопного сустава обладают крайне малой растяжимостью и во время травмы происходит не растяжение, а различной степени надрывы их волокон, вплоть до полного разрыва. До настоящего времени хирурги и травматологи продолжают ставить диагнозы, не соответствующие истинному характеру повреждений связок. Надо признать, что термин «растяжение связок» не должен иметь место. За'этим термином скрываются такие повреждения связок голеностопного сустава, которые в дальнейшем приводят к неустойчивости сустава, его разболтанности и частым подворачиваниям. К растяжению связок относятся с наименьшим вниманием, считают эту травму легкой, а на самом деле она приводит к длительной нетрудоспособности.
Целесообразно пользоваться следующей классификацией повреждений связок голеностопного сустава:
I степень — повреждение связок легкой степени — происходит надрыв единичных волокон связок;
II степень — повреждение связок средней степени — частичные разрывы нескольких связок или полный разрыв одной связки;
III степень — повреждение связок тяжелой степени — полный разрыв всех связок латеральной или медиальной группы.
Повреждение связок голеностопного сустава легкой степени — это частичные надрывы единичных волокон. Они наиболее часто встречаются у исполнителей классического танца, а у исполнителей народного танца эти травмы редки. Объясняется это тем, что последние танцуют в закрытой обуви (сапоги, высокие ботинки), которая фиксирует голеностопный сустав.
Классические танцовщики танцуют в мягкой обуви, малейшая неточность при выполнении движений на пуантах приводит к резкой аддукции с одновременной супинацией стопы и происходит повреждение наружных связок голеностопного сустава.
Клинически повреждение связок легкой степени проявляется болью по наружной поверхности сустава и местной припухлостью, которая появляется обычно на второй день. Боковые движения — поворот стопы внутрь — вызывает резкую боль. Нарушается целостность только передней таранно-малоберцовой связки или передней части дельтовидной связки. Трудоспособность при этих повреждениях нарушается в среднем у танцовщиков на 9—10, у балерин — на 11—15 дней.
Повреждение связок средней степени — это более тяжелая степень повреждения связок голеностопного сустава у артистов балета. Повреждаются передняя таранно-малоберцовая и частично пяточно-малоберцовая связки.
При средней степени наблюдается частичное повреждение всех связок или полный разрыв пяточно-малоберцовой связки. Во время травмы возникают хруст, резкая боль на месте повреждения, нарушение функции голеностопного сустава. Боль постепенно усиливается из-за нарастания кровоизлияния на месте поврежденных связок, особенная болезненность наблюдается при движении стопой внутрь и при подошвенном сгибании. По прошествии 1—2 ч отек появляется на наружной и внутренней поверхности голеностопного сустава, что указывает на кровоизлияние в полость сустава (гемартроз).
Полного разрыва всех связок голеностопного сустава у артистов балета не наблюдается, иначе происходит вывих стопы, который сочетается с переломами лодыжек. Это тяжелая травма, требующая длительного квалифицированного лечения. На рентгенограмме при полном разрыве связок видно смещение костей, составляющих голеностопный сустав и вывих стопы.
Гемартроз
Гемартроз – это кровоизлияние в полость сустава. Возникает вследствие разрыва сосудов, снабжающих кровью внутрисуставные структуры. Чаще наблюдается в коленном суставе. Может быть травматическим или нетравматическим. При гемартрозе сустав увеличивается в объеме и становится шарообразным, возникает боль и флюктуация (зыбление). Диагноз выставляется на основании осмотра. Для уточнения причины развития патологии может назначаться рентгенография, МРТ, КТ и другие исследования. Лечение – пункции сустава, наложение гипсовой повязки.
МКБ-10
Общие сведения
Гемартроз – скопление крови в суставе. Чаще всего развивается при травмах. Второе место по распространенности занимает гемартроз при гемофилии. Кровоизлияние может возникнуть в любом суставе, однако в большинстве суставов оно, как правило, небольшое и рассасывается самостоятельно, без проведения специальных лечебных мероприятий. Исключение – коленный сустав, при возникновении гемартроза в таких случаях обычно требуются пункции. Лечение осуществляют специалисты в сфере травматологии и ортопедии.
Причины гемартроза
Гемартроз может возникать в результате любых травм. Скопление крови при ушибах коленного сустава, как правило, образуется в результате падения либо (реже) прямого удара. Гемартроз при разрыве связок и разрыве менисков часто становится следствием спортивной травмы. Гемартрозы при внутрисуставных переломах могут возникать как в результате обычного падения на колено, так и вследствие более крупных происшествий: дорожно-транспортных катастроф либо падений с высоты. При серьезных происшествиях возможно сочетание с другими травмами: повреждениями грудной клетки, переломами позвоночника, таза и костей конечностей, ЧМТ, тупой травмой живота и повреждениями мочеполовой системы.
Более или менее выраженное скопление крови характерно и для послеоперационного периода при различных плановых хирургических вмешательствах на коленном суставе, например, при удалении мениска, сшивании крестообразных связок, остеосинтезе мыщелков бедра, остеосинтезе мыщелков большеберцовой кости пластинами или винтами. При гемофилии, цинге и геморрагических диатезах гемартроз может развиться даже после минимальной травмы. В ряде случаев травматическое воздействие бывает настолько незначительным, что больной даже не может его вспомнить.
Симптомы гемартроза
При первой степени патологии (объем излившейся крови до 15 мл) сустав незначительно увеличен в объеме. Преобладают симптомы основной травмы (обычно ушиба коленного сустава). Боли – локальные в области повреждения, распирающих болей в суставе нет. Опора на ногу свободная или несколько ограничена. При второй степени гемартроза (объем излившейся крови до 100 мл) сустав увеличивается в объеме, становится шарообразным, его контуры сглаживаются.
Во время пальпации определяется флюктуация. При значительном скоплении крови в коленном суставе наблюдается заметное выбухание по переднебоковым поверхностям снаружи и изнутри от надколенника. При продолжающемся кровотечении и третьей степени гемартроза (объем излившейся крови более 100 мл) кожа может становиться синюшной, а мягкие ткани – очень тугими, напряженными. В некоторых случаях отмечается повышение местной температуры.
Если гемартроз вызван ушибом или носит нетравматический характер (возник вследствие гемофилии, цинги и т.д.), пациент жалуется на умеренные распирающие боли в суставе, особенно выраженные при излитии большого количества крови. Опора на ногу возможна, движения несколько ограничены. При гемартрозе, обусловленном более тяжелыми повреждениями (разрывом связок или разрывом менисков, переломами), выявляется симптоматика, характерная для той или иной травмы. Так, при повреждении связок будет наблюдаться нестабильность сустава, при переломе возникнет резкая болезненность, а опора на ногу будет невозможна и т. д.
В отсутствие своевременного лечения небольшое количество крови в суставе может рассосаться самостоятельно. При выраженном гемартрозе кровь в последующем становится более жидкой, отчего вздутие в области сустава «смягчается». Сустав как бы оплывает, выбухания по его боковым поверхностям «сползают» книзу при перемене положения тела. Наряду с этим, возможно образование сгустков, которые в отдельных случаях можно почувствовать под пальцами при ощупывании.
Осложнения
Из-за скопления крови в полости сустава ткани сдавливаются, их кровообращение нарушается, что может стать толчком для развития дистрофических изменений (особенно при повторных гемартрозах). Впоследствии клетки крови начинают распадаться, продукты распада попадают в ткани, и это тоже оказывает свое негативное влияние на гиалиновый хрящ и капсулу сустава. В тканях скапливается гемосидерин (пигмент, образующийся при разрушении кровяных клеток), из-за этого капсула, хрящ и связки становятся менее эластичными. На поверхности хряща возникают небольшие очаги разрушения, хрящ теряет целостность и становится менее гладким. Это, в свою очередь, становится причиной дальнейшей травматизации хрящевых поверхностей во время движения, что со временем может привести к развитию артроза.
В некоторых случаях продукты распада кровяных клеток вызывают воспаление синовиальной оболочки сустава. Оболочка начинает выделять повышенное количество воспалительной жидкости, в суставе появляется выпот, развивается асептический синовит. Если в воспалительную жидкость гематогенным (через кровь) или лимфогенным (через лимфатические сосуды) путем попадают патогенные организмы, синовит может стать инфекционным. При распространении процесса на фиброзную мембрану суставной капсулы и окружающие ткани может развиться гнойный артрит.
Диагностика
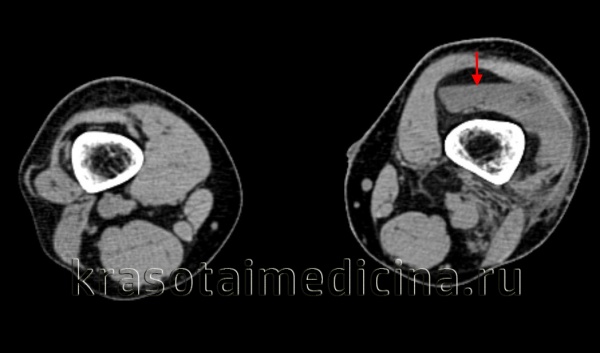
Диагноз гемартроза выставляется травматологом-ортопедом на основании клинических данных и истории болезни. Для того чтобы исключить повреждения костей, всех пациентов с подозрением на гемартроз направляют на рентгенографию коленного сустава. При необходимости (например, при подозрении на разрыв связок или повреждение хряща) могут быть назначены другие дополнительные исследования: КТ коленного сустава или МРТ коленного сустава, артроскопия и т. д. Подозрение на нетравматический гемартроз является показанием для консультации гематолога.
КТ коленных суставов. Уровень жидкости в супрапателлярной сумке слева у пациента с переломом мыщелков левой большеберцовой кости.
Лечение гемартроза
При появлении соответствующих симптомов следует как можно быстрее обратиться в травмпункт, чтобы получить своевременное лечение и предупредить развитие осложнений. На догоспитальном этапе необходимо обеспечить конечности покой, положив ее на горизонтальную поверхность с небольшой подушкой под коленным суставом. Можно приложить к суставу холод (грелку с холодной водой или мешок со льдом, завернутый в полотенце).
При первой степени гемартроза пункция не проводится, поскольку такое количество крови рассасывается самостоятельно. На ногу накладывают гипсовую лонгету, 1-2 дня рекомендуют прикладывать холод, сохранять возвышенное положение конечности и ограничить нагрузку. В последующем назначают УВЧ. Срок иммобилизации зависит от основной травмы.
Если количество крови в суставе превышает 25-30 мл, необходима пункция. Пункцию выполняют под местной анестезией. Сначала по наружне-боковой поверхности сустава, чуть ниже надколенника вводят тонкую иглу, чтобы обезболить мягкие ткани и капсулу. Затем иглу меняют на специальную, более толстую и длинную. Кровь удаляют, полость сустава промывают новокаином. При необходимости вводят гидрокортизон или триамцинолон.
Затем на сустав накладывают тугую повязку и выполняют иммобилизацию лонгетой. Иногда кровь в суставе скапливается снова, поэтому через 1-2 дня назначают повторный осмотр. При необходимости пункцию повторяют. Обычно достаточно 1-2, реже 3 пункций. Рекомендуется возвышенное положение конечности и ходьба на костылях. Срок иммобилизации, как и в предыдущем случае, определяется основной травмой.
Гемартроз третьей степени, как правило, сопутствует тяжелым травмам. В таких случаях больных госпитализируют в травматологическое отделение и осуществляют лечение основного повреждения. Пункции выполняют по мере накопления крови в суставе. Если гемартроз третьей степени возникает при отсутствии тяжелых повреждений, это также является поводом для госпитализации в травматологическое отделение. Наряду со стандартными лечебными мероприятиями в таких случаях проводится детальное обследование: определение свертываемости крови, МРТ, КТ, осмотры других специалистов и т. д.
Упорно рецидивирующий гемартроз также является показанием для углубленного обследования, поскольку повторные скопления крови могут быть обусловлены повреждением хрящей, которое не просматривается на рентгенограммах. Обычно в таких случаях пациента направляют на артроскопию коленного сустава – этот лечебно-диагностический метод позволяет не только уточнить причину повторных кровотечений, но и в ряде случаев провести все необходимые лечебные манипуляции. Например – удалить поврежденные кусочки хряща или разорванную часть мениска.
Гемартроз при гемофилии, наряду со стандартными лечебными мероприятиями, требует переливания плазмы крови и внутривенного введения антигемофильного глобулина. Лечение проводится в гематологическом отделении.
Прогноз и профилактика
Прогноз при травматическом гемартрозе обычно благоприятный, особенно в случае своевременного обращения в лечебное учреждение. Рецидивирующий гемартроз, а также гемартроз при тяжелых травмах и гемофилии может стать причиной развития осложнений и последующего формирования артроза коленного сустава. Профилактические меры включают в себя предупреждение травматизма в быту и на производстве, своевременное лечение заболеваний, которые могут стать причиной гемартроза.
Читайте также:
