Мукозит: причины, симптомы и лечение
Добавил пользователь Alex Обновлено: 28.01.2026
Миозит – это воспалительный процесс в скелетных мышцах. Может поражать любые мышцы. Наиболее характерным общим симптомом является локальная боль в мышце (или мышцах), усиливающаяся при движениях и пальпации. Со временем вследствие защитного напряжения мышц может возникать ограничение объема движений в суставах. При длительном течении некоторых миозитов отмечается нарастание мышечной слабости, а иногда – даже атрофия пораженной мышцы. Диагноз устанавливается на основании жалоб и результатов осмотра. По показаниям назначаются дополнительные исследования. Схема лечения подбирается индивидуально и зависит от формы заболевания и вызвавшей его причины.
МКБ-10
Общие сведения
Миозит – воспалительный процесс в одной или нескольких скелетных мышцах. Этиология заболевания отличается редким многообразием. Чаще всего причиной развития миозита становятся различные инфекции (ОРВИ, грипп, хронический тонзиллит). Кроме того, миозит может возникать при аутоиммунных заболеваниях, вследствие паразитарных инфекций, воздействия токсических веществ и т. д. Болезнь может протекать как остро, так и хронически. В некоторых случаях в процесс вовлекается кожа. При определенных условиях (местном инфицировании) возможно развитие гнойного процесса в мышце.
Тяжесть миозита может сильно варьироваться. Самые распространенные миозиты – шейный и поясничный – хотя бы раз в жизни развиваются почти у всех людей. Часто они остаются недиагностированными, поскольку пациенты принимают проявления миозита за обострение шейного или поясничного остеохондроза. Но встречаются и тяжелые формы миозита, требующие госпитализации и длительного лечения.
Причины миозита
Первое место по частоте заболеваемости занимают поражения мышц, вызванные наиболее распространенными вирусными инфекционными заболеваниями (ОРВИ, грипп). Реже миозит возникает при бактериальных и грибковых инфекциях. Возможно как непосредственное воздействие микроорганизмов на мышцы, так развитие миозита вследствие действия токсинов.
Системные аутоиммунные заболевания являются не самой частой причиной миозитов, но именно они вызывают развитие самых тяжелых форм болезни. Как правило, наиболее тяжелое поражение мышц возникает при полимиозите, дерматомиозите и болезни Мюнхеймера (оссифицирующем миозите). Для других системных заболеваний (ревматоидного артрита, склеродермии, системной красной волчанки) характерны умеренно выраженные миозиты. В числе паразитарных инфекций, наиболее часто вызывающих миозит – токсоплазмоз, эхинококкоз, цистицеркоз и трихинеллез.
Причиной развития миозита может становиться действие различных токсических веществ, как постоянное, так и относительно кратковременное. Так, токсический миозит нередко развивается при алкоголизме или кокаиновой зависимости. Нестойкие поражения мышц могут возникать и при приеме некоторых медикаментов (альфа-интерферона, гидроксихлорохина, колхицина, статинов и т. д.). Такие поражения не всегда носят воспалительный характер, поэтому, в зависимости от симптомов, их могут относить как к миозитам, так и к миопатиям.
Благоприятно протекающие миозиты легкой, реже – средней степени тяжести могут возникать после переохлаждения, травм, мышечных судорог или интенсивных физических нагрузок (особенно – у пациентов с нетренированными мышцами). Боль, отек и слабость в течение нескольких часов или нескольких дней в последнем случае обусловлена мелкими надрывами мышечной ткани. В крайне редких случаях, обычно при экстремальных физических нагрузках возможно развитие рабдомиоза – некроза мышечной ткани. Рабдомиоз также может возникать при полимиозитах и дерматомиозитах.
У людей определенных профессий (скрипачей, пианистов, операторов ПК, водителей и т.д.) миозит может развиваться вследствие неудобного положения тела и продолжительной нагрузки определенных групп мышц. Причиной возникновения гнойного миозита может стать открытая травма с заносом инфекции, очаг хронической инфекции в организме либо местное инфицирование вследствие нарушения правил гигиены при проведении внутримышечных инъекций.
Классификация
С учетом характера процесса в хирургии, неврологии, травматологи и ортопедии выделяют острые, подострые и хронические миозиты, с учетом распространенности – локальные (ограниченные) и диффузные (генерализованные). Кроме того, различают несколько особых форм миозита:
- Инфекционный негнойный миозит. Возникает при вирусных инфекциях (энтеровирусных заболеваниях, гриппе), сифилисе, бруццелезе и туберкулезе. Сопровождается сильной болью в мышцах и заметной общей слабостью.
- Острый гнойный миозит. Обычно является проявлением септикопиемии или осложнением хронического гнойного процесса (например, остеомиелита), характеризуется наличием гнойных и некротических процессов в мышцах. Сопровождается местным отеком и выраженной локальной болью. Возможно повышение температуры тела, озноб и лейкоцитоз.
- Миозит при паразитарных инфекциях. Возникает вследствие токсико-аллергической реакции. Сопровождается болью, отеком и напряжением мышц. Возможно недомогание, небольшое повышение температуры, лейкоцитоз. Нередко имеет волнообразное течение, обусловленное циклом жизнедеятельности паразитов.
- Оссфицирующий миозит. Как правило, возникает после травм, но может быть и врожденным. Отличительной чертой является отложение солей кальция в соединительной ткани. Чаще всего поражаются плечи, бедра и ягодицы. Сопровождается слабостью мышц, прогрессирующей мышечной атрофией, уплотнением мышц и образованием кальцинатов. Боли обычно нерезкие.
- Полимиозит. Множественное поражение мышц. Полимиозит обычно развивается при системных аутоиммунных заболеваниях, является одной из наиболее тяжелых форм миозита. Сопровождается болью и нарастающей мышечной слабостью. В отдельных случаях при таких миозитах возможна атрофия мышц и исчезновение сухожильных рефлексов. У детей может сочетаться с поражением легких, сердца, сосудов и кожи. У мужчин в возрасте старше 40 лет в половине случаев отмечается одновременное образование опухолей внутренних органов.
- Дерматомиозит (болезнь Вагнера-Унферрихта-Хеппа, болезнь Вагнера). Дерматомиозит является системным заболеванием, сопровождается поражением кожи, скелетных и гладких мышц, а также внутренних органов.
Симптомы миозита
Чаще всего локальный процесс (поражение одной или нескольких, но не множества мышц) развивается в мышцах шеи, поясницы, грудной клетки и голеней. Характерным симптомом миозита является ноющая боль, усиливающаяся при движении и пальпации мышц и сопровождающаяся мышечной слабостью. В отдельных случаях при миозите наблюдается незначительное покраснение (гиперемия) кожи и небольшая отечность в области поражения. Иногда миозиты сопровождаются общими проявлениями: субфебрильной температурой или лихорадкой, головной болью и увеличением количества лейкоцитов в крови. При пальпации пораженной мышцы могут определяться болезненные уплотнения.
Миозит может развиваться остро или иметь первично хроническое течение. Острая форма также может переходить в хроническую. Обычно это происходит в отсутствие лечения или при неадекватном лечении. Острые миозиты возникают после мышечного перенапряжения, травмы или переохлаждения. Для инфекционных и токсических миозитов характерно постепенное начало с менее ярко выраженными клиническими симптомами и первично хроническим течением.
Хронический миозит протекает волнообразно. Боли появляются или усиливаются при продолжительных статических нагрузках, изменении погоды, переохлаждении или перенапряжении. Отмечается слабость мышц. Возможно ограничение движений (обычно незначительное) в расположенных рядом суставах.
Виды миозита
Шейный и поясничный миозиты
Шейный миозит – самый распространенный из всех миозитов. Обычно развивается в результате простуды, после перенапряжения мышц или длительного пребывания в неудобной позе. Сопровождается тупой болью, которая чаще локализуется только с одной стороны шеи. Иногда боль отдает в затылок, в висок, ухо, плечо или межлопаточную область. При движениях больной миозитом щадит шею, движения в шейном отделе позвоночника могут быть несколько ограничены из-за боли.
Поясничный миозит также достаточно широко распространен. Из-за одинаковой локализации боли пациенты иногда путают его с любмаго, однако, боль в этом случае не такая острая, преимущественно ноющего характера, не уменьшается в покое, усиливается при движениях и надавливании на мышцы пораженной области.
Шейный миозит и миозит поясничных мышц обычно приходится дифференцировать с обострением остеохондроза, а поясничный миозит – еще и с грыжей соответствующего отдела позвоночника. При постановке диагноза обращают внимание на характер боли (ноющая), усиление болезненности при пальпации мышц и наличие или отсутствие неврологической симптоматики. Для уточнения диагноза может быть выполнена рентгенография позвоночника, МРТ шеи, магнитно-резонансная томография позвоночника или компьютерная томография.
Следует учитывать, что иногда постоянная, не слишком интенсивная ноющая боль в поясничной области свидетельствует о заболевании почек. Поэтому при возникновении таких болей следует обязательно обратиться к врачу, чтобы он оценил клиническую симптоматику, подтвердил или исключил диагноз миозит и при необходимости направил пациента на дополнительные исследования (анализ крови и мочи, УЗИ почек и т.д.).
Дерматомиозиты и полимиозиты
Дерматомиозит относится к группе системных заболеваний соединительной ткани. Встречается достаточно редко – по данным зарубежных исследователей болеет пять человек на 1 миллион населения. Обычно поражает детей в возрасте до 15 лет или людей зрелого возраста (50 лет и старше). У женщин наблюдается вдвое чаще, чем у мужчин.
Классическими проявлениями таких миозитов считаются типичные симптомы со стороны кожи и мышц. Наблюдается слабость мышц тазового и плечевого пояса, мышц брюшного пресса и сгибателей шеи. Пациенты испытывают затруднения при вставании с низкого стула, подъема по лестнице и т.д. При прогрессировании дерматомиозита больному становится трудно удерживать голову. В тяжелых случаях возможно поражение глотательных и дыхательных мышц с развитием дыхательной недостаточности, затруднением глотания и изменением тембра голоса. Болевой синдром при дерматомиозите выражен не всегда. Отмечается уменьшение мышечной массы. Со временем участки мышц заменяются соединительной тканью, развиваются сухожильно-мышечные контрактуры.
Со стороны кожи наблюдаются гелиотропная сыпь (красные или лиловые высыпания на веках, иногда – на лице, шее и туловище) и симптом Готтрона (розовые или красные шелушащиеся бляшки и узелки по разгибательной поверхности мелких и средних суставов конечностей). Возможно также поражение легких, сердца, суставов, желудочно-кишечного тракта и нарушения со стороны эндокринной системы. Примерно у четверти пациентов возникают проявления только со стороны мышц. В этом случае болезнь носит название полимиозит.
Диагноз выставляется на основании клинической картины и данных биохимических и иммунологических исследований крови. Для подтверждения диагноза может выполняться биопсия мышц. Основу терапии составляют глюкокортикоиды. По показаниям применяются цитостатические препараты (азатиоприн, циклофосфамид, метотрексат), а также лекарственные средства, направленные на поддержание функций внутренних органов, устранение нарушений обмена веществ, улучшение микроциркуляции и предотвращение развития осложнений.
Оссифицирующий миозит
Является не одним заболеванием, а группой болезней соединительной ткани. Характеризуется образованием участков окостенения в мышцах. Может возникать вследствие травмы или быть врожденным, генетически обусловленным. Травматический оссифицирующий миозит отличается относительно благоприятным течением. Поражаются только мышцы и суставные связки в области травмы. Лечится хирургически. Конечный результат операции зависит от локализации и распространенности повреждения.
Прогрессирующий оссифицирующий миозит является наследственным заболеванием. Начинается спонтанно, постепенно охватывает все группы мышц. Течение миозита отличается непредсказуемостью. Специфической профилактики и лечения пока не существует. Смерть при прогрессирующем миозите наступает вследствие окостенения глотательных и грудных мышц. Встречается крайне редко – 1 заболевший на 2 миллиона человек.
Лечение миозита
Лечением занимаются врачи различного профиля, выбор специалиста определяется причиной заболевания. Так, миозиты паразитарной этиологии обычно лечат паразитологи, инфекционные миозиты – терапевты или инфекционисты, травматические миозиты и миозиты, развившиеся после значительной физической нагрузки – травматологи-ортопеды и т. д. Терапия миозитов включает в себя патогенетические и симптоматические мероприятия. При бактериальном поражении назначаются антибиотики, при паразитарном – антигельминтные средства. При миозитах, являющихся следствием аутоиммунного заболевания, показаны длительные курсы иммуносупрессоров и глюкокортикоидов.
При острых миозитах и обострении хронических миозитов пациенту рекомендуют постельный режим и ограничение физической активности. При повышении температуры назначают жаропонижающие средства. Для борьбы с болевым синдромом применяют анальгетики, для устранения воспаления – противовоспалительные препараты, обычно из группы НПВС ( кетопрофен, ибупрофен, диклофенак и т. д.). При локальных миозитах эффективны согревающие мази. Местное раздражающее действие этих препаратов способствует расслаблению мышц и позволяет уменьшить интенсивность болевого синдрома. Применяется также массаж (противопоказан при гнойном миозите), физиотерапевтические процедуры и лечебная физкультура. При гнойных миозитах выполняется вскрытие и дренирование гнойного очага, назначаются антибиотики.
Периимплантит
Периимплантит – одонтогенная инфекция, сопровождающаяся поражением мягких и костных тканей в области дентального имплантата и резорбцией кости. Клиника периимплантита характеризуется болью в области имплантата, гиперемией и отеком десны, образованием десневого кармана, кровотечением или гноетечением, подвижностью конструкции. Периимплантит диагностируется в ходе стоматологического осмотра с учетом жалоб, клинической и рентгенологической картины. Полноценное лечение периимплантита проводится поэтапно: 1 (консервативный) – удаление зубных отложений и устранение воспаления; 2 (хирургический) - очистка поверхности имплантата и костная пластика. В некоторых случаях показано удаление имплантата с последующей реимплантацией после необходимого лечения.
Периимплантит – воспаление тканей вокруг остеоинтегрированного имплантата, приводящее к прогрессирующей убыли опорной кости. По данным клинических исследований, при использовании различных современных имплантационных систем периимплантит развивается в 12-43% случаев. Перимплантит является одной из частых причин отторжения дентального имплантата. От периимплантита следует отличать мукозит - воспаление прилегающего к имплантату участка слизистой без признаков убыли костной ткани.
Дентальная имплантология на сегодняшний день является активно развивающимся направлением современной стоматологии. Количество пациентов, имеющих как съемные, так и несъемные протезы с опорой на имплантаты, неуклонно растет. В связи с этим вопросы повышения успешности дентальной имплантации и профилактики осложнений приобретают особую значимость.
Причины периимплантита
Этиологические факторы, приводящие к развитию периимплантита, могут быть связаны с врачебными ошибками при проведении процедуры имплантации зубов, качеством имплантационной системы и протетической конструкции, а также неудовлетворительной гигиеной полости рта. При этом в ближайшем послеоперационном периоде осложнения, как правило, обусловлены техническими погрешностями при проведении хирургического этапа имплантации и протезирования, а в отдаленном периоде – несоблюдением пациентом гигиенических норм.
Врачебные ошибки выступают причиной периимплантита относительно нечасто. Среди них могут встречаться нарушение правил асептики и антисептики; неправильная оценка факторов риска, влияющих на успешность процедуры; неправильный подбор и установка (позиционирование) внутрикостной части имплантата, формирователя десны, абатмента; неправильно изготовленные ортопедические конструкции (коронки, протезы), приводящие к перегрузке и хронической травме пародонта и пр. Наиболее типичными факторами, вызывающими периимплантит, служат формирование поддесневой гематомы с ее последующим нагноением; несоответствие костного ложа размерам имплантата, вследствие чего развивается подвижность конструкции; разрушение костной ткани, вызванное чрезмерным усилием вкручивания имплантата (более 45 Н/м); неадекватное ушивание операционной раны, наличие микрозазоров между имплантатом и абатментом.
Что касается использования для протезирования имплантационных систем сомнительного качества, эта причина периимплантита встречается еще реже и также может быть отнесена к сфере медицинской ответственности. В этом случае осложнение может быть связано с низким качеством титанового сплава, недоработанным дизайном имплантата, применением имплантационных систем-подделок.
Наиболее часто причиной периимплантита выступает неадекватный уход пациента за естественными зубами, имплантатом и фиксированным на нем протезом, игнорирование профилактических осмотров и профессиональной гигиены полости рта. Конструктивные особенности имплантатов предрасполагают к образованию зубного налета и зубного камня, что, в свою очередь, вызывает воспаление окружающих тканей и периимплантит.
В группе риска по развитию периимплантита находятся курильщики, пациенты с заболеваниями пародонта (гингивитом, пародонтитом, пародонтозом), бруксизмом, иммунными нарушениями, сахарным диабетом. На успешность интеграции имплантата влияет выбор тактики имплантации (одноэтапной или классической), показания и противопоказания к которой должны быть учтены при планировании лечения.
Микробиологическая картина при периимплантите аналогична таковой при пародонтите: Prevotella intermedia выявляется в 100%; Porphyromonas gingivalis – в 89%; Аctinobacillus actinomycetemcomitans – в 85%; Bacteroides forsythus – 55%; Treponema denticola – в 41% случаев и пр.
Классификация периимплантита
В своем развитии периимплантит проходит 4 стадии:
- I – характеризуется незначительной убылью костной ткани в горизонтальном направлении;
- II – характеризуется умеренным снижением высоты кости с образованием вертикального дефекта в области соединения имплантата с костью;
- III – характеризуется умеренным снижением высоты кости с образование вертикального дефекта вдоль всего имплантата;
- IV – характеризуется резорбцией кости альвеолярного отростка.
По клиническому течению различают острый и вялотекущий (субклинический) периимплантит; ремиссию, абсцедирование.
Симптомы периимплантита
Мукозит, или периимплантное воспаление клинически проявляется набуханием и кровоточивостью десны, гиперплазией периимплантатной манжетки. Резорбции костной ткани при мукозите не происходит. В отличие от поверхностного воспаления, при периимплантите отмечается прогрессирующая убыль костной ткани. Больные жалуются на боль в области установленного имплантата, отек, гиперемию и кровоточивость периимплантатной десны; образование десневых карманов и свищей, из которых может выделяться гнойное содержимое.
По мере прогрессирования воспаления и резорбции кости развивается подвижность имплантата, который утрачивает свои функции. При периимплантите III-IV степени имеется достаточно высокая вероятность отторжения имплантата. Симптомы периимплантного воспаления могут возникать как в ближайшие сроки после имплантации, так и в долгосрочном периоде (через многие месяцы и даже годы).
Диагностика периимплантита
При объективном обследовании пациентов с периимплантитом определяется гиперемия и отек мягких тканей. При зондировании десны отмечается кровоточивость; при пальпации периимплантатного кармана из него может выделяться гнойный экссудат. Имплантат подвижен; на соседних зубах и ортопедической конструкции выявляется скопление мягкого налета. Оценка состояния периимплантатной десны производится с помощью стоматоскопии.
Клинические методы диагностики периимплантита включают проведение пробы Шиллера-Писарева, определение стандартных стоматологических индексов: гигиенического индекса Федорова-Володкиной, РМА индекса, пародонтального индекса Рассела, индекс Мюллемана-Коуэлла, интегрального показателя функционирования имплантатов.
Решающее значение в диагностике периимплантита и его степени принадлежит рентгенологическим исследованиям: прицельной дентальной рентгенографии, ортопантомографии и 3-мерной дентальной компьютерной томографии, с помощью которых выявляется резорбция костной ткани. Вспомогательную роль играют лабораторные исследования – микроскопическое, бактериологическое, морфологическое, ПЦР, биохимическое, рН-метрия ротовой жидкости.
Лечение периимплантита
Полноценное лечение периимплантита обычно проводится в два этапа и предусматривает ликвидацию гингивального воспаления и хирургическую санацию очага с направленной костной регенерацией. Консервативная фаза лечения периимплантита включает проведение профессиональной гигиены полости рта, орошение периимплантатных карманов озонированным раствором, лазеротерапию, ротовые ванночки и аппликации. Особое внимание уделяется удалению зубных отложений с коронки и абатмента. При необходимости производится модификация супраструктуры, позволяющая устранить биомеханическую перегрузку имплантата.
Во время хирургического этапа лечения периимплантита осуществляется надрез и откидывание периодонтального лоскута, ревизия костного кармана, удаление периимплантных грануляционных тканей, очищение поверхности имплантата с помощью специальных кюреток или аппарата Prophy-Jet, дезинтоксикация поверхности имплантата раствором лимонной кислоты, тщательное промывание кармана. Операция заканчивается введением в костный карман остеокондуктивного материала и барьерной мембраны и ушиванием операционной раны с наложением защитной пародонтальной повязки. В послеоперационном периоде назначается прием антибиотиков, антисептические полоскания.
При рецидивирующем или далеко зашедшем периимплантите производят удаление имплантата с последующей реимплантацией.
Прогноз и профилактика
Периимплантит может привести к отторжению имплантата и последующему длительному и дорогостоящему восстановительному лечению. Использование качественных имплантационных систем, высокая квалификация стоматолога, современные методы планирования имплантации (в т. ч. с применением компьютерных 3D-технологий) минимизируют риски развития периимплантита.
Для предотвращения развития периимплантита пациенты, должны находиться под наблюдением имплантолога и пародонтолога, соблюдать правила ухода за зубами и ортопедическими конструкциями на дентальных имплантатах, проходить процедуры профессиональной гигиены в рекомендованные сроки. Следует ответственно подойти к выбору клиники и специалиста, осуществляющего дентальную имплантацию в Москве.
Мукозит
Мукозит — это постлучевое и постхимиотерапевтическое эрозивное или язвенно-некротическое поражение слизистых оболочек ЖКТ, локализованное преимущественно в области рта и глотки. Проявляется гиперемией, отёчностью слизистых ЖКТ, зудом, жжением, формированием язвенных дефектов и белых налётов, при вовлечении других органов ЖКТ — разлитой абдоминальной болью и диспепсией. Диагностируется с помощью бактериального посева, гистологического изучения биоптата очагов, эзофагогастродуоденоскопии. Для лечения применяют цитопротекторы, противовоспалительные, обезболивающие, антисептические, антибактериальные и противогрибковые препараты, растительные иммуномодуляторы.
Мукозит — одно из наиболее частых осложнений лечения онкологических заболеваний, выявляемое у 40% пациентов, принимающих химиотерапевтические препараты в стандартных дозировках, у 75% больных, перенесших пересадку стволовых клеток костного мозга, в 90% случаев комбинированной лучевой и химиотерапии. Хотя воспалительный процесс может поразить слизистую любого отдела ЖКТ, в большинстве случаев диагностируется оральный или орофарингеальный мукозит. Заболеванию более подвержены дети и пациенты пожилого возраста. Актуальность профилактики, своевременного выявления и эффективной терапии болезни связана с риском летального исхода от тяжелой нутритивной недостаточности или сепсиса.
Причины мукозита
Мукозит осложняет проведение противоопухолевой терапии онкологических заболеваний. Непосредственными возбудителями агранулоцитарного инфекционно-воспалительного поражения эпителиальной оболочки становятся грамположительные микроорганизмы, обитающие во рту, грамотрицательная и анаэробная кишечная микрофлора, вирусы герпеса, кандиды. Предпосылками для вторичного инфицирования слизистой считаются:
- Цитотоксический эффект противоопухолевой терапии. Наибольшее разрушающее действие на эпителиоциты ЖКТ оказывают антрациклины, антиметаболиты, таксаны, другие цитостатические и иммуносупрессивные средства особенно в комбинации с препаратами платины. Пролиферацию эпителия также нарушают лучевые нагрузки на орофарингеальную зону.
- Местный иммуновоспалительный процесс. По результатам исследований, деструкция эпителия под действием цитостатиков, иммунодепрессантов и ионизирующего излучения сопровождается массивным высвобождением компонентов поврежденных клеток. В результате локальная воспалительная реакция усугубляется аутоиммунным компонентом.
- Снижение общего и локального иммунитета. Побочными эффектами противоопухолевого лечения являются потеря защитных свойств слюны и постцитостатическая нейтропения. Следствием иммунной недостаточности становится активация бактериальных, грибковых и вирусных агентов, обсеменяющих поврежденную слизистую ротовой полости.
Факторы риска
Вероятность возникновения орального мукозита повышается при врожденных дефектах ферментов, участвующих в биотрансформации цитостатиков, нарушении репарации ДНК, замедлении выделения химиопрепаратов почками или их элиминации печенью. Факторами риска считаются дефицит цианокобаламина и фолиевой кислоты, наличие у пациента перитонеального или плеврального выпота, ксеростомии, недостаточная гигиена полости рта.
Патогенез
Основой возникновения мукозита становится нарушение естественного обновления эпителия, формирование вторичного иммунодефицита из-за индукции процессов апоптоза на фоне проводимой противоопухолевой терапии. Патологический процесс представлен несколькими взаимосвязанными фазами (стадиями) воспалительной реакции. Вначале в результате повреждения из эпителиоцитов, эндотелиоцитов и соединительнотканных клеток выделяются интерлейкины, простагландины и другие медиаторы воспаления, которые усиливают деструкцию тканей, повышают проницаемость сосудистой стенки. На 4-5 день от начала терапии начинается эпителиальная фаза мукозита, проявляющаяся угнетением пролиферации эпителиоцитов.
Дисбаланс процессов распада и восстановления эпителия, достигающий максимума на 7 сутки лечения, приводит к нарушению целостности слизистой с образованием псевдомембранозного налета (фаза изъязвления). Поврежденные участки активно колонизируются грибками и условно-патогенной флорой, что усиливает воспалительный компонент заболевания. При своевременной коррекции продолжительность бактериальной фазы составляет 6-12 дней, без лечения длится дольше. На стадии выздоровления восстанавливается скорость пролиферации и дифференцировки эпителиоцитов, нормализуется состав ротовой микрофлоры, увеличивается количество нейтрофилов в крови. При неосложненном течении заживление происходит без образования дефектов.
Симптомы мукозита
Начальными признаками являются покраснение и отечность слизистой оболочки мягкого неба, языка, губ и щек, которые появляются на 5-10 сутки от начала мукотоксической терапии. Поражение эпителиального слоя сопровождается зудом, жжением и субъективным дискомфортом при употреблении острой пищи. По мере прогрессирования заболевания очаги гиперемии замещаются беловатыми, приподнятыми над слизистой образованиями, начинается формирование язв. Пациент не может принимать твердую пищу из-за интенсивных болей. Тяжелый мукозит характеризуется обширными глубокими язвами, при которых больной не в состоянии употреблять даже жидкую пищу. При поражении других отделов ЖКТ возникают разлитые боли в животе, диспепсические расстройства: диарея, метеоризм, недержание кала.
Осложнения
При недостаточной гигиене полости рта у больных с мукозитом наблюдается присоединение вторичной бактериальной инфекции, что клинически проявляется нагноением язв, нарастанием синдрома интоксикации. У лиц с тяжелым иммунодефицитом отмечается генерализация инфекционного процесса с развитием сепсиса. Ограничение перорального питания при мукозите приводит к прогрессирующему снижению массы тела вплоть до кахексии, что сопровождается формированием необратимых дистрофических изменений во внутренних органах. При обширном некрозе слизистой и подлежащих тканей могут возникать интенсивные кровотечения, которые представляют опасность для жизни больных. Наиболее серьёзным отдаленным последствием орального мукозита является ксеростомия.
Диагностика
Постановка диагноза мукозит проводится с учетом клинических данных и не представляет затруднений в случае появления типичных патологических изменений орофарингеальной слизистой на фоне противоопухолевой терапии. Диагностический поиск направлен на исключение других возможных причин поражения слизистых оболочек. Затруднения могут возникать при гастроинтестинальной форме заболевания, которая не имеет патогномоничных симптомов. Наиболее информативными являются:
- Бактериологический посев. Для исследования производится забор материала с поверхности язв и его посев на специальные питательные среды, что позволяет подтвердить или исключить наличие инфекционного агента (вируса герпеса, грибков рода Кандида). На поздних стадиях мукозита обнаруживается бактериальная флора, что свидетельствует о развитии осложнений.
- Биопсия патологических очагов. Исследование применяется в случае атипичной клинической картины или отсутствия ответа на стандартную терапию. Изучение небольшого участка эпителиальной оболочки из язвенного дефекта под микроскопом направлено на выявление глубокой формы грибкового поражения или специфических признаков инфицирования цитомегаловирусом.
- Эндоскопическое исследование.Эзофагогастродуоденоскопия показана при подозрении на гастроинтестинальный мукозит у онкобольных. С помощью гибкого эндоскопа удается оценить состояние слизистой пищевода, желудка и начального отдела 12-перстной кишки, выполнить биопсию. Метод дает возможность исключить другую органическую патологию пищеварительного тракта.
В клиническом анализе крови при мукозите наблюдается резкое снижение уровня лейкоцитов, обусловленное основным заболеванием. Значительная лейкопения с нейтропенией является прогностически неблагоприятным признаком. Для оценки общей реактивности организма может выполняться иммунограмма. Дифференциальная диагностика проводится с афтозным стоматитом, красным плоским лишаем, инфекционными поражениями слизистой полости рта (оральным кандидозом, гангренозным стоматитом, острым некротическим стоматитом), хроническим травмированием эпителия при ношении зубных протезов. Кроме осмотра гастроэнтеролога и стоматолога пациенту рекомендованы консультации онколога, иммунолога.
Лечение мукозита
Терапевтическая тактика зависит от стадии заболевания, направлена на минимизацию дополнительных повреждающих воздействий, предусматривает профилактику инфицирования за счет тщательного ухода за полостью рта и медикаментозную коррекцию возникших симптомов. Пациентам с тяжелыми язвенно-некротическими повреждениями слизистой может потребоваться снижение дозировок или временная отмена химиотерапии. Для исключения раздражения эпителия показана высококалорийная протеиновая диета с отказом от употребления острой, горячей, твердой и грубой пищи, холодных и кислых напитков. При обработке полости рта запрещено использовать спиртсодержащие жидкости. С учетом симптоматики схема медикаментозной терапии мукозита может включать:
- Цитопротекторы. За счет нейтрализации оксидантов и свободных радикалов антоцианозиды и проантоцианидины уменьшают выраженность локального воспалительного процесса, снижают риск необратимой деструкции эпителия. Для достижения максимальных терапевтических результатов рекомендовано сочетание перорального приема и местного нанесения препаратов.
- Противовоспалительные медикаменты. Эффективны гели с деринатами и лидокаином, которые также оказывают анестетическое и стимулирующее регенерацию действие, НПВС на основе пропионовой кислоты. Для уменьшения воспаления и улучшения местного иммунитета используют натуральные средства, содержащие дитерпеновые и сесквитерпеновые лактоны.
- Антисептики, антибиотики, противогрибковые препараты. При выборе медикаментов, подавляющих микробную флору, учитывают чувствительность микроорганизмов. Для лечения кандидозной инфекции обычно назначают производные имидазолов. С антисептической целью применяют бензидамин, обладающий противовоспалительным эффектом.
Лечение мукозита часто дополняют растительными иммуномодулирующими препаратами на основе зантоксилума или эхинацеи, при выраженном болевом синдроме — наркотическими анальгетиками. Из физиотерапевтических методик наиболее результативна фототерапия с использованием низкоинтенсивных лазеров, оказывающая антиоксидантный, регенерационный и анальгетический эффекты. В тяжелых случаях язвенного поражения, при которых затруднен самостоятельный прием пищи, обеспечивается нутритивная поддержка в виде зондового или парентерального питания.
Исход зависит от выраженности местных проявлений и общего состояния пациента. Поскольку мукозит развивается на фоне тяжелой онкологической патологии, прогноз определяется тяжестью основного заболевания. У большинства больных в процессе лечения наблюдается улучшение состояния с сохранением патологических очагов в ротовой полости. Для профилактики мукозита необходимо рационально выбирать схемы и дозировки противоопухолевых препаратов, проводить осмотр полости рта и лечение кариозных зубов перед каждым курсом химиотерапии, следить за правильностью подбора зубных протезов. Во время курсового лечения рекомендуется полоскание рта антисептиками, криотерапия перед приёмом химиопрепаратов, профилактическое использование деринат-лидокаиновых гелей.
1. Злокачественные новообразования в России в 2009 году (заболеваемость и смертность) / Чиссов В.И., Старинский В.В., Петрова Г.В. – 2011.
2. Химиотерапевтический оральный мукозит: современное состояние проблемы / Попруженко Т.В., Углова Т.А., Борис С.П. // Современная стоматология – 2011 - №2.
3. Алиментарные мукозиты онкологических больных: новые пути нутритивной поддержки / Полевиченко Е.В. // Лечащий врач – 2009 - № 08/09.
Периимплантный мукозит - симптомы и лечение
Что такое периимплантный мукозит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ханиева Анзора Анатольевича, стоматолога-хирурга со стажем в 8 лет.
Над статьей доктора Ханиева Анзора Анатольевича работали литературный редактор Юлия Липовская , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Периимплантный мукозит (рeri-implant mucositis) — это обратимое воспаление мягких тканей вокруг установленного имплантата, не повреждающее кость челюсти [1] .
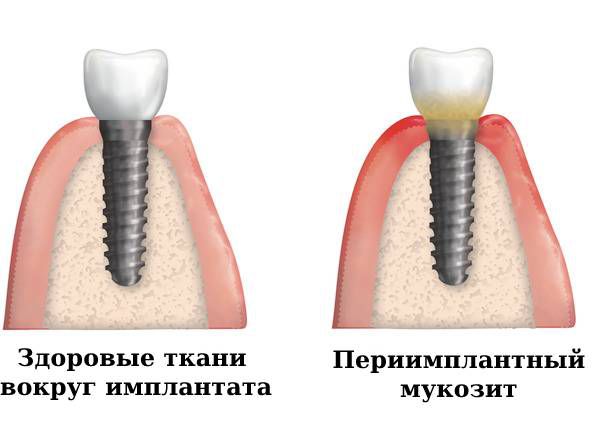
Мукозит может появиться в любое время после установки имплантата, но чаще развивается в первые три месяца после имплантации [16] . Средняя распространённость периимплантного мукозита составляет 43 % [1] .
Причины периимплантного мукозита
Причиной мукозита после имплантации являются бактерии, которые создают на имплантате микробный налёт. На ранней стадии на имплантате скапливаются стрептококки и актиномицеты. Из-за биоплёнок, которые они образуют, мягкие ткани не могут герметично прикрепиться к шейке имплантата. Также биоплёнки создают благоприятные бескислородные условия для роста патогенных микроорганизмов: P. gingivalis, A. actinomycetemcomitans, F. nucleatum и др. Эти бактерии очень агрессивны, в дальнейшем они могут вызвать воспаление и резорбцию (разрушение) кости [6] [8] [11] .
![Формирование биоплёнки на имплантате [22]](/pimg3/mukozit-prichini-simptomi-B4F72.jpeg)
Факторы, которые мешают поддерживать адекватную гигиену или способствуют более быстрому скоплению налёта:
- Неправильная или нерегулярная чистка зубов.
- Недостаточная ширина десны, которая должна плотно прилегать к имплантату — способствует быстрому накоплению налёта, в том числе из-за застревания пищи.
- Слишком близкое расположение имплантатов между собой или к соседним зубам — не позволяет хорошо очистить их от налёта [9][11][13] . Толщина кости вокруг имплантата должна быть не менее 1 мм. Иначе высок риск, что кость будет разрушаться, поверхность имплантата обнажится и на ней быстро сформируется микробный налёт. — ухудшает общее состояние зубов и полости рта, а также замедляет кровообращение и снижает уровень кислорода в крови, что ухудшает заживление ран. Кроме того, у курильщиков имплантаты хуже приживаются, из-за этого повышается риск их потери [2][5][11][12] .
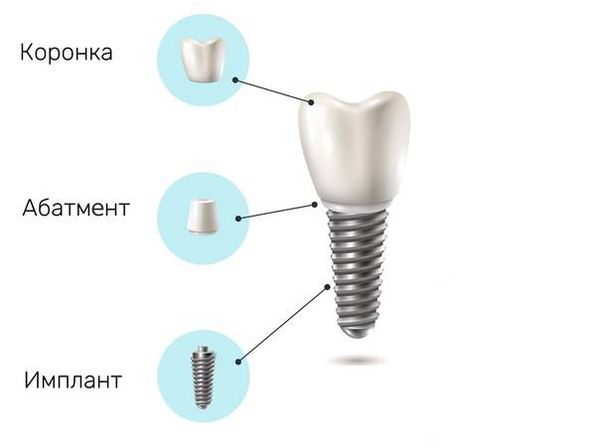
- Ортопедические факторы: нависающие края коронки, которая установлена на имплантат [8] ; плохое прилегание абатмента; неточная установка протеза с цементной фиксацией или попадание остатков цемента под десну [1][3][9][11][13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы периимплантного мукозита
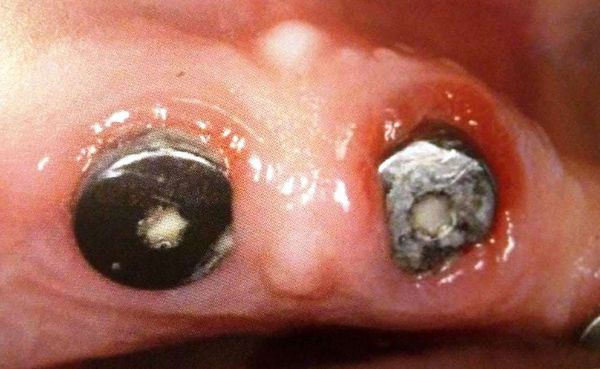
Основным признаком периимплантного мукозита является воспаление слизистой оболочки в области имплантатов. Воспаление проявляется болью, покраснением и кровоточивостью десны при зондировании. В покое дёсны обычно не кровоточат. Иногда при мукозите появляется нагноение под десной [1] [3] .
Патогенез периимплантного мукозита
Из-за плохой гигиены полости рта на имплантате образуется микробный налёт. Когда бактерий в области имплантата становится слишком много, иммунная система запускает процесс воспаления, чтобы их уничтожить. При этом в мягких тканях полости рта повышается уровень провоспалительных цитокинов (например, ИЛ-1β), которые стимулируют развитие воспаления. В то же время уровень противовоспалительных цитокинов, которые подавляют воспаление, снижается [11] [12] [13] [16] .
Если уровень ИЛ-1β повышается умеренно, то воспаление из острой фазы переходит в хроническую. При воспалении, которое быстро прогрессирует сразу после установки имплантата или в течении года, отмечается максимальное значение ИЛ-1β [9] [10] .
Всё это говорит о том, что в основе патогенеза мукозита лежит дисбаланс провоспалительных и противовоспалительных цитокинов [1] [3] [14] .
Классификация и стадии развития периимплантного мукозита
Стадии развития воспалительных заболеваний челюсти после имплантации:
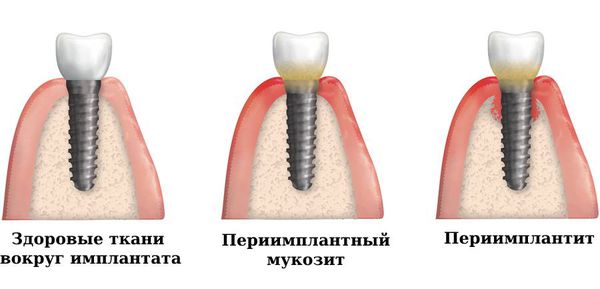
- здоровые ткани полости рта — состояние до образования бактериальных биоплёнок на имплантате;
- мукозит — воспаление десны без потери кости; — помимо воспаления десны происходит убыль кости;
- потеря мягких и твёрдых тканей в области имплантатов, что сопровождается подвижностью имплантата и гноетечением.
Классификация мукозита по типу выделяемой жидкости:
- серозный — сопровождается скоплением в десне прозрачной воспалительной жидкости;
- гнойный — сопровождается скоплением мутной вязкой жидкости зеленоватого цвета, возникает при присоединении патогенной микрофлор ы.
Классификация воспаления по протяженности:
- локализованный — мукозит возник в одном месте;
- генерализованный — процесс распространился на все имплантаты [10][13] .
Классификация по тяжести процесса:
- лёгкая степень — сопровождается покраснением;
- средняя степень — сопровождается покраснением и кровоточивостью;
- тяжёлая степень — сопровождается покраснением, кровоточивостью и болью.
Типы мукозита в зависимости от причины:
- неспецифический (полиэтиологический) — воспаление вызвано сразу несколькими возбудителями;
- специфический (туберкулёзный, сифилитический и др.) — воспаление вызвано конкретными инфекциями, например возбудителем туберкулёза, сифилиса и др.
Типы воспаления в зависимости от реактивности организма, т. е. его способности реагировать на внешние факторы:
- нормергическое — умеренная ответная реакция;
- гипоэргическое — слабая ответная реакция, наблюдается, когда ослабленный организм не может адекватно отвечать на вредный фактор;
- гиперэргическое — чрезмерно сильная ответная реакция, протекает бурно, с выраженным покраснением, повышением температуры, болезненностью и увеличением воспалительного отёка [10][13] .
Осложнения периимплантного мукозита
Если мукозит не лечить, развивается периимплантит. Это состояние сопровождается не только воспалением мягких тканей вокруг имплантата, но и потерей кости.
Периимплантит, в свою очередь, может привести к другим осложнениям:
- Опущению десны. Если десна опустится, станет видно резьбу имплантата, что может вызвать эстетический дискомфорт. Кроме этого, убыль десны сопровождается другими симптомами: появляется щель между десной и коронкой, куда забиваются остатки пищи и скапливается налёт, всё это грозит отторжением имплантата [6][10][13] .
![Опущение десны [23]](/pimg3/mukozit-prichini-simptomi-CF2D73.jpeg)
- Перелому имплантата. Потеря кости приводит к тому, что имплантат начинает двигаться, нагрузка становится неравномерной и может произойти перелом [5] .
![Перелом имплантата [24]](/pimg3/mukozit-prichini-simptomi-FDFF7D.jpeg)
- Потере имплантата. Из-за убывания кости вокруг имплантата он становится подвижным, в этой области усиливается боль, человеку становится трудно жевать и говорить. В этом случае имплантат нужно удалить [5][11][12] .
Диагностика периимплантного мукозита
План диагностики периимплантного мукозита:
- Сбор жалоб, анамнеза жизни и заболевания.
- Клинический осмотр:
- внешний (общий);
- осмотр полости рта.
- Зондирование пародонтологическим зондом.
- Дополнительные методы обследования:
- прицельный рентгеновский снимок;
- ортопантомограмма (ОПТГ), т. е. панорамный снимок;
- конусно-лучевая компьютерная томография (КЛКТ);
- лабораторная диагностика: иммуноферментный анализ (ИФА) и полимеразная цепная реакция (ПЦР).
- Оценка зоны имплантации, тяжести и распространённости заболевания с помощью сравнения рентгенограмм и фотоснимков [2] .
Сбор жалоб и анамнеза
На приёме пациент обычно жалуется на болезненность, покраснение и отёк в области установленного импланта.
Клинический осмотр и зондирование
При осмотре и зондировании врач может выявить:
- мягкий микробный налёт на имплантате, пищевые остатки и зубной камень;
- кровоточивость десны вокруг имплантата;
- незначительную болезненность и отёчность прилегающей десны;
- неподвижность имплантата;
- отсутствие кармана вокруг имплантата.
Дополнительные методы обследования
Рентгенография. Позволяет отличить периимплантный мукозит от периимплантита: при мукозите на рентгенограмме нет патологических изменений вокруг имплантата; при периимплантите видно убыль кости. Также рентген помогает определить глубину зондирования и увидеть плохое прилегание элементов протеза [14] .
![Периимплантит на рентгенограмме [18]](/pimg3/mukozit-prichini-simptomi-1A72CC.jpeg)
ОПТГ или КЛКТ. Проводятся для более детального исследования. Их используют в сложных или сомнительных случаях.
Лабораторные исследования (ИФА и ПЦР). Их выполняют, чтобы определить вид и количество патогенной микрофлоры. В дальнейшем это помогает правильно подобрать антибактериальный препарат, если он необходим.
Оценка зоны имплантации
Целесообразно сравнить рентгеновские снимки, сделанные при установке коронки на имплантат и при обращении пациента с мукозитом, чтобы оценить изменения десны и костного края.
Если у пациента есть фотографии до и после установки имплантатов и ортопедических конструкций, их также нужно проанализировать [2] [13] [14] .
Лечение периимплантного мукозита
Терапия мукозита в области зубных имплантатов представляет собой профилактику периимплантита [11] [12] . Основная цель лечения мукозита — устранить воспаление тканей вокруг имплантата. Для этого нужно уничтожить бактерии, которые стали причиной воспалительного процесса [2] [5] [8] [12] [13] .
Схема лечения:
1. Профессиональная гигиена. Позволяет удалить микробную плёнку с поверхности коронки или формирователя десны. Она может проводится двумя способами:
- механическая чистка поверхности имплантата с помощью кюреток;
- чистка с использованием воздушно-абразивных систем (например, Air Flow).
2. Обработка антисептиками. Проводится, чтобы уничтожить бактерии, и включает:
- Промывание мягких тканей раствором Хлоргексидина (0,2 %) или раствором, который сочетает Хлоргексидин (0,12 %) и Цетилпиридиния хлорид (0,05 %). Цетилпиридиния хлорид — противомикробное средство, которое используется в безрецептурных ополаскивателях для улучшения здоровья дёсен [2][5] . Считается, что препарат эффективен против зубного налёта при гингивите, пародонтите и мукозите [11][13] .
3. Использование специальных мазей, дентальных повязок и бальзамов. Может включать:
- Поддесневая инъекция местных антибиотиков: 25%-го геля Метронидазола или 8,5%-го геля Доксициклина (эти инъекции нужно делать в течении 7–10 дней) [21] .
Все процедуры проводит хирург-стоматолог или хирург-пародонтолог в чистых хирургических условиях с соблюдением правил антисептики и асептики [17] .
Если врач назначит, то пациент может дома самостоятельно полоскать рот антисептиками (Мирамистин, Хлоргексидин, Ротокан, Стоматофит и др.) и делать аппликации противовоспалительными средствами (Метрогил дента, Мараславин, Солкосерил, Холисал, Камистад и т. д.) [18] [25] .
Прогноз. Профилактика
Периимплантный м укозит — обратимое заболевание. При правильном лечении все симптомы проходят. Без лечения могут развиваться осложнения, которые приведут к потере имплантата.
Профилактика п ериимплантного мукозита
Учитывая стремительное внедрение в стоматологическую отрасль новых материалов и методов, нужно разумно и сдержанно относиться к рекламе, которая заявляет, что «имплантаты лучше зубов», и обещает, что «они останутся на всю жизнь» [1] [4] [12] . При имплантации всегда есть риск развития осложнений, особенно если не соблюдать рекомендации, связанные с гигиеной полости рта. Пациентам нужно сказать об этом заранее. Хуже всего пациенты относятся к неожиданным осложнениям, которые не обсуждались при планировании лечения.
В основе профилактики периимплантного мукозита — удаление микробного налёта. Поэтому после имплантации пациентам необходимо:
- устранить факторы, которые мешают тщательно удалять налёт с зубов и коронок имплантата: например, если у коронки нависают края, её нужно заменить;
- чистить зубы два раза в день;
- использовать зубные щётки средней жесткости и ирригаторы с антисептиками [3] ;
- не использовать ополаскиватели, не посоветовавшись с врачом, так как они могут вызвать раздражение;
- не употреблять хрустящие продукты, например чипсы, а также газированные напитки, алкоголь, острую, кислую и слишком горячую пищу;
- отказаться от курения;
- один раз в полгода делать профессиональную чистку зубов и коронок на имплантатах у врача-гигиениста [26] .
Кроме этого, раз в три года нужно посещать хирурга-стоматолога, чтобы контролировать состояние имплантата и десны вокруг него [8] .
Мукозит - симптомы и лечение
Что такое мукозит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Абдуллаевой Айтан Измировны, детского стоматолога со стажем в 8 лет.
Над статьей доктора Абдуллаевой Айтан Измировны работали литературный редактор Юлия Липовская , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова
Мукозит (mucositis) — это поражение слизистых оболочек ЖКТ в виде воспаления и язв, которое развивается из-за лучевой или химиотерапии при лечении рака. Появляется чаще в области рта и глотки: в основном поражает слизистую оболочку мягкого нёба, боковой границы языка, стенки глотки, а также слизистую губ, щёк, средней части языка и дна полости рта [1] [2] .
Мукозитом также называют воспаление мягких тканей вокруг зубного импланта, другое его название периимплантный мукозит. Но в этой статье речь пойдёт только об осложнении противоопухолевого лечения.
Это изнуряющее состояние, которое поражает более 40 % пациентов, получающих лучевую или химиотерапию [3] [4] . В тяжёлых случаях мукозит может быть настолько болезненным, что человек не может нормально питаться и принимать лекарства. Это не только ухудшает качество жизни, но и вынуждает врача уменьшить дозу препаратов или облучения или отложить курс, что снижает эффективность противоопухолевого лечения. Кроме того, поражение слизистой оболочки может привести к развитию инфекции.
Причины и факторы риска развития мукозита
Основная причина — ослабление иммунной системы, вызванное противоопухолевым лечением.
При лучевой и химиотерапии погибают не только быстро делящиеся раковые клетки, но и нормальные клетки, которые делятся более активно, например во рту или костном мозге. Поэтому и возникают такие побочные эффекты, как снижение иммунитета, мукозит, усталость, ухудшение аппетита и др.
Препараты, которые используются для лечения рака и могут привести к развитию мукозита:
- Антиметаболические и алкилирующие препараты. Они подавляют синтез ДНК, из-за этого эпителий слизистой оболочки не восстанавливается и, как правило, возникает мукозит.
- Противоопухолевые антибиотики, такие как Адриамицин. Агрессивно влияют на слизистые оболочки и подавляют выработку слюны, что способствует проникновению инфекции в слизистые оболочки у пациентов, ослабленных после лучевой и химиотерапии.
- Противоопухолевые препараты на основе алкалоидов растений (например, Винбластин или Винкристин). Они редко напрямую повреждают слизистую оболочку полости рта, но могут ослабить защитные свойства слизистой за счёт токсинов [3][4][5] .
Чтобы увеличить эффективность терапии, часто увеличивают её интенсивность. Но так как химиотерапия токсична и приводит к серьёзным побочным эффектам, её применение ограничено: приходится уменьшать дозу препарата, что снижает реакцию опухолей на лечение [6] [7] .
При лучевой терапии побочные эффекты наблюдаются только в области облучения. В большинстве случаев пациенты выздоравливают через 2–3 недели после окончания лучевой терапии [1] [5] [11] .
Тяжесть мукозита после лучевой и химиотерапии будет зависеть от множества факторов, включая дозу лекарства, интервал между дозами, тип облучения и объём обрабатываемой ткани.
К факторам риска развития мукозита также можно отнести курение, злоупотребление алкоголем, обезвоживание, заболевания почек, ВИЧ-инфекцию, СПИД, постоянные травмы слизистой из-за протезов, сухость во рту и низкий уровень лейкоцитов в крови [8] [27] .
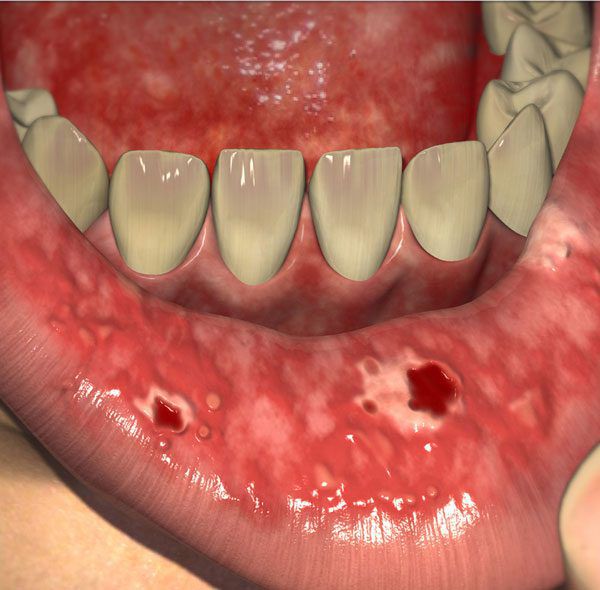
Симптомы мукозита могут возникнуть через 1–2 недели после лучевой или химиотерапии [8] [28] . Первый признак мукозита — эритема (покраснение), затем на месте эритемы появляются эрозии и язвы.
При язве нарушается целостность всех слоёв слизистой оболочки. Так как в слизистой много нервных волокон и окончаний, то её повреждение вызывает сильную боль. Она может быть настолько сильной, что человек не может нормально питаться и разговаривать. Это наиболее тяжёлая форма мукозита, обычно она наблюдается через 5–7 дней после приёма лекарств для химиотерапии [9] [10] .
![Язва в полости рта [25]](/pimg3/mukozit-prichini-simptomi-C58C6B.jpeg)
Язвы обычно покрыты псевдомембраной. Эта мембрана состоит из эпителиальных клеток и разрушенного белка фибрина. Она выглядит как белый, непрозрачный налёт, но если присоединяется инфекция, может казаться желтоватой или зеленоватой. Еда, напитки или местные лекарства также могут окрашивать псевдомембрану в жёлтый или зелёный цвет. При тщательном осмотре часто обнаруживается слегка приподнятая мембрана над уровнем подлежащей слизистой оболочки. Из-за псевдомембран мукозит можно принять за кандидоз.
![Псевдомембрана на язве [26]](/pimg3/mukozit-prichini-simptomi-5D96.jpeg)
Жёсткая пища может травмировать псевдомембрану, и если мембрана отделяется от слизистой, возникает кровотечение.
При облучении и химиотерапии эпителий разрушается и не успевает восстанавливаться, из-за этого слизистая оболочка истончается [11] [12] .
При поражении слизистой кишечника или мочеполовых путей может беспокоить диарея и боль при мочеиспускании.
Патогенез мукозита
У мукозита можно выделить четыре фазы развития:
- Сосудистая (воспалительная) фаза.
- Эпителиальная фаза.
- Язвенная (бактериологическая) фаза.
- Фаза восстановления [2][4][7][13] .
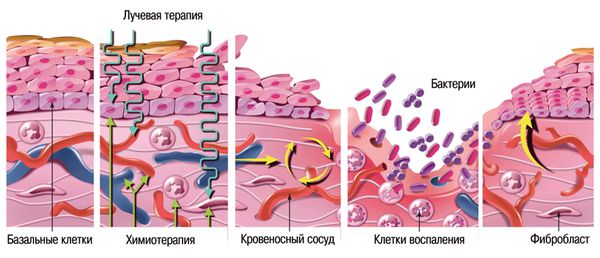
1. Сосудистая (воспалительная) фаза. В первую фазу лучевая или химиотерапия напрямую повреждают клетки эпителия. В ответ на повреждение вырабатываются провоспалительные цитокины, которые запускают воспалительный процесс. Цитокины усиливают разрушение тканей, расширяют кровеносные сосуды и повышают проницаемость их стенок. На этой фазе никаких симптомов на слизистой оболочке ещё нет.
2. Эпителиальная фаза. Начинается на 4–5 день противоопухолевого лечения. Из-за действия цитокинов замедляется репликация (удвоение) эпителиальных базальных клеток, поэтому снижается скорость обновления эпителия. К концу фазы появляется эритема и чувство жжения.
3. Язвенная (бактериологическая) фаза. Начинается примерно на седьмые сутки. Клетки слизистой отмирают и начинают медленнее обновляться, из-за этого слизистая оболочка рта истончается и разрушаются связи между эпителием и подслизистым слоем. Фаза характеризуется выраженными клиническими проявлениями с образованием язв на слизистой оболочке. Язвы инфицируются из-за травмы эпителия.
4. Фаза восстановления. Если у пациента не снижен уровень лейкоцитов и тромбоцитов в крови и курс противоопухолевого лечения завершён, выздоровление наступает через 2–3 недели после начала терапии . Крупные и глубокие либо инфицированные язвы обычно заживают на 1–2 недели дольше. В зависимости от степени повреждения слизистая оболочка на этой фазе может казаться бледной и истончённой.
Чем медленнее развивается мукозит и чем дольше не заживают язвы на слизистой, тем тяжелее будет течение болезни. Чтобы лучше изучить механизм развития мукозита, необходимы дополнительные данные об эпидемиологии и факторах риска [4] [7] [15] [16] .
Классификация и стадии развития мукозита
В Международной классификации болезней 10-го пересмотра (МКБ-10) мукозит полости рта кодируется как K12.3 Оральный мукозит (язвенный). Он делится на несколько видов:
- БДУ, т. е. неуточнённый;
- медикаментозный;
- лучевой (радиационный);
- вирусный.
Классы мукозита полости рта в соответствии с системой оценок Всемирной организации здравоохранения (ВОЗ):
- 0 — признаков мукозита нет;
- I — безболезненная язва, эритема или лёгкая чувствительность;
- II — болезненная эритема или язва, которые не мешают пациенту принимать пищу;
- III — сливающиеся болезненные язвы, которые мешают пациенту принимать твёрдую пищу;
- IV — тяжёлые симптомы, при которых приходится вводить питание через зонд или внутривенно [1][4][10][16] .
Осложнения мукозита
Психологические проблемы. Из-за онкологического заболевания люди часто не могут работать и заниматься активным хобби, реже встречаются с друзьями и родными. Все их планы перестраиваются под болезнь. Если к основном диагнозу присоединяются осложнения терапии, например мукозит, то психологическое состояние пациента может ещё больше ухудшиться. Человек постепенно теряет силы и самостоятельность [17] [18] .
Перерыв в лечении или изменение режима. Если из-за лучевой или химиотерапии развивается тяжёлая степень мукозита, врачу приходится уменьшить дозу препаратов или радиации или отложить курс, что снижает эффективность лечения.
![Тяжёлая степень мукозита [24]](/pimg3/mukozit-prichini-simptomi-7957.jpeg)
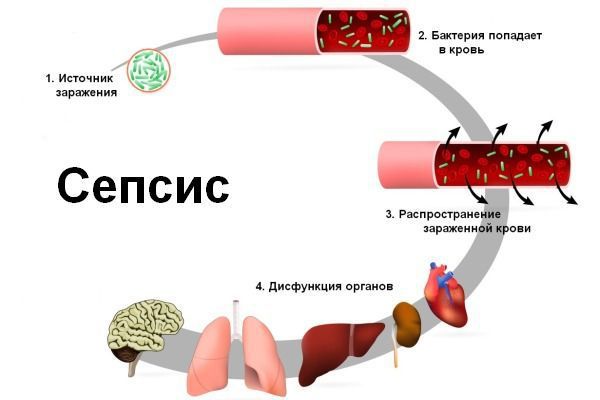
Вторичная инфекция. Через поражённую слизистую оболочку полости рта в организм, ослабленный после лучевой или химиотерапии, могут попасть патогенные микроорганизмы. В этом случае на фоне мукозита развивается вторичная бактериальная, грибковая или вирусная инфекция. Проведённые исследования показывают, что у 29,1 % пациентов, проходящих лечение от рака, был выявлен простой герпес, который усугублял язвенный мукозит полости рта [3] [12] .
Сепсис. Если вторичную инфекцию не лечить, патогенные микроорганизмы могут массово попасть в кровоток и распространиться по всему организму. Такая тяжёлая системная инфекция называется сепсисом. Он может стать причиной смерти [17] [18] .
Диагностика мукозита
Диагностика мукозита основана на наличии лучевой или химиотерапии в анамнезе. Также важно, когда появились симптомы мукозита и где в полости рта расположены эрозии и язвы.
Мукозит, вызванный лучевой или химиотерапией, возникает на подвижных слизистых оболочках, т. е. в области щёк, губ и дна полости рта. Он редко поражает тыльную сторону языка, твердое нёбо или дёсны.
Вирусные инфекции, например кандидоз, в отличие от мукозита локальны и затрагивают слизистую оболочку твёрдого нёба, десневой и дорсальный язык. Кроме этого, их начало часто совпадает с лихорадкой. Чтобы отличить мукозит от вирусной инфекции, рекомендуется взять мазок со слизистой рта и определить с помощью бактериального посева или цитологического исследования, есть ли на её поверхности инфекция.
Важно оценить тяжесть мукозита, чтобы определить токсичность проводимого противоопухолевого лечения и дальнейшую тактику ведения пациента. Общепринятой шкалы, которая бы описывала тяжесть мукозита, не существует. Поэтому понять, насколько терапия вредит пациенту, бывает сложно. Чаще всего для описания токсичности терапии рака используют критерии Всемирной организации здравоохранения (ВОЗ) и Национального института рака (NCI). Эти шкалы описывают общее состояние полости рта [5] [6] [19] . Например, согласно шкале ВОЗ, нулевая степень тяжести — это отсутствие симптомов мукозита, а четвёртая соответствует тяжёлым симптомам, при которых пациент не может самостоятельно принимать пищу [20] .
Терапия мукозита включает как местное воздействие (только на слизистую оболочку полости рта), так и системные лекарственные и нефармакологические методы лечения, которые действуют на весь организм.
Цели лечения орального мукозита: обеспечить питание, уменьшить болевой синдром и сухость во рту, предотвратить вторичное инфицирование и оральное кровотечение.
Лечение орального мукозита по большей части направлено на устранение симптомов и облегчение состояния пациента, но также разрабатываются средства, чтобы предотвратить его развитие.
Из симптоматических средств назначают анальгетики, так как мукозит III – IV степени тяжести обычно протекает очень болезненно. Согласно рекомендациям ВОЗ, в зависимости от интенсивности боли должны назначаться как системные, так и местные обезболивающие [19] [21] .
Во многих медицинских центрах онкологическим больным, получающим высокие дозы препаратов для химиотерапии, обычно назначают антибиотики и противогрибковые препараты, чтобы предотвратить вторичные инфекции в период снижения иммунитета.
Мукозит развивается на фоне тяжёлой онкологической патологии, поэтому прогноз зависит от тяжести основного заболевания, состояния пациента, а также от выраженности проявлений самого мукозита.
Чаще всего симптоматическое лечение мукозита помогает улучшить состояние пациента: язвы перестают болеть и распространяться. Как правило, всё заживает к 15–20 дню от начала терапии [1] [22] [23] .
Профилактика мукозита
Риск мукозита ниже, если у пациента здоровые зубы и полость рта. Но как показывает практика, почти у всех пациентов, поступающих для лечения в онкологические и онкогематологические стационары, есть проблемы с зубами или дёснами [2] [3] .
Перед лучевой или химиотерапией рекомендуется:
- вылечить зубы и дёсны, если есть такая необходимость;
- за 10–12 дней до начала противоопухолевой терапии сделать профессиональную гигиену полости рта, в которую входит ультразвуковая чистка, использование Air-flow и полировка пастой.
Во время лучевой или химиотерапии необходимо:
- выполнять рекомендации врача по гигиене полости рта;
- посещать стоматолога для осмотра слизистой оболочки полости рта [28] ;
- не травмировать слизистую оболочку: исключить приём горячей, острой, твёрдой пищи и алкоголя; отказаться от курения; как можно реже пользоваться съёмными зубными протезами; использовать только мягкую зубную щётку [3][6][17] .
Мукозит часто осложняет лечение рака. Стоматологическая подготовка и сопровождение пациента в процессе химиолучевой терапии позволяет не только улучшить качество жизни больных, но и избежать вынужденных перерывов в лечении, повышая тем самым эффективность противоопухолевой терапии [4] [21] .
Читайте также:
- Медиастинальная пневмопексия. Послеоперационный период операций на средостении
- Вытяжные шахты и дефлекторы для вентиляции. Механическая приточная вентиляция
- Синдром приводящей петли. Кровотечение из гастроеюноанастомоза.
- Проводная ось таза. Угол наклонения таза.
- Примеры энуклеации при ретинобластоме
