Недифференцированная плеоморфная саркома грудной клетки на КТ, МРТ
Добавил пользователь Alex Обновлено: 23.01.2026
Июль — месяц осведомленности о саркомах мягких тканей и раке костей. Почему эти опухоли часто обнаруживают поздно, каких ошибок можно избежать и как химиотерапия и ЗD-печать повлияли на лечение и качество жизни пациентов?
Об этом «Профилактика.медиа» поговорила с Григорием Зиновьевым — хирургом, онкологом, заведующим хирургическим отделением опухолей костей, мягких тканей и кожи Национального медицинского исследовательского центра онкологии им. Н.Н. Петрова.
Пока мы не знаем конкретные причины возникновения сарком
Какие три главных факта нам нужно сегодня знать о злокачественных опухолях мягких тканей и костей?
Это очень редкие опухоли — всего 1% от всех онкозаболеваний, но очень сложные и коварные.
Например, саркомы мягких тканей появляются из соединительных тканей, которые могут быть везде, в любой точке организма — от головы до пяток. Их более 150 подтипов* и каждая группа опухолей диагностируется и лечится по-разному. У них крайне разнообразная и сложная для интерпретации морфологическая картина, поставить точный диагноз – настоящий вызов даже для опытного патоморфолога. Генетически они тоже разные — отличается и прогноз заболевания.
И третий главный факт — это опухоли, которые, к сожалению, часто поражают людей молодого возраста и деток.

Григорий Владимирович Зиновьев
Есть ли факторы, которые провоцируют эти заболевания, и можем ли мы на них повлиять?
Многие пациенты говорят, что саркома у них возникла после травмы, и раньше в литературе встречалась такая теория. Но в настоящее время нет достоверных данных о взаимосвязи травмы и появлении сарком костей и мягких тканей. Есть довольно красноречивый факт: после Второй мировой войны, да и вообще любых войн, у нас была бы эпидемия сарком, но всплеска заболеваемости не было.
Как правило, травмы становятся триггером, спусковым механизмом, провоцирующим рост опухоли. Но именно в том случае, если саркома была. То есть если опухоль должна появиться — она появится, что бы ты с этим не делал, к сожалению.
Мы знаем, что саркомы связаны с определенными генетическими особенностями. Например, если человек родился с синдромом Ли-Фраумени, семейным аденоматозным полипозом (FAP), нейрофиброматозом или ретинобластомой в анамнезе — одна патология тянет за собой другую, изменения в одном из ключевых генов нередко приводят к возникновению сарком.
И мы должны быть очень внимательны к этой группе пациентов, понимая, что риск возникновения различных видов сарком велик — зачастую уже в детстве. Нередко требуется дополнительное генетическое тестирование, как пациентов, так и их потомства — некоторые синдромы наследуемые.
Но эти генетические патологии редкие. В большинстве случаев саркомы возникают не на фоне какого-то синдрома, а просто возникают, и пока мы не знаем конкретные причины. Из-за того, что это очень коварная болезнь, она может развиваться и у меня сейчас, но я об этом просто не знаю.
Если появилось новообразование — это повод обратиться к врачу и обследовать
То есть способов профилактики нет?
К сожалению, нет. Для сарком тканей и кости толком нет ни профилактики, ни скрининга.
Хороший опыт есть у наших британских коллег. Врачам первичного звена, терапевтам, выдавали брелоки с мячиками для гольфа на цепочке. Это было напоминанием — если вы обнаружили у пациента под мышечной фасцией растущее новообразование размером не меньше мячика для гольфа — это прямое показание к выполнению исследования, хотя бы ультразвукового.
Ровно так же мы можем использовать такое правило: если у нас появилось новообразование — это как минимум повод обратиться к специалисту и обследовать. Особенно если оно растет.
Да, в большинстве случаев те новообразования, которые мы можем обнаружить у себя под кожей, оказываются доброкачественными — липомы, фибромы. Но среди них могут оказаться и саркомы, поэтому нужно быть очень внимательным прежде всего врачам.
Хотя, конечно, пациент тоже должен быть критичен к себе и не думать: «Сильно не растет, не болит — ну и ладно». Из этого и вырастают опухоли больших размеров, с которыми уже сложно что-то сделать — и, естественно, прогноз значительно ухудшается.
Значит, если на руке обнаружили какую-то «шишечку», с ней нужно сразу идти к врачу, а не заниматься, допустим, прогреванием?
Конечно. Надо быть уверенным, что вы прогреваете, физиотерапевтируете или разминаете у массажиста. Это как раз те сценарии, с которыми приходят ко мне пациенты. Масса людей использовали бытовые методы или подвергались неадекватному лечению, антилечению фактически.
Но опять-таки — это редкая опухоль. На каждую саркому приходится не меньше 100 доброкачественных новообразований. И когда врач в день видит 100 липом, подозревать в 101-ой липосаркому — довольно сложно. У каждого человека, если нас просканировать, можно обнаружить доброкачественные образования чего бы то ни было — печени, костей, мягких тканей, кожи.
Григорий Зиновьев на операции
Более того — есть еще одна проблема. Одно дело, когда мы говорим о конечностях. А что у нас в забрюшинном пространстве, вдоль позвоночника, что в средостении?
Гадкое коварство саркомы, особенно ретроперитонеальных локализаций (в забрюшинном пространстве), в том, что они растут совершенно бессимптомно. После 50 лет у мужчин обычно увеличивается живот — ну, растет и растет, наверное, диету нарушает, пьет пиво. У человека с ожирением обнаружить растущую опухоль тоже сложно. И когда возникают уже боли и функциональный дефицит, человек обращается за помощью, ему делают УЗИ как первый способ диагностики и выявляют злокачественное новообразование. Это я говорю о мягких тканях.
С костями все еще сложнее. Пока не появится боль или припухлость — мы никогда не будем подозревать, что в кости есть саркома. Одно утешает — это редкая опухоль, иначе можно сойти с ума, если думать, что у каждого в кости может быть по саркоме.
Можем ли мы в таком случае сказать, что периодически человеку стоит делать УЗИ всех органов, даже если ничего не беспокоит?
Естественно, стоит делать УЗИ, и это входит в плановую диспансеризацию, профилактический скрининг. Мы же понимаем, что рак желудка не дремлет, и нужно регулярно проводить гастроскопию. Каждая женщина знает, что с определенной периодичностью необходимо посещать гинеколога. И так далее.
Большой вклад в выявляемость сарком кости и мягких тканей вносят так называемые «случайные находки» во время других плановых обследований.
Раз в год человек делает УЗИ живота, смотрит печень-почки-малый таз — и в этот момент врачи случайно находят какое-то изменение мягких тканей забрюшинного пространства или опухоль кости. Но не поиск сарком — причина для УЗИ, причина для УЗИ — плановое обследование.
Другой пример: человек шел по улице, упал и сломал шейку бедренной кости. Выполнили рентген и обнаружили, что причина этого — опухоль кости, а не просто травма, которой часто и не было вовсе. На этом этапе тоже масса ошибок!
Недавно на конференции я выступал с докладом по патологическим переломам — травматологи не всегда могут правильно оценить ситуацию, распознать, что это не травматический перелом, а патологический, что там — именно опухоль, а не простой перелом.
Поэтому не нужно устанавливать пластины и спицы — сначала следует выполнить стабилизацию, затем биопсию, понять, с чем мы имеем дело, а потом — правильные, большие и красивые операции. Но главное — назначить необходимую системную терапию.
Редкая, коварная, сложная опухоль.
Произошла эволюция терапии сарком — доля ампутаций стремительно уменьшается
Насколько хорошо медицина сегодня умеет вылечивать такие заболевания?
В онкологии мы пользуемся критерием 5-летней выживаемости, и огульно для всех сарком мягких тканей и костей сказать невозможно.
Если сильно-сильно обобщать, хотя это уже некорректно, и мы будем использовать данные регистров США, то при локализованном процессе — если опухоль расположена только в кости — пятилетняя выживаемость составляет порядка 80%. При региональном распространении, с поражением смежных структур или лимфоузлов — порядка 50-60%. Если человек обращается к нам с отдаленными метастазами, то прогноз уже гораздо хуже — меньше 20 пациентов из ста будут живы по истечению пяти лет.
Кроме того, лечение со временем улучшается, и эти цифры основаны на данных пациентов, которым был поставлен диагноз и которые получали терапию не менее пяти лет назад. Но опять-таки — это огульно, без разбора.
Все зависит от биологии опухоли, от того, как она отреагирует на системную терапию.
Например, фиброматоз десмоидного типа никогда не метастазирует, но рецидивирует бесконечно — как ты его не удаляй, описаны рецидивы даже после ампутаций. Сейчас даже в отношении этой опухоли принят такой консенсус — лучше всего при любой возможности избежать операции, динамически наблюдать. В общем, все меняется в зависимости от морфологического подтипа.
Например, при высокодифференцированной хондросаркоме в случае успешного хирургического лечения у нас будут прекрасные результаты — практически 100% опухоль-специфическая выживаемость, так как опухоль удалена радикально, и у нее низкая степень злокачественности. А есть опухоли, у которых по определению, в связи с ее биологией прогноз хуже.
Что вы обычно говорите пациенту, который первый раз пришел к вам на прием?
Прежде всего, мы говорим: «Вы пришли в нужное место, мы знаем, что делать с этой опухолью». Мы никогда не обманываем пациентов и не даем ложную надежду. Человек должен четко понимать, что его ждет впереди, какая борьба предстоит, чтобы мы работали в команде. Главное — чтобы он знал, что обратился к специалистам, которым не все равно. Ведь человек приходит с результатами биопсии, в слезах, обычно с родителями, так как часто это молодые люди.
Лечение этих опухолей должно быть комплексным, и это действительно очень тяжелый и серьезный процесс. Например, при саркоме Юинга лечебная программа может длиться целый год. И самый важный момент — правильно поставить диагноз. В нашей стране совсем немного патологов, которые специализируются на этих заболеваниях.
Я горжусь тем, что в моем учреждении каждый диагноз саркомы обсуждает мультидисциплинарная команда. Все мы — хирурги, патологи, химиотерапевты, радиологи и рентгендиагносты — собираемся за микроскопом, смотрим и обсуждаем все материалы, совместно принимаем решение.
Есть ли сейчас какие-то технологии, методы, которые улучшают результаты лечения и качество жизни ваших пациентов?
Есть — произошла долгая эволюция терапии сарком. Она началась в 1960-х годах, когда саркома считалась только хирургической патологией — и способом лечения была лишь ампутация.
Но стало очевидно, что опухоль все равно метастазирует, что саркомы — это системные заболевания, кроме некоторых подтипов с хорошим биологическим потенциалом. В 1970-х появилась химиотерапия, которая становилась все более эффективной для ряда опухолей. Но не для всех, к сожалению.
Не отставала и хирургия. Открылись новые возможности для конечность-сохраняющих операций, и доля ампутаций начала стремительно уменьшаться. Сейчас это, скорее, исключение.
Теперь благодаря модульным и индивидуальным эндопротезам мы можем заместить костный дефект. При необходимости протезируем и сосуды. Серьезный вклад внесла и 3D-печать.
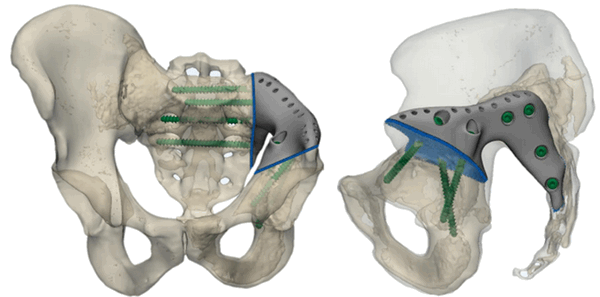
Например, сейчас у меня в руках — эндопротез индивидуального изготовления. И он не просто замещает бедренную кость — в нем есть раздвижной механизм, поэтому протез «растет» вместе с ребенком. Представляете, какое счастье! Ребенок полноценно растет, нет укорочения конечности. Да, потом протез придется менять, он может сломаться, но все равно.
Ключевая проблема — мало эффективных химио- и иммунотерапевтических препаратов для лечения сарком, и исследования в этом направлении идут очень медленно.
Потому что это очень разнообразная, но при этом редкая патология — всего 1% от всех опухолей человека, при том какое есть множество морфологических подтипов. Намного выгоднее проводить разработку новых препаратов при более распространенных и хорошо изученных заболеваниях, например, при раке молочной железы. Для сравнения — в 2018 году в США саркомой мягких тканей (все подтипы) заболели около 13 000 человек, а раком молочных желез — больше 260 000.
Трагично, кода при системном лечении опухоль не уходит… Тяжелых историй хватает. Ряд опухолей ведет себя очень агрессивно, и наши возможности ограничены.
Телемедицина — это исключительная возможность для нашей страны
Вы следите за судьбами пациентов после выписки?
Когда завершается лечебная программа, пациент чаще всего наблюдается у нас. Особенно это важно, если по месту жительства у него нет возможности адекватного контроля за заболеванием или установленной конструкцией.
Прекрасно, что у нас теперь есть телемедицина, и я очень активно использую эту технологию и призываю к этому коллег и пациентов. Для нашей необъятной страны это исключительная возможность!
Где бы пациент ни жил, его врач в онкологическом учреждении формирует пакет документов и исследований, отправляет нам в головное учреждение, мы пытаемся разобраться в ситуации и при необходимости госпитализируем к себе.
Но пациенты поступают к нам, используя не только официальные «инструменты». Буквально вчера я оперировал женщину, которая написала мне 10 дней назад в инстаграме. По месту жительства ей предложили ампутацию, семья в панике, нашли нас — мы срочно оформили квоту, и пациентка приехала в Петербург.

Эту историю можно назвать позитивной?
Рано. Позитивной она будет, когда мы завершим комбинированное лечение, пройдет время — не случится рецидив или не появятся метастазы. Но у меня много позитивных историй.
Недавно была премьера спектакля Александры Ивановой «Диагноз милосердия», и прототипом одного из героев — инструктора по горным лыжам, которая после лечения продолжила тренировать детей и избежала калечащей операции, — стала моя пациентка, которую я оперировал почти год назад.
То есть в случае успешного лечения жизнь человека может быть обычной?
Конечно. Даже в случае утраты конечности человек может жить полноценной жизнью, заниматься спортом, кататься на лыжах и велосипеде. Истории многих сильных духом пациентов заставляют задуматься и заряжают оптимизмом.
Какой вопрос в медицине вас сейчас особенно интересует?
Меня очень волнует поиск новых препаратов для лечения больных моей профильной патологией. Пока исследований мало, эффективность химиотерапии не всегда высока. Я очень жду появления новых эффективных препаратов и сам участвую в разработке новых подходов в комплексном лечении.
Но есть еще много нюансов, которые зачастую ставят врачей и пациентов в тупик, — материальное снабжение, квоты… Это дорогое лечение, и надеюсь, что для такой страны, как наша, это не будет становиться серьезным препятствием.
В отношении хирургии и лечебного процесса у нашей команды есть большие возможности, так как НМИЦ онкологии имени Н.Н. Петрова — референтный центр по лечению сарком. Остается и дальше интенсивно развиваться.
* Fletcher CDM, Bridge JA, Hogendoorn P, Mertens F. World Health Organization Classification of Tumours. Pathology and Genetics of Tumours of Soft Tissue and Bone, Fourth Edition. IARC, Lyon, 2013.
Фотографии из личного архива Григория Зиновьева
Недифференцированная плеоморфная саркома грудной клетки на КТ, МРТ
Недифференцированная плеоморфная саркома - лучевая диагностика
а) Терминология:
• Термин «недифференцированная плеоморфная саркома высокой степени злокачественности» используется в качестве синонима плеоморфной злокачественной фиброзной гистиоцитомы
б) Визуализация:
• Бедро > голень > > верхняя конечность > забрюшинное пространство > туловище
• 5% опухолей представлены обширным геморрагическим компонентом, представляющим собой флюктуирующее образование, которое иногда неправильно диагностируется как гематома
• Может изъязвлять кости или прорастать в них
• В 5-20% случаев отмечаются кальцификаты на периферии
• Периферическое окостенение может имитировать оссифицирующий миозит
• Интенсивность сигнала, схожая с сигналом от мышц на Т1 ВИ:
о Высокая ИС на Т1 ВИ при кровоизлиянии
• Гетерогенно гиперинтенсивно по отношению к мышцам на последовательностях, чувствительных к жидкости:
о Определяются жидкостно-жидкостные уровни вследствие кровоизлияния
• Гетерогенное интенсивное контрастирование на КТ и МРТ
(Слева) МРТ руки, Т1ВИ, аксиальный срез: образование, интенсивность сигнала которого схожа с мышцами, а также разбросанные очаги сигнала большей интенсивности. Образование соприкасается с поверхностной фасцией, но на этой последовательности четких признаков прорастания не определяется.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, аксиальный срез: на этом изображении лучше определяется гетерогенность образования с преимущественно гиперинтенсивным сигналом и камерами различной интенсивности. Неровность на поверхности кожи является следствием предшествующей попытки дренировать это образование. (Слева) МРТ верхней конечности, находящейся в положение над головой, STIR, коронарный срез: визуализируется очень крупное образование по центру подмышечной ямки, размером более 10 см. Образование заметно гетерогенное и имеет обширную перегородку.
(Справа) МРТ, постконтрастные Т1 ВИ, режим подавления сигнала от жира, аксиальный срез: образование с интенсивным неровным периферическим контрастированием и небольшим контрастированием по центру. Это быстро растущее образование в подмышечной области у мужчины среднего возраста было первоначально ошибочно диагностировано как абсцесс, но в последствии был подтвержден диагноз плеоморфной саркомы.
в) Патология:
• Наличие предшествующего радиационного облучения ↑ риск
• Возможная ассоциация с металлическими устройствами и фрагментами
г) Клинические особенности:
• Крупное безболезненное растущее образование
• >40 лет с пиком на 6-7 декады жизни
• Пятилетняя выживаемость составляет 50-70%
• Вероятность местного рецидива составляет 19-31%
• В 5% случаев имеются метастазы:
о Метастазы поражают легкие в 90% случаев
• Прогноз ухудшается при ↑ размера опухоли, ↑ глубины, степени злокачественности и наличия некроза
д) Диагностическая памятка:
• Сопутствующее злокачественное образование должно быть исключено во всех случаях спонтанного костно-мышечного кровоизлияния:
о Постконтрастные изображения на МРТ позволяют в большинстве случаев отличить опухоль от кровоизлияния
а) Терминология:
• Недифференцированная плеоморфная саркома (НПС)
• Синоним:
о Злокачественная фиброзная гистиоцитома
б) Лучевые признаки недифференцированной плеоформной саркомы:
• КТ:
о Мягкотканное объемное образование, расположенное в глубоко лежащей фасции или скелетной мышце
о Гетерогенный характер контрастирования
о Часто встречается поражение прилежащей кости
о После лечения в структуре образования могут выявляться кальцификаты
• МРТ:
о Т1ВИ: гипоинтенсивный сигнал, изоинтенсивный по сравнению с мышцами:
- Миксоидная ткань: гипоинтенсивный сигнал
- Гетерогенный характер контрастирования
о Т2ВИ: изоинтенсивный и гиперинтенсивный сигнал по сравнению с жировой тканью:
- Миксоидная ткань: гиперинтенсивный сигнал
о Высокая доля коллагеновых волокон: гипоинтенсивный сигнал о Кровоизлияние: различная интенсивность сигнала
(а) Женщина 49 лет с недифференцированной плеоморфной саркомой. При КТ с контрастным усилением в левой подмышечной области определяется мягкотканное объемное образование с дольчатым контуром и гетерогенным характером контрастирования.
Диагноз был подтвержден при биопсии. Недифференцированная плеоморфная саркома (НПС) обычно проявляется мягкотканным объемным образованием, расположенным в глубоко лежащей фасции или скелетной мышце.
(б) Пациент с НПС. При КТ с контрастным усилением в нижних отделах правой половины передней грудной стенки визуализируется объемное образование гетерогенной структуры. Гиподенсные участки в структуре образования соответствуют зонам некроза. (а) Мужчина 81 года с недифференцированной плеоморфной саркомой (НПС). При МРТ на Т2ВИ в левой половине грудной стенки определяется объемное образование гетерогенной структуры с зонами гипо-интенсивного и гиперинтенсивною сигнала.
(б) У этого же пациента при МРТ в режиме FS на Т1ВИ визуализируется узловой характер контрастирования периферических отделов образования.
Гетерогенный характер контрастирования является отличительным признаком недифференцированной плеоморфной саркомы (НПС) при МРТ. Вследствие высокою контрастною разрешения МРТ представляет собой метод выбора для диагностики мягкотканных опухолей грудной стенки.
в) Дифференциальная диагностика:
• Метастаз в грудной стенке
• Опухоли семейства саркомы Юинга
• Хондросаркома
г) Патоморфология:
• Три гистологических подтипа
• Покрытая капсулой мягкотканная опухоль с зонами кровоизлияния и некроза
д) Клинические аспекты недифференцированной плеоформной саркомы:
• Наиболее частая первичная мягкотканная злокачественная опухоль у взрослых
• Лечение:
о Методом выбора является широкое иссечение
о Роль лучевой терапии или химиотерапии не установлена
• Вероятность местного рецидивирования превышает 30%
• В 30-50% случаев обнаруживают метастазы
а) Терминология:
1. Синонимы:
• Злокачественная фиброзная гистиоцитома (ЗФГ), муаровый или фибропластический тип; злокачественная фиброзная ксантома; атипичная фиброксантома (при поражении кожи); фиброксантома
2. Определение:
• Термин «недифференцированная плеоморфная саркома высокой степени злокачественности» используется в качестве синонима плеоморфной злокачественной фиброзной гистиоцитомы:
о Терминология была обновлена Всемирной организацией здравоохранения в 2002 году, вследствие отсутствия гистиоцитарной дифференциации
о В настоящее время считается, что отдельные подтипы саркомы являются диагнозами исключения
о Терминология различается в зависимости от учреждения
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Бедро > голень > > верхняя конечность > забрюшинное пространство > туловище:
- В 90% случаев в глубоких мягких тканях
• Размер:
о 5-15 см; забрюшинные образования > 20см
• Морфология:
о Большинство образований солидные дольчатые
о 5% данных опухолей представлены обширным геморрагическим компонентом, представляющим собой флюктуирующее образование, которое иногда неправильно диагностируется как гематома
(Слева) МРТ Т1ВИ, аксиальный срез: крупное мягкотканное образование проксимальной дорзальной поверхности предплечья. Образование имеет гетерогенную интенсивность сигнала с областями, изоинтенсивными по отношению к мышцам, которые скорее всего представляют собой кровоизлияние.
(Справа) MPT, STIR, аксиальный срез: гетерогенное гиперинтенсивное образование с дольчатыми краями. Обратите внимание на то, что интенсивность сигнала на такая высокая, как от жидкости. Образование соприкасается и смещает мускулатуру предплечья с отсутствием убедительных доказательств инвазии. (Слева) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, аксиальный срез: определяется крупное мягкотканное образование с неровным периферическим узловым контрастированием. Центральная часть образования относительно слабо накапливает контраст, несмотря на то, что на Т1- и Т2-взвешенных изображениях кистозные или геморрагические компоненты не определяются.
(Справа) КТ с контрастированием, аксиальный срез: большая часть образования изоинтенсивна по отношению к мышцам, центральная область слабо накапливает контраст. Образование расположено в подкожном пространстве, что наблюдается реже, чем при локализации в глубоких мягких тканях. (Слева) При сцинтиграфии костей в ПЗ проекции у этого же па -циента определяется увеличение поглощения радиометки, что характерно для мягкотканного образования. Признаки патологического накопления радио-меток в нижележащих костях или в остальном скелете отсутствовали.
(Справа) При ангиографии в ПЗ проекции, в венозную фазу определяется гиперваскулярное образование предплечья. Опухоль кровоснабжается ветвями лучевой и общей межкостной артериями. Венозный отток от опухоли дренируется в головную и локтевую вены.
2. Рентгенография при недифференцированной плеоморфной саркоме:
• Неспецифическое мягкотканное образование
• Может изъязвлять кости или прорастать в них
• В 5-20% случаев отмечаются кальцификаты на периферии:
о Периферическое окостенение может имитировать оссифицирующий миозит
3. КТ при недифференцированной плеоморфной саркоме:
• Гетерогенное контрастирование образования с плотностью, схожей с плотностью мышц:
о Обычно определяются кровоизлияние или некроз
4. МРТ при недифференцированной плеоморфной саркоме:
• Интенсивность сигнала, схожая с сигналом от мышц на Т1 ВИ
• Гетерогенно гиперинтенсивно по отношению к мышцам на последовательностях, чувствительности к жидкости:
о Жидкостно-жидкостные уровни вследствие кровоизлияния
• Гетерогенно интенсивное контрастирование на КТ и МРТ
5. УЗИ при недифференцированной плеоморфной саркоме:
• Гетерогенное образование от умеренной до низкой эхогенности, вследствие различного содержимого опухоли:
о Гипер- или гиповаскулярное при допплерографии
6. Радионуклидная диагностика:
• ПЭТ/КТ:
о Образования сильно накапливают глюкозу
в) Дифференциальная диагностика недифференцированной плеоморфной саркомы:
1. Саркома мягких тканей без уточнений:
• Картина визуализации аналогична картине при различных типах сарком
• Необходимо гистологическое подтверждение
(Слева) МРТ Т1ВИ, коронарный срез: МРТ у пожилой женщины, которая заметила объемное образование через четыре дня после падения, на стороне перелома. Определяется изоинтенсивное по отношению к мышцам образование, но содержащее существенное количество гиперинтенсивного вещества. Необходимо наблюдение с настороженностью в отношении опухоли несмотря на то, что клинический анамнез свидетельствует о кровоизлиянии после травмы.
(Справа) MPT, STIR, коронарный срез: визуализируется гетерогенно гиперинтенсивное образование с отчетливым сигналом повышенной интенсивности в области, которая была гиперинтенсивной на Т1. (Слева) МРТ, постконтрастные Т1, режим подавления сигнала от жира, аксиальный срез: у этой же пациентки определяется образование, накапливающее контраст, с очагами гипоинтенсивного сигнала, являющееся зоной некроза. Несмотря на травму в анамнезе, это образование оказалось недифференцированной плеоморфной саркомой.
(Справа) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, аксиальный срез: гетерогенно контрастируемое образование. Новообразование соприкасается с поверхностной фасцией. Недифференцированные плеоморфные саркомы имеют неспецифичную картину на МРТ, вследствие различного количества фиброзной и слизеподобной тканей, кальцификатов, кровоизлияния и некроза. (Слева) ПЭТ/КТ, аксиальный срез: у этой же пациентки определяется интенсивное поглощение Ф-18 ФДГ образованием.
(Справа) ПЭТ/КТ, аксиальный срез: у этой же пациентки также определяются метастазы в легком, ребре и контрлатеральном малом вертеле относительно первичного очага в противоположном бедре, размером около 5 см. Метастазы в лимфатических узлах не определяются. Опухоли имеют гетерогенный сигнал и контрастирование на МРТ, а также интенсивно поглощают глюкозу на ПЭТ.
г) Патология:
1. Общая характеристика:
• Этиология:
о Наличие предшествующего радиационного облучения ↑ риск:
- Прогноз может ухудшаться
о Возможная ассоциация с металлическими устройствами и фрагментами
• Генетика:
о Нарушение геномного баланса, сложные кариотипы:
- Активированные протоонкогены в области 12q13—15
2. Макроскопические и хирургические особенности:
• Псевдоинкапсулированное бледное мясистое образование:
о ± кровоизлияние, некроз, слизеподобные изменения
3. Микроскопия:
• Широкий диапазон гистологической картины данных плохо дифференцированных опухолей с несколькими клетками, имеющими специфичное происхождение:
о Плеоморфные клетки и ядра
о Муаровый рисунок вокруг сосудов
о Клетки хронического воспаления, гигантские клетки, кровоизлияние, фиброзная строма, некроз
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Крупное безболезненное растущее образование
о При стремительном росте может быть болезненным
• Другие признаки/симптомы:
о Лихорадка и лейкоцитоз редко отмечаются
о Гипогликемия также редко встречается
о Забрюшинные образования → потеря веса, чувство общего недомогания
2. Демография:
• Возраст:
о >40 лет с пиком в 6-7 десятилетиях жизни:
- Редко у детей и молодых взрослых
• Пол:
о Предрасположенность у мужчин
• Эпидемиология:
о 1-2 случая на 100000 населения ежегодно
3. Течение и прогноз:
• Пятилетняя выживаемость составляет 50-70%
• Вероятность местного рецидива: 19-31%
• В 5% случаев имеются метастазы:
о Метастазы поражают легкие в 90% случаев
• Прогноз ухудшается при ↑ размера опухоли, ↑ глубины, степени злокачественности и наличия некроза
4. Лечение:
• Широкое хирургическое удаление:
о Адъювантная химио- и радиотерапия, основанная на клинической картине
е) Список использованной литературы:
1. Delisca GO et al: MFH and high-grade undifferentiated pleomorphic sarcoma-what's in a name? J Surg Oncol. 111(2): 173-7, 2015
Диагностика недифференцированной плеоморфной саркомы грудной клетки на рентгене, КТ, МРТ
а) Терминология:
1. Сокращения:
• Недифференцированная плеоморфная саркома (НПС)
2. Синонимы:
• Злокачественная фиброзная гистиоцитома
б) Лучевые признаки:
1. Основные особенности недифференцированной плеоформной саркомы грудной клетки:
• Оптимальный диагностический ориентир:
о Крупное объемное образование в грудной стенке
• Локализация:
о Чаще всего располагается в грудной стенке:
- Реже — в легких, средостении и плевре
• Размер:
о Средний: 6,0 см:
• Морфологические особенности
о Четкий ровный или дольчатый контур
2. Рентгенография недифференцированной плеоформной саркомы грудной клетки:
• Симптом неполного контура:
о Одновременно выявляются участки образования с четким, и нечетким контурами
о Вариабельная четкость контура образования в различных проекциях
о Указывает на внелегочную локализацию
3. КТ недифференцированной плеоформной саркомы грудной клетки:
• КТ с контрастным усилением:
о Мягкотканное объемное образование, расположенное в глубоко лежащей фасции или скелетной мышце
о Гетерогенный характер контрастирования
о Часто встречается поражение прилежащей кости
о В структуре образования могут выявляться кальцификаты
- Обычно в периферических отделах образования после лечения
4. МРТ недифференцированной плеоформной саркомы грудной клетки:
• Т1ВИ:
о Гипоинтенсивный сигнал, изоинтенсивный по сравнению с мышцами
о Высокая доля коллагеновых волокон: гипоинтенсивный сигнал о Миксоидная ткань: гипоинтенсивный сигнал
о Кровоизлияние: различная интенсивность сигнала
• Т2ВИ:
о Изоинтенсивный и гиперинтенсивный сигнал по сравнению с жировой тканью
о Высокая доля коллагеновых волокон: гипоинтенсивный сигнал о Миксоидная ткань: гиперинтенсивный сигнал
о Кровоизлияние:различная интенсивность сигнала
• Т1ВИ с контрастным усилением:
о Гетерогенный характер контрастировании
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о МРТ: высокое контрастное разрешение облегчает оценку образований грудной клетки
в) Дифференциальная диагностика:
1. Метастаз в грудной стенке:
• Наиболее частая злокачественная опухоль, локализующаяся в грудной стенке
• Чаще всего в данную область метастазирует рак легких, молочных желез и предстательной железы
• Множественная миелома с болезненным литическим очагом плазмоцитомы
2. Опухоли семейства саркомы Юинга:
• Поражает лиц молодого возраста, в том числе детей
• Небольшие округлые клетки, дифференцирующиеся в нейроны
• Крупное объемное образование в грудной стенке, характеризующееся деструкцией ребер
• Выявляется утолщение плевры или плевральный выпот
• Наблюдается инвазия легких
3. Хондросаркома:
• Наиболее частая первичная злокачественная опухоль грудной стенки
• Злокачественное новообразование из хрящевой ткани
• Хондроидная кальцификация
• Обычно локализуется в передней грудной стенке
г) Патоморфология недифференцированной плеоформной саркомы грудной клетки:
1. Стадирование, определение степени дифференцировки и классификация опухолей:
• Три гистологических подтипа:
о Низкодифференцированная плеоморфная саркома
о Плеоморфная саркома с преобладанием гигантских клеток
о Плеоморфная саркома с преобладанием воспаления
2. Макроскопические патоморфологические и хирургические особенности:
• Покрытая капсулой мягкотканная опухоль с зонами кровоизлияния и некроза
д) Клинические аспекты:
1. Проявления:
• Наиболее частые признаки:
о Пальпируемое объемное образование грудной стенки
2. Демографические данные:
• Возраст:
о Средний: 55 лет
• Пол:
о Некоторое преобладание у женщин
• Эпидемиология:
о Наиболее частая первичная мягкотканная злокачественная опухоль у взрослых
3. Естественное течение заболевания и прогноз:
• Вероятность местного рецидивирования превышает 30%
• В 30-50% случаев обнаруживают метастазы
• Факторы неблагоприятного прогноза:
о Размер опухоли > 5 см
о Глубокая локализация
о Низкая степень дифференцировки, поздняя стадия
4. Лечение:
• Методом выбора является широкое иссечение
• Роль лучевой терапии или химиотерапии не установлена
е) Диагностические пункты. Следует учитывать:
• При наличии у взрослых в грудной стенке мягкотканного объемного образования следует заподозрить НПС
ж) Список литературы:
1. Amini B et al: Contemporary imaging of soft tissue sarcomas, J Surg Oncol. ePub, 2014
2. Nam SJ et al: Imaging of primary chest wall tumors with radiologicpathoogic correlation. Radiographics. 31(3):749—70, 2011
3. O'Sullivan P et al: Soft tissue tumours and mass-like lesions of the chest wall: a pictorial review of CT and MR findings. Br J Radiol. 80(955):574-80, 2007
Читайте также:
- Кардиальный вариант гипотонического синдрома. Сердечные проявления гипотонии
- Инфекция, вызываемая хантавирусом
- Вертельные и подвертельные переломы бедра. Диагностика и лечение
- Показания и методы обзорной рентгенографии в колопроктологии
- Клиника аденомы предстательной железы. Признаки аденомы простаты
